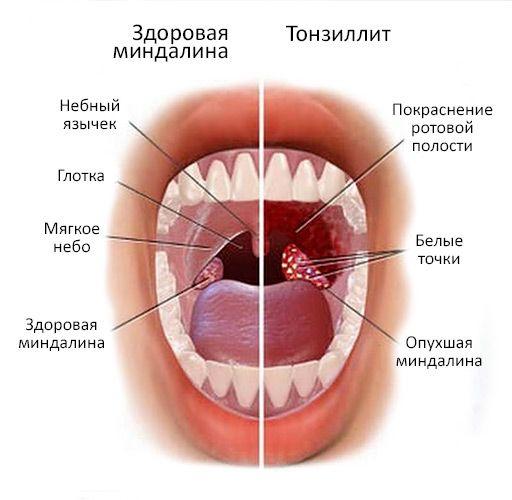
Гной в позвоночнике после операции

Гнойный спондилит (остеомиелит позвоночника) – это воспалительный, гнойный процесс, развивающийся в теле позвонков с распространением на межпозвоночные диски, связки позвоночника, близлежащие мышцы, спинномозговые корешки и спинной мозг.
Характеризуется острым началом с повышением температуры до 38 – 390 С, интенсивными болями в области очага поражения и общим недомоганием (слабостью, тошнотой, нарушением сознания).
Гнойный спондилит был распространен на всей территории земного шара до конца XIX века и являлся причиной высокой смертности населения, на его долю приходилось 35 – 37% всех случаев летальных исходов от гнойных заболеваний. После начала разработки и выпуска антибиотиков ситуация в корне изменилась, заболевание стало довольно редким (2 – 2,5% от всех заболеваний позвоночного столба). Остеомиелит позвоночника распространен у лиц мужского пола в возрасте 55 – 75 лет, женщины болеют реже, дети практически не заболевают.
Заболевание при своевременном обнаружении и правильно подобранном лечении опасности для жизни не несет. Полное выздоровление наступает спустя 6 месяцев – 1,5 года.
Причины возникновения
Гнойный спондилит развивается вследствие попадания различных бактерий через кровяное русло, лимфатическую систему или непосредственно вследствие травмы позвоночника в тела позвонков или в близлежащие структуры. Самым частым возбудителем остеомиелита является золотистый стафилококк.
Факторы риска развития гнойного спондилита:
- серповидно-клеточная анемия (наследственное заболевание клеток крови);
- пациенты с внутривенными катетерами, которые необходимы для продолжительного, ежедневного введения медикаментов;
- пациенты, находящиеся на гемодиализе;
- сахарный диабет;
- гипотиреоз;
- туберкулез;
- гонорея;
- сифилис;
- алкоголизм;
- курение;
- пожилой возраст;
- внутривенное употребление наркотиков;
- длительное лечение гормональной терапией;
- пациенты, находящиеся после трансплантации органов;
- синдром приобретенного иммунодефицита (СПИД);
- злокачественные опухоли.
Классификация
В зависимости от возбудителя выделяют:
- неспецифический остеомиелит, возникающий вследствие стафилококков и стрептококков;
- специфический остеомиелит, возникающий как осложнение при таких заболеваниях, как: сифилис, гонорея, брюшной тиф, бруцеллез, туберкулез.
В зависимости от попадания инфекции выделяют:
- гематогенный остеомиелит;
- лимфогенный остеомиелит;
- остеомиелит вследствие открытых травм позвоночника.
Симптомы остеомиелита позвоночника
- слабость;
- сонливость;
- озноб;
- усталость;
- нарушение сознания;
- повышение температуры тела;
- боли в области очага поражения;
- тошнота;
- рвота;
- судороги;
- подергивания (тремор) верхних и нижних конечностей;
- онемение, вплоть до полной потери чувствительности кожи верхних и нижних конечностей;
- нарушение зрения, слуха, вкуса;
- галлюцинации;
- парез (частичное обездвиживание) или паралич верхних и нижних конечностей;
- одышка;
- сухой кашель;
- боли в области сердца;
- снижение артериального давления;
- учащение частоты сердечных сокращений;
- отеки нижних конечностей;
- задержка мочи;
- кома.
Диагностика
- общий анализ крови, в котором наблюдается повышение уровня лейкоцитов, лимфоцитов, увеличение СОЭ (скорости оседания эритроцитов), сдвиг лейкоцитарной формулы влево, что свидетельствует о бактериальном воспалении;
- общий анализ мочи, в котором наблюдается повышение лейкоцитов, эпителия и белка, что свидетельствует о воспалительном процессе в организме и нарушении работы почек;
- анализ ликвора (жидкости, циркулирующей по спинному и головном мозгу), в котором наблюдается повышение белка, лейкоцитов и лимфоцитом, что так же свидетельствует о воспалительном процессе.

- рентгенография позвоночного столба, метод не специфичен при данном заболевании, так как изменения можно отследить лишь через 1 – 2 месяца от начала воспалительного процесса. На снимках можно увидеть темные, округлые полости вдоль позвоночного столба и нарушение целостности позвонков.
- компьютерная томография (КТ), метод обладает большей чувствительностью, на нем видно очаг поражения, сдавление спинномозговых нервов, уровень поражения позвоночного столба.
- магнитно-резонансная томография (МРТ), самый точный метод, позволяющий с 95% уверенностью подтвердить диагноз на ранних этапах развития остеомиелита. Благодаря введению гадолиниума (контрастного вещества) можно четко видеть очаг воспаления;
- сцинтиграфия с применением Tc99m – радиоизотопный метод исследования, в основе которого лежит накопление разными тканями организма с разной плотностью определенных изотопов. Метод не очень чувствительный, применяется для уточнения уже поставленного диагноза.
Из крови или ликвора готовят препараты и изучают под микроскопом на предмет возбудителя заболевания, это позволяет с большей точностью применять антибактериальную терапию и тем самым улучшить прогноз и течение заболевания.
Нередко используют метод ПЦР (полимеразная цепная реакция) – серологический метод исследования, так же позволяющий судить о возбудителе заболевания.
Диагноз ставится, учитывая вышеперечисленные методы обследования врачом травматологом или невропатологом.
Лечение гнойного спондилита
Лечение гнойного спондилита должно быть комплексным, с учетом всех перечисленных групп медикаментов, длительным, с обязательным прохождением курса физиотерапии в период реабилитации.
- Антибактериальные препараты (цефалоспорины III поколения – цефоперазон, цефотаксим, цефтриаксон; цефалоспорины IV поколения – цефипим, цефпиром; меропинем; азртеонам; фторхинолони III поколения - левофлоксацин; фторхинолоны IV поколения – моксифлоксацин, гатифлоксацин; антибиотики резерва – ванкомицин, рифампицин);
- Дезинтоксикоционная терапия (введение внутривенно растворов Рингера, реосорбилакта, неогемодеза, физиологического раствора);
- Нестероидные противовоспалительные препараты (диклофенак, мелоксикам, ибупрофен). Схему лечения препаратами подбирает индивидуально лечащий врач, учитывая вид возбудителя и степень тяжести заболевания.
Показано только после нормализации общего состояния и отсутствия воспалительных изменений в анализах крови, мочи и ликворе.
- Массаж спины, направленный на расслабление мышц и усиление кровотока. 10 – 14 сеансов ежедневно.
- Электрофорез с гидрокортизоном или фастумгелем, снижает отечность тканей, убирает болевые ощущения. 10 сеансов, через день.
- ЛФК (лечебная физкультура). Ежедневно 1 – 2 месяца после выздоровления.
- Санаторно-курортное лечение в летнее время, в санаториях с теплым, сухим климатом и с зоной хвойных лесов.
В случая неэффективности антибактериальной терапии или применения не чувствительных к возбудителю гнойного спондилита антибиотиков прибегают к хирургическому вмешательству.
Операция проводится в условиях операционной, под наркозом, очаг воспаления вскрывается, очищается от гноя и некротических масс, ставиться дренаж и рана ушивается. Если, при этом, нарушается целостность позвоночника, ставят стабилизирующие металлоконструкции (пластины, штыри).
При остеомиелите народные методы лечения использовать не рекомендуют, они не только не дадут эффекта, но и могут ухудшить течение заболевания вплоть до летального исхода.
Осложнения
К осложнениям гнойного спондилита относятся:
- паралич конечностей;
- сердечная недостаточность;
- дыхательная недостаточности;
- сепсис.
Профилактика
Профилактика остеомиелита включает следующие мероприятия:
- выявление и лечение острых и хронических заболеваний организма;
- занятие спортом;
- плавание;
- отказ от курения и алкоголя.
Осложнения в виде местных инфекционных и нагноительных процессов после операций на спине в общей структуре всех вмешательств занимают от 1% до 8%. Среди хирургических манипуляций на позвоночнике, связанных с установкой имплантатов, металлоконструкций, частота подобного рода воспалительных реакций существенно выше (6%-20%). Инфекционно-гнойный постхирургический патогенез способен негативно сказаться на окончательном исходе примененной тактики хирургической коррекции позвоночника, даже если она была выполнена безукоризненно.
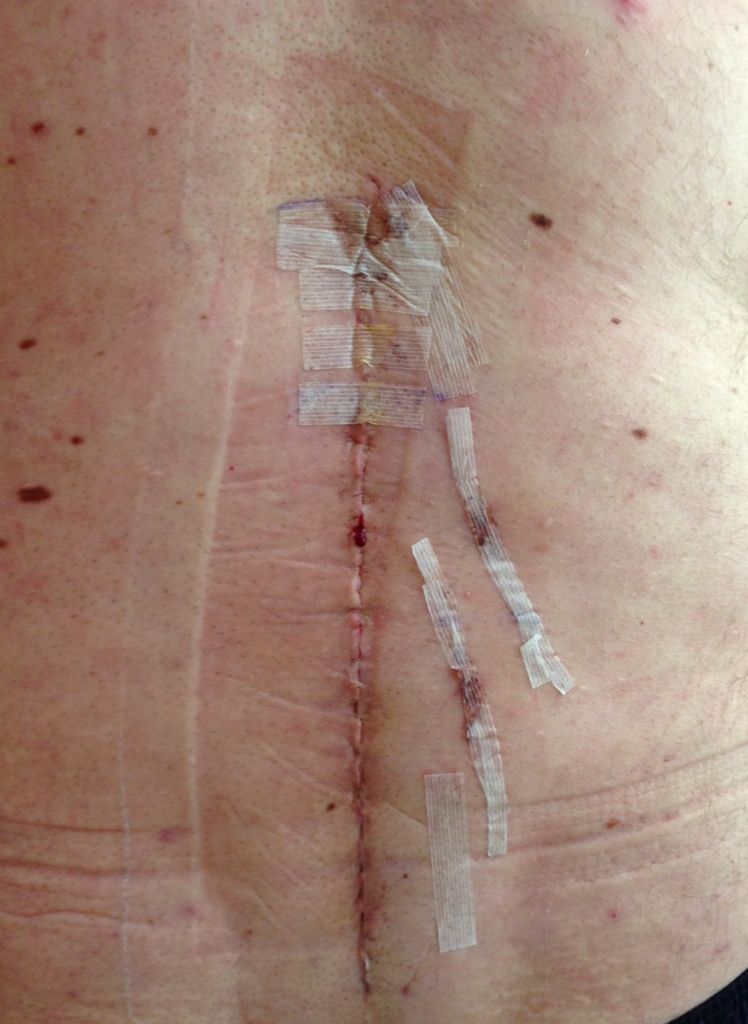
Хороший спокойный шов после операции.
Несмотря на огромные достижения спинальной нейрохирургии в сфере интра-, постоперационного инфекционного контроля, инфекции и гнойные воспаления все еще остаются лидерами среди всех возможных осложнений. К развитию неблагополучного патогенеза могут подтолкнуть разные факторы: от специфики организма пациента до предоперационных, операционных и послеоперационных нарушений.
Инфекции, воспаления гнойного характера в проекции хирургического поля могут быть поверхностными и глубокими, ранними и поздними. При этом каждый тип требует экстренной медицинской помощи, направленной на усиленное искоренение патогенной среды. Интенсивные лечебные меры необходимы не только для увеличения вероятности наступления позитивного функционального исхода в отношении прооперированного отдела спины. Их ценность заключается также в недопущении развития и распространения сепсиса по организму, который ставит под большую угрозу жизнь человека.
Чем обширнее вмешательство, тем выше вероятность осложнений.
Инфекционное осложнение (ИО) – проблема достаточно серьезная, не всегда легко решаемая, поэтому о ней должен быть ознакомлен каждый пациент, независимо от того, есть она у него или нет. Как говорится: предупрежден – вооружен. Далее подробно проинформируем об осложнениях инфекционного, гнойного характера после операций на спине: после удаления грыжи, протезирования диска, резекции новообразований, вмешательств с использованием металлоконструкций, др. Обязательно ознакомим и с тем, как в такой ситуации специалисты лечат пациентов.
Симптомы и признаки осложнения
Инфекционные и гнойные реакции в области хирургического вмешательства принято классифицировать на 2 основных вида:
- поверхностные (надфасциальные) – инфицирование затрагивает исключительно кожные поверхности и подкожно-жировой слой в месте разреза;
- глубокие – инфекция проникает глубже, поражая фасциальные, мышечные структуры (запущенные случаи приводят к инфицированию костных тканей).
Поверхностное инфицирование раневого участка образуется не позже первого месяца с момента проведенной операции, возбудителем обычно является стафилококк. Глубинное развитие пагубной микрофлоры больше ассоциировано с отдаленными сроками, и, как правило, появляется в течение 3 или более месяцев после сеанса хирургии.
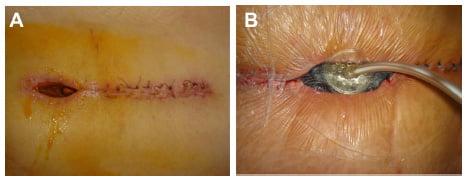
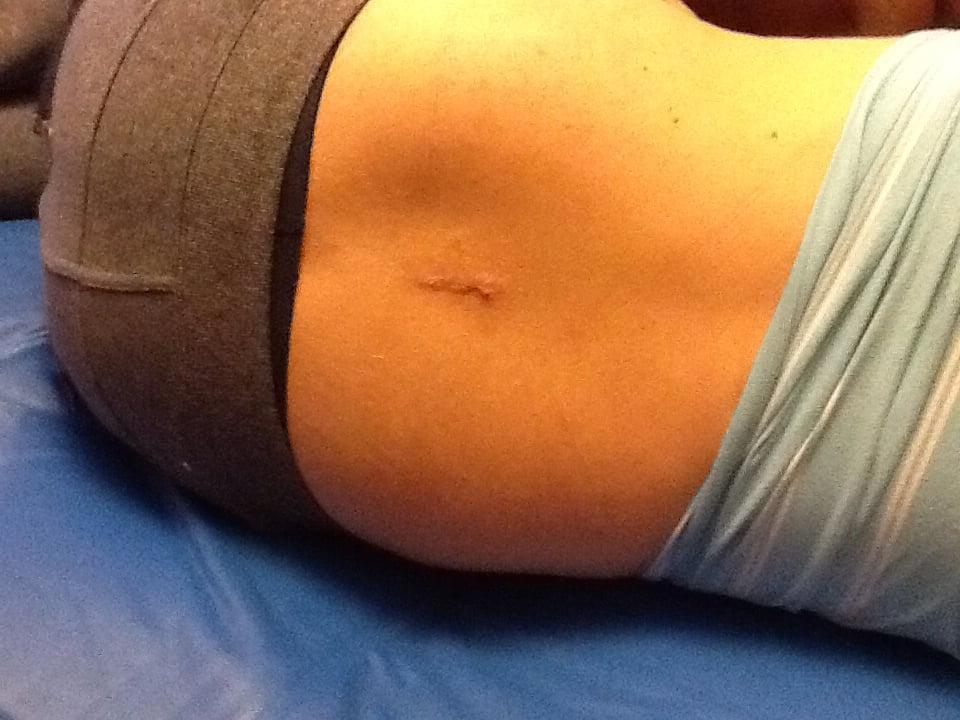
Один из примеров открывшегося шва.
Первыми специфическими проявлениями диссеминации патогенных микроорганизмов в пределах операционного поля являются:
- покраснение тканей вокруг шва;
- уплотнение;
- болезненные ощущения.
Независимо от вида патогенного агента, об активизированном воспалительном процессе в зоне, имеющей причастность к оперативному вмешательству, можно судить также по наличию одного или нескольких симптомов:
- выделение серозной, серозно-гнойной жидкости из поверхностных тканей разреза;
- ограниченная тканевая отечность;
- локализированная болезненность, которая имеет тенденцию к нарастанию;
- локальная гиперемия кожных покровов с повышением местной температуры;
- гнойное отделяемое из глубины операционной раны, наличие фистул;
- самопроизвольное расхождение шва с разъединением краев раны, если добавочно присутствуют болевой синдром и/или гипертермия организма (общая температура тела до 38 или более градусов).
Воспаление на спине в месте хирургического доступа и вокруг него не всегда свидетельствует об инфекционном осложнении. Отечность, болевые признаки, покраснение практически всегда проявляются сразу после операции как естественная реакция организма на операционную агрессию. И такая симптоматика может быть вариантом нормы, но с условием, что через 3-5 дней эти три признака после миниинвазивной хирургии (без применения имплантов) ликвидировались. Когда речь идет об обширной открытой операции с фиксацией металлоконструкций или протезов, нормальным считается динамичное сокращение выраженности воспаления травмированных тканей в ранний период, окончательное избавление от него максимум на 7-10 сутки.
Причины инфекции
Согласно рекомендательным предупреждениям специалистов по хирургическому лечению патологий позвоночника, факторы риска инфекционно-гнойных последствий классифицируют на несколько условных групп.
Последствия, обусловленные состоянием пациента
Изначально по основному диагнозу тяжелое клиническое состояние больного, поступившего в стационар.
Сопутствующие болезни и состояния, которые понижают сопротивляемость организма к патогенам или мешают нормальной регенерации ран:
- сахарный диабет;
- иммунодепрессия;
- ожирение;
- дерматозы;
- онкология;
- пожилой возраст;
- младенческий возраст.
- Наличие активного инфекционно-бактериального, гноеродного очага в совершенно любой части организма (кариес зубов, инфекции мочеполовой системы, горла/носа, пр.).
![]()
Дооперационные факторы риска
- Продолжительный срок госпитализации до операции на спине. Установлено, что чем больше больной находится в больничных условиях, тем выше риски возникновения нозокомиальной (внутрибольничной) инфекции.
- Отсутствие антибиотикотерапии или неадекватная ее схема назначения на этапе предоперационной подготовки пациента, особенно у ослабленных пациентов.
- Некачественная дезинфекция кожных покровов антисептическими средствами перед началом хирургической процедуры.
Интраоперационные причины
Послеоперационные причины
- недостаточное количество или, наоборот, слишком частое проведение бактерицидной обработки раны, процедур перевязки;
- низкокачественное обеспечение очистки раневых зон, замены тампонов и дренажей;
- несоблюдение норм асептики в ходе перевязочных манипуляций (слабая дезинфекция оборудования, использование нестерильных салфеток/бинтов, невыполнение техники мытья рук и применения одноразовых перчаток со стороны медработника, медработник является носителем штамма инфекции MRSA и т. п.);
- несоблюдение правил содержания раны в сухости и повязочной защите (пациент раньше срока мочит водой рану водой и/или обнажает ее, вопреки озвученному врачами запрету);
- некорректная техника перевязки в домашних условиях, выполняемой пациентом самостоятельно.
![]()
- некорректность рекомендованного пациенту курса лечения антибиотиком (вида, кратности, дозы, срока применения препарата), пропуски или полное отсутствие обязательной антибиотикотерапии после любой спинальной операции;
- несоблюдение пациентом послеоперационного режима физической активности, что тоже может увеличивать риски ИО (ранний отказ от физического покоя, недопустимо высокая нагрузка на прооперированную область, самовольное назначение себе упражнений, игнорирование ношения ортопедических корсетов, др.).
Лечение инфекционного (гнойного) очага
Базисный принцип лечения, одинаково распространяющийся на всех больных с подобным осложнением, основывается на фундаментальной санации раны и интенсивной антибиотикотерапии. Однако шаблонов в приемах оказания медицинской помощи здесь не может быть, лечебная программа разрабатывается индивидуально и только на основании характера, тяжести послеоперационного последствия. После диагностической оценки пораженной области могут быть применены разные стратегические подходы с возможной компоновкой:
- хирургическое вскрытие гнойного очага с эвакуацией патологического содержимого раны и удалением очагов некроза;
- очистка от гноеродного компонента, промывание раны струей антибактериального раствора, внутрираневое введение антибиотика;
- использование ультразвуковой/лазерной кавитации гнойной полости;
- применение способов VAC-терапии на базе вакуум-систем;
- рыхлый марлево-антисептический тампонаж и проточно-промывное дренирование раны;
- установка специальных систем всасывающего и/или ирригационного типа;
- в случае глубокой инфекции чаще рекомендовано снятие вживленных имплантов диска, металлических конструкций, эндофиксаторов, чтобы произвести максимально полную санацию и эррадикацию очагов инфекции. В единичных случаях сразу допускается замена извлеченного инструментария/имплантов на новые изделия.
Местное лечение с использованием выше перечисленных методик, как правило, включает иммобилизацию пациента. Локально мероприятия продолжаются обычно от 5 дней до 14 суток. Однако при генерализированном патогенном процессе, незначительном прогрессе лечения их могут продлить на месяц или дольше.
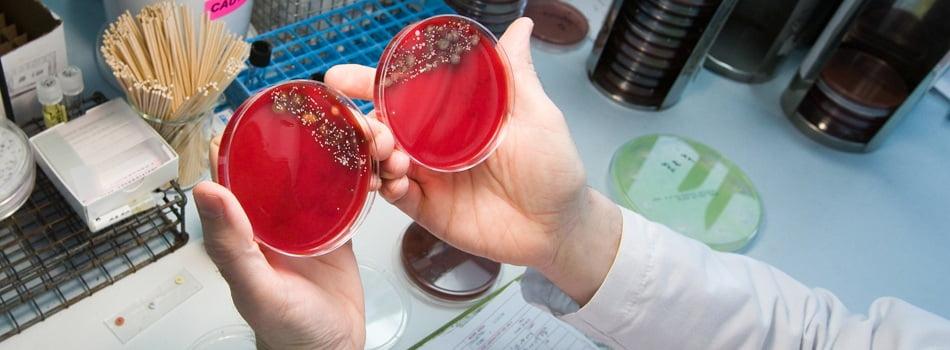
Бактериальный посев на выявление роста колоний.
Следующая обязательная лечебная мера – общее антибактериальное медикаментозное пособие. Оно подбирается с учетом результатов выполненного бактериологического посева и чувствительности конкретного возбудителя к антибиотикам. Общая антибактериальная терапия (в основном инъекционная) в среднем назначается на 6-8 недель. К пероральному приему антибиотиков при данном последствии медики настроены скептически, не считая такой способ надежным.
В комплексе с антибиотикотерапией неотъемлемо должны присутствовать детоксикационные, иммунокорректирующие, симптоматические методы лечения. Грамотно разработанный алгоритм борьбы с развившейся инфекционно-воспалительной, гноеродной средой позволяет в подавляющем количестве случаев прийти к положительному прогнозу.
Профилактика, минимизация рисков развития раневой инфекции на спине
Профилактические меры нацелены на выявление и учет всех возможных провокационных факторов, которые могут вызвать осложнение. Исходя из этого, на протяжении всего периоперационного периода должны в полном объеме обеспечиваться адекватные действия со стороны медперсонала и пациента. Только так реально исключить или максимально обезопасить человека от местной инфекционной атаки. Перечислим ведущие принципы профилактики ИО в хирургии позвоночного столба.
Запомните, что инфекционные осложнения на начальной стадии легче остановить и устранить, чем запущенные его формы, причем в ряде случаев безоперационно. И, безусловно, не допустить отторжения имплантов, расшатывания, смещения, поломки, миграции по анатомическим просторам чужеродного тела. Ранняя диагностика, своевременное лечение ИО – основополагающие критерии благополучного исхода, менее тяжелого и длительного восстановления после перенесенной спинальной хирургии.
"NEIRODOC.RU - это медицинская информация, максимально доступная для усвоения без специального образования и созданная на основе опыта практикующего врача."

Спинальный эпидуральный абсцесс или эпидуральный абсцесс позвоночника – это абсцесс или, проще говоря, гнойник, который располагается в эпидуральном пространстве, то есть в позвоночном канале, где находится спинной мозг с его оболочками и нервными корешками. Наиболее частое расположение – грудной отдел позвоночника (около 50%), затем поясничный отдел (35%) и шейный (15%). Кроме того, по отношению к дуральному мешку (оболочке, покрывающей спинной мозг с нервными корешками), может располагаться сзади и спереди. Спинальный эпидуральный абсцесс часто бывает на фоне остеомиелита позвоночника или спондилита (воспаления тела позвонка с некрозом), дисцита (воспаления межпозвонкового диска), спондилодисцита (воспаления тела позвонка и межпозвонкового диска).
Классификация спинального эпидурального абсцесса.
Существует временная классификация спинального эпидурального абсцесса.
Выделяют следующие периоды:
- Острый (продолжительностью до 12-16 дней), который характеризуется наличием явного гноя в эпидуральном пространстве.
- Хронический (продолжительностью более 12-16 дней), характеризуется образованием грануляционной ткани в эпидуральном пространстве, может существовать несколько месяцев.
Симптомы эпидурального абсцесса позвоночника.
- Болевой синдром. Боль в позвоночнике обычно очень сильная. Может быть болезненность при постукивании по позвоночнику.
- Неврологическая симптоматика, которая заключается в поражении нервных корешков, а затем и спинного мозга (только если абсцесс находится выше 1-2 поясничных позвонков, так как ниже этих позвонков спинного мозга уже нет, а есть только нервные корешки). Проявляется в виде корешковых болей, онемения, снижения чувствительности, парезами (слабость в конечностях) вплоть до плегии (отсутствие движений в конечностях) и нарушением функции тазовых органов (мочевой пузырь и кишечник). При абсцессах на поясничном и грудном уровнях вышеописанные нарушения возникают в ногах, а при абсцессах на шейном уровне – в ногах и руках.
- Лихорадка (повышение температуры тела выше 37,0⁰), профузное потоотделение и сильный озноб.
- Послеоперационный спинальный эпидуральный абсцесс может проявляться только местной болью в области операции и неврологической симптоматикой, а остальные симптомы или минимально выражены или могут отсутствовать совсем, например, отсутствие лихорадки, лейкоцитоза в общем анализе крови и так далее.
Причины спинального эпидурального абсцесса.
- Чаще всего гематогенное распространение, то есть распространение с кровью (в 26-50% случаев). Возбудитель инфекции попадает непосредственно в эпидуральное пространство или же в позвонок или диск с последующим распространением в эпидуральное пространство.
- Чаще всего кожная инфекция (фурункул, абсцесс, карбункул, рожистое воспаление, флегмона и д.р.)
- Парентеральная инфекция, то есть после внутривенных вливаний, особенно при внутривенном употреблении наркотиков.
- Бактериальный эндокардит (воспаление внутренней оболочки сердца).
- Мочевая инфекция.
- Дыхательная инфекция (отиты, синуситы, пневмония).
- Зубной и глоточный абсцессы.
- Прямое распространение, то есть через местные ткани.
- Пролежни.
- Абсцесс поясничной мышцы.
- Проникающая травма (ранение брюшной или грудной полости, шеи).
- Глоточная инфекция.
- Медиастенит (воспаление средостения).
- Паранефральный абсцесс на фоне пиелонефрита (воспаления почек).
- После операций на позвоночнике.
- Открытая операция по поводу травмы позвоночника, грыжи диска и других дегенеративных заболеваний позвоночника.
- Закрытое вмешательство, например, установка люмбального наружного дренажа или эпидурального катетера для эпидуральной анестезии, люмбальная пункция.
Надо отметить, что открытые операции и закрытые вмешательства крайне редко вызывают инфицирование позвоночника.
- Недавняя травма спины.
- Неустановленный источник.
Сопутствующие хронические заболевания, которые сопровождаются нарушением иммунитета:
- Сахарный диабет.
- Внутривенное злоупотребление наркотиками.
- Хроническая почечная недостаточность.
- Алкоголизм.
- Рак.
- Повторные мочевые инфекции.
- ВИЧ.
- Бактерии:
- Чаще всего золотистый стафилококк (более 50% случаев).
- Аэробные и анаэробные стрептококки.
- Кишечная палочка.
- Синегнойная палочка.
- Пневмококки.
- Энтеробактер.
- Микобактерия туберкулеза (в 25% случаев спинальных эпидуральных абсцессов). Такие абсцессы обычно сочетаются с остеомиелитом позвоночника.
- Грибки:
- Криптококкоз.
- Аспергиллез.
- Бруцеллез.
- Паразиты: эхинококкоз.
- Множественные возбудители (около 10% случаев).
Диагностика эпидурального абсцесса позвоночника.
Методы диагностики эпидурального абсцесса позвоночника:
- Наличие симптоматики, которая описана выше.
- Общий анализ крови: в случае острого спинального эпидурального абсцесса часто бывает лейкоцитоз (повышение лейкоцитов) в среднем до 16,7х10 9 , при хроническом количество лейкоцитов обычно в пределах нормы, в среднем до 9,8х10 9 , СОЭ (скорость оседания эритроцитов) в большинстве случаев более 30 мм/ч.
- Посев крови на бактериальную флору полезен в некоторых случаях для определения возбудителя.
- Диаскинтет используют для исключения туберкулезного поражения позвоночника, заключается в постановке внутрикожной пробы, которая вызывает у лиц с туберкулезной инфекцией специфическую кожную реакцию, более эффективен, чем проба Манту.
- ПЦР диагностика на туберкулез (полимеразная цепная реакция), очень чувствительный метод, суть которого заключается в выявлении в исследуемом материале не самого возбудителя инфекции, а частички его ДНК.
- МРТ (магнитно-резонансная томография) – метод выбора, обязателен при диагностике спинального эпидурального абсцесса, остеомиелита позвоночника и дисцита.
- КТ (компьютерная томография): в литературе есть описание обнаружения газа внутри позвоночного канала при спинальном эпидуральном абсцессе, но КТ более информативна для остеомиелита позвоночника, который часто сопровождает спинальный эпидуральный абсцесс.
Лечение спинального эпидурального абсцесса.
В случаях, когда неврологические нарушения отсутствуют до появления деформации позвоночника возможна консервативная терапия, суть которой заключается в применении антибиотиков и иммобилизации позвоночника шейным воротником, если инфекция в шейном отделе позвоночника и грудным или поясничным корсетами, если инфекция в соответствующих отделах позвоночника.
Если возбудитель и источник спинального эпидурального абсцесса неизвестны, то наиболее вероятен золотистый стафилококк. В этом случае антибиотики подбирают эмпирически по схеме: Цефалоспорины III поколения + Ванкомицин + Рифампицин (могут быть противопоказания, необходимо проконсультироваться с врачом!).
Антибиотики меняют в зависимости от результатов посевов или обнаружения источника.
После 3-4 недель лечения внутривенным введением антибиотиков обычно достаточно 4-недельного курса приема антибиотиков внутрь. При сопутствующем остеомиелите позвоночника курс внутривенного лечения антибиотиками может составлять 6-8 недель. На продолжительность курса лечения могут влиять повторные анализы СОЭ (в случае положительного эффекта СОЭ должна снижаться, хотя СОЭ снижается медленно) и картина МРТ. Во время лечения антибиотиками требуется иммобилизация позвоночника в среднем 6 месяцев.
Цели хирургичсекого лечения эпидурального абсцесса:
- Установление возбудителя (берется ткань для посева на бактериальную флору) и диагноза.
- Удаление гноя и грануляционной ткани в случаях сдавления нервных структур (развития стеноза позвоночного канала) и появления неврологического дефицита (пареза, плегии, нарушения функции тазовых органов, нарушения чувствительности) или стойкого болевого корешкового синдрома.
- Радикальная санация и стабилизация позвоночника.
В большинстве случаев спинальный эпидуральный абсцесс располагается кзади от дурального мешка, поэтому для доступа к нему необходима ламинэктомия или гемиламинэктомия – операция, при которой удаляется дужка позвонка или половина дужки соответственно (задние костные структуры позвонка). Ламинэктомия обычно дополняется стабилизацией позвоночника, так как может развиться нестабильность. То есть выполняется транспедикулярная фиксация (ТПФ) – в тела позвонков через корни дужек (ножки) вводятся титановые винты, которые затем скрепляются продольными балками и иногда поперечной. Если выявлен гной, то ТПФ выполнять опасно, так как металлоконструкция все-таки инородное тело и может привести к хронизации гнойного процесса. В таком случае ТПФ обычно выполняется вторым этапом только после излечения эпидурального абсцесса. При отсутствии признаков остеомиелита позвоночника после проведения простой ламинэктомии или гемиламинэктомии на одном уровне и антибактериальной терапии антибиотиками нестабильность обычно не развивается. При выявлении гноя операция заканчивается установкой дренажной промывной приточно-отточной системы. Если выявлена только грануляционная ткань, то установка промывной системы не требуется. При сочетании эпидурального абсцесса, расположенного впереди дурального мешка, с остеомиелитом позвоночника показана радикальная санация, сопровождаемая реконструкцией передней части позвоночного столба титановыми кейджами и прочной фиксацией. То есть удаляются пораженные тела позвонков с межпозвонковыми дисками, вместо которых устанавливаются титановые импланты. Цель – избавиться от очага инфекции и добиться стабилизации позвоночника. Отсутствуют неблагоприятные последствия, связанные с применением кейджей в присутствии активной гнойной или туберкулезной инфекции.
Исходы эпидурального абсцесса позвоночника.
Летальные исходы эпидурального абсцесса наблюдаются в 18-23% случаев, но в основном у пожилых пациентов и пациентов с парализацией до операции ввиду развития осложнений, например, тромбоэмболии легочной артерии (ТЭЛА), сепсиса, пневмонии, урологической инфекции и других.
Улучшение выраженного неврологического дефицита встречается редко, даже если операция выполнена в первые 6-12 часов после его развития.
У молодых пациентов без неврологического дефицита исход обычно благоприятный.
Материалы сайта предназначены для ознакомления с особенностями заболевания и не заменяют очной консультации врача. К применению каких-либо лекарственных средств или медицинских манипуляций могут быть противопоказания. Заниматься самолечением нельзя! Если что-то не так с Вашим здоровьем, обратитесь к врачу.
Если есть вопросы или замечания по статье, то оставляйте комментарии ниже на странице или участвуйте в форуме. Отвечу на все Ваши вопросы.
При использовании материалов сайта, активная ссылка обязательна.
Читайте также: