Какие обследования нужно проходить при болях в позвоночнике
Рентгенография позвоночника применяется при широком спектре паталогических состояний позвоночного столба.
Компьютерная томография позвоночника позволяет получить более детальные снимки, по сравнению с традиционной рентгенографией позвоночника.
Магнитно-резонансная томография позвоночника позволяет получить снимки позвоночного столба без использования ренгеновского излучения.
Рентгеноденситометрия позвоночника направленна на определение минеральной плотности костной ткани.

В современных коммерческих лабораториях рентгенография позвоночника проводится с учетом индивидуальных особенностей пациента, а результаты могут быть записаны на компакт-диск.
Методы диагностики патологий позвоночника
Заболевания позвоночника развиваются постепенно и дают о себе знать резкими болями, когда болезнь уже прогрессирует, поэтому очень важно следить за состоянием позвоночника. Для этого рекомендуется периодически осуществлять его диагностику.
На сегодняшний день существует множество методов обследования позвоночника. Поговорим о них подробнее.
- Неврологическое исследование – самое простое и древнее. Оно обычно проводится на первичном осмотре. С помощью специального молоточка врач проверяет рефлексы, что дает общее представление о состоянии пациента.
- Электромиография – исследование мышечной активности при помощи электрических импульсов. Этот метод позволяет конкретизировать болезни позвоночника. В ходе процедуры в мышцы вводятся тонкие иглы, через которые подается электрический сигнал.
- Электронейрография – метод, позволяющий с помощью электричества оценить состояние периферических нервов. Обследование осуществляется путем прикрепления к телу пациента электродов.
- Ультразвуковая допплерография – метод волновой диагностики, дающий представление о кровотоке в позвоночнике.
- Денситометрия – рентгенологическое исследование костной ткани, показывающее ее плотность.
- Рентгенотомография – метод диагностики, базирующийся на анализе снимков отделов позвоночника, позволяющих увидеть объемные структуры спинного мозга и позвоночника.
- Спондило(уро)графия – метод лучевой диагностики позвоночника, сочетающий спондилографию (рентген позвоночника без контрастирования) с контрастированием мочевыводящих путей. Этот метод обычно применяют при осуществлении диагностики позвоночника у детей с врожденной патологией позвонков и одновременным подозрением на аномалии мочевыводящей системы.
- Миело(томо)графия – обследование позвоночного канала, предусматривающее введение контрастных веществ в субарахноидальное пространство (полость между мягкой и паутинной мозговой оболочкой спинного и головного мозга). Это позволяет визуализировать спинной мозг и определить проходимость субарахноидального пространства.
- Эхоспондилография (ЭСГ) – метод исследования позвоночника с помощью ультразвука. ЭСГ используют в диагностировании пороков пренатального развития позвоночника.
- Эпидурография – рентгенологическая диагностика позвоночника с введением в эпидуральное пространство (пространство снаружи мозгового канала) при помощи прокалывания ткани водорастворимых контрастных веществ. Метод позволяет увидеть дегенеративные процессы в позвоночнике.
- Веноспондилография (ВСГ) – еще один метод контрастной рентгенографии, позволяющий оценить состояние сосудов вокруг спинного мозга. При проведении ВСГ контрастное вещество вводится в губчатую ткань остистого отростка позвонка.
- Радиоизотопное сканирование скелета – метод диагностики болезней позвоночника, позволяющий определить активность метаболических процессов в костной ткани. Обследование осуществляется путем регистрации накопления остеотропного радиофармпрепарата. Метод дает возможность обнаружить костные очаги с повышенным метаболизмом – опухоли, воспаления.
- Дискография – контрастное обследование межпозвоночного диска. Метод применяется при полисегментарных дископатиях для определения сегмента, ставшего причиной болевого синдрома.
Однако чаще всего для диагностики заболеваний позвоночника доктора назначают рентгенографию, компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ). С помощью этих методов можно диагностировать травмы, дегенеративные состояния позвоночника, наблюдать динамику лечения. Поговорим о них более подробно.
Полезные советы
Остеохондроз – слово знакомо, увы, даже юным пациентам. Это одно из самых распространенных заболеваний позвоночника, вызванное дегенеративными процессами в хрящевой ткани межпозвоночных дисков и сопровождаемое сильной болью. Вот что советуют доктора для профилактики этого недуга:
- Больше двигайтесь и занимайтесь физкультурой: делайте зарядку, плавайте, ездите на велосипеде, катайтесь на лыжах, совершайте пешие прогулки.
- Не носите тяжести, избегайте больших физических нагрузок на позвоночник.
- Одевайтесь по погоде: переохлаждение плохо сказывается на здоровье позвоночника.
- Следите за своим весом: избыточные килограммы дают серьезную нагрузку на позвоночник.
- Старайтесь разнообразить пищу, употреблять больше витаминов и микроэлементов и, конечно, не забывайте про кальций, содержащийся в большом количестве, например, в молочных продуктах.
С помощью рентгеновских лучей производится базовое обследование позвоночника. Пациент лежит при этом на кушетке, снимки делаются в двух проекциях с помощью специального аппарата, позволяющего максимально захватить весь позвоночник. Современное оборудование позволяет сделать 10-кратное увеличение изображения на снимке.
Рентгенография дает возможность оценить позвоночник: состояние паравертебральных тканей, размеры позвоночного канала и патологической ротации позвонков, величину деформации позвоночника.
Процедура длится 3-5 минут и не требует специальной подготовки. Результат и медицинское заключение могут быть готовы в течение 30 минут. Частота проведения рентгенографии устанавливается лечащим врачом. В профилактических целях рентген позвоночника достаточно делать один раз в год. Данная процедура не наносит вреда здоровью, но минимальное облачение все же имеет место, поэтому рентген не рекомендуется делать беременным женщинам.
Средняя стоимость рентгенологического обследования одного отдела позвоночника в частных клиниках Москвы в среднем составляет 2000 рублей.
Данный метод отличается высокой информативностью и представляет собой обследование позвоночника с помощью электромагнитного излучения. Самые современные томографы имеют открытый контур, то есть пациент не помещается в закрытую тубу, а значит, такое обследование могут проходить люди, страдающие клаустрофобией. Кроме того, метод не предполагает воздействия на организм ионизирующего излучения, следовательно, обследование безвредно.
МРТ обычно назначается, если у пациента наблюдаются частые головные боли и головокружения неизвестного происхождения, имеются травмы позвоночника, боли в спине, выявленные заболевания позвоночника, например, грыжи.
Противопоказанием к проведению МРТ является наличие кардиостимуляторов, сосудистых клипс, ферромагнитных имплантов, металлокерамических зубных протезов, любых электронных устройств в теле. При проведении процедуры на пациенте не должно быть металлических украшений, женщинам следует приходить на обследование без макияжа, так как в составе косметики могут быть частицы металлов.
Процедура длится 20-30 минут. Пациент располагается на удобной кушетке. Его главная задача – лежать неподвижно, от этого зависит точность результатов. Специально запрограммированный томограф выполняет ряд снимков с различных ракурсов. Результаты сразу же видны на мониторе, их можно сохранить на цифровых носителях, а при необходимости – распечатать.
Особой подготовки МРТ не требует, частота проведения процедуры определяется лечащим врачом.
Стоимость МРТ-обследования одного отдела позвоночника в частных клиниках Москвы начинается от 5000 рублей.
Это обследование предполагает использование рентгеновских лучей. В отличие от традиционного рентгена исследование позволяет получить послойное изображение тканей, конкретизировать степень поражения костных и хрящевых структур в позвоночном канале. Показанием к КТ являются травмы, боли в спине, грыжи межпозвоночных дисков, мониторинг состояния позвоночника до и после операции, выявление различных опухолей и воспалений.
Как и при МРТ, пациент должен лежать неподвижно на кушетке, все движения вокруг него делают излучатель и датчик, а компьютер фиксирует результаты. Длительность исследования редко превышает 15-20 минут. Заключение можно получить сразу же после процедуры. Специальной подготовки перед обследованием не требуется, частоту его проведения определяет врач. Беременным женщинам данный метод диагностики не рекомендуется из-за воздействия Х-лучей.
Средняя стоимость КТ одного отдела позвоночника в частных клиниках – от 4 000 рублей.
Все существующие методы обследования позвоночника позволяют доктору поставить диагноз. Однако КТ и МРТ, в отличие от рентгенографии, дают более детальную клиническую картину, отображая множество нюансов, которых не дает обычный рентгеновский снимок. Поэтому при серьезных проблемах с позвоночником лучше отдать предпочтение этим методам обследования. Если же сравнивать информативность КТ и МРТ, то первый метод для изучения позвоночника врачи считают более точным. МРТ же незаменима при исследовании состояния хрящей, например, при диагностировании межпозвоночной грыжи. С точки зрения безопасности КТ проигрывает абсолютно безвредной МРТ. Однако, справедливости ради, следует сказать, что в современных компьютерных томографах доза облучения кране незначительна.
В Москве достаточно широко представлены услуги проведения обследования позвоночника. Выбирая клинику, следует оценить ее репутацию, оснащенность современным оборудованием, профессионализм сотрудников.
Лицензия на осуществление медицинской деятельности ЛО-77-01-015932 от 18.04.2018.
Заболевание опорно-двигательного аппарата
Современные специалисты располагают широким спектром методов диагностики опорно-двигательного аппарата: рентгенография, УЗИ, компьютерная и магнитно-резонансная томография – это далеко не полный перечень доступных технологий.
Перед невропатологом или травматологом не стоит проблема дефицита методик, зато остается задача формирования оптимального алгоритма обследований. Алгоритм диагностики и лечения для каждого пациента составляется индивидуально, на основе собранного анамнеза и симптомов.
В зависимости от происхождения боль в спине может быть охарактеризована как вертеброгенная или невертеброгенная дорсалгия. Другими словами, причина боли может крыться в позвоночнике или не в позвоночнике.
Практика показывает, что медикам приходится иметь дело с вертеброгенной дорсалгией в 9 случаях из 10, когда пациенты приходят с жалобами на боли в спине , поэтому диагностика должна быть направлена на изучение состояния позвоночного столба. При этом боль может быть специфической или неспецифической.
Неспецифические боли чаще всего связаны с компрессией корешков спинномозговых нервов. Основных рекомендаций по алгоритму диагностики несколько:
Диагностика поврежденного ОДА
Основные методы диагностики
- Рентгенография
- Компьютерная томография (КТ)
- Магнитно-резонансная томография (МРТ)
- Электронейромиография (ЭМГ)
- Ультразвуковое исследование (УЗИ)
- Ультразвуковое сканирование (сонография)
- Артроскопия.

Базовая оценка поражений скелета и суставов начинается с рентгенографии – этот метод не может визуализировать изменения в мягких тканях, зато дает возможность изучить состояние позвоночного столба и дисков.
Рентгенологическое исследование намного дешевле КТ и МРТ и на первом этапе позволяет сориентироваться, насколько тяжелое поражение опорно-двигательного аппарата имеет место быть.
Основной причиной болей в спине, потери чувствительности, снижения двигательного диапазона считается корешковый синдром. Грыжи, протрузии, остеофиты и другие патологические изменения воздействуют на корешки нервных окончаний, вызывая боли разной степени интенсивности.
Кроме того, болевой синдром может быть связан с травмами, искривлениями, воспалениями, смещением позвонков или их нестабильностью. Все эти патологии поддаются диагностике с помощью рентгенографии, а если этого метода недостаточно, то чтобы определить причину боли, пациенту назначается компьютерная или магнитно-резонансная томография.
Если рентгенологические снимки визуализируют изменения в одних только костях, то полученное с помощью КТ или МРТ послойное изображение дает возможность рассмотреть изменения в хрящах и мягких тканях.
Две эти методики практически вытеснили миелографию – рентгеноконтрастное исследование ликворопроводящих путей.
Выбирая между миелографией и томографией, всегда стоит отдать предпочтение последней, поскольку КТ и МРТ отличаются большей информативностью и точностью.
Мультиспектральная компьютерная томография (МСКТ) визуализирует поперечное изображение костей и суставов. Этот метод помогает дифференцировать костные и мягкие ткани, выявить незначительные различия в плотности нормальных и патологически измененных участков.
И все же МСКТ уступает магнитно-резонансной томографии, которую можно назвать единственным методом комплексной оценки мышечно-скелетной системы. Принципиальное различие между КТ и МРТ заключается в том, что последний метод с большей точностью визуализирует мягкие ткани, с его помощью можно рассмотреть нервные волокна, поэтому МРТ назначается, когда требуется информативная диагностика поражения мышечных и нервных тканей.
В отличие от компьютерной томографии, эта технология позволяет определить переломы без смещения костей. Основное преимущество в случае исследования позвоночника – способность обнаружить нарушение целостности суставной хрящевой ткани. МРТ незаменима, когда речь идет о повреждениях фиброзно-хрящевых структур.
Одна из причин, по которым предпочтение может отдаваться КТ , – более доступная стоимость. Однако нужно помнить: некоторые виды травм и патологий с трудом определяются лучевыми методами. Например, с помощью рентгенографии или КТ крайне редко удается диагностировать контузию кости.
Если боли в спине сопровождаются судорогами, онемением, потерей чувствительности и снижением рефлексов, дополнительно может быть назначена электронейромиография (ЭМГ) – этот метод диагностики позволяет установить степень поражения нервов и с точностью определить, какие именно волокна вовлечены в патологический процесс.
В качестве вспомогательного способа диагностика ЭМГ может подсказать, как быстро развивается заболевание и составить прогноз.
Ультразвуковая диагностика (УЗИ) дает возможность установить повреждения сухожильно-связочного аппарата, выявить и оценить свободные внутрисуставные тела, разрывы мышц, сухожилий, связок.
Благодаря непосредственному контакту с пациентом во время УЗИ можно акцентировать внимание на местах наибольшей болезненности. Ультразвуковое сканирование или сонография призвана исследовать состояние позвоночника и суставов, обнаружить патологии сухожилий.
Этот метод сопоставим по эффективности с КТ и МРТ, но стоимость диагностики намного ниже. Ее следует назначить, если есть признаки воспаления тканей или ущемления нервных окончаний.
Реже прочих методов специалисты прибегают к артроскопии – минимальной хирургической манипуляции, которая осуществляется для диагностики состояния суставов.
Через микроразрез в ткани сустава вводится артроскоп. Артроскопия используется еще и в качестве методики лечения межпозвонковой грыжи или тяжелой формы искривления.
Короткие рекомендации по выбору метода обследования
Вероятные причины болей
Визуализация
Дополнительная диагностика

Сначала осмотр, потом МРТ
Большинство болей в спине не требуют дополнительной диагностики в виде компьютерной томографии, рентгена и МРТ. Если боль возникла впервые, имеет умеренную интенсивность, то при грамотном подходе лечится без дополнительного исследования. Достаточно осмотра врача и опроса пациента. В случае подозрения на травму, которая возникла после падения, какого-то агрессивного воздействия и т. д., чаще всего применяется рентгенография, при возможности — компьютерная томография.
Многие уверены, что с болями в спине нужно идти на консультацию к врачу-специалисту уже со снимком МРТ. Однако есть исследования, говорящие о том, что чрезмерная диагностика проблем с позвоночником может затягивать лечение либо вести его в неправильное русло. Например, часть анатомических изменений позвоночника — протрузии, грыжи — могут протекать бессимптомно и никак не беспокоить человека. Однако увидев на МРТ такие изменения, врач начинает их лечить. При этом причиной боли может быть что-то другое. Получается, что врач лечит картинку МРТ, а не пациента и его боль. Поэтому более разумный подход — сделать так, чтобы врач решил, нужно это обследование или нет, и выдал соответствующее направление.
Если же есть подозрения, что боли в спине вызваны именно межпозвонковой грыжей, дегенеративными изменениями позвоночника (остеохондрозом, говоря народным языком), МРТ необходимо. Это метод, который позволяет увидеть позвоночник и окружающие его мягкие ткани в реалистичном виде. При этом картинка МРТ зависит от мощности аппарата, которая определяется силой магнитного поля, измеряемого в Тесла (Тл). При болях в спине рекомендуется выполнение МРТ на высокопольном томографе мощностью не менее 1,5 Тесла. Качественное МРТ увеличивает шансы на то, что врач ничего не пропустит. Так что если имеется выбор, в какой именно клинике делать МРТ, есть смысл предварительно выяснить, каковы возможности предлагаемого диагностического оборудования.

Если не было травмы
Иногда боли в спине вызывают инфекции — спондилиты и спондилодисциты. Это воспаление позвонков и межпозвонковых дисков. Прежде чем назначать пациенту антибактериальную терапию, нужно обязательно подтвердить диагноз на МРТ.
В редких случаях, когда есть подозрения на онкологические проблемы, применяется исследование, которое называется сцинтиграфия — поиск метастазов опухоли в позвоночнике.
Пациентам с остеопорозом может назначаться денситометрия — метод измерения минеральной плотности костей.
Не оправдано при болях в спине выполнение ультразвукового исследования. Позвоночник — достаточно сложная структура, которая включается в себя и кости, и связки, и мягкие ткани, увидеть в ней какие-то патологии с помощью УЗИ практически невозможно: скажем, один специалист может увидеть грыжу, другой нет.
Когда проблема не в спине
Стоит помнить, что боль в спине нередко может быть проявлением заболеваний совсем других органов. Например, как боль в пояснице может ощущаться почечная колика. Нередки случаи, когда пациенты с приема невролога направляются на экстренную консультацию уролога или иногда даже в операционную. Хотя у человека просто болела спина. Однако после исследований выясняется, что у него проблема с мочевыводящей системой.
Боль в спине, которая отражается в область лопатки или грудины, может быть спутана с острым коронарным синдромом или острым инфарктом миокарда. При таком характере болей надо сначала выполнить ЭКГ, чтобы исключить инфаркт. И только после исключения приступать к лечению непосредственно болей в спине. Это ещё один аргумент за то, что не надо сразу бежать на МРТ, как только заболела спина.
Есть и другие патологии, с которыми нужно дифференцировать проблемы с позвоночником. В любом случае не стоит заниматься самолечением. Боль в спине бывает разная. И различной должна быть диагностика. Для пациента 80 лет это одно исследование и схемы лечения, для молодого человека 20 лет — совершенно другое. В любом случае диагностика — это вотчина врача, а не пациента.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боли в пояснице - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Боли в пояснице возникают почти у всех, особенно после 40 лет. Одной из причин является остеохондроз – дегенеративно-дистрофическое изменение позвоночника. Однако во многих случаях он не объясняет характера, остроты и длительности болей в спине.
Разновидности болей
Боль в спине может быть симптомом серьезного заболевания, но у подавляющего большинства боли носят доброкачественный характер. Один из основных моментов, который следует учитывать при диагностике болей в спине, и, в частности, в пояснице – это их длительность. В большинстве случаев боль мышечного характера может продолжаться до двух недель, а потом исчезать. Боли, вызванные органическими изменениями позвоночника (межпозвонковая грыжа, артроз), длятся гораздо дольше и могут отдавать в ногу, промежность, сопровождаться ощущением онемения, жжения, мурашек.
Возможные причины
Боли, вызванные заболеванием или травмой позвоночника
В большинстве случаев боли в спине бывают вызваны нарушением функций межпозвонковых суставов.
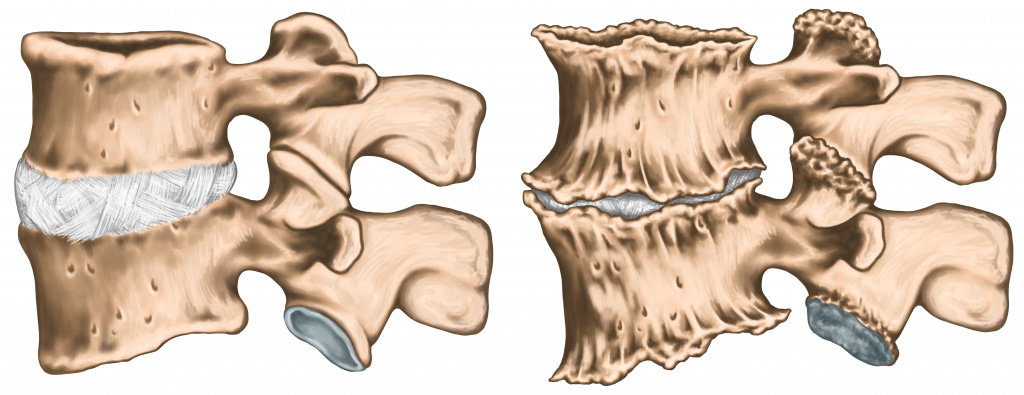
Уменьшение расстояния между позвонками из-за дегенеративных изменений в межпозвонковых дисках ведет к увеличению трения суставных поверхностей. Это может вызвать подвывих и блокирование сустава. Мышцы, окружающие пораженный сустав, длительное время находятся в состоянии перенапряжения, что усиливает суставную боль.
В случаях выраженного остеохондроза боль может быть вызвана сдавлением нервных окончаний (спинномозговых корешков) при формировании грыжи межпозвонкового диска. Острая стреляющая или пронизывающая боль со временем может стать постоянной и эпизодически отдавать в ногу при резких движениях, кашле, чихании. Болевой синдром обычно сопровождается онемением, покалыванием, жжением. Подобные симптомы сочетаются с потерей чувствительности в зоне пораженного нерва, утратой рефлексов, слабостью мышц.
Если перелом возникает в результате сжатия тела позвонка, то он носит название компрессионного.
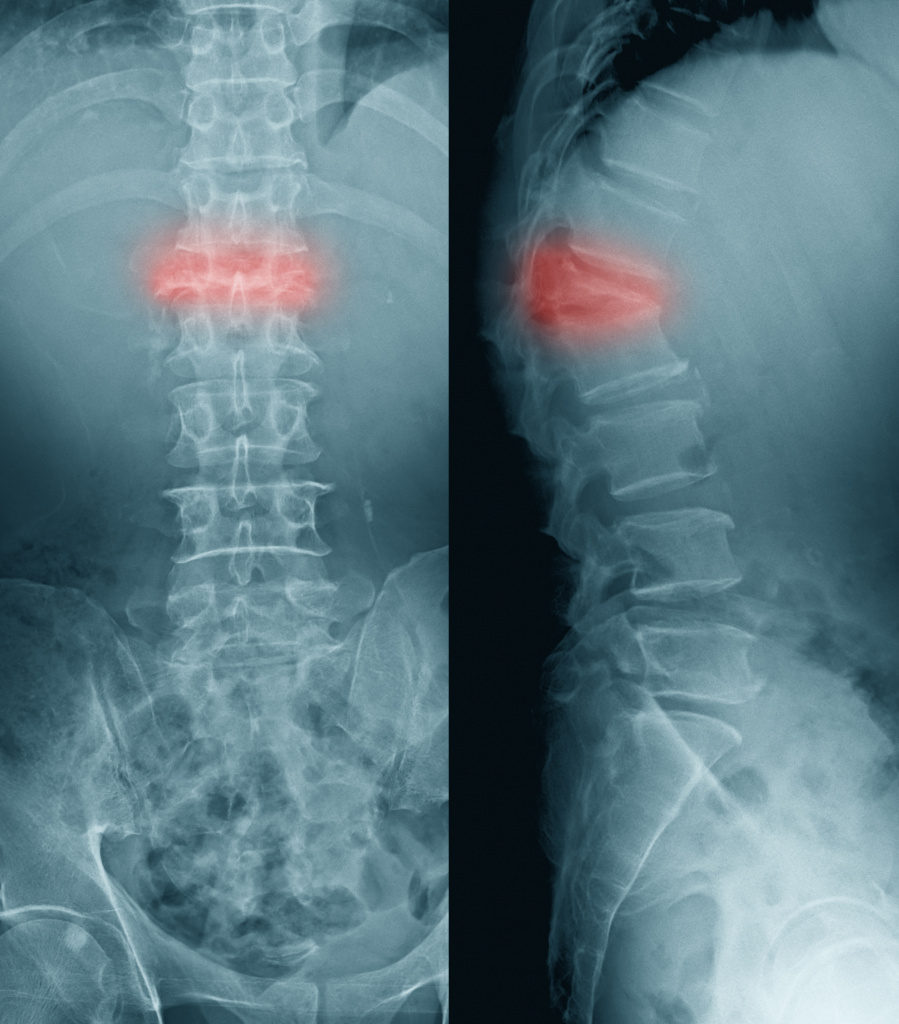
У лиц старшего возраста такой перелом возможен из-за остеопороза, который чаще встречается у женщин. К компрессионному перелому, иногда даже при минимальной внешней нагрузке, приводит поражение позвоночника при метастазировании злокачественных опухолей.
Диагностика и обследования
При диагностике врач учитывает ортопедические дефекты, наличие таких симптомов, как нарушение мочеиспускания или дефекации; распространение боли вниз по ноге; отсутствие облегчения после приема обезболивающих средств; слабость и онемение в ноге. Для подтверждения диагноза необходимо выполнить:
Исследование, позволяющее диагностировать патологии позвоночника и окружающих его тканей.
Диагностическое исследование, позволяющее определить патологии пояснично-крестцового отдела позвоночника и окружающих его тканей.
Кровь - это жидкая ткань, выполняющая различные функции, в том числе, транспорта кислорода и питательных веществ к органам и тканям и выведения из них шлаковых продуктов. Состоит из плазмы и форменных элементов: эритроцитов, лейкоцитов и тромбоцитов. Общий анализ крови в лаборатории ИНВИТРО вклю.
Что следует делать при появлении болей?
При наличии корешкового синдрома соблюдают постельный режим в течение двух недель. После острого периода следует постепенно возвращаться к активному образу жизни.
В первую очередь терапия должна быть направлена на снятие болевого синдрома. Врач может назначить блокаду очага воспаления инъекциями. Обезболивание при этом достигается на срок от шести недель до полугода. Другой вариант – назначение нестероидных противовоспалительных средств в комплексе с мышечными релаксантами. Лечение можно дополнить витаминотерапией (комплекс витаминов группы В), а также применением антидепрессантов и противосудорожных препаратов строго по назначению. После снятия острых болей по решению врача к лечению можно добавить тепловые и магнитные физиопроцедуры, мануальную и иглорефлексотерапию, массаж.
Если консервативное лечение в течение нескольких месяцев оказалось неэффективным, прибегают к нейрохирургическим операциям. В возрасте до 45 лет декомпрессия спинного мозга, удаление межпозвонковой грыжи, протезирование межпозвонковых дисков часто дают хороший результат. В иных случаях лучше применять эпидуральную блокаду и радиочастотную денервацию. Это позволяет не только быстро устранить болевые симптомы, но и свести к минимуму прием обезболивающих средств.
Мышечные боли
Диагностика и обследования
При постановке диагноза врач проводит внешний осмотр, выясняет историю развития боли, ее связь с перегрузкой или заболеванием внутренних органов. Для исключения поражения позвоночника (остеопороз, метастазы в позвоночник, туберкулезный спондилит) проводят:
Исследование, позволяющее диагностировать патологии позвоночника и окружающих его тканей.
Диагностика зависит от анамнеза и состояния пациента. Опорно-двигательный аппарат может исследоваться с помощью различных методик. Диагностика боли в спине осуществляется в зависимости от того, какого вида дорсалгия наблюдается: вертеброгенная (причина — в позвоночнике) или невертеброгенная. Большинство случаев болевых синдромов обусловлено позвоночником.
- Необходимые анализы
- Какие методы диагностики существуют?
- Исследования в зависимости от причины болевого синдрома
- Дифференциальная диагностика
- Группы причин и признаки
- Значение лабораторных исследований в ДГ
- Алгоритмы определения причины
- Вывод
Необходимые анализы
Перед лечением проводят соответствующие анализы для определения причин, вызывающих спинные боли. Сначала врач проводит предварительные исследования:
- проверка функционирования нервной системы и амплитуды совершаемых движений;
- мануальное исследование с целью определения зоны локализации.
![]()
Анализы при боли в спине включают следующие:
- анализ мочи и крови для исключения системной, в т.ч. инфекционной этиологии;
- рентгенография — для определения костных повреждений;
- КТ и МРТ с целью анализа повреждений мягких тканей;
- ЭМГ (электромиограмма) — для выявления повреждений нервов и мышц.
В крови определяются следующие показатели:
- уровень гемоглобина;
- СОЭ;
- массовая концентрация кальция.
В сыворотке определяется активность щелочной фосфатазы.
Какие методы диагностики существуют?
Врач ставит диагноз при боли в спине на основании проведенных исследований, главными из которых являются:
- осуществление рентгеноскопии;
- УЗИ;
- МРТ/КТ;
- ЭМГ;
- радиоизотопная остеосцинтиграфия;
- сонография (ультразвуковое сканирование).
- Стоимость проведения рентгена в Москве составляет 2200 руб. с колебаниями от 1200 до 7335 руб. В регионах она разнится в зависимости от сложившегося уровня цен к столичным. Ниже приведены цены на различные методы диагностики в Москве.
- Стоимость УЗИ позвоночника составляет 700-3000 руб. КТ поясничного отдела позвоночника в среднем стоит 4980 руб., такая же процедура в шейном отделе — 4570 руб. Стоимость этой процедуры, проводимой на 1 отделе, составляет 4910 руб. КТ всего позвоночника в среднем стоит 10030 руб.
- В этих же диапазонах находится стоимость МРТ отдельных отделов позвоночника. Если же эта процедура выполняется для всего позвоночника, стоимость возрастает до 12390 руб.
- Средняя оплата ЭМГ составляет около 24000 руб.
- Стоимость остеосцинтиграфии в среднем 5000 руб.
- Цены на ультрасонографию колеблются от 1800 до 2100 руб.
Исследования в зависимости от причины болевого синдрома
Боли в спине появляются из-за различных причин, что обуславливает необходимость проведения соответствующих диагностических исследований.

Таблица 1. Методы исследования
| Причины | Методы |
| Травма: небольшая со/без структурной динамикой/и костной ткани с повреждением двигательных нервов | Определение механизма причины, рентгенография |
| Определение локализации боли над позвонком (предварительный диагноз — остеомиелит) | МРТ |
| Ишиальгия: неопределенный определенный участок повреждения нервного корешка. | ЭМГ, КТ, МРТ МРТ |
| Нерадикулярная боль: спондилолистез с яркой неврологической симптоматикой или невылечивающийся традиционными методами; в истории болезни отсутствуют различные рисково-травматические факторы; потенциальный неопластический процесс или присутствие неявной инфекции. | Остеосцинтиграфия, МРТ, КТ, рентген в положении сгибания-разгибания МРТ, остеосцинтиграфия, рентген в боковой и передне-задней проекциях |
| Присутствие в истории болезни неопластических процессов, присущих метастатическим повреждениям. | МРТ, остеосцинтиграфия |
Дифференциальная диагностика
Под ней понимают метод, при котором постепенно исключаются заболевания, не подходящие по симптомам или иным фактам, из-за чего диагноз сводится к единственной патологии. Осуществляется в 3 этапа:
- Сбор анамнеза.
- Обследование пациента, обнаружение симптоматики заболевания.
- Лабораторно-инструментальные методы исследования.

Спинные боли диагностируют по 4 группам причин и 10 признакам.
Таблица 2.1 Дифференциальная диагностика болей в спине (механические и мягкотканные причины).
Таблица 2.2 Дифференциальная диагностика болей в спине (воспалительные и очагово-инфильтрационные причины).
| Симптомы | Группы причин | |
| воспалительные | очагово-инфильтрационные | |
| Начало | подострое | нарастающее |
| Интенсивность | умеренная | выраженная |
| Реакция боли: | ||
постоянная боль (реакции нет)
Осуществленные анализы крови и мочи позволяют выявить у пациента возможные негативные явления:
- динамика в моче: болезнь Рейтера, почечные заболевания: камни, пиелонефрит, опухоль;
- положительный посев крови: сепсис с абсцессом или остеомиелитом;
- увеличение СОЭ: рак, абсцесс, спондилоартриты, остеомиелит, полимиалгия ревматическая, туберкулез;
- патологический пик, отмечаемый на электрофореграмме сывороточных белков: миеломная болезнь;
- выявление HLA-B27: спондилоартриты;
- увеличение активности щелочной фосфатазы: остеомаляция, болезнь Педжета, гиперпаратиреоз первичный, метастазы, присутствующие в костях;
- положительные туберкулиновые пробы: туберкулез спинного мозга или костей;
- обнаружение специфического простатического антигена: рак предстательной железы.
Алгоритмы определения причины

Они могут указывать на:
- перелом позвоночника — проводят рентген пояснично-крестцового отдела, при необходимости — в течение 10 дней — КТ или сканирование кости;
- инфекцию и рак;
- стремительно прогрессирующий неврологический дефицит или синдром конского хвоста — требуется консультация специалиста по диагностике и лечению.
Если проведенные анализы не позволяют установить причину, проводят другие лабораторные тесты, рентген, МРТ.
При обнаружении симптомов серьезной патологии или обнаружении соответствующих проблем невертеброгенной природы необходима консультация со специалистом для назначения соответствующего лечения. Отсутствие подобных признаков означает переход к следующему алгоритму.


Наибольшее число случаев перехода предусмотрено к алгоритму №5:
- отсутствие положительных результатов тестов;
- гендерные изменения;
- отсутствие доказательств дисфункции нервного окончания при ЭМГ;
- отсутствие анатомо-физиологических показателей ущемления нервного окончания.

Алгоритм №4 предназначен для взрослых пациентов со значительным ишиасом, наблюдающимся более 4 недель. Здесь предполагается проведение обсуждений врачом и больным возможных методов лечения. Если пациент не выбирает операцию, у него уменьшаются физические ограничения или необходима постхирургическая помощь, осуществляется переход к алгоритму №5.

Он предназначен для взрослых больных с проблемами в спине и ограничениями в движениях более 4 недель и менее 3 месяцев. Заканчивается этот алгоритм выздоровлением. Если оно не наступает, необходимо рассмотреть с пациентом варианты и проводить ежедневные занятия, которые снизят опасность возникновения рецидивов и будут способствовать максимальной переносимости движений.
Вывод
Осмотр при болях в спине выполняет квалифицированный врач, который назначает сдачу соответствующих анализов крови и мочи и дает направление на проведение необходимых исследований. Применение одного метода может оказаться нерезультативным, их лучше применять в комплексе, используя дифференцированную диагностику и соответствующие алгоритмы определения причин.
Читайте также:



