Классификация воспалительных заболеваний позвоночника
Медицинский эксперт статьи

Актуальность проблемы воспалительных, прежде всего инфекционных, поражений позвоночника определяется не только тем, что при этих заболеваниях нарушаются две основные функции позвоночника - обеспечение стабильного вертикального положения туловища и защита спинальных нервных структур.
Любые анатомические зоны позвоночника и прилежащие к нему ткани потенциально могут быть вовлечены в воспалительный процесс.
Для обозначения и описания воспалительных заболеваний позвоночника разные авторы используют различные термины, характер которых в значительной мере определяется локализацией (зоной) поражения.
Клиническая терминология, используемая при воспалительных заболеваниях позвоночника (Calderone R.R.,Larsen M., CapenDA., 1996)
Пораженные отделы позвоночника
Используемые названия заболеваний
Передний отдел позвоночника
Туберкулезный спондилит или болезнь Потта
Задний отдел позвоночника
Поверхностная раневая инфекция
Инфицированная серома( при наличии инородных тел, в т.ч. имплантатов)
Глубокая раневая инфекция
Задние элементы позвонков
Глубокая раневая инфекция
Эпидуральный абсцесс, эпидурит
Оболочки спинного мозга
Миелит, интрамедуллярный абсцесс
Этиологический фактор имеет ведущее значение в определении патогенеза воспалительных заболеваний позвоночника и тактики их лечения. В зависимости от этиологии, выделяют следующие виды воспалительных заболеваний позвоночника:
- инфекционные заболевания позвоночника или собственно остеомиелиты. Среди них следует выделить:
- первичный остеомиелит, возникающий при отсутствии других видимых очагов инфекции;
- вторичный гематогенный или септический (метастатический) остеомиелит;
- вторичные посттравматические остеомиелиты - раневые (огнестрельные и неогнестрельные);
- контактный остеомиелит при наличии первичного очага воспаления в паравертебральных мягких тканях и
- ятрогенные остеомиелиты, развивающиеся после диагностических процедур и хирургических вмешательств;
- инфекционно-аллергические воспалительные заболевания позвоночника - ревматоидный артрит, болезнь Бехтерева и др.;
- паразитарные поражения позвоночника при шистосоматозе, эхинококкозе и др.
Остеомиелиты позвоночника по характеру преимущественного поражения костных структур позвонка или межпозвонкового диска с контактными отделами тел позвонков подразделяют на спондилиты и спондилодисциты. В зависимости от морфологических особенностей инфекционного процесса выделяют две группы остеомиелитов позвоночника:
- пиогенные или гнойные остеомиелиты, которые по характеру течения заболевания могут быть острыми и хроническими. Следует отметить, что понятие хронического воспаления подразумевает прежде всего не длительность заболевания, а морфологическую структуру патологического очага. По типу выделяемой бактериальной микрофлоры остеомиелиты могут быть неспецифическими (стафилококковые, стрептококковые, вызванные Coli-флорой) или специфическими (тифозные, гоноррейные и др.);
- гранулематозные остеомиелиты, среди которых по этиологии выделяют три клинических варианта: микобактериальные (туберкулезные), микотические (грибковые) и спирохетные (сифилитические) спондилиты.
Туберкулезный спондилит или болезнь Попа (клинику заболевания в конце 17-го века описал Persival Pott). Характерной особенностью заболевания является его медленное и неуклонное прогрессирование при естественном течении, ведущее к тяжелейшим косметическим и неврологическим осложнениям: грубым деформациям позвоночника, парезам, параличам, нарушению тазовых функций. П.Г. Корнев (1964,1971) выделил в клиническом течении туберкулезного спондилита следующие фазы и стадии:
- преспондилитическую фазу, характеризующуюся возникновением первичного очага в теле позвонка, протекающую, как правило, без локальных клинических симптомов и крайне редко диагностируемую своевременно;
- спондилитическая фазу, для которой свойственно прогрессивное развитие болезни с яркими клиническими симптомами, проходящее в свою очередь через несколько клинических стадий:
- стадия начала характеризуется появлением болей в спине и ограничением подвижности позвоночника;
- стадии разгара соответствует появление осложнений патологического процесса в позвоночнике: натечных абсцессов, кифотической деформации (горба) и спинномозговых расстройств;
- стадии затихания соответствует улучшение состояния и самочувствия больного, а рентгенологические изменения в виде возможного блокирования тел позвонков свидетельствуют о стабилизации процесса. Тем не менее, для этой стадии характерно сохранение остаточных каверн в позвонках и остаточных, в том числе кальцинированных, натечных абсцессов.
- Постспондилигпическая фаза характеризуется двумя особенностями:
- наличием вторичных анатомо-функциональных нарушений, связанных с ортопедическими и неврологическими осложнениями спондилита, и
- возможностью обострений и рецидивов болезни при активизации неустраненных отграниченных очагов и абсцессов.
Типичными осложнениями туберкулезного спондилита являются абсцессы, свищи, кифотическая деформация и неврологические расстройства (миело/радикулопатии).
Локализация и распространение абсцессов при туберкулезном спондилите определяется уровнем поражения позвоночника и анатомическими особенностями окружающих его тканей. В связи с расположением очага воспаления в теле позвонка, возможно распространение абсцесса за его пределы в любом направлении: кпереди (превертебрально), в стороны (паравертебрально) и кзади от тела позвонка в сторону позвоночного канала (эпидурально.
С учетом анатомических особенностей паравертебральных тканей и межфасциальных пространств на разных уровнях, абсцессы могут выявляться не только возле позвоночника, но и в отдаленных от него областях.
Локализация абсцессов при туберкулезном спондилите
Уровень поражения позвоночника
4. Пояснично-крестцовый отдел и крестцовые позвонки
а) пресакральный, б) ретроректальный, в) ягодичный, распространяющийся по ходу грушевидных мышц до наружной поверхности тазобедренного сустава.
Одним из типичных осложнений туберкулезного спондилита является кифотическая деформация позвоночника. В зависимости от внешнего вида деформации, выделяют несколько вариантов кифозов:
- пуговчатый кифоз характерен для локального поражения одного-двух позвонков. Подобные деформации чаще развиваются у пациентов, заболевших во взрослом возрасте;
- пологий трапециевидный кифоз типичен для распространенных поражений, обычно не сопровождающихся тотальной деструкцией тел позвонков;
- угловой кифоз характерен для распространенных поражений, сопровождающихся тотальной деструкцией тел одного или нескольких позвонков. Подобные разрушения, как правило, развиваются у лиц, заболевших в раннем детском возрасте. Деформация неизбежно прогрессирует по мере роста ребенка при отсутствии адекватного хирургического лечения. Именно для обозначения угловых кифозов терминологический комитет Scoliosis Reseach Society (1973) рекомендует использовать термин gibbus, или собственно горб.
Неврологические осложнения туберкулезного спондилита могут быть связаны как с непосредственным сдавлением спинного мозга, так и с его вторичными ишемическими нарушениями. Принято дифференцировать нарушения функции спинного мозга (миелопатии), спинномозговых корешков (радикулопатии) и смешанные расстройства (миелорадикуло-патии).
Классификация Tub. (1985) неврологических расстройств при туберкулезном спондилите
Классификация Pattisson (1986) неврологических расстройств при туберкулезном спондилите
Приведя указанные классификации, отметим, что в собственной работе мы предпочитаем все же пользоваться модифицированной для детского возраста шкалой Frankel, которая приведена нами в главе 7, посвященной позвоночно-спинальной травме.
Клинические формы болезни Бехтерева
Начало заболевания по типу моно- или олигоартрита, часто - стойкие кокситы с поздно развивающимися рентгенологическими изменениями: субхондральным остеопорозом, костными кистами, краевой узурацией
К настоящему времени описаны шесть клинических форм болезни Мари-Штрюмпеля-Бехтерева.
Диагностические критерии болезни Бехтерева

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Очень часто при болезнях позвоночника на начальном этапе их путают с другими заболеваниями и начинают подозревать у себя проблемы с сердцем или другими органами.
Это объясняется симптомами, которые сопровождают заболевания позвоночника: постоянная усталость, ощущение скованности между лопатками, боли за грудиной, онемение конечностей, боли в левой лопатке, тахикардия и др.
Заболевания спины довольно распространены и могут возникать у людей разных возрастных групп. При этом обычно никто не спешит к доктору на обследования при появлении болезненности в спине. 
Большинство идет в аптеку за очередными обезболивающими таблетками и мазями. Болезнь при этом прогрессирует, что чревато необходимостью более длительного лечения, иногда и с хирургическим вмешательством.
Разнообразных заболеваний позвоночника довольно много.
Вот список основных и наиболее часто встречающихся:
- остеохондроз;
- сколиоз;
- ишиас;
- спондилез;
- спондилоартроз;
- протрузия диска;
- грыжа межпозвоночного диска;
- радикулопатия;
- пояснично-крестцовый радикулит;
- спондилолистез;
- спондилолиз;
- синдром конского хвоста;
- миелопатия;
- переломы позвоночника;
- опухоли позвоночника;
- болезнь Бехтерева;
- остеопороз;
- лордоз;
- люмбаго;
- дорсопатия;
- межреберная невралгия.
Остеохондроз
Это заболевание характеризуется дегенеративно-дистрофическими изменениями в тканях позвоночника. При этом поражаются межпозвоночные диски, тела позвонков, прилегающие суставные поверхности и связочный аппарат позвоночника. В зависимости от того, в каком отделе позвоночника развилась болезнь, выделяют поясничный, шейный, грудной и смешанный остеохондроз.
Симптомы этого заболевания зависят от затронутого отдела позвоночника. Так, при грудном остеохондрозе больного будут тревожить:
- приступы боли в области ребер при ходьбе;
- болезненность в груди и между лопатками, усиливающаяся при глубоких вдохах и выдохах, наклонах, поднятии рук;
- онемение некоторых участков кожи;
- ощущение сдавленности груди;
- ощущение холода либо жжения в ногах.
При шейном остеохондрозе больной будет жаловаться на:
Симптомы поясничного остеохондроза:
- острая либо постоянная боль в пояснице, усиливающаяся при нагрузках;
- боль, отдающая в ноги, крестец или органы малого таза;
- человек пытается находиться постоянно в одном положении, при котором боль стихает.
Судя из приведенных симптомов остеохондроза определить самостоятельно его довольно трудно и можно ошибиться. Поэтому при подозрении на это заболевание либо при наличии каких-либо из симптомов, следует отправляться на прием к врачу.
В лечебном учреждении после прохождения необходимых анализов и исследований (МРТ, УЗИ, ЭКГ и др.), будет назначено лечение.
Лечение при остеохондрозе назначается комплексное и включает медикаментозные и немедикаментозные методы. В каждом случае схема лечения подбирается индивидуально и может включать:
- Немедикаментозная терапия:
- лечебная гимнастика;
- мануальная терапия;
- тракционное лечение;
- лечебная диета;
- ультразвуковая терапия;
- изометрическая кинезиотерапия;
- вибростимуляция;
- подводный гидромассаж;
- лазерная терапия;
- магнитостимуляция.
- Медикаментозная терапия:
![]()
- НПВС в виде таблеток, уколов, мазей и гелей ( Диклофенак, Олфен, Мовалис, Кетанов, Ибупрофен, Ортофен, Наклофен, Индометацин и др.);
- спазмолитики (Но-шпа, Миоластан, Сирдалут и др.);
- антиоксиданты (витамин С, токоферол, мексидол и др.);
- стимуляторы микроциркуляции крови (Трентал, Актовегин, Теоникол, никотиновая кислота и т.д.);
- хондропротекторы (Глюкозамина сульфат, Хондроитина сульфат, Алфлутоп, Румалон и др.)
Сколиоз
Это заболевание определяется как стойкое боковое искривление позвоночника, которое вызывает нарушения во внутренних органах, вызывает болезненность, уменьшается подвижность позвоночника. Наиболее характерно развитие этой болезни в возрасте от 6 до 15 лет.
Очень важно вовремя обратить внимание на нарушение осанки ребенка, чтобы начать лечение и не запустить болезнь. Так как болезнь появляется в детском возрасте, то заподозрить ее наличие можно при появлении жалоб ребенка на боли в груди, ногах, тазу, постоянную усталость. Визуально можно определить сутулость. В запущенных случаях ребенок начинает ходить боком либо хромать.
При появлении подозрений необходимо сразу же обращаться к доктору, чтобы не позволить болезни прогрессировать. Врач проведет ортопедический осмотр, оценку неврологического статуса и обменных процессов пациента и назначит эффективное лечение.
Лечение сколиоза включает целый комплекс мероприятий, среди которых:
- лечебная физкультура;
- мануальная терапия;
- ношение специальных корсетов;
- занятия на специальных тренажерах;
- медикаментозная терапия при необходимости снятия болевых ощущений, а также при сопутствующих обменных либо нервных нарушениях.
Ишиас
Это заболевание обычно проявляется обострениями 2-3 раза в год и определяется, как воспаление седалищного нерва.

Ишиас – болезнь с очень разнообразными и не постоянными симптомами. Она может проявляться по-разному у разных пациентов.
Основным симптомом является боль, которая может локализоваться в пояснице, а может распространяться в ягодицу и охватывать всю ногу, вплоть до пальцев. При этом ее характеризуют, как:
В запущенных случаях боль становится нестерпимой и появляется приступами при любом движении, а иногда и в неподвижном состоянии.
Врач проводит осмотр пациента. При необходимости может быть назначена компьютерная томография, электромиограция, рентгеноскопия и МРТ.
Лечение ишиаса должно быть комплексным. Оно зависит от состояния больного и особенностей протекания болезни. Могут назначаться:
- мануальная терапия;
- лечебная гимнастика;
- акупрессура;
- вакуумная терапия;
- хирургическое вмешательство;
- прием обезболивающих препаратов группы НПВС ( Диклофенак, Мелоксикам, Кетанов, Ортофен, Ибупрофен, Индометацин и др.);
- новокаиновые блокады.
Спондилез
Заболевание возникает из-за дегенеративных изменений позвоночника, при которых разрастается костная ткань по краям позвонков.
Спондилез в зависимости от места развития подразделяется на грудной, шейный и поясничный. При этом менее всего проявляется симптомами грудной спондилез, из-за чего больные не подозревают о нем длительное время.
Главный симптом заболевания – боли и ограниченная подвижность в месте дегенеративных изменений. Кроме того, боли усиливаются в ночное время, распространяются на весь позвоночник. Больному сложно найти положение тела, при котором боль менее выражена.
Так как симптомы характерны и для других заболеваний спины, за диагнозом следует обращаться к врачу. Для уточнения диагноза понадобится проведение рентгенологического исследования, компьютерной томографии или МРТ.
Лечение спондилеза комплексное и направлено на консервирование процесса разрастания костной ткани и уменьшения проявляемых симптомов.
- массаж;
- иглоукалывание;
- мягкие остеопатические техники;
- гирудотерапия;
- электрофорез;
- ударно-волновая терапия;
- лечебная физкультура;
- прием НПВС (Ибупрофен, Ортофен, Мовалис, Кетанов, Диклофенак и др.).
Протрузия диска
![]()
Это заболевание – начальная степень грыжи диска, которая проявляется выпячиванием межпозвоночного диска без разрыва фиброзного кольца при этом.
Наиболее часто протрузия возникает в поясничном отделе позвоночника.
Грыжа межпозвоночного диска
Симптомы болезни зависят от места локализации протрузии. Ниже приведены основные из них, которые должны побудить обратиться к доктору за постановкой диагноза и назначением лечения:
- боль, возникающая в месте протрузии и усиливающаяся при движениях, длительном пребывании в одной позе, она может распространяться в голову, руку или ноги;
- торакалгия;
- слабость в мышцах;
- онемение;
- ограниченная подвижность.
Лечение протрузии, как и других заболеваний позвоночника, проводится комплексно и включает несколько методик для получения стойкого результата:
- лазерная терапия;
- лечебная физкультура;
- иглотерапия;
- фармакопунктура;
- вакуумная терапия;
- прием НПВС (Диклофенак, Ортофен, Ибутард, Кетанов, Мовалис и др.);
- прием витаминов группы В;
- прием миорелаксантов.
Радикулопатия

Радикулопатия объединяет состояния при заболевании периферической нервной системы, возникающее из-за защемления, повреждения или воспаления корешков спинномозговых нервов. Чаще всего радикулит развивается на фоне остеохондроза или других заболеваний спины.
Симптомы болезни бывают достаточно разными и зависят от места локализации повреждения корешка. Условно их можно объеденить в 3 группы:
- Боль может быть различной интенсивности и выраженности, постоянная или периодическая, локализированная или отдающая в конечности и другие отделения позвоночника.
- Возникновение онемения, покалывания, жжения в конечностях из-за нарушения чувствительности.
- Слабость мышц.
Если имеются какие-либо из этих симптомов – следует обращаться к врачу. Так как в домашних условиях самостоятельно невозможно дифференцировать заболевания спины, а самолечением заниматься вообще не рекомендуется!
Радикулит необходимо лечить комплексно. Могут применяться:
- лечебная физкультура;
- мануальная терапия;
- тракция;
- прием НПВС (Напроксен, Ибупрофен, Диклофенак, Дексалгин, Нимесулид, Пироксикам, Мелоксикам идр.)
- прием миорелаксантов (Сирдалут, Мидокалм и др.)
- если причиной развития радикулита послужил стресс, то дополнительно назначают антидепрессанты и успокаивающие средства.
Болезнь Бехтерева
Эту болезнь еще называют анкилозирующий спондилоартрит. Проявляется она системным хроническим заболеванием суставов, при котором паталогический процесс локализируется в основном в паравертебральных мягких тканях, крестцово-повздошных сочленениях и суставах позвоночника.
Заподозрить у себя это заболевание можно при наличии следующих симптомов:
- слабость, повышенная утомляемость;
- болезненность всех мышц и суставов;
- поражения глаз;
- боль и чувство скованности в пояснице, усиливающиеся к утру;
- патологический кифоз;
На поздних стадиях болезни отмечается срастание суставов позвонков и формирование межпозвоночных костных мостов.
Врач для постановки диагноза, кроме осмотра и анализов, может назначить МРТ, компьютерную томографию или рентгенологическое исследование позвоночника. Дополнительно назначается анализ на выявление специфического антигена.
К сожалению, это заболевание полностью не излечимо, однако при своевременном обращении к доктору и соблюдении лечения можно замедлить прогрессирование и облегчить общее состояние.
Терапия этой болезни очень длительная и должна быть комплексной. Она включает в себя лечение в стационаре, посещение поликлиники и санаторно-курортный отдых.
Применяются следующие группы лекарственных средств:
- НПВС (Диклофенак, Нимесулид, Напроксен, Аэртал, Адвил, Мовалис, Мелоксикам, Пироксикам и др.).
- Глюкокортикоиды (Преднизолон, Гидрокортизон и др.).
- Ферментные препараты (Вобензим).
- Иммунодепрессанты.
Помимо приема лекарственных средств назначаются физиотерапевтические процедуры и лечебная физкультура.
Выше перечислены и описаны далеко не все заболевания спины. Из-за схожести симптомов самостоятельно отличить одно от другого практически невозможно. Поэтому при появлении болей и ограничения движения в спине необходимо обращаться к врачу.
Группа заболеваний позвоночного столба и суставов различной этиологии, которые носят хронический, воспалительный характер – это спондилит. Его характерной особенностью является нарушение плотности костей, и костные деформации различной степени тяжести.
Заболевание относится к редкому типу заболевания, при котором поражается опорно-двигательный аппарат. Нечеткая симптоматика приводит к затруднениям в диагностике или к диагностике на поздних стадиях. Сопутствующим осложнением может быть воспаление межпозвоночного диска и разрушение тел позвонков. Во избежание дальнейших патологий необходимо своевременное и активное лечение.
Симптомы воспаления позвоночника
Признаки различных форм воспаления идентичны, но при этом могут поражаться различные отделы позвоночника. Разницу можно заметить только в степени выраженности патологического процесса и тяжести сопутствующего поражения.
Неврологические нарушения зависят от того, какой отдел подвергся инфицированию. Симптомы воспаления в области позвоночника в шейном отделе приводят к наиболее тяжелым проявлениям, в виде частичного или полного паралича конечностей, парестезии без видимой причины, задержки или недержания кала и мочи.
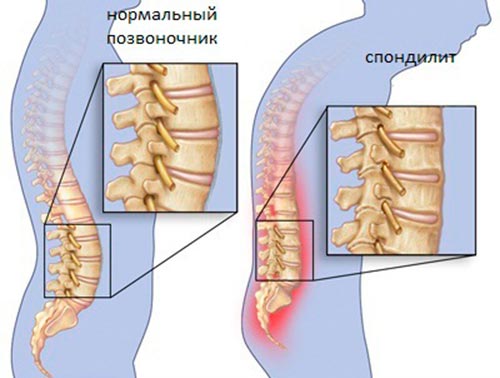
В грудном и поясничном отделе похожая симптоматика. Она отличается от шейного только нарушениями в нижних конечностях. К числу общих признаков относятся:
- болевые ощущения различной степени и вариабельности проявления,
- снижение подвижности,
- появление скованности движений,
- задержка или недержание естественных нужд,
- нарушения сна,
- состояние перманентного дискомфорта,
- гиперчувствительность или парестезия позвоночного отдела и близлежащих частей костного скелета.
Общность клинических проявлений на ранней стадии и нераспространенность заболевания приводят к тому, что основными симптомами, по которым определяется воспаление в позвоночнике становятся выраженные неврологические нарушения. Они не только влияют на подвижность позвоночника, но и приводят к инвалидизации пациента.
Воспаление шейного отдела позвоночника характеризуется острыми болями часто в виде прострела на пораженной стороне. Для мышц характерен вялый тонус, препятствующий разгибанию конечностей.
Воспаление грудного отдела позвоночника ведет к опоясывающим болям в районе туловища. Нарушение движений в нижних конечностях носит спастический характер. Ниже пораженного позвонка наблюдается отсутствие чувствительности.
Спондилит поясничного отдела позвоночника может давать вялые параличи конечностей, иррадиирующие боли в промежность и истинные недержания мочи или кала из-за отсутствующего тонуса мочевыводящих путей и сфинктеров прямой кишки. На фоне общей интоксикации, вызванной воспалительным процессом инфекционного происхождения, может появиться температура.
Совмещение болей в позвоночнике, температуры и воспалительного процесса должно стать причиной немедленного обращения к специалисту для диагностики. Она может стать решающим фактором в достижении положительного результата лечения.
Факторы развития воспаления позвоночника
Основным фактором, из-за которого возникает спондилит, является наличие в организме инфекционного заболевания. Микроорганизмы, попавшие в кровь человека, разносятся повсеместно. Попадая в позвоночный столб, они становятся причиной поражения одного или нескольких сегментов.
Воспалительный процесс в конкретном сегменте может быть инициирован дополнительными факторами, в число которых предположительно входят:
- травма позвонков,
- генетическая предрасположенность,
- врожденные патологии позвоночника,
- онкологические заболевания,
- постоянно повторяющиеся нехарактерные нагрузки.
Различают два типа инфекций, на фоне которых развивается воспаление позвонков. Первый тип вызывается специфическими бактериями, провоцирующими поражение костной ткани. К таким поражениям в позвоночнике приводит сифилис, туберкулез, бруцеллез, сифилис, гонорея и актиномикоз. Второй тип, неспецифический, вызывается гнойными бактериями. Его причиной может быть стафилококк, гемофильные палочки и условно-патогенные кишечные палочки.
Ревматоидный спондилит возникает после того, как человек переносит заболевание, вызванное гемолитическим стрептококком группы А. В этом случае поражение позвонков является следствием ангины, кардита и пиодермии. На фоне общего выздоровления и отсутствия бактерии в организме наступает асептическое воспаление позвоночника. Это результат того, что антитела организма принимают соединительную ткань позвоночника за стрептококк группы А, который очень на нее похож, и при этом атакуют свои же собственные клетки.

Это повреждение позвоночника может сочетаться со спондилитом или быть одной из причин его возникновения. Часто происходит на фоне деформации фиброзного кольца, его разрыва и попадания инфекции в место травмирования.
Иногда возникшее воспаление позвоночника становится причиной деформации позвонков. Это приводит к повреждению фиброзного кольца и выпячиванию пульпозного ядра. Повреждение, травма и воспаление могут сделать межпозвонковый диск уязвимым при наличии в организме любой инфекции.
Виды спондилита
Диагностика воспаления позвоночника, симптомы и его лечение зависят от того, к какому виду спондилитов относится диагностированный у пациента.
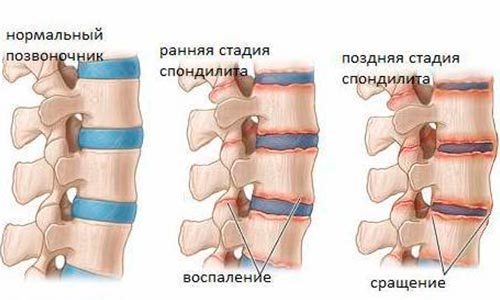
Остеомиелит позвоночника – это острый гнойный воспалительный процесс, поражающий в своем развитии межпозвоночные диски, связки позвоночника, спинномозговые корешки, расположенные рядом мышцы, и далее – спинной мозг. Развивается в теле позвонков. Его начало острое, с повышением температуры, резким ухудшением самочувствия и интенсивными болями в области поражения.
При своевременном обнаружении, и соответствующем лечении этот вид не несет особой опасности. Поэтому при любых схожих симптомах необходимо немедленное обращение к врачу.
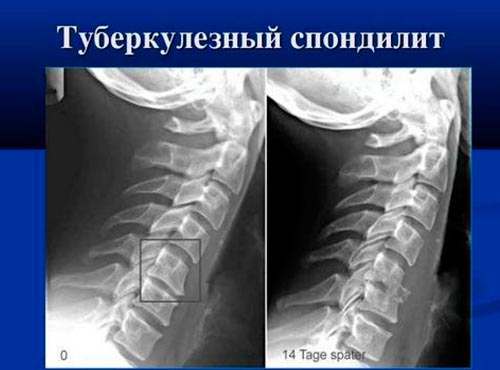
Хроническое воспаление позвонков, возникающее при заражении организма туберкулезной палочкой – это туберкулезный спондилит. Второе название – болезнь Потта. Она появляется при занесении возбудителя гематогенным путем из очага поражения (обычно, легких) в позвоночник. В результате образуется туберкулезный бугорок, который разрушается на фоне ослабления защитных сил организма и приводит к разрушению кортикального слоя и смещению замыкательных пластинок.
Такая разновидность воспаления наступает у людей, которые контактируют с коровами или употребили молоко, зараженное бруцеллезом. Он поражает тела позвонков и протекает с волнообразными приступами, лихорадкой и слабостью. Сильные боли по всему позвоночнику проявляются после прохождения инкубационного периода. В результате поражаются мелкие суставы, диски и пояснично-крестцовые сочленения.
Может развиться у каждого человека с ослабленным иммунитетом, но наиболее часто является следствием перенесенной трансплантации органа, хирургических вмешательств и наличия злокачественных опухолей – паразитарный спондилит. Его причиной могут стать кандиды, криптококки, актиномицеты и эхинококки.
Возникает в молодом возрасте и некоторое время протекает бессимптомно болезнь Бехтерева. Воспалительный процесс начинается в пояснично-крестцовом отделе и постепенно охватывает все диски позвоночного столба. В не вылеченном состоянии нарастают боли, теряется подвижность, наблюдается деформация позвоночника, также возможны появления воспалительных процессов в грудной клетке. В запущенной форме происходит срастание позвоночных дисков между собой.
Лечение воспаления позвоночника
Избавление от любого воспаления производится методом комплексной терапии, в которую входит прием лекарств, устраняющих возможные причины, болевые ощущения и прекращающие воспалительный процесс. Также в курс лечения обязательно включают легкие упражнения, массаж и физиотерапевтическое воздействие. Но в любом случае лечение назначается в зависимости от вида, к которому относится спондилит.
Читайте также:




