Кофейные пятна на пояснице
Гиперпигментация встречается у каждого. У одних это родинки или невусы, у других – пигментные пятна, располагающиеся на самых разных участках тела. Такие “отметки” появляются у детей с рождением или в первый год жизни, имеют разную степень интенсивности, требуют как минимум консультации дерматолога. Любые кофейные пятна на коже ребенка – сигнал маме о необходимости наблюдать их, отслеживать деформацию и изменение окраски. Насколько опасна избыточная пигментация?

Причины появления на коже ребенка
Кофейная пигментация встречается у 20% жителей планеты. Образование доброкачественное, имеет выраженный однородный цвет и структуру, гладкую поверхность, границы не размытые, увеличивается в размерах в соответствии с ростом ребенка, с одинаковой частотой встречается у детей обоих полов. У темнокожего населения нарушения пигментного обмена диагностируются чаще, чем у людей со светлой кожей.
Пятна могут визуализироваться на всех частях тела, но на слизистых оболочках отсутствуют. Опасности образование не несет даже при повреждении кожных покровов, имеет низкий риск малигнизации, представляет собой исключительно косметический дефект. Склонность к образованию пигментных пятен передается генетически.
Опасно ли появления
Пятна кофе с молоком у ребенка не причиняют новорожденному младенцу дискомфорта. Размеры пигментации от нескольких миллиметров до 20 сантиметров. Единичные не требуют проведения биопсии, лабораторная диагностика рекомендована, когда есть вероятность наличия системного наследственного заболевания.
Лечение кофейных пятен у ребенка проводится при необходимости устранить пигмент у малыша на видимых участках тела. Несколько новообразований округлой формы до 4 см в диаметре не являются патологией, относятся к факторам, требующим внимания врача. При первичном обращении в медицинское учреждение доктор собирает анамнез:
- возраста появления пигментации у ребенка;
- имеет ли место задержка физического и интеллектуального развития;
- имеется ли у ребенка фотосенсибилизация, принимал ли он лекарства, способствующие фотосенсибилизации;
- случались ли у пациента множественные переломы, опухоли;
- наличие нарушений в работе ЦНС;
- искривление позвоночника, костей голени;
- патологии глаз.
Основным способом лечения родимых кофейных пятен является лазеротерапия, лечение грудничков лазером не является целесообразным при отсутствии жалоб со стороны пациента. В отдельных случаях допускается криодеструкция (жидкой азот) или хирургическое вмешательство, такие способы травматичны и могут оставлять рубцы. Перед воздействием лазера пациенту проводят пробу на ограниченном участке туловища, чтобы проверить эффективность воздействия и не допустить гиперпигментации. Несмотря на достижения современной медицины кофейные пятна после удаления лазером могут давать рецидивы, на лечение отвечают дефекты у половины пациентов.
Рецидивы наблюдаются спустя 6-12 месяцев после лазеротерапии, в определенных случаях незначительное осветление пятна является максимально достижимым терапевтическим результатом. Местное лечение осветляющими кремами не дает желаемого эффекта, несмотря на то, что явление поверхностное. Лазер противопоказан темнокожим и загорелым пациентам.

О каких заболеваниях может свидетельствовать
Пятна цвета кофе с молоком на теле ребенка, если их более 6, требуют консультации с дерматологом и генетиком. Наличие родимых кофейных пятен может быть признаком нейрофиброматоза – генетического заболевания, характеризующегося возникновением на теле множественных шарообразных телесного цвета опухолей – нейрофибром, выпирающих над уровнем кожи, имеющих диаметр до 1 см. Заболевание встречается в одном случае на 3300, тип наследования аутосомно-доминантный.
Существует несколько разновидностей болезни, объединенных под общим названием – нейрофибраматоз, дающих реакцию со стороны нервной системы и кожи. Часто встречающийся у детей вид – нейрофибраматоз I типа, другое название которого – болезнь Реклингхаузена, описанная в 1882 году.
При подозрении на нейрофиброматоз ребенку назначают генетический анализ на выявление мутаций гена NF1 в 17q – хромосоме, ответственной за развитие заболевания. При подтверждении диагноза пациенту требуется постоянное наблюдение. Появление первых узелков происходит в возрасте до 10 лет, если до этого возраста заболевание не проявилось, значит опасаться нейрофибром в дальнейшем не следует. Течение болезни для каждого индивидуально и может сопровождаться:
- Отставанием в росте.
- Макроцефалией, судорогами.
- Сложностью в освоении новой информации, задержкой речевого развития.
- Проблемами по неврологии: поведенческими отклонениями, гиперактивностью.
- Веснушками в области подмышек и гениталий.
- Узелками Лиша на радужной оболочке.
- Опухолями зрительного нерва, спинного, головного мозга.
Для постановки диагноза требуется наличие нескольких признаков, поскольку каждый из них в отдельности не сигнализирует о заболевании. Наличие кофейных пятен на теле у ребенка не означает нейрофибраматоз, так же как их отсутствие не говорит о невозможности данного диагноза. Лечение симптоматическое, направлено на купирование болевых ощущений на поздних стадиях заболевания при образовании множественных опухолевых узелков до удаления новообразований аппаратными методиками или хирургическим путем. Ранняя постановка диагноза и назначенная терапия дают гарантии, что болезнь не дойдет до стадии образования опухолей кожи – нейрофибром. Риск перерождения образований в злокачественное образование – низкий, составляет не более 5% прецедентов. Связь между количеством, размером пятен и тяжестью течения заболевания отсутствует. Болезнь обостряется во время беременности и увеличивает риск развития артериальной гипертензии, самопроизвольного аборта.
Множественные кофейные пятна на коже могут быть проявлениями других системных генетических отклонений:
- туберозный (бугорчатый) склероз;
- синдром Блума;
- синдром Мак-Кьюна-Олбрайта;
- синдром Рассела-Сильвера;
- синдром Уотсона;
- синдром Вестерхофа.
Дифференцируют заболевание визуально по типу новообразований и сопутствующей симптоматике.

Мнение Комаровского об удалении кофейных пятен с кожи ребенка
Всемирная организация здравоохранения не считает кофейную пигментацию на коже основанием для постановки какого-либо диагноза. Международная классификация болезней МКБ-10 присвоила данному виду пятен код L81.3 Наличие родинок, бородавок или кофейных пятен на коже ребенка, по мнению доктора Комаровского и других педиатров, не требует удаления, если дефекты не доставляют маленькому пациенту дискомфорта. Если они располагаются на лице, руках и других открытых участках тела, становятся причиной комплексов, постоянно подвергаются солнечному облучению, их стоит удалить. С самого детства ребенка должен наблюдать дерматолог, офтальмолог, невролог, чтобы вовремя заметить развитие патологии и назначить необходимое обследование. Консультация генетика при наличии более 6 пятен на теле диаметром от 1.5 см обязательна. Главная рекомендация докторов при наличии пигментации на теле – защита кожи от ультрафиолета.
Когда стоит обратиться к врачу
Поскольку кофейные пятна на теле заметны уже с рождения, внимание педиатра обращено на них уже при первом осмотре. На плановых осмотрах у невролога, офтальмолога маме необходимо обратить внимание специалистов на избыточную окраску кожных покровов. Для дополнительной консультации стоит обращаться к дерматологу и провести обследование у генетика. При подозрении на нейрофиброматоз диагностические мероприятия включают в себя исследования:
- Кровеносных сосудов на предмет стеноза почечной или головной артерии.
- Опорно-двигательного аппарата на предмет искривления костей голени или сколиоза.
- Эндокринной системы на предмет гормональных сбоев из-за давления опухоли на зрительный нерв.
- Компьютерная томография или МРТ головного мозга для дальнейшего наблюдения.
Если родимое пятно начинает пигментировать, на нем появляются вкрапления другого цвета, границы его становятся расплывчатыми, зубчатыми, наблюдается стремительная динамика в его увеличении, такое образование требует консультации онкодерматолога.

На коже человека в норме нет пятен и пигментаций. Однако, у большинства людей можно обнаружить те или иные пятна.
Такие участки пигментации могут говорить о нарушении в функционировании каких-либо систем или же иметь врожденный характер, что свидетельствует о нарушении эмбриогенеза.
В дерматологической науке описано множество пятен и участков гиперпигментации.
Так, существуют так называемые кофейные пятна, название которых произошло от цвета участков пигментации.
Кофейные пятна: на что указывают и какова частота пигментации
Кофейные пятна - это гиперпигментированные участки на коже, которые имеют сглаженные или неровные края.
До наступления пубертатного периода у ребенка могут появиться такие участки пигментации с вероятностью 27% у темнокожих людей и с вероятность 13% у светлокожего населения.
Наличие кофейных пятен, как правило, свидетельствует о нейрофиброматозе 1 типа.
Нейрофиброматоз - это мультисистемное заболевание, которое сопровождается формированием пятен на разных участках тела (подмышки, шея, спина), опухолями разного характера из нервных оболочек, а также дисплазией в скелетной системе.
Нейрофиброматоз встречается с частотой 1:3000.
Также кофейные пятна на коже могут быть следствием RAS-мутаций. Это ферменты, которые принимают участие в передаче сигналов снаружи клетки и регулируют митоз клет ки.
У половины пациентов мутации генов, которые приводят к формированию кофейных пятен, случаются спонтанно. Таким образом, наследственный механизм образования кофейных пятен имеет опосредованное значение.
Проявлением каких болезней могут быть кофейные пятна
Основной причиной данной патологии является делеция или мутация гена NF1, который ответственный за секрецию нейрофибромина 1, который способен блокировать развитие опухолей нервной системы.
Кофейные пятна могут формироваться и при других патологических процессах, таких как:
- Анемия Фанкони – сопровождается нарушениями в составе и функции крови;
- Синдром Олбрайта-МакКьюна-Штернберга – гиперпигментация кожных участков, раннее половое созревание, множественная фиброзная дисплазия;
- Синдром Коффина- Сириса - характеризуется аплазией ногтя или дистальной фаланги на 5 пальцах стоп, грубыми чертами лица, задержкой развития и умственной отсталостью;
- Болезнь Бурневилля- Прингла – генетическая редкая болезнь с формированием в органах множественных доброкачественных опухолей;
- Синдром Горлина-Гольца – базальноклеточная карцинома кожи с аномалиями скелета;
- Синдром Сильвера-Рассела - треугольное лицо, синдактилия, задержка психомоторного развития, укороченные пальцы рук и коричневые пятна на коже;
- Синдром Блума – высокая фоточувствительность кожи, карликовость, кофейные пятна и сниженный иммунитет;
- Синдром Маффучи – доброкачественное разростание хрящевой ткани с деформацией костей и сосудистыми новообразованиями на коже темного цвета.
Это лишь часть состояний и симптомов, при которых могут появиться кофейные пятна.
Но они объединяются относительной редкостью и тяжестью заболевания, то есть наличие других признаков, кроме кофейных пятен, имеют более значимое влияние на организм.

В дерматологической практике отмечены 2 закономерности касаемо кофейных пятен:
- крупные не множественные светло-коричневые пятна, как правило, существуют сами по себе и не связаны с иными заболеваниями и патологиями;
- наличие большого количества кофейных пятен небольшого размера обычно свидетельствуют о наличии одного из выше перечисленных патологий (чаще это нейрофиброматоз 1 типа).
Как устанавливается диагноз, и могут ли исчезнуть кофейные пятна, читайте далее в стат ье.
Читайте нас также в Facebook!
Кофейные пятна и процесс диагностики
Диагноз нейрофиброматоз можно поставить, если у пациента есть минимум 2 признака из 7 ниже перечисленных:
- Две и больше нейрофибромы или наличие плексиформной нейрофибромы;
- 6 и более макул или кофейных пятен, диаметр которых у детей до 5 мм, у подростков и взрослых больше;
- Наличие более двух пятен в подмышечной области или в паху;
- Наличие глиомы зрительного нерва;
- Неправильное развитие костей черепа или длинных костей скелета;
- 2 и более гамартомы радужки глаза, которые выявляются с помощью щелевой лампы офтальмологом;
- Наличие случаев нейрофиброматоза у родственник ов.
У детей диагностика нейрофиброматоза утруднена, так как до пубертатного возраста многие симптомы не проявляются. Но, если ребенку уже исполнилось 10 лет, и нет ни единого признака, то вероятность диагноза сводится к нулю.
Какие методы лечения помогут избавиться от кофейных пятен
Процесс лечения кофейных пятен предусматривает выявление причины их появления путем тщательного сбора анамнеза.
Если кофейные пятна являются симптомов другого заболевания, необходимо лечить его, а уже после удалять пигментацию на коже.
Для этого используют аппаратные методики. С этой целью применяются IPL- терапия и Q-switched александритовый лазер.
Лазерное лечение кофейных пятен не исключает повторное их появление. В половине случаев пигментация может вернуться.
Интенсивный импульсный свет избирательно разрушает пигмент меланин в участках его накопления, после чего кожа становится светлее.
Если кофейное пятно удалилось полностью, то вероятность его повторного появления минимальна.
Если пятно ушло не полностью, то оно может вернуться в половине случаев.

Общие сведения
Код нейрофиброматоз по мкб-10: Q85.0 (нейрофиброматоз незлокачественный). Нейрофиброматоз относится к наиболее распространенной форме наследственной моногенной патологии, частота встречаемости которого варьирует в пределах 1:2000 — 1:40000. Характерен аутосомно-доминантный тип наследования заболевания с частотой проявления (пенетрантностью) приближающейся к 100%. Различий в частоте поражения по половому признаку не выявлено.
В целом по клинико-морфологическим проявлениям выделено и описано восемь типов нейрофиброматоза, наиболее значимыми из которых являются:
- Нейрофиброматоз первого типа (НФ 1). Около 90% всех нейрофиброматозов приходится на тип НФ1, который и является наиболее распространённым среди заболеваний этой группы.
- Нейрофиброматоз второго типа (НФ 2). Встречается значительно реже (1:40000), но имеет более агрессивное течение, чем НФ1.
Некоторые авторы считают, что из восьми форм нейрофиброматоза все, кроме НФ2 считаются абортивными и не должны выделяться в качестве самостоятельных нозологических форм.
Частота встречаемости у новорожденных составляет 1:4000, в русской популяции — 1,28:10 000. Более характерна передача по отцовской линии, чем по материнской. В более половине случаев проявления заболевания минимальны, часто встречаются неполные и моносимптомные формы. Около 80% случаев нейрофиброматоза спорадические и являются результатом новых мутаций. В связи с присущей гену NF1 высокой частоты мутаций, определяющих клиническое развитие нейрофиброматоза, предполагается или чрезвычайно высокая его мутабельность или наличие мутаций в нескольких локусах гена.
Для нейрофиброматоза I типа характерен выраженный полиморфизм клинических проявлений, прогрессирующее течение и частое вовлечение в процесс различных органов и систем с развитием тяжелых осложнений, нередко приводящих к летальному исходу. Болезнь Реклингхаузена (нейрофиброматоз) имеет четко прослеживающуюся тенденцию к медленному прогрессированию. Существует два периода резкого увеличения активности патологического процесса: первый от 5 и до 10 и второй от 35 до 50 лет. При этом, второй период активности в подавляющем числе случаев (около 75%) обусловлен малигнизацией опухолевых новообразований. К провоцирующим факторам, способствующим росту нейрофибром, относятся состояния и возрастные изменения, сопровождающиеся гормональной перестройкой организма: беременность, период полового созревания.
Особенность заболевания является специфическая последовательность манифестации симптоматики нейрофиброматоза 1-го типа в зависимости от возраста пациента, что и обуславливает трудности в его диагностике у детей раннего возраста. Так, нейрофиброматоз у детей первых лет жизни/с рождения может присутствовать только в виде некоторых признаков заболевания, чаще — это крупные пигментные пятна или скелетные дисплазии и плексиформные нейрофибромы, а другие характерные симптомы могут манифестировать значительно позже (к 5-15 годам). А если учесть, что степень их выраженности, течение и скорость прогрессирования патологического процесса варьируют в широких пределах становится понятными затруднения в постановке диагноза, что и способствует его поздней диагностике.
Нейрофиброматоз II типа встречается независимо от НФ-I типа; его проявления определяются локализацией основного патологического процесса и соответствует симптоматике поражения головного/спинного мозга. В спинном мозге чаще в процесс вовлекаются оболочки спинальных корешков шейного и поясничного отделов в виде Шванном (опухоль доброкачественная из шванновских клеток нервных оболочек), конский хвост (задние корешки); при локализации в головном мозге в процесс могут вовлекаться черепно-мозговые нервы, продолговатый мозг и Варолиев мост. Реже в процесс вовлекаются периферические нервы с развитием эпендимом и менингиом.
Средний возраст манифестации признаков заболевания при НФ 2 составляет 20 лет, а на момент постановки диагноза – около 28 лет. Как правило, НФ 1 начинает проявляться в раннем детстве, преимущественно с кожных симптомов, в то время как НФ 2 проявляется в молодом возрасте, преимущественно с развития глухоты, обусловленной развитием вестибулярных шванном и других симптомов, вторичных относительно спинальных шванном и менингиом.
Патогенез
В основе патогенетических изменений нейрофиброматоза 1 типа лежит высокая частота спонтанных мутаций гена NF1 (17q11.2), кодирующего цитоплазматический белок-онкосупрессор нейрофибромин, который вырабатывается в нервных и специализированных клетках нейроглии. Нейрофибромин содержит в своем составе особый домен, который и реализует супрессорный эффект относительно пролиферации клеток преимущественно нейроэктодермального происхождения за счет инактивации адаптерного белка Ras, который является ингибитором структуры митогенных сигнальных путей. При такого рода генетическом дефекте в хромосомах 17q происходит нарушение динамического равновесия регуляции роста и его смещение в сторону пролиферации и образования доброкачественного опухолевого роста.
Описано более 500 видов мутаций в гене на хромосоме 17q, которые и препятствуют осуществлению регулирующей функции гена NF1 в онкогенезе. Механизм развития клинических проявлений до настоящего времени точно неизвестен. Принято считать, что в основе патологии лежит развитие из нервных оболочек различных опухолей (невриномы, нейрофибромы). Примерно половина случаев являются следствием новых мутаций.
Генетический дефект при нейрофиброматозе 2 типа располагается в 22 хромосоме (22q12) и непосредственно кодирует процесс синтеза белка Мерлина, также являющегося супрессором опухолевого роста. Наибольшее значение он имеет в регулировании пролиферации (размножения) клеток нейроэктодермального происхождения. При мутации синтеза Мерлина в одной хромосоме не проявляется на клеточном уровне, а при симметричной мутации (повреждении) аллельного гена в клетке прекращается синтез Мерлина и соответственно, присущее здоровому организму равновесие в регуляции роста смещается (дрейфует) в сторону пролиферации с развитием процесса доброкачественного опухолевого роста.
Классификация
В основе классификации нейрофиброматоза лежат клинико-морфологические особенности заболевания в соответствии с чем выделяют:
- Периферический нейрофиброматоз (1 тип)— в клинической картине доминируют поражение периферических нервов и кожных покровов.
- Центральный нейрофиброматоз (2 тип) — в патологический процесс вовлекаются преимущественно черепные нервы и спинальные корешки.
Причины
Этиологическим фактором нейрофиброматоза 1 типа являются множественные мутации одного из самых протяженных и сложно организованных генов NF1 (17q11.2), являющихся следствием инактивации преимущественно отцовской аллели. Причиной нейрофиброматоза 2 типа является генетический дефект в 22 хромосоме (22q12).
Симптомы
Нейрофиброматоз Реклингхаузена начинает проявляться в большинстве случаев множественными нейрофибромами, с локализацией по ходу периферических нервов, в виде округлых болезненных узелков, расположенных в толще кожи, различающиеся по своим размерам. Нейрофибромы представлены в виде узелков на/в толще кожи нормальной или синюшно-красной окраски и мягко эластической консистенции.
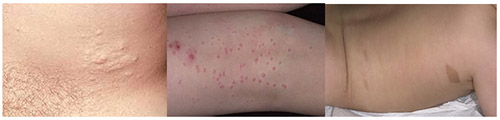
Мягкие кожные опухоли, как правило, у детей отсутствуют, особенно первых лет жизни и возникают к 10-15 годам. При этом, их количество особенно возрастает в пубертатном периоде. При пальпации они безболезненны, однако при вовлечении в патологический процесс периферических нервов, могут возникают боли, гипестезии. На коже могут присутствовать и другие изменения: участки депигментации, сосудистые пятна, очаговое поседение волос, гипертрихоз. Возможно развитие нейрофибром. Плексиформная нейрофиброма может образовывать гигантские опухоли, состоящие из кожных и подкожных элементов.
Некоторые авторы (В.В. Мордовцева) выделяет четыре варианта клинического течения нейрофиброматоза I типа:
Факультативные симптомы нейрофиброматоза проявляются изменениями в костной системе в виде различных деформаций позвоночного столба — сколиозы, лордосколиозы, кифосколиозы, псевдоартрозы, утончение/искривление длинных трубчатых костей, патологических переломов. Нередко развиваются лицевые дисморфии: аномалии глазных щелей, глазной гипертелоризм, деформация ушных раковин, неправильная форма черепа и др. Для пациентов с НФ-I характерны макроцефалия, низкий рост, дисплазия клиновидной кости и затылочной части черепа.
Характерными поражениями нервной системы являются судорожный и гипертензионно-гидроцефальный синдромы, опухоли ЦНС (эпендимома, астроцитома, глиома зрительного нерва/ствола мозга), эпилепсия, что появляется соответствующей симптоматикой. Так, глиома зрительного нерва проявляется нарушением зрения.
Для NF1 характерны дополнительные проявления в виде когнитивных расстройств от легких до выраженных, часто в сочетании с умеренным снижением IQ ребенка, затруднением в освоении чтения, письма, математики и нервно-психической неуравновешенностью; наличие эндокринных расстройств (полового созревания, феохромоцитома, нарушение роста и др.). Со стороны сосудов у пациентов часто регистрируется стеноз почечных артерий с повышением АД, окклюзия артерий, болезнь Мойа-Мойа.
Клиническая манифестация заболевания НФ2 включает развитие двусторонних вестибулярных шванном или шванном других черепных периферических и спинальных нервов при минимальных экстраневральных и кожных симптомах. Двусторонняя шваннома (невринома) слухового нерва относится к основным признакам, который встречается практически в 90% случаев, редко обнаруживается у детей, развиваются преимущественно в позднем подростковом/раннем взрослом возрасте. НФ-II.
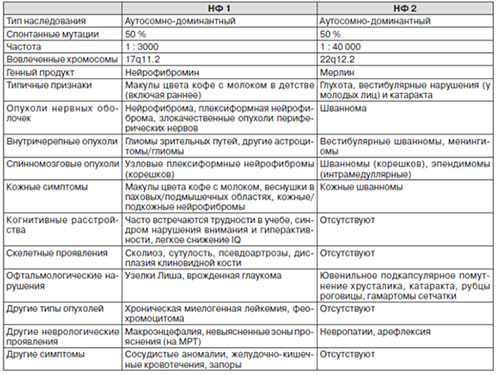
Ниже в таблице приведены характерные проявления нейрофиброматоза 1 и 2 типа.
Анализы и диагностика
Диагноз нейрофиброматоза 1 типа ставится на основе абсолютных и относительных клинических признаков и данных инструментальных методов диагностики:
- КТ/МРТ позвоночника, головного мозга, внутренних органов.
- Рентгенография позвоночника.
- Электрокохлеография.
- Офтальмоскопия.
- Импедансометрия.
- Генетическое обследование и проведение генеалогического анализа.
Лечение
Патогенетическое лечение нейрофиброматоза до настоящего времени не разработано. В большинстве случаев проводится симптоматическая терапия, что и подтверждает специализированный форум. Так, при выраженном болевом синдроме показаны НПВС (Диклофенак, Мелоксикам, Ибупрофен, Нимесулид, Напроксен, Кетопрофен, Пироксикам), неопиодные (Парацетамол, Анальгин, Бутадион, Аспирин и др.) и опиоидные анальгетики (Трамадол, Фентанил, Налбуфин, Тримеперидин), трициклические антидепрессанты (с осторожностью из-за высокого риска судорожного синдрома), Нейронтин (Габапентин), Топирамат. Консервативная терапия предусматривает курсовое назначение препаратов, влияющие на:
- дегрануляцию тканевых базофилов (назначается Кетотифен);
- пролиферацию клеточных элементов (назначаются ретиноиды — Ацитретин, Этретинат, Бексаротен, Тазаротен);
- снижение во внеклеточном матриксе количества гликозаминогликанов (Гиалуронидаза).
Согласно последним рекомендациям, лечение нейрофиброматоза может проводиться с использованием новых перспективных препаратов для таргетной (нацеленной) терапии, воздействующие на определенное звено в патогенетической цепи нейрофиброматоза. Для таргетной терапии используются два вида молекул: мелкие молекулы и моноклональные антитела. К таким препаратам относятся Бевацизумаб (Авастин), Эрлотиниб, Иматиниб, Салиразиб, Лапатиниб (Тайверб).
В случаях малигнизации опухолей проводится химиотерапия и лучевая терапия. При когнитивных нарушениях и плохой обучаемости детей рекомендуется проводить учебный процесс в спецшколах, а также проведение социальной реабилитации взрослых пациентов.
Кожа является барьером между внешним миром и внутренней средой организма. Она первой принимает на себя негативное действие факторов окружающей обстановки. Эксперты ВОЗ утверждают, что 21% младенцев в мире появляются на свет с пигментными пятнами. Коричневые пятна на теле у ребенка — это пороки развития кожных покровов. Они могут быть различной формы, структуры, оттенка. Если возникают сразу после рождения — врожденные, если по мере взросления малыша — приобретенные.
Причины

Когда у детей впервые появляются родинки
Кожный пигмент меланин определяет цвет кожи. Под влиянием внешних или внутренних факторов на отдельных участках кожного покрова начинается усиленная продукция меланоцитами меланина, что клинически проявляется возникновением различных гиперпигментированных пятен.
Среди основных причин выделяют следующие:
- Наследственная предрасположенность. Наличие множественных родинок и других пигментных образований у близких родственников часто обуславливает их развитие и у ребенка.
- Гормональный дисбаланс у беременной во время вынашивания плода.
- Неблагоприятное воздействие на организм матери факторов внешней среды (излучение, химические вещества, вредное производство, резкая смена климатического пояса).
- Инфекции мочеполовой системы.
- Генетически детерминированные болезни, одним из симптомов которых является нарушение процесса пигментации.
Избыток пигмента, или гипермеланоз, бывает эпидермальным (тогда пятно будет коричневым) или внутридермальным (тогда цвет образования — сиреневатый, голубоватый).
Нарушение пигментации кожи у новорожденных
Кожа новорожденных нежная и ранимая. Анатомо-физиологические особенности (тонкий роговой слой, богатая васкуляризация, незрелый местный и гуморальный иммунитет) делают ее уязвимой к действию внешних раздражителей. Пигментные пятна у новорожденных — это повод для обращения к врачу. Определить, что это простое образование, не причиняющее вреда ребенку, или кожное проявление тяжелого заболевания, под силу только опытному специалисту.
" alt="">
Гиперпигментация
Потемнение участков кожи может быть вызвано избытком меланина или другими причинами:
- Веснушки. Небольшие светло-коричневые или желтоватые пятна обусловлены локальным скоплением меланина в поверхностном слое эпидермиса. Присущи детям с белой кожей и светлыми или рыжими волосами.

Причины возникновения и методы лечения красных родинок на теле
У детей в периоде новорожденности кожные дефекты в виде пятен часто являются симптомом наследственных заболеваний:
Следует помнить, что пигментные образования могут трансформироваться в злокачественную опухоль — меланому.
Спровоцировать перерождение родинки (пятна) способны разные раздражители. Среди них: повышенная инсоляция и постоянное травмирование образования (физическое, химическое, механическое).
Пятна у детей старшего возраста
В течение жизни у детей на коже могут возникнуть такие типы потемнений:
- Мастоцитоз, или аллергическая пигментация. Протекает приступообразно при встрече со значимым аллергеном. Вначале появляются папулы, а по мере разрешения процесса на пораженных участках образуются темные пятна на коже. Патология наблюдается с двух лет, чаще всего на лице и волосистой части головы. К школьному возрасту кожные проявления уменьшаются и исчезают вовсе.
- Пограничный пигментный невус. Пигментные пятна локализуются в верхнем слое эпидермиса в основном на ладонях и стопах. Обладает способностью быстро увеличиваться до 1—2 мм за год. При большом размере (5—6 мм) может модифицироваться в диспластический невус с переходом в рак кожи.
- Внутридермальный пигментный невус. Выделяется большим разнообразием форм, размеров, окраски. Является доброкачественным образованием. Может быть плоским или выпуклым. Отличается уплотненной текстурой, четкими границами. Поверхность или гладкая, или шероховатая.
Гипопигментация кожи
Причина развития гипомеланоза — расстройство синтеза меланина из-за отсутствия меланоцитов в кожных покровах. Может проявляться такими патологиями:
- Генетически обусловленным нарушением пигментного обмена является альбинизм, когда наблюдается тотальное или частичное исчезновение кожного пигмента. Потеря окраски происходит и у волос (они обесцвечиваются), и у радужки глаз.
- Витилиго — появление на коже участков, лишенных пигмента. Возникает в младенческом возрасте или в период полового развития. Заболевание начинается с образования небольшого участка депигментации, затем пятна проступают вновь и вновь, постепенно сливаясь в один общий очаг. На солнце эти зоны не загорают, так как в эпидермисе отсутствуют меланоциты, синтезирующие меланин. Кроме цвета, пораженные участки ничем не отличаются от здоровой ткани: нет зуда, шелушения, утолщения рогового слоя. Локализация — в любой области тела: лицо, туловище, конечности.
- Гипомеланоз Ито — вариант врожденного недержания пигмента. Возникают пятна гипопигментации в виде волн или полос.
Диагностика
Для дифференциальной диагностики применяют такие виды исследований:
- Осмотр дерматоскопом, который позволяет увидеть с многократным увеличением любую патологию на коже.
- Исследование пигментных образований лампой Вуда, в которой используется слабое ультрафиолетовое излучение. Меланин хорошо поглощает ультрафиолет, поэтому участки с большим содержанием пигмента выглядят более темными, с меньшим — светлыми.
- В сомнительных случаях проводится компьютерная диагностика родинок с помощью видеодермоскопа.
- Биопсия тканей с гистологическим изучением. Нахождение клеток с признаками пролиферативного роста — показание для консультации онколога.
Лечение

Невусы опасные и неопасные: что о них нужно знать
Тактика терапии пигментных образований, если они не доставляют никакого физического или эстетического дискомфорта, заключается в динамическом наблюдении. Осветляющие и отбеливающие наружные средства для удаления участков пигментации у детей практически не используются. Большинство препаратов содержит гормоны или опасные для ребенка химические вещества. После разрешения врача пятна у ребенка старше 6—7 лет можно обрабатывать соком петрушки, огурца или лимона.
Если принято решение об устранении патологического образования, метод деструкции подбирается индивидуально.
- Хирургическое удаление заключается в иссечении пораженного участка скальпелем. Ткани направляются на гистологическое обследование. После операции остаются шрамы и рубцы. При подозрении на злокачественное перерождение пигментного образования его удаляют только хирургическим методом.
- Криотерапия, когда деструкция выполняется действием сверхнизких температур. Жидкий азот вызывает мгновенную заморозку и некроз патологических тканей. Применяют при удалении у детей небольших сосудистых опухолей — гемангиом. После криодеструкции остается малозаметное пятно. Поврежденные ткани полностью регенерируют через полгода.
- Электрокоагуляция — это метод устранения кожного дефекта действием токов высокой частоты. Манипуляция болезненная, требует использования обезболивания. У детей применяется редко.
- Лазеротерапия. Маленькие родинки и пятнышки с помощью лазерного луча удаляют одномоментно. Это метод позволяет точно рассчитать глубину действия, диаметр луча, чтобы не травмировать здоровую кожу. Используют только при доброкачественных новообразованиях.
![]()
- Радиоволновой метод. Прибор оснащен вольфрамовой нитью, которая вырабатывает высокочастотные волны. Срезаются патологически измененные ткани до здоровой кожи. Эпителизация проходит быстро, иногда остается косметический рубчик.
Профилактика
Специфической профилактики образования очагов гиперпигментации не существует. Рекомендуется выполнять следующие правила:
- Оберегать кожные покровы от чрезмерного действия солнечного излучения.
- Отказаться от посещения соляриев.
- Наблюдаться у врача-дерматолога.
- Защищать кожу от травм, химикатов и других агрессивных веществ.
Обнаружив на теле ребенка родинки, темные пятна, отличающиеся по цвету от окружающей кожи, не следует паниковать. Такие образования есть у всех, и только в редких случаях они бывают опасны.
Читайте также:



