Лазеротерапия после операции на позвоночнике
Постоянное развитие технологий в медицине коснулось и оперативного вмешательства при грыжах межпозвонковых дисков. Основные приоритеты развития — это малоинвазивность и быстрота возвращения пациента к активной жизни. Постепенно отходят в прошлое дискэктомия открытым доступом, травматичные операции, связанные с удалением дужек позвонков, например, ламинэктомия. Им на смену пришло следующее поколение операций: микродискэктомия, которая проводится с помощью операционного микроскопа с минимальным разрезом.
Но есть и методы оперативного лечения, которые позволяют обойтись вообще без разрезов. Это эндоскопическая дискэктомия, микроэндоскопическое вмешательство, а также лечение грыжи позвоночника лазером. О чём идёт речь? В чём состоит смысл этого метода, каковы его преимущества и недостатки? Кому он показан и противопоказан, как готовиться к процедуре, и как проводится лечение грыжи диска лазером?
Суть методики
Нужно помнить, что лазеротерапия с целью воздействия на грыжу на самом деле является частью малоинвазивной хирургии. И те, кто думают, что, применяя этот вид лечения, можно вообще обойтись без операции, неправы. Как можно говорить о консервативном способе лечения, когда межпозвонковая грыжа или ее фрагменты превращаются в пар, и этот пар под высоким давлением выводится наружу?
Выпаривание грыжи — настоящее оперативное вмешательство. Но лазерные способы деструкции грыж дисков или изменения их структуры не требуют основных атрибутов обычных операций, и протекают без разрезов, без кровопотери и боли, и поэтому не требуют введения эндотрахеального или внутривенного наркоза. Вполне достаточно местного обезболивания.
Далее будет рассмотрено лечение межпозвонковой грыжи с помощью лазерного излучения подробно. Но вначале следует выяснить, какие у этого метода есть преимущества и недостатки.
Видео процедуры
Достоинства лазерного воздействия
Следующие показатели и аргументы делают лазерные методы влияния на патологически измененный диск одними из лучших в наше время:
Однако у этих методов существуют и определенные недостатки.
Недостатки
Прежде всего, отсутствует большой объём научных данных, который позволяет уверенно говорить об отдаленном периоде, поскольку методика применяется сравнительно недавно. Никто не знает, как повлияет лазерное лечение на структуру диска у пациента через 30, 40, и более лет. Также:
-
этот вид лечения не является радикальным. Так, если говорить о протезировании диска, который с большим успехом проводят в странах Западной Европы, например в Чехии, Германии, то можно считать, что человек получает практически новый диск и возврат к свободе движений. После лазерных манипуляций у него остаётся старый диск, и зачастую с измененной структурой;
Показания к лазерным методам лечения
В различных статьях, посвящённых лечению осложнений компрессионно-ишемических проявлений остеохондроза, то есть протрузий и грыж, можно прочитать, что показанием к оперативному вмешательству являются:
- устойчивые боли, которые не купируются лекарственными препаратами;
- прогрессирование нарушений чувствительности с расширением зон;
- прогрессирующая слабость в мышцах, их гипотрофия, то есть развитие пареза, например, слабость в стопе, хлопающая или свисающая стопа, необходимость поднимать высоко ногу. В более мягком варианте — это снижение сухожильных рефлексов, ахиллова и коленного, если речь идёт о грыжах пояснично-крестцового отдела позвоночника.
- грыжа старше 6, максимум 7 месяцев, уже застаревшая, и количество воды в ней уже недостаточное для вапоризации и деструкции с помощью лазера;
- размер её не должен превышать 6 мм.
На практике нейрохирурги в России сталкиваются, как правило, с запущенными ситуации и чаще всего – с застарелыми и множественными, обызвествленными грыжами. В таком случае будут показаны традиционные виды лечения, и из малоинвазивных оперативных вмешательств следует рассматривать микродискэктомию и эндоскопическое удаление грыжи.
Противопоказания
Существует ряд состояний, когда лазерное излучение может принести больше вреда, чем пользы. Противопоказаны лазерные методики лечения грыж дисков в том случае, если:
- в этом сегменте существует аномалия костной структуры позвонков, например, наличие двусторонних грыж Шморля;
- при значительном сужении, или стенозе спинномозгового канала в месте предполагаемого вмешательства;
- по данным рентгеновского исследования, МРТ в межпозвонковом диске есть признаки дисцита, то есть воспаления, а в окружающей костной ткани позвонков имеются признаки спондилита.
Наконец, не используется лазерная технология в случае секвестрированной грыжи. Крайне нежелательно использовать лазерные методы, как уже говорилось выше, при больших размерах грыж, превышающих 6 мм. Конечно, никто не запрещает пациенту настаивать на этом методе лечения, но есть риск неполного удаления грыжи, и особенно в том случае, если пациент старше 50 лет, и у него есть разрывы в фиброзном кольце, то есть имеется высокий риск появления повторных протрузий и грыж в этом сегменте.
Безусловное противопоказание к лечению грыж лазером — это смещение позвонков и их выраженная нестабильность, опухоль в данном сегменте, даже доброкачественная гемангиома. С полным перечнем противопоказаний пациент знакомится на первичном приеме нейрохирурга, когда подбирается вид оперативного лечения. Как следует готовиться к лазерному лечению?
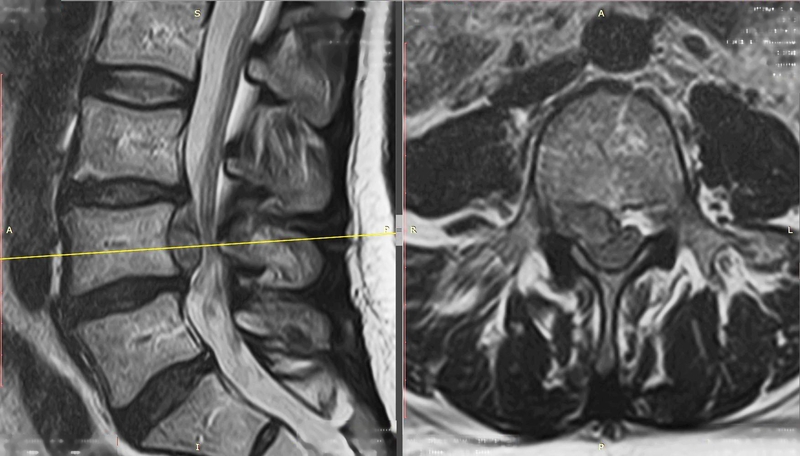
Секвестрированная грыжа на мрт.
Подготовка к процедуре
Прежде всего, стоимость одного койко-дня в странах с высоким уровнем развития медицины довольно высокая, и поэтому все анализы и исследования пациент выполняет амбулаторно. К ним относится выполнение компьютерной и магнитно-резонансной томографии с нужным разрешением, ЭКГ, общий анализ крови и мочи, исследование глюкозы крови, необходимые анализы на ВИЧ и сифилис.
Если нужно, то при наличии сопутствующих хронических заболеваний может потребоваться и разрешение соответствующих специалистов. Затем терапевт, выдает заключение о возможности проведения вмешательства на межпозвонковых дисках (в плане отсутствия противопоказаний).
Пациент приходит в клинику с соответствующим нейрохирургическим отделением, причём за час-полтора до оперативного вмешательства. Затем предстоит приём лечащего нейрохирурга, а также анестезиолога, несмотря на отсутствие общего наркоза. Накануне поступления в клинику пациенту нужно не есть и не пить с вечера, это оправданная мера предупреждения. Даже при отсутствии общего обезболивания может быть непредсказуемая реакция на местный анестетик, например, тошнота или даже рвота.
Затем пациент переодевается в стерильное белье и доставляется в операционный зал. Примерно через час, после окончания лазерного вмешательства он транспортируется в палату наблюдения, где и находится в течение 24 часов. Вставать и ходить можно уже в конце первого дня, то есть в день операции. Как правило, на следующий день пациент выписывается домой.
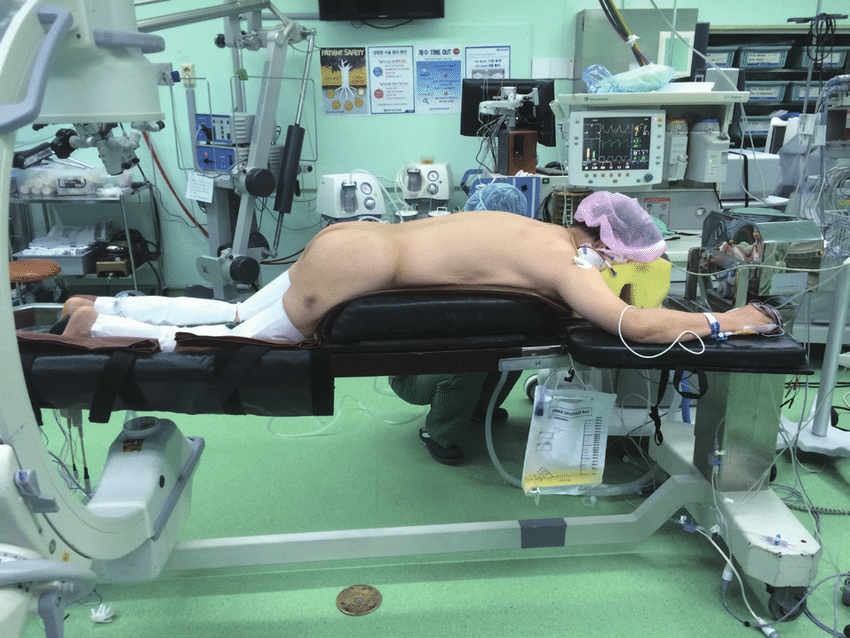
Положение пациента на операционном столе.
Подробности вмешательства
В настоящее время во всех странах с развитой медициной, например, США, Израиле, Германии, Чехии существуют три основных способа лазерного лечения грыж межпозвоночных дисков. Это:
- лазерная вапоризация, при которой испаряется часть диска, представляющая собой грыжу, или анатомический дефект.
При проведении лазерной вапоризации обезболивают кожу, подкожную клетчатку, поверхностные мышцы и связки позвоночника в необходимом сегменте. Затем производится прокол мягких тканей, и полую полужесткую, иглу, закрытую мандреном и способную изгибаться, проводят через межпозвонковое отверстие к необходимому диску.
После того, как под оптическим контролем достигнуто необходимое место, по ней проводят тонкий лазерный светодиод, на конце которого находится мощный инфракрасный лазер, излучающий определённое количество энергии. В этой же трубке есть и свободный канал, по которому должны обратно отводиться возникающее пары после закипания воды, входящей в хрящи диска. Проводя аналогию с огнестрельным оружием — это канал для отвода пороховых газов. Он нужен, чтобы не повышалось давление в зоне работы высокоэнергетического лазера.
В итоге размеры грыжи уменьшаются, внутридисковое давление тоже снижается, и зачастую прямо на операционном столе пациент говорит о полном исчезновении болевого синдрома.
Говоря простым языком, вапоризация — это высушивание грыжи мощным лазером, и уменьшение ее объема, при этом давление и уровень боли уменьшается.
- Второе вид малоинвазивной лазерной хирургии — лазерная реконструкция.
При этом не создаётся такого высокого энергетического излучения, и грыжа не испаряется, а только лишь изменяет структуру диска. Лазер умеренно нагревает хрящевую ткань примерно до 70 градусов по Цельсию.
Реконструкция — это лечебная попытка восстановить диск под действием лазерного излучения низкой мощности. Поэтому в том случае, если грыжа большая, или обызвествилась, или уже произошел разрыв фиброзного кольца, то этот метод будет бесполезен.
Послеоперационный период
Несмотря на то, что пациента на следующий день выписывают, он должен придерживаться как можно тщательно рекомендаций нейрохирурга, невролога, специалиста по лечебной физкультуре, врача-терапевта. Основные рекомендации сводятся к следующему:
- в течение 10 дней, при отсутствии противопоказаний, необходимо профилактировать воспалительный процесс в зоне лазерного воздействия.
Для этого применяются препараты из группы НПВС, из группы желательно селективных ингибиторов циклооксигеназы 2 типа. Обычно это (по МНН) кетопрофен, мелоксикам, нимесулид. Но во время приема следует помнить о противопоказаниях, при наличии обострения эрозивного гастрита и язвенной болезни желудка и двенадцатиперстной кишки, поскольку эти средства увеличивают риск эрозии и кровотечения;
- в течение месяца после операции запрещаются полностью любые физиопроцедуры, проводятся только лишь рассасывающие методики, например, магнитотерапия;
- физические упражнения можно применять только через месяц-полтора, следует также отказаться от посещения бассейна, как минимум в течение 4 недель после оперативного вмешательства;
- запрещаются интенсивные нагрузки на оперированный отдел позвоночника, такие как перенос тяжелых вещей, ремонт автомобиля, работа в саду;
- обычные нагрузки в виде работы по дому возможны, но при этом очень желательно в течение месяца после операции носить полужесткий корсет (при операциях на грыжах грудного и поясничного отдела). Его роль — не ограничивать обычный объем движений, но препятствовать случайным резким и быстрым наклонам и поворотам, которые могут ухудшать процесс восстановления тканей после лазерного вмешательства.
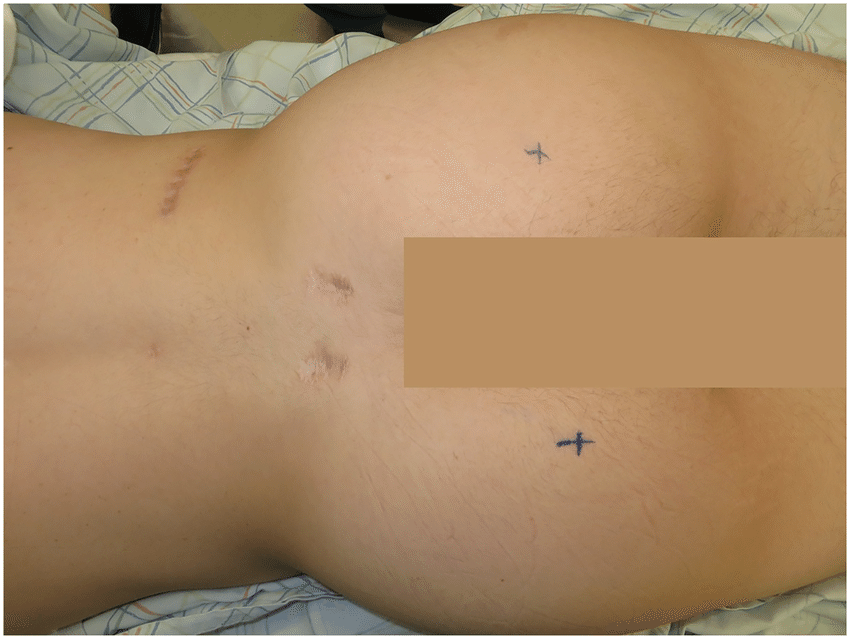
Шрамы после операции на спине.
Как показывает клиническая практика, именно несоблюдение этих правил, ощущение себя полностью здоровым и приводит к тому, что пациенту требуется повторное оперативное вмешательство на оперированном сегменте.
Плановый визит к нейрохирургу, к неврологу, обычно назначается через 2 месяца, так же, как и последующие визуализирующие обследования. Это связано с тем, что около 8 недель после операции проходит процесс организации фиброзного кольца, а внутри диска нормализуется физиологическое давление. Что касается рекомендации по соблюдению правил здорового образа жизни, то они очень просты. Это нормализация массы тела, укрепление мышц спины и брюшного пресса, то есть занятия лечебной гимнастикой и плаванием, регулярное прохождение курсов физиотерапевтических процедур и массажа.
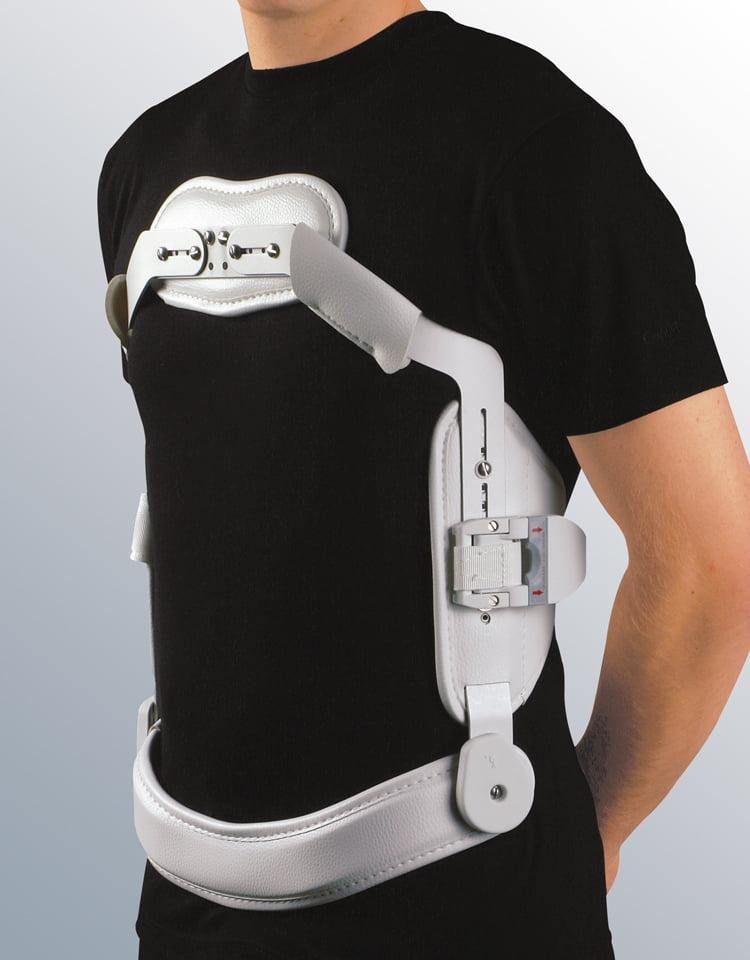
Корсет для спины.
В том случае, если пациент хочет дополнительно поберечься, то ношение полужесткого корсета или воротника Шанца в случае грыж шейного отдела будет показано при планировании значительных нагрузок, например во время мытья окон, или хозяйственных работ. Эти несложные устройства предохранят спину или шею от чрезмерных движений, которые могут быть угрожающими по развитию вторичных, рецидивирующих протрузий и грыж.
Стоимость проведения лазерного лечения
Какова же стоимость этой современной операции на позвоночнике? Конечно, в ценообразовании играют роль множество факторов. На них влияет квалификация и опыт врача, сложность случая и наличие дополнительных факторов риска, необходимость использования тех или иных импортных приборов, а также количество дней, проведенных на стационарном лечении.
Гораздо выше цены в столицах, Москве и Санкт-Петербурге, но можно сказать, что чрезкожная вапоризация пораженного межпозвонкового диска, в среднем составляет от 150 до 250 тысяч рублей, в зависимости от сложности случая и выбранной клиники.
В заключение следует немного сказать об отзывах пациентов. Читать отзывы других пациентов перед тем, как лечь на операцию, даже такую малоинвазивную — весьма пагубная практика. Каждый человек представляет собой отдельный и уникальный клинический случай, и любой отрицательный отзыв никогда не будет сопровождаться рассказом о том, как пациент нарушал предписание врача. Может быть, он и не осознавал, что он в раннем послеоперационном периоде ведёт себя не так как нужно. В результате отзыв получится отрицательным, хотя лечение было проведено правильно, и по показаниям.
С другой стороны, положительные отзывы могут побудить пациента выбрать именно эту клинику и этого врача, но его личная ситуация будет изначально отличаться от тех пациентов, у которых не возникло риска рецидива. Поэтому на основе отзывов делать выводы можно только в том случае, когда всем предлагается совершенно одинаковый товар, и этот метод вряд ли будет полезен в медицине.
Физиотерапия в реабилитации после операций на позвоночнике
Физиотерапия — один из важнейших компонентов реабилитации практически при всех заболеваниях, но особенно в лечении заболеваний позвоночника и опорно-двигательного аппарата. В основе физиотерапии лежит воздействие на ткани организма природных и физических факторов, таких как тепло, холод, ультразвук, электрический ток различной частоты, магнитное поле, лазер и т. д.
Основная цель физиотерапии — это улучшение процессов метаболизма, микроциркуляции в тканях, а также стимуляция репаративных процессов, то есть, ускорение заживления ран. Кроме того, физиотерапия оказывает и обезболивающий эффект, а также снимает мышечное напряжение и одновременно позволяет поднять тонус ослабленных мышц.
Среди основных методов физиотерапии, которые применяются на этапе реабилитации, можно отметить такие, как электромиостимуляция, фоно- и электрофорез, УВЧ, парафиновые аппликации, ультразвук, магнитотерапия и другие.
Электромиостимуляция — это воздействие на мышцы переменным электрическим током слабой силы и напряжения. Электромиостимуляция вызывает глубокие мышечные сокращения, укрепляет мышцы, улучшает их тонус. Интересен тот факт, что электромиостимулятор может заставить мышцу работать на 100% ее сократительной способности, в то время как произвольная сократимость мышц составляет лишь 30% ее потенциала. На этапе реабилитации после операции на позвоночник такое укрепление мышечного корсета вокруг позвоночника играет важную роль в стабилизации позвоночного столба. Электромиостимуляция позволяет расслабить мышцы в случае их перенапряжения, а кроме того, она позволяет убрать жировые отложения, воздействуя, прежде всего на зоны, наиболее нуждающиеся в этом.
Электромиостимуляция позволяет усилить крово- и лимфообращение в области стимулируемых мышц позвоночника или живота, улучшает доставку питательных веществ и выведения шлаков и токсинов, при этом в мышцах не накапливается молочная кислота, вызывающая характерные болевые ощущения после физических упражнений.
Существуют противопоказания в применении миостимуляции:
- неприязнь электрических импульсов;
- заболевания сердечно-сосудистого характера, щитовидной железы;
- беременность;
- периоды менструации;
- эпилепсия;
- использование кардиостимуляторов;
- воспаления и опухоли различной стадии.
Другой популярный метод физиотерапии — это электрофорез. Электрофорез — это метод местного введения лекарственных веществ в ткани с помощью постоянного тока. Данный метод имеет преимущество перед традиционным применением лекарственных веществ, так как препарат в этом случае попадает непосредственно в нужное место, практически не влияя системно на весь организм, следовательно, гораздо уменьшается риск его побочных эффектов. Сам метод безболезненный и практически не имеет особых противопоказаний. При электрофорезе на участок, куда врач хочет ввести лекарственное средство, накладывается пластина аппарата для электрофореза, а другая пластина ставится на противоположную сторону. Под пластину ставится ткань, смоченная в препарате. Под действием постоянного электрического тока молекулы препарата начинают транспортироваться вглубь.
Преимущества электрофореза по сравнению с другими методами лечения
При использовании метода электрофореза лекарственное средство сохраняет в организме свое специфическое действие и не оказывает общего токсического действия на организм.
С помощью электрофореза возможно введение сразу несколько лекарственных веществ в любой по размерам и локализации участок тела пациента.
При электрофорезе в толще кожи создается так называемое депо лекарственного вещества, которое может оказывать воздействие значительно дольше (до 3 недель).
При электрофорезе лекарственное средство медленно выводится из организма и обеспечивает пролонгированный эффект.
Электрофорез не влияет на нормальную жизнедеятельность ткани в области введения.
Электрофорез позволяет дозировать количество вводимого лекарственного средства путем изменением размера электрода, концентрации раствора, силы тока или просто продолжительности воздействия.
УВЧ-терапия — наверное, один из самых часто встречающихся методов физиотерапии. УВЧ-терапия относится к методу электролечении. В его основе лежит воздействие на ткани пациента импульсов электрического поля ультравысокой частоты (УВЧ). При УВЧ-терапии обычно применяется ультравысокая частота в 40,68 МГц.
Механизм действия магнитного поля при УВЧ-терапии похож на механизм действия индуктотермии. Под действием УВЧ в тканях возникает тепло за счет вихревых токов.
Эффект воздействия УВЧ-терапии связан с усилением местного кровообращения в тканях, увеличения количества лейкоцитов которые стимулируют образование коллатеральных сосудов, длительной гиперемией, ускорением проведения импульсов по нервному волокну, повышение регулирующей функции нервной системы и т. д. УВЧ также оказывает выраженное обезболивающее и регенерирующее действие на ткани пациента.
Парафиновые аппликации — еще один популярный метод теплового воздействия на ткани пациента. Парафиновые аппликации оказывают болеутоляюще и противовоспалительное действие, улучшают лимфо- и кровообращение в тканях, активизируют метаболические процессы, восстанавливают проводимость нервных импульсов и снимают мышечные спазмы. Парафиновые аппликации нашли широкое применение в реабилитации и консервативном лечении заболеваний опорно-двигательного аппарата и дегенеративных заболеваний позвоночника.
Парафинолечение имеет ряд противопоказаний - гипертоническая болезнь II-III стадии, доброкачественные и злокачественные опухоли, острые воспалительные заболевания, туберкулез, циррозе печени, эндокринные заболевания и склонность к кровотечениям.
Парафин обладает высокой теплоемкостью, благодаря чему он может долго удерживать в себе тепло и выделять его, оказывая выраженный прогревающий эффект на ткани. При использовании парафиновых аппликаций не возникает перегрева тканей, так как при застывании на поверхности кожи образуется парафиновая пленку, температура которой быстро падает до температуры кожи. Воздушный слой между этой пленкой и кожей защищает кожу и подлежащие ткани от горячих слоев парафина.
Для медицинских целей применяется специальный белый парафин. Горячий парафин наносится только на сухую кожу. Парафин разогревается за час до 60-80° и становится жидким. После этого ему дают немного остыть, примерно до температуры 55-60°, а затем берут обычную плоскую кисть и наносят несколько слоев парафина на больное место, захватив и соседние, здоровые участки. Толщина слоя парафина после нанесения составляет в среднем 1-2 см. Парафин быстро застывает, образуя плотный твердый слой. Поверх застывшего парафина кладется вощеная бумага или клеенка, чтобы надежно покрыть всю площадь парафина, после чего он накрывается махровым полотенцем или другой тканью.
Длительность применения парафиновых аппликаций составляет 30-60 минут, после чего парафин снимается деревянным шпателем. В целом, парафиновые аппликации проводятся через день или ежедневно, обычно вечером, за полтора-два часа до сна.
Детензор-терапия — современный метод физиотерапии, который применяется как в комплексе консервативного лечения заболеваний позвоночника, так и на этапе реабилитации после операций и травм позвоночника. Детензор-терапия представляет собой щадящее вытяжение и разгрузку позвоночника. Этот метод в настоящее применяется для коррекции нарушений в области позвонков, устранения болей в спине, а также улучшения функции внутренних органов, стимуляции микроциркуляции в тканях и улучшения метаболических процессов в межпозвонковых дисках. Детензор-терапия, как и многие другие физиотерапевтические методы, улучшает лимфодренаж в тканях, микроциркуляцию и восстанавливает функции центральной и периферической нервной системы.
Суть метода детензор-терапии довольно проста и заключается в вытяжении позвоночника под действием собственного веса тела пациента. Эта система разработана доктором Куртом Кинляйном в Германии еще в 1980 году. С тех пор этот метод физиотерапии успешно применяется в реабилитации и консервативном лечении позвоночника и характеризуется стойким положительным эффектом.
Вытяжение позвоночника при детензор-терапии происходит в условиях релаксации в сочетании с функциональным положением позвоночника с учетом его физиологических изгибов. Это возможно при использовании специальной конструкции системы вытяжения детензор-терапии.
Детензор-терапия показана при острых и хронических дегенеративных заболевания позвоночника, грыжах межпозвонковых дисков, остеохондрозе и радикулите, искривлении позвоночника (при сколиозе, например), в комплексном лечении компрессионных переломов, а главное — в процессе реабилитации после травматических повреждений.
Ударно-волновая терапия (УВТ) — один из наиболее актуальных методов физиотерапии при лечении заболеваний опорно-двигательного аппарата и позвоночника, эффективность которого достигается почти в 90% случаев. Этот метод нашел широкое применение в основном в консервативной терапии дегенеративно-дистрофических изменений в костно-мышечной ткани. Отметим, чл с каждым годом возрастает число людей с дегенеративными заболеваниям позвоночника и суставов, причем как в нашей стране, так и за рубежом. Важным шагом в решении данной проблемы послужило открытие в Европе метода экстракорпоральной ударно-волновой терапии. По своей эффективности консервативный метод ударно-волновой терапии можно даже сравнить с хирургическим лечением. Его главным преимуществом перед оперативными методами является отсутствие осложнений, риск которых всегда сопровождает хирургические методы лечения, так как УВТ — это совершенно неинвазивный метод.
Суть метода ударно-волновой терапии заключаются в воздействии звуковой (акустической) волны, которая передает энергию на проблемную область. Глубина проникновения такой акустической волны может достигать 7 см. Ударно-волновая терапия оказывает стимулирующее действие на процессы регенерации и репарации. УВТ также оказывает довольно быстрое и эффективное обезболивающее действие, снимает мышечные спазмы и напряжение, улучшает трофику тканей позвоночника и вокруг суставов, разрыхляет известковые отложения и участки фиброза в тканях позвоночника и суставов, а также повышает выработку коллагена, а кроме того, ускоряет метаболизм в тканях, куда направлена акустическая волна.
Главные области применения УВТ — это ортопедия, травматология, реабилитационная медицина и спортивная медицина.
Ударно-волновая терапия противопоказана в случае, если в проблемной области находятся крупные кровеносные сосуды, при нарушении свертываемости (повышенной кровоточивости), беременности, инфекционных заболеваниях и злокачественных или доброкачественных опухолях.
Основной курс УВТ состоит в среднем из 3 - 5 сеансов, с интервалом от 5 до 10 дней. Процедура УВТ длится от 10 до 30 минут.
Одно из ведущих мест в современной реабилитационной медицине, а также в консервативном лечении заболеваний опорно-двигательного аппарата занимает лазеротерапия. Как известно, лазер — это поляризованный свет. В результате воздействия лазером на ткани включаются механизмы саморегуляции и происходит мобилизация естественные силы организма.
Эффект лазерной терапии заключается в устранении болей, отеков в тканях, противовоспалительном действии, стимулирующем влиянии на иммунную систему, противоаллергенном эффекте, репаративном действии (т. е., улучшении процессов заживления). Лазеротерапия стимулирует также обменные процессы при дегенеративно-дистрофических заболеваниях позвоночника и суставов.
Лазеротерапия нашла широкое применение в лечении огромного спектра заболеваний: от патологии кожи и подкожно-жировой клетчатки до заболеваний дыхательной, сердечно-сосудистой и мочеполовой систем, а также нервной системы, эндокринной патологии и заболеваний опорно-двигательного аппарата.
В лечении заболеваний опорно-двигательного аппарата лазеротерапия характеризуется обладает значительной эффективностью и дает положительный эффект в большинстве случаев. Лазеротерапия показана при:
- дегенеративных заболеваниях позвоночника (межпозвонковые грыжи, протрузии дисков, остеохондроз, радикулиты)
- заболевания суставов и костной ткани (эпикондилит плечевой кости, бурситы, артриты и артрозы, контрактуры суставов)
- заболевания и травмы связок и суставов
- заболевания мышц (миозиты)
- заболевания сухожилий (тендиниты)
- заболевания посттравматического характера.
Лазеротерапия позволяет во многих случаях сократить время проведения консервативного лечения, предупреждает переход острой стадии заболевания в хроническую. Стоит отметить, что эффективность лазеротерапии довольно высока, а побочных эффектов или осложнений у нее практически нет, что делает этот метод надежным и доступным направлением в физиотерапии.
В настоящее время в реабилитации после травм позвоночника и операций на нем используются следующие виды лазерного излучения: инфракрасное и красное. Инфракрасное излучение отличается тем, что оно проникает глубже в ткани, а красное больше подходит для лечения поверхностных областей. Кроме того, лазеротерапия может быть как непрерывной, так и импульсной. Тот или иной вид лазера и режим его применения выбирает врач-физиотерапевт. Кроме того, лазер применяется также в сочетании с другими методами физиотерапевтического воздействия, например, с магнитотерапией или воздействием лазерным излучением на акупунктурные точки.
Магнитотерапия — давно известный и широко популярный метод физиотерапии, который применяется как в консервативном лечении различных заболеваний, так и в процессе реабилитации после операций на позвоночнике и опорно-двигательном аппарате. Магнитное поле оказывает общесистемное оздоравливающее воздействие на весь организм, активируя так называемые компенсаторно-приспособительные механизмы и внутренние резервы организма пациента.
Магнитотерапия способствует улучшению кровоснабжения головного и спинного мозга, насыщению миокарда сердца кислородом, что благотворно сказывается на артериальном давлении, уровне сахара в крови, иммунитете, а также функции внутренних органов. Приборы для магнитотерапии последнего поколения дают возможность создавать частоту магнитного поля аналогичную частоте биоритмов пациента, что положительно влияет в целом на лечебный эффект магнитотерапии.
Эффект магнитотерапии сводится к основным эффектам многих физиотерапевтических методов. Магнитотерапия эффективно дополняет другие составляющие комплексного реабилитационного процесса, позволяет избежать применения лекарственных препаратов, снижая риск нежелательных побочных эффектов и достигнуть стойких положительных результатов лечения.
В современных клиниках реабилитационной медицины используется весь спектр современных физиотерапевтических методов, способствующих скорейшему восстановлению организма пациента. Нормализация окислительно-восстановительного баланса делает пациента устойчивым к стрессовому воздействию и помогает ему быстрее справиться с перенесенным оперативным вмешательством.
(495) 51-722-51 - информация по клиникам и центрам реабилитации

Реабилитационный центр Левинштейн в городе Раанана является уникальным медицинским учреждением, одним из ведущих в мире центров восстановительной медицины. Не имеющая аналогов на Западе больница специализируется на реабилитации травм головы, спинного мозга, конечностей и др. Основной контингент - пациенты, пострадавшие в дорожно-транспортных происшествиях (взрослые и дети) и в результате террористических атак. Главным фактором полного выздоровления является разработанная ведущими специалистами медицинского центра Левинштейн уникальная концепция комплексной реабилитации.

Читайте также:


