Нарушения функции тазовых органов после операции на позвоночнике
Осложнения после операции на позвоночнике могут возникать из-за наличия у пациента тяжелых сопутствующих заболеваний, нарушений свертываемости крови, ошибок медперсонала при подготовке и выполнении хирургических вмешательств. Причиной могут быть выраженные патологические изменения позвоночного столба или индивидуальные особенности его строения, мешающие хирургу качественно выполнить необходимые манипуляции.
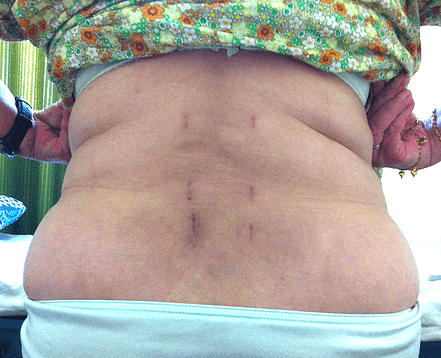
Операционные шрамы через 3 месяца после операции.
Операции чаще всего делают людям с остеохондрозом и его осложнениями (грыжами межпозвонковых дисков, стенозом позвоночного столба, деформацией или нестабильностью отдельных отделов позвоночника). Показаниями также могут быть тяжелые травмы, сколиоз, радикулит, спондилоартроз и т.д.
Общие осложнения
Возникают вне зависимости от вида хирургического вмешательства. Возникают после дискэктомии, ламинэктомии, спондилодеза, протезирования межпозвонковых дисков, хирургического лечения сколиоза и врожденных дефектов строения позвоночного столба. Такие осложнения развиваются после операций на шейном, поясничном, крестцовом отделах позвоночника.
Последствия анестезии(наркоза)
Возникают довольно редко. Могут быть вызваны вредным воздействием средств для наркоза, недостаточным опытом или ошибками анестезиолога, неадекватной оценкой состояния или некачественной предоперационной подготовкой пациента.
Возможные осложнения наркоза:
- механическая асфиксия;
- аспирационный синдром;
- нарушения сердечного ритма;
- острая сердечная недостаточность;
- психозы, бред, галлюцинации;
- рвота или регургитация;
- динамическая кишечная непроходимость.
Чтобы избежать нежелательных последствий анестезии, перед операцией человеку необходимо пройти полноценное обследование. Обо всех выявленных заболеваниях нужно обязательно сообщить анестезиологу. При подготовке к наркозу врач должен учесть возможные риски, выбрать подходящие препараты, адекватно рассчитать их дозировку.
Любопытно! При выходе из наркоза у многих пациентов появляется тошнота и рвота. Они легко купируются 1-2 таблетками или уколом.
После интубации практически всех больных беспокоит першение в горле. Неприятный симптом исчезает спустя несколько дней.
Тромбоэмболические осложнения
Тромбоз глубоких вен нижних конечностей и ТЭЛА могут возникать при многих хирургических вмешательствах. Их появления можно избежать с помощью медикаментозной профилактики и ранней мобилизации пациента. Поэтому всем больным перед операцией обязательно назначают кроворазжижающие средства.
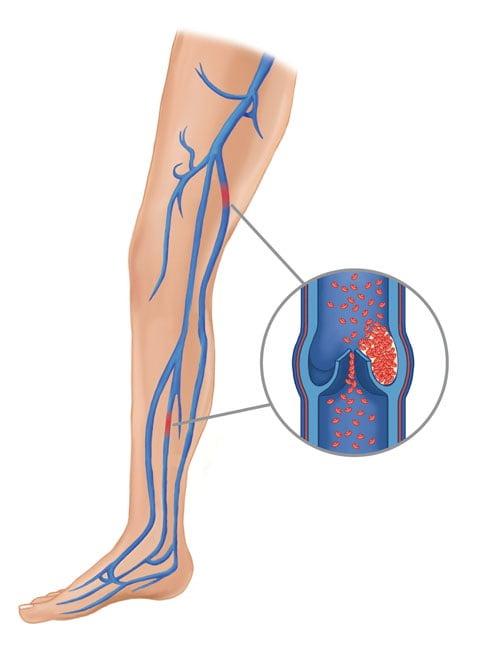
Тромбоз нижних конечностей.
При развитии тромбоэмболических осложнений пациентам надевают компрессионные чулки и повышают дозу антикоагулянтов. Лечение проводят под контролем состояния свертывающей системы крови.
Инфекционные осложнения
Развиваются примерно у 1% больных. Послеоперационные инфекции могут быть поверхностными или глубокими. В первом случае воспаляется только кожа в области разреза, во втором – воспаление распространяется на глубокие ткани, область вокруг спинного мозга, позвонки.
Признаки инфекционных осложнений:
- покраснение и отек в области послеоперационной раны;
- неприятный запах от дренажа;
- гнойные выделения с раны;
- усиливающаяся боль в спине;
- повышение температуры и появление мелкой дрожи.
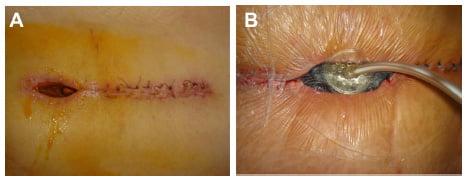
Гнойное воспаление операционной зоны.
Поверхностные инфекции хорошо поддаются лечению. Обычно врачам достаточно удалить инфицированные швы и назначить антибиотики. При глубоких инфекциях больным требуются повторные операции. Инфекционные осложнения после операции на позвоночнике с применением металлоконструкций могут привести к удалению имплантированных винтов или пластин.
Проблемы с легкими
Нарушение функций дыхательной системы возникает в случае интубации пациента. Причиной может быть воздействие медикаментозных препаратов, механическое повреждение дыхательных путей, аспирация желудочного содержимого или занесение инфекции с интубационной трубкой. Длительный постельный режим нередко приводит к развитию застойной пневмонии.
В послеоперационном периоде медперсонал следит за тем, чтобы пациент глубоко дышал и выполнял кашлевые движения. В профилактических целях больному разрешают как можно раньше садиться и вставать с постели. Если развития пневмонии избежать не удалось – ее лечат с помощью антибиотиков и постурального дренажа.
Кровотечения

Чтобы облегчить доступ к операционному полю, врачи тщательно следят за правильностью укладки пациента. С целью уменьшения кровопотери они используют контролируемую гипотензию. Параллельно с этим медики внимательно следят за тем, чтобы у больного не возникли ишемические повреждения спинного мозга, сетчатки, нервных сплетений, нервов нижней конечности.
Интраоперационные кровотечения менее опасны тех, которые возникают в послеоперационном периоде. Первые останавливают еще в ходе хирургического вмешательства. При вторых пациентам требуется экстренная повторная операция.
Повреждения мозговой оболочки, спинного мозга, нервных корешков
Во время выполнения манипуляций хирург может повредить твердую оболочку, которая окружает спинной мозг. Подобное случается во время 1-3% операций. Если врач сразу же заметил и ликвидировал проблему – человеку можно не беспокоиться. В противном случае у больного могут возникнуть серьезные осложнения.
Последствия утечки спинномозговой жидкости:
- сильные головные боли;
- менингит;
- энцефалит;
- миелит.
Если нарушение целостности мозговой оболочки выявляют в послеоперационном периоде – человека оперируют еще раз.
В редких случаях у пациентов может страдать спинной мозг или выходящие из него нервные корешки. Их повреждение обычно приводит к локальным парезами или параличам. К сожалению, подобные неврологические расстройства плохо поддаются лечению.
Переходный болевой синдром
Характеризуется болью в позвоночно-двигательных сегментах, расположенных рядом с прооперированной частью позвоночника. Неприятные ощущения возникают из-за чрезмерной нагрузки на данный отдел позвоночного столба. Патология чаще встречается среди пациентов, которым делали спондилодез. После операции по удалению грыжи позвоночника данное осложнение развивается крайне редко.
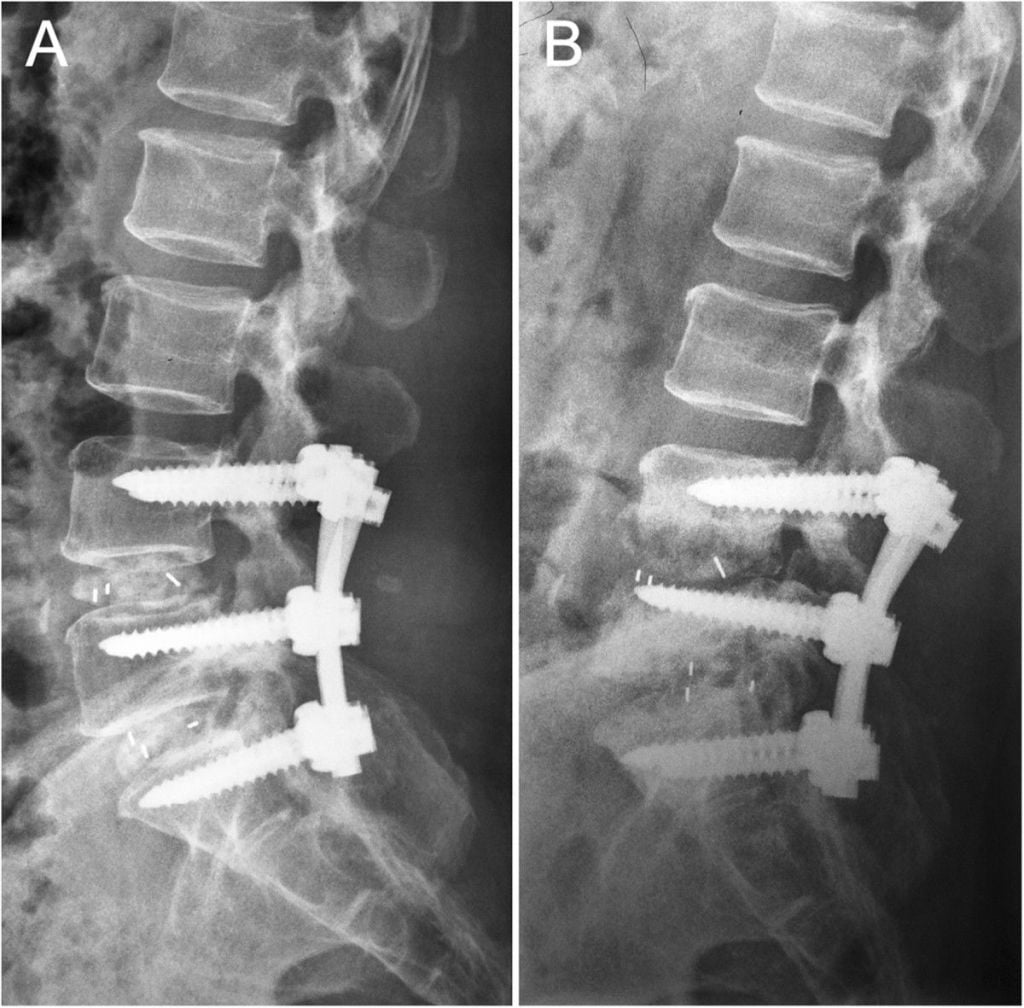
Фиксация поясничного отдела.
Облегчить боли в спине после операции вы можете с помощью лекарственных препаратов, физиопроцедур, специальных упражнений. Обратитесь к лечащему врачу чтобы тот подобрал вам оптимальную схему лечения.
Осложнения в шейном отделе
Операции на шейном отделе позвоночника могут осложняться повреждением нервов, сосудов, мышц или шейных органов. В послеоперационном периоде у некоторых пациентов могут смещаться установленные металлоконструкции.
Таблица 1. Осложнения при разных доступах к позвоночнику.
| Передняя хирургическая экспозиция | |
| Повреждения поворотных гортанных, верхних ларингеальных или гипоглоссальных нервов. | Поворотный гортанный нерв может повреждаться вследствие сдавления эндотрахеальной трубкой или из-за его чрезмерного растяжения во время операции. Патология развивается у 0,07-0,15% больных и приводит к временному или стойкому параличу голосовых связок.Верхний ларингеальный нерв (С3-С4) страдает при переднем доступе к верхней части шейного отдела позвоночника. При его повреждении пациенты жалуются на проблемы со взятием высоких нот при пении.Гипоглоссальный нерв травмируется в 8,6% случаев при доступе к позвоночнику (С2-С4) через передний треугольник шеи. Его повреждение приводит к дисфагии и дизартрии. |
| Повреждение пищевода | У 9,5% пациентов появляется дисфагия. В большинстве случаев она проходящая и вскоре исчезает без каких-либо последствий.Перфорация пищевода возникает всего в 0,2-1,15% случаев. Ее причиной могут быть интраоперационные повреждения, инфекционные осложнения, смещение установленных металлоконструкций и т.д. Перфорацию лечат хирургическим путем. |
| Повреждение трахеи | Может быть вызвано травмой во время интубации или прямой хирургической травмой. Повреждение трахеи очень опасно, поскольку может осложниться пролапсом пищевода, медиастенитом, сепсисом, пневмотораксом, стенозом трахеи или трахео-пищеводной фистулой. Патологию также лечат хирургически. |
| Повреждения сосудов шеи | При выполнении манипуляций на уровне С3-С7 хирург рискует задеть позвоночную артерию. Частота интраоперационных повреждений сосуда составляет 0,3-0,5%. Из-за неправильной хирургической диссекции или чрезмерной тракции у пациента могут пострадать сонные артерии. При повреждении сосудов хирург сразу же восстанавливает их целостность. |
| Задняя хирургическая экспозиция | |
| Дисфункция спинномозгового корешка С5 | Обусловлена его анатомическими особенностями и возникает вследствие чрезмерных тракций в ходе хирургического вмешательства. Обычно проявляется в послеоперационном периоде и исчезает на протяжении 20 дней.В целях профилактики данного осложнения врачи могут выполнять фораминотомию – увеличение размера межпозвонкового отверстия на уровне С5. |
| Постламинэктомический кифоз | Частота кифотических деформаций после многоуровневой ламинэктомии составляет 20%. Примечательно, что послеоперационный кифоз чаще встречается у молодых пациентов. Он развивается постепенно, приводя к мышечному перенапряжению и хронической боли в шее. Специфической профилактики и лечения патологии не существует. |
Осложнения после операций по удалению грыжи поясничного отдела
В 15-20% случаев хирургические вмешательства на пояснице безуспешны и не улучшают самочувствие больного. Основная причина этого – слишком тяжелое состояние пациента. К неудачному исходу лечения приводит поздняя диагностика, низкая квалификация оперирующего хирурга, плохая материально-техническая оснащенность больницы или использование низкокачественных фиксирующих конструкций.
Во время хирургический манипуляций иногда случаются повреждения аорты, идущих к ногам крупных сосудов, спинного мозга, спинномозговых корешков, нервов пояснично-крестцового сплетения. Все это приводит к развитию опасных осложнений (внутреннее кровотечение, дисфункция тазовых органов, нарушение сексуальных функций и т.д.).
Британская ассоциация хирургов-вертебрологов (The British Association of Spine Surgeons, BASS) подсчитала частоту летальных исходов при операциях на поясничном отделе позвоночника. При лечении спинального стеноза смертность составляет 0,003%, спондилолистеза – 0, 0014%.
Осложнения после установки металлоконструкций
Замена межпозвонковых дисков и установка фиксирующих приспособлений при спондилодезе может приводить к массе осложнений. Наиболее частые из них – переломы или несращения позвонков, формирование ложных суставов, смещение винтов, пластин или стержней. Во всех этих случаях пациенту требуется повторное хирургическое вмешательство.
- Раздел:Термины на Т
- | E-mail |
- | Печать
Тазовых органов нарушение функции. В проблеме реабилитации больных с повреждением позвоночника и спинного мозга большое место занимает восстановление функций мочеиспускания. Сложность патофизиологических механизмов нейрогенных дисфункций, связанная не только со степенью травмы спинного мозга, уровнем его повреждения, но и с включением многообразных компенсаторных механизмов, обусловила разнообразие проявлений нейрогенных дисфункций мочевого пузыря. Для их диагностики используют наиболее объективные, специфические и по возможности щадящие приемы (выяснение анамнеза, проведение специальных неврологических и урологических исследований).
Императивный позыв на опорожнение мочевого пузыря указывает на неполное поражение верхнего мотонейрона, рефлекторное мочеиспускание (спонтанное внезапное опорожнение) — на полное повреждение верхнего мотонейрона, напряженное мочеиспускание — на поражение нижнего мотонейрона (в этом случае для опорожнения больной натуживается или производит ручное выдавливание).
Парадоксальное прерывание мочеиспускания, т. е. непроизвольное преходящее нарушение торможения мочевого потока в течение рефлекторного опорожнения, является основанием для предположения, что поражен верхний мотонейрон. Пассивное прерывание мочеиспускания означает повреждение нижнего мотонейрона (если больной перестает напрягаться, опорожнение прекращается).
Выяснив в анамнезе время, прошедшее после травмы, характер ее, характер мочеиспускания (факт рефлекторных выбросов мочи, время их возникновения после травмы, их объем и частота, количество остаточной мочи) и время появления спастичности нижних конечностей, удается получить предварительное представление о степени поражения спинного мозга и форме нейрогенной дисфункции мочевого пузыря, а затем перейти к дальнейшим специальным исследованиям.
У больных с нарушением мочеиспускания и дефекации необходимо тщательно изучить функции органов тазовой области. При исследовании чувствительности в зоне иннервации крестцовых сегментов следует обращать внимание на чувствительность не только области промежности, но также полового члена и мошонки, что очень часто упускается из виду. Бульбокавернозные и анальные рефлексы указывают на состояние наружного уретрального сфинктера.
Диагноз при нарушении функций тазовых органов.
Для определения повреждения рефлекторной дуги, включающей внутренний срамной нерв, исследуют тонус наружного ректального сфинктера, бульбокавернозный и анальный рефлексы. Если тонус наружного сфинктера и бульбокавернозный рефлекс удовлетворительны, можно предположить, что проводимость по внутреннему срамному и тазовому нервам сохранена. Оценка тонуса ректального и анального сфинктеров, а также бульбокавернозного рефлекса способствует диагностике поражения конуса спинного мозга.
Расслабленный анальный сфинктер указывает на поражение конуса (S3-S5 сегменты), тогда как повышенный тонус сфинктера является признаком его интактности. Оценка силы сокращения сфинктера производится в случае, когда сохранено произвольное сокращение мышц. Анальный (S5 сегмент) и бульбокавернозный (L5-S5 сегмент) рефлексы могут вызываться сжиманием головки полового члена, стимуляцией слизистой оболочки уретры или мочевого пузыря при потягивании катетера. Положительный результат проявляется сокращением наружного сфинктера прямой кишки, ощущаемым пальцем исследователя, введенным в прямую кишку.
Для выяснения электровозбудимости мочевого пузыря применяют трансректальную электрическую стимуляцию. Отсутствие подъема внутрипузырного давления говорит о невозбудимости детрузора под действием электрических стимулов, что наблюдается при грубых дистрофических процессах в мочевом пузыре. Определение степени выраженности указанных дистрофических процессов осуществляют по количеству коллагеновых волокон методом пузырной биопсии.
При значительных нервно-трофических нарушениях в стенке мочевого пузыря и выраженном инфицировании мочевых путей целесообразно использовать более щадящие методы, поскольку о структуре мочевого пузыря, разрастании коллагеновых волокон и степени дисфункции можно судить и косвенно, путем выявления функциональных возможностей мочевого пузыря. С этой целью может быть использована электроцистоманометрия, позволяющая определить высоту пузырного рефлекса, объем мочевого пузыря и количество остаточной мочи, тонус мочевого пузыря, собственную силу детрузора.
В комплекс урологических исследований, необходимых для оценки состояния мочевой системы, входят экскреторная урография, ретроградная цистография, цистоманометрия, измерения скорости потока мочи, определение величины сопротивления уретры и сфинктера мочевого пузыря. Полученные в результате указанных исследований данные позволяют сделать вывод о форме нейрогенных расстройств акта мочеиспускания, степени выраженности патологического процесса и сущности компенсаторных реакций, а также о возможностях восстановления нарушенного акта мочеиспускания и рациональности применения того или иного метода лечения.
Лечение при нарушении функций тазовых органов.
Несмотря на исключительную остроту проблемы нарушения акта мочеиспускания при тяжелых повреждениях спинного мозга, достаточно эффективных патогенетических и физиологических методов борьбы с данными расстройствами пока не существует. Это обусловливает поиски новых методов. Обращено внимание на способность электрического импульсного тока имитировать эффекты нервных импульсов, в результате появились перспективы для разработки метода электростимуляции мочевого пузыря, обеспечивающего активный произвольно управляемый процесс мочеиспускания.
Топографоанатомическая, физиологическая и иннервационная близость мочевого пузыря к прямой кишке позволяет проводить его опосредованное раздражение через стенку прямой кишки, за счет рефлекторной передачи через общие ганглионарные аппараты тазовой области. Трансректальная электростимуляция (ТРЭС) значительно сокращает сроки выработки пузырного рефлекса при функциональной форме арефлекторного мочевого пузыря. При помощи системы Монро и ее модификаций пузырный рефлекс обычно удается выработать через 6-12 мес. У значительной части больных после ТРЭС пузырный рефлекс возникает, в сроки до 1 мес. Однако в тех случаях, когда объем остаточной мочи после одного или двух 10-14-суточных курсов ТРЭС достаточно большой (более 100 мл), когда электростимуляция в большей степени усиливает сократительную способность сфинктера и в меньшей — детрузора, но сохранена электровозбудимость последнего, возникают прямые показания к оперативному лечению — имплантации радиочастотного стимулирующего устройства для непосредственной электростимуляции мочевого пузыря.
Положительное влияние электростимуляции на функцию мочевого пузыря проявляется как в усилении сократительной способности детрузора, повышении его тонуса, увеличении скорости потока мочи, так и в приобретении способности развивать более длительную фазу изотонического сокращения. Все это координирует рефлекторный акт мочеиспускания, способствует лучшему срабатыванию механизма раскрытия шейки мочевого пузыря. На таком благоприятном фоне включение в ряде случаев вспомогательных сил мочеиспускания — брюшного пресса и внутрибрюшного давления — приводит к полноценному мочеиспусканию .
Показаниями к имплантации электрического стимулирующего устройства для мочевого пузыря служат расстройства акта мочеиспускания, проявляющиеся сохранением остаточной мочи, объем которой превышает 100 мл, и функциональная стадия арефлекторного мочевого пузыря при наличии электрической возбудимости детрузора.
Грубые повреждения спинного мозга и функционирующий надлобковый свищ приводят к бурно развивающемуся нейродистрофическому процессу и формированию вторично сморщенного мочевого пузыря. При этом гибнет мышца мочевого пузыря и электрическая стимуляция его становится бесполезной. В таких случаях появляются показания для илеоцистопластики. Ее производят больным с повреждением спинного мозга, у которых в результате длительного применения эпицистостомической трубки сформировался арефлекторный органический мочевой пузырь объемом 10-15 мл. Подвздошно-кишечная пластика арефлекторного органического пузыря обеспечивает естественное управляемое мочеиспускание, позволяет защитить почки от восходящей инфекции и играет большую роль в реабилитации больных травматической болезнью спинного мозга.
Коррекция нарушений акта дефекации. Раздражение нервномышечных элементов мочевого пузыря при электростимуляции приводит к усилению моторной и электрической активности кишечника. При исследовании механизма этого явления установлено, что наблюдаемый феномен имеет рефлекторную природу и связан с суммацией эффектов раздражения в спинномозговых сегментах. При электрическом раздражении мочевого пузыря происходит рефлекторная активация не только спинномозгового центра мочеиспускания, но и близко расположенного центра дефекации. Более эффективна для восстановления рефлекторного акта дефекации прямая электростимуляция желудочно-кишечного тракта.
При травме спинного мозга нарушается координация моторики кишечника с работой анальных сфинктеров. Повреждение спинного мозга выше уровня центров дефекации приводит к спастическому параличу сфинктеров прямой кишки, способствующему задержанию акта дефекации. При поражении же самих центров возникает вялый паралич сфинктеров, приводящий к недержанию кала.
Показаниями к электростимуляции являются: ослабление моторно-эвакуаторной функции желудочно-кишечного тракта, приводящее к задержке дефекации, и сохранившаяся электровозбудимость кишечника. ТРЭС противопоказана при желудочно-кишечных кровотечениях, некротических дистрофических процессах в желудочно-кишечном тракте, сердечно-сосудистой недостаточности.
Стеноз или патологическое сужение позвоночного канала – опасное заболевание, часто сопровождающее межпозвоночные грыжи и другие патологии позвоночника. Он провоцирует сильные боли в спине, парезы и параличи, а стеноз позвоночного канала на поясничном уровне может вызывать нарушения работы тазовых органов и сопровождаться непроизвольной дефекацией и мочеотделением.
Болезнь серьезно снижает качество жизни и грозит развитием тяжелых осложнений. В короткие сроки она может приводить к возникновению компрессионной миелопатии и миелорадикулопатии. Поэтому при возникновении симптомов стеноза лечение нужно начинать незамедлительно.
Виды стеноза позвоночного канала
Существует несколько классификаций заболевания. В основу основной легло изменение сагиттального размера спинномозгового канала. Выделяют:
- Абсолютный стеноз позвоночного канала – диагностируется при его сужении до 10 мм, а площади до 75 кв. мм. Это неизменно сопровождается компрессией нервных корешков конского хвоста .
- Относительный – размер спинномозгового канала составляет не менее 12 мм, площадь – до 100 кв. мм. Признаки относительного стеноза позвоночного канала проявляются при присоединении другого фактора, провоцирующего сдавление нервных окончаний.

Возможно сочетание абсолютного и относительного стеноза позвоночного канала поясничного и шейного отдела. В таких ситуациях говорят о смешанной форме патологии.
В зависимости от расположения участка сужения различают латеральный и центральный стеноз. В первом случае наблюдается уменьшение корешковых каналов до 4 мм, во втором же происходит сокращение расстояния от задней поверхности тела позвонка до расположенного напротив него основания остистого отростка.

Также различают врожденную и приобретенную форму заболевания. Первая возникает в результате воздействия инфекционных и токсических факторов во время внутриутробного развития плода на 3–6 неделе. В таких ситуациях чаще диагностируется умеренно выраженный центральный стеноз позвоночного канала.
Приобретенный или вторичный имеет место при:
- травмах;
- дегенеративно-дистрофических изменениях межпозвоночных дисков и фасеточных суставов ;
- спондилолизстезе;
- уплотнении желтых связок;
- болезни Бехтерева;
- перенесении операций на позвоночнике;
- опухолевых процессах и пр.
Вторичный дегенеративный стеноз позвоночного канала может быть как абсолютным, так и относительным. Чаще он формируется в пояснично-крестцовом отделе позвоночника на уровне L5–S1. В зависимости от причины его развития и сопутствующих признаков выделают дискогенный, дискоартрогенный и т. д.

Точное определение вида патологии с помощью МРТ-исследования позволяет выбрать лучший вариант лечения и методику проведения операции. Для получения полной картины больным также назначается рентгенография и КТ.
Методы лечения
Лечение стеноза позвоночника может проводиться консервативным или хирургическим путем. Но неумолимая медицинская статистика свидетельствует о том, что только у 32–45 % больных наблюдается положительная динамика на фоне применения лекарственных препаратов, физиопроцедур и ЛФК. Но и в таких ситуациях лечение стеноза без операции не приводит к выздоровлению, а лишь способствует незначительному улучшению состояния, особенно если диагностирован стеноз левого или правого корешкового канала L5–S1 или другого сегмента.

Консервативная терапия включает:
- прием индивидуально подобранных препаратов из группы НПВС, миорелаксантов, витамин, средств для улучшения кровотока, хондропротекторов и т. д.;
- блокады с анестетиками;
- инъекции кортикостероидов;
- фонофорез;
- магнитотерапию;
- СМТ-терапию;
- ЛФК.
Поэтому сегодня единственным способом избежать развития осложнений и добиться полного устранения неприятных симптомов является хирургическое лечение. Операция при стенозе призвана в первую очередь устранить те факторы, которые привели к сдавлению спинного мозга и его нервных корешков. С этой целью выполняются декомпресионные операции. В ходе них удаляется провоцирующая стеноз канала грыжа диска или дужки позвонков. При необходимости выполняется стабилизация позвоночника, чтобы зафиксировать позвонки в анатомически правильном положении и избежать их смещения в дальнейшем, т. е. не допустить рецидив.
Изначально применяются декомпрессионные вмешательства для устранения эффекта сдавливания позвоночного канала. Сегодня в арсенале спинальных хирургов присутствует 3 типа методик, которые применяются при грыже диска со стенозом, в том числе L5-S1:
- Классическая дискэктомия – операция, подразумевающая удаление всего межпозвоночного диска через разрез величиной до 10 см. Она показана при передней компрессии спинного мозга грыжевым выпячиванием межпозвоночного диска, в том числе если присутствует 2 грыжи и стеноз. Хотя существуют более щадящие методики удаления патологического образования, открытая дискэктомия не оставляет шансов для их повторного формирования на том же участке позвоночника, что полностью устраняет риск рецидива заболевания. На место удаленного диска устанавливается титановый имплантат (кейдж), обеспечивающих надежную поддержку позвонков.
- Микрохирургическая дискэктомия – хирургическое вмешательство преследует те же цели, что и открытая операция, но осуществляется специальными инструментами через миниатюрный разрез, длина которого не превышает 3 см. Поэтому после нее пациенты восстанавливаются легче и быстрее. Но микрохирургическая дискэктомия не позволяет произвести фиксацию позвонков системами передней стабилизации, что необходимо, когда стеноз и грыжа позвоночника взаимосвязаны.
- Декомпрессионная ламинэктомия – эта операция применяется при задней компрессии спинного мозга. Она заключается в частичном удалении дуг позвонков в области поражения с последующей стабилизацией позвоночного столба специальными конструкциями.

После того как будет снята компрессия спинного мозга хирурги должны зафиксировать позвоночник в физиологическом положении и создать оптимальные условия для правильного распределения нагрузки во время физической работы. В зависимости от локализации сужения могут использоваться:
- Системы, стабилизирующие передние опорные столбы – представляют собой кейджи с костной крошкой.
- Системы задней стабилизации – применяются для неподвижного соединения тел позвонков, титановые конструкции для транспедикулярной фиксации.

Оба варианта стабилизирующих систем считается оптимальным вариантом лечения заболевания. Межтеловые кейджи позволяют надежно крепить переднюю колонну позвоночного столба и предотвратить рецидив заболевания, а тренспедикулярные импланты надежно стабилизируют позвоночник не позволяя ему смещаться.
Так же применяют специальные системы динамической стабилизации. Существует несколько видов таких конструкций, каждая из которых имеет свою строго ограниченную область применения. Это:
- Межостистые U-имплантаты – системы такого рода созданы для динамической фиксации остистых отростков поясничного отдела, в том числе стеноз позвоночного канала на уровне L3–L4, L4–L5 может выступать показанием для их установки. U-система позволяет незначительно снизить нагрузку на задние опорные столбы и увеличить площадь позвоночного канала, благодаря чему купируются боли, спровоцированные спондилезными суставами позвонка.
- Система транспедикулярной фиксации с нетиноловыми стержнями – так же показана для установки в поясничном отделе позвоночника для надежного соединения тел смежных позвонков. Такая система дает возможность сохранить большой объем движений, благодаря чему двигательные способности практически не ограничиваются.
- Имплантат межтеловой динамический – предназначен для установки на место удаленного диска, когда диагностирован стеноз позвоночного канала шейного или поясничного отделов позвоночника. Его конструктивные особенности позволяют сохранить достаточно хороший объем движений.
Их недостатком можно считать невозможность применения при нестабильности позвоночника, так как они не обеспечивают выраженный лечебный эффект и неспособны удерживать позвонки в нужном положении.
Так же со временем их подвижность утрачивается.
Декомпрессионная операция на шейном отделе
При стенозе позвоночного канала шейного отдела симптомы практически отсутствуют. Они начинают проявляться на запущенных стадиях заболевания в виде:
Хирургическое лечение стеноза позвоночного канала шейного отдела проводится через передний или задний доступ. Выбор зависит от характера сложившейся ситуации и наличия сопутствующих патологий шеи.
Операция по устранению стеноза позвоночного канала шейного отдела передним доступом предполагает выполнение разреза на фронтальной поверхности шеи. Она выполняется из микрохирургического доступа и не травматична, требует высокого уровня мастерства от вертебролога . Обычно хирург пытается сделать его в естественной кожной складке, чтобы со временем послеоперационный рубец стал незаметным.
Показаниями для такого вида вмешательства являются:
- кифоз;
- точно определенная на МРТ передняя компрессия;
- серьезная нестабильность позвоночника;
- дегенеративный стеноз позвоночного канала шейного отдела, охватывающий более 2-х позвонков.
Суть лечения стеноза шеи состоит в проведении дискэктомии и спондилодеза. После удаления межпозвоночного диска на его место устанавливается межтеловой имплантат который надежно удерживает позвонки.
Операции с задним доступом отличаются так же малотравматичностью и поэтому они безопасны в опытных руках. Предпологается выполнение ламинэктомии или ламинопластики, при наличии показаний также может проводиться спондилодез, а стабильность позвоночника обеспечивается установкой подходящих конструкций.

Показаниями для проведения операции задним доступом выступают:
- подтверждение результатами МРТ задней компрессии;
- конгенитальный стеноз;
- шейный кифоз;
- обнаружение остификации задней или передней продольной связки.
Традиционно все манипуляции проводятся через задний доступ при диагностировании остеопороза , недостаточности связочного аппарата или риске развития псевдоартроза.
Декомпрессионные операции при стенозе на поясничном отделе
Признаки стеноза позвоночного канала поясничного отдела заключаются в возникновении постепенно усиливающейся боли в спине и ногах. Изначально они проявляются при ходьбе или физической работе, но впоследствии могут сохраняться и в состоянии покоя. Дискомфорт не имеет четкой локализации, поэтому больные часто описывают его как неприятное ощущение в ногах. Ноги ломят особенно ночью. Появляется симптом беспокойных ног.

Также симптомы стеноза позвоночного канала поясничного отдела могут проявляться:
До разработки и введения в спинальную практику систем стабилизации позвоночника, лечение стеноза позвоночного канала поясничного отдела осуществлялось путем проведения декомпрессионной ламинэктомии без фиксации. На сегодняшний день декомпрессивная операция в сочетании с фиксацией позвонков задними или передними системами стабилизации является золотым стандартом.

При стенозе позвоночного канала поясничного отдела операция чаще всего проводится с использованием систем транспедикулярных. Благодаря их установке удается добиться высокой функциональности прооперированной области и значительно сократить период реабилитации.
В пользу таких систем свидетельствуют и статистические данные. Согласно им, центральный и латеральный позвоночный стеноз поясничного отдела с 90% эффективностью поддается лечению путем задней декомпрессии с последующей стабилизацией.
Лечение осложненного стеноза
Наиболее часто встречаемым сопутствующим заболеванием является нестабильность позвоночника. В таких ситуациях применение лишь систем межостистой фиксации или декомпрессионных вмешательств невозможно. Это приведет к усилению расшатывания позвонков и ухудшит состояние больного. В подобных ситуациях могут применяться исключительно системы передней и задней стабилизации.

- Выполнение микродискэктомии или открытой дискэктомии в сочетании с установкой транспедикулярных имплантов.
- Стабилизация позвоночника титановым кейджем.
При своевременном проведении операции пациенты имеют высокие шансы на полное выздоровление и возвращение к полноценной жизни.
Особенности реабилитации
При завершении хирургического вмешательства пациентам разрешается подниматься на ноги в тот же день или на следующее утро. При нормальном течении восстановительного периода выписка из стационара осуществляется через 3–4 суток. Каждый пациент получает подробные рекомендации от врача, точное следование которым является залогом получения максимально выраженного эффекта от проведенных операций.
Всем пациентам рекомендовано:
- в течение всего периода реабилитации не поднимать ничего, тяжелее 3 кг;
- важно избегать вибрации, встрясок, резких движений, поворотов, однообразных движений;
- недопустимы серьезные физические нагрузки ;
- легкая бытовая работа разрешена, но при возникновении болей, слабости или других симптомов стоит обратиться к лечащему врачу;
- по рекомендации врача необходимо приступить к выполнению специальных упражнений и в дальнейшем регулярно заниматься ЛФК под руководством реабилитолога;
- через 4 недели после оперативного вмешательства следует начинать заниматься плаванием.
В среднем длительность восстановительного периода составляет 6–8 недель. Точное выполнение всех врачебных рекомендаций позволяет сократить его и ускорить возвращение пациента к привычному образу жизни.
Дети, не менее взрослых, подвержены заболеваниям позвоночника. Примерно в 6% случаев диагностирования стеноза он имеет врожденную природу. В остальных ситуациях сужение спинномозгового канала возникает вследствие дегенеративных изменений и травм. Особенности анатомии детского организма обуславливают возможность развития патологии даже в результате падения с высоты собственного роста на колени или при кувырке.
Поэтому нередко при исследовании ранее абсолютно здоровых детей, с недавних пор жалующихся на кратковременную слабость в ногах, обнаруживался стеноз позвоночного канала L4–S1. Также нередко заболевание провоцирует сколиоз и спондилез.
Основная трудность в лечении детей состоит в ранней диагностике нарушения. Поскольку они не всегда могут точно описать, что их беспокоит, или не придают тревожным симптомам должного значения, родители могут долгое время не подозревать о развитии заболевания. Часто направление на МРТ пациенты получают после выполнения ряда других исследований, проводимых по поводу возникающей хромоты или других проявлений патологии.

Лечение стеноза у детей осуществляется силами консервативной терапии. В случае ее неэффективности или угрозе развития осложнений требуется помощь хирургов. При легких формах безоперационное лечение часто дает неплохие результаты, но присутствие деформаций позвоночного столба практически всегда требует проведения хирургических вмешательств. Они направлены не только на устранение стеноза , но и ликвидацию предпосылок для его развития. Поэтому часто одновременно или в несколько этапов выполняют хирургическое лечение спондилолистез а и исправление сколиоза.
Операция при стенозе
В нашей клинике проводиться полный спектр хирургических вмешательств, показанных при стенозе, включая установку систем транспедикулярной стабилизации.
Стоимость хирургического лечения стеноза начинается от 450 000 руб и зависит от:
— Фирмы производителя имплантов;
— Клиники (где будет проведена операция) и класса палаты.
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Импланты.
— Операцию;
— Наркоз;
— Послеоперационное наблюдение.
— Наблюдение и консультация на период реабилитации.
Все услуги клиники и стоимость приведены в прайсе
Читайте также:


