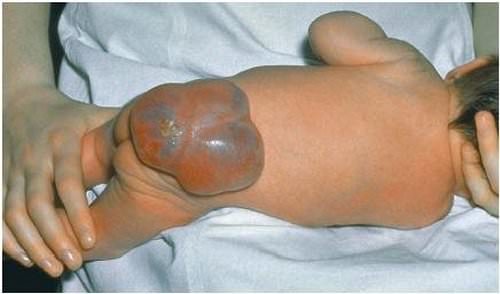
Не срослись позвонки в детстве
Функциональные характеристики позвоночника напрямую связаны с его анатомией — размерами и формами позвонков, их морфологическими особенностями, естественными изгибами позвоночного столба. Когда что-то нарушено, появляются отклонения от нормы в виде:
- видимых деформаций;
- нарушенных двигательных функций;
- симптомов боли, нарушенной чувствительности;
- миелопатии;
- церебральных болезней;
- соматических заболеваний.
Обычно такие отклонения заметны с рождения или в первые года жизни детей, отсюда их название — врожденные аномалии.
Каким должен быть правильный позвоночник
Количество позвонков и коэффициент платиспондилии
Анатомически правильный позвоночник имеет 32 — 34 позвонка со следующим соотношением ширины позвонка к его высоте (коэффициентом платиспондилии):
- шейный отдел — ¼;
- средне-грудной — 1/6;
- нижне-грудной — 1/5;
- поясничный — 1/3.
Как видно из этого соотношения, высота нормального позвонка всегда больше его ширины.
Об особенностях формы и размерах позвонков, природных изгибах (лордозах и кифозах), без которых не было бы ни амортизации, ни компенсаторных возможностей читайте в нашей статье Строение позвоночника.
Здесь только дополним об особенностях первых двух шейных позвонков, аномалии в которых особенно часто приводят к различным болезням и синдромам, например, синдрому короткой шеи (Клиппеля-Фейля).
- Первый позвонок не зря назван Атлантом — он удерживает голову и жестко, без межпозвоночного диска, соединяется с затылочной костью, принимая все компрессионные удары на себя.
- Второй шейный позвонок Аксис — с передним массивным выростом (зубом), входящим, как ось, в кольцо Атланта. При переломе шеи происходит смещение атланта в переднем или заднем направлении.
Виды врожденных аномалий позвоночника
Аномалии позвоночника могут быть:
- морфологическими,
- количественными,
- связанными с нарушенной дифференциацией (патологией остеогенеза).
Морфологические аномалии бывают связаны с недоразвитием переднего или заднего отдела позвоночника либо обеих отделов:
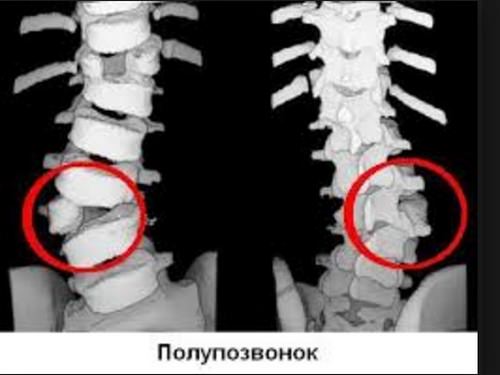
- полупозвонки или клиновидные позвонки (высота тела передней и задней поверхности отличаются);
- плоскоклиновидные позвонки (ширина равна или больше высоты) — такие позвонки имеют прямоугольную, бочкообразную или вазообразную форму, а диски соответственно сплющены, вогнуты (бабочковидные) или выступают по бокам;
- неполное сращение дуги позвонка (спондилолиз);
- слияние позвонков;
- аномально подвижные позвонки.
К количественным врожденным патологиям относится увеличение или уменьшение количества позвонков в отделе из-за их слияния или высвобождения позвонка соседнего отдела.
Известны следующие примеры количественных аномалий:
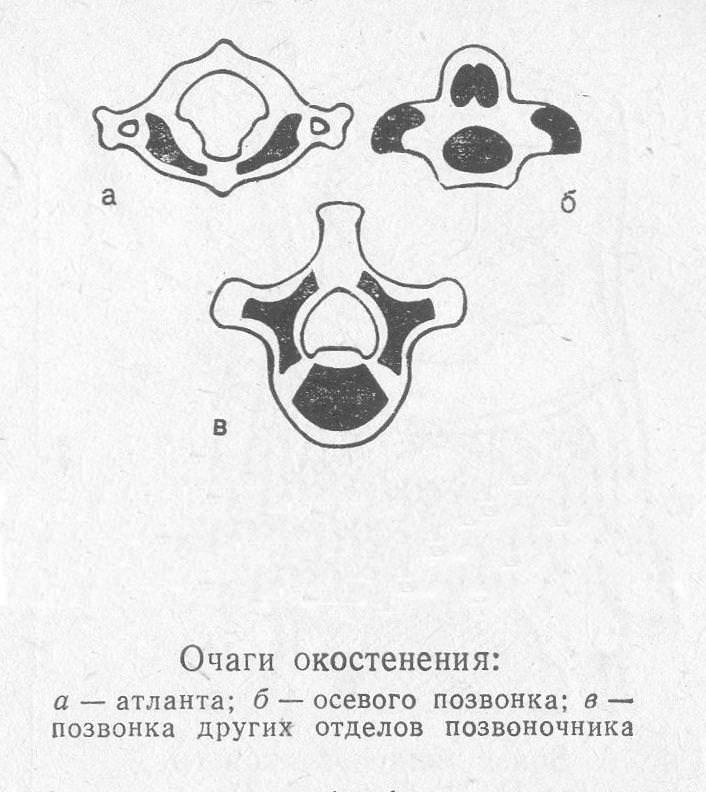
Причиной таких аномалий становится порок развития, заключающийся в нарушении синтеза трех ядер окостенения (одно находится в теле позвонка, два — в дужке), из-за чего одна половинка позвонка и дуги не сращивается с другой половинкой: развитие позвонка останавливается на хрящевой стадии.
Диагностировать аномалию можно у новорожденных, и у детей, начиная с трехлетнего возраста:
- обычно к трем годам слияние ядер окостенения должно уже произойти, за исключением пояснично-крестцового отдела.
Примеры нарушенной дифференциации:
- spina bifida occulta — недоразвитие части позвоночника по причине незаращения дужек;
- spina bifida aperta (спинномозговая грыжа у новорожденных) — одновременное незаращение дужек и спинномозгового канала;
- передний и задний рахишизис — незаращение и позвонковых тел, и дужек;
- частичное или тотальное незакрытие крестцового канала;
- дисплазия тазобедренного сустава (врожденный вывих ТБС).
Причины врожденных аномалий
Предположительно причинами позвоночных аномалий являются:
- Пороки развития, связанные с мутациями генов;
- Задержки внутриутробного развития различной этиологии:
- нарушения витаминного и гормонального баланса;
- токсикозы и нефропатии во время беременности
Диагностика позвоночных аномалий
Выявить аномалии позвоночника можно только у ортопеда или хирурга.
- Морфологические или количественные аномалии определяются при помощи обычной рентгенографии:
- На рентгене выше виден грудной кифосколиоз, вызванный клиновидным позвонком L.
- Нарушения дифференциации диагностируются количественной компьютерной томографией:
- ККТ визуализирует позвонок в 3-D изображении и определяет его плотность.
- Другой точный метод обследования МРТ позволяет подтвердить незрелый костный синтез — отсутствие слияния ядер окостенения.
Клинические признаки и лечение позвоночных аномалий
Морфологические аномалии, связанные с формой и размерами, более всего заметны в грудном отделе, однако могут быть в разных отделах позвоночника.
- Если клин (большая сторона позвонка) находится в переднем отделе позвоночника, то наблюдается патологический кифоз (горб).
- Если клин направлен к задней поверхности, то кифоз сглаживается, и здесь уже возникает аномально плоская спина.
- При плоскоклиновидных позвонках грудная клетка имеет прямоугольную, бочкообразную форму небольшой высоты, общие пропорции нарушены.
- При боковых клиновидных позвонковых аномалиях развивается диспластический сколиоз.
- В смешанных аномалиях может наблюдаться кифосколиоз.
Диспластические деформации проявляются симптомами:
- боли в грудной клетке и спине;
- дыхательная недостаточность;
- нарушения сердечной ритмики;
- патологии тазовых органов и др.
- ношение корригирующих корсетов;
- лечебная гимнастика и массаж;
- электромиостимуляция;
- в тяжелых случаях хирургическая многоэтапная операция.
Сращение шейных позвонков в шейном отделе Синдром Клиппеля-Фейля клинически проявляется в следующих признаках:

- короткой шее;
- низкой линии волос;
- вдавленным основанием черепа;
- высоком расположении лопаток (лопатки Шпренгеля);
- неврологическими расстройствами;
- нистагмом (непроизвольным движением глаз);
- снижением возбудимости шейных мышц.
- корригирующая гимнастика;
- ношение воротника Шанца при обострении.
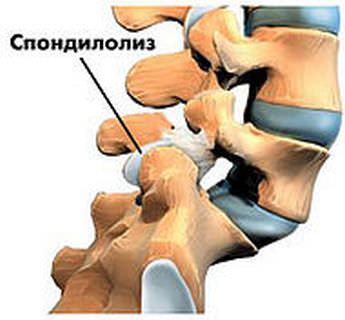
Неполное сращение (спондилолиз) чаще наблюдается в поясничных позвонках l4 — l5.
Проявляется в виде симптомов:
- умеренной боли, особенно в сидячем положении и во время постукивания по остистым отросткам;
- напряженных длинных мышц спины;
- увеличенного поясничного лордоза.
При превышении нагрузок может привести к смещению (спондилолистезу) и нарушению стабильности позвоночного столба.
Консервативное лечение спондилолистеза:
- гимнастика, массаж, плавание;
- ограничение нагрузок, ходьбы и стояния;
- жесткая постель;
- физиотерапия в целях уменьшения болевых проявлений (электрофорез с новокаином, парафин, грязи);
- ношение корсетов.
Консервативное лечение проводится только в первой стадии болезни.
При нарушениях стабильности спондилолизные аномалии развития позвоночника устраняются только оперативным путем.
Сакрализация и люмбализация бывают в пояснично-крестцовом отделе позвоночника и проявляются:
- в симптомах напряженности и боли в шее или пояснице;
- деформирующих искривлениях влево или вправо от вертикальной оси (левосторонний и правосторонний сколиоз).
Люмбализация (излишняя подвижность) может привести к спондилоартрозу.
В аномальном отделе возможно развитие остеохондроза.
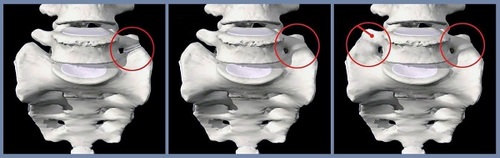
Лечение в основном проводится при боли и снимает только симптомы.
- НПВС, мышечные спазмолитики, хондропротекторы.
- Физиотерапия:
- иглорефлексотерапия, сероводородные и радоновые ванны, массаж, специальная корригирующая гимнастика.
При невыносимых болях производится резекции сращенных позвонковых тел и отростков.
Это частичное или полное сращение первого шейного позвонка с затылочной костью, вызванное пороками развития краниовертебральных структур в период эмбрионального развития. Однако эта врожденная аномалия долго протекает бессимптомно и может впервые проявиться в возрасте 20 лет.
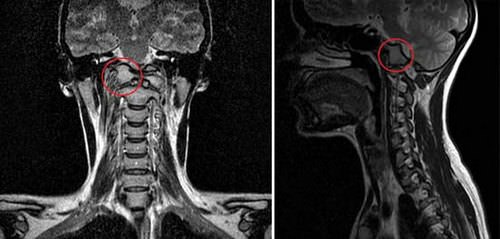
Приводит либо к сужению большого затылочного отверстия и сдавливанию верхних шейных спинномозговых сегментов и продолговатого мозга, либо к ограниченной подвижности верхнего шейного отдела.
Ограниченность в верхних отделах компенсируется сверхподвижностью и нестабильностью нижнего шейного отдела.
- приступообразные головные боли и головокружения;
- тахикардия;
- вегетативные расстройства;
- дисфагия;
- охриплость голоса;
- неврит лицевого нерва;
- нистагм.
- анальгетики и НПВС;
- мочегонные препараты, понижающие внутричерепную гипертензию;
- для повышения стабильности — воротник Шанца;
- физиотерапиия (электро- и ультрафонофорез, ЛФК, массаж).
Незаращение дужек (spina bifida occulta) или скрытое расщепление образуется в основном в сегменте L5-S1 и не проявляется в виде спинномозговой грыжи.
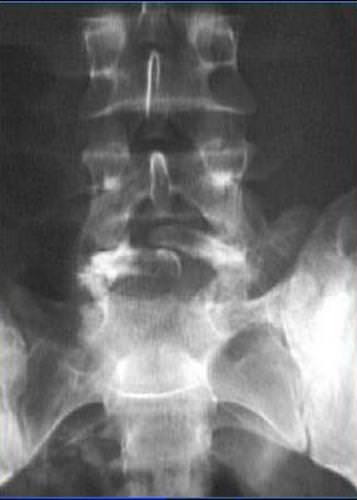
- При этой аномалии возникают боли, похожие на радикулит.
- Лечение симптоматическое:
- паравертебральные блокады, массаж, диадинамотерапия.
- При хронической стойкой боли показано удаление верхнего остистого отростка.
Аномалия spina bifida aperta — это спинномозговая грыжа новорожденных.
- Проявляется в виде мешкообразного образования на спине у родившихся детей.
- Вызывает много тяжелых необратимых неврологических изменений и является причиной инвалидности детей.
- Устраняется только хирургическим путем, причем желательно пренатальная (внутриутробная) операция, чтобы предотвратить необратимые явления.
Рахишизис приводит к прогрессирующему сколиозу у детей.
- Проявляется пояснично-крестцовыми болями, гипертрихозом (повышенным оволосением в аномальной области позвоночника).
- Лечение симптоматическое.
Видео: Аномалии развития позвоночника у детей (уникальная методика лечения).





(87 оценок, среднее: 4,90 из 5)
Позвоночный столб – это сложная структура, состоящая из отдельных тел позвонков, соединенных между собой межпозвоночными суставами, короткими и длинными связками. Стабильность позвоночному столбу придают хрящевые межпозвоночные диски и паравертебральные мышцы, обеспечивающие гибкость и подвижность тела человека.
Перед тем, как лечить смещение позвонков, необходимо уточнить этиологию патологического процесса. По какой причине возникла нестабильность их положения и какое заболевание спровоцировало создание таких условий, при которых позвонок может смещаться относительно центральной оси позвоночного столба.
Смещение позвонков – это опасное для здоровья и жизни человека состояние. Дело в том, что каждый позвонок вместе с дугообразными отростками создает овальное отверстие. Все вместе позвонки создают спинномозговой канал. Внутри него располагается спинной мозг. Это основной орган вегетативной нервной системы. С помощью спинного мозга и отходящих от него корешковых нервов происходит управление всеми функциями тела. Это работоспособность сосудистого русла, пищеварение, дыхание, работа сердца и т.д. Поддержка температуры тела, потоотделение, все движения конечностями – это далеко не полный перечень того, за что отвечает вегетативная нервная система. При любом патологическом нарушении в ней возникают серьезные соматические заболевания. Так, большинство случаев развития дискинезии желчевыводящих путей, которая практически всегда приводит к желчнокаменной болезни, связано с патологиями позвоночника на уровне грудопоясничного отдела.
Лечить смещение позвонков в домашних условиях можно разнообразными способами. Распространена практика ношения ортопедических жестких корсетов. Хотелось бы предостеречь вас от их использования. Они создают неблагоприятные условия для работы мышечного каркаса спины, воротниковой зоны и поясницы. Так как основную физическую нагрузку на себя принимает корсет, то мышечный каркас спины не работает. А при отсутствии регулярных сократительных движений мышцы подвергаются дистрофии и атрофии. В результате этого происходит множество патологических изменений в организме человека:
- наблюдается нарушение углеводного обмена веществ, поскольку скелетные мышцы туловища являются мощными депо гликогена – вещества, которое продуцируется клетками печени из избыточного количества поступающих с пищей углеводов;
- происходит снижение диффузного обмена между паравертебральными мышцами и хрящевыми тканями межпозвоночных дисков, в результате чего развивается остеохондроз (дегенеративные дистрофические изменения фиброзного кольца и пульпозного ядра) с последующими осложнениями в виде протрузии, экструзии и грыжи диска;
- снижается кровоток по спинномозговым артериям и может развиваться ишемия в отдельных очагах;
- может развиваться синдром задней позвоночной артерии;
- искривляется позвоночный столб и нарушается осанка;
- разрушаются межпозвоночные суставы (унковертебральный, фасеточный, дугоотросчатый).
Это далеко не полный перечень тех осложнений, которые могут развиваться при ношении ортопедического корсета. Поэтому стоит выбрать другие, боле безопасные и эффективные способы восстановления стабильности положения тел позвонков.
Для того, чтобы понимать процесс терапии, предлагаем разобраться в том, какие именно факторы могут спровоцировать нестабильность положения тел позвонков и их периодическое смещение.
Причины смещения позвонков
Потенциальные причины смещения позвонков относительно центральной оси позвоночного столба можно условно разделить на врожденные и приобретенные. Врожденные факторы негативного влияния – это неполное развитие костной ткани позвоночника, дисплазия хрящевой ткани, нарушение структуры связочного аппарата и т.д.
К приобретенным факторам негативного влияния на стильность положения тел позвонков относятся:
- травматическое воздействия, такие как компрессионные переломы тел позвонков, трещины отростков, растяжения и разрывы связочного и сухожильного волокна, разрывы мышц и т.д.);
- воспалительные процессы, которые приводят к разрушению тканей позвоночного столба (асептический некроз);
- нарушение кальциевого и фосфорного обмена в организме человека, приводящее к развитию остеомаляции или остеопороза (заболевания кишечника, дефицит витамина D, климактерическая менопауза, период беременности и лактации и т.д.);
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков, которые приводят к развитию протрузии (снижению их высоты);
- разрешение межпозвоночных суставов (деформирующий остеоартроз фасеточных, дугоотросчатых, унковертебральных сочленений);
- нарушение осанки и искривление позвоночного столба;
- рубцовая деформация окружающих мягких тканей;
- опухолевые процессы и серьезные инфекции, которые могут нарушать структуру тканей.
Существуют факторы риска, при которых высока вероятность развития нестабильности положения тел позвонков. Необходимо для понимания разобраться в строении и физиологии позвоночника. В целом он состоит из тел позвонков, которые не самые главные составные части. Помимо тел позвонков есть дугообразные отростки. Они крепятся к боковым поверхностям тел позвонков. Так формируется спинномозговой канал. Из расположенного в нем спинного мозга отходят корешковые парные нервы. Они отвечают за определённые участки тела и их иннервацию. Для того, чтобы тела позвонков не оказывали компрессионного влияния на корешковые нервы, между ними располагаются хрящевые упругие прокладки – межпозвоночные диски.
Каждый такой диск состоит из плотной оболочки (фиброзного кольца) и внутреннего студенистого тела (пульпозного ядра), которое отвечает за поддержание нормальной высоты и формы диска. При движениях или даже при статичном положении тела на межпозвоночный диск оказывается амортизационная и механическая нагрузка. Он её равномерно распределяет, не допуская при этом сближения тел позвонков.
Также в позвоночном столбе есть связочный аппарат. Это продольные длинные связки, которые начинаются возле затылка и заканчиваются в районе копчика. Они обеспечивают общую стабильность позвоночника как единой структуры. Между соседними телами позвонков находятся короткие поперечные связки. Они отвечают за стабильность положения этих позвонков.
Что происходит в случае снижения высоты межпозвоночного диска (протрузии)? Тела позвонков сближаются и межпозвоночный промежуток уменьшается. Но при этом как продольные, так и поперечные связки сохраняют свою прежнюю длину. Создается возможность свободного смещения позвонков относительно друг друга. При этом периодически возникает стеноз спинномозгового канала и появляются характерные неврологические симптомы.
Как лечить смещение диска позвоночника
О том, как лечить смещение позвоночника, поговорим в этом материале. Но важно понимать, что смещаться со своего физиологического места могут не только позвонки. Также может происходить ротация или торсия межпозвоночных дисков. Они не связаны с телами позвонков связками и сухожилиями. Поэтому при уменьшении их высоты часто происходит частичное выпадение диска в ту или иную сторону. Это связано с тем, что при оказании высокой амортизационной нагрузки на один из секторов межпозвоночного диска, пораженного дегенеративными дистрофическими изменениями может наблюдаться нарушение целостности противоположного сегмента. Часто при такой нагрузке развивается межпозвоночная грыжа.
Перед тем, как лечить смещение диска позвоночника, необходимо поставить его на место. Эта задачи по силам для мануального терапевта или остеопата. Специалист сначала проводит расслабляющий мышцы массаж, затем ставит сместившийся элемент позвоночного столба на его законное место. Следующим шагом будет повышение тонуса определённых мышц каркаса спины для того, чтобы они поддерживали нормальное положение межпозвоночного диска.
Это так называемые меры первой помощи, позволяющие купировать острый болевой синдром, ускоряющие последующий процесс регенерации. Ено останавливаться на этом этапе нельзя. Если не начать проводить лечение остеохондроза или другого заболевания, которое спровоцировало нестабильность позвоночника, то при первой же более или менее заметной физической нагрузке вновь произойдет смещение межпозвоночного диска.
Какой врач лечит смещение позвонков поясничного отдела
Очень часто пациенты не знают о том, какой врач лечит смещение позвонков и обращаются на приём к участковому терапевту. Это оправдано в том случае, если необходим лист временной нетрудоспособности. Участковый терапевт не обладает достаточной профессиональной компетенцией для того, чтобы проводить правильное и безопасное лечение этого состояния. По киническим симптомам он поставит ошибочный диагноз – остеохондроз пояснично-крестцового отдела позвоночника. Если будут присутствовать симптомы стеноза спинномозгового канала, то в диагнозе будет добавлена строка о том, что остеохондроз сопровождается корешковым синдромом или радикулитом. Будет назначено лечение нестероидными противовоспалительными средствами, миорелаксантами и хондропротекторами. Все это может привести к тому, что болевой синдром действительно пройдет. Но разрушение позвоночника продолжится. При еще большем смещении тела позвонка может наступить парализация нижних конечностей. Но даже незначительное постоянное давление на пояснично-крестцовый сегмент спинного мозга провоцирует развитие недержания мочи, нарушения работоспособности кишечника, застой желчи и многие другие неприятные состояния.
Поэтому стоит знать о том, какой врач лечит смещение позвонков поясничного отдела и обращаться исключительно к этому специалисту.
Выше уже упоминалось о том, что вернуть смещенный позвонок или межпозвоночный диск на место может остеопат или мануальный терапевт. Но лучше всего для проведения полноценного лечения обращаться к вертебрологу. Если нет такой возможности, то можно записаться на приём к ортопеду или неврологу.
Перед тем, как лечить смещение позвонков поясничного отдела, необходимо исключить из повседневной жизни все возможные факторы риска. Внимательно прислушивайтесь ко всем рекомендациям лечащего врача. Чем более точно вы будете их соблюдать, тем быстрее наступит полное восстановление позвоночного столба.
Как лечить смещение таза и позвонков копчика
Смещение и перекос костей таза – частая патология. Она обычно сопутствует сколиозу и другим видами искривления позвоночного столба. Также причиной может стать синдром короткой нижней конечности. Перед тем, как лечить смещение таза, нужно обратиться к ортопеду. Этот доктор проведет обследование, выявит причину данной патологии и разработает индивидуальный курс лечения. Чаще всего он включает в себя остеопатию, массаж, кинезиотерапию и лечебную гимнастику.
Чаще всего позвонки самого нижнего отдела позвоночника смещаются в результате травматического воздействия, например, падения. Поэтому, перед тем, как лечить смещение позвонков копчика, необходимо сделать рентгенографический снимок. Он позволит исключить вероятность трещин и переломов костной ткани.
Для лечения целесообразно применять массаж, остеопатию, лазерное воздействие, физиопроцедуры и иглоукалывание. Лечебная физкультура и кинезиотерапия при данной локализации поражения не очень эффективны.
Имеются противопоказания, необходима консультация специалиста.
Позвоночник — не просто наша главная опора, которая помогает нам передвигаться прямо, это комплексный орган, где соседствуют костная, нервная, мышечная, лимфатическая и сосудистая система. И когда в позвоночнике возникают нарушения, могут пострадать и другие органы, части тела.
- Это интересная и малоизученная пока система, относящаяся к центральной нервной системе, - говорит Виктор Косс. - По сути вегетативная нервная система отвечает за то, о чем мы просто не задумываемся: например, за работу кишечника, сердца, других внутренних органов, опорожнение мочевого пузыря и кишечника. Даже ходьбу на двух ногах. И эта система играет огромную функцию в регуляции нашего организма. Эмоции, перенапряжение, стресс или какие-то физические нагрузки подавляют вегетативную нервную систему. И начинаются проблемы с сердцем, с кишечником, с мочевым пузырем, с потливостью, с гормонами, с нарушением менструального цикла и так далее. Кстати, вегетативная нервная система частично расположена непосредственно в позвоночнике, в основном в шейном, крестцовом и в грудном отделе. И часто именно эта система является индикатором старения. Самые явные признаки: вегетативные кризы и вегетативные качели, например, частые мигрени, депрессия, скачки настроения, панические атаки. Эти неприятные вещи, функциональные изменения в организме, часто зависят от сбоев в работе именно шейного отдела позвоночника. Так вегетативная нервная система начинает сигналить о проблемах с организмом.
У позвоночника есть свои признаки старения. Некоторые из них, увы, не изменишь, но некоторые вполне можно контролировать.
1. Возраст.
Генетически старение позвоночника прошито примерно с 24 лет, примерно с этого момента начинается процесс дегенерации, появляется остеохондроз. Увы, остеохондроз молодеет: сидячий, малоподвижный образ жизни, автомобили, компьютеры приводят к кодированию этого диагноза. Да и образ жизни родителей влияет на детей: 2-3 поколения малоподвижных горожан, и у внука уже может быть более ранний остеохондроз.
2. Ограничение подвижности.
Старение позвоночника — не всегда боль. Первый симптом – это ограничение движения, подвижности в позвоночнике. Помните, как в детстве легко вставали на мостик, без проблем доставали ухом до плеча? Попробуйте сейчас наклонить голову к плечу — сложно, правда? Потому что нарушение эластичности в мышцах, связка и в суставах является первым признаком застоя в суставах позвоночника.
Конечно, примерно 15-20 процентов людей и в детстве не могут дотянуться до пола кончиками пальцев, ведь дело еще и в состоянии мышц. Но все же основной маркер старения — снижение гибкости в поясничном и шейном отделе. То есть снижение угла поворота влево-вправо, например, когда вы в автомобиле пытаетесь посмотреть в зеркало. Многие терпят и обращаются к врачу только тогда, когда угол поворота снижается до 30-25 градусов.
3. Утренняя скованность и вечерняя боль.
Часто случается, что по утрам сложно пошевелить шеей, повернуться. Преследует если не боль, то неприятные ощущения. Через час вроде бы все проходит. Но к вечеру начинает ныть голова, болеть поясница.
- Это из-за функциональных блоков в межпозвонковых шейных суставах, - поясняет Виктор Косс. - Также это может быть банальный застой в мышцах или ослабление мышечного корсета. И это пока поправимо. Но если не начать делать хотя бы самую простую зарядку для позвоночника, может постепенно сформироваться привычка к ограниченным движениям. А мнимое облегчение днем, между утренней скованностью и вечерней болью - временное облегчение, лже-хорошее самочувствие. Если не предпринять никаких мер, то через месяц-другой тело начнет сигналить уже резкой серьезной болью.
НА ЗАМЕТКУ
Помогаем мозгу проснуться
Чтобы размять шею и наладить кровообращение мозга, по утрам полезно делать самую простую зарядку. Особенно эффективны три простых упражнения.
Делаем самые простые плавные упражнения: медленные наклоны из стороны в сторону, вперед. Назад постарайтесь голову не запрокидывать: это довольно опасно, если есть проблемы с сосудами. Прочувствуйте мышцы. Попробуйте, наклоняя голову, коснутся ухом плеча.
Очень полезно вытягивание позвоночного столба: встаньте прямо, максимально распрямите спину и потянитесь макушкой к потолку. Потом медленно начинайте наклонять голову вперед, стараясь коснутся подбородком груди. Но не сгибайте спину и не двигайте плечами. Вы почувствуйте, что позвоночник распрямляется буквально по позвонкам.
Встаньте у стены, прижмите к ней все выпирающие точки: пятки, икры, ягодицы, плечи. Вы почувствуете, как уже распрямляется спина. Можете просто постоять так хотя бы 3-5 минут, плавно и равномерно вдыхая и выдыхая. Так вы закладываете хорошую осанку, освобождаете зажимы.
Плавно поднимите сцепленные в замок руки вверх, встаньте на носочки. Не отрывайте пятки, ягодицы и плечи от стены! Замрите в этой позе на 1-2 минуты. Дыхание автоматически станет коротким и поверхностным, но старайтесь не сбивать его, дышать как можно более плавно.
В этой позе растягивается позвоночник, разминаются мышцы не только спины, но и ягодиц, бедер, икры.
Помните: в рабочий ритм нужно входить плавно, если вы встаете с кровати и тут же бросаетесь отжиматься, ничего хорошего в этом нет. Поэтому начните с этой легкой разминки и помните: все упражнения выполняем плавно, без резких рывков, стараясь прочувствовать все мышцы.

- Причины повреждения
- Классификация повреждений
- Клинические проявления
- Диагностика болезни
- Подходы к лечению
- Реабилитация после травмы
- Прогноз для ребенка
Причины повреждения
Компрессионный перелом позвоночника у детей: симптомы и лечение
Основная причина развития компрессионного перелома — травма. Травматическое воздействие может быть разной силы. К компрессии позвонков приводят следующие травмы:
- удар головой о воду при нырянии с большой высоты;
- падение с высоты, во время прыжков или бега;
- черепно-мозговая травма в результате удара твердого предмета;
- дорожно-транспортное происшествие;
- травматические повреждения во время занятий спортом.
Повреждения грудного отдела и других частей позвоночного столба развиваются у детей при наличии факторов риска: питание с небольшим количеством витаминов и микроэлементов, метастазы злокачественных новообразований в позвонки, бактериальный остеомиелит и др. Компрессия у новорожденных связана с родовой травмой.
Классификация повреждений
В зависимости от причин повреждения заболевание разделяют на три степени тяжести:
- сдавление первого уровня характеризуется уменьшением высоты тела позвонка менее чем на 30%. Подобная компрессия стабильная и не требует проведения оперативных вмешательств;
- вторая степень характеризуется уменьшением размера позвонка до 50%. Изменения в костной ткани, сопровождающие компрессию, приводят к его смещению;
- сдавление третьей степени — высота позвонка уменьшается более чем на половину. В результате этого возникает сдавление спинного мозга и у пациента развиваются неврологические симптомы.
Врачи устанавливают характер повреждения позвонков: единичный или множественный. Это необходимо для подбора методов лечения и определения прогноза для ребенка.
Клинические проявления
Специфическая черта симптомов при компрессии позвонков — слабая выраженность клинических признаков несмотря на то, что компрессия может быть существенной. Если заболевание не сопровождается повреждением нервных структур и другими осложнениями, болевые ощущения в спине проходят через 2–3 дня. В отсутствие терапии возможен их рецидив и быстрое прогрессирование патологии.
Осложненный компрессионный перелом сопровождается парезами, параличом, появлением чувства покалывания или жжения на руке или ноге. Симптоматика прогрессирует, так как поврежденный позвонок разрушается и смещается по отношению ко всему позвоночнику.
При появлении боли в спине и неврологических симптомов после травмы родителям необходимо сразу обратиться за медицинской помощью. Врач проведет обследование и назначит лечение.
Диагностика болезни
Обычная симптоматика травмы: ребенок жалуется на боль в области позвоночного столба. При внешнем осмотре родители отмечают небольшой отек и покраснение кожи, а также постоянное напряжение околопозвоночных мышц. При любых движениях головой или туловищем болевые ощущения усиливаются. В области травмы может быть гематома.
Компрессионный перелом грудного отдела на рентгенограмме
Ребенок с подозрением на компрессионный перелом госпитализируется. Диагноз основывается на жалобах, анамнезе заболевания и внешнем осмотре. Основной метод диагностики — рентгенологическое исследование позвоночника. С этой целью проводят прицельную рентгенографию отделов позвоночного столба или компьютерную томографию. КТ позволяет врачу получить объемное изображение костей и оценить выраженность в них патологических изменений.
При подозрениях на повреждение спинного мозга и его корешков проводят магнитно-резонансную томографию. Дети с неврологической симптоматикой консультируются у врача-невролога. Он исследует функции спинного мозга и выставляет диагноз.
Подходы к лечению
Переломы в детском возрасте срастаются быстрее, так как костная ткань активно кровоснабжается. Если перелом не осложнен повреждением нервных структур, лечение носит консервативный характер. Больному показана полная разгрузка позвоночного столба с первого дня заболевания.
Дальнейшее сдавление и деформацию позвонков предупреждают с помощью ортопедических изделий. При травмах шейного отдела используют петлю Глиссона, а при повреждении грудных костей — кольца Дельбе. У больных используют валики для реклинации, позволяющие уменьшить нагрузку на поврежденные позвонки.

Лечение заболевания комплексное
Негативные последствия для здоровья детей наступают при осложненных переломах. В этих случаях проводят хирургические вмешательства. Они заключаются в правильном сопоставлении костей и высвобождению нервных структур. Кифо- и вертебропластика — малоинвазивные вмешательства, заключающиеся во внутрипозвонковом введении цемента. Это обеспечивает восстановление их прочности и фиксацию.
Реабилитация после травмы
Все дети с компрессионным переломом позвоночника проходят восстановительные процедуры. Они разделены на три этапа и проводятся с первого дня повреждения. Первый период, продолжающийся неделю после травмы, направлен на поддержание нормальной работы легких и других органов грудной клетки. Для двигательной реабилитации пациент в положении лежа сгибает и разгибает стопы, а также кисти.
Второй этап реабилитации (2–3 неделя) позволяет укрепить мышечный корсет туловища и мышцы конечностей. Ребенок под присмотром специалиста по ЛФК пассивно или активно совершает движения в руках и ногах. Лечебная физкультура на заключительном этапе восстановления проводится по 6–8 неделю. Ребенка готовят к переходу из горизонтального в вертикальное положение. Изначально движения в руках и ногах выполняют лежа, затем на четвереньках. Используются специальные поддерживающие корсеты и реабилитационные костюмы, снижающие нагрузку на позвоночник. В поздний реабилитационный период вводят плавание в виде пассивного нахождения в неглубоком бассейне под контролем специалистов.
Самолечение при компрессионных переломах недопустимо. Оно может стать причиной прогрессирования повреждений и неврологических нарушений.
В первые 6 месяцев после травмы детям показан лечебный массаж. Сначала его проводит специалист в больнице, а после выписки родители. Массажное воздействие улучшает кровоснабжение в мышцах, обеспечивает их питание и поддержание нормального мышечного тонуса. В первые недели после травмы используются простые массажные приемы в виде поглаживаний и растирания. Воздействие на глубокие мышцы запрещено. Оно вводится на втором этапе восстановления. Лечебный массаж продолжается от 20 до 30 минут и выполняется 3–4 раза в неделю.
Вспомогательное значение для восстановления целостности позвонков имеют физиотерапевтические процедуры. Они стимулируют кровообращение и ускоряют рост поврежденных тканей. В первые дни после травмы назначают лазеротерапию, воздействие магнитными полями и электрофорез. С 3–4 недели проводят парафинотерапию, озокерит и УВЧ. Данные методы противопоказаны в остром периоде болезни.
Прогноз для ребенка
Прогноз при неосложненном переломе благоприятный. Комплексная терапия позволяет обеспечить сращение фрагментов позвонков. Важное значение при этом имеет реабилитация, так как она определяет эффективность проводимых лечебных мероприятий. Если перелом сопровождался смещением костных фрагментов и другими осложнениями, у ребенка развиваются негативные последствия травмы в виде сколиоза, спондилита, остеохондроза, асептического некроза костной ткани и др. В этих случаях выздоровление зависит от своевременности хирургического лечения.
Компрессионные изменения в позвонках у детей относят к тяжелым патологиям, которые в течение первых дней могут не приводить к выраженным симптомам. Ребенок жалуется на боль в области спины и дискомфорт, возникающий в позвоночнике при движениях. Своевременное обращение к врачу и проведение рентгенологического исследования позволяет выявить перелом костных структур. В зависимости от степени их повреждения назначают терапию. В неосложненных случаях проводят консервативное лечение, а при выраженном разрушении позвоночника и неврологических симптомах — хирургические вмешательства.
Читайте также:


