Нейропатия на фоне остеохондроза позвоночника
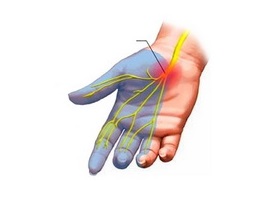
Общие сведения
Нервная система представлена различными нервными сплетениями, периферическими нервами, спинным и головным мозгом. Нейропатия — это поражение нервной системы невоспалительного характера.
Периферические нервы имеют очень тонкую структуру и неустойчивы к воздействию повреждающих факторов. По уровню поражения выделяют:
- Мононейропатию. Характеризуется поражением одного единственного нерва. Мононевропатия считается довольно распространённым вариантом. Чаще всего диагностируется мононевропатия верхней конечности (мононеврит лучевого или локтевого нерва).
- Множественная нейропатия с поражением нескольких нервных окончаний.
- Полинейропатия, для которой характерно вовлечение в процесс нескольких нервов, локализованных в одной зоне.
Патогенез
Нейропатию принято определять характером повреждения нерва и его расположением. Чаще всего патология формируется после травматического повреждения, после перенесенных общих заболеваний и при интоксикации.
Выделяют 3 основные формы нейропатии:
- Посттравматическая нейропатия. Нарушение целостности нервной миелиновой оболочки происходит в результате острой травмы либо сильного удара. При отёке ткани, неправильном формировании рубца и переломе костей происходит сдавливание нервных волокон. Посттравматическая нейропатия характерна для локтевого, седалищного и лучевого нервов.
- Диабетическая нейропатия. Поражение нервных окончаний регистрируется и при высоком содержании в крови сахара и липидов крови.
- Токсическая нейропатия. В результате таких инфекционных заболеваний, как герпес, ВИЧ, дифтерия и др., происходит токсическое поражение нервного сплетения. Отравление химическими соединениями и передозировка некоторых медикаментов может привести к нарушению целостности нервного ствола.
Нейропатия может развиться на фоне заболевания печеночной системы, патологии почек, при остеохондрозе позвоночника, артрите, наличии новообразований и при недостаточном содержании в организме гормонов щитовидной железы.
Классификация
По локализации классифицируют:
Причины
Крайне редко нейропатия развивается как отдельное самостоятельное заболевание. Чаще всего нервные окончания поражаются на фоне хронически протекающей патологии, которая выступает в качестве травмирующего фактора. Развитию нейропатии предшествуют следующие заболевания и состояния:
- гиповитаминоз;
- нарушение метаболизма;
- снижение реактивности;
- интоксикация, отравление;
- травма нервного волокна;
- новообразования (злокачественные и доброкачественные);
- сильное переохлаждение;
- наследственная патология;
- диагностированные эндокринные заболевания.
Симптомы нейропатии
При поражении нервных окончаний происходит истончение мышечных волокон и нарушение их рефлекторной функции. Параллельно отмечается снижение сократительной способности и частичная потеря чувствительности к раздражителям, которые вызывают болевой синдром.
Клиническая картина нейропатии может быть самой разной, а патологический процесс локализоваться в любом месте, вызывая нейропатию малоберцового нерва, тройничного нерва, лицевого нерва, локтевого и лучевого нерва. Поражение чувствительной, двигательной или вегетативной функции нерва отрицательно сказывается на качестве жизни пациента. У пациентов с сахарным диабетом встречается несколько форм нейропатии:
- Периферическая нейропатия. Характерно поражение периферических нервов, которые отвечают за иннервацию верхних и нижних конечностей. Симптомы нейропатии верхних конечностей проявляются в виде нарушения чувствительности в пальцах рук и ног, чувстве покалывания, ощущении онемения верхних конечностей. Симптомы нейропатии нижних конечностей идентичны: отмечаются покалывания и нарушения чувствительности нижних конечностей.
- Проксимальная форма. Характеризуется нарушением чувствительности в основном в нижних конечностях (ягодицы, бедро, голень).
- Автономная форма. Отмечается функциональное нарушение органов мочеполовой системы и органов пищеварительного тракта.
На начальной стадии пациенты предъявляют жалобы на мышечную слабость и парестезии. У каждого второго больного заболевание поражает сначала нижние конечности, а затем и верхние. Бывает и одновременное поражение верхнего и нижнего пояса.
Характерные симптомы алкогольной нейропатии:
- резкое снижение, а в будущем полное отсутствие сухожильных рефлексов;
- диффузное снижение мышечного тонуса.
Алкогольная нейропатия характеризуется нарушением работы и мимической мускулатуры, а в более запущенных случаях отмечается задержка мочеиспускания. В развёрнутой стадии для алкогольной полинейропатии характерно:
- мышечная слабость в конечностях: односторонняя или симметричная;
- парезы и параличи;
- нарушение поверхностной чувствительности;
- резкое угнетение сухожильных рефлексов с последующим их полным угасанием.
Анализы и диагностика
Нейропатия считается довольно сложным для диагностики заболеванием, поэтому так важно грамотно и тщательно собрать анамнез. Трудность заключается в длительном отсутствии определённой симптоматики. Доктору предстоит выяснить: принимались ли медикаменты, переносились ли вирусные заболевания, был ли контакт с некоторыми химическими веществами.
Дебют заболевания может произойти на фоне злоупотребления алкогольсодержащими напитками. Диагноз собирается по крупицам на основании многих факторов. Нейропатия может протекать по-разному: прогрессируя в течение нескольких дней или лет, и даже молниеносно.
При помощи пальпации доктор обследует нервные стволы, выявляя болезненность и утолщение по их ходу. Обязательно проведение пробы Тиннеля. Данный метод основан на поколачивании по нервному окончанию и выявлении покалывания в зоне чувствительной иннервации.
Лабораторно проводится анализ крови с определением СОЭ, измеряется уровень сахара. Дополнительно проводится рентгенографическое исследование грудной клетки. Также выполняется электрофорез сывороточных белков.
Лечение
Терапия поражения нервных окончаний невоспалительного характера носит индивидуальный характер и требует не только комплексного подхода, но и регулярной профилактики.
Методы лечения подбираются в зависимости от формы, степени и причин, которые способствовали поражению нервно-мышечной проводимости. Вся терапия направлена на полноценное восстановление проводимости нерва. При токсическом поражении нервной системы проводятся дезинтоксикационные мероприятия (устранение влияющих факторов, введение антидота).
При диабетической форме рекомендуются мероприятия по поддержанию нормального уровня сахара в крови. Параллельно рекомендуется избавление от вредных привычек. Нарушение метаболизма при сахарном диабете способствует повышению уровня свободных радикалов, циркулирующих в кровяном русле, при нарушенной антиоксидатной активности собственных органов и систем. Всё это ведёт к нарушению целостности внутренней оболочки сосуда и нервного волокна.
При диабетической нейропатии показана применение медикаментов на основе Альфа-липоевой кислоты:
Традиционный неврологический набор подразумевает введение витаминов группы В для полноценного восстановления нервно-мышечной проводимости. Не рекомендуется прибегать к лечению народными средствами.
При посттравматической форме устраняются травмирующие факторы. Назначаются обезболивающие средства, витаминные комплексы, а также медикаменты, усиливающие регенеративную способность и нормализующие обмен веществ.
Эффективно проведение физиотерапевтических процедур.
Лекарства
Лечение нейропатии нижних конечностей включает назначение следующих медикаментов:
- Нейропротекторы или ускорители обмена веществ в нервных клетках. Препараты для лечения:Милдронат; Пирацетам.
- Антихолинэстеразные медикаменты, действие которых направлено на оптимизацию сенсорной работы нервных окончаний. Препараты улучшают нервно мышечную проводимость нижних конечностей. К ним относятся:Прозерин; Ипидакрин.
- Антиоксиданты. Предупреждают негативные последствия от влияния свободных радикалов на работу нервной системы. Высокая концентрация свободных радикалов оказывает разрушающее воздействие на состояние тканей периферической нервной системы. Препараты: Цитофлавин; Мексидол.
- Альфа-липоевая кислота. Препараты способствуют восстановлению нейроцитов, ускоряют метаболизм. Высокая эффективность наблюдается при диабетической нейропатии.
- Иные медикаменты. Хороший эффект даёт применение витаминов группы В, в частности пациентам с нейропатиями показаны В1, В6, В12. Витаминные комплексы способствуют восстановлению нервно-мышечной проводимости. Есть таблетированная и инъекционная форма: Мильгамма; Нейромультивит; Комбилипен.
Не рекомендуется проводить самостоятельное лечение в домашних условиях.
Нейропатическая боль возникает при нарушении передачи импульсных сигналов по нервам. У взрослых нейропатический болевой синдром описывается как колющий, обжигающий, стреляющий и часто ассоциируется с поражением электрическим током.
Терапию начинают с самых простых обезболивающих средств (Ибупрофен, Кетонал). При их неэффективности и сильной выраженности болевого синдрома назначаются антидепрессанты и противоэпилептические средства (например, Тебантин).

Препараты данной группы довольно часто применяются для купирования нейропатической боли. Считается, что механизм их воздействия основан на препятствовании передачи нервных импульсов. Самым часто назначаемым медикаментом является Амитриптилин. Эффект может наступить уже через несколько дней, но в некоторых случаях противоболевая терапия растягивается на 2-3 недели. Максимальный эффект терапии регистрируется на 4-6 неделе интенсивного лечения. Побочным эффектом терапии является сонливость, именно поэтому лечение начинают с самых маленьких доз, постепенно увеличивая дозировку для лучше переносимости. Рекомендуется обильное питьё.
При невозможности применять антидепрессанты назначаются анти-эпилептические средства (Прегабалин, Габапентин). Помимо терапии эпилепсии медикаменты отлично купируют нейропатический болевой синдром. Лечение начинают с самых маленьких доз, идентично терапии антидепрессантами.
Процедуры и операции
Нейропатия малоберцового нерва помимо медикаментозной терапии включает и физиотерапевтические процедуры:
- Магнитотерапия. Основывается на воздействии магнитного поля на организм человека, что способствует купированию болевого синдрома, восстановлению нервных клеток, уменьшению выраженности воспалительной реакции.
- Амплипульс. Основывается на воздействии на поражённую область модулированного тока, благодаря которому происходит восстановление нервных клеток, уменьшается отёчность. Оказывает противовоспалительное воздействие.
- Электрофорез с лекарственными средствами. Основывается на воздействии электрического поля, благодаря чему медикаменты попадают в очаг воспаления.
- Ультразвуковая терапия. При воздействии ультразвука стимулируется кровообращение, уменьшается выраженность болевого синдрома. Оказывает тонизирующее и противовоспалительное воздействие.
- Электростимуляция. Восстановление нервно-мышечной проводимости происходит под воздействием электрического тока.
Аналогично проводится лечение нейропатии лучевого нерва. Для восстановления лучевого нерва также рекомендован курсовой массаж.
Профилактика
Профилактические мероприятия включают своевременное лечение инфекционных и системных заболеваний, нормализацию общего метаболизма. Важно понимать, что патология может приобрести хроническое течение, именно поэтому так важно проведение своевременного и грамотного лечения.
При слабовыраженном течении заболевания и хронической форме нейропатии показано санаторно-курортное лечение, где проводится:
- аромафитотерапия;
- лазерное и световое лечение;
- магнитотерапия;
- массаж, ЛФК;
- иглорефлексотерапия;
- психотерапия.
Последствия и осложнения
Осложнений при периферической нейропатии много и зависят они в первую очередь от причинного фактора, который привёл к поражения нервного ствола. Основные осложнения:
- Диабетическая стопа. Считается одним из самых страшных осложнений сахарного диабета.
- Гангрена. Причиной гнилостного процесса является полное отсутствие кровотока в поражённой области. Патология требует экстренного хирургического лечения: иссечение некротизированных участков, ампутация конечности.
- Автономная сердечно-сосудистая нейропатия. Характерно нарушение различных вегетативных нервных функций, в том числе потоотделение, контроль над мочевым пузырём, частота сердечных сокращений, уровень кровяного давления.
Список источников

Опыт работы: С 2011 по 2014 год работала терапевтом и кардиологом в МБУЗ Поликлиника №33 г. Уфа. С 2014 года работала кардиологом и врачом функциональной диагностики в МБУЗ Поликлиника №33 г. Уфа. С 2016 года работает кардиологом в ГБУЗ Поликлиника №50 г. Уфа. Является членом Российского кардиологического общества.

Басов Павел Игоревич Врач Невролог, Рефлексотерапевт, Гирудотерапевт.
Врач высшей квалификационной категории. медицинский стаж более 15 лет. Запись на приём
Поражения периферических нервов называются невропатиями или невритами.
- мононевропатию — поражение одного нерва,
- множественную мононевропатию — вовлечение более чем одного нерва, но в различных областях;
- полиневропатию — вовлечение нескольких нервов одновременно в одной области.
К признакам невропатий относят:
Выделяют несколько групп причин невропатий:
- Связанные с заболеваниями
Дефицит витамина В12, первичный билиарный цирроз печени, гипотиреоз, акромегалия, амилоидоз, полицитемия, рак легкого и молочной железы, гипогликемия, синдром Гийена — Барре, диабет, уремия, дефицит витаминов, хронические заболевания печени, нарушения кишечного всасывания, СПИД, миеломная болезнь, опухоли, заболевания позвоночника
- Связанные с лекарствами и ядами
Циспластин, пиридоксин, фенитоин, алкоголь, дапсон, амиодарон, метронидазол, дисульфарим, фенитоин, гидралазин, изониазид, нитрофураны, таксол, винкристин
Невропатии бывают: наследственные, компрессионные нейропатии (вследствие сжатия периферических нервов), Невропатии, обусловленные трением нерва о кость, связки, нахождение его в тесном канале, а также нейропатии при остеохондрозе позвоночника вследствие ущемления нервов при выходе из спинного мозга.
Карпальный тунельный синдром — боли, нарушения чувствительности и движений на уровне запястья для срединного нерва, на уровне локтя для локтевого нерва, для большеберцового нерва на уровне голеностопного сустава.
Лечение — наложение лангет и шин, хирургическая коррекция, физиотерапия.
Невропатии при остеохондрозе позвоночника
В позвоночном столбе есть три отдела — шейный, грудной и поясничный. Проявления остеохондроза зависят от места его наибольшего повреждения. Традиционно выделяют три формы остеохондроза — шейный, грудной и поясничный. При шейном остеохондрозе появляются боли области шеи, затылка, ключицы и плеча; иногда они распространяется по всей руке, и захватывают переднебоковую часть грудной клетки. Больные жалуются на ограничение подвижности шеи, хруст в области шеи.
Через отверстия позвонков выходят артерии — кровеносные сосуды осуществляющие питание жизненно важных областей центральной нервной системы. При сдавливании этих артерий возникают головные боли, шум и звон в ушах, головокружение, двоение в глазах, повышение артериального давления. Поражение шейного отдела может приводить к возникновению болевых ощущений в области сердца. Боли могут быть различной продолжительности и интенсивности. Больные с преимущественным поражением грудного отдела позвоночника жалуются на боли в спине, в грудной клетки. Могут быть также функциональные нарушения органов желудочно-кишечного тракта. При поражении поясничного отдела позвоночника больного беспокоят боли в пояснице. Они могут быть трех типов. При первом типе боли возникают периодически. Они умеренные, усиливается утром после вставания, проходят через15–20 минут, но затем вновь появляются после ходьбы, долгого пребывания в вертикальном положении или работе в одной позе. При втором типе боли появляются внезапно, иногда без всякой видимой причины или при небольшой нагрузке, очень сильные, больному трудно пошевелиться, лечь, встать, ходить. Боли постепенно проходят в течение нескольких часов — или дней. Третий тип — это ишиас. Наряду с сильнейшими болями в пояснице появляются боли в ягодице и по задней поверхности бедра. Лечение остеохондроза позвоночника — трудная задача, но вполне выполнимая при использовании современных методов лечения. Залогом успешности лечения является своевременное обращение к специалисту по лечению заболеваний позвоночника и суставов. Больной должен внести определенные коррективы в свой образ жизни. Важно нормализовать массу тела. Спать следует на жестком поверхности (щите). Надо избегать резких движений, подъема тяжестей, периодически во время работы менять позу. Для получения улучшения самочувствия наиболее эффективной признается мануальная терапия, а также мануальная терапия в сочетании с массажем, лечебной физкультурой, иглотерапией. Главным условием здесь является проведение всех этих процедур специалистами в центрах с большим опытом проведения такого рода исследований. Весьма эффективно при хронических болях и для предупреждения обострений заболевания санаторно-курортное лечение на курортах с естественными лечебными факторами — минеральными водами (сероводородными, сернисто-водородными, радоновыми) и лечебными грязями.
Причины и симптомы нейропатии
Нейропатия – это невоспалительные поражения нервов. Название объединяет различные дегенеративно-дистрофические изменения периферических нервов. Нервная система образована периферическими нервами и различными нервными сплетениями, головным и спинным мозгом.
Периферические нервы, имея тонкую и в тоже время сложную структуру, неустойчивы к повреждающим процессам. Различают мононейропатию, означающую поражение одного нерва, множественную мононейропатию при которой вовлекаются в процесс несколько нервов, но в разных частях тела и полинейропатию с вовлечением нескольких нервов и локализацией в одной зоне.
Нейропатия определяется расположением и характером повреждения нервов. Обычно заболевание развивается после перенесения общих болезней, при некоторых интоксикациях, из-за различных травм. Разделяют три формы нейропатии:
· диабетическая нейропатия – это поражение нервных волокон и мельчайших сосудов при высоком содержании сахара и липидов в крови.
· токсическая нейропатия – причиной является поражение нерва при инфекционных заболеваниях, среди которых отмечают дифтерию, ВИЧ, герпес и т. д.. Нарушают нормальное состояние нервных стволов отравления химическими веществами и не дозированный приём некоторых медикаментов.
· посттравматическая – часто сильный удар или другая острая травма приводят к нарушению целостности миелиновой оболочки нерва. Данная форма является результатом сдавления нервных волокон во время перелома костей, неправильного образования шрамов и отека тканей. Наиболее часто встречается поражение седалищного, локтевого и лучевого нервов.
Достаточно часто развитие нейропатии провоцируют артриты, остеохондроз позвоночника, болезни печени и почек, недостаточное содержание в организме гормонов щитовидной железы, опухоли и др.
В результате поражения нервов, возможно истончение мышечной ткани и нарушение их рефлекторной функции. Также наблюдается изменение сократительной способности, частичная потеря чувствительности к раздражителям, вызывающим боль. Проявления нейропатии могут быть самыми разнообразными, процесс патологии может локализоваться в любом месте и вызвать, например, нейропатию лицевого нерва, тройничного нерва др. Поражается двигательная, чувствительная или вегетативная функция нерва, что снижает качество жизни. У большинства людей с диагнозом сахарного диабета может быть несколько форм нейропатии:
Периферическая форма нейропатии, т. е. поражение нервов, иннервирующих верхние или нижние конечности. В этом случае возникает чувство покалывания на стороне пораженного нерва, нарушение чувствительности пальцев рук и ног, чувство онемения.
Проксимальная форма определяется нарушением чувствительности в ногах в частности в голени, бедре или ягодице.
Автономная форма нарушает деятельность органов пищеварения и мочеполовой системы.
Нейропатия довольно сложное заболевание, поэтому анамнез необходимо собирать особенно тщательно, поскольку такая болезнь может развиваться длительное время, не проявляя симптомов. Особенно важно отметить присутствовали ли вирусные заболевания, какие возможно принимались новые лекарственные средства, был ли контакт с химическими веществами.
Болезнь может спровоцировать злоупотребление алкоголем, наличие системного заболевания. На основании многих фактов устанавливается диагноз. Нейропатии протекают по-разному с быстро нарастающими симптомами, в течение нескольких дней или годами. Болезнь диагностируется при помощи пальпации нервных стволов, выявляется наличие утолщения. Проводят пробу Тинеля, метод, который заключается в поколачивании по нервному стволу, если пациент ощущает покалывание в зоне чувствительной иннервации, то диагноз подтверждается.
Традиционно при обследовании полинейропатии исследуют кровь, определяя СОЭ. Также в комплекс диагностики включают рентгенографию грудной клетки, измеряют уровень глюкозы плазмы, после приема пищи. Выполняют электрофорез сывороточных белков.

Лечение невоспалительных поражений нервов подбирается индивидуально и требует комплексного подхода и постоянной профилактики.
Способы и методы терапии выбираются в зависимости от степени, формы и причин, способствующих нарушению проводимости нервных волокон. Все усилия направляются на то, чтобы восстановить функции нерва. Диагноз поражение нервов токсического характера в первую очередь подразумевает устранение токсического воздействия. Это может быть отмена приема лекарственного препарата, исключение употребления веществ отравляющего действия.
При диабетической форме необходимо поддерживать нормальный уровень сахара в крови. Если выявлена посттравматическая форма поражения нервных волокон, рекомендуется устранение травмирующего фактора. Обязательно комплекс лечения должен состоять из приема обезболивающих средств, витаминов определенных групп, препаратов нормализующих обмен веществ и усиливающих регенеративную способность.
Также назначаются физиотерапевтические процедуры. Профилактика нейропатии включает восстановление обменных процессов, своевременное лечение системных и инфекционных болезней. Следует учитывать и то, что данное заболевание может переходить в хроническую стадию, поэтому целесообразно принимать все необходимые меры, чтобы предотвратить обострение.
Больным с такими нарушениями при уменьшении ощутимых симптомов заболевания и возможном хроническом процессе полезно санаторно-курортное лечение. Где им назначаются психотерапевтические процедуры, иглорефлексотерапия, ЛФК и массаж, метод магнитотерапии, лечение светом и лазером, аромафитотерапия.
Профилактика нейропатии заключается в заботе каждого человека о своем здоровье. Здоровый образ жизни, регулярные выполнения физических упражнений позволяет добиваться улучшения микроциркуляции крови в конечностях и в других частях тела. Также важна профилактика осложнений нейропатии. Следует избегать травм и ожогов рук и ног, мыть и ежедневно осматривать части тела, и если есть какие либо изменения обращаться к врачу.
Полезно принимать ванны для ног по 15 мин, растирать и смазывать вазелином. Должна быть удобной обувь и своевременное устранение мозолей. Рекомендуется приём кератолитических средств.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
Полинейропатия — одно из тяжелейших неврологических нарушений, которое характеризуется множественным поражением периферических нервов. Как проявляется эта болезнь, насколько благоприятен прогноз, что делать, если полинейропатия настигла кого-то из ваших близких, и можно ли вылечить это заболевание?
Что такое полинейропатия и какие симптомы ей сопутствуют
- слабость мышц верхних и нижних конечностей (обычно сначала пациент жалуется на слабость стоп и кистей, затем она распространяется на всю конечность);
- слабость черепной мускулатуры, включая жевательную голосовую и ротоглоточную мускулатуру;
- слабость дыхательной мускулатуры (тахикардия, затрудненное дыхание);
- нарушения пищеварения и запоры;
- нарушения мочеиспускания и эрекции;
- снижение чувствительности (вплоть до полного ее исчезновения), а также отсутствие рефлексов;
- появление необъяснимых сильных болей;
- странные ощущения в конечностях — мурашки, жжение;
- отеки ног и рук;
- дрожание пальцев, иногда — непроизвольные подергивания мышц;
- бледность и потливость, которая не зависит от температуры и физических усилий;
- нарушения дыхания, одышка, усиленное сердцебиение;
- плохая переносимость жары и холода;
- головокружения, сложности с равновесием, нарушение координации, особенно с закрытыми глазами;
- медленное заживание ран.
Выраженность этих симптомов может быть как сильной, так и слабой. Иногда болезнь развивается долго, на протяжении нескольких лет, но может возникнуть и внезапно, буквально за считанные недели.
На заметку
Распространенность заболеваний периферической нервной системы особенно высока у пожилых людей. У пациентов до 55 лет они составляют от 3,3% до 8%, а в более старшей возрастной группе (60–74 года) достигают 22%. Подавляющее большинство пациентов страдает полинейропатией (ПНП), а именно — диабетической формой заболевания [1] .
К нейропатии могут привести:
- сахарный диабет. Одна из самых распространенных причин полинейропатии. Диабет нарушает работу сосудов, питающих нервы, и вызывает обменные нарушения в миелиновой оболочке нервных волокон. Это приводит к их поражению. При сахарном диабете от полинейропатии, как правило, страдают нижние конечности;
- критический дефицит витаминов группы В. Эти витамины жизненно необходимы для работы нервной системы, и их долговременная нехватка часто приводит к ПНП;
- воздействие токсинов, которое приводит к различным видам полинейропатии: на фоне химиотерапии, при отравлении (в том числе тяжелыми металлами) возникает токсическая ПНП; при злоупотреблении алкоголем — алкогольная ПНП; в случае избыточного приема лекарственных препаратов развивается медикаментозная форма ПНП [2, 3] ;
- полиневропатии на фоне инфекции. ВИЧ, боррелии, лепра могут вызывать тяжелое поражение периферической и центральной нервной системы;
- тяжелые продолжительные операции и длительное (более двух недель) пребывание пациента в реанимации (в том числе и после тяжелых травм) может привести к полинейропатии критических состояний;
- дизиммунные полиневропатии. Данный вид невропатии развивается из-за неправильной работы иммунной системы — последствием этих нарушений становится воспалительный процесс в нервных волокнах. К таким заболеваниям относятся синдром Гийена — Барре (острая воспалительная полиневропатия), хроническая воспалительная демиелинизирующая полиневропатия;
- наследственный фактор также является частой причиной возникновения ПНП.
Иногда полинейропатия поражает и совершенно, казалось бы, здоровых женщин во время беременности. Проявиться она может на любом сроке. Считается, что причиной ПНП беременных является дефицит витаминов группы В, токсикоз и неадекватная реакция иммунной системы на плод.
Также стоит упомянуть идиопатические полинейропатии, то есть, заболевания без установленной причины.
В зависимости от вовлечения тех или иных нервных волокон ПНП подразделяются на [4] :
Как правило, по мере прогрессирования заболевания в патологический процесс вовлекаются все типы нервных волокон. Например, при диабетической ПНП пациент может жаловаться на невропатические боли и в то же время на значительное снижение глубокой и вибрационной чувствительности в ногах, что приводит к частым падениям [5] .
Полинейропатия очень опасна. Эта болезнь не проходит сама собой, и, если позволить ей развиваться, последствия будут весьма тяжелыми. Мышечная слабость довольно быстро приводит к снижению тонуса мускулатуры и атрофии мышц, что чревато возникновением язв. Иногда последствием полинейропатии становится полный паралич конечностей или органов дыхания, а это уже смертельно опасно.
Кроме того, прогрессирующая полинейропатия доставляет человеку болевые ощущения и массу неудобств, полностью меняя его привычный образ жизни. Люди теряют способность ходить и обслуживать себя самостоятельно, появившаяся беспомощность, в свою очередь, приводит к тревожности и депрессиям.
Постановка диагноза может быть затруднена, так как симптомы заболевания соответствуют множеству других болезней. Поставить диагноз только на основании жалоб пациента невозможно: для этого требуется пройти целый ряд инструментальных и лабораторных исследований.
Для начала необходимо проконсультироваться с неврологом: врач осмотрит пораженные конечности и проверит рефлексы. При подозрении на полинейропатию необходимо сделать общий анализ крови, пройти электронейромиографию, в редких случаях требуется биопсия нерва.
Основным инструментальным диагностическим методом исследования при ПНП является электронейромиография (ЭНМГ), которая позволяет выявить поражения периферических нервов, провести дифференциальный диагноз с другими неврологическими заболеваниями и определить прогноз заболевания по степени выраженности поражения. В дальнейшем ЭНМГ позволяет отслеживать динамику изменений в периферических нервах на фоне проводимого лечения.
Следующим этапом диагностического поиска являются лабораторные методы исследования, а именно скрининговые лабораторные тесты. В некоторых случаях возникает необходимость в консультации у эндокринолога, а также в генетических или иммунологических исследованиях.
- этиологическое лечение, направленное на устранение или уменьшение действия повреждающего фактора;
- патогенетическое лечение, исходя из механизмов повреждения периферических нервов;
- симптоматическое (коррекция вегетативных расстройств, купирование невропатического болевого синдрома).
Лечение той или иной формы ПНП осуществляется специалистом-неврологом, привлекающим при необходимости врачей смежных профилей. В некоторых случаях своевременное и адекватное лечение может вернуть пациенту достойное качество жизни, обеспечив практически полное восстановление всех его функций. Если же полное восстановление невозможно, адекватное лечение способно заметно облегчить состояние больного.
Возможно ли предотвратить развитие полинейропатии? Полностью застраховаться от нее нельзя, но элементарные меры предосторожности помогут свести риск к минимуму. В частности, работать с токсическими веществами можно только при наличии соответствующей защиты, любые медикаменты стоит принимать исключительно по назначению врача и под его контролем, а инфекционные заболевания нельзя пускать на самотек. Сбалансированная диета, богатая витаминами, физическая активность, отказ от алкоголя — эти несложные меры также могут значительно снизить опасность развития полинейропатии.
Даже если лечение прошло успешно и нервные волокна восстановились, расслабляться рано. Необходим курс восстановительной терапии. При полинейропатии серьезно страдают мышцы: недостаток движения приводит к их ослаблению. Чтобы восстановить подвижность, требуется долгая работа и усилия сразу нескольких специалистов.
При реабилитации после полинейропатии показан лечебный массаж. Он улучшает кровоснабжение, возвращает мышцам эластичность и улучшает обменные процессы в тканях.
Хороший эффект дают и различные физиотерапевтические методы. Они также улучшают микроциркуляцию, снимают болевой синдром и восстанавливают мышечные клетки.
При серьезных поражениях, когда полное восстановление работоспособности конечности невозможно, помогут занятия с эрготерапевтом. Эрготерапия — это лечение действием. Специалист помогает пациенту приспособиться к новому состоянию, разработать новый алгоритм движений для выполнения повседневных действий.
Схема реабилитационных мероприятий разрабатывается индивидуально для каждого пациента. Она может включать в себя также витаминотерапию, работу с психологом, диетотерапию и другие методы.
Лечение полинейропатии нужно начинать немедленно, при появлении первых же тревожных симптомов. Без терапии очень велик риск паралича, нарушений в работе сердца и дыхательной системы. Своевременное лечение помогает максимально снизить риск осложнений и сохранить работоспособность. Не менее важен и курс восстановительной терапии: он закрепит эффект лечения.
Куда можно обратиться в целях проведения комплексного обследования и лечения полинейропатии? На этот вопрос отвечает врач-невролог, нейрофизиолог Европейского медицинского центра (г. Москва) Андрей Маслак:
«Обследование пациента с полинейропатическим синдромом является одной из самых сложных задач, возникающих перед врачом-неврологом. Проблема заключается не в том, чтобы поставить диагноз ПНП, определив характерные клинические симптомы. Для определения тактики лечения гораздо важнее выявить этиологические факторы, которые привели к повреждению периферических нервов, и в этом заключается основная сложность.
Возможности нашей клиники позволяют предложить полный спектр диагностических процедур, среди которых:
- Стимуляционная электронейромиография. Исследуются нервы верхних и нижних конечностей, лицевой, тройничный, диафрагмальный нервы. С помощью специального электрода возможно исследование полового нерва.
- Игольчатая электромиография скелетной мускулатуры. Исследование включает в себя мышцы головы (лицевая, жевательная мускулатура), мышцы верхних и нижних конечностей, паравертебральную мускулатуру (мышцы позвоночника). Возможно исследование (в том числе исследование голосовых мышц, которое проводится совместно с врачом-фониатром).
- Одноволоконная игольчатая электромиография (джиттер). Исследование проводится в первую очередь при подозрении на нарушение нервно-мышечной передачи (миастения Гравис).
- Транскраниальная магнитная стимуляция.
- Регистрация вызванных потенциалов коры головного мозга одной модальности (зрительные, когнитивные, акустические столовые).
- Ультразвуковое исследование периферической нервной системы, включая нервы верхних и нижних конечностей, пучки и стволы плечевого сплетения.
- Магнитно-резонансная томография мягких тканей (отдельных нервов и сплетений).
В случае необходимости мы можем выполнить процедуру электронейромиографии в условиях реанимации. Также проводим стимуляционную и игольчатую электромиографию у детей, выполняя обследование с учетом возрастных особенностей психики маленьких пациентов.
В клинике работает современная диагностическая лаборатория, которая обеспечивает проведение необходимых анализов крови, спинномозговой жидкости и других биологических сред в оптимальные сроки. При необходимости наши специалисты выполняют расширенные генетические исследования.
В работе Клиники неврологии и нейрохирургии мы практикуем мультидисциплинарный подход, который, как показывает практика, дает высокие результаты. С каждым пациентом работает слаженная команда профессионалов: невролог, эндокринолог, нутрициолог, отоларинголог, генетик, радиолог, терапевт.
Наши врачи являются специалистами высочайшей квалификации, многие из них имеют опыт работы в ведущих клиниках Западной Европы, США, Израиля и России.
** Аккредитация Объединенной международной комиссии (Joint Commission International), полученная Европейским медицинским центром (госпиталь на ул. Щепкина, 35), распространяется на период с 7 апреля 2018 года по 6 апреля 2021 года.
Читайте также:


