Операция на шее у мальчиков
Обследуя ребенка с образованием на шее, в первую очередь необходимо сформулировать алгоритм дифференциальной диагностики, конкретные этапы которого зависят от клинической картины. Основные категории дифференциальной диагностики включают: врожденные, инфекционно-воспалительные, травматические, а также новообразования.
К врожденным опухолеподобным образованиям на шее относятся гемангиомы, сосудистые мальформации и опухоли, дермоиды, тератомы, кисты тимуса, кисты подъязычной железы, кисты щитовидно-язычного протока и остатки жаберных дуг.
а) Гемангиомы шеи у детей. Гемангиомы являются самыми частыми новообразованиями детского возраста. Чаще они локализуются в области головы и шеи (10% всех случаев в европеоидной популяции), у девочек встречаются в три раза чаще, чем у мальчиков, также повышена частота встречаемости у недоношенных детей. Изначально они представляют собой небольшие по размеру образования, которые развиваются в первые недели жизни и по прошествии нескольких недель начинают интенсивно расти (пролиферативная стадия).
Пролиферативная стадия длится в течение большей части первого года жизни ребенка. В возрасте 6-9 месяцев постепенно начинается спонтанная регрессия, которая занимает несколько месяцев. Диагноз обычно ставится на основе данных анамнеза и осмотра. При глубокой локализации опухолей для уточнения их размера и отношения к окружающим тканям могут потребоваться лучевые методы диагностики. Если гемангиома не вызывает значимой клинической симптоматики, достаточно лишь динамического наблюдения за пациентом, т.к. в большинстве случаев гемангиомы подвергаются инволюции. Показаниями к более агрессивному лечению являются обструкция дыхательных путей, нарушения зрения, выраженный косметический дефект.
Возможно использование инъекций стероидов в ткань гемангиомы, прием пропранолола, удаление при помощи лазера или холодного инструментария.
б) Сосудистые мальформации. Сосудистые мальформации и опухоли подразделяются на несколько форм: венозные, лимфатические, лимфатико-венозные, артериовенозные. Дифференцировать одну форму от другой возможно при помощи различных методов лучевой диагностики. По показаниям используются КТ, МРТ, МР-ангиография. Лечение хирургическое. Артериовенозные мальформации можно диагностировать клинически. Для них характерны признаки интенсивного кровотока: пульсация при пальпации, повышение локальной температуры в области новообразования, гипертрихоз, гипергидроз. Лечение артериовенозных мальформаций включает в себя предоперационную эмболизацию с последующим хирургическим удалением. Дополнительными вариантами являются склеротерапия и лазеротерапия.
в) Дермоиды шеи детей. Дермоидные опухоли по определению происходят более чем из одного эмбрионального зачатка, поэтому они представляют собой смесь различных тканей (эпителиальной, костной, хрящевой, мышечной). В большинстве случаев они занимают срединное положение в подподбородочной области, спаяны с окружающей кожей и не вызывают каких-либо симптомов. В отличие от срединных кист шеи, которые могут иметь аналогичную локализацию, они не смещаются при глотании. Лечение заключается в хирургическом удалении дермоида.
г) Тератомы шеи. Тератомы состоят из элементов эктодермы, эндодермы и мезодермы, а также из незрелых эмбриональных тканей. При сдавлении тератомой трахеи у ребенка может развиваться клиника дыхательной недостаточности. Обычно они представляют собой крупные полукистозные образования с капсулой. При выполнении УЗИ они имеют смешанную эхогенность и четкие границы, что отличает тератомы от лимфатических мальформаций, которые имеют дольчатое строение без четких границ. Лечение хирургическое.
д) Тимические кисты шеи. Тимус начинает развиваться из третьего жаберного кармана на шестой неделе гестации, к девятой неделе он спускается ниже ключиц. Тимические кисты возникают по ходу нисхождения тимуса в эмбриональный период. Могут локализоваться в области от угла нижней челюсти до средней линии шеи.
е) Ранулы шеи у детей. Ранулы представляют собой псевдокисты дна полости рта, которые образуются вследствие закупорки выводного протока поднижнечелюстной железы с последующим повышением продукции слизи. Обычно они локализуются в подподбородочной области вдоль средней линии, могут иметь внутриротовую порцию. Предпочтительным методом лечения является хирургическое удаление вместе с пораженной подъязычной железой.
ж) Рабдомиосаркома. Рабдомиосаркома является наиболее частой мягкотканой опухолью, встречающейся в детском возрасте. На голове и шее она чаще всего локализуется в области орбит, носоглотки, височной кости (среднем ухе и сосцевидном отростке), околоносовых пазухах. Для постановки диагноза необходима биопсия. Если опухоль возможно удалить полностью, показано проведение оперативного лечения, т.к. стадия заболевания зависит от размера остаточной опухоли после взятия биопсии или хирургического удаления. Если при выполнении биопсии опухоль удалить полностью невозможно, показано проведение лучевой и химиотерапии.
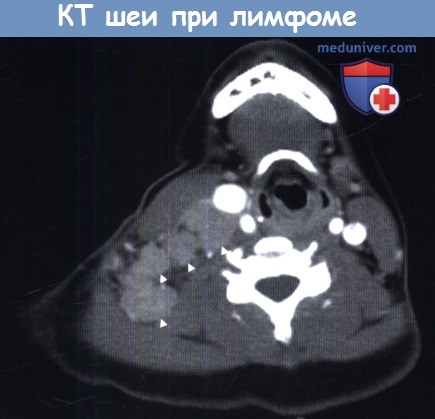
Аксиальная КТ шеи. Ходжкинская лимфома.
Новообразование (отмечено стрелками) расположено справа, кзади и медиальнее грудино-ключично-сосцевидной мышцы.
Опухоль смещает внутреннюю яремную вену кпереди.
з) Лимфома шеи у ребенка. Лимфома обычно проявляется как бессимптомный шейный лимфаденит, встречается чаще всего у лиц мужского пола. Диагноз выставляется после биопсии лимфоузла. Для выполнения протоковой цитометрии биоптат необходимо отсылать свежим (не в формалине). Хирургическое лечение не показано. На ранних стадиях заболевания используется лучевая терапия, на поздних — комбинация лучевой и химиотерапии.
Ходжкинская лимфома редко встречается у детей младше пяти лет, в основном страдают лица подросткового и юношеского возрастов. У мужчин ходжкинская лимфома встречается в два раза чаще, чем у женщин. В 90% случаев в процесс вовлекаются шейные и надключичные лимфоузлы, кольцо Пирогова-Вальдейера поражается редко. Патогномоничным является обнаружение клеток Штернберга (многоядерных гигантских клеток). У 90% пациентов начальная терапия оказывается успешной. Выживаемость у пациентов с ранними формами заболевания составляет около 90%, в запущенных случаях лишь 35%.
Неходжкинские лимфомы встречаются у детей 2-12 лет. В отличие от ходжкинской лимфомы, часто вовлечено кольцо Пирогова-Вальдейера. Заболевание чаще выявляется у лиц с иммунодефицитом. Прогноз менее благоприятный, чем при ходжкинской лимфоме.
Лимфома Беркитта является неходжскинской лимфомой, которая связана с вирусом Эпштейна-Барр и встречается исключительно в детском возрасте. Выделяют африканский и североамериканский типы лимфомы. При африканском типе чаще поражаются верхняя или нижняя челюсти. Североамериканский тип чаще всего характеризуется наличием новообразования в брюшной полости, проявления со стороны головы и шеи встречаются в 25% случаев. Используется химиотерапия. Двухлетняя выживаемость составляет около 50%.
Благоприятными прогностическими факторами являются начало заболевания до 12 лет и высокий уровень титра антител к вирусу Эпштейна-Барр при североамериканском типе. Для постановки диагноза требуется проведение биопсии лимфоузла.
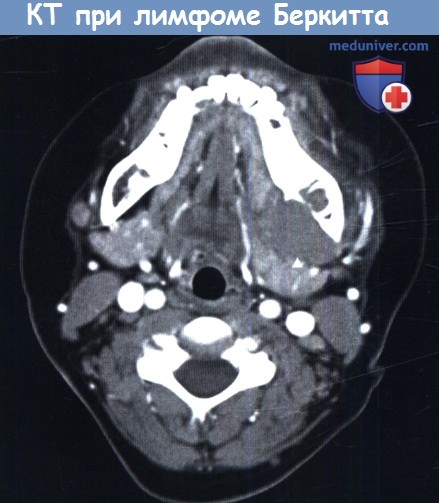
Аксиальная КТ шеи. Лимфома Беркитта.
Новообразование расположено слева, вблизи внутренней поверхности нижней челюсти (стрелка). 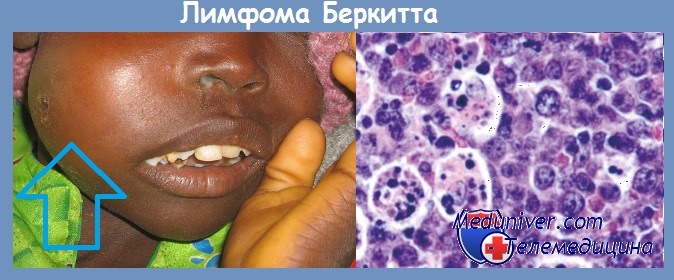
и) Гистиоцитоз у ребенка. В основе гистиоцитоза лежит повышенная пролиферация антиген-презентующих клеток Лангерганса. Чаще всего заболевание проявляется увеличением передних шейных лимфатических узлов. Чаще страдают лица мужского пола. Выделяют три клинических подтипа заболевания: эозинофильная гранулема (поражается только костная ткань), болезнь Хенда-Шюллера-Крисчена (характеризуется лихорадкой, поражением костей, высыпаниями на коже волосистой части кожи головы и наружного слухового прохода; триадой Хенда-Шюллера-Крисчена называют сочетание сахарного диабета, экзофтальма и лизиса костной ткани); и болезнь Леттерера-Сиве (стремительная пролиферация гистиоцитов, которая чаще всего встречается у детей младше двух лет).
Диагноз ставится после выполнения эксцизионной биопсии лимфоузла. При ограниченной форме заболевания возможно хирургическое лечение. При неоперабельных формах используется химиотерапия. При системной форме заболевания применяется адъювантная терапия. При ограниченных формах заболевания прогноз благоприятный. Болезнь Хенда-Шюллера-Крисчена более чем у половины детей имеет хроническое течение. Пятилетняя смертность у детей, страдающих болезнью Леттерера-Сиве, составляет более 50% даже на фоне химиотерапии.
и) Шейный фиброматоз. Травматические опухолеподобные образования шеи могут возникать либо вследствие врожденной спастической кривошеи (шейный фиброматоз), либо при артериовенозных фистулах. Врожденная кривошея (тортиколлис) чаще всего диагностируется на шестой неделе жизни ребенка, она проявляется наличием бессимптомного образования в области грудино-ключично-сосцевидной мышцы. Диагноз ставится на основе анамнеза и осмотра. В большинстве случаев происходит самопроизвольное разрешение, но может развиться укорочение мышцы.
В некоторых случаях возможно лишь динамическое наблюдение. При клинически значимой кривошее используются физические методы лечения и упражнения на мышцы шеи. Хирургическое удлинение грудино-ключично-сосцевидной мышцы показано только при тяжелых формах заболевания, оно проводится в более старшем возрасте.
к) Ларингоцеле. Ларингоцеле происходят из гортанных желудочков. Наружные ларингоцеле могут выглядеть как кистозные образования, расположенные кпреди от грудино-ключично-сосцевидной мышцы. Произрастая из гортанного желудочка, они проникают через щитоподъязычную мембрану и выходят на латеральную поверхность щитовидного хряща. При внутренней локализации они расположены в просвете гортани, визуально определить их на шее невозможно. Ларингоцеле могут стать причиной таких симптомов, как кашель, охриплость и ощущение кома в горле. При наличии жалоб проводится хирургическое лечение.
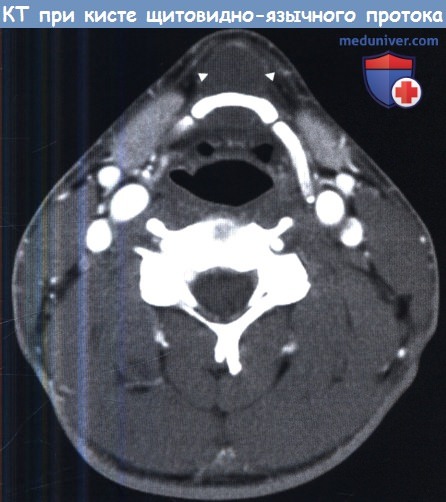
Аксиальная КТ шеи на уровне подъязычной кости. Киста щитовидно-язычного протока.
Типично расположение кисты по средней линии шеи. Она расположена кпереди от подъязычной кости и крепится к ней.
л) Киста щито-язычного протока шеи у ребенка. Кисты щито-язычного протока могут возникать на любом участке пути, по которому в эмбриональном периоде щитовидная железа спускается от слепого отверстия языка к своему окончательному расположению на уровне нижней трети шеи. Клинически они являются срединными кистами шеи, смещаются при движении языком. Именно смещение кисты при выдвижении языка является одним из признаков, по которому ее можно отличить от других срединных образований на шее. При гистологическом анализе могут определяться эктопическая ткань щитовидной железы. В некоторых случаях вся функционирующая щитовидная ткань в организме человека оказывается расположенной только в срединной кисте.
Поэтому обязательным элементом предоперационной диагностики является УЗИ щитовидной железы, при которой необходимо уточнить ее расположение. В некоторых случаях для определения ее локализации необходимо выполнение КТ шеи без контраста, также используется сцинти-графия щитовидной железы.
Наименьший риск рецидива кисты отмечается при ее удалении по Sistrunk. Операция подразумевает удаление не только пальпируемой части железы, но также и всего остаточного щитовидно-язычного протока (вместе со средней порцией тела подъязычной кости и частью корня языка). Высокий риск рецидива связан с сохранением подъязычной кости и корня языка. Иногда киста впервые диагностируется лишь при ее воспалении. В данном случае используются пероральные антибиотики, активные в отношении стафилококков и стрептококков. При неэффективности антибактериальной терапии может потребоваться вскрытие и дренирование кисты, которое проводится одновременно с операцией по Sistrunk во избежание рецидива кисты.
м) Аномалии жаберных дуг у детей. На производные жаберных дуг приходиться около 17% всех опухолеподобных образований шеи у детей. К ним относятся фистулы (которые имеют отверстие как в просвете дыхательного или пищеварительного тракта, так и на коже), пазухи (которые имеют лишь одно выводное отверстие) и кисты. Наружное отверстие чаще всего локализуется на протяжении грудино-ключично-сосцевидной мышцы, внутреннее — на каком-либо участке пищеварительного или дыхательного тракта, точная локализация зависит от того, остатком какой жаберной дуги является образование. Производные жаберных дуг классифицируются в зависимости от того, к какой дуге они относятся (первой, второй, третьей, четвертой).
Считается, что аномалия относится к той жаберной дуге, по отношению к которой ее тракт расположен в каудальном направлении, по отношению к следующей дуге он располагается дорсалъно. При постановке диагноза полезной бывает выполнение КТ. Лечение хирургическое. Для полного и безопасного удаления производных жаберных дуг необходимо понимать происхождение каждой из них.
Производные первой жаберной дуги локализуются на лице, рядом с ушной раковиной. Они разделяются на две категории. Аномалии типа I содержат только эпидермоидные элементы, чаще всего они представляют собой дупликатуру наружного слухового прохода; могут проходить в непосредственной близости от лицевого нерва. Аномалии типа II встречаются чаще. В их формировании участвует как эктодерма, так и мезодерма. Чаще всего их обнаруживают только при воспалении. Клинически они проявляются формированием абсцесса у утла нижней челюсти. Располагаются вдоль околоушной слюнной железы, могут проходить как латерально, так и медиально от лицевого нерва, оканчиваются либо ниже, либо внутри наружного слухового прохода.
Аномалии второй жаберной дуги встречаются чаще всего. Они располагаются глубже производных второй жаберной дуги (наружной сонной артерии, шилоподъязычной мышцы, заднего брюшка двубрюшной мышцы) и поверхностно по отношению к производным третьей жаберной дуги (внутренней сонной артерии). Чаще всего аномалии второй жаберной дуги выглядят как безболезненные, флюктуирующие образования, расположенные на боковой поверхности шеи, кпереди от грудино-ключично-сосцевидной мышцы и книзу от угла нижней челюсти. Их тракт может открываться в миндаликовую нишу. Чаще всего становятся видимыми после перенесенной инфекции верхних дыхательных путей.
Аномалии третьей жаберной дуги встречаются редко. Их тракт проходит глубже производных третьей жаберной дуги (внутренней сонной артерии, языкоглоточного нерва) и кнаружи от производных четвертой жаберной дуги (блуждающего нерва), он открывается в глотку на уровне грушевидного синуса или щитоподъязычной мембраны. Располагаются аномалии третьей жаберной дуги обычно кпереди от грудино-ключично-сосцевидной мышцы, в нижних отделах шеи.
Аномалии четвертой жаберной дуги расположены на пути от верхушки грушевидного синуса до верхнего гортанного нерва и до нижних отделов шеи. Проявляются чаще всего как рецидивирующий тиреоидит, либо как рецидивирующий абсцесс нижних отделов шеи.
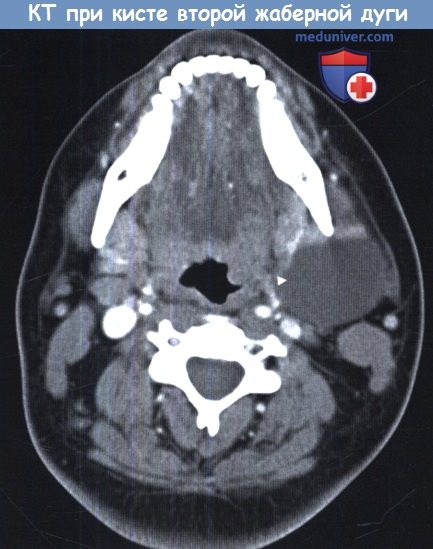
Аксиальная КТ шеи. Киста второй жаберной дуги.
Киста расположена слева (стрелка), кпереди от грудино-ключично-сосцевидной мышцы.
н) Язычная эктопия щитовидной железы у ребенка. Кисты щитовидно-язычного протока представляют собой срединно расположенные образования, которые локализуются на протяжении эмбриологического пути щитовидной железы. Более детально они были рассмотрены выше.
Обычно язычная щитовидная железа у детей локализуется в области слепого отверстия языка, вдоль средней линии задних 2/3 корня языка. Детей может беспокоить ощущение кома в горле, постоянное поперхивание. В некоторых случаях состояние клинически никак не проявляется и определяется лишь как дополнительное образование на задней трети языка.
Как и в случае кисты щитовидно-язычного протока, эктопированная язычная щитовидная железа может представлять собой единственную функционирующую щитовидную ткань в организме. Для того, чтобы уточнить наличие нормальной щитовидной железы, выполняется УЗИ или КТ шеи. Функциональное состояние щитовидной железы помогает определить сцинтиграфия. Выполнение биопсии требуется редко. Обычно для постановки диагноза достаточно клинических данных и результатов лучевых методов диагностики. Также необходимо оценить уровень щитовидных гормонов, т.к. в случаях, когда язычная щитовидная железа является единственной секретирующей щитовидной тканью в организме, часто развивается гипотиреоз.
Если эктопированная железа является причиной жалоб пациента, первоначальным методом лечения являются препараты, подавляющие тиреоидную активность. При сохранении жалоб на ощущение кома в горле проводится хирургическое лечение. Настоятельно рекомендуется консультация детского эндокринолога.
Кроме кист щитовидно-язычного протока и тиреоидной ткани языка заболевания щитовидной железы в США редко встречаются в практике детского отоларинголога. Стоит отметить, что наличие у пациента моложе 20 лет узлов щитовидной железы имеет больший риск злокачественности, чем у пожилых пациентов. При обнаружении у ребенка узла щитовидной железы врачу стоит быть крайне настороженным.
о) Ключевые моменты:
• Наличие следующих признаков должно заставить врача отнестись к шейной лимфаденопатии со всей серьезностью: наличие болезненного или увеличенного (более 10 мм) лимфоузла после шести недель с момента инфекционного заболевания; спаянность лимфоузла с кожей; узел более 20 мм вне зависимости от наличия инфекции; наличие флюктуации.
• При выполнении биопсии лимфоузла шеи, помимо стандартного гистопатологического исследования, хирург должен рассмотреть необходимость отправить материал в физиологическом растворе для проведения проточной цитометрии, либо посева на аэробную, анаэробную, кислотоустойчивую и грибковую флору.
• Инфекции глубоких пространств шеи могут распространяться на окружающие анатомические области. Путь распространения определяют клетчаточные пространства и фасции шеи.
• Выполнение полимеразной цепной реакции позволяет провести определение кислотоустойчивых возбудителей в более короткие сроки.
• Синдром Кавасаки, системный васкулит, может приводить к формированию аневризм коронарных сосудов.
• Наиболее частой мягкотканой опухолью детского возраста является рабдомиосаркома.
• Полное удаление кист щитовидно-подъязычного протока подразумевает удаление не только пальпируемой части железы, но также и всего остаточного щитовидно-язычного протока (вместе со средней порцией тела подъязычной кости и частью корня языка).
В верхней части хребта нередко травмируются ткани и развиваются болезни, при которых необходима операция на шейном отделе позвоночного столба. Нежелательно отказываться от рекомендуемого врачом хирургического лечения: патология может стать причиной инвалидности или смерти.
Операция на шейном отделе
Шея считается хрупкой структурой опорно-двигательного аппарата с малосильными мышцами. В ней расположены пищевод, трахея, щитовидка, лимфоузлы, множественная нервная, сосудистая сеть и мелкие позвонки C1─C7 с узким каналом для спинного мозга.

При болях или дискомфорте в шее рекомендуется обследоваться у вертебролога. В компетенцию этого врача входят все патологии позвоночника. Он также может выявить опухоли, заболевания прилегающих к нему нервов, кровеносных сосудов, структур лимфатической системы. Нередко доктор при обследовании шеи обнаруживает и причины вегетососудистой дистонии. Если выявленная патология пациенту угрожает смертью, инвалидностью или ухудшает качество жизни – врачи назначают операцию.
Вертебролог проконсультирует о целесообразности хирургического вмешательства на позвоночнике, оптимальном методе лечения и особенностях реабилитации. Если патология не связана со структурами хребта, доктор направит к другому узкоспециализированному врачу, в компетенцию которого входит обнаруженная болезнь.
Показания к спинальной хирургии
Операции на позвоночнике проводят только по строгим показаниям, когда патология вызвала паралич, сильный болевой синдром или несёт угрозу жизни.
Хирургическое лечение шейного отдела хребта рекомендуют при:
- злокачественных новообразованиях;
- большой опухоли;
- травме верхнего отдела хребта с разрушением или вывихом позвонка;
- протрузии, грыже дисков (локальная С5-С6, С6-С7, С4-С5, С7-Т, Шморля и другие виды);
- стенозе позвоночного канала;
- нарушении кровообращения в мозге при пережиме артерий ниже основания черепа;
![]()
спондилолистезе;- хордоме основания черепа;
- остеоид-остеоме;
- спондилллодисплазии;
- болезни Педжета;
- краниовертебральных или вертебральных аномалиях;
- полном разрушении позвонков и оголении участка спинномозговых оболочек.
Операцию проводят и при риске инвалидности, когда патологические процессы проявляются потерей чувствительности мягких тканей, онемением или другим нарушением функций опорно-двигательного аппарата или нервной системы.
Противопоказания к хирургическому лечению
Операции на позвоночнике в шейном отделе не проводят при постинсультном или постинфарктном состоянии, кардиопатологиях с тяжёлым клиническим течением, неоперабельных опухолях. Нельзя применять хирургическое лечение в период беременности, обострениях болезни, при инфекциях, декомпенсированных патологиях внутренних органов. Операции противопоказанны в случае плохой свёртываемости крови, дерматологических поражениях на шее, невыясненной причины болевого синдрома.
Виды операций на шейном отделе позвоночника
В спинальной хирургии есть открытые и малоинвазивные методы вмешательства. Каждый способ лечения отличается тактикой проведения и длительностью реабилитации.
Виды операции на позвоночнике в шейном отделе:
![]()
При спинальном стенозе (сужении пространства спинномозгового канала): декомпрессионная ламинэктомия, возможное сочетание с микродискэктомией, спондилодезом.- По удалению грыжи: дискэктомия, ламинэктомия, эндоскопическая операция, нуклеопластика.
- Реконструкционные операции: спондилодез, вертебропластика, протезирование, остеосинтез.
С помощью операции устраняют разрушение либо деформацию позвонков и/или дисков, удаляют опухоли, грыжи, очаги некротизации и прочие патологические процессы. Потерянные во время болезни функции хребта, нервов, сосудов и структур других систем организма восстанавливают комплексными методами реабилитации.
В ходе операции хирург через разрез над хребтом или с его боку делает резекцию: полностью или частично уменьшает деформированные участки позвонка, фасеточных сочленений и околосуставных связок, сухожилий. После удаления утолщённых дуг, остистых отростков, костных пластин, шпор (остеофитов) и прочих нарушений расширяется просвет канала спинного мозга, пространство для нервных ганглий, артерий. По окончании манипуляции применяют другие техники, или сразу ушивают рану.
В общей сложности операция при стенозе в сочетании с другими техниками длится в пределах 6 часов. Если спинальное сужение продолжалось недолго, то прогнозируют 97% эффективности вмешательства. При длительном стенозе шанс на выздоровление снижается до 80%.
В ходе операции через разрез удаляют диск и соединяют два смежные позвонки с их последующим сращением. В качестве фиксатора берут органический трансплантат (кость пациента или донора) либо искусственные имплантаты: гильзу, пластины, стержни, крючки, скобы и прочие приспособления.
Есть 3 вида операции. При классической дискэктомии доступ к повреждённому позвонку осуществляют через разрез спереди или сзади хребта. В ходе операции частично или полностью удаляют межпозвоночный диск, могут прижигать нервные корешки. Если убрали всю хрящевую ткань, то хирург дальше осуществляет спондилодез.
Микродискэктомия – малоинвазивная операция, при которой диск удаляют через разрез длинной 3 см. За манипуляциями следят с помощью микроскопа. В ходе процедуры отводят в сторону ганглии и удаляют диск.

При эндоскопической дискэктомии делают эпидуральную или местную анестезию, и используется эндоскоп. Доступ к межпозвонковому пространству осуществляют через разрез длиной до 2 см или сквозь 2─3 прокола величиной меньше 1 см, после чего удаляют грыжу или полностью диск.
Суть нуклеопластики заключается в удалении и разрушении пульпозного ядра, после чего выравнивается фиброзное кольцо и исчезает грыжа. В ходе операции внутрь диска сквозь кожу вводят иглу со специальным наконечником. Процедуру выполняют под местной анестезией, за манипуляцией следят через интраоперационную рентгенустановку.
- Радиочастотная абляция – центр диска разрушают электромагнитной волной.
- Вапоризация – ядро испаряют лазерным излучением световода.
- Коблация – выпячивание уменьшают воздействием холодноплазменного электрода.
- Гидропластика – центр диска разрушают струёй физраствора с последующим отсосом лишней жидкости и фрагментов ядра.
- Интервенционная дискотомия – ядро разрушают прибором с вращающимся элементом, затем вводят физраствор и делают пункцию, чтобы удалить остатки жидкости и хряща.
Длительность операции занимает 20─180 минут, в зависимости от объёма работы. Методы обладают одним недостатком – после хирургического лечения часто болезнь рецидивирует.

При полном разрушении хрящевой ткани между позвонков вставляют искусственный диск. Протез бывает частичным для ядра (стальной, гелевый, силиконовый), и полным, чтобы заменить всю межпозвонковую ткань. При правильной установке имплантата и отсутствии осложнений, он может прослужить до 20 лет. Затем искусственный диск нужно заменить.
Во время операции внедряют в тело позвонка либо ставят вокруг него крепящее устройство, чтобы ускорить срастание смежных участков хребта. Фиксаторы берут биологические (из костной ткани) или искусственные (металл, полимер и так далее). Крепящее устройство и винты подбирают по размеру позвонка.
Стоимость операции на позвоночнике в шейном отделе
В клиниках Москвы цена несложной операции начинается от 20 000 рублей. Но зачастую требуется провести хирургическое лечение по 2─3 методикам и/или использовать эндопротез. Это повышает стоимость операции до 80─450 тысяч рублей.
В зарубежных клиниках цены на операции нужно узнавать непосредственно у представителя медучреждения. В стоимость их лечения может входить не только лекарства, само вмешательство, реабилитационные процедуры, но и проживание, питание. Хорошие отзывы оставляют пациенты о ценовой политике и качестве услуг о клиниках Чехии.
Предоперационная подготовка пациента
На протяжении 10¬14 дней перед хирургическим вмешательством пациент заново проходит обследование аппаратными и лабораторными методами.
При повторной диагностике делают:
- рентген шейного отдела в 3 проекциях и/или МРТ;
- ЭКГ;
- общие и биохимические анализы крови, мочи;
![]()
коагулограмму;- миелограмму;
- дискографию;
- флюорографию (если истёк срок предыдущего снимка).
На протяжении подготовительного периода нужно бросить курить, жевать табак, нельзя употреблять противовоспалительные нестероидные средства, лекарства с разжижающим кровь свойством, спиртные напитки. За 12 часов до операции прекращают пить и есть.
Пооперационное лечение
Сразу после хирургического вмешательства больной несколько дней лежит в ортопедическом воротнике. В пооперационный период пациенту назначают противомикробные лекарства, антибиотики, НПВП, противоотёчные медпрепараты и болеутоляющие средства. Они предупреждают инфекции, отёки, воспаление тканей и другие осложнения и последствия манипуляции.
Восстановительный период
Реабилитация в среднем длится 60─180 дней, но при сложных операциях срок могут продолжить до года. В этот период пациент выполняет ЛФК, проходит процедуры физиотерапии.
- Лекарственная поддержка. Для ускорения регенерации костной и хрящевой ткани пациенту назначают приём витаминов, хондропротекторов.
- Ношение ортопедического воротника.
![]()
Физиопроцедуры. На втором этапе больному назначают электрофорез, терапию лазером, лечебными грязями и ультразвуком, чтобы снизить боль, снять воспаление, ускорить регенерацию тканей.- Физическая нагрузка. Массаж и ЛФК делают только врачи реабилитационного центра со 2 дня после операции. Начинают с минимальных нагрузок в положении лёжа, контролируя состояние пациента и степень болевого синдрома. По мере восстановления тканей задачи усложняются, и прооперированный человек сам делает гимнастику тела. Для шеи выполняют только рекомендованные врачом упражнения.
После сложного вмешательства или протезирования физическая нагрузка на шейный отдел ограничивается всю жизнь, а не только во время реабилитации.
Осложнения
При передней дискэктомии есть вероятность повреждения голосовых связок, нарушения целостности дыхательных путей или пищевода, инфицирования тканей спинномозгового канала. Отказ от спондилёза осложняется длительным сроком сращения позвонков.
При операции на шейном отделе хребта возможно повреждение нервных ганглий, утечка ликвора (спинномозговая жидкость), плохая стабилизация структур позвоночника. Нежелательным последствием является воспаление диска и прокол сосуда. К осложнениям анестезии относят инфаркт миокарда, инсульт, тромбоз и лёгочную эмболию.
Профилактика
Чтобы не нарушить восстановленный позвоночный столб в шейном отделе, первый месяц после операции нельзя принимать ванны, употреблять алкоголь, заниматься сексом, выполнять порывистые движения головой, туловищем, конечностями, бегать, прыгать, поднимать вес более 2 кг. Через 8 недель после вмешательства разрешается плавать.
Иногда низкую физическую активность поддерживают на протяжении всего реабилитационного срока – 2─12 месяцев. В целях профилактики заболеваний позвоночника через год после операции можно пройти лечение в санаториях, специализирующихся на вертебральных патологиях.
Читайте также:






