Остеохондроз шоп и гоп
Офисная работа, многочасовое просиживание возле телевизора или компьютера, недостаток, а иногда полное отсутствие физической активности, некачественное питание – все это причины множества заболеваний.

Среди болезней, которые получили широкое распространение с началом компьютерной эпохи, выделяется остеохондроз шейного отдела (коротко – ШОП).
Состояние отличается разнообразием причин, симптомов и стадий .
При своевременном выявлении и правильном лечении больные могут вести полноценную жизнь.
Остеохондроз ШОП (шейного отдела позвоночника) относится к патологическим состояниям, приводящим к дегенерации или вырождению хрящей и костей.
Шейный отдел позвоночника состоит из семи позвонков, толщина которых – наименьшая. Кроме того, они крайне плотно прилегают друг к другу.
Зачастую развитие мышц шеи недостаточное. Все эти факторы, дополняемые регулярными нагрузками, могут приводить к смещению дисков и, соответственно, сдавливанию нервных стволов и сосудов.
Согласно МКБ-10 состояние имеет несколько кодов локализации – М42, М91, М93. Эти сведения представляют больший интерес для специалистов. Больные могут применять их для поисков дополнительной информации.
За эластичность ядра межпозвоночного диска отвечают запасы влаги. Однако с возрастом они утрачиваются, что негативно отражается на качестве кровоснабжения. В дополнение к замедлению обмена веществ, наблюдающемуся после 50 лет, это приводит к дегенерации дисков.
Среди факторов, которые приводят к снижению качества кровоснабжения, можно назвать и такие:
- длительные поездки на автомобиле;
- продолжительное пребывание в одной позе;
- работа, которая предполагает резкие повороты шеи, подъем тяжестей ;
- высокий индекс массы тела;
- злоупотребление алкогольными напитками, табаком;
- нарушение культуры питания;
- наличие заболеваний шейного отдела в истории болезни ближайших родственников.
Симптомы состояния определяются зоной, где наблюдаются изменения дегенеративного плана.
Например, при снижении качества работы позвонков, которые расположены близ зоны соединения шеи и черепа, у больного отмечаются сильные боли в теменной и затылочной частях головы, а также снижение чувствительности в них.
Остеохондроз третьего и четвертого позвонка шеи будет иметь иные признаки:
- онемение языка ;
- незначительные нарушения речи.
Поражение нижних участков шеи становится причиной болей в плечевом отделе, ключицах, неприятных ощущений в области сердца.
Клиническая картина заболевания сопровождается такими симптомами:
- Головокружения , а также боли разной локализации, которые могут усиливаться даже при незначительных движениях шеей.
- Ощущение жжения в области сердца , спины.
- Ограниченность движений верхних конечностей.
- Пульсация в затылочной области.
- Потемнение в глазах, шумы в ушах .
- Из-за разрастания соединительной ткани вблизи позвоночного столба наблюдается утолщение кожного слоя.
В развитии остеохондроза выделяют несколько стадий, на каждой из которых позвоночный столб претерпевает разной степени изменения:
- Остеохондроз ШОП 1 степени, или начальная , так называемая доклиническая, стадия. Потеря влаги и эластичности незначительны; болевой синдром еще не выражен. На этом этапе единственным тревожным сигналом является ощущение мышечной усталости, которое достигает своего пика после длительных физических нагрузок.
- Остеохондроз ШОП 2 степени. На снимках и во время МРТ-исследования врач отмечает изменения высоты диска в сторону уменьшения. Поверхность гиалиновых пластин может покрываться неглубокими трещинами. Проявление болевого синдрома – отличительная черта остеохондроза ШОП 2 периода. Боль может усиливаться после того, как человек на протяжении нескольких часов просидит, например, склонив голову вниз или набок.
- Остеохондроз ШОП 3 степени. Эта стадия считается запущенной. У больного отмечается сужение позвоночного канала, значительное изнашивание гиалиновых пластин, нередко диагностируется межпозвоночная грыжа. Боли при остеохондрозе ШОП 3 периода становятся более продолжительными, ноющими, жгущими.
- Остеохондроз ШОП 4 степени. Костные остеофиты разрастаются, отмечается срастание позвонков и постепенное утрачивание подвижности шеи.
Важное место в терапии заболевания занимает комплекс мер, направленных на облегчение состояния, уменьшения болевого синдрома, восстановление утраченных функций мышц и позвоночного столба.
Лечение принято делить на две группы:
- медикаментозное ;
- немедикаментозное.
Первая группа предполагает назначение, как правило, препаратов таких групп:

- Анальгетики для снятия болевого синдрома – вводятся как в виде инъекций , так и перорально.
- Кортикостероиды – устранение сильных болей. Дополняют анальгетики.
- Блокады из лидокаина или новокаина.
- Медикаменты противоотечной группы – только если специалистом диагностирован сильный отек зоны воспаления.
- Медикаменты, направленные на улучшение кровообращения. Особенно часто такое лечение назначается, если при остеохондрозе ШОП наблюдается тошнота и головокружение.
- Средства седативного плана для устранения расстройств неврологической природы.
- Инъекции витаминов Р, А, Е, группы В .
- Компрессы и аппликации.
Немедикаментозная программа включает:
- лечебную физкультуру ,
- иглоукалывание ,
- аппаратное вытягивание,
- мануальную терапию.
К своего рода лечебным тактикам можно отнести корректировку образа жизни. Это предполагает полный отказ от вредных привычек, регулярную физическую активность.
Большое значение имеет и внесение небольших корректив в рацион – следует избегать острой, сильно соленой пищи, а также копченостей.
На состояние хрящевой ткани положительное влияние оказывают блюда, содержащие желатин , а также холодец на натуральных бульонах.
Дополнительная полезная информация:
Больше полезных материалов смотрите в моих социальных сетях:
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями :)
Добрый день!
Мне 30 лет. Последние 2 месяца появились ноющие периодические боли в районе левой лопатки и шеи. Несильная боль в шее возникает при поворотах головы, а при наклонах головы вперед отдает в район лопатки.
По результатам спондилограмм заключения следующие:
ШОП
Умеренный артроз унковертебральных суставов. Высота дисков умеренно снижена, соотношение тел позвонков не изменено. Контуры замыкательных пластин ровные, четкие. Задние углы тел вытянуты, заострены. Костная структура б/о.
Заключение: признаки начального остеохондроза.
ГОП
Высота дисков не снижена, соотношение тел позвоночников не изменено. Контуры замыкательных пластин ровные, четкие. По переднему контуру тел позвонков преимущественно в верхней части грудного отдела позвоночника меньше краевые остеофиты, задние углы заострены.
Искривление в средней трети грудного отдела на 6,6 град. вправо. Костная структура б/о.
Заключение: Признаки начального остеохондроза, сколиоз первой степени.
В связи с этим возникли следущие вопросы.
1. Стоит ли ходить в бассейн, как того все рекомендуют?
2. Насколько вредно играть в волейбол 2-3 раза в неделю?
3. Можно ли выполнять дома подтягивания (различными способами); отжимания; тренировать пресс сгибаниями и скручиваниями, подъемами ног и пр.; выполнять упражнения с роликом для пресса; и упражнения с гантелями для рук и плечевого пояса (жимы и разведения).
4. Полезно ли висеть на перекладине или на шейный и грудной отдел висение влияние не оказывает. Или стоит висеть вниз головой?
5. Нужно ли принимать какие-нибудь витамины или лекарственные препараты (Кальций Д3 Никомед и др.)?
И главное, насколько все это "страшно"?
Сколиоз ГОП, остеохондроз ГОП и ШОП.
Раньше ( до МКБ - 10) это называлось миозит m.levator scapulae (мышцы поднимающей лопатку). Еще раньше (до мобильных телефонов) это называлось - "продуло шею". В настоящее время патфизиологию и патогнез термина "продуло шею" является любимым иезуитским экзаменационным вопросом и повергает в ступор молодых клинордов.
Результаты Вашего "обследования" с помощью лучей Рентгена не имеют к Вашему состоянию никакого отношения.
Добавлено через 4 минуты
Добавлено через 10 минут
Насколько я понял миозит — воспалительное поражение скелетной мускулатуры. То есть если бы не эти боли и, как следствие, рентгене, то я бы на данный момент времени не знал бы об остехондрозе и сколиозе.
Тогда при устранении симптомов миозита, можно ли (и нужно ли) делать все то что я перечислил не опасаясь усугубить имеющееся, а также надеясь улучшить ситуацию?
В общем именно так. Но, с учетом:
Миозит ведет к несимметричной, негармоничной, несинхронномой, нефизиологичной работе пораженной мышцы (группы мышц), это вызывает компенсаторное изменение в управлении тонусом и работе "здоровых" мышц, как правило, нижележащих отделов позвоночника, что ведет к закреплению патологического мышечного стереотипа двигательных паттернов, как то: изменению осанки, походки, постуры. затем эти изменения функции ведут к изменению формы, что становиться "видно" при визуальных методах обследования.
Поэтому, после устранения первичных этиопатогенетических факторов, нужно "исправить (чаще всего мануально) структурные изменения, и только потом приступать к "тренировке" мышц.
В подавляющем большинстве случаев самопальные "занятия физкультурой" имеют одни и те же дурацкие признаки:
1. Абсолютно и никак не учитывается лево-праворукость в выполнении упражнений
2. В отсутствии опытного инструктора не учитываются особенности работы мышц в условиях "отключки" или гипотонуса целых групп мышц и компенсаторного гипертонуса ипсилатеральных, антагонистичных групп мышц. Вы когда -нибудь встречали комплексы упражнений ЛФК, где сказано, что левой ногой -50 жимов, а правой - 30? Или, тренировка флексоров должна быть на 50% интенсивней, чем экстензоров? (или наоборот. )
3. Реальные бодибилдеры (а они в этих делах разбираются, потому что все делается под контролем инструкторов - кинезиотерапевтов) 2 часа занятий предваряют минимум 40мин "разогрева". А продвинутые - еще и 30 мин массажа. Только массажа настоящего, "по - сухому", в крайнем случае - "по тальку", а не той ерунды с кремами, которую выдают за массаж.
В общем: все должно быть по порядку: поставили - подтвердили диагноз, пролечили причину, устранили следствия, восстановили форму, восстановили функцию, восстановили обьем движения, изучили : а как правильно работать над укреплением тела? - и вперед! Никакие грыжи не будут страшны!aiwan
Всем известно, что остеохондроз представляет собой дегенеративные изменения хрящевой ткани и позвонков, которые сопровождаются болевыми ощущениями. Одной из разновидностей этого недуга является остеохондроз гоп (грудного отдела позвоночника), который имеет свои отличительные особенности.
Что представляет собой остеохондроз грудного отдела позвоночника?
Данное заболевание представляет собой патологический процесс, который довольно сложно отличить от других недугов (зачастую его путают с болями при стенокардии, инфаркте, а также патологиях молочной железы). К тому же, первые симптомы остеохондроза гоп проявляются на третьей стадии, когда недуг уже запущен и имеется риск возникновения грыжи межпозвоночных дисков.

К основным симптомам остеохондроза грудного отдела позвоночника относят:
Болевые ощущения в грудном отделе – проявляются в виде скованности, дискомфорт возникает преимущественно при движении;
Межрёберную невралгию – боль, как правило, появляется точечно в одном месте, а впоследствии распространяется на всю грудную клетку, при этом у человека ухудшается дыхание, состояние улучшается при определённом положении;
Резкий мышечный спазм, локализованный в средней и верхней части спины, в ответ на выраженную боль возникает рефлекторное сокращение мышц поясницы, брюшного пресса, плечевой зоны;
Болевые ощущения становятся сильнее при поворотах и наклонах, подъёме рук.

Вышеперечисленные симптомы, как правило, усиливаются в вечернее время суток, утром могут возникать скованность и ограничение подвижности. Такое заболевание, как остеохондроз грудного отдела позвоночника, требует избегать переохлаждений и резких движений.
Если вы не знаете, что это за болезнь остеохондроз грудного отдела позвоночника, лучше проконсультироваться по данному вопросу со специалистом, который сможет не только уточнить диагноз, но и назначить наиболее эффективное лечение.
Основные методы диагностики
Установить диагноз остеохондроза гоп возможно при помощи:
- Рентгенологического исследования – производится в положении стоя в двух плоскостях, информативной является и боковая проекция;
- Компьютерной томографии, магнитно-резонансной томографии;
- Миелографии – позволит определить наличие функционального сужения канала спинного мозга.
Особенности лечения остеохондроза грудного отдела позвоночника
Виды и способы лечения остеохондроза гоп определяются лечащим специалистом в индивидуальном порядке в зависимости от состояния пациента и степени тяжести недуга. К наиболее популярным направлениям лечения относят:
- Обезболивание при помощи лекарственных препаратов – предпочтение отдают миорелаксантам, нестероидным противовоспалительным средствам, анальгетикам, противоотёчным и снижающим чувствительность средствам.
- Физиотерапию.
- Массаж и мануальную терапию.
- Иглорефлексотерапию.
- Лечебную физкультуру.
- Лазерную регенерацию межпозвоночных дисков.
- Пересадку клеток межпозвоночных дисков.
- Оперативное лечение – сюда включают микродискэктомию (удаление грыжи межпозвоночного диска), расширение спинального канала, а также имплантацию протезов межпозвоночных дисков, которые производятся путём малоинвазивных вмешательств.

Вам может оказаться полезной наша рекомендация : 7 эффективных упражнений лечебной физкультуры для устранения грудного остеохондроза. Бесплатный видеоурок врача лечебной физкультуры и спортивной медицины Александры Бониной.
Говорить о том, что какой-то из приведённых способов терапии является максимально эффективным, а другой не стоит и пробовать, неправильно. Безусловно, лучше всего не допускать развития остеохондроза гоп и других отделов позвоночника, применяя популярные профилактические меры. А ещё необходимо систематически (не реже одного раза в течение года) проходить обследование у невропатолога или вертебролога. Берегите свой позвоночник и будьте здоровы!
Информация в статье предназначена только лишь для общего ознакомления. Не используйте её для самостоятельной диагностики проблем со здоровьем или в лечебных целях. Пожалуйста, обратитесь за медицинской консультацией к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Не ленись! Плюсани в социалки!
Остеохондрозом называется хроническое дегенеративное поражение межпозвонкового диска с последующим вовлечением в патологический процесс тел позвонков (спондилез), межпозвонковых суставов (спондилоартроз) и связочного аппарата позвоночника.
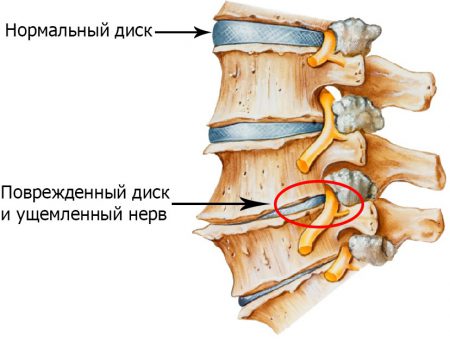
Остеохондроз шейного отдела позвоночника чаще всего характеризуется поражением наиболее подвижных позвонков – C5–C6–C7.
При этом возникают самые разные симптомы: от болей в шее до появления признаков нарушения мозгового кровообращения.
Отчего возникает остеохондроз?
Заболевают люди всех возрастов. В последние годы наблюдается рост заболевания среди молодых людей. Болеют одинаково часто и мужчины, и женщины. Хотя, следует отметить, что женщины, как правило, имеют более выраженную симптоматику заболевания.
Шейный остеохондроз развивается медленно. От начала патологического процесса и до появления первых симптомов может пройти несколько лет.
У лиц пожилого возраста остеохондроз шеи часто сопровождается другими дегенеративными поражениями шейного отдела позвоночника (ШОП): унковертебральным артрозом, спондилезом и т. д.
Причины развития
Существует множество факторов, непосредственно влияющих на здоровье шейного отдела позвоночника. При их воздействии в течение длительного времени могут возникать патологические изменения в позвонках, что способствует формированию остеохондроза шеи:
- Наследственная предрасположенность.
- Избыточная масса тела.
- Различные нарушения осанки (искривления позвоночника).
- Травмы шеи и спины.
- Чрезмерные физические нагрузки.
- Малоподвижный образ жизни (гиподинамия).
- Заболевания обмена веществ.
- Стрессы, нервное перенапряжение.
- Хронические инфекционные заболевания, переохлаждение.
- У спортсменов при резком прекращении тренировок или ошибках в тренировочном процессе.
Вышеперечисленный список является далеко не полным. Важно знать, что, например, длительное неподвижное сидение перед компьютером или телевизором не менее вредно для позвоночника, чем тяжелая физическая работа.
Как устроен шейный отдел позвоночника?
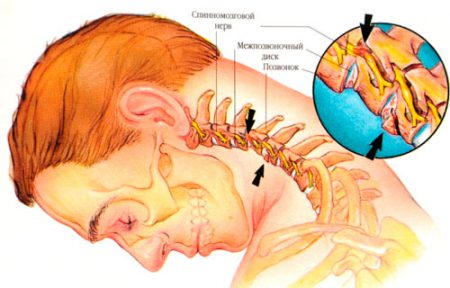
Для полного понимая патологических процессов, происходящих при развитии заболевания, следует кратко вспомнить строение позвоночника.
Шейный отдел позвоночника образован семью позвонками (С1–С7). Межпозвонковый хрящевой диск появляется начиная с третьего позвонка. Каждый позвонок кроме С1 и С2 состоит из двух частей: тела и дужки. Вместе они образуют канал, в котором проходит спинной мозг. В каждой дужке имеется семь отростков, с помощью которых позвонки сочленяются друг с другом, а также в их отверстиях проходят жизненно важные сосуды и нервные пучки.
Механизм развития (патогенез)
Механизм развития остеохондроза шеи (другое название – шейный хондроз) все еще недостаточно изучен. Предполагается, что болезнь возникает на фоне обменных нарушений в шейном отделе позвоночника.
Под воздействием неблагоприятных факторов начинается постепенный процесс деструкции или разрушения межпозвонкового хряща, который затем переходит и на костную ткань – возникает остеохондроз шейного позвонка.
Возникновение таких изменений в межпозвоночном диске ШОП обусловлены его особенностями строения:
Существуют и другие, менее значимые факторы, способствующие дегенерации межпозвонкового диска и развитию шейного хондроза.
Стадии развития шейного остеохондроза
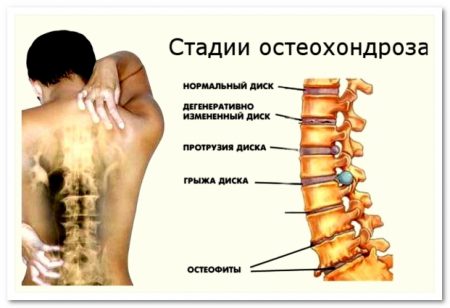
Согласно современным представлениям о механизме развития болезни условно выделяют три стадии процесса дегенерации диска:
- Дисфункции или начальная. Позвоночный диск становится уязвимым для механических воздействий. На нем появляются трещины, которые со временем превращаются в выпячивания хрящевой ткани – грыжи.
- Нестабильности или промежуточная. Развивается патологическая подвижность в позвоночном сегменте. Позвоночник неспособен адекватно защищать нервные и сосудистые структуры, находящиеся в его костных каналах. Стадия выраженных клинических признаков шейного остеохондроза.
- Рестабилизации или конечная. Разрушенный диск заменяется фиброзной тканью, исчезает нестабильность ШОП и межпозвонковые грыжи. Однако, развивается резкое ограничение подвижности соседних позвонков. А изменения, произошедшие в костных структурах позвонков, вызывают стеноз (сужение) позвоночного канала со специфическими неврологическими симптомами.
Понимание этих процессов и изучение симптомов или проявлений болезни позволит более грамотно ответить на главный вопрос, который возникает у многих: как лечить шейный хондроз?
Проявления остеохондроза ШОП (синдромы)
Признаки остеохондроза шейного отдела позвоночника часто отсутствуют в течение длительного времени. Выраженность их зависит от степени костных изменений позвонков.
Течение заболевания хроническое с периодами обострений и ремиссий.
Обострения могут провоцироваться различными факторами: переохлаждением, длительной статической нагрузкой (например, неудобная поза сна или работа за компьютером), физической перегрузкой и т. д.
Шейный остеохондроз проявляется множеством симптомов, которые можно объединить в три группы или синдрома. Эти синдромы очень часто комбинируются друг с другом.
Достаточно частое явление у больных с шейным остеохондрозом. Появляется при сдавлении (компрессии) корешков спинномозговых нервов.
Главным проявлением обострения заболевания является боль.
Она обычно распространяется сверху вниз: от надплечья к плечу, а затем и к пальцам кисти. Усиливается при минимальной физической нагрузке, чихании, кашле, а также при наклоне головы в здоровую сторону. Характер боли острый, режущий.
Возникает при сдавлении спинного мозга. При остеохондрозе шейного отдела возникает редко, однако, протекает тяжело. Проявляется нарастающим снижением чувствительности, реакции на болевые раздражители. Возникает слабость мышц конечностей и туловища.
Возможно развитие пареза или паралича.
Этот синдром возникает наиболее часто – почти в 75% всех случаев заболевания имеются те или иные его симптомы. Чаще проявляется у женщин.
Локализация поражений при возникновении обострения болезни распространяется на верхнюю половину туловища, руки и голову.
Помимо нижеописанных явных неврологических симптомов при развитии вегетативных дисфункций у женщин часто возникают раздражительность, нарушения сна и менструального цикла.
При поражении межпозвонкового диска и обострении заболевания возникают боли в шее, имеющие постоянный или приступообразный характер. Возникает боль после сна, при поворотах головы обычно усиливается. Движения в шее могут сопровождаться хрустом.
Эти боли отличаются от таковых при корешковом синдроме тем, что они не имеют четкой локализации возникновения и не сопровождаются иррадиацией (распространением) по ходу нерва или сосуда.
Голова находится в вынужденном положении, отмечается ее наклон в сторону пораженного диска. Выявляется напряжение мышц шеи.
Передняя лестничная мышца шеи начинается от С3–С4 и присоединяется к первому ребру.
Синдром проявляется распространением боли по ходу внутренней поверхности плеча, предплечья и пальцев кисти.
Иногда возникают боли в груди, что ошибочно принимается за заболевания сердца. Возникает похолодание конечности, ее синюшность (цианоз), чувство онемения, отечность.
Характеризуется отраженными болями, которые распространяются на плечо, а иногда и на всю руку.
Боли в большинстве случаев острые, иррадиируют в шею или в руку.
Обычно возникают или усиливаются ночью. Нарушается только отведение руки. Все остальные движения сохраняются практически в полном объеме, что и отличает этот синдром от поражений плечевого сустава.
Синдром позвоночной артерии или Барре–Льеу возникает при сдавление позвоночной артерии с одной или с обеих сторон с последующим нарушением кровообращения в ней. Эти артерии кровоснабжают задние отделы головного мозга (продолговатый и мозжечок), а также шейный отдел спинного мозга. Соответственно, при их поражении возникает нарушение кровообращения в этих отделах.
Самыми частыми симптомами при таком поражении являются головная боль, головокружения, шум в ушах.
Иногда бывает тошнота и рвота на высоте обострения приступа. Иногда встречаются такие симптомы, как снижение слуха, остроты зрения.
Диагностика
Заподозрить шейный остеохондроз возможно уже на основании жалоб больного и данных осмотра.
В установлении диагноза играют важную роль дополнительные методы исследования. К ним относятся:
- Рентгенологическое исследование.
- Компьютерная и магнитно-ядерная томография.
- Электроэнцефалография (ЭЭГ). Этот и последующие методы применяются преимущественно для выявления нарушений кровообращения в головном мозге.
- Реография.
- Допплерографическое исследование сосудов шеи.
Все эти методы, как правило, применяются сочетано и позволяют установить правильный диагноз.
Как лечить шейный остеохондроз?
Теперь мы подошли к главному вопросу: как лечить остеохондроз шейного отдела и возможно ли его вылечить?
Лечение хондроза шеи является комплексным. Выбор лечебных мероприятий прямо зависит от выраженности симптомов заболевания, степени поражения позвонков и стадии процесса (обострение или ремиссия).
В этот период больному необходим покой. Часто лечение проводят в условиях стационара с последующей реабилитацией дома.
Для создания иммобилизации (неподвижности) применяют специальные приспособления: воротник Шанца, гипсовый или полужесткий ошейники и др.

Из лекарственных препаратов с целью уменьшения боли применяются нестероидные противовоспалительные средства (НПВС), анальгетики, миорелаксанты. При неэффективности этих препаратов выполняется блокада (чаще всего – новокаиновая) иннервации пораженной области.
При нарушениях кровообращения головного мозга применяются средства, улучшающие кровоток в нем, а также проводится симптоматическое лечение (противорвотные, уменьшающие вестибулярные нарушения и т. д.).
Широко применяется витаминотерапия, средства, улучшающие нервно-мышечную проводимость и другие.
Лечение физическими факторами широко применяется как в период обострения, так и продолжается при стихании острых симптомов.
В остром периоде применяется ультрафиолетовое облучение, лечение электромагнитными полями (УВЧ), диадинамическим током и др.
В период ремиссии применяется электрофорез с различными препаратами, ультразвук, индуктотермия и различные виды бальнеолечения.
В фазу ремиссии лечение остеохондроза шейного отдела позвоночника продолжается в амбулаторных условиях, то есть дома. Помимо вышеуказанных методов, показаны массаж и лечебная физкультура (ЛФК).
Эти методы строго противопоказаны в острую фазу болезни, так как могут вызвать обострение заболевания.

Массаж должен выполняться исключительно специалистом с медицинским образованием, имеющим специальную подготовку. Необходимо помнить, что любые неграмотные воздействия на шейный отдел позвоночника приводит к весьма плачевным последствиям.
Обычно проводят массаж шеи и воротниковой зоны.
Однако, по назначению врача ареал воздействия может быть расширен. Хорошие результаты дает подводный массаж.
Комплекс упражнений при шейном остеохондрозе подбирается таким образом, чтобы максимально снизить нагрузку на шею и в это же время укрепить ее мышцы. Также упражнения должны воздействовать на мышцы спины, брюшного пресса и конечностей.
Упражнения необходимо выполнять ежедневно. Их регулярное выполнение улучшает лимфо- и кровообращение, повышает тонус мышц.
Также могут подбираться специальные упражнения, которые позволяют провести коррекцию осанки при ее нарушениях.
Выполняя комплекс несложных упражнений дома можно предупредить развитие болезни даже при наличии предрасполагающих факторов.
Профилактика
Профилактика остеохондроза шеи направлена, прежде всего, на исключение провоцирующих факторов. Следует избегать переохлаждений. Необходимо позаботиться о правильной осанке во время сидения (особенно, длительного) и сна.
Для профилактики заболевания при длительной работе за компьютером полезно проводить 10–15-минутные перерывы каждый час и выполнять в это время специальный комплекс упражнений.
Полезно позаботиться о подушке для сна, которая должна быть средней, едва мягкой.
Также в профилактике хондроза шеи большую роль играет снижение избыточного веса и лечение сопутствующих заболеваний.
И, разумеется, если появились хоть малейшие признаки шейного остеохондроза, то не стоит откладывать визит к врачу. При раннем начале лечения заболевания существенно увеличиваются шансы его вылечить.
Читайте также:


