Отеки позвонков поясничного отдела
Скелет человека – это своеобразный каркас, который придает человеческому телу правильные формы и позволяет корректно функционировать внутренним системам и органам. При каких-либо нарушениях утрачивается эстетический вид, возникают различные болезни. Трабекулярный отек тела позвонка – это патологическое состояние, которое развивается в результате уже имеющихся повреждений и/или заболеваний.
Симптомы и виды отеков позвоночника
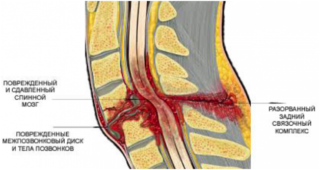
Отек позвоночника нельзя отнести к самостоятельным болезням, это следствие развития других патологических процессов. Отечность тканей провоцирует нарушения дыхания и кровообращения в мягких тканях.
Трабекулы расположены в структуре костного мозга, их основная задача – обеспечивать прочность тканей. Условно их принято считать несущими балками в организме. Если костный мозг функционирует правильно, он непрерывно продуцирует новые клетки крови, в нем созревают иммунные клетки, зарождается костеобразование.
Переломы и ушибы влекут за собой увеличение жидкости в костных пластинах позвоночника, которая нарушает кровообращение. Если продолжительное время ничего не предпринимать, это приведет к разрушению костных тканей и отекам.
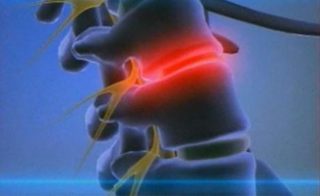
Отек поясницы имеет довольно выраженную клиническую картину, которая проявляется со всех сторон. Обусловлено это тем, что сплетения нервов, которые отходят от спинного мозга, расположены по всему телу и регулируют работу почек, кишечника, мочевого пузыря и т.д. При развитии патологического процесса импульсы притупляются, что приводит к запорам или недержанию кала, мочи, а также другим изменениям.
К довольно распространенному симптому относят неврологические проявления, например, бурная реакция зрачков на свет.
На начальных этапах развития заболевания наблюдаются следующие симптомы:
- припухлость в области поясницы по центру или на спине около позвоночника;
- спазм сосудов;
- частая ноющая боль;
- головокружение, быстрая утомляемость и слабость, тошнота;
- ощущение постоянной чесотки, вызванной раздражительностью кости;
- боли при прикосновении к воспаленным участкам.
Если на этом этапе ничего не предпринимать, клиническая картина становится более выраженной и агрессивной:
- общее ослабление иммунной системы;
- скованность движений в суставах;
- прекращают образовываться новые сухожилия и хрящи;
- хромота.
Субхондральный отек позвонков может сопровождаться полным или частичным нарушением чувствительности конечностей, их полным обездвиживанием. При травмах и воспалении шейных позвонков нарушается дыхание из-за атрофии дыхательной мускулатуры, сосуды утрачивают свой тонус. Если у человека возникают сложности с дыханием, необходимо немедленно обратиться в медицинское учреждение.
Отек позвоночника может быть трех видов:
- Вазогенная отечность развивается на фоне развития воспалительного процесса после перенесенных травм.
- Цитотоксический отек сопровождается набуханием клеток костного мозга: остеокластов, остеобластов и остеоцитов.
- Интерстициальный отек характеризуется появлением отечности в межклеточном веществе кости. Они представляют собой мукополисахариды и коллагеновые волокна.
Если оставлять незамеченными тревожные симптомы и ничего не предпринимать, возможно развитие серьезных осложнений, вплоть до смертельного исхода.
Причины отека позвоночника
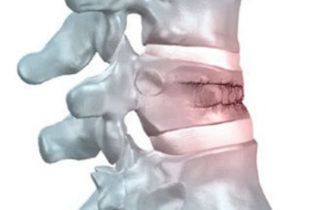
Причин развития патологического процесса довольно много, в медицине выделяют первичный и вторичный трабекулярный отек.
Первичная форма развивается при ушибах и переломах тела позвоночника. Вторичная форма начинает развиваться в результате течения инфекционного процесса при анкилозирующем спондилоартрите и других дегенеративных процессах, нарушении кровообращения.
Сдавливание и защемление костных клеток позвоночника влечет за собой их атрофию и в дальнейшем некрозу.
Цитоксическая форма заболевания вызвана избыточным содержанием и скоплением жидкости в позвоночнике, что отрицательно сказывается на уровне метаболизма. Если своевременно не принять меры, наблюдается дисфункция калиево-натриевого обмена.
Вазогенная форма обусловлена нарушением сосудистой проницаемости, в результате развития которого избыток сыворотки крови проникает в межклеточное пространство через кровеносные капилляры трабекул.
Интерстициальная форма патологии – следствие гидроцефалии.
Методы диагностики и лечения
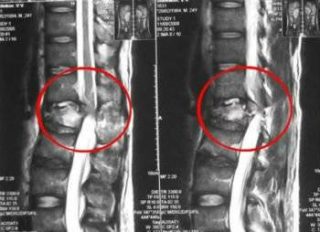
Диагностика заболевания включает в себя несколько этапов:
- Осмотр и консультация терапевта. После сбора анамнеза доктор вынесет свой вердикт и при необходимости выпишет направления к узким специалистам с учетом этиологии патологического процесса.
- Прохождение лабораторной диагностики: биохимический и общий анализ крови с лейкоцитарной формулой, общий анализ мочи.
- Инструментальный метод обследования, который включает рентген органов грудной клетки, ультразвуковое исследование (УЗИ) сосудов, эхоКГ, ЭКГ.
В индивидуальном порядке доктор может назначить и другие методы обследования.
В большинстве случаев для лечения патологии достаточно медикаментозной терапии, но иногда показано хирургическое вмешательство. Назначают витаминотерапию, Йодид калия в сочетании с Актовегином.
Консервативные способы лечения направлены на обезболивание и нормализацию кровообращения в пораженных тканях. Если отсутствуют противопоказания, назначается комплекс лечебной физкультуры, которая активизирует метаболические процессы. Продолжительность лечения в большинстве случаев длится не менее 1 года.
Если консервативное лечение не приносит положительных результатов, показано оперативное вмешательство.
Отек костного мозга бедренной кости приводит к деструктивным преобразованиям в тканях. Негативные процессы затрагивают не только костный мозг, но и непосредственно кость, что приводит к образованию и скоплению гнойных масс.
Отечность костного мозга бедренной кости менее опасна в сравнении со спинным отделом, но все же нуждается в диагностировании патологии и составлении грамотного курса лечения. Разработанная схема основывается на приеме препаратов стероидного и нестероидного происхождения.
Выявить деструктивные изменения позволяет магнитно-резонансная томография (МРТ) и анализ крови.
Патологический процесс преимущественно развивается при получении травм и переломов. При развитии заболевания человек испытывает болезненные ощущения и распирание кости, возможно развитие внутреннего кровотечения. Клиническая картина имеет много общего с развитием остеосклероза.
При поражении мозга большеберцовой кости происходит нарушение функциональности опорно-двигательного аппарата. В месте повреждения наблюдается отечность. Структура костных тканей претерпевает преобразования. Распространенное явление – снижение длины берцовой кости.
Поставить правильный диагноз позволяет магнитно-резонансная томография костных тканей. Врачи настоятельно рекомендуют приступать к лечению как можно раньше, это позволит предотвратить развитие осложнений. Терапия включает прием лекарственных препаратов. Для замедления разрушений костных фрагментов назначаются медикаменты на основе хрящевых тканей.
Реактивная форма трабекулярного отека развивается после проведения оперативного вмешательства. Клиническая картина выражена явно, беспокоят острые боли, отмечается припухлость.
Купируют симптомы с помощью нагрузок. Физиотерапия проводится в течение 10 дней, как правило, этого достаточно. Чередуют непростые физические упражнения с определенными положениями тела. Для устранения болей назначают анальгетики.
Если в ходе обследования выявлено, что в трабекулах увеличивается количество жидкости, оставлять тревожный симптом без внимания нельзя. В большинстве случаев это указывает на дисфункцию и развитию патологических процессов внутри костного мозга.
Нервная система жизненно важна и потому заболевания, нарушающие ее деятельность, требуют самого серьезного внимания. Без лечения эти недуги могут привести к неправильной работе внутренних органов и параличу. К ним относится отек костного мозга позвоночника: что это такое и как лечится — об этом читайте далее.
Суть проблемы
При некоторых заболеваниях в клетках и межклеточном пространстве спинномозгового канала появляется избыток жидкости — это и есть отек спинного мозга.
Явление сопровождается сдавливанием нервных волокон, что приводит к таким симптомам:
- Боли ниже отечного участка позвоночника;
- Тугоподвижность мышц или паралич (зрачок может не реагировать на свет);
- Отказ кроветворной и иммуногенерирующей функций;
- Дисфункция органов большого и малого таза;
- Непроизвольные дефекация и мочеиспускание либо, наоборот, их задержка;
- Нарушение дыхания и кровообращения;
- Повышение внутричерепного давления (сопровождается головной болью и тошнотой).

Трабекулярный отек позвонков
Трабекулы — это костный каркас, имеющийся в различных тканях организма. Присутствует данный элемент и в губчатой костной ткани внутри позвонков. Эта ткань необходима для смягчения ударных нагрузок на позвоночник при падениях и прыжках.
Трабекулярный отек развивается так:
- Губчатая костная ткань по той или иной причине повреждается;
- Повреждения в губчатой ткани приводят к повреждению пронизывающих ее кровеносных сосудов. Травма стенки капилляра сопровождается асептическим (безмикробным) воспалением и истечением крови в губчатую костную ткань;
- На происходящее организм отвечает выделением в позвонок тканевой жидкости с защитными белками и лейкоцитами. Они ликвидируют поврежденную губчатую ткань и вместо нее формируют рубец из ткани соединительной;
- Формирование рубца приводит к отеку спинного мозга.

Вызывается трабекулярный отек следующими причинами:
- Остеохондроз: возрастные изменения приводят к преобладанию процессов разрушения в хрящевой ткани над процессами регенерации. Межпозвоночный диск истончается, рубцуется и затем рубец превращается в костную мозоль. В результате хрящ частично утрачивает способность выполнять амортизирующую функцию, что приводит к возрастанию нагрузки на губчатую костную ткань позвонка. Та местами разрушается и далее имеет место уже описанный выше механизм, завершающийся отеком костного мозга. Характерная особенность отека при остеохондрозе состоит в его поверхностном расположении;
- Травма: повреждение губчатой ткани происходит и при компрессионном переломе позвоночника. Он состоит в раздавливании позвонка с последующим разрушением губчатой ткани и кровоизлиянием в нее. Травматический отек отличается от других выраженными симптомами: боль, сильное воспаление в месте ушиба и прилегающих тканях (организм замещает свернувшуюся кровь и поврежденные участки кости рубцовой тканью), повышение температуры. Перелом может быть невидимым и тогда его выявляют именно по отеку костного мозга.
При легких травмах (контузиях) имеет место контузионный отек.
Вазогенный отек
Эта разновидность отека обусловлена просачиванием крови сквозь стенки сосудов, когда проницаемость последних нарушается.
Частой причиной вазогенного отека костного мозга позвоночника является инфекционный воспалительный процесс в организме. Происходит следующее:
- Отдельные микробы в мизерном количестве разносятся кровью по различным тканям, в том числе и в губчатую ткань позвонков;
- Занятая основным очагом иммунная система поначалу оставляет их без внимания, что дает возможность микробам начать размножение;
- На это иммунитет уже реагирует: начинается воспаление, в ходе которого лейкоциты разрушают враждебные клетки;
- Образующиеся при этом чужеродные вещества создают прорехи в стенках сосудов и жидкая составляющая крови с большим количеством белков поступает в губчатую ткань. Вслед за ней сюда в большом объеме просачивается жидкость — происходит отек костного мозга.
После преодоления инфекции воспаление сходит на нет и жидкость рассасывается.

Цитотоксический отек
При этой форме отека избыток жидкости скапливается внутри клеток. Причина — сбой в работе мембраны клетки, сопровождающийся избыточным накоплением в ней натрия. Последний является регулятором водного обмена, так что клетка переполняется водой. В первую очередь набухают астроциты – клетки-звезды, прилегающие к кровеносным сосудам.
Перифокальный отек
Данное явление состоит в раздвигании клеток накапливающейся жидкостью. Ее источниками становятся поврежденные глиальные клетки. Но жидкость – не единая причина возникновения отека: в белое вещество мозга может поступать и большое количество белков плазмы, которые способны образовывать связи с глиальными элементами мозга. Это явление приводит к дальнейшему росту объема жидкости.
Опухоли развиваются в зоне очагов поражения размерами до 10 мм.

Реактивный отек
Появляется как следствие хирургического или любого другого вмешательства. После исправления деформации опорно-двигательного аппарата (редрессации) к отеку присоединяется болевой синдром. В таких случаях пациенту назначаются физпроцедуры в течение 3-10 дней.
Если пациента мучают сильные боли, ему назначают анальгетики.
При отсутствии болевых ощущений ему рекомендуют выполнять ряд специальных упражнений, связанных с чередованием положений. Положительный результат дает контролируемая нагрузка.
Асептический отек
Этот тип отека костного мозга поначалу развивается в шейке или голове бедренной кости. Его наличие определяется визуально:
- Больное место краснеет;
- В нем повышается температура;
- Явно видна припухлость;
- Имеют место болевые ощущения.
Мелкие кровеносные сосуды в пораженной зоне выделяют в ткань экссудат серозного или фибринозного типа, либо их комбинации.
Также отек может иметь различную локализацию. Наряду с обычным выделяют субхондральный отек, затрагивающий субхондральную (подхрящевую) пластину. Выявляется такой отек при помощи анализа мочи на С-терминальные перекрестно-связанные телопептиды коллагена II типа.

Диагностика
Отек спинного мозга выявляют такими методами:
- Обзорная рентгенография: демонстрирует значительные повреждения в костях. Информативность зависит от правильности выбора проекции, то есть положения пациента относительно излучателя. Но в любом случае мелкие трещины не выявляются. Также нельзя увидеть сам отек, поскольку состояние мягких тканей рентгенография визуализирует плохо;
- Компьютерная томография: данный метод также основан на применении рентгеновского излучения, но он более эффективен: обнаруживаются все повреждения вплоть до самых мелких. Врач получает не снимок, а 3D-изображение позвоночника, полученное в результате послойного сканирования. Но мягкие ткани все равно почти не просматриваются;
- Магнитно-резонансная томография (МРТ): принципиально иной метод диагностики, состоящий в следующем: исследуемый участок тела подвергается воздействию мощного магнитного поля, приводящего атомы водорода в возбужденное состояние, и затем анализируется излучение, генерируемое атомами при возвращении в состояние нормальное. Из-за высокого разрешения (выявляются дефекты размером до 0,5 мм) и способности визуализировать мягкие ткани МРТ превосходит все остальные методы по информативности. Врач четко видит локализацию отека и его размеры.

Лечение
Лечение отека костного мозга позвоночника состоит консервативным методом или хирургическим путем.
На больного надевают корсет, поддерживающий расположенные выше отека отделы позвоночника и таким образом снимающий нагрузку с поврежденного позвонка. Это дает тому возможность восстановиться. Лечебные корсеты отличаются жесткостью: ее подбирают в зависимости от тяжести повреждения и активности пациента.
Физиотерапевтические методы призваны устранить застойные явления и обеспечить хорошую микроциркуляцию крови и лимфы. Чаще всего применяются электрофорез и лазерная терапия.
Применяют следующие медикаменты:
- Анестетики, например, кетанов. При сильных болях — наркотические (трамадол и др.);
- Хондропротекторы. Эти препараты, например, Мукосат, Алфлутоп, содержат элементы хрящевой ткани, так что организм не теряет время и энергию на их синтез. В результате разрушение хрящей приостанавливается либо сменяется восстановлением;
- Ангиопротекторы. Препараты для восстановления циркуляции крови. В данную группу входят Солкосерил, Трентал, Актовегин и др.;
- Противовоспалительные препараты. К этой группе относится йодид калия;
- Гормоны глюкокортикоиды. Нормализуют функцию мембран клеток, чем предотвращают накопление в зоне повреждения адреналина, норадреналина и других катехоламинов;
- Ноотропы. Второе название этой группы препаратов — мембранные протекторы;
- Осмодиуретики. Так называют Маннитол и другие препараты, повышающие осмолярность крови и способствующие тем самым нормализации объема жидкости в клетках. Назначаются при цитотоксическом отеке спинного мозга.
Также применяют нестероидные противовоспалительные препараты (НПВП), например, кеторолак. Попутно они снимают и болевой синдром.
Такие медикаменты поставляются в двух формах:
- Таблетки или капсулы для приема внутрь;
- Кремы и мази для наружного применения.
Второй вариант предпочтителен и может применяться неограниченно долго. При внутреннем применении НПВП оказывают негативное воздействие на желудок и кишечник. Если в этих органах имеются нарушения, рекомендуется применять селективные НПВП, например, нимесулид.

Применяются и препараты форсированного диуреза (салуретики). Это Фурасемид и другие препараты, регулирующие электролитный обмен и способствующие нормализации объема костного мозга позвоночника.
Просто принять препарат недостаточно. Форсированный диурез осуществляется в таком порядке:
- Больному внутривенно вводят 1,5 – 2 л жидкости с глюкозой и солью;
- Ставится мочевой катетер;
- Вводится внутривенно фурасемид;
- Вводятся электролиты со скоростью, равной скорости диуреза (с постоянным контролем водно-электролитного баланса).
Операцию выполняют с целью ослабить насколько возможно сдавливание костного мозга. Такая операция называется хирургической декомпрессией. Заключается она в сверлении отверстия в позвонке. В результате данного действия в зоне отека усиливается приток крови за счет формирования новых кровеносных сосудов.
Они способствуют нормализации кровообращения в пораженной болезнью зоне и удалению лишней жидкости.
Прибегают к такой операции в случае, если терапевтическое лечение не принесло положительных результатов. Без хирурга не обойтись и при возникновении новообразований или наличии костных отломков, образовавшихся вследствие травм.

Заключение
Отек спинного мозга — серьезная патология, способная привести к тяжелейшим последствиям. Требуется срочное лечение, причем с привлечением высококвалифицированного специалиста, поскольку в случае ошибки возможен даже летальный исход. Провоцируется отек костного мозна позвоночника чаще всего травмами.

- 15 летний опыт лечения заболеваний суставов и позвоночника
- Все в 1 день - осмотр врача, УЗИ, снимем боль и начнем лечение
- Прием врача 0 руб!до 30 июня!
при лечении у нас
- Причины
- Симптомы
- Диагностика
- Лечение
- Цены
- Отзывы
Содержание
- Симптомы заболевания
- Причины заболевания
- Методы диагностики
- Кто проводит лечение?
- Почему обращаются к нам?
- Отзывы наших пациентов
- Запись на лечение
Смещение позвонков поясничного отдела - листез, наиболее часто происходит в пояснице (точнее, в месте, где она переходит в крестец). Разделяют передний, задний и боковой варианты смещения позвонков.
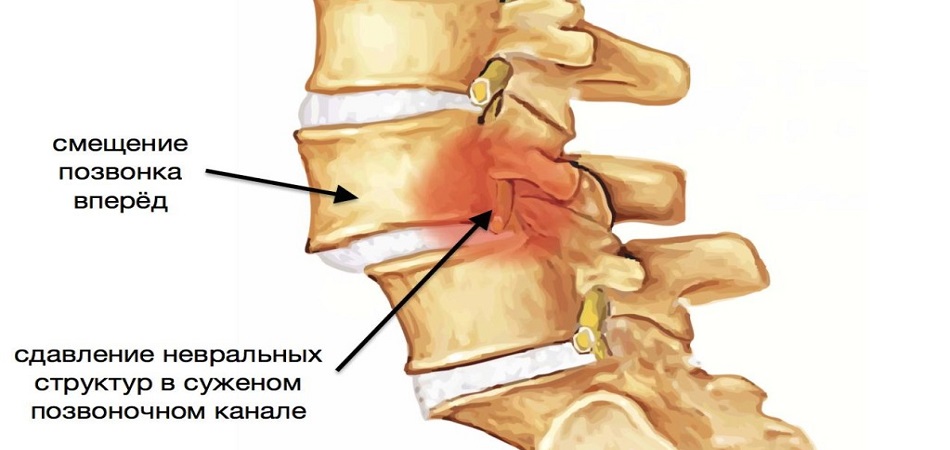 |
| Смещение позвонка поясничного отдела на уровне L4-L5 |
Различают 4 степени смещения позвонков. В зависимости от выраженности процесса, смещение позвонков может быть стабильным и нестабильным. Нестабильное смещение позвонков гораздо опаснее.
Смещение позвонков поясничного отдела: причины
Среди причин появления этого заболевания наиболее популярными считаются:
- врожденная нестабильность позвонков,
- нарушения в связочном аппарате позвоночника,
- травма, в результате которой образовалось смещение,
- системная патология опорной системы.
Чрезмерная физическая активность также может повлиять на развитие данного заболевания. Наиболее часто происходит смещение пятого позвонка поясничного отдела. Несколько реже смещается четвертый позвонок.
Патологическая подвижность возникает в результате нарушения целостности дуг либо же недоразвитие отростков суставов позвонка. Развитие заболевания приводит к тому, что смещенный позвонок давит на межпозвоночный диск и окружающие ткани, включая нервные корешки. Спустя некоторое время в диске начинают появляться трещины. В последствии эти изменения могут привести к появлению протрузии и грыже межпозвоночного диска.
 |
| Иррадиация (распространение) боли при смещении позвонков в поясничном отделе |
Смещение позвонков поясничного отдела: симптомы
Даже на начальных стадиях развития заболевания, боль в поясничной области неприменный спутник пациентов. Причем, если долго находиться в одном положении (к примеру, стоя или же сидя), то болезненные ощущения только усиливаются. Кстати, у боли может быть самый различный характер, боль может отдавать как в ноги, так и в спину.
Диагностика смещения поясничных позвонков
- УЗИ-диагностика
Неинвазивное исследование мышц, связок, сухожилий, суставов с помощью ультразвуковых волн.
Применяется при травмах костей - вывихи и переломы, артрозе суставов, остеохондрозе позвоночника.
Магнитно-резонансная томография
Высокоточный метод диагностики суставов и позвоночника с информативностью до 99%.
Смещение позвонка поясничного отдела: диагностика и лечение
Как только вы начали замечать проявление хотя бы каких-либо симптомов из тех, которые были указаны выше, нужно в обязательном порядке записаться на приём к врачу для диагностики. Ведь не секрет, что только своевременно обнаруженная болезнь поддаётся эффективному лечению.
 |
| Смещение позвонка поясничного отдела |
Врач-вертебролог непременно проведет полный осмотр, предварительно выяснив анамнез болезни. Благодаря этому можно получить полную картину о причинах возникновения заболевания, а также о возможных осложнениях. Наиболее результативным методом диагностики считается МРТдиагностика.
Для того чтобы выявить смещение 5 позвонка поясничного отдела иногда бывает достаточно обычной рентгенограммы. Это дает представление о механизме возникновения патологии и степени патологического процесса.
В клинике Стопартроз приём ведут опытные врачи-вертебрологи, которые могут гарантировать качественную диагностику и эффективное лечение.
Смещение в пояснице – это патологическое состояние, при котором подвергаются компрессии не только корешковые нервы, но и твердые оболочки спинного мозга. При длительном неправильном положении тел позвонков и межпозвоночных дисков наблюдается процесс рубцевания и формирования стеноза спинномозгового канала. Это чревато парезами и параличами, потребует длительного сложного лечения.
Поэтому предлагаем узнать больше информации по поводу возможного смещения тел позвонков и межпозвоночных дисков. В статье рассказано про потенциальные причины и основные клинические симптомы. Также предоставлены сведения о возможностях современного лечения.
Примерно в 70 % случаев обращения пациентов у них диагностируется смещение позвонков поясницы, а в остальных случаях нестабильность положения наблюдается в отношении межпозвоночных дисков. Для того, чтобы понять механизм развития данной патологии, предлагаем совершить небольшой экскурс в мир анатомии и физиологии.
Итак, позвоночный столб имеет сложное строение:
- основная единица – тело позвонка, которое обладает остистыми отростками и дугообразными;
- с помощью дугообразных отростков формируется овальное отверстие спинномозгового канала;
- между телами позвонков располагаются межпозвоночные диски, состоящие из фиброзного кольца и пульпозного ядра, они обеспечивают равномерное расстояние от одного позвонка до другого;
- также хрящевые диски защищают нервное волокно и окружающие мягкие ткани от компрессии при движении;
- стабильность положения тел позвонков обеспечивается межпозвоночными суставами (фасеточными, дугоотросчатыми, унковертебральными), связочным аппаратом и межпозвоночными дисками;
- питание и поступление жидкости в межпозвоночные диски и связочные волокна осуществляется с помощью диффузного обмена с замыкательными пластинками и паравертебральными мышцами.
Что происходит у человека, который ведет малоподвижный образ жизни и не занимается физкультурой с целью обеспечения полноценной работы мышечного каркаса спины? У него нарушается диффузное питание хрящевых тканей межпозвоночного диска. Наружная оболочка (фиброзное кольцо) обезвоживается и утрачивает свою эластичность. При постоянных амортизационных нагрузках происходит растрескивание его поверхности. В трещинах оседают соли кальция. Кальцинированная поверхность утрачивает способность усваивать жидкость и питательные вещества при диффузном обмене с мышцами.
Затем межпозвоночный диск начинает уменьшаться по высоте и увеличиваться по занимаемой площади. Это стадия протрузии. Она становится потенциальной причиной нестабильности положения тела позвонка. Проблема заключается в том, что связочное волокно не способно сокращаться по своей протяженности вслед за уменьшением высоты межпозвоночного диска. Оно на стадии протрузии прекращает фиксирующую поддержку позвонков и они начинают соскальзывать относительно друг друга, сдавливая спинномозговой канал.
При появлении характерных признаков смещения позвонков в поясничном отделе позвоночго столба необходимо незамедлительно обратиться за медицинской помощью. Длительная компрессия спинномозгового канала может привести к крайне негативным последствиям.
Причины смещения дисков в пояснице
Говоря про потенциальные причины смещения дисков в пояснице, стоит сделать упор на том, что именно здесь располагается условный центр тяжести человеческого тела. На эту область спины приходится максимальная амортизационная нагрузка во время ходьбы, бега, прыжков. Поэтому наблюдается быстрое дегенеративное разрушение межпозвоночных дисков.
Потенциальные причины смещения дисков в пояснице – это:
- дегенеративное дистрофическое заболевание хрящевой ткани межпозвоночных дисков (остеохондроз);
- осложнения остеохондроза (протрузии, экструзии и межпозвоночные грыжи);
- рубцовая деформация связочного и сухожильного аппарата, в результате чего он утрачивает способность фиксировать позвонки и межпозвоночные диски;
- деформирующий остеоартроз межпозвоночных суставов, которые также призваны фиксировать положение позвонков;
- дистрофия мышечного каркаса спины;
- разрушение и деформация подвздошно-крестцовых сочленений костей;
- перекос костей таза и искривление позвоночного столба;
- синдром короткой конечности;
- деформирующий остеоартроз тазобедренного или коленного сустава;
- искривление конечностей по вальгусному или варусному типу;
- неправильная постановка стопы (плоскостопие или косолапость).
Предрасполагающими факторами для смещения тел позвонков в поясничном отделе позвоночника являются избыточная масса тела, подъем тяжестей, тяжелый физический труд, травмы (падения, ушибы) и ряд других аспектов.
Выявить точную причину поможет опытный врач. Важно понимать, что без устранения потенциального фактора негативного воздействия лечить эту патологию очень сложно. Любые положительные сдвиги будут нивелироваться за счет разрушающего воздействия. Поэтому, если смещение тел позвонков в пояснице спровоцировано развитием дегенеративных дистрофических изменений в хрящевых тканях межпозвоночных дисков, то лечение следует начинать с восстановления их физиологической высоты. Если потенциальная причина нестабильность положения позвонков – это травма и рубцовая деформация связочного аппарата, то следует сначала восстановить эластичность и работоспособность этой ткани. И после этого проводить терапию смещения.
Клиническая картина смещения дисков и позвонков в пояснице
Смещение дисков в пояснице встречается реже, чем нестабильность позвонков. Но, тем не менее, это состояние может возникать при ряде заболеваний. В первую очередь это склероз замыкательных пластинок. Эти структуры состоят из хрящевых волокон и разделяют между собой тела позвонков и фиброзные кольца межпозвоночных дисков. Они осуществляют частичное диффузное питание межпозвоночных дисков. При развитии остеохондроза на замыкательные пластинки начинает оказываться увеличенное давление. В них развивается склероз стенок кровеносных сосудов. Они утрачивают свою высоту и перестают фиксировать стабильное положение межпозвоночных дисков.
Соскальзывание межпозвоночного диска обычно происходит при серьезной физической нагрузке, например, при попытке поднять что-то непосильно тяжелое. Также это может произойти в момент падения или резкого разворота туловища.
Боль в пояснице при смещении позвонка или межпозвоночного диска не является постоянным симптомом. Клиническая картина по мере течения патологии постоянно меняется. Если в первый момент соскальзывания на первый план выходит острая боль, которая может распространяться на область ягодиц и бедер, то затем развиваются неврологические клинические признаки.
Они могут включать в себя:
- онемение нижних конечностей полностью или частично на отдельных участках;
- резкое снижение мышечной силы в ногах;
- парезы и параличи (при значительной компрессии дуральных оболочек спинного мозга);
- нарушение работы кишечника и мочевого пузыря;
- парестезии (ощущение ползающих мурашек) по коже в области поясницы, ягодиц и нижних конечностей.
Очень часто пациенты жалуются на то, что болит спина и поясница, у них присутствует очень давнее смещение позвонков. Но в этом случае болевой синдром напрямую с данной патологией не связан. Важно понимать, что при нарушении нормального положения позвонков и дисков разрушаются и другие, связанные с ними структурные части позвоночго столба. Очень часто при тотальном смещении происходит разрыв фиброзного кольца. Выпадающая межпозвоночная грыжа диска раздражает окружающие мягкие ткани и провоцирует постоянное воспаление. Именно этот процесс и вызывает болевые ощущения в области поясницы.
Для диагностики смещения тел позвонков желательно проводить рентгенографическое обследование в динамике. Очень часто единичные снимки не позволяют увидеть это движение, поскольку примерно в 60 % случаев смещение не фиксированное. Это значит, что при изменении положения тела позвонки занимают свое физиологическое положение. Но стоит человеку наклониться или повернуться и происходит привычное смещение. Поэтому рентгенографические снимки выполняются при разных положениях тела человека.
Выявить смещение межпозвоночного диска с помощью рентгенографии после введения контрастного вещества. Но чаще для диагностики таких состояний применяются методы МРТ обследований.
Для постановки точного диагноза рекомендуется обращаться на приём к вертебрологу или неврологу. Лучше подыскать для обследования и лечения клинику мануальной терапии по месту жительства.
Лечение смещения позвоночного диска в пояснице
Смещение позвоночного диска в пояснице – это состояние, при котором необходима срочная медицинская помощь. Нарушение целостности спинномозгового канала приводит к тому, что нарушается работа вегетативной нервной системы. Могут оказаться парализованными нижних конечностей, кишечник и мочевой пузырь.
Для лечения смещения дисков целесообразно применять методы мануальной терапии. Они позволяют восстановить нормальное положение тел позвонков и дисков. Затем врач направляет свои усилия на то, чтобы восстановить работоспособность связочного и мышечного аппарата. Они будут фиксировать нормальное положение тел позвонков и межпозвоночных дисков.
Курс лечения смещения позвонков и дисков в пояснице может включать в себя:
- остеопатическое воздействие для восстановления нормального положения позвонка или диска, улучшения микроциркуляции крови и лимфатической жидкости, повышения тонуса мышц;
- мануальное вытяжение позвоночного столба – эта процедура запускает процесс расправления фиброзного кольца и пульпозного ядра, восстановивший свою высоту межпозвоночный диск надежно фиксирует нормальное положение тела позвонка;
- рефлексотерапия для запуска регенерации поврежденных тканей позвоночника с помощью скрытых резервов человеческого организма;
- массаж для укрепления мышечного каркаса спины и поясницы;
- лечебная гимнастика и кинезиотерапия, физиопроцедуры и многое другое.
Полноценный курс лечения смещения диска или позвонка приводит к полному восстановлению все тканей. Человек возвращает радость и свободу движения. Устраняется риск развития сопутствующих патологий.
Подыщете для проведения лечения клинику мануальной терапии по месту жительства. К сожалению официальная медицина на сегодняшний день не располагает эффективными консервативными методами лечения данного состояния. В основном там предлагается хирургическая операция. Но она способна причинить больше вреда, чем принести пользы.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:


