Парез кишечника после операции на позвоночнике
Послеоперационный парез - это ожидаемое нарушение сократительной способности желудочно-кишечного тракта после оперативного вмешательства и анестезии. Длительный послеоперационный парез - это нарушение сократительной способности кишечника, выходящее за эти временные рамки.
1. Замедленное восстановление функции верхних отделов ЖКТ (тонкая кишка, желудок: в норме - 24-48 часов):
а. Отсутствие аппетита, непереносимость пищи, невозможность питаться через рот, чувство переполнения или давления в эпигастрии, изжога, отрыжка, в дальнейшем переходящие в тошноту и рвоту.
б. Если назогастральный зонд (НГЗ) по-прежнему установлен: продолжающееся обильное отделяемое.
2. Замедленное восстановление функции нижних отделов ЖКТ (толстая кишка: в норме - 2-4 дня):
а. Усиливающееся вздутие живота, скорее разлитые, чем схваткообразные боли, отсутствие отхождения газов и стула, переход в тошноту и рвоту(поздние симптомы дисфункции нижних отделов ЖКТ).
б. Ситуация, когда функция верхних отделов ЖКТ восстанавливается вовремя, но затем у пациента появляются симптомы, вторичные по отношению к замедленному восстановлению функции нижних отделов ЖКТ, невозможна.
3. Системное влияние длительного послеоперационного пареза:
а. Потеря и депонирование жидкости в третьем пространстве, нарушения электролитного и кислотно-щелочного баланса.
б. Мальнутриция при парезе, продолжающемся более 5 дней.
а) Дифференциальный диагноз пареза кишечника:
• Местные осложнения: несостоятельность анастомоза, механическая обструкция кишки (например, перегибы, заворот, внутренняя грыжа, спайки), персистирующая ишемия, межпетлевой абсцесс, аспирация и т.д.
• Системные осложнения: острая сердечная недостаточность; дефицит стероидов => парез может быть первым и малозаметным симптомом относительного дефицита (в частности, у больных, ранее принимавших стероиды, например, при ВЗК).
б) Причины. Патогенез послеоперационного пареза точно неизвестен. Различают внутренние или внешние факторы:
• Любое состояние, влияющее на нормальный и относительно неустойчивый баланс между сократительной и пропульсивной способностью кишечника => активация рефлексов ЦНС и симпатической системы => дезорганизованная неупорядоченная электрическая активность => паралич отдельного сегмента кишечника.
• Очаговое органическое поражение кишечника (повреждение, заболевание или воспаление) => прерывание/изменение направления антеградного распространения координированных сокращений.
• Воспалительный каскад: высвобождение активных медиаторов (например, оксида азота) и провоспалительных цитокинов, ингибирующих сокращение кишечника.
• Опиат-опосредованное (u2 рецепторы) подавление сократимости гладкой мускулатуры кишечника.

в) Обследование при парезе кишечника
Необходимый минимальный стандарт:
• Выявление признаков несостоятельности: общее состояние, тахикардия (в начале может быть единственным симптомом), лихорадка, сепсис с полиорганной недостаточностью, гемодинамика, нутритивный статус, неадекватная болезненность.
• Обследование живота: перитонеальные симптомы без четкой локализации, раневая инфекция.
• Методы лучевой визуализации:
- Серия рентгенограмм органов брюшной полости и грудной клетки: признаки нарастающего объема внекишечного газа?
- Ирригоскопия водорастворимым контрастом: несостоятельность?
- КТ: абсцесс, осумкованная жидкость, переходная точка?
г) Сопутствующие факторы, влияющие на принятие решения:
• Ретроспективный анализ природы заболевания, интраоперационные находки, сложности.
• Текущее состояние больного (общее, местное)?
• Подозрение на другие, отличные от пареза, осложнения?
• Шансы на улучшение состояния при хирургическом вмешательстве?
• Время после последней лапаротомии?
д) Ведение больных с парезом кишечника
Профилактика пареза кишечника во время операции:
• Экстренные показания: активное и своевременное ведение, направленное на минимизацию негативного воздействия на кишечник (например, при каловой или гнойной контаминации).
• Плановые операции: оптимизация общего состояния и питания больного.
• Хирург и факторы, связанные с хирургом:
- Минимизация объема и времени хирургической травмы, воздействия воздуха операционной, гипотермии.
- Минимальное разделение спаек с предотвращением десерозирования, минимальная деваскуляризация и кровопотеря.
- Если возможно, лапароскопический, а не открытый доступ.
• Обезболивание:
- Экзогенные опиаты или эндогенные опиатные пути => подавление сократительной способности гладкой мускулатуры.
- Предпочтительно применение неопиатных препаратов (например, НПВП) => снижение потребности в опиатах, положительное влияние на разрешение пареза путем ингибирования воспаления, опосредованного простагландинами, и снижения сократительной способности гладкой мускулатуры.
- Опиатные антагонисты позволяют восстановить нарушенную моторику кишечника: налоксон => неспецифическая (усиливающаяся) боль; алвимопан (энтерег), метилналтрексон => специфический конкурирующий антагонист u-рецепторов, не проникающий через гематоэнцефалический барьер.
- Торакальная эпидуральная анестезия: обезболивание без подавления дыхания/перистальтики, фармакологическая симпатэктомия => стимуляция моторики кишки.
Лечение без операции пареза кишечника:
• Коррекция электролитного и кислотно-щелочного баланса, восполнение жидкости.
• Прием стероидов в анамнезе => стрессовая доза гидрокортизона - 100 мг в/в.
• Установка назогастрального зонда (НЗГ) для декомпрессии, предотвращения повторной рвоты и аспирации.
• Коррекция сопутствующих заболеваний сердца, легких, почек, недостаточности надпочечников, гипотиреоза.
• Парез > 5 дней или предшествующее истощение => парентеральное питание.
• Медикаментозное лечение:
- Тошнота => метоклопромид, ондансетрон.
- Прокинетики => эритромицин (не доказанные преимущества), неостигмин (прозерин), метоклопромид, тегасерод (в настоящее время недоступен)?
Хирургический подход:
• Ранняя релапаротомия:
- Признаки хирургических осложнений в течение 7-10 дней.
- Подозрение на механическую ТКН в течение 7-10 дней.
• Поздняя релапаротомия:
- Продолжающийся парез/ТКН через 4 недели.
Парез кишечника – состояние, которое сопровождает многие тяжёлые заболевания и характеризуется постепенным уменьшением тонуса кишечной стенки, параличом гладких мышц кишечника. Среди хирургических пациентов всех профилей парез кишечника диагностируется у 0,2% прооперированных больных. Послеоперационный парез требует своевременного лечения, при отсутствии которого могут развиться осложнения.
Специалисты Юсуповской больницы разрабатывают для пациентов программы терапии пареза, в которые включены эффективные методы. Современное оснащение центра реабилитации Юсуповской больницы и профессионализм специалистов позволяют пациентам с данной патологией в минимальные сроки возвращаться к полноценной жизни.
Причины
Парез кишечника может быть обусловлен переломом нижнегрудного и поясничного отделов позвоночника с повреждением и без нарушения целостности спинного мозга. Он развивается при наличии забрюшинной гематомы, сдавливающей сосуды и нервы брыжейки. Врачи клиники неврологии проводят консервативную терапию пареза кишечника у пациентов с заболеваниями нервной системы с помощью эффективных препаратов, зарегистрированных в РФ.
Парез кишечника является довольно распространенным проявлением заболеваний внутренних органов. Паралич мышц кишечной стенки в 25% случаев развивается на фоне острой патологии органов брюшной полости, реже – при тяжелых заболеваниях легочной и сердечно-сосудистой систем, эндогенной интоксикации, генерализованной инфекции.
Более 70% пациентов, страдающих парезом кишечника, находятся в возрасте старше 60 лет, поэтому кишечный паралич считают заболеванием лиц пожилого возраста. Парез кишечника может встречаться у новорожденных, детей разного возраста, беременных. Одной из причин развития заболевания считается формирование воспалительного процесса, локализованного внутри или за пределами брюшной полости (при перитоните, забрюшинных флегмонах и других заболеваниях).
Причиной паретической кишечной непроходимости могут быть:
- нарушение кровоснабжения кишечника с развитием ишемии (при необратимой ишемии миокарда, разрыве аневризмы брюшного отдела аорты, острой коронарной недостаточности);
- нарушение иннервации (при опухолевом или травматическом повреждении спинного мозга, приеме блокаторов кальциевых каналов, угнетении синтеза ацетилхолина в нервных окончаниях).
Симптомы
Симптомы пареза кишечника схожи с отравлениями и проявлениями заболеваний желудочно-кишечного тракта. Боли при парезе кишечника имеют коликообразный характер, повышенное газообразование приводит к усилению интенсивности болевого синдрома, не имеющего четкой локализации. Характерным симптомом данного патологического состояния является отхождение небольшого количества каловых масс жидкой консистенции.
Основными проявлениями пареза кишечника после операции являются:
равномерное вздутие живота;
отсутствие кишечных шумов;
тахикардия (учащенное сердцебиение);
вторичная дыхательная недостаточность.
В начале заболевания в рвотных массах содержится съеденная пища, желудочный сок. Со временем рвотные массы приобретают каловый характер. Около 40% пациентов жалуются на запоры и отсутствие отхождения газов. У другой половины газы и кал могут отходить даже после развития клиники пареза кишечника. Субфебрильная лихорадка (повышение температуры тела до 37,0-37,1 градусов) отмечается не более чем у половины больных. Чаще всего это говорит о наличии осложнений (перфорации кишечной стенки, перитонита).
Значительное вздутие живота на фоне пареза кишечника приводит к смещению диафрагмы и сдавлению органов грудной полости. Клинически это проявляется следующими симптомами:
снижением артериального давления.
Длительная рвота на фоне пареза кишечника может приводить к обезвоживанию, которое проявляется сухостью слизистых и кожи, снижением темпа диуреза. У пациентов увеличивается окружность живота. При пальпации живот умеренно болезненный, при выслушивании определяется значительное уменьшение интенсивности или полное отсутствие кишечных шумов. На фоне полной тишины в брюшной полости выслушиваются дыхательные шумы, сердечные тоны. Пальцевое исследование прямой кишки выявляет расширенную и пустую ректальную ампулу.
При появлении данной симптоматики следует обратиться к врачу-гастроэнтерологу или хирургу Юсуповской больницы для прохождения диагностики.
Диагностика
Клинические проявления послеоперационного пареза устанавливаются врачом-хирургом и гастроэнтерологом. При диагностике патологии используются различные методы, к числу которых относится рентгеновское исследование органов брюшной полости. Результаты исследования отражаются на снимке. Парез кишечника характеризуется отсутствием механических причин непроходимости, одноуровневым расположением жидкости, а также скоплением газов в толстом кишечнике.
Наиболее информативными методами диагностики заболевания считаются:
мультиспиральная компьютерная томография;
Данные процедуры позволяют определить горизонтальный уровень жидкости, а также растянутые петли кишечника за счет того, что органы сканируются устройством в двух- и трехмерном изображении. Юсуповская больница оснащена высокоточным европейским оборудованием, позволяющим выявлять нарушения перистальтики кишечника.
Лечение
Лечение пациентов с парезом кишечника проводится в отделении реанимации и интенсивной терапии Юсуповской больницы. Начинают терапию с консервативных мероприятий:
- разгрузки кишечника путем выведения газов с помощью газоотводной прямокишечной трубки и толстого желудочного зонда;
- отмены энтеральной нагрузки;
- лечения основного заболевания (причины развития пареза кишечника);
- коррекции водно-электролитных и метаболических нарушений.
В качестве мероприятий, которые улучшают состояние пациента и ускоряют разрешение пареза, используют жевательную резинку (существует ряд научных работ в области гастроэнтерологии, которые указывают на стимуляцию перистальтики при жевании), колено-локтевое положение пациента, умеренную физическую активность.
Консервативная терапия включает медикаментозную стимуляцию перистальтики неостигмином. Существуют три методики нехирургической декомпрессии кишечника:
- введение толстого зонда под рентгенологическим контролем;
- чрескожная пункция слепой кишки и цекостомия;
- колоноскопия с последующим введением дренажа.
Эти методики применяют при наличии следующих показаний:
- увеличение диаметра толстого кишечника более 100 мм;
- длительность пареза кишечника более трех суток в сочетании с отсутствием эффекта от консервативной терапии на протяжении 48 часов;
- отсутствие положительной динамики от лечения неостигмином или наличие противопоказаний к его назначению.
Методом выбора при парезе кишечника является колоноскопия. Процедуру не проводят при перитоните, перфорации кишки. Изолированная колоноскопия эффективна у 25% пациентов, в то время как сочетание колоноскопии с введением дренажных трубок – практически в 90% случаев. Чрескожную цекостомию выполняют пациентам с высоким риском осложнений во время операции, при неэффективности консервативной терапии и колоноскопии с декомпрессией кишечника.
Открытое оперативное вмешательство используют при отсутствии эффекта всех перечисленных выше мероприятий, наличии прободения кишки и перитонита. Хирурги выполняют открытую цекостомию, резекцию пораженного отдела кишечника. После хирургического лечения наркотические анальгетики не назначают, так как они способны угнетать моторику кишечной трубки.
Реабилитация
При работе с пациентами, у которых диагностирован парез кишечника, врачи Юсуповской больницы разрабатывают не только терапевтический комплекс, но и программу реабилитации. Опытные реабилитологи стимулируют активность кишечника с помощью массажа живота. Кроме этого, пациенту в период восстановления показана специальная диета, позволяющая снизить нагрузку на кишечник.
В Юсуповской больнице осуществляется качественное медицинское обслуживание, а также поддерживается высокий уровень сервиса. Современное оборудование и высокая квалификация специалистов обеспечивают оперативную диагностику нарушения и определение наиболее рациональных методов терапии. Важным преимуществом многопрофильной клиники является отсутствие очередей и быстрая запись на прием по телефону.
Некоторые виды пареза кишечника можно лечить в домашних условиях приборами производства ООО "КИРЛЕНА"
В здоровом организме желудочно-кишечный тракт справляется с переработкой пищи без проблем, если он обладает перистальтикой (моторикой).
Перистальтика в ЖКТ - это рефлекс перемешивания пищи в различных отделах ЖКТ и ее продвижения к выходу из ЖКТ.
В рефлексе перистальтики задействованы: 1) мышцы, расположенные в стенках полых органов, 2) рецепторы, контролирующие напряжение этих стенок , и 3) нервные узлы, обрабатывающие информацию с рецепторов и подающие на мышцы команды "сжаться" или "расслабиться".
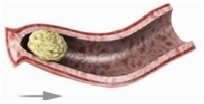
Вот два рисунка одного и того же участка кишечника в разные моменты времени. Комок пищи надо продвигать по стрелке, поэтому на мышцы спереди комка подается команда "расслабиться". Затем на поперечные и продольные мышцы, расположенные сзади комка пищи, подаются скоординированные команды, чтобы мышцы сжались и продвинули комок ближе к выходу кишечника.
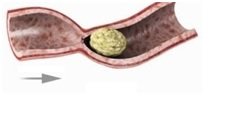
Через 2 минуты на том же участке кишечника можно увидеть, что комок пищи, благодаря перистальтике, передвинулся ближе к выходу из кишечника.

Рефлекторные электростимуляторы ЭСРВ-01 и ЭСРВ-02 (Фрося) можно использовать как для устранения нарушений рефлекса перистальтики, так и для восстановления силы мышц в стенках кишечника.

Наиболее эффективно не допустить парез после операции на органах брюшной полости - это запланировать применение электростимулятора ЭСРВ-01 или ЭСРВ-02 сразу же после операции, для чего во время операции ввести больному в тонкий кишечник через нос или рот желудочно-кишечный зонд с электродами и подключать его периодически к электронному блоку ЭСРВ-01 или ЭСРВ-02.
У грудничков парез кишечника наиболее вероятен из-за незавершенности формирования вегетативной нервной системы (рефлекс перистальтики не включен). Или в программе работы вегетативной нервной системы есть еще не исправленнные ошибки.
У детей страше 3-х лет к парезу кишечника могут привести операции и травмы брюшной полости, травма позвоночника. Травмы могут нарушить перистальтику кишечника , но могут нарушить и перистальтику в капиллярных сетях мышц кишечника.
У взрослых и пожилых в жизни случались травмы и операции, были серьезные болезни, поэтому следует предполагать, что в будущем, если ничего не предпринимать, то парез кишечника может возникнуть у каждого из нас. Не надо рассчитывать на возможность вылечить парез кишечника в домашних условиях, гораздо важнее не допускать его возникновения.


Для детей для поддержания в норме перистальтики в кишечнике и перистальтики в капиллярных сетях мышц кишечника наиболее эффективной считается Ректальная. Для лечения ректальная насадка вставляется в задний проход до упора.
Эти процедуры очень полезны для профилактики пареза кишечника. И нужно помнить, что любая травма в области живота или позвоночника может со временем проявиться парезом кишечника. Нужно убирать последствия травм, для чего приводить в норму перистальтику в кишечнике и в капиллярных сетях сетях. Если этого не делали, то парез кишечника возможен и лечить его придется в стационаре.




Если взрослому или пожилому предстоит операция на органах брюшной полости, имеет смысл приобрести электронный блок ЭСРВ-01 или ЭСРВ-02 и назогастральный зонд. Этот зонд (диаметр 7мм, длина 120см, электроды для электростимуляции размещены на конце зонда) врачи в стационаре могут, при аварийной ситуации, вставить больному в желудок через рот и начать проводить электростимуляцию с целью восстановления моторики.
Назогастральный зонд входит в состав Назагастроинтестиального зонда-электростимулятора ЗЭНГИ, разработанного нами по заданию Центрального военного клинического госпиталя ФСБ. При необходимости предоставим протоколы медицинских испытаний электростимулятора ЗЭНГИ в хирургических клиниках Москвы, Инструкцию по применению ЗЭНГИ, разработанную ЦВКГ ФСБ.

Во время разработки ЗЭНГИ был такой случай. Через 3 дня после успешной операции на желудке выздоравливающего офицера посетили друзья-сослуживцы. На радостях хорошо выпили (коньяк). Отметившего успешную операцию на своем желудке офицера от возможной смерти из-за возникшего пареза спасли, вставив ему в желудок через рот назогастральный зонд. Электростимуляцию для восстановления перистальтики проводили по 15 минут каждый час.
Избежавший трагедии офицер подарил разработчику ЗЭНГИ свою книгу с автографом.
Далее представлены комплекты для профилактики пареза
Затрудняетесь с выбором? Позвоните нам и наш специалист поможет подобрать правильный курс лечения и комплект, ответит на все Ваши вопросы.
Парез кишечника – состояние, которое сопровождает многие тяжёлые заболевания и характеризуется постепенным уменьшением тонуса кишечной стенки, параличом гладких мышц кишечника. Среди хирургических пациентов всех профилей парез кишечника диагностируется у 0,2% прооперированных больных. Послеоперационный парез требует своевременного лечения, при отсутствии которого могут развиться осложнения.
Специалисты Юсуповской больницы разрабатывают для пациентов программы терапии пареза, в которые включены эффективные методы. Современное оснащение центра реабилитации Юсуповской больницы и профессионализм специалистов позволяют пациентам с данной патологией в минимальные сроки возвращаться к полноценной жизни.
Причины
Парез кишечника может быть обусловлен переломом нижнегрудного и поясничного отделов позвоночника с повреждением и без нарушения целостности спинного мозга. Он развивается при наличии забрюшинной гематомы, сдавливающей сосуды и нервы брыжейки. Врачи клиники неврологии проводят консервативную терапию пареза кишечника у пациентов с заболеваниями нервной системы с помощью эффективных препаратов, зарегистрированных в РФ.
Парез кишечника является довольно распространенным проявлением заболеваний внутренних органов. Паралич мышц кишечной стенки в 25% случаев развивается на фоне острой патологии органов брюшной полости, реже – при тяжелых заболеваниях легочной и сердечно-сосудистой систем, эндогенной интоксикации, генерализованной инфекции.
Более 70% пациентов, страдающих парезом кишечника, находятся в возрасте старше 60 лет, поэтому кишечный паралич считают заболеванием лиц пожилого возраста. Парез кишечника может встречаться у новорожденных, детей разного возраста, беременных. Одной из причин развития заболевания считается формирование воспалительного процесса, локализованного внутри или за пределами брюшной полости (при перитоните, забрюшинных флегмонах и других заболеваниях).
Причиной паретической кишечной непроходимости могут быть:
- нарушение кровоснабжения кишечника с развитием ишемии (при необратимой ишемии миокарда, разрыве аневризмы брюшного отдела аорты, острой коронарной недостаточности);
- нарушение иннервации (при опухолевом или травматическом повреждении спинного мозга, приеме блокаторов кальциевых каналов, угнетении синтеза ацетилхолина в нервных окончаниях).
Рефлекторный парез развивается при осложненном течении пневмонии, почечной колике. Также возможно нарушение моторики при экзогенных и эндогенных интоксикациях.
Провокаторы пареза кишечника
Причины бывают первичными или вторичными. При возникновении пареза вследствие оперативного вмешательства, травмирования живота, нарушения обменных процессов атония развивается самостоятельно. Если причина — поражение брыжейки (в частности, ее артерии), возникновение воспаления в любом органе ЖКТ, развитие других тяжелых заболеваний в брюшной полости и органах малого таза, перитонит (воспаление брюшных листов) развивается вторичная, симптоматическая форма пареза.
Основные причины развития:
- побочное действие опиатов, блокаторов кальциевых протоков и им подобных медикаментов;
- гипокалиемия (нарушенный метаболизма);
- острый перитонит;
- опухоли, кисты, полипы, гематомы, которые провоцируют воспаления в кишечнике;
- болезни почек;
- патологии органов грудины (переломы ребер, инфаркт миокарда, плевропневмония);
- диабет.
После родов возникают проблемы с кишечником, которые скоро проходят.
Илеус развивается у женщин после родов в результате ослабления/отсутствия кишечной перистальтики в первые 24 часа после родоразрешения. При нормальном восстановлении состояние нормализуется на 2—3-и сутки. Если на 4-е сутки не происходит отхождение газов, врач диагностирует парез и назначает лечение.
Симптомы
Симптомы пареза кишечника схожи с отравлениями и проявлениями заболеваний желудочно-кишечного тракта. Боли при парезе кишечника имеют коликообразный характер, повышенное газообразование приводит к усилению интенсивности болевого синдрома, не имеющего четкой локализации. Характерным симптомом данного патологического состояния является отхождение небольшого количества каловых масс жидкой консистенции.
Основными проявлениями пареза кишечника после операции являются:
- равномерное вздутие живота;
- тошнота;
- рвота;
- отсутствие кишечных шумов;
- эксикоз (обезвоживание);
- тахикардия (учащенное сердцебиение);
- вторичная дыхательная недостаточность.
В начале заболевания в рвотных массах содержится съеденная пища, желудочный сок. Со временем рвотные массы приобретают каловый характер. Около 40% пациентов жалуются на запоры и отсутствие отхождения газов. У другой половины газы и кал могут отходить даже после развития клиники пареза кишечника. Субфебрильная лихорадка (повышение температуры тела до 37,0-37,1 градусов) отмечается не более чем у половины больных. Чаще всего это говорит о наличии осложнений (перфорации кишечной стенки, перитонита).
Значительное вздутие живота на фоне пареза кишечника приводит к смещению диафрагмы и сдавлению органов грудной полости. Клинически это проявляется следующими симптомами:
- одышкой;
- поверхностным дыханием;
- тахикардией;
- снижением артериального давления.
Длительная рвота на фоне пареза кишечника может приводить к обезвоживанию, которое проявляется сухостью слизистых и кожи, снижением темпа диуреза. У пациентов увеличивается окружность живота. При пальпации живот умеренно болезненный, при выслушивании определяется значительное уменьшение интенсивности или полное отсутствие кишечных шумов. На фоне полной тишины в брюшной полости выслушиваются дыхательные шумы, сердечные тоны. Пальцевое исследование прямой кишки выявляет расширенную и пустую ректальную ампулу.
При появлении данной симптоматики следует обратиться к врачу-гастроэнтерологу или хирургу Юсуповской больницы для прохождения диагностики.
Записаться на приём
Методы терапии
Пациентов с парезом кишечника госпитализируют, и проводят лечение в отделении хирургии или интенсивной терапии. После улучшения состояния их переводят в гастроэнтерологическое отделение и назначают консервативную терапию, включающую в себя:
- выведение кишечных газов при помощи ректальной трубки или толстого желудочного зонда;
- назначение диеты;
- лечение основного заболевания, вызвавшего парез;
- коррекция метаболических нарушений.
Консервативное лечение включает в себя назначение медикаментов (Неостигмин) для стимуляции кишечной моторики. Для декомпрессии кишечника используют следующие методы:
- введение зонда под рентгеном;
- чрезкожную пукцию слепой кишки;
- колоноскопию;
- чрезкожную цекостомию.
Нередко причиной пареза становиться нарушение кишечной микрофлоры и перистальтики вследствие хирургических и других вмешательств. Ослабленный кишечник теряет двигательные рефлексы, которые могут вовсе остановиться.
Поэтому пациентам врачи рекомендуют после оперативных вмешательств пройти специальные процедуры, направленные на восстановление работы кишечника.
Для этого используются электронные блоки, благодаря импульсам которых снимаются спазмы и восстанавливается кровообращение этого органа пищеварения.
Диагностика
Клинические проявления послеоперационного пареза устанавливаются врачом-хирургом и гастроэнтерологом. При диагностике патологии используются различные методы, к числу которых относится рентгеновское исследование органов брюшной полости. Результаты исследования отражаются на снимке. Парез кишечника характеризуется отсутствием механических причин непроходимости, одноуровневым расположением жидкости, а также скоплением газов в толстом кишечнике.
Наиболее информативными методами диагностики заболевания считаются:
- мультиспиральная компьютерная томография;
- УЗИ.
Данные процедуры позволяют определить горизонтальный уровень жидкости, а также растянутые петли кишечника за счет того, что органы сканируются устройством в двух- и трехмерном изображении. Юсуповская больница оснащена высокоточным европейским оборудованием, позволяющим выявлять нарушения перистальтики кишечника.
Классификация
Специалистами из области гастроэнтерологии выделяется несколько стадий протекания ППК:
- начальная – развивается паралич гладкой мускулатуры поражённого органа. Его перистальтика заметно замедляется вплоть до исчезновения моторики;
- средней тяжести – происходит застой жидкостей и газов в просвете тонкого и толстого кишечника. На этом фоне значительно повышается внутрикишечное давление, нарушается кровоснабжение и утолщаются стенки кишечника;
- сложная – отличается тем, что формируется полиорганная недостаточность и нарастает проявление признаков интоксикации.
В зависимости от места локализации, заболевание может распространяться на:
- чётко ограниченный отдел кишечника;
- толстую кишку;
- тонкую кишку.
Лечение
Лечение пациентов с парезом кишечника проводится в отделении реанимации и интенсивной терапии Юсуповской больницы. Начинают терапию с консервативных мероприятий:
- разгрузки кишечника путем выведения газов с помощью газоотводной прямокишечной трубки и толстого желудочного зонда;
- отмены энтеральной нагрузки;
- лечения основного заболевания (причины развития пареза кишечника);
- коррекции водно-электролитных и метаболических нарушений.
В качестве мероприятий, которые улучшают состояние пациента и ускоряют разрешение пареза, используют жевательную резинку (существует ряд научных работ в области гастроэнтерологии, которые указывают на стимуляцию перистальтики при жевании), колено-локтевое положение пациента, умеренную физическую активность.
Консервативная терапия включает медикаментозную стимуляцию перистальтики неостигмином. Существуют три методики нехирургической декомпрессии кишечника:
- введение толстого зонда под рентгенологическим контролем;
- чрескожная пункция слепой кишки и цекостомия;
- колоноскопия с последующим введением дренажа.
Эти методики применяют при наличии следующих показаний:
- увеличение диаметра толстого кишечника более 100 мм;
- длительность пареза кишечника более трех суток в сочетании с отсутствием эффекта от консервативной терапии на протяжении 48 часов;
- отсутствие положительной динамики от лечения неостигмином или наличие противопоказаний к его назначению.
Методом выбора при парезе кишечника является колоноскопия. Процедуру не проводят при перитоните, перфорации кишки. Изолированная колоноскопия эффективна у 25% пациентов, в то время как сочетание колоноскопии с введением дренажных трубок – практически в 90% случаев. Чрескожную цекостомию выполняют пациентам с высоким риском осложнений во время операции, при неэффективности консервативной терапии и колоноскопии с декомпрессией кишечника.
Открытое оперативное вмешательство используют при отсутствии эффекта всех перечисленных выше мероприятий, наличии прободения кишки и перитонита. Хирурги выполняют открытую цекостомию, резекцию пораженного отдела кишечника. После хирургического лечения наркотические анальгетики не назначают, так как они способны угнетать моторику кишечной трубки.
Профилактика
- своевременное обращение к врачу при наличии острых состояний;
- правильное ведение послеоперационного периода после абдоминальных хирургических вмешательств;
- ведение здорового образа жизни, правильное питание (см. здесь), снижение уровня стресса.
- Подробно об атонии кишечника: причины, симптомы и лечение
- Дискинезия кишечника: виды, причины, симптомы и методы лечения
- Атонический запор: причины, симптомы и методы лечения
- Перистальтика: понятие, норма и патология
- Клетчатка в питании человека: польза, содержание в продуктах и БАДах
- Методы улучшения перистальтики кишечника: питание, упражнения и препараты
- Препараты для улучшения перистальтики кишечника
- Меры по профилактике запоров: питание и другие факторы
- Моторика кишечника: понятие, норма и патология, лечение нарушений
- Упражнения при запорах для улучшения работы кишечника
Реабилитация
При работе с пациентами, у которых диагностирован парез кишечника, врачи Юсуповской больницы разрабатывают не только терапевтический комплекс, но и программу реабилитации. Опытные реабилитологи стимулируют активность кишечника с помощью массажа живота. Кроме этого, пациенту в период восстановления показана специальная диета, позволяющая снизить нагрузку на кишечник.
В Юсуповской больнице осуществляется качественное медицинское обслуживание, а также поддерживается высокий уровень сервиса. Современное оборудование и высокая квалификация специалистов обеспечивают оперативную диагностику нарушения и определение наиболее рациональных методов терапии. Важным преимуществом многопрофильной клиники является отсутствие очередей и быстрая запись на прием по телефону.
Записаться на приём
Григорий Олегович Гревцев
Инструктор по лечебной физкультуре
Как лечить болезнь
Главная задача терапевтических действий — подавление источника пареза кишечника. Чаще всего применяется консервативные способы, включающие фармакотерапию (препараты, стимулирующие перистальтику), разгрузку кишечника (ректальная трубка, зонд) и изменение режима питания.
Неплохие результаты показали сопутствующие процедуры. Парез кишечника легче победить, если параллельно с основным лечением проводить сеансы физиотерапии (массаж) и использовать клизмы с полезными травяными растворами. Некоторые специалисты рекомендуют часто использовать жевательную резинку и заниматься щадящими видами спорта (йога, гимнастика).
Прогноз
Вовремя диагностированная паралитическая кишечная непроходимость и заболевание, которое к ней привело, адекватная действенная терапия или послеоперационная диагностика и реабилитация делают исход патологии на первой стадии благоприятным. 2 и 3 стадия лечению поддаются сложнее из-за нарастающих системных нарушений и изменений в органах, особенно у детей.
Исход лечения патологии во многом зависит от причины, которая ее вызвала. Поэтому часто спрогнозировать его трудно, например, при онкологических заболеваниях или тяжелом перитоните.
Рекомендуем: Для чего и как делать массаж новорожденному при коликах
Профилактические меры
Если вам предстоит оперативное вмешательство в районе брюшной полости, вы сами можете заранее о себе позаботиться и предотвратить послеоперационный парез кишечника.
Старайтесь при возможности выбирать более современные и менее травматические способы оперирования. Например, спросите у своего врача, можно ли назначенную операцию провести не с помощью полостного вмешательства, а отдать предпочтение лапароскопии. А в случаях уже имеющихся тяжелых заболеваний желудочно-кишечного тракта необходимо сразу после операции проводить стимуляцию кишечника и назо-гастральную аспирацию, не дожидаясь полного отказа органа.
Чтобы предупредить развитие кишечного пареза, важно не допускать травмирование живота, своевременно лечить патологии, которые могут его вызвать. В остальном предупредить илеус могут врачи. Для этого рекомендуется проводить операции в брюшной полости малоинвазивными методиками с предварительным введением в брыжейку или другие участки кишки новокаина. Важно не допускать образование гематом, нагноений во время операции.
Цекостомия относится к хирургическому виду процедуре. Выполняют она достаточно редко. В запущенных ситуациях производится открытая операция на пищеварительный канал.
Нередко при парезе органа производят колоноскопию с дренированием. Этот тип мероприятий помогает многим больным, поэтому радикальная методика выполняется крайне редко.
Прогноз выздоровления определяется четырьмя главными факторами в виде:
- своевременного обращения к доктору;
- назначения правильного лечения;
- возраста больного;
- наличия неблагоприятных осложнений.
Если у больного возникает перфорация кишечника, то в 40% случаев наблюдается смертельный исход. Даже при полном выздоровлении возможно повторное развитие недуга. Рецидивы чаще всего встречаются у малышей, стариков и людей с ослабленной иммунной функцией.
После лечебной терапии для предотвращения повторного развития заболевания нужно соблюдать некоторые рекомендация.
Профилактика пареза кишечника заключается в следующем:
- двигательная активность. Необходимо каждый день делать зарядку и совершать пешие прогулки. Малоподвижный образ жизни ведет к застаиванию каловых масс;
- правильное питание. Из рациона стоит исключить продукты, которые раздражают кишечные стенки. Сюда относят жирную, острую, жареную, соленую пищу. В рацион должно входить много клетчатки и разжиженных блюд;
- соблюдение питьевого режима. В организм должно поступать не менее двух литров жидкости для взрослого;
- отказ от пагубных привычек. Необходимо бросить курить и не злоупотреблять спиртными напитками;
- своевременное обнаружение и лечение болезней острого и хронического характера;
- проведение операций при помощи лапароскопии;
- предупреждение отравлений и травмирования головного и спинного мозга;
- лечение патологических процессов с сердцем и легкими.
Если говорить про парез у малышей, то родители должны тщательно прислушиваться к своему ребенку. Беспокойный плач, плохой стул и беспокойство должны насторожить родителей. Чаще всего патология в таком возрасте имеет врожденный характер, поэтому обследование стоит провести как можно раньше.
Зачастую данная патология развивается после проведения оперативного вмешательства на кишечный орган. В последнее время врачи все чаще стали отдавать предпочтение эндоскопическим процедурам, так как они более безопасные и не менее эффективные.
Излечить болезнь можно, да и предотвратить ее развитие тоже. Достаточно соблюдать все рекомендации и своевременно обращаться к специалисту. Главными принципами здоровья кишечника является ведение правильного образа жизни, куда входит рациональное питание, двигательная активность и отказ от пагубных привычек.
Читайте также:


