Периферическая нейропатия боли в спине

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Эпидемиология
- Причины
- Факторы риска
- Патогенез
- Симптомы
- Формы
- Осложнения и последствия
- Диагностика
- Дифференциальная диагностика
- Лечение
- К кому обратиться?
- Профилактика
- Прогноз

На начальной стадии нейропатии больной может не подозревать о существовании у него заболевания: например, периферическая нейропатия конечностей часто начинает проявляться щекочущими или покалывающими ощущениями в пальцах рук или ног. Далее симптомы становятся более тревожными, и только тогда человек задумывается о посещении врача.
Что же нужно знать о периферической нейропатии, чтобы вовремя выявить проблему и предупредить её дальнейшее развитие? Все необходимые моменты можно узнать из этой статьи.

[1], [2], [3]
Код по МКБ-10
Эпидемиология
Периферическую нейропатию диагностируют примерно у 2,5% людей. Если заболевание выявляется в детском и подростковом возрасте, то наиболее частой причиной его становится наследственная предрасположенность. У пациентов старшего возраста периферическая нейропатия обнаруживается в 8% случаев.
Подавляющая категория пациентов, страдающих периферической нейропатией, относится к возрасту от 35 до 50 лет.

[4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14]
Причины периферической нейропатии
Различные формы нейропатии, по сути, начинают свое развитие с практически одинаковых причин:
- ушиб, рассечение нерва;
- поражение нервных волокон опухолевым процессом;
- критическое снижение иммунной защиты;
- критическая недостача витаминов;
- хроническая интоксикация, в том числе и алкогольная;
- болезни сосудов, воспалительные изменения сосудистых стенок;
- болезни системы кровообращения, тромбофлебиты;
- обменные, эндокринные расстройства;
- микробные и вирусные инфекционные патологии;
- длительный прием некоторых медикаментов – например, при химиотерапии;
- острый полирадикулоневрит;
- наследственное поражение периферических нервов.
Периферическая нейропатия после химиотерапии
Развитие нейропатии после химиотерапии часто является побочным проявлением конкретного химиопрепарата. Однако так бывает не всегда: у многих пациентов развитие периферической нейропатии после химиотерапии связано с токсическим распадом опухолевого процесса. Считается, что некоторые конечные продукты способны значительно ускорить течение системного воспалительного процесса. В подобном случае пациент жалуется на общую слабость, нарушение сна, утрату аппетита. Лабораторно токсический распад опухоли отражается на всех показателях крови.
Нейротоксическая реакция причисляется к своеобразным системным последствиям всех химиотерапевтических схем. Поэтому избежать такого последствия практически невозможно: если снизить дозировку химиопрепарата или вообще отменить его, то прогноз лечения значительно ухудшается. Для продолжения химиотерапии и облегчения состояния пациента врачи дополнительно назначают сильные анальгетики и антивоспалительные средства. В качестве вспомогательного лечения применяют витаминные препараты и иммунодепрессанты.

[15], [16], [17], [18], [19], [20]
Факторы риска
Периферическая нейропатия возникает в результате других факторов и болезней, хотя в ряде случаев причину определить не удается.
На сегодняшний день медиками озвучены почти две сотни факторов, способных привести к развитию периферической нейропатии. Среди них особенно выделяются следующие:
- эндокринные расстройства, ожирение, диабет;
- длительные воздействия токсических веществ (красок, растворителей, химикатов, алкоголя);
- злокачественные заболевания, требующие проведения химиотерапии;
- ВИЧ, вирусное поражение суставов, герпес, ветрянка, аутоиммунные заболевания;
- специфическая вакцинация (к примеру, от бешенства, гриппа);
- возможное травматическое повреждение нервов (к примеру, при ДТП, ножевых и огнестрельных ранениях, открытых переломах, длительных компрессиях);
- хронические переохлаждения, вибрации;
- длительное лечение противосудорожными средствами, антибиотиками, цитостатиками;
- недостаточное питание, недостаточное поступление витаминов B-группы;
- наследственная предрасположенность.

[21], [22], [23], [24], [25], [26], [27], [28], [29], [30], [31]
Патогенез
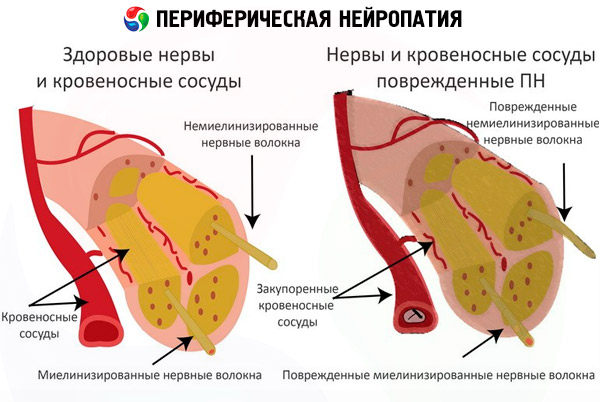
В основе периферической нейропатии лежит дистрофический дегенеративный процесс. То есть, разрушаются нервные волокна одновременно с ухудшением трофики, интоксикацией.
Разрушению подвергаются оболочки нейронов, аксоны (нервные стержни).
Периферическая нейропатия поражает нервные волокна, расположенные вне головного и спинного мозга. Наиболее часто диагностируют нейропатию нижних конечностей, что связано с большей протяженностью нервных волокон. Эти волокна ответственны за общую чувствительность, за трофику тканей и работу мускулатуры.

[32], [33], [34], [35], [36], [37], [38], [39], [40], [41], [42]
Симптомы периферической нейропатии
Клиническая картина периферической нейропатии зависит от типа пораженных нервных волокон. Симптомы могут давать о себе знать далеко не сразу: заболевание проявляется по нарастающему графику, усугубляясь на протяжении многих дней, месяцев и даже лет.
Основным признаком, на которые пациенты обращают внимание, становится мышечная слабость – человек быстро устает, например, при ходьбе или при физической работе. Среди других симптомов выступают боли и судороги в мускулатуре (на начальных стадиях судороги часто проявляются небольшими подергиваниями поверхностных мышечных волокон).
Далее клинические симптомы расширяются. Наблюдается мышечные атрофические изменения, дегенеративные процессы в костных тканях. Нарушается структура кожных покровов, волос, ногтевых пластин. Такие нарушения обычно вызваны поражением сенсорных или вегетативных волокон.
Если поражаются нервные структуры, ответственные за боль и температурную чувствительность, то пациент становится невосприимчивым к болевым и температурным раздражителям. Реже бывает наоборот – когда больной даже незначительное прикосновение воспринимает, как сильную и нестерпимую боль.
При повреждении скоплений вегетативных нервных волокон последствия могут стать более опасными – например, если такие нервы иннервировали дыхательные органы или сердце, то могут возникать неполадки с дыханием, аритмия и пр. Зачастую нарушается функция потовых желез, нарушается мочеиспускательная функция, выходит из-под контроля кровяное давление, в зависимости от того, какие нервы оказываются пораженными.
Первые признаки чаще всего проявляются болями в конечностях и мышцах, однако случается, что периферическая нейропатия обнаруживает себя другими симптомами:
Возможны и другие, неспецифические проявления периферической нейропатии, о которых нужно обязательно сообщить доктору.
Периферическая нейропатия у детей
Появление периферической нейропатии в детском возрасте чаще всего имеет наследственный характер. Такие нейропатии у многих детей проявляются развитием симметричной, нарастающей атрофии мышц – преимущественно дистального типа.
Например, болезнь Шарко-Мари-Тута передается аутосомно-доминантным способом и встречается наиболее часто. Патология характеризуется демиелинизацией поврежденных нервных волокон, с дальнейшей ремиелинизацией и гипертрофией, что приводит к деформации нервов. При этом поражаются чаще нижние конечности.
Острая детская полирадикулонейропатия встречается несколько реже. Эта разновидность детской нейропатии возникает через 15-20 дней после перенесенного инфекционного заболевания. Осложнение проявляется нарушением чувствительности в нижних конечностях, симметричной слабостью, потерей рефлексов. Если в процесс вовлекается бульбарная мускулатура, то наблюдаются трудности с жеванием и глотанием. Прогноз акого заболевания относительно благоприятный: как правило, восстанавливаются 95% пациентов, однако период реабилитации может затянуться до 2-х лет.
Формы
Периферическая нейропатия включает в себя целый ряд болезненных состояний, которые, хоть и имеют общие характеристики, могут быть достаточно разнообразными. Это позволяет выделить различные виды периферических нейропатий, что зависит, как от локализации поражения, так и от механизма развития патологии.
Классификация распространяется также на преимущественное повреждение нервов. Как известно, нервы бывают трех видов, и отвечают они за чувствительность, двигательную активность и вегетативную функцию. Соответственно, периферическая нейропатия может быть нескольких видов:
- Периферическая сенсорная нейропатия диагностируется при повреждении чувствительных нервных волокон. Для патологии характерны острые боли, чувство покалывания, изменение чувствительности в сторону повышения (понижение тоже случается, но значительно реже).
- Периферическая моторная нейропатия протекает с поражением двигательных нервных волокон. Такая патология проявляется слабостью мускулатуры, которая расходится от нижних отделов к верхним, что может вызвать полную утрату двигательной способности. Нарушение двигательной функции сопровождается частыми судорогами.
- Периферическая сенсомоторная нейропатия обладает смешанным характером поражения и проявляется всеми перечисленными клиническими признаками.
- Периферическая вегетативная нейропатия представляет собой поражение нервов вегетативной нервной системы. Для клинической картины характерны повышение потовыделения, нарушение потенции, трудности с мочеиспусканием.
Имеется также клиническая классификация периферической нейропатии, согласно которой различают такие стадии патологии:
- Субклиническая стадия начальных проявлений.
- Клиническая стадия нейропатии – это этап яркой клинической картины, который подразделяется на такие категории:
- хроническая болевая стадия;
- острая болевая стадия;
- стадия без болей на фоне понижения или полной утраты чувствительности.
- Стадия поздних последствий и осложнений.

[43], [44], [45], [46], [47]

Нервная система играет ключевую роль в жизнедеятельности организма, а любое нарушение ее функционирования может вызвать серьезные последствия для здоровья.
Периферическая нейропатия – одна из распространенных патологий, связанных с поражением нервных волокон, которая может иметь разное клиническое течение, но в любом случае требует своевременной диагностики и лечения. Как распознать заболевание, и что делать при появлении симптомов?
Периферическая нейропатия – что это такое?

Периферические нервы расположены вне спинного и головного мозга, а их основная функция заключается в передаче сигналов от ЦНС к другим частям тела, и наоборот. Кроме того, они отвечают за чувствительность кожных покровов, двигательную активность конечностей, иннервацию внутренних органов, принимают участие в процессе роста ногтей и волос.
При периферической нейропатии патологический процесс поражает волокна периферических нервов, вследствие чего они начинают передавать неверные импульсы, что может серьезно нарушить работу организма.
Причины периферической нейропатии
В большинстве случаев патология развивается на фоне алкогольной зависимости или интоксикации, сахарного диабета и синдрома Гийена-Барре (острый воспалительный процесс, имеющий аутоиммунную этиологию). В число второстепенных факторов, которые вызывают периферическую нейропатию, входят:
- воспалительные процессы, травмы или компрессия (сжатие) нервных окончаний;
- наследственная предрасположенность к заболеваниям нервной системы;
- ВИЧ и другие иммунодефицитные состояния;
- аутоиммунные процессы (ревматоидный артрит и т.д.);
- тяжелая почечная недостаточность;
- болезни кроветворения и сосудов;
- злокачественные новообразования;
- острые инфекционные заболевания;
- гормональные и эндокринные нарушения;
![]()
- длительное воздействие на организм тяжелых металлов, радиационного излучения и других
негативных факторов; - применение некоторых лекарственных средств (например, препаратов для химиотерапии, антиконвульсантов, гипотензивных, антибактериальных средств);
- недостаток витаминов на фоне несбалансированного питания;
- психические расстройства.
Кроме того, существует идиопатическая разновидность заболевания, когда точную причину его развития установить не удается.
Что поражается?

Патологический процесс при данной патологии поражает нервы, расположенные в отдалении от головного и спинного мозга – в первую очередь те, которые находятся в нижних конечностях. Иногда заболевание начинается с верхних конечностей, реже – с поражения нервных тканей в других частях тела, а некоторые формы нейропатии затрагивают практически всю периферическую нервную систему.
Кроме того, патология может поражать один или несколько нервов – в зависимости от этого, она делится на моно- и полинейропатию.
Симптомы
Симптомы периферической нейропатии и их выраженность зависят от степени и локализации патологического процесса, а также от общего состояния организма больного. В их перечень входят:
- онемение, снижение чувствительности, отсутствие реакции на внешние раздражители;
- покалывание, жжение, болевые ощущения в пораженных местах;
- подергивания и слабость мышц, которые проявляются даже незначительных нагрузок;
- покраснение и отеки кожных покровов;
- изменение походки, хромота, спотыкание;
- нарушение координации;
- судороги в ногах, возникающие преимущественно в ночное время;
- повышенное потоотделение;
- выпадение волос, ломкость ногтей;
- дисфункции кишечника и мочевого пузыря.
Чем опасна периферическая нейропатия?

При отсутствии лечения симптомы нарушения усугубляются – иногда боль и неприятные ощущения становятся настолько сильными, что мешают человеку вести привычный образ жизни. По мере развития патологического процесса могут возникнуть деформация мышц и полная потеря чувствительности в отдельных частях тела, из-за чего ожоги и другие травмы проходят незамеченными и инфицируются.
Если заболевание поражает нервы, которые отвечают за иннервацию внутренних органов, возможно недержание кала и мочи, проблемы с дыханием, артериальная гипертензия. Наиболее опасное осложнение периферической нейропатии – парезы и параличи вплоть до полной потери способности двигать конечностями. Следует отметить, что разные формы заболевания развиваются по-разному – от появления первых симптомов до серьезного ухудшения состояния больного может пройти несколько недель или несколько лет.
Диагностика

При появлении симптомов периферической нейропатии необходимо оправиться на прием к врачу-невропатологу. Диагноз ставится на основе ряда исследований, в число которых входят инструментальные и клинические методы.
- Первичный медицинский осмотр. Врач собирает жалобы и анамнез больного, с помощью специальных тестов оценивает рефлексы, баланс, координацию, чувствительность и другие показатели работы мышц.
- Анализы. Анализы крови проводятся для выявления воспалительных и инфекционных процессов в организме, измерения уровня глюкозы и гормонов щитовидной железы, а также содержания витаминов и микроэлементов. Иногда больным требуется генетический анализ, поясничная функция и биопсия кожной, нервной и мышечной ткани.
- Электродиагностическое тестирование. Электромиография проводится для оценки электрической активности мышц и скорости передачи импульсов.
- Снимки. Чтобы выявить поражения внутренних органов, костных и мышечных тканей используется магнитно-резонансная и компьютерная томография – они позволяют получить послойные снимки структур организма и выявить практически любые нарушения, начиная механическими травмами, заканчивая доброкачественными и злокачественными новообразованиями.
Некоторым больным дополнительно требуется консультация эндокринолога, иммунолога, инфекциониста и других узких специалистов.
Лечение

Для лечения периферической нейропатии в первую очередь следует выявить и устранить причину заболевания. Если патология была вызвана воспалительными и аутоиммунными процессами, больным рекомендуется плазмоферез (очистка крови от антител и токсинов), а при компрессии нервов необходимо хирургическое вмешательство.
Кроме того, при данном диагнозе необходимы терапевтические методы, направленные на купирование симптомов, облегчение общего состояния больного, регенерацию нервных и мышечных тканей. Для этого используется комплексный подход, который включает медикаментозные средства, методы физиотерапии и альтернативной медицины.
- Медикаментозная терапия. В число препаратов, которые применяются для лечения периферической нейропатии, входят обезболивающие и противовоспалительные средства, антиоксиданты, иммуноподавляющие и седативные лекарства, антидепрессанты. Для улучшения общего состояния организма используется витаминотерапия, причем особенно полезны при поражениях нервных окончаний витамины группы В.
- Электрофорез. Электрофорез способствует проникновению активных компонентов лекарственных средств непосредственно в места поражения, а электрический ток обеспечивает дополнительную стимуляцию мышц и нервов.
- Физиотерапия. Физиотерапевтические процедуры (магнито- и лазеротерапия, грязевые аппликации, УВЧ и т.д.) способствуют улучшению кровообращения и метаболического обмена в тканях, способствуют процессам регенерации и поддерживает мышечный тонус в норме.
- Дополнительные методы. В качестве дополнительных методов лечения периферической нейропатии применяется мануальная терапия, массаж, акупунктура и лечебная физкультура. Для облегчения состояния при сильных болях следует использовать трости, ходунки, шины, а в тяжелых случаях инвалидное кресло. Возможно применение народных рецептов (травяные отвары и настои, мед и другие продукты пчеловодства), но перед лечением следует проконсультироваться с врачом и убедиться в отсутствии аллергических реакций.
Профилактика

Для предотвращения развития нейропатии следует отказаться от вредных привычек, сбалансировано питаться, принимать витаминные комплексы и заниматься легкой физической активностью. Кроме того, следует соблюдать режим дня, полноценно отдыхать, по возможности избегать травм, серьезных нагрузок и воздействия вредных веществ, своевременно лечить воспалительные и инфекционные заболевания, принимать лекарственные препараты только по рекомендации врача.
Немаловажную роль играют профилактические медицинские мероприятия – после достижения 40-летнего возраста следует раз в полгода сдавать анализ крови на содержание сахара в крови, проходить осмотры у эндокринолога, ревматолога и невролога.
Полезное видео
Чтобы узнать больше посмотрите видео на тему невропатия периферических нервов
Заключение
Периферическая нейропатия – опасное заболевание, которое может привести к серьезным осложнениям и значительно ухудшить качество жизни больного, но при своевременной диагностике и лечении неприятных последствий для здоровья можно избежать.
Периферическая полинейропатия развивается вследствие поражения периферических нервов. Вначале пациенты не обращают внимание на жжение в руках и ногах. Полинейропатия прогрессирует, развиваются другие симптомы поражения периферической нервной системы, нарушается качество жизни пациента. Для того чтобы назначить адекватное лечение, врачи Юсуповской больницы с помощью современных методов исследования устанавливают причину заболевания.
Для лечения периферической полинейропатии неврологи применяют лекарственные препараты, обладающие высокой эффективностью и минимальным спектром побочных эффектов. Тяжёлые случаи заболевания обсуждают на заседании экспертного совета с участием профессоров и врачей высшей категории. Ведущие специалисты в области лечения заболеваний периферической системы коллегиально принимают решение в отношении тактики ведения пациентов с тяжёлыми формами периферических полинейропатий.

Причины и виды периферических полинейропатий
Периферическая полинейропатия может развиться вследствие многих причин:
- отравления;
- травмы нерва;
- опухоли;
- нарушения иммунитета;
- нехватки витаминов;
- алкогольной болезни;
- проблемы с сосудами;
- васкулита;
- заболеваний крови;
- нарушений обменных процессов.
Периферические нервы поражаются патологическим процессом при эндокринной патологии, вирусных и бактериальных инфекциях, потреблении отдельных лекарственных средств. Полинейропатия может развиться по причине отягощённой наследственности и у онкологических больных. Часто причину заболевания врачи не могут определить.
Полинейропатия может быть токсической, сосудистой, инфекционной, соматогенной (появляющейся из-за сбоев в работе внутренних органов), аутоиммунной и наследственной. Также различают следующие виды полинейропатий:
- острая воспалительная демиелинизирующая полинейропатия (синдром Гийена-Барре) – развивается вследствие поражения нервных волокон аутоиммунными антителами;
- сывороточные полинейропатии –возникает при введении противостолбнячной или антирабической сыворотки;
- дифтерийная полинейропатия – провоцируется дифтерийной палочкой и её токсинами;
- вегетативная полинейропатия – возникает преимущественно при интоксикациях угарным газом, сероводородом, марганцем;
- уремическая полинейропатия – развивается при хронической почечной недостаточности;
- паранеопластическая полинейропатия – формируется у пациентов со злокачественными новообразованиями;
- диабетическая полинейропатия – встречается у 70% пациентов, которые страдают сахарным диабетом первого типа.
При невыясненной природе заболевания врачи говорят об идиопатической полинейропатии. По морфологическим признакам различают 2 формы повреждения периферического нерва: миелинопатию и аксонопатию. Клинические проявления аксонопатий и миелинопатий различаются по скорости вовлечения в патологический процесс мышц, по течению процесса, особенностям вовлечения в процесс чувствительных, двигательных и вегетативных волокон. Отдельных формы периферической полинейропатии имеют особенности клинических симптомов, которые неврологи учитывают при постановке этиологического диагноза.
Симптомы и диагностика полинейропатии
Главными признаками периферической полинейропатии являются:
- ощущение жжения, изменение чувствительности, слабость в руках и ногах;
- атрофия мышц конечностей;
- снижение либо выпадение рефлексов;
- периферические параличи.
При полинейропатии симптомы заболевания вначале появляются пальцев и кистях рук на кончиках кистей и пальцев рук или в стопах. Они постепенно продвигаются вверх по ногам и рукам конечностям. В запущенных случаях полинейропатии поражёнными оказываются сразу и руки, и ноги. В основе симптомов периферической полинейропатии находятся расстройства трёх типов: сенсорные, двигательные и вегетативные. В зависимости от причин и механизма развития заболевания в клинической картине могут преобладать симптомы определённой группы или их сочетание.
Чувствительные (сенсорные) проявления сопровождают токсические или обменные подвиды полинейропатии. Они бывают позитивными и негативными. К позитивным признакам относятся:
Негативные сенсорные симптомы периферической полинейропатии проявляются сниженной чувствительностью в нижнем участке живота и пальцах конечностей. Такие признаки заболевания характерны для воспалительной демиелинизирующей и паранеопластической полинейропатии. Они могут возникнуть при острой нехватке витаминов В12 и Е.
Двигательные расстройства проявляются слабостью в конечностях. Она обычно начинается со стоп. Нередко в патологический процесс вовлекаются мышцы глотки и головы, шеи и верхней части туловища. Иногда парализованными оказываются обе верхние конечности. К этой группе симптомов относятся мышечные подёргивания, болезненные судороги, синдром беспокойных ног.
Причиной вегетативных проявлений периферической полинейропатии является поражение вегетативных волокон. К висцеральным, или органным симптомам относятся:
- фиксированный пульс;
- предобморочные состояния;
- снижение артериального давления при переходе из горизонтального положения в вертикальную позу;
- нарушение потенции и регуляции работы сфинктеров;
- расстройства моторики пищеварительных органов;
- нарушения дыхательной системы, потоотделения и терморегуляции.
К вегетативно-сосудистым симптомам полинейропатии относится снижение температуры кожи стоп и кистей, мраморная окраска и отёчность этих участков. Вегетативно-трофические расстройства представлены деформацией ногтей и пальцев, трофическим поражением суставов, истончением кожи и образованием язвочек.
Врачи Юсуповской больницы проводят неврологическое обследование пациентов с подозрением на периферическую полинейропатию. Невролог определяет необходимость проведения дальнейших исследований – электронейромиографии и сенсорного тестирования. При наличии показаний выполняют спинномозговую пункцию и делают анализ цереброспинальной жидкости. В ней можно определить антитела, поражающие периферические нервы.
Исследование уровня глюкозы в крови помогает выявить сахарный диабет. С помощью анализов крови врачи устанавливают нехватку витаминов, почечную недостаточность, нарушение обмена веществ и функции иммунной системы. Тесты на силу мышц позволяют выявить признаки судорожной активности или повреждение двигательных нейронов. Оценка способности ощущать вибрации, мягкое касание, положение тела, температурную и болевую восприимчивость помогает врачам определить поражение сенсорных структур.
Диагноз подтверждают с помощью инструментальных методик:
- компьютерной томографии;
- магнитно-резонансной томографии;
- нейроэлектромиографии;
- биопсии нерва или кожи.
Лечение полинейропатии
Основой лечения периферической полинейропатии является медикаментозная терапия. Врачи клиники неврологии назначают пациентам лекарственные препараты, обладающие высокой эффективностью и минимальным побочным действием. Комплексная терапия полинейропатий включает физиотерапевтические методы лечения. При развитии парезов специалисты клиники реабилитации с помощью современных методик восстанавливают двигательную функцию.
Неврологи определяют причину патологии периферических нервов и проводят терапию основного заболевания. Пациентов консультирует генетик, кардиолог, эндокринолог. Неврологи Юсуповской больницы придерживаются европейских и американских рекомендаций по лечению периферической полинейропатии:
- проводят лечение провоцирующего заболевания;
- обеспечивают прекращение взаимодействия с токсинами и аллергенами;
- назначают симптоматическую терапию, витамины, лекарственные средства, улучшающие работу нервной системы;
- оказывают ортопедическую помощь.
Периферические токсические полинейропатии
Токсинами чаще всего поражаются аксоны (длинные цилиндрические отростки нервной клетки, по которым нервные импульсы идут от тела клетки к иннервируемым органам и другим нервным клеткам) периферических нервов. Если поступление токсического вещества в организм продолжается, изменения развиваются в нейронах спинного мозга, аксонах кортикоспинального и спиноцеребеллярного трактов. В этом случае возникает симметричная периферическая полинейропатия с преобладанием симптомов в ногах. Симптомы прогрессируют в проксимальном направлении.
При алкогольной полинейропатии основной причиной поражения периферической нервной системы является не столько токсическое действие этилового спирта, сколько нарушение питания и дефицит в организме витаминов группы В. В большинстве случаев алкогольная полинейропатия протекает подостро. Боли, парестезии в ногах часто проходят незамеченными. В течение нескольких дней развивается вялый парез нижних конечностей. Иногда в процесс вовлекаются и нервы рук.
Выделяют несколько клинических форм алкогольной полинейропатии:
- вегетативная;
- чувствительная;
- смешанная форма (чувствительно-двигательная);
- псевдотабетическая – при выраженных нарушениях мышечно-суставной чувствительности и сенситивной атаксии (расстройстве сенсорного восприятия давления, вибрации и положения тела в пространстве, которое приводит к нарушению координации и двигательной функции).
Нередко неврологам удаётся проследить стадийность развития периферической алкогольной полинейропатии, когда вегетативная форма заболевания переходит в чувствительную, затем в смешанную и впоследствии в псевдотабетическую. Прогноз на ранних стадиях заболевания благоприятный. При длительном течении полинейропатии полного восстановления функции не происходит.
В результате острого или хронического отравления мышьяком развивается мышьяковая полинейропатия. Мышьяк используется в ряде производств (стекольной промышленности, производстве красок, обоев, обработке кожи). В случаях хронического отравления медленно развивается картина сенсомоторной периферической полинейропатии, которая сопровождается интенсивной болью. Полинейропатии часто сопутствуют другие симптомы хронической интоксикации мышьяком: сыпь, экзема, усиленная пигментация кожи, анемия (малокровие). Неврологи назначают пациентам тиоловые препараты, которые связывают мышьяк: унитиол, дикаптол, димеркапрол. Прогноз в отношении восстановления функции пораженных нервов благоприятен, но восстановление затягивается на многие месяцы.
Свинцовая периферическая полинейропатия может развиваться у наборщиков, печатников, рабочих резиновой промышленности, литейщиков, плавильщиков, маляров, работающих со свинцовыми красками. Заболевание развивается медленно, в течение нескольких недель, иногда на фоне выраженной общей интоксикации. У пациентов развивается полинейропатия пальцев и кистей рук. В большинстве случаев развивается двигательная форма полинейропатии, значительно реже – смешанная сенсомоторная форма поражения периферических нервов. Прежде всего, страдают разгибатели пальцев и кисти, мышцы-сгибатели в патологический процесс не вовлекаются. Терапия заболевания заключается в назначении пациентам комплексонов или хелатов – веществ, образующих стабильные соединения со свинцом и способствующие резкому ускорению его выделения с мочой.
При наличии первых признаков периферической полинейропатии записывайтесь на приём к неврологу по телефону Юсуповской больницы. После обследования, выявления причины заболевания, неврологи проводят комплексную терапию периферической полинейропатии. При наличии двигательных расстройств восстановительный курс можно пройти в клинике реабилитации.
Читайте также:



