Постуральная терапия при болезнях позвоночника
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Причины кифоза (сутулости)
Существуют три основных типа аномальных кифоза: постуральный кифоз, кифоз Шейермана, и врожденных кифоз.
Постуральный кифоз (сутулость) является наиболее распространенным типом кифоза. Он чаще встречается у девочек, чем у мальчиков и, как правило, впервые обращает на себя внимание в подростковом возрасте.
Постуральный кифоз (сутулость) также имеет тенденцию к распространению среди молодых взрослых. При таком кифозе (результатом нарушения осанки) таз отклоняется назад, а плечи вперед. Основная причина постурального кифоза это слабость мышц спины и грудной клетки, которая увеличивается при длительных статических нагрузках. Кроме того, неправильная биомеханика приводит к неправильному распределению нагрузок на структуры позвоночника, возникающих при нарушенной осанке и износу связок, дисков. И хотя плохая осанка может не оказывать каких-либо немедленных негативных последствий, в долгосрочной перспективе постуральный кифоз может стать причиной раннего развития дегенеративных изменений в позвоночнике и серьезных проблем.
Кифоз Шейермана также в основном дебютирует в подростковом возрасте. Этот тип кифоза является результатом структурной деформации позвонков. При кифозе Шейермана – Мау нередко кифотическая деформация нередко сочетается со сколиозом. Характерной особенностью кифоза Шейермана –Мау является наличие клиновидной деформации не менее трех соседних позвонков. Причина этого вида кифоза до сих не изучена.
Врожденный кифоз является наименее распространенным типом аномального кифоза. Этот кифоз обусловлен неправильным развитием во время внутриутробного развития. Существуют и другие заболевания, которые могут привести к кифозу у взрослых. Наиболее распространенным из них является кифотическая деформация позвоночника вследствие компрессионных переломов, обусловленных остеопорозом. Другие причины избыточного кифоза включают дегенеративный артрит, болезнь Бехтерева, инфекции позвоночника и опухоли позвоночника. Каждое из этих заболеваний может привести к уплощению передней части позвонков и развитию кифоза.
Большинство случаев кифоза вызваны нарушением осанки тела и редко приводит к серьезным осложнениям. Тем не менее, любой пациент, у которого появились признаки или симптомы кифоза должен обратиться к врачу для того, чтобы исключить серьезные причины кифоза.
Диагностика
В первую очередь, врачу необходимо изучить историю заболевания:
- Наличие в семейной истории кифоза, так как некоторые виды кифоза имеют генетическую детерминированность.
- Дата появления признаков кифоза
- Измерение степени искривления позвоночника на основании рентгеновских снимков, а также наличие прогрессирования деформации.
- Наличие или отсутствие боли - не при всех типах кифоза имеет место болевой синдром. В тех же случаях когда есть болевой синдром врачу необходимо выяснить, какие факторы приводят к усилению болей, а также наличие корешковых болей.
- Наличие нарушений функций органов малого таза (мочевого пузыря и кишечника), что может свидетельствовать о наличии компрессии спинного мозга.
- Нарушения двигательных функций в конечностях могут быть признаком компрессии нервных структур.
- Наличие оперативных вмешательств на позвоночнике, что может быть причиной ослабления мышц спины и таким образом развития кифоза.
Физический осмотр позволяет врачу определить наличие искривления объем движений в позвоночнике при выполнении определенных движений.
Изучение неврологического статуса позволяет определить состояние сухожильных рефлексов, мышечную силу, чувствительность.
рефлексы и сила ваших мышц.
Как правило, при кифозах, в первую очередь, назначается рентгенография как обзорная, так и в боковых проекциях, что позволяет определить степень искривления и возможные изменения в костных тканях. При необходимости может быть назначено МРТ исследование особенно если признаки компрессии нервных структур или есть необходимость визуализации мягкотканых структур. Кроме того, могут быть назначены КТ или другие методы исследования, например ЭНМГ для определения нарушений проводимости. Лабораторные методы исследования необходимы в тех случаях, когда необходимо исключить воспалительные заболевания, такие как болезнь Бехтерева.
Лечение
Постуральный кифоз (сутулость) обычно хорошо поддается лечению с помощью ЛФК. Физические нагрузки, подобранные индивидуально, позволяют восстановить силу мышц спины и обеспечить более правильную осанку. Медикаментозное лечение и физиотерапия могут применяться при наличии болевых проявлений. Кроме того, хороший эффект дает массаж. Постуральный кифоз, как правило, не приводит к серьезным осложнениям и не требует оперативных методов лечения.
Кифоз Шейермана-Мау обычно лечится консервативно и включает в себя комбинацию ЛФК, массажа, физиотерапии, а при наличии болевого синдрома возможен прием НПВС. При прогрессировании кифоза возможно применение корсетов, особенно если искривление 45 градусов и более и применение корсета в подростковом возрасте несколько приостановить развитие кифоза. Корсет обычно не рекомендуется при болезни Шейермана-Мау, если пациент уже взрослый и рост опорно-двигательного аппарата уже прекратился. В некоторых случаях при значительном кифозе при болезни Шейермана – Мау может быть назначено хирургическое лечение, если искривление более 75 градусов, при наличие стойкой неврологической симптоматики или есть нарушения функции органов грудной клетки. Целью оперативного лечения является частичное уменьшение кифоза, уменьшение болей и улучшение биомеханики позвоночника, а при нарушении функции органов грудной клетки, улучшение функций дыхательной и сердечнососудистой систем.
Существуют различные виды хирургических операций, в зависимости от специфики каждого конкретного случая. Независимо от методики, операция позволяет добиться определенного частичного выпрямления и проводится операция с использованием различных фиксаторов.
Лечение врожденного кифоза часто проводится с использованием оперативных методов в раннем возрасте, так как это позволяет значительно уменьшить риск прогрессирования деформации по мере роста пациента.
Прогноз
Большинство пациентов с кифозом (диагноз которых верифицирован) очень хорошо поддается лечению с помощью консервативных методов лечения, особенно ЛФК (в первую очередь постуральный кифоз) и не требуют длительного наблюдения. В тех случаях, когда необходимо оперативное лечение, пациенты после реабилитации могут вернуться через некоторое время к полноценной жизни и не требуют постоянного наблюдения врача.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Постуральная неустойчивость – это синдром, при котором возникают затруднения в удержании равновесия в определенной позе или при смене позы. Достаточно часто постуральная неустойчивость отмечается при развитии паралича и болезни Паркинсона, хотя не исключено развитие постуральной неустойчивости как самостоятельного заболевания. Синдром развивается в результате нарушений в головном мозге: поражения базальных ганглиев, ствола мозга, лобных долей. Постуральная неустойчивость характеризуется шаткой походкой, склонностью к падению. В тяжелых случаях пациенты не могут стоять или сидеть самостоятельно.

Лечение постуральной неустойчивости успешно выполняют в Юсуповской больнице. Квалифицированные неврологи и психотерапевты используют в своей работе высокотехнологичное оборудование и современные методики лечения заболеваний нервной системы, что позволяет получать наиболее благоприятные результаты.
Агорафобия: постуральная фобическая неустойчивость
Постуральная неустойчивость возникает в результате развития фобии у человека. Агорафобия представляет собой боязнь открытого пространства и скопления людей. При данном расстройстве психики возникают следующие страхи:
- страх большого количества людей,
- боязнь появления нестандартной ситуации на публике,
- страх при прохождении по большой площади или улице,
- страх посещения публичных мест, которые нельзя покинуть незамеченным (театры, рестораны, общественный транспорт).
Агорафобия обычно связана с боязнью прилюдно опозориться в случае приступа паники. Поскольку приступ паники обычно возникает спонтанно, постоянное ожидание его появления усугубляет ситуацию. Человек боится покинуть зону комфорта, избегает ситуаций, способных вызвать чувство страха. Во время приступа паники у больного агорафобией может развиваться постуральная фобическая неустойчивость. Ее характеристиками будут:
- отсутствие объективных причин для нарушения равновесия, головокружений и неустойчивости при ходьбе;
- головокружение развивается во время приступов страха, при этом человек может терять связь с действительностью, испытывать кратковременные покачивания;
- приступ постуральной неустойчивости возникает в определенных ситуациях, связанных с фобией.
У человека с агорафобией постепенно увеличивается количество ситуаций, которые приводят к постуральной неустойчивости. В результате нарастает стремление исключить подобные ситуации в жизни, результатом чего становится замкнутость и отстраненность. Люди с агорафобией могут неделями и даже годами не покидать свое жилище. Постуральная фобическая неустойчивость больше связана с эмоциональным расстройством, чем с физическими нарушениями головного мозга.
Постуральная неустойчивость при болезни Паркинсона
При болезни Паркинсона постуральная неустойчивость является одним из основных симптомов развития заболевания. Возникновение болезни Паркинсона связано с дегенерацией нейронов и нарушением работы базальных ганглиев, которые отвечают за прямохождение и походку человека.
Прогрессирующая дегенерация участка головного мозга, который отвечает за постуральные механизмы и рефлексы (прямохождение, координацию движений и сохранение равновесия тела), постепенно все больше склоняет тело больного вперед. Вначале это приводит к нарушениям походки и утрате чувства равновесия, а в дальнейшем лишает человека способности самостоятельно сидеть и передвигаться. В результате человек остается прикованным к инвалидному креслу.
Постуральная неустойчивость: лечение
Для лечения синдрома постуральной неустойчивости прежде всего требуется исключить заболевание, которое ее вызывает. В случае психологических причин развития состояния необходима помощь психолога для устранения фобии, приводящей к постуральной неустойчивости. Психотерапия может занимать длительный период времени, в зависимости от степени углубления страхов в подсознание пациента. Для облегчения состояния больного ему могут назначаться антидепрессанты и успокоительные. Выбор препаратов определяет только лечащий врач в зависимости от индивидуальных особенностей больного. Нельзя самостоятельно назначать подобные препараты, что чревато ухудшением состояния здоровья.
В лечении постуральной неустойчивости, связанной с болезнью Паркинсона, применяют комплексный подход. В настоящее время болезнь Паркинсона считается неизлечимой, поэтому все терапевтические мероприятия направлены на облегчение состояния пациента и снижение темпов развития заболевания. Основными препаратами, устраняющими двигательные нарушения, являются леводопа, агонисты дофаминовых рецепторов и ингибиторы МАО-Б. Поскольку болезнь Паркинсона связана со снижением уровня дофамина в головном мозге, его восполняют с помощью данных медикаментов.
При неэффективности консервативной терапии, для устранения двигательных нарушений может быть применена паллидотомия. Это хирургическая операция на головном мозге, при которой происходит частичное разрушение бледного шара. Также для лечения болезни Паркинсона применяют нейростимуляцию – малоинвазивная нейрохирургическая операция с направленной симуляцией определенных структур головного мозга электрическим током.
Специалисты Юсуповской больницы берутся за самые сложные случаи и достигают максимального терапевтического эффекта. Обратившись в Юсуповскую больницу, пациент получает квалифицированную медицинскую помощь и психологическую поддержку, что позволяет значительно улучшить качество его жизни.
Юсуповская больница расположена недалеко от центра Москвы, здесь принимают пациентов круглосуточно. Записаться на прием и получить консультацию специалистов можно по телефону клиники.
Человек — это единственное существо на земле, основным способом передвижения которого является прямохождение. Наиболее приближенным к человеку существом, находящимся в похожих условиях, является жираф с его длинной шеей. Но у человека, в отличие от жирафа, все отделы позвоночника расположены вертикально, и подвергаются наибольшему влиянию силы тяжести.
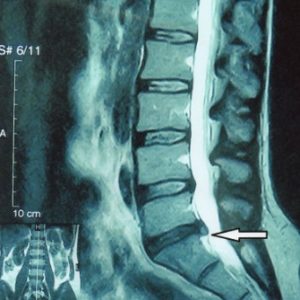
Это грыжа поясничного отдела на снимке МРТ.
Для борьбы с силой тяжести природа придумала множество компенсаторных механизмов. Это физиологические изгибы позвоночника, лордозы и кифозы, которые делают контуры позвоночного столба в сагиттальной плоскости немножко похожим на знак интеграла. Это упругий и пружинящий свод стопы, и наконец, это наличие межпозвонковых дисков, которые играют роль смягчающих прокладок, не позволяющих сотрясать череп и головной мозг при ходьбе и беге.
На протяжении всей жизни человек подвергается разрушительному влиянию силы тяжести, и наиболее убедительным доказательством ее действия можно считать увеличение роста космонавтов, которые несколько месяцев провели на орбите. Этот прирост был вызван увеличением толщины межпозвонковых дисков, лишённых действия гравитации. Да что говорить о космонавтах, ведь у молодых людей утром рост всегда на 1-2 см выше, чем вечером перед сном. Причина та же самая.
Поэтому естественно, что в лечении многих заболеваний опорно-двигательного аппарата применяется вытяжение, как комплекс силового воздействия, обратный земной гравитации. Используется вытяжение позвоночника при протрузиях и грыжах, особенно поясничного отдела, который нагружается наиболее сильно. Известно, что именно высокое и неравномерное давление на диск является производящим фактором, в результате которого возникает сначала протрузия, или выпячивание диска. Затем его наружные слои разрываются, и протрузия превращается в грыжу.
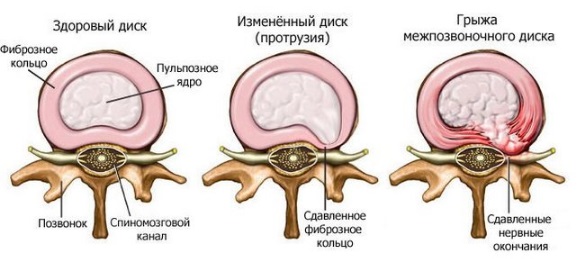
Среди разновидностей механотерапии встречаются разнообразные способы вытяжения позвоночника, которые иначе называются тракционной терапией. Что это такое — тракционная терапия? Насколько показано вытяжение позвоночника при межпозвонковых протрузиях и грыжах?
Что такое тракционная терапия?
Тракционная терапия, или вытяжение позвоночника, его растяжка, относится к физиотерапевтическим методам, к способам механического воздействия, или механотерапии, и применяется на этапе реабилитации, то есть в стадию относительного благополучия, или ремиссии. В острую стадию, при наличии болей, вытяжение категорически противопоказано!
Физическим смыслом тракционной терапии можно считать повышение расстояния между позвонками, осуществляемого с помощью нагрузки различным весом. Нагрузка или регулируется, или имеет нерегулируемый, постоянный характер. При выполнении процедуры не в первый раз, на подготовленном позвоночнике, можно добиться увеличения расстояния между соседними позвонками у здорового взрослого человека на два, и даже два с половиной миллиметра.
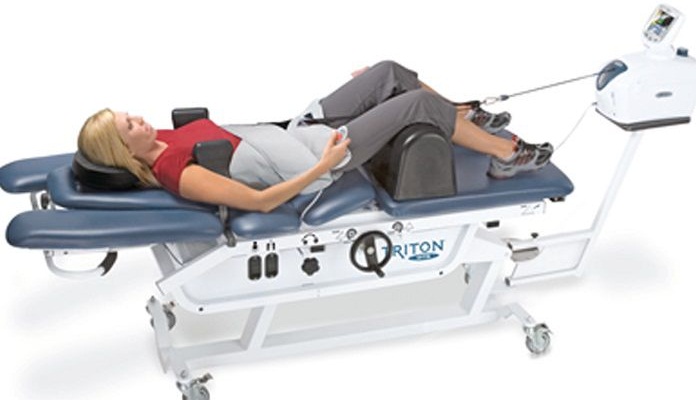
Тренажер для вытяжения.
К чему же приводит такое увеличение расстояния? Вот лечебные факторы тракционной терапии:
- увеличение расстояния между позвонками ведет к уменьшению давления внутри межпозвонковых дисков;
- уменьшается хронический мышечный спазм окружающих позвоночник глубоких мышц, как реакция на растяжение;
- между позвонками увеличивается размер соответствующих отверстий, в которых проходят нервы и корешки, что предотвращает их компрессию в костных каналах;
- разрешаются функциональные блокады мелких суставов между позвонков, которые имеют большое количество соединительной ткани, то есть связок.
В итоге эти лечебные факторы реализуются следующими эффектами:
- обезболивание – анальгетический пролонгированный эффект;
- снятие мышечного спазма;
- коррекция осанки;
- освобождение компремированных (сжатых) нервных корешков;
- улучшение кровоснабжения спинного мозга и повышение трофики межпозвонковых дисков за счет оптимизации диффузного питания;
- ликвидация или уменьшение пролапса диска при грыже, при протрузии, или предотвращение увеличение размеров уже сформировавшейся грыжи.
Виды вытягивания, или тракций
Обычно ручное вытяжение никогда не рекламируется отдельно на сайтах частных медицинских центров: оно входит в прием врача — мануального терапевта, специалиста по орторелаксации, кинезиотерапевта, и подобных специалистов. Кстати, самым простым ручным вытяжением, которое можно проводить самому, можно считать вис на турнике.

Может быть ручное вытяжение всех отделов позвоночника, и пациентам, которым показан этот вид механического воздействия, лучше всего начинать именно с ручных методов. Дело в том, что ручные тракции проводятся более мягко, с незначительной нагрузкой, и более щадящим способом, чем аппаратная вытяжка. Это позволяет лучше дозировать усилие врача, он ощущает под своими руками непосредственную реакцию спазмированных мышц и связок, и во время проведения тракции он проводит соответствующую коррекцию. При аппаратном вытяжении это невозможно. Врач, особенно опытный вертебролог, всегда чувствует, какая необходима сила давления, каково направление вектора тяги, он получает от пациента обратную связь, которая в том числе является не только вербальной, или словесной, но и ощущаемой под пальцами.

Процедуры в бассейне.
Бальнеологический компонент может быть представлен как обычной, пресной водой, так и минеральной. Пациент может находиться в углекисло-сероводородной ванне, радоновой, хлоридно-натриевой, или даже скипидарной. Химический состав воды по-разному позволяет проводить процедуры, так же, как и существующая градация температурного эффекта.
Так, сероводородная и скипидарная ванна расширяет сосуды, улучшает периферический кровоток, и позволяет получить выраженное расслабление мышц, поэтому это вытяжение показано пациентам с радикулитом на фоне вегетативно-трофических расстройств. Если пациент принимает хлоридно-натриевые ванны, то это особенно улучшает функцию венозного оттока, и они помогут пациентам с хронической венозной недостаточностью в области малого таза, нижних конечностей, с различными отеками и варикозной болезнью. Наконец, применение радоновых ванн позволяет быстро купировать болевой синдром у пациентов с неосложненным течением протрузий и грыж.
Как раз у пациентов с протрузиями и грыжами поясничного отдела позвоночника показано именно подводное вытяжение. Если пациент находится в воде с вытянутыми ногами, то поясничный лордоз уменьшается незначительно, и растяжка под водой часто сразу же прекращает корешковый болевой синдром.
Нахождение в воде практически сводит к нулю вес тела человека, и это позволяет проводить подводные тракции в самых разных положениях. Это вертикальная (венгерская) поза, горизонтальное положение, провисание тела, частичная вытягивание его из воды вместо отягощений, то есть лечение собственной массой и так далее.
Пожалуй, единственным недостатком подводного вытяжения является необходимость наличия современного бальнеологического отделения. Довольно часто одной ванной обойтись нельзя, и нужен как минимум бассейн. Идеальным считается расположение аппаратов для подводного вытяжения на базе санатория с постоянным источником целебных минеральных вод, с возможностью их подогрева.
Наконец, аппаратное вытяжение можно считать наиболее точным методом, который дозирует нагрузку буквально по миллиметру. В настоящее время многими отечественными и зарубежными фирмами производятся современные тракционные столы, которые, кроме дозированного вытяжения грузами предоставляют возможность многоуровневого точечного массажа, воздействие специальных роликов-массажеров, и так далее. Современные тракционные столы позволяют поочередно и многократно воздействовать на связочный аппарат глубоких мышц спины с многократным их сгибанием и разгибанием, дозированным сжатием и растягиванием.
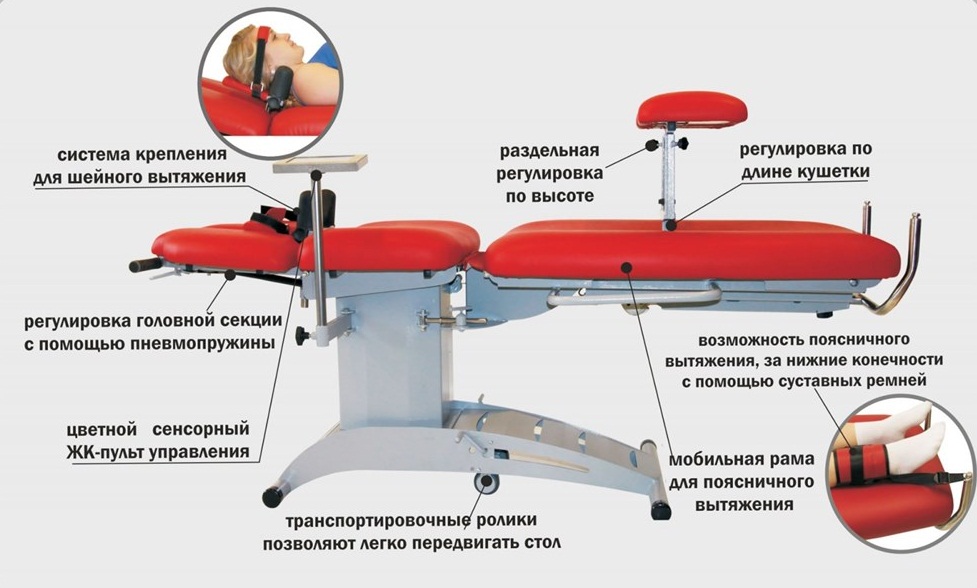
Можно ли делать вытяжку позвоночника при протрузии?
Не только можно, но и нужно. Неврологи и ортопеды прекрасно знают, что производящим фактором, который вызывает окончательное разрушение целостности межпозвонкового диска при наличии протрузии, является неравномерное давление. Если давление будет равномерным, распределенным на всю площадь диска, то, как правило, он не разрушается. Но если человек возьмет груз на одно плечо, например мешок картошки, и немного наклонится с ним вбок, то на этот край межпозвонкового диска придётся исключительно высокое давление. Если он будет здоровым и эластичным, то может быть, ничего страшного и не произойдёт.
Но не зря остеохондроз относят к дистрофически-дегенеративным поражениям. При протрузиях диска нарушено питание, он становится хрупким, и неподатливым. Разрастание остеофитов на соседних поверхностях позвонков делают площадь соприкосновения диска с губчатым веществом тела позвонка ещё меньше. В результате протрузия превращается в грыжу, циркулярные фиброзные волокна разрываются, и грыжа тут же начинает сдавливать, или компремировать нервный корешок. В эту же секунду пациента пронзает сильнейшая боль.
Для того, чтобы не дать протрузии превратиться в грыжу, необходимо регулярно проводить разгрузку и отдых для межпозвонковых дисков в поясничном отделе позвоночника. Если у пациента имеется одна или несколько протрузий, то сочетание рациональной тракционной терапии с соблюдением правил поведения при движении и подъеме тяжестей может на долгие годы замедлить прогрессирование протрузии.
Сколько действует тракция?
Однозначного ответа на этот вопрос нет. Все зависит от конкретного пациента, от степени разрастания фиброзных тканей, от наличия сопутствующей патологии, такое как спондилолистез, развитие остеофитов, от длительности существования вторичного миофасциального синдрома и степени его выраженности. Наконец, очень многое зависит от качества нервной ткани и способности ее проводить импульсы, склонности к нейропатическому характеру боли. Нейропатическая боль – это боль, рожденная в глубине самой нервной системы, и не имеющая отношения к воздействию на болевые рецепторы. Пациент с хроническим сосудистыми расстройствами, и с длительным стажем сахарного диабета будет требовать более долгого лечения.
Но все-таки можно заметить, что при правильном поведении курса тракционной терапии лечение позволяет предотвратить прогрессирование протрузии и ухудшение качества жизни на протяжении, в среднем 6 месяцев. Это при условии, что пациенту было проведён средний курс лечения в количестве 10 процедур, ежедневно или через день, а время каждой процедуры в среднем, составляло в начале от 10 и в конце до 45-50 минут.
Показания и противопоказания
Чрезвычайно важно знать, каким пациентам можно проводить вытяжение, а каким нельзя, и начать, пожалуй, нужно именно с противопоказаний. Существуют общие противопоказания, при которых вообще никакие физиотерапевтические процедуры проводить нельзя, и их нужно знать очень четко. Это:
- любые злокачественные новообразования;
- туберкулезное поражение позвонков, или туберкулёзный спондилит;
- геморрагический синдром и низкая свертываемость крови со склонностью к кровотечениям;
- лихорадка, и острые инфекции
- декомпенсированная сердечно-легочная, печеночная и почечная недостаточность;
- инфекционно-воспалительные поражение кожи (пиодермия, стрептодермия, рожистое воспаление);
- ишемическая болезнь сердца, стенокардия покоя;
- гипертонический криз, высокое артериальное давление, гипертоническая болезнь высоких степеней;
- различные нарушения сердечного ритма;
- хроническая недостаточность мозгового кровообращения, недавно перенесенный инсульт;
- острые нарушения спинального кровообращения (инсульт спинного мозга);
- беременность;
- некоторые психические заболевания в период обострения (шизофрения, БПЛ, эпилепсия).
Теперь перечислим те противопоказания, при которых можно проводить некоторые физиотерапевтические процедуры, например, использование электрического тока, гальванизацию, электрофорез, лазерное лечение, но запрещено проведение вытяжения. Это такая патология, как:
- стеноз позвоночного канала;
- нестабильность позвонков высокой степени;
- рубцово-воспалительные изменения оболочек спинного мозга;
- дистрофические поражения костей в виде тяжелого остеопороза;
- наличие миеломной болезни;
- патология паращитовидных желёз;
- сколиоз с выраженной асимметрией;
- раны, трофические язвы в местах наложения манжет для вытяжения;
- различные деформации конечностей в виде искривлений, при которых невозможна тракция вдоль длинника кости;
- наличие выпота или экссудативно-воспалительных изменений в полости суставов.
Наконец, вытяжение противопоказано в детском возрасте и у пожилых людей. Также можно считать общим противопоказанием применение тракций у очень массивных людей, и здесь существуют различные варианты ограничений. Импортные столы позволяют расположиться на них пациентам массой около 120 кг, но вообще, пределом считается 100-110 кг. В случае подводного вытяжения, масса пациента большого значения не имеет, но все-таки при чрезвычайно выраженном ожирении этот вид механотерапии будет противопоказан.
Кому же показана тракционная терапия? Пациентам при наличии:
- протрузий и грыж;
- хронического миофасциального болевого синдрома;
- угрожающего превращения протрузии в грыжу (трещина фиброзного кольца);
- радикулярной компрессии;
- рефлекторного нейрососудистого синдрома;
- псевдоспондилолистеза, то есть состояния, при котором вышележащий позвонок соскальзывает с нижележащего на расстояние, не превышающем 1/3 тела позвонка, если говорить о поясничном отделе позвоночника;
- начальных проявлений анкилозирующего спондилоартрита, или болезни Бехтерева, если сохранена подвижность в позвонках;
- уплощение поясничного лордоза.
Есть и другие показания, которые определяет невролог, ортопед или вертебролог.
Подготовка к процедуре и ее проведение
Назначают процедуры обычно врач-невролог или вертебролог. Подготовка к процедуре означает сбор необходимой информации для врача, который решает, необходим этот вид физиотерапевтического воздействия, или нет. Обязательно проводится рентгенологическое исследование соответствующего отдела позвоночника с функциональными пробами, возможно, компьютерная или магнитно-резонансная томография. Для исключения общих противопоказаний выполняется ЭКГ (гипертрофия миокарда, ишемия, нарушения ритма), УЗИ брахиоцефальных артерий. Перед процедурой отменяются всевозможные обезболивающие и миорелаксанты. Если пациент будет плохо ощущать боль, то, возможно, он согласится и безропотно перенесет чрезвычайную и травматическую нагрузку.
Если говорить об аппаратной традиционной терапии, то всегда под рукой пациента имеется тревожная кнопка, нажатие на которую прекращает тракции, и выключает аппарат.
После проведения процедуры пациент лёжа перемещается на каталку, и находится на ней в течение часа или двух в горизонтальном положении для закрепления действия процедуры. Лёжа накладывается полужесткий корсет, и после его наложения пациент поднимается в положение стоя, стараясь миновать положение сидя. Для этого существуют современные каталки, которые позволяют сразу подниматься вертикально и ставить пациента на ноги.
В течении 24 часов после сеанса очень важно:
- избегать наклонов и поворотов;
- запрещены любые подъемы тяжестей;
- желательно сидеть как можно меньше: в случае офисной работы вспомним старинный способ ведения дел, стоя за конторкой;
- в продолжение всего курса тракционной терапии пациенту необходимо носить фиксирующий корсет, который снимается только лишь в положении лёжа, то есть, во время сна или для принятия процедуры.
Следует знать, что во время сеанса возможно незначительное усиление боли, которой не стоит бояться. Это разгружаются межпозвонковые диски, увеличивая свой объем, и поэтому они начинают немножко давить на нервные структуры. Но это давит не протрузия, и не грыжа, а увеличивающийся в размерах, и становящийся эластичным диск. Такое эффект возникает примерно у четверти пациентов и проходит самостоятельно.
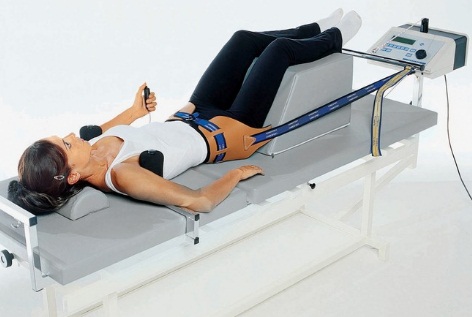
В заключение следует сказать, что из всех видов физиотерапевтического воздействия лечебное вытяжение является наиболее эффективным, напрямую воздействующим не только на последствия влияния протрузий и грыж на мягкие ткани, но и на сами диски. Если пациент два раза в год будет проходить сеансы тракционной терапии, контролировать массу тела, заниматься плаванием и лечебной гимнастикой, правильно питаться и поднимать тяжести, а при нагрузках профилактировать их предварительным надеванием корсета, — то можно с уверенностью сказать, что в большинстве случаев превращение протрузии в грыжу может быть остановлено.
Если же все-таки возникнет грыжа, то единственным средством радикального излечения будет являться современное малоинвазивное нейрохирургическое вмешательство. Наилучшие операции в мире выполняются в странах с высокоразвитой медициной, таких, как США, Израиль, Германия, Великобритания. Не уступают по качеству и результатам операции, проведенные в странах Восточной Европы, например, в Чехии.
В Чехию приезжают многие россияне, которые разочаровались в бесконечном повторении сеансов физиотерапии, введении лекарств, и трат денег напрасно. Многие из них говорят о том, что если бы они с самого начала узнали, что можно быстро и безболезненно ликвидировать грыжу в чешских клиниках, то они сразу бы выбрали именно этот метод радикального и полноценного излечения.
Читайте также:


