Поясничная область при осмотре
МОЧЕПОЛОВАЯ СИСТЕМА
При исследовании мочеполовой системы вначале осматривают поясничную область, затем пальпируют почки, проводят проникающую пальпацию почечных и мочеточниковых болевых точек, поколачивание по области почек и аускультацню почечных артерий. После этого исследуют мочевой пузырь (при его увеличении) и наружные половые органы (у мужчин).
Осмотр поясничной области у больных с гнойным воспалением околопочечной жировой клетчатки (паранефрит) позволяет выявить над пораженной почкой припухлость и покраснение кожи. Пальпация измененной области при этом резко болезненна. Больные с паранефритом иногда принимают вынужденное положение — нога на стороне поражения согнута в коленном суставе и приведена к животу.
Локальный рост волос на пояснице обычно указывает на наличие врожденного незаращения дужки поясничного или крестцового позвонка (spina bifida), которое может сочетаться с аномалией развития мочеполовой системы. При заболеваниях почек больные для облегчения болей иногда изгибают туловище в сторону поражения, в то время как при остром радикулите — в противоположную сторону.
Почки расположены в забрюшинном пространстве и прилегают к задней брюшной стенке с обеих сторон от позвоночника на уровне ХI-ХП грудных и I-II поясничных позвонков. При этом XII ребро проходит примерно по середине почки. Обе почки обладают умеренной дыхательной подвижностью.
Oбычно проводится в положении больного лежа на спине. Желательно проводить исследование после опорожнения кишечника. Используют метод глубокой бимануальной пальпации. Вначале ощупывают правую почку. Ладонь пальпирующей правой руки кладут продольно на правый фланк живота кнаружи от края прямой мышцы так, чтобы кончики сомкнутых и слегка согнутых пальцев находились у реберной дуги. Ладонь левой руки с сомкнутыми и выпрямленными пальцами подкладывают в поперечном направлении под правую половину поясницы латеральнее свободного конца XII ребра. Больной при исследовании должен дышать ровно и глубоко, используя брюшной тип дыхания.

При значительном опущении почки (нефроптоз) нижний полюс ее или вся почка прощупываются уже на этом этапе пальпации. В случае, если контакт между пальцами обеих рук через толщу поясничной области установлен, но почка не обнаружена, больного просят сделать глубокий вдох "животом", не напрягая мышц брюшного пресса. При этом, если почка доступна для пальпации, она, смещаясь вниз, достигает пальцев правой руки и проходит под ними.
Врач, ощутив соприкосновение с почкой, слегка придавливает ее пальцами к задней брюшной стенке, на которую одновременно оказывает давление снизу левой рукой, затем, скользя вниз по поверхности почки, производит ее ощупывание. Пальпацию необходимо проводить очень осторожно, чтобы не усилить или не спровоцировать боль и не вызвать у больного чувство дурноты.
Нащупав почку, определяют ее форму, размеры, консистентщю, характер поверхности и наличие болезненности. Иногда почку удается удержать между пальцами обеих рук, что позволяет более тщательно определить ее свойства и степень смещаемости в разных направлениях. При этом можно выявить также симптом "баллотирования": легкий толчок правой рукой по почке спереди передается на ладонь левой руки, лежащей на пояснице, и, наоборот, толчок пальцами левой руки по почке сзади ощущается ладонью правой руки спереди.


В норме почки, как правило, не пальпируются. Они становятся доступными для пальпации, главным образом, при нефроптозе, патологической подвижности ("блуждающая почка") или при увеличении размеров органа не менее чем в полтора-два раз. Однако у астеников иногда удается нащупать нижний полюс правой почки, которая в норме расположена ниже левой почки. Нефроптоз, как и "блуждающая почка", может быть одно- или двусторонним. Почки при этом лучше всего пальпируются в положении больного стоя со слегка наклоненным вперед туловищем.
Врач проводит пальпацию, сидя на стуле перед больным (рис. 69). Методика пальпации такая же, как при исследовании в положении лежа на спине. Если почки не изменены, они округлой бобовидной формы, с гладкой поверхностью, плотноэластической консистенции, безболезненны.
Увеличение размеров одной из почек чаще всего вызвано ее опухолевым поражением или водянкой (гидронефроз). При раке почки (гипернефрома) поверхность ее бугристая, консистенция повышенной плотности, тогда как при гидронефрозе почка с гладкой поверхностью, мягкой консистенции, иногда флюктуирует при пальпации.
Причиной увеличения одновременно обеих почек обычно является их кистозное перерождение (поликистоз почек). В этом случае при пальпации почек определяется неровность их поверхности и мягкоэластическая консистенция. В ряде случаев возникает необходимость отличить выраженное увеличение левой почки от спленомегалии. При этом следует учитывать, что для почки характерно более глубокое и медиальное расположение, она имеет специфическую бобовидную форму с выемкой по середине внутреннего края, легко смещается вверх и способна баллотировать при пальпации. Кроме того, перкуторно над почкой определяется тимпанит, т. к. она лежит забрюшинно и прикрыта кишкой. В отличие от селезенки, увеличенную почку легче пальпировать при вертикальном положении больного.
При асците, выраженном ожирении и метеоризме часто бывает трудно проникнуть пальпирующей рукой в глубину брюшной полости для ощупывания почек. В этих случаях можно применить метод баллотирующей пальпации.
Исследование проводят в положении больного лежа на спине. Исходное положение рук врача такое же, как при глубокой пальпации почек. Пальцами правой руки он совершает быстрые толчкообразные движения по передней брюшной стенке в направлении сверху вниз. Можно также использовать толчкообразные движения пальцев левой руки по поясничной области в направлении пальпирующей правой руки. Значительно увеличенную или опущенную и подвижную почку таким способом иногда удается приблизить к передней брюшной стенке и прощупать.
Применяется с целью выявления болезненности в проекции обеих почек и мочеточников. Болевые точки спереди прощупывают в положении больного лежа на спине.

Задние почечные точки прощупывают в положении больного сидя. При этом поочередно сильно надавливают пальцем в симметричных точках, лежащих в месте пересечения нижнего края XII ребра и наружного края длинных мышц спины (рис. 70б).
Болезненность при пальпации почечных и мочеточниковьгх точек обычно свидетельствует о наличии патологического процесса, чаще всего воспалительного происхождения.

Проводят поочередно с обеих сторон также с целью выявления болезненности в проекции почек.
Исследование проводят в положении больного стоя или сидя. Врач встает позади больного, кладет ладонь левой руки в продольном направлении на поясницу в области XII ребра и наносит по ее тыльной поверхности короткие отрывистые, но не очень сильные, удары ульнарным краем правой кисти (рис. 71).
Возникновение при этом болезненности наблюдается у больных мочекаменной болезнью, пиелонефритом, паранефритом. Однако данный симптом неспецифичен, поскольку нередко отмечается также при поясничном миозите и радикулите.
Имеет важное значение для диагностики реноваскулярной артериальной гипертензии. Почечные артерии отходят от аорты на уровне I-II поясничных позвонков. Артерии выслушивают спереди и сзади поочередно с обеих сторон. При аускультации почечных артерий спереди больной лежит на спине. Стетоскоп плотно прижимают к брюшной стенке на 2-3 см выше пупка и на 2-3 см в сторону от него, после чего больного просят сделать вдох, затем полный выдох и задержать дыхание. Плавно надавливая на брюшную стенку стетоскопом, погружают его в глубь живота и проводят выслушивание.
Аускультацию почечных артерий сзади проводят в положении больного сидя. Стетоскоп устанавливают в поясничной области непосредственно под XII ребром вблизи его свободного края. Выявление в указанных точках систолического шума свидетельствует о наличии стеноза соответствующей почечной артерии.
Расположен в полости малого таза, поэтому становится доступным для исследования только при резко выраженном его переполнении вследствие задержки мочи. В этом случае при положении больного лежа на спине в надлобковой области визуально определяется выбухание передней брюшной стенки, а при пальпации — округлое, эластическое, флюктуирующее образование, над которым при перкуссии отмечается тупой звук.


Методика пальпации мочевого пузыря аналогична методике пальпации толстой кишки: ладонь кладут продольно в надлобковой области в месте выбухания передней брюшной стенки. При этом пальцы должны быть направлены в сторону пупка. Кожную складку смещают перед пальцами и на выдохе производят ощупывание (рис. 72).
При перкуссии палец-плессиметр устанавливают в поперечном направлении на уровне пупка так, чтобы средняя фаланга пальца лежала на передней срединной линии и была перпендикулярна ей. Применяя тихие перкуторные удары, перкуссию ведут по этой линии в направлении лобка (рис. 73). На границе переполненного мочевого пузыря тимпанический звук переходит в тупой. При перемене положения больного верхняя граница тупости над мочевым пузырем не изменяется.
Чтобы у женщин отличить мочевой пузырь от увеличенной матки (беременность, опухоль), необходимо выпустить мочу и повторно провести пальпацию и перкуссию.
У мужчин вначале исследуют визуально, определяя форму и размеры полового членаи мошонки, состояние их кожных покровов. Мошонку осматривают при горизонтальном и вертикальном положении больного. Проверяют возможность раскрытия препуциального мешка, осматривают головку полового члена, наружное отверстие мочеиспускательного канала и слизистую оболочку крайней плоти.
После этого пальпируют кавернозные тела полового члена и мочеиспускательный канал, определяя их консистенцию и наличие болезненности. Завершают исследование пальпацией содержимого мошонки. В частности, определяют размеры, форму, характер поверхности и консистенцию яичек, после чего ощупывают придатки яичек и семенные канатики. Важно также сопоставить соответствие степени развития наружных половых органов и возраста больного.
Значительное уплотнение кавернозных тел полового члена, а иногда и искривление его формы (болезнь Пейрони) может быть проявлением системного склерозирующего процесса. Стойкая болезненная эрекция полового члена, не связанная с половым влечением (приапизм), иногда наблюдается при поражениях головного и спинного мозга, лейкозах, некоторых отравлениях и инфекциях.
В ряде случаев не удается раскрыть препуциальный мешок и обнажить головку полового члена вследствие врожденного или рубцового сужения крайней плоти (фимоз). Однако необходимо помнить, что именно в этом отделе полового члена наиболее часто локализуются различные патологические изменения, в том числе сифилитического, туберкулезного и опухолевого происхождения.
Слизистые или слизисто-гнойные выделения из уретры свидетельствуют об уретрите, а серозно-кровянистые выделения в сочетании с пальпаторно выявляемым уплотнением по ходу уретры чаще всего наблюдаются при раке мочеиспускательного канала. При наличии у больного опухоли почки иногда выявляется значительное расширение вен мошонки на соответствующей стороне.
Увеличение размеров полового члена и мошонки в объеме вследствие отека кожи, нередко бывает при развитии анасарки у больных нефритом и застойной сердечной недостаточностью. В этом случае отечная кожа становится прозрачной, студенистой на ощупь. Водянка оболочек яичек (гидроцеле), как правило, также сопровождается увеличением объема мошонки. Кожа ее, однако, не изменена, мошонка при ощупывании имеет мягкоэластическую консистенцию, флюктуирует, яички и их придатки не прощупываются. Гидроцеле чаще всего вызвано воспалением или опухолью яичек и их придатков.
При травмах и геморрагических диатезах может возникать кровоизлияние в полость оболочек яичек (гематоцеле), что сопровождается увеличением объема мошонки и появлением красновато-синюшной окраски ее. При пахово-мошоночной грыже, варикозном расширении вен семенного канатика либо водянке его оболочек (фуникулоцеле) отмечается ограниченная мягкоэластическая припухлость в верхней части соответствующей половины мошонки. Для выяснения причины появления такой припухлости осматривают мошонку и пальпируют паховый канал при различных положениях больного.
При воспалительном поражении яичек (орхит) наблюдаются увеличение их размеров и выраженная пальпаторная болезненность, однако поверхность яичек остается гладкой. Орхит может быть одно- или двусторонним.
Увеличение, значительное уплотнение и бугристость поверхности одного из яичек характерны для опухолевого его поражения. Опухоли яичка, как правило, бывают злокачественными (семинома) и отличаются ранним метастазированием. Увеличение размеров придатков яичек также может быть вызвано воспалительным процессом (эпидидимит) либо, реже, опухолевым поражением. Эпидидимит обычно сопровождается выраженной болью, отеком оболочек яичек и гиперемией кожи мошонки. В случае, если увеличение придатка яичка обусловлено развитием кисты, пальпируется округлое образования мягкоэластической консистенции, при этом яичко и сам придаток хорошо дифференцируются.
Возникновение в мошонке массивных плотных бугристых инфильтратов с образованием гнойных свищей обычно вызвано туберкулезным или грибковым (актиномикоз) поражением. У некоторых больных можно отметить отсутствие в мошонке одного или обоих яичек (крипторхизм). В этом случае следует искать яичко в паховом канале при вертикальном и горизонтальном положении больного.
Общее недоразвитие наружных половых органов (гипогенитализм) указывает на нарушение полового созревания и может наблюдаться при заболеваниях гипоталамо-гипофизарной системы, нарушении инкреторной функции яичек, некоторых генетических дефектах развития (синдром Клайнфелтера). Гипогенитализм часто сочетается с женским типом телосложения и оволосения, наличием гинекомастии и тонкого голоса.
Несоответствующее возрасту преждевременное половое развитие у детей и подростков обычно вызвано опухолевым поражением шишковидной железы (эпифиза), яичек или надпочечников.
Специальное исследование половых органов проводят уролог и дерматовенеролог, а при выявлении грыжи показан осмотр хирурга. У женщин половые органы исследует гинеколог.
При осмотре живота и поясничной области у больных с заболеваниями почек чаще всего каких-либо изменений выявить не удается. Лишь при значительном увеличении почек (при поликистозе) можно отметить небольшое выпячивание в животе или поясничной области на стороне поражения. При воспалении околопочечной клетчатки ( паранефрит) в ряде случаев отмечаются гиперемия и отечность кожных покровов соответствующего участка поясничной области. При резком переполнении мочевого пузыря, обусловленном острой или хронической задержкой мочи у больных с аденомой предстательной железы, стриктурой уретры или поражением центральной нервной системы, иногда выявляется выпячивание округлой формы внизу живота.
Определение симптома Пастернацкого
Перкуссия области почекпроводится в вертикальном положении больного. Ребром ладони правой руки наносят отрывистые удары по тыльной стороне поверхности ладони левой руки, располагающейся на поясничной области. Если больной при том отмечает болезненность – положительный симптом Пастернацкого.
Положительный симптом Пастернацкого может быть обусловлен:
1) Сотрясением растянутой и напряженной почечной капсулы, например при заболеваниях почек, сопровождающихся значительным воспалительным или застойным набуханием почечной ткани (гломерулонефрит, пиэлонефрит, амилоидоз почек, застойная почка).
2) Сотрясением воспаленной или растянутой и напряженной почечной лоханки , например при пиэлите, гидронефрозе.
3) Сотрясением конкрементов, находящихся в почечной лоханке и раздражающих ее слизистую оболочку.
4) При нагноении околопочечной клетчатки ( паранефрит).
Перкуссия мочевого пузыря.
Проводится после его опорожнения. Перкутируют обычно по передней срединной линии сверху ( от уровня пупка или выше) вниз ( до лобка).
В норме после опорожнения мочевого пузыря при перкуссии выявляется тимпанический перкуторный звук.
При увеличении размеров мочевого пузыря ( например при экскреторной анурии или опухоли пузыря) в надлобковой области появляется тупой звук.
Методика пальпации почек. Диагностическое значение этого метода.
В норме почки почти никогда не пальпируются. Только у астеников. Почки прощупываются при их увеличении вследствие заболевания ( опухоль, поликистоз), или при их опущении.
1 момент пальпации: ладонь левой руки врача накладывают чуть ниже Х11 ребра. Согнутые пальцы правой руки устанавливают под реберной дугой латеральнее наружного края прямых мышц живота.
2 момент пальпации: во время вдоха сдвигают правой рукой кожу вниз и создают кожную складку.
3 момент пальпации: во время выдоха правую руку погружают вглубь живота, а левой рукой стремятся приблизить кпереди область соответствующего фланка.
4 момент пальпации: во время глубокого вдоха, когда почка опускается вниз, стремятся захватить почку между двумя сближаемыми руками. И если это удается ( обычно лишь при увеличении почки или ее опущении), соскальзывают правой пальпирующей рукой вниз. При этом удается составить представление о консистенции органа, характере поверхности почки и ее болезненности.
Данные пальпации:
1. Почка не пальпируется в горизонтальном положении, безболезненна.- Норма.
2. Почка пальпируется в горизонтальном положении:
а) ровная, гладкая, слегка уплотнена, умеренно болезненная – гидронефроз
б) бугристая, неровная, плотная, умеренно болезненность – опухоль почки,
в) ровная, гладкая болезненность отсутствует – нефроптоз,
г) бугристая, мягко-эластичная, умеренно болезненная – поликистоз почки.
Глазные симптомы, методика их определения и диагностическое значение.
Отек век служит первым проявлением острого нефрита и наблюдается так же при анемиях, частых приступах кашля, после бессонных ночей.
Окраска век (темная – при диффузном тиреотоксическом зобе, аддисоновой болезни), наличие ксантом, свидетельствующих о нарушении холестеринового обмена. Расширенная глазная щель с незакрывающимися веками наблюдаются при параличе лицевого нерва, стойкое опущение верхнего века (птоз) является одним из важнейших симптомов некоторых поражений нервной системы. Сужение глазной щели, вызванное отечностью лица, наблюдается при микседеме. Западение глазного яблока типично для микседемы.
Сужение зрачков наблюдается при уремии, опухолях мозга и внутричерепных кровоизлияниях, отравлениях препаратами морфина.
Расширение зрачков встречается при коматозных состояниях. За исключением уремической комы и кровоизлияний в мозг, а так же при отравлении атропином.
Неравномерность зрачков отмечается при ряде поражений нервной системы. Косоглазие, развивающееся в результате паралича глазных мышц, типично для отравлений свинцом, ботулизма, дифтерии, поражении мозга ( сифилис, туберкулез).
Глазные симптомы при гипертиреозе:
Экзофтальм - пучеглазие,
Дата добавления: 2018-02-18 ; просмотров: 728 ;
Почки доступны пальпации лишь в том случае, если они увеличены или опущены. Обычно при обследовании почек применяется бимануальная пальпация Ее производят в горизонтальном и вертикальном положениях больного (можно и в положении на боку). В первом случае больной лежит на спине с вытянутыми ногами. Голова его располагается на низком изголовье, брюшной пресс расслаблен, руки свободно уложены на груди.
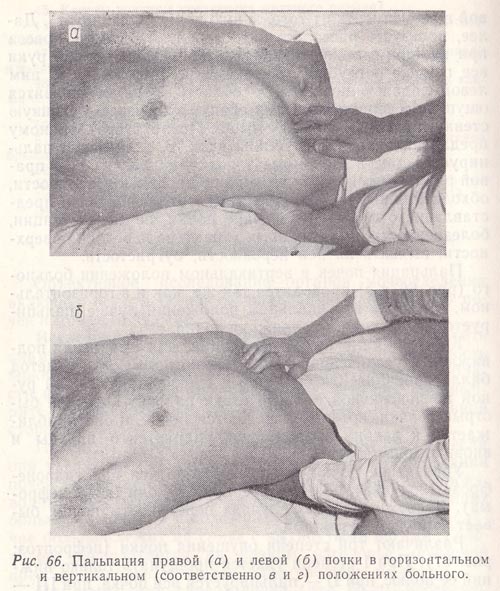
Рис. 66. Пальпация правой (а) и левой (б) почки в горизонтальном и вертикальном (соответственно в и г) положениях больного.
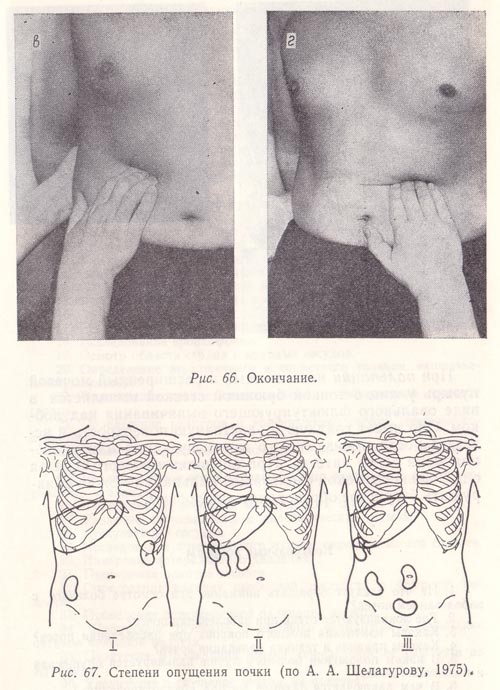
Рис. 67. Степени опущения почки (по А. А. Шелагурову, 1975).
При пальпации правой почки (рис. 66, а) исследующий садится справа от больного, левую руку ладонной поверхностью подкладывает под его правую половину поясницы перпендикулярно к позвоночнику, несколько ниже XII ребра.
При пальпации левой почки (рис. 66, б) исследующий продвигает левую руку под туловище больного за позвоночник, чтобы ее ладонная поверхность оказалась под левой половиной поясницы, ниже последнего ребра. Правую руку со слегка согнутыми пальцами исследующий ставит снаружи прямой мышцы живота пациента, ниже соответствующей реберной дуги (правой или левой в зависимости от того, какую почку пальпирует). Далее, пользуясь расслаблением мышц брюшного пресса при каждом выдохе, он погружает пальцы правой руки все глубже и глубже, одновременно приближая к ним левой ладонью поясничную область, пока не появится ощущение соприкосновения обеих рук через брюшную стенку и слой поясничных мышц. После этого больному предлагают сделать глубокий вдох, и, если почка пальпируется, она в этот момент подходит под пальцы правой руки. Они скользят вниз по ее передней поверхности, обходя нижний полюс. При этом можно получить представление о форме и величине почки, ее консистенции, болезненности, подвижности, характере передней поверхности, выявить на ней неровности, бугристость.
Пальпация почек в вертикальном положении больного (рис. 66, в, г) проводится так же, как и в горизонтальном, однако в вертикальном положении лучше пальпируется опущенная и подвижная почка.
Кроме бимануальной пальпации, для выявления подвижной и увеличенной почки можно применять и метод баллотирования. Он сводится к следующему. Левой рукой по поясничной области сзади наносят короткие быстрые толчки, которые передаются почке, и она приближается к ладони правой руки, ударяется о пальцы и вновь отходит кзади.
Увеличение почки может наблюдаться при гидронефрозе (водянка), поликистозе, при опухоли (гидронефрома). В двух последних случаях поверхность почки бывает неровной, бугристой.
Различают три степени опущения почки (нефроптоз; рис. 67). При I степени удается прощупать только нижний ее полюс, при II — пальпируется вся почка, при III — почка пальпируется и свободно смещается в различных направлениях — на противоположную сторону, вниз (так называемая блуждающая почка).
Перкуссией почки у здоровых людей не выявляются вследствие их топографического расположения. Лишь при значительном увеличении почек (большие опухоли) можно получить тупой звук при перкуссии над их областью (между XI—XII грудными и II—III поясничными позвонками по обе стороны от позвоночника).
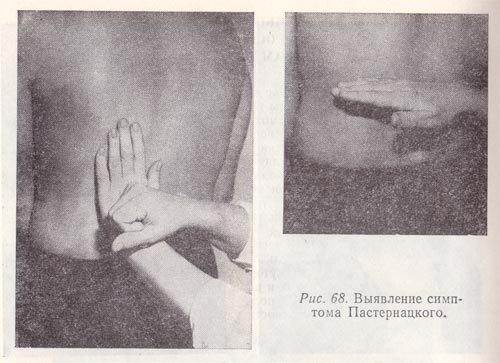
Рис. 68. Выявление симптома Пастернацкого.
Для выявления болезненности в области почек применяют метод поколачивания (рис. 68): наносят легкие удары пальцами или ребром ладони правой руки по левой, расположенной в зоне проекции почек. Болезненность при поколачивании (симптом Пастернацкого) выявляется при почечнокаменной болезни, паранефрите, воспалительном процессе в почечной ткани, лоханках.
Рентгенография позвоночника применяется при широком спектре паталогических состояний позвоночного столба.
Компьютерная томография позвоночника позволяет получить более детальные снимки, по сравнению с традиционной рентгенографией позвоночника.
Магнитно-резонансная томография позвоночника позволяет получить снимки позвоночного столба без использования ренгеновского излучения.
Рентгеноденситометрия позвоночника направленна на определение минеральной плотности костной ткани.

В современных коммерческих лабораториях рентгенография позвоночника проводится с учетом индивидуальных особенностей пациента, а результаты могут быть записаны на компакт-диск.
Методы диагностики патологий позвоночника
Заболевания позвоночника развиваются постепенно и дают о себе знать резкими болями, когда болезнь уже прогрессирует, поэтому очень важно следить за состоянием позвоночника. Для этого рекомендуется периодически осуществлять его диагностику.
На сегодняшний день существует множество методов обследования позвоночника. Поговорим о них подробнее.
- Неврологическое исследование – самое простое и древнее. Оно обычно проводится на первичном осмотре. С помощью специального молоточка врач проверяет рефлексы, что дает общее представление о состоянии пациента.
- Электромиография – исследование мышечной активности при помощи электрических импульсов. Этот метод позволяет конкретизировать болезни позвоночника. В ходе процедуры в мышцы вводятся тонкие иглы, через которые подается электрический сигнал.
- Электронейрография – метод, позволяющий с помощью электричества оценить состояние периферических нервов. Обследование осуществляется путем прикрепления к телу пациента электродов.
- Ультразвуковая допплерография – метод волновой диагностики, дающий представление о кровотоке в позвоночнике.
- Денситометрия – рентгенологическое исследование костной ткани, показывающее ее плотность.
- Рентгенотомография – метод диагностики, базирующийся на анализе снимков отделов позвоночника, позволяющих увидеть объемные структуры спинного мозга и позвоночника.
- Спондило(уро)графия – метод лучевой диагностики позвоночника, сочетающий спондилографию (рентген позвоночника без контрастирования) с контрастированием мочевыводящих путей. Этот метод обычно применяют при осуществлении диагностики позвоночника у детей с врожденной патологией позвонков и одновременным подозрением на аномалии мочевыводящей системы.
- Миело(томо)графия – обследование позвоночного канала, предусматривающее введение контрастных веществ в субарахноидальное пространство (полость между мягкой и паутинной мозговой оболочкой спинного и головного мозга). Это позволяет визуализировать спинной мозг и определить проходимость субарахноидального пространства.
- Эхоспондилография (ЭСГ) – метод исследования позвоночника с помощью ультразвука. ЭСГ используют в диагностировании пороков пренатального развития позвоночника.
- Эпидурография – рентгенологическая диагностика позвоночника с введением в эпидуральное пространство (пространство снаружи мозгового канала) при помощи прокалывания ткани водорастворимых контрастных веществ. Метод позволяет увидеть дегенеративные процессы в позвоночнике.
- Веноспондилография (ВСГ) – еще один метод контрастной рентгенографии, позволяющий оценить состояние сосудов вокруг спинного мозга. При проведении ВСГ контрастное вещество вводится в губчатую ткань остистого отростка позвонка.
- Радиоизотопное сканирование скелета – метод диагностики болезней позвоночника, позволяющий определить активность метаболических процессов в костной ткани. Обследование осуществляется путем регистрации накопления остеотропного радиофармпрепарата. Метод дает возможность обнаружить костные очаги с повышенным метаболизмом – опухоли, воспаления.
- Дискография – контрастное обследование межпозвоночного диска. Метод применяется при полисегментарных дископатиях для определения сегмента, ставшего причиной болевого синдрома.
Однако чаще всего для диагностики заболеваний позвоночника доктора назначают рентгенографию, компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ). С помощью этих методов можно диагностировать травмы, дегенеративные состояния позвоночника, наблюдать динамику лечения. Поговорим о них более подробно.
Полезные советы
Остеохондроз – слово знакомо, увы, даже юным пациентам. Это одно из самых распространенных заболеваний позвоночника, вызванное дегенеративными процессами в хрящевой ткани межпозвоночных дисков и сопровождаемое сильной болью. Вот что советуют доктора для профилактики этого недуга:
- Больше двигайтесь и занимайтесь физкультурой: делайте зарядку, плавайте, ездите на велосипеде, катайтесь на лыжах, совершайте пешие прогулки.
- Не носите тяжести, избегайте больших физических нагрузок на позвоночник.
- Одевайтесь по погоде: переохлаждение плохо сказывается на здоровье позвоночника.
- Следите за своим весом: избыточные килограммы дают серьезную нагрузку на позвоночник.
- Старайтесь разнообразить пищу, употреблять больше витаминов и микроэлементов и, конечно, не забывайте про кальций, содержащийся в большом количестве, например, в молочных продуктах.
С помощью рентгеновских лучей производится базовое обследование позвоночника. Пациент лежит при этом на кушетке, снимки делаются в двух проекциях с помощью специального аппарата, позволяющего максимально захватить весь позвоночник. Современное оборудование позволяет сделать 10-кратное увеличение изображения на снимке.
Рентгенография дает возможность оценить позвоночник: состояние паравертебральных тканей, размеры позвоночного канала и патологической ротации позвонков, величину деформации позвоночника.
Процедура длится 3-5 минут и не требует специальной подготовки. Результат и медицинское заключение могут быть готовы в течение 30 минут. Частота проведения рентгенографии устанавливается лечащим врачом. В профилактических целях рентген позвоночника достаточно делать один раз в год. Данная процедура не наносит вреда здоровью, но минимальное облачение все же имеет место, поэтому рентген не рекомендуется делать беременным женщинам.
Средняя стоимость рентгенологического обследования одного отдела позвоночника в частных клиниках Москвы в среднем составляет 2000 рублей.
Данный метод отличается высокой информативностью и представляет собой обследование позвоночника с помощью электромагнитного излучения. Самые современные томографы имеют открытый контур, то есть пациент не помещается в закрытую тубу, а значит, такое обследование могут проходить люди, страдающие клаустрофобией. Кроме того, метод не предполагает воздействия на организм ионизирующего излучения, следовательно, обследование безвредно.
МРТ обычно назначается, если у пациента наблюдаются частые головные боли и головокружения неизвестного происхождения, имеются травмы позвоночника, боли в спине, выявленные заболевания позвоночника, например, грыжи.
Противопоказанием к проведению МРТ является наличие кардиостимуляторов, сосудистых клипс, ферромагнитных имплантов, металлокерамических зубных протезов, любых электронных устройств в теле. При проведении процедуры на пациенте не должно быть металлических украшений, женщинам следует приходить на обследование без макияжа, так как в составе косметики могут быть частицы металлов.
Процедура длится 20-30 минут. Пациент располагается на удобной кушетке. Его главная задача – лежать неподвижно, от этого зависит точность результатов. Специально запрограммированный томограф выполняет ряд снимков с различных ракурсов. Результаты сразу же видны на мониторе, их можно сохранить на цифровых носителях, а при необходимости – распечатать.
Особой подготовки МРТ не требует, частота проведения процедуры определяется лечащим врачом.
Стоимость МРТ-обследования одного отдела позвоночника в частных клиниках Москвы начинается от 5000 рублей.
Это обследование предполагает использование рентгеновских лучей. В отличие от традиционного рентгена исследование позволяет получить послойное изображение тканей, конкретизировать степень поражения костных и хрящевых структур в позвоночном канале. Показанием к КТ являются травмы, боли в спине, грыжи межпозвоночных дисков, мониторинг состояния позвоночника до и после операции, выявление различных опухолей и воспалений.
Как и при МРТ, пациент должен лежать неподвижно на кушетке, все движения вокруг него делают излучатель и датчик, а компьютер фиксирует результаты. Длительность исследования редко превышает 15-20 минут. Заключение можно получить сразу же после процедуры. Специальной подготовки перед обследованием не требуется, частоту его проведения определяет врач. Беременным женщинам данный метод диагностики не рекомендуется из-за воздействия Х-лучей.
Средняя стоимость КТ одного отдела позвоночника в частных клиниках – от 4 000 рублей.
Все существующие методы обследования позвоночника позволяют доктору поставить диагноз. Однако КТ и МРТ, в отличие от рентгенографии, дают более детальную клиническую картину, отображая множество нюансов, которых не дает обычный рентгеновский снимок. Поэтому при серьезных проблемах с позвоночником лучше отдать предпочтение этим методам обследования. Если же сравнивать информативность КТ и МРТ, то первый метод для изучения позвоночника врачи считают более точным. МРТ же незаменима при исследовании состояния хрящей, например, при диагностировании межпозвоночной грыжи. С точки зрения безопасности КТ проигрывает абсолютно безвредной МРТ. Однако, справедливости ради, следует сказать, что в современных компьютерных томографах доза облучения кране незначительна.
В Москве достаточно широко представлены услуги проведения обследования позвоночника. Выбирая клинику, следует оценить ее репутацию, оснащенность современным оборудованием, профессионализм сотрудников.
Лицензия на осуществление медицинской деятельности ЛО-77-01-015932 от 18.04.2018.
Читайте также:


