Шейный лимфаденит у ребенка чем лечить

В педиатрической практике заболевания лимфатических узлов занимают верхние строчки в связи с тем, что детская лимфатическая система еще не зрелая и подвержена любым воспалительным процессам.
Лимфаденит у детей – это воспалительный процесс, затрагивающий систему лимфоузлов организма ребенка. На начальной стадии заболевания лечение проходит быстрее, чем при переходе в хроническую форму и постепенному распространению по всему организму.
- Причины возникновения
- Характерные симптомы
- Разновидности болезни
- Диагностика
- Как правильно лечить?
- Лекарственные препараты
- Народные средства
- Другие способы
- Советы по лечению от доктора Комаровского
- Что делать не рекомендуется?
- Профилактические меры
Причины возникновения
Воспаление лимфоузлов, влекущее за собой их увеличение, возникает в результате проникновения инфекционного возбудителя в кровь, лимфу или с помощью контактных путей. Одной из распространенных причин лимфаденита является поражение системы неспецифической инфекцией, вызванной стафилококком или стрептококком. Возбудителями заболевания принято считать бактерии, вирусы, протозойную инфекцию и грибы.
Наиболее значимыми причинами возникновения лимфаденитов считаются предшествующие инфекционные или воспалительные болезни.
Со стороны ЛОР-органов:
- тонзиллит;
- синусит;
- отит.
Со стороны кожи и слизистых оболочек:
- фурункулез;
- экзема;
- стоматит.
Вирусного и бактериального происхождения:
- грипп;
- ОРЗ;
- корь;
- скарлатина;
- паротит;
- краснуха;
- ветряная оспа.
Специфический тип лимфаденита возникает при прямом поражении лимфоузлов при:
- туберкулезе;
- ВИЧ;
- сифилисе;
- мононуклеозе;
- бруцеллезе.
Недостаточность барьерной функции, повышенная восприимчивость лимфатической системы детей, легко поражается при протекающих инфекционных или воспалительных заболеваниях.
Характерные симптомы
При воспалительном процессе в лимфоузлах у детей чаще поражен шейный отдел, подчелюстная зона с одной или двух сторон, реже встречается лимфаденит в области щек, затылка, области ушных раковин, паха и подмышек.
Острый неспецифический лимфаденит в серозный период протекает в первые три дня от начала заболевания и характеризуется:
- болезненными, увеличенными лимфоузлами, с сохранением их подвижности и без наличия кожных изменений;
- нормальным самочувствием;
- субфебрильным или нормативным уровнем температуры.
Ярко выраженные признаки болезни проявляются с 3 по 6 день при начале острого периода, с возможным переходом в гнойную фазу:
- резко ухудшается общее самочувствие;
![]()
общая интоксикация организма проявляется ознобом и лихорадкой;- головные боли;
- ухудшение аппетита;
- тревожный, поверхностный сон;
- периодически появляется резкая боль в пораженных зонах;
- появляется локальная отечность и гиперемия пораженного участка;
- развивается аденофлегмона, гнойный процесс выходит за пределы лимфоузла;
- периаденит.
Перешедший в хроническую фазу лимфаденит характеризуется:
- безболезненными, увеличенными в размерах лимфоузлами, практически неподвижными;
- нормальным самочувствием;
- отсутствием нагноения или небольшим его количеством.
При оценке размеров воспаленных лимфоузлов различают 3 степени:
- до 1,5 см;
- до 2,5 см;
- до 3,5 см.
Фото лимфаденита у детей:
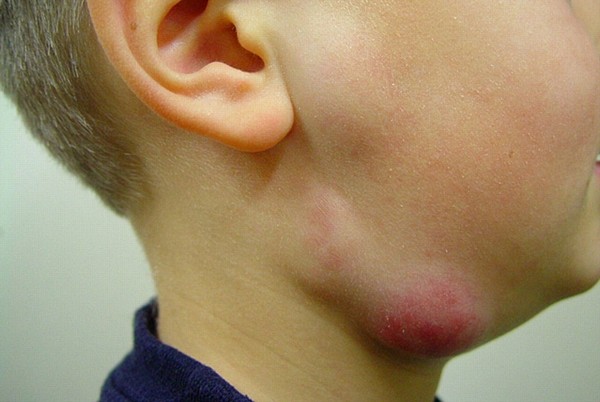
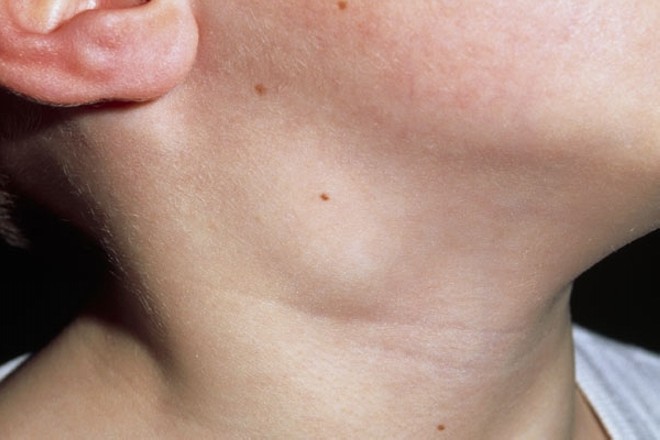
Разновидности болезни
Заболевание делят на подвиды по разным факторам. По характеру протекания болезни можно разделить на:
- острый (до 14 дней);
- подострый (от 14 до 28 дней);
- хронический.
По участку поражения лимфаденит подразделяют на:
- шейный;
- подчелюстной;
- подмышечный;
- паховый.
Лимфаденит может быть специфического и неспецифического типа, в зависимости от возбудителя. Дополнительно заболевание классифицируют по изменениям, которые происходят непосредственно в лимфатических узлах. Выделяют такие подвиды поражений:
- серозный;
- гнойный;
- некротический;
- флегмонозный.
Причиной появления у ребенка лимфаденита на шее являются такие заболевания как грипп, ангина, тонзиллит, кариес, гингивит и пр.
Подчелюстному предшествуют тонзиллиты, воспалительные заболевания десен, кариес и пр.
Воспаление в паховой области возникает при бытовых травмах и ослабленном иммунитете.
Воспаление миндалин, глубокий кариес считаются причиной проявления подмышечного варианта болезни.
Травма ушной раковины, выдавливание прыщей или угрей с последующим занесением инфекции в рану способствует появлению околоушного лимфаденита. Его возможным осложнением является менингит.
Мезентериальный лимфаденит начинается в брыжеечных узлах, после чего происходит воспаление подмышечных лимфоузлов.
Диагностика
Диагностирование заболевание производится по следующим параметрам:
- обследование лимфатических узлов;
![]()
сбор анамнеза, уточнение предшествующих болезней;- сдача анализов крови;
- УЗИ воспаленных участков лимфатической системы;
- консультация специалистов по педиатрии, инфекционным болезням, гематологии, отоларингологии, хирургии, фтизиатрии;
- рентгенограмма отдела грудной клетки;
- пункция лимфоузла с последующим бакпосевом;
- пробы на туберкулез;
- биопсия лимфоузлов с проверкой на цитологию и гистологию.
Исследование выявляет первопричины развития болезни и поиск очага инфекции, приведшего к началу воспаления узлов лимфосистемы.
Как правильно лечить?
Назначаются лечащим врачом:
- антибиотики;
- нестероидные противовоспалительные препараты (для снижения температуры тела);
- противовирусные средства;
- витаминотерапия;
- иммуностимуляторы.
- УВЧ-терапия;
- электрофорез;
- аппликации с мазью Вишневского.
Все остальные препараты подбираются в зависимости от первичного заболевания.
Дети дошкольного возраста с острым лимфаденитом в обязательном порядке направляются на стационарное лечение. В случае развития гнойного процесса производится лечение по принципу гнойных ран, с хирургическим вмешательством и очисткой лимфоузла от скопившегося гнойного содержимого.
Лимфаденит можно лечить с помощью следующих домашних средств:
- соком одуванчика – отжатым соком пропитывается марлевый тампон и прикладывается к пораженному месту на 2 часа, процедура проводится дважды в день, в течение 3 дней;
- мазью из травы норичника – в растопленный на водяной бане нутряной жир добавляют 3 ст. ложки измельченной травы, выдерживают на пару 4 часа, затем помещают в стеклянную посуду. Готовую мазь хранят в холодильнике и наносят на пораженные участки 3 раза в день;
![]()
листья мяты перечной – измельчают в кашицу и прикладывают к лимфоузлу, зафиксировав при помощи марлевой повязки. Оставляют на 2 часа, разрешается применение средства дважды в день;- корни одуванчика – предварительно высушенные, растираются в порошок и принимаются по 1 ч. Ложке 3 раза в день перед едой;
- чеснок – мелко нарезанные головки чеснока (2 крупные) заливаются 1 л. теплой кипяченой воды и настаиваются в течение 3 дней, дважды в сутки перемешивая. Принимаются по 1 ст. ложке трижды в день;
- свекла салатная – полученный сок помещают в холодильнике, не накрывая, на 6 часов. Пьют утром натощак по 100 г;
- черничный настой – готовиться из свежих ягод, залитых теплой водой в пропорциях 1 к 5. Предварительно растерев ягоды, настаивают 2 часа. Принимают по 300 мл ежедневно;
- настой из клюквы – 1 ст. ложка свежей клюквы заливается теплой водой в пропорциях 1 к 5 с добавлением натурального меда (ч.л.). В день следует пить до 1 литра готового настоя;
- компресс из чистотела – свежие листья ошпаривают кипятком, дают остыть и прикладывают к воспаленному лимфоузлу в течение получаса. Процедуру повторяют трижды в день.
В лечении воспаления лимфатических узлов применяются следующие разновидности гомеопатических средств:
- Барита карбоника;
- Калькарея флюорика;
- Фитолякка;
- Белладонна;
- Лимфомиозот.
Все они направлены на уменьшение воспалительного процесса и улучшение циркуляции кровеносной системы.
Советы по лечению от доктора Комаровского
Врач считает, что проводить лечение воспаленных лимфатических узлов необязательно, в связи с тем, что их увеличение в детском возрасте происходит периодически и это не повод для беспокойства.
Важным моментом считается прохождение анализов крови дважды в год для исключения возможности присоединения вторичных заболеваний.
Что делать не рекомендуется?
- прогревать при помощи подручных средств район поражения – возникает вероятность возникновения ряда осложнений, вплоть до нагноения лимфоузла;
![]()
запрещены горячие ванны, походы в бани и сауны;- употребление лекарственных средств без консультации педиатра;
- использование народных средств с нарушением технологии;
- самостоятельное лечение нагноившегося лимфоузла;
- избыточное употребление витаминов, иммуномодуляторов и иммуностимуляторов;
- использование нетрадиционных методов лечения: иглоукалывания, акупунктуры и пр.
Профилактические меры
Для предотвращения возможности возникновения лимфаденита необходимо придерживаться ряда правил:
- по возможности уменьшить травматизацию ребенка;
- своевременно обрабатывать имеющиеся ссадины и мелкие раны на теле малыша – антисептическими средствами;
- закрывать царапины антибактериальными пластырями;
- периодически (раз в полугодие) проходить санацию полости рта у детского стоматолога (лечение кариеса, профессиональная чистка зубов);
- дважды в день чистить зубы;
- проводить укрепляющие иммунитет мероприятия – закаливание, витаминотерапию, физические упражнения и прогулки на свежем воздухе.
Выполнение всех правил гигиены, укрепление состояния аутоиммунной системы поможет избежать воспалительных процессов, происходящих в лимфатических узлах.
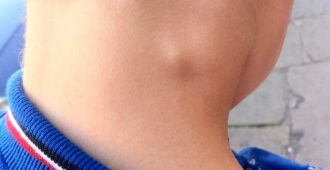
Лимфаденит у детей на шее представляет собой увеличение регионарных лимфатических узлов в ответ на локальный воспалительный или общий патологический процесс, протекающий в организме. Такое отклонение имеет свои особенности проявления и может быть весьма опасным для здоровья ребенка. Поэтому важно знать причины развития подчелюстного лимфаденита у детей и уметь распознать его симптомы.
Причины лимфаденита на шее
Шейный лимфаденит у детей может иметь инфекционную и неинфекционную этиологию. Данный патологический процесс является одним из самых распространенных явлений в педиатрии, что объясняется морфофункциональной незрелостью лимфатической системы маленького ребенка.
Зачастую подчелюстной лимфаденит развивается у детей в возрасте от 1 года до 6 лет и протекает гораздо сложнее, чем у взрослых. Он не является самостоятельным заболеванием – в большинстве случаев он развивается как вторичная патология, осложняющая течение других болезней.
Основными возбудителями лимфаденита на шее являются гноеродные микроорганизмы. В качестве таковых часто выступают стрептококки и стафилококки.
Причины шейного лимфаденита у маленьких детей делятся на специфические и неспецифические. Вкратце рассмотрим каждую из этих групп.
К таким причинам развития лимфаденита у детей относят:
- тонзиллит;
- ангину;
- острый или хронический синусит (чаще – гнойный или полипозно-гнойный);
- отиты;
- скарлатину;
- дифтерию;
- простуду;
- грипп;
- ветрянку;
- паротит и пр.
Причины лимфаденита на шее кроются не только в заболеваниях органов дыхательной системы. Часто к увеличению лимфоузлов у деток приводят и кожные патологии, в числе которых:
- пиодермия;
- фурункулез;
- экзема;
- стрептодермия;
- гнойные раны или абсцессы.
Существуют и стоматологические причины развития шейного лимфаденита у ребенка. К таковым можно причислить:
- стоматит;
- пульпит;
- кариес;
- гнойный нарыв в тканях десны.
Неспецифические причины развития патологического процесса подразумевают, что патологический процесс не всегда затрагивает лимфоузлы. Это означает, что у одного ребенка на фоне того или иного заболевания такое отклонение может иметь место, у другого же оно не проявится.
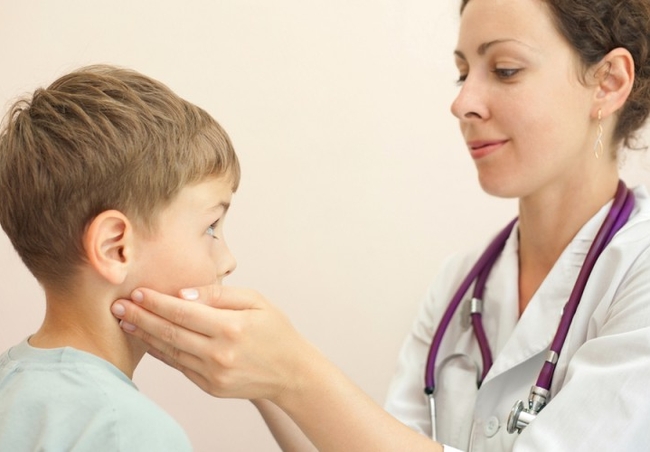
Специфические причины лимфаденита на шее у ребенка связаны с непосредственным поражением лимфатической системы. Такое отклонение может развиться на фоне:
- туберкулеза легких;
- инфекционного мононуклеоза;
- сифилиса;
- бруцеллеза;
- актиномикоза.
Подчелюстной лимфаденит у детей может быть вызван лейкозом, образованием лимфосаркомы, развитием лимфогранулематоза. Помимо этого, патологическому процессу подвержены маленькие пациенты, страдающие от лимфатико-гипопластического диатеза, цитомегаловирусной инфекции, опоясывающего лишая (когда герпетическая инфекция поражает область шеи), а также имеющие хронические формы болезней органов ЖКТ.
Симптомы подчелюстного лимфаденита
Симптомы шейного лимфаденита у детей напрямую зависят от причин его развития. Это не отдельное заболевание, а лишь один из признаков развития такового. Главное отклонение, указывающее на развитие патологического процесса, – увеличение в размерах шейных лимфоузлов.
Однако, заподозрить развитие лимфаденита на шее у детей еще до проявления клинических признаков основного заболевания вполне возможно. Определить его наличие можно по следующим симптомам:
- повышение температуры тела сначала до субфебрильных, а затем – до фебрильных (в тяжелом случае и пиретических) значений;
- резкое ухудшение общего самочувствия ребенка;
- появление симптомов интоксикации организма;
- жалобы ребенка на головные боли;
- снижение аппетита;
- упадок сил;
- апатичность, плаксивость, раздражительность;
- отечность кожи вокруг лимфатических узлов;
- образование флегмоны и ее распространение на другие ткани;
- гиперемия кожи в зоне пораженных ЛУ.
Эти симптомы характерны для острой фазы подчелюстного лимфаденита. Если же патологический процесс перешел в хроническую форму, что стало результатом отсутствия лечения его острого течения, он может проявиться:
- постоянно увеличенными, уплотненными на ощупь, но безболезненными лимфатическими узлами;
- относительно удовлетворительным самочувствием ребенка;
- отсутствием или незначительным абсцедированием тканей лимфоузлов.
Шейный лимфаденит, перешедший в хроническую форму, является вялотекущим патологическим процессом. Но это отнюдь не значит, что опасаться за здоровье ребенка родителям не стоит.
- Во-первых, такая форма лимфаденита требует продолжительного лечения. К тому же, терапия будет направлена не на полное искоренение патологического процесса, а на его перевод в фазу длительной ремиссии.
- Во-вторых, вялотекущий патологический процесс приводит к постепенному разрушению тканей лимфатических узлов. Вследствие этого они со временем атрофируются, а на месте лимфоидной образуется грануляционная ткань.
К какому врачу обращаться при шейном лимфадените?
Однако, самодиагностика не может заменить консультации компетентного медицинского специалиста. Для начала необходимо обратиться за помощью к семейному врачу, который после проведения первичного осмотра и сбора анамнеза может направить маленького пациента к:
- отоларингологу;
- педиатру;
- дерматологу;
- инфекционисту;
- гематологу;
- онкологу.
От причин и симптомов лимфаденита у детей зависит и его лечение. Именно поэтому ребенок должен пройти комплексную диагностику, которая не оставит у лечащего врача сомнений по поводу диагноза и даст ему возможность разработать единственно правильную терапевтическую тактику.
Диагностика
Чтобы назначить адекватное лечение лимфаденита, необходимо точно выявить его первопричину. С этой целью проводят:
- клинические исследования крови и урины;
- рентгенографию грудной клетки;
- УЗ исследование шейных лимфоузлов;
- бактериальный посев патологического отделяемого (если таковое имеет место) на определение типа возбудителя заболевания.
Иногда для назначения правильного лечения требуется проведение туберкулиновых проб и забора жидкости из пораженного лимфоузла для дальнейшего цитологического и гистологического исследования. К таким методам диагностики прибегают нечасто – лишь при подозрении на туберкулезное или онкологическое происхождение лимфаденита.
Лечение шейного лимфаденита
Лечение лимфаденита на шее у детей не должно ограничиваться применением лекарств для устранения неприятных симптомов. Конечно, в качестве вспомогательного метода симптоматическая терапия проводится обязательно, но она не может искоренить причину развития данного отклонения.
Лечение подчелюстного лимфаденита зачастую проводится консервативно, но существует ряд случаев, когда маленькому пациенту может быть проведено неотложное хирургическое вмешательство.
Зачастую лечение лимфаденита на шее у маленьких детей требует проведения антибиотикотерапии. Конкретный препарат назначается лечащим врачом в зависимости от основного заболевания и чувствительности выявленных бактерий к активным компонентам лекарства. Самостоятельно начинать лечение данного патологического процесса антибиотиками строго запрещено – для подбора средства необходимо проведение бактериального посева и антибиотикограммы.
Из всех противомикробных фармацевтических препаратов при лечении лимфаденита врачи в большинстве случаев отдают предпочтение:
- макролидам – Сумамеду, Азитромицину;
- аминогликозидам – Гентамицину, Амикацину;
- аминопенициллинам – Амоксциллину;
- цефалоспоринам 1 и 2 поколения – Цефазолину, Цефтриаксону, Цефотаксиму и др.
Лечение антибиотиками длится от 5 до 7 дней. При этом подбираются в основном сиропы или порошки для приготовления оральной суспензии. При наличии у ребенка тяжелых заболеваний, следствием которых стал лимфаденит, лечение противомикробными препаратами будет осуществляться путем их внутримышечного введения.
Чтобы снять неприятные симптомы патологического процесса, которые подчас буквально выматывают маленького пациента, используются вспомогательные препараты:
- Противовоспалительные средства. Малышам до 5 лет назначаются сиропы или суспензии, детям старше 6 лет – таблетки или капсулы. НПВП снимают ломоту в суставах, головную боль и понижают температуру тела. Можно использовать лекарства на основе ибупрофена: Нурофен, Ибунорм, Ибуфен и пр. Дозировка препарата – строго по возрасту!
- Иммуномодуляторы растительного происхождения. Помимо укрепления иммунитета, такие средства способствуют лечению многих заболеваний. Особенно это касается патологий дыхательной системы у детей. Эффективными растительными иммуномодуляторами являются препараты Синупрет и Имупрет. Маленьким пациентам их дают в виде капель, старшим детям – в форме таблеток или драже.
- Противоаллергические средства – Кетотифен, Лоратадин, Эдем и пр.
Иногда, наряду с антибиотиками, ребенку могут быть назначены противовирусные препараты. Они важны в случае, если речь идет о лечении патологий вирусной этиологии. При этом противомикробные лекарства не отменяются.
Для лечения гнойного лимфаденита у детей, отличающегося тяжелым течением и стремительным ухудшением самочувствия больного, проводится вскрытие и дренирование полости пораженных патологическим процессом лимфатических узлов. Но такая процедура не всегда оказывается эффективной, к тому же, при определенных заболеваниях ее проведение и вовсе нецелесообразно.
Единственным вариантом лечения в критической ситуации будет удаление лимфоузлов.
После прохождения основного курса лечения лимфаденита детям рекомендуется провести ряд физиотерапевтических процедур для закрепления результатов. Физиотерапия назначается как после консервативного лечения, так и после хирургического вмешательства.
Хорошо способствуют восстановлению детского организма сеансы электрофореза с применением препаратов йода, а также УВЧ. Повязки с линиментом Вишневского или Левомеколем и сухое тепло тоже помогают добиться максимально положительной динамики от лечения лимфаденита у детей.
Маленькому пациенту, прошедшему курс терапии, обязательно назначаются мультивитаминные комплексы.
Прогнозы и возможные осложнения
Прогноз на выздоровление при своевременном начале лечения лимфаденита у детей в целом благоприятный.
Гл авное — не допустить перехода патологического процесса в хроническую форму, чреватую атрофией ЛУ.
Еще одно возможное осложнение невылеченного лимфаденита у ребенка – лимфостаз. Это отклонение, которое характеризуется нарушением процесса оттока лимфы.
Но самыми опасными последствиями чреваты патологии, на фоне которых произошло развитие лимфаденита. Поэтому если было замечено увеличение лимфатических узлов у ребенка, медлить с визитом к врачу нельзя. Чем раньше будет начато лечение, тем более благоприятными будут прогнозы на выздоровление.
Послесловие
Родители должны всегда помнить о том, что симптомы и лечение лимфаденита у детей зависят от того, чем он был вызван. Нельзя бесконтрольно применять антибиотики, противовоспалительные или противовирусные препараты , если у ребенка увеличились ЛУ, поднялась температура и проявились признаки интоксикации организма. Детский организм очень хрупкий, и навредить ему неправильными действиями можно довольно легко.
Часто лимфаденит требует госпитализации ребенка в стационар для того, чтобы обеспечить ему круглосуточный уход со стороны медицинского персонала. Если же врач разрешил проводить терапию амбулаторно, все его рекомендации необходимо выполнять неукоснительно. Ответственный подход к лечению исключает риск возможных осложнений и рецидива опасного для здоровья детей патологического процесса.
Лимфаденитом называют воспалительный процесс, который проходит в лимфатических узлах и является ответной реакцией организма на проникшие в организм патогенные бактерии и вирусы. Это заболевание редко возникает как самостоятельное, чаще всего оно сопровождает другие воспалительные процессы. В лимфатических узлах активизируются лейкоциты для скорейшего уничтожения инфекции, когда какой-то орган не справляется с этим в одиночку.
Различают 2 вида лимфаденита – специфический и неспецифический. Специфический лимфаденит в детском возрасте встречается достаточно редко, так как возникает на фоне таких болезней, как сифилис, туберкулез, чума или актиномикоз. У детей наблюдается, как правило, неспецифическая форма лимфаденита, для которой характерно наличие конкретных очагов воспаления. Возбудителями в этом случае являются бактерии-переносчики гнойной инфекции – стафилококки либо стрептококки. Спровоцировать лимфаденит могут воспаления местного характера – фурункулы, глубокие и гноящиеся раны, поэтому лечение таких проблем лучше доверить специалисту.
Лимфаденит и его виды
Лимфаденит являет собой воспалительное заболевание лимфатических узлов, встречается у детей, возникает вследствие проникновения в лимфатические узлы патогенных микроорганизмов, продуктов распада тканей, а также токсинов, инородных тел.
Сам лимфатический узел являет собой главный орган лимфатической системы, который выполняет защитную функцию, оберегая организм от внедрения всевозможных инфекций.
Чаще встречается лимфаденит у ребенка на шее, также воспаляются подчелюстные лимфоузлы, потом заушные, затылочные, щечные и околоушные, и только потом — подмышечные и паховые.
В половине всех случаев малыша с воспаленными лимфоузлами перенаправляют к онкогематологу. Злокачественная опухоль диагностируется в одном проценте всех случаев.
Основываясь на месте расположения воспаленного лимфоузла, различают лимфадениты:
- шейный;
- подчелюстный;
- щечный;
- околоушной;
- заушный;
- затылочный;
- паховый;
- подмышечный.
Может наблюдаться односторонний и двусторонний лимфаденит.
Основываясь на очаге поражения, различают:
- регионарный, который провоцируется туляремией, стафилококком, туберкулезом, стрептококком;
- генерализованный — при цитомегаловирусной инфекции, при болезнях накопления, токсоплазмозе, бруцеллезе, инфекционном мононуклеозе.
В зависимости от вида возбудителя различают специфический и неспецифический лимфаденит.
По продолжительности течения недуга:
- острое;
- подострое;
- хроническое.
Хронический лимфаденит может быть:
- абсцедирующим — в лимфатической системе образовываются одиночные очаги, наблюдается гиперемия над узлом, появляются свищи;
- гиперпластичным — наблюдается подвижность увеличенного лимфоузла, хорошо прощупываются, не спаивается с соседними тканями.
Основываясь на типе изменений воспалительного характера различают:
- гнойный;
- серозный;
- некротический.
Также стоит знать, что существует три степени размеров воспаленных лимфоузлов:
- I — от половины до полутора см;
- II – от полутора до двух с половиной см;
- III — от двух с половиной до трех с половиной см.
Далее мы более детально рассмотрим три варианта лимфаденита: шейный, подчелюстной и паховый.
Зоной поражения являются узлы, которые размещены в верхней части шеи. Такое состояние легко заметить без особой диагностики.
Чаще всего причиной заболевания такого типа является наличие инфекции в организме ребенка. Во время острого течения наблюдается сильнейшее нагноение в узлах. При хронической форме — рецидив развивается при каждой последующей вирусной инфекции.
Основные симптомы шейного лимфаденита:
- головная боль;
- сильное уплотнение в шее;
- болезненность при касании;
- гипертермия;
- плохое самочувствие;
- признаки интоксикации наблюдается у самых маленьких деток.
Размеры воспаленных лимфоузлов зависят от стадии болезни. В случае запущенного состояния они будут сильно разрастаться, а кожа будет краснеть. При остром течении лимфатический узел приобретает вид чиря, характерно наличие температуры под 38 градусов, также сильной боли. При таких симптомах необходима срочная госпитализация.
Процесс лечения в себя включает применение сухого тепла. Для этой цели используется медицинский спирт. Данная процедура проводится только при наличии нормальной температуры тела. Важен прием иммуномодуляторов, а также витаминотерапия.
У карапузов данная форма лимфаденита встречается часто. В основном развивается на фоне патологии верхних дыхательных путей и ротовой полости. Встречается данный тип лимфаденита, в основном, в холодное время года. Данная форма достаточно часто маскируются под отит.
Болезни, которые в основном приводят к воспалению подчелюстных лимфоузлов: тонзиллит, кариес, пародонтоз и бронхит.
Основными признаками являются:
- возникновение болезненности в заушной области и под челюстью;
- при пальпации узлов ощущается боль;
- лимфоузлы ограничены, могут передвигаться, не вызывают дискомфорта при изменении положения нижней челюсти;
- через три дня после начала заболевания возникает большая припухлость под нижней челюстью, является болезненной. С течением заболевания возрастает опухоль, занимая при этом почти все пространство, продвигается к ключице, поверхность кожи, расположенная над воспаленным участком болит и растягивается. Характерно отсутствие аппетита проблемы со сном постоянное чувство усталости.
Чтобы вылечить подобный лимфаденит необходимо излечить ребенка от первопричины. На воспаленный участок рекомендуется прикладывать примочки холодом. Важен курс витаминотерапии и иммуномодуляторов. При необходимости назначаются антибиотики.
Данная форма лимфаденита является вторичной патологией, которая возникает на фоне воспалительного процесса любой системы или органа ребенка. Основной причиной становится наличие патогенной микрофлоры в организме. Данное заболевание может наблюдаться при фурункуле, ранке с гнойным процессом, свище или язве. В редких случаях развивается на фоне общего инфекционного процесса.
К симптомам пахового лимфаденита относится:
- значительное увеличение размеров узлов в паховой зоне;
- болезненные ощущения при ходьбе в нижней части живота, также в паху;
- гипертермия;
- общая слабость;
- гиперемия кожных покровов над воспаленным лимфоузлом.
До тех пор, пока лимфаденит не перешел на стадию нагноения, допустим консервативный метод лечения. Важно, соблюдать строгий постельный режим, находиться в тепле. Ребенку необходимо делать асептические повязки, вовремя их менять. Также рекомендуется новокаиновая блокада, применение антибиотиков из группы пенициллина. Курс лечения должен в себя включать и методы борьбы с первопричиной заболевания.
Лимфатическая система оранизма, как барьерный механизм
В эмбриональный период развития в селезёнке формируются кровяные клетки. Процесс кроветворения в ней после рождения затихает, и она трансформируется в основной орган лимфатической системы, где основные клетки иммунитета, лимфоциты, приобретают свои специфические функции.
Лимфоциты — вид лейкоцитов, которые обеспечивают иммунитет (щит организма от внутренних и внешних воздействий). Они формируются в красном костном мозге, расположенном внутри костей (в костях позвонков, рёбер, таза, грудины и других).
В кровоток из костного мозга высвобождаются лимфоциты незрелой формы, они поступают в селезёнку, в ней завершается процесс приобретения специальных функций.
Во всех тканях образуется лимфа, вследствие транспортировки из кровеносных капилляров небольшого числа белков и части жидкости лимфатические сосуды.
Этапы образования лимфы:
- Постепенное разветвление и уменьшение в диметре артерий до капилляров (самые маленькие сосуды).
- На уровне капилляров выход части жидкости и белков из русла сосудов (профильтровывание) и их попадание в ткани органов (межклеточное пространство).
- Возвращение большинства отфильтровавшейся жидкости в кровеносные капилляры, формирующие сосуды большего размера (вены).
- Попадание в лимфатические капилляры некоторой доли белков и примерно 1 / 10 части жидкости, которые не вернулись из межклеточного пространства.
- В результате образуется лимфа, содержащая, кроме плазмы и белков, углеводы, жиры и некоторые микроэлементы, а также лимфоциты.
Когда несколько лимфатических капилляров сливаются, образуются лимфатические сосуды большего размера. По ним стекает лимфа от тканей организма к лимфоузлам, соответствующим конкретному органу или определённой части тела.
От узлов отходят выносящие лимфатические сосуды, сливающиеся, формируя большие лимфатические протоки и стволы. По ним лимфа транспортируется в крупные вены, в результате возвращается в системный кровоток.
Крупные лимфатические протоки:
| Наименование | Место сбора лимфы |
| Грудной проток | Левая сторона грудной клетки, брюшная полость, органы таза, ноги |
| Подключичный левый ствол | Левая рука |
| Яремный левый ствол | Левая половина шеи и головы |
| Правый проток | Правая половина шеи, головы, грудной клетки и правая рука |
Причины
Возбудителем инфекционного лимфаденита являются стрептококки и стафилококки, реже туберкулезная палочка, бывают случаи инфицирования кариозными микроорганизмами (которые размножаются при зубном кариесе). Если имеет место неинфекционный лимфаденит, то он может развиться из-за сквозняка или сильного удара.
Какие же основные причины возникновения данной патологии?
- Онкология:
- нейробластома;
- рабдомиосаркома;
- лейкоз;
- лимфома Ходжкина;
- неходжкинская лимфома.
- Аутоиммунные заболевания:
- системная волчанка;
- ревматоидный артрит;
- болезнь Кавасаки;
- дерматомиозит.
- Инфекционные процессы в организме:
- корь;
- мононуклеоз;
- фелиноз;
- краснуха;
- синдром иммунодефицита;
- туберкулез;
- тонзиллит;
- токсоплазмоз.
- Последствия приема медикаментов.
- Насыщение лимфоузлов выходом метаболического процесса при наличии болезни накопления.
- Увеличение числа лимфатических клеток во время ответной реакции организма на внедренный антиген.
Показания к операции
В том случае, если в области пораженного лимфоузла образуется нагноение или абсцесс, необходимо осуществлять хирургическое вмешательство.
Распознать наличие нагноения несложно, если оно имеет место, увеличенный лимфоузел начинает пульсировать.
В этом случае врач, при помощи специального инструмента делает прокол, после чего из пораженного участка удаляется гнойное содержимое, после чего проводится антибактериальная терапия.
Основные признаки
Серозная стадия неспецифического острого лимфаденита (с первых по третьи сутки) характеризуется такими признаками:
- значительное увеличение регионарных лимфоузлов, их болезненность, сохраняется подвижность;
- кожные изменения отсутствуют;
- общее самочувствие ребенка удовлетворительное;
- температура может быть нормальной, также субфебрильной.
С наступлением гнойной стадии во время острого периода (с третьих по шестые сутки) присутствуют такие симптомы:
- плохое самочувствие;
- ухудшение или полное отсутствие аппетита;
- головная боль;
- лихорадка;
- общая слабость;
- нарушение сна;
- периодические боли резкого характера в воспаленных лимфоузлах;
- возникновение аденофлегмоны, с последующим выходом гноя за пределы лимфоузлов;
- периаденит;
- гиперемия и отечность кожи над пораженным лимфоузлом.
Хроническому течению характеризуется:
- нормальное самочувствие;
- увеличение лимфоузлов, при этом отсутствует болезненность;
- лимфатические узлы практически неподвижны, достаточно плотные, нагноение отсутствует или проявляется в малой степени.
Важно знать, что при регулярном воспалении лимфатических узлов, когда присутствует вялотекущий лимфаденит, происходит их атрофия, в дальнейшем они замещаются грануляционной тканью.
При лимфадените бактериальной этиологии наблюдаются:
- болезненность при пальпации;
- поражение узла с одной стороны;
- флюктуация;
- гиперемия кожи в области воспаленного лимфоузла.
При каких условиях происходит воспаление лимфоузлов у ребёнка?
Как указывалось выше, лимфоузлы предотвращают распространение в организме патологического процесса. Любой инфекционный агент, попавший в них, лимфоциты задерживают и разрушают. Если происходит массовое поступление инородных агентов. При массивном поступлении инородных организмов присутствующие лимфоциты не могут в полной мере выполнить свою функцию – начинается их усиленное размножение, а также стимуляция поступления других типов лейкоцитов в очаг процесса воспаления. В результате узлы увеличиваются.
У детей лимфоузлы моментально реагируют на процессы, происходящие в их организме. Когда ребёнок болен, его лимфатические узлы посылают клетки для борьбы с патогенами, они могут стать воспалёнными и болезненными. Воспаление лимфоузлов называется лимфаденитом.
Диагностика
- Тщательный осмотр ребенка врачом с учетом жалоб и характерных симптомов.
- Клинический анализ крови.
- Ультразвуковое исследование лимфатических узлов.
- При необходимости рентген и туберкулиновые пробы.
- При инфекционном характере лимфаденита — пункция с последующим бакпосевом материала.
- При подозрении на опухоль — биопсия с последующей гистологией
- Могут назначаться консультации инфекциониста, гематолога, онколога, фтизиатра, хирурга или отоларинголога.
Лечение
Терапия применима только после точного определения диагноза и установки причин возникновения болезни.
Малышу могут назначить следующие препараты:
- Этиотропные средства в случае инфекционного характера заболевания. Курс лечения будет состоять из приема макролидов, цефалоспаринов, иммуномодулирующих препаратов.
- Если заболевание носит вирусную этиологию, применяются противовирусные средства, а также иммуномодулирующие препараты.
В качестве антибиотика может применяться Арбидол, в качестве противовирусного — Ацикловир, в качестве иммуномодулятора — Виферон.
Мононуклеоз
Это сложное инфекционное заболевание, при котором также увеличиваются шейные лимфоузлы. Проблема в том, что на раннем этапе недуг сложно диагностировать. Большинство родителей при появлении у малыша высокой температуры приобретают традиционные средства от простуды. Лечить мононуклеоз нужно только лишь антибактериальными препаратами в условиях стационара. А выявить недуг можно после проведения ряда анализов.
Если родители обнаруживают увеличенные лимфоузлы у малыша на фоне повышенной температуры тела и плохого самочувствия, нужно незамедлительно обращаться за медицинской помощью. Квалифицированный врач поможет вернуть ребенка в нормальное состояние всего за несколько дней.
Профилактика
- Оберегать малыша от возможного травмирования.
- Не допускать распространение инфекции в организме.
- Если у ребенка появились ссадины или ранки, своевременно их обрабатывать антисептическими препаратами.
- Уделять особое внимание витаминотерапии, закаливанию и ежедневным физическим упражнениям. Все это влияет на укрепление иммунитета карапуза.
- Следите за гигиеной ротовой полости. Дважды в год посещайте стоматолога.
- Не запускайте простудные и инфекционные заболевания, своевременно их лечите.
Теперь вы знаете, что такое лимфаденит у ребенка, как он проявляется и что его провоцирует. Помните о необходимости соблюдения профилактических мероприятий для предотвращения развития подобного заболевания. Берегите здоровье своих детей, чтобы они могли правильно развиваться и радоваться каждому новому дню.
Лимфоузлы в области шеи
На шее имеется несколько групп лимфоузлов:
- Околоушные;
- Подбородочные;
- Заглоточные;
- Заднешейные;
- Перейднешейные и тонзиллярные;
- Затылочные и т.д.
Лимфоузлы на шее выполняют следующие функции:
- Защищают от опухолей голову, а также органы, расположенные на шее;
- Противостоят развитию инфекций;
- Борются с чужеродными клетками и веществами;
- Устраняют болезнетворные бактерии.
Особенности лимфоузлов:
- Не видны, если нет воспаления;
- Находятся под слоем кожи, а также во внутренних полостях организма человека;
- Являются периферическими органами иммунной системы;
- Защищают наиболее уязвимые участки.
Посмотрите видео о причинах и лечении воспаления лимфоузлов на шее у ребенка по мнению доктора Комаровского:
Читайте также: