Спинальная недостаточность у ребенка

Спинальная стабильность – показатель нормального функционирования всех отделов позвоночника.
MM.Panjabi и A.A.White определили ее как способность позвоночника ограничивать свои смещения при физиологических нагрузках так, чтобы предотвращать раздражение или повреждение спинного мозга и его корешков, предупреждать развитие боли и/или деформации.
Соответственно, потеря данной способности называется спинальной нестабильностью или нестабильностью позвоночника.
Данная патология может наблюдаться у детей и взрослых. Прежде чем приступать к ее лечению, следует разобраться с тем, что она из себя представляет.
Что это такое?
Под спинальной нестабильностью понимается патологическое состояние позвоночника, при котором позвоночный столб не способен сохранять физиологическое положение ни в движении, ни в покое.
Позвонки могут смещаться в боковом и в переднезаднем направлении. При этом возникает боль, источником которой становится раздражение капсулы дугоотросчатых суставов либо деформация позвоночного канала и сдавление нервных корешков.
Спинальная нестабильность может быть следствием дегенеративных изменений позвоночника, дисплазии, перенесенных операций и травм. Патология возникает у пациентов разных возрастов и при отсутствии терапии приводит к инвалидизации больного.
Нестабильность позвоночного столба сопровождается постоянным механическим раздражением чувствительных к боли структур позвоночно-двигательного сегмента (мышцы, связки, кольцо фиброзное, капсула фасеточных суставов).
Результатом становится формирование хронического болевого синдрома:
- Корешковая боль в нижних конечностях (одной или двух). Возникает при сдавливании нервных корешков спинного мозга.
- Боль в спине. Появляется или усиливается при длительной ходьбе, а также в положении разгибания-сгибания. Может быть отраженной, нередко распространяется в бедра и ягодичные области.

В основе классификации спинальной нестабильности лежат причины возникновения этого заболевания.
Спинальная нестабильность может быть:
- Посттравматической. Возникает на фоне переломов, подвывихов и вывихов позвонков, вызванных спортивными травмами, дорожно-транспортными происшествиями и т.д.
- Диспластической. Предпосылкой для ее появления служит патология соединительной ткани, расположенной в телах позвонков, суставах позвонков и межпозвоночных связках.
- Послеоперационной. Возникает вследствие ламинэктомии и неверно проведенного реабилитационного периода (из-за ранней чрезмерной нагрузки на позвоночный столб).
- Дегенеративной. Развивается у людей с дегенеративными процессами в позвоночнике (как правило, на фоне остеохондроза).
К счастью, на сегодняшний день спинальная нестабильность является не самым распространенным явлением. Она встречается гораздо реже, чем другие заболевания опорно-двигательного аппарата.
В большинстве случаев нестабильность позвоночника обнаруживается у новорожденных и грудных детей, имеющих несформированный связочный аппарат, перенесших родовые травмы позвоночного столба.
Видео: "Что такое спинальная нестабильность?"
Факторы риска, причины у взрослых и детей
К причинам возникновения спинальной нестабильности относят:
- различные травмы позвоночника (автокатастрофа, подъем тяжестей, падение и т.д);
- остеохондроз;
- возрастные изменения;
- повышенные спортивные нагрузки;
- недоразвитость или врожденную слабость суставно-связочного аппарата;
- операции на спинном мозге и позвоночнике и т.д.
У детей спинальная нестабильность, как правило, бывает вызвана травмами (в т.ч. полученными во время родов), спортивными нагрузками и врожденными дефектами.
Сама по себе нестабильность не появляется. Ее возникновение обусловлено рядом предрасполагающих факторов.
К ним относятся:
- нарушения обмена веществ;
- малоподвижный образ жизни;
- дефицит необходимых витаминов в организме;
- искривление позвоночника на любой стадии;
- атеросклероз, который сопровождается ухудшением кровоснабжения;
- нарушение функционирования эндокринной системы;
- невыполнение рекомендаций лечащего врача, касающихся восстановления после операции.
Таким образом, спинальная нестабильность чаще возникает в пожилом и детском возрасте. В первом случае она может быть вызвана происходящими в организме возрастными изменениями, такими как дряблость мышц и слабость связок. Во втором случае нестабильность появляется на фоне бурного развития и роста всех тканей организма. Чаще всего у детей наблюдается аномальная подвижность позвонков шейного отдела, способная привести к развитию младенческой кривошеи.
Последствия

Патологическая подвижность позвонков чревата ускорением развития остеохондроза и появлением артроза межпозвонковых суставов. Спинальная нестабильность увеличивает нагрузку на мышцы и связки, вызывает нарушение мышечного тонуса, способствует появлению боли. Болезненные ощущения могут быть спровоцированы длительным нахождением в положении сидя или выполнением простых движений.
Спинальная нестабильность может ограничивать движения, вызывать спазмы и различные неврологические расстройства (эпикондилез, кардиальный синдром и другие). Если чрезмерно подвижные позвонки расположены в области шеи, может возникать головная боль с общим чувством слабости и тошнотой.
К числу наиболее опасных последствий заболевания относится спондилез. Данная патология вызывает изменение тканей дисков, что приводит к образованию шиповидных костных разрастаний по бокам позвонков.
Видео: "Нестабильность шейного отдела позвоночника"
Симптомы и методы диагностики
Как правило, о наличии спинальной нестабильности сообщают следующие симптомы:
- боль в спине (в разных отделах позвоночного столба), которая может усиливаться после выполнения физических упражнений;
- ограничение подвижности при вращениях и наклонах туловища;
- боль в ногах;
- боль в пояснице, особенно при поднятии тяжестей;
- ощущение неудобства в пояснице, шее либо другом сегменте (там, где позвонки нестабильны);
- головокружения, головные боли (при смещении в районе шеи).
Источником боли при спинальной нестабильности становится сдавливание нервных корешков, сжатие позвоночного канала. В области поврежденного участка спина становится словно "окаменевшей" из-за постоянного мышечного напряжения. Что касается остальных групп мышц, то они становятся слабыми и дряблыми.
Человек старается принимать положение, в котором он не чувствует боли, из-за чего мышечный тонус нарушается. Ткань оказывается не в состоянии дать опору аномально подвижному позвонку, и он все время меняет свое положение. Иногда смещение позвонка сопровождается хрустом либо щелчком при наклоне.
При появлении любых симптомов из перечня, представленного выше, следует обратиться к врачу для проведения обследования и выбора схемы лечения.
Диагностика спинальной нестабильности включает проведение следующих мероприятий:
- Функциональная спондилография. Представляет собой рентген, выполняемый в положении максимального поясничного разгибания и сгибания (задача врача – максимальное исключение движений в тазобедренных суставах). Такое исследование позволяет выявить спондилолистез и дополнительное патологическое смещение вышележащих позвонков.
- МРТ. Применяется для визуализации структур позвоночника. Обратите внимание: на МРТ-снимках, которые сделаны в положении лежа, не всегда видно наличие патологического смещения.

Лечение
На сегодняшний день существует несколько способов лечения спинальной нестабильности. Задача врача-невролога – обследовать пациента и выбрать способ терапии, основываясь на характере течения патологии, ее стадии, индивидуальных особенностях больного.
Медикаментозное лечение спинальной нестабильности проводится, как правило, при появлении сильных болей. В некоторых случаях обезболивающие препараты принимаются параллельно с противовоспалительными нестероидными средствами.
К наиболее эффективным медикаментам относят препараты группы Диклофенака: Диклобене, мазь Ортофена, Вольтарен, Диклак и другие.
Также назначают лекарства группы Ибупрофена (Нурофен, Долгит) и Кетопрофена (Быструмгель, Кетонал, Фастум). Последние назначаются в тех случаях, когда необходимо снять воспаление. К новому поколению препаратов, применяемых при спинальной нестабильности, относят Нимесил и Найз.
Решить вопрос о том, в какой терапии нуждается пациент, способен только врач. Он же должен назначать дозировку препарата, выбирать периодичность и продолжительность применения тех или иных средств.
Показанием к проведению оперативного вмешательства может стать:
- отсутствие результатов при лечении болевого синдрома на протяжении 1,5 месяцев;
- наличие подвывиха на фоне спинальной нестабильности;
- наличие противопоказаний к консервативным методам лечения;
- отсутствие результатов от физиотерапии и других видов консервативной терапии.
Цель хирургического вмешательства заключается в возобновлении стабилизации сегментов позвоночника. В ходе операции хирург использует современные стабилизирующие имплантаты, разработанные с учетом физиологического строения позвоночника.
Установленные имплантаты способствуют восстановлению и сохранению естественной подвижности всех суставов и отделов позвоночника. Тактика операции, вариант хирургического доступа, стабилизирующие имплантаты, – все это подбирается в индивидуальном порядке, исходя из конституции больного и характера нестабильности позвоночника.
Проводится хирургическое вмешательство под общим наркозом. После операции пациент на некоторое время остается в стационаре, а затем отправляется домой. Впоследствии ему приходится посетить клинику еще раз для снятия швов.
Чтобы избежать осложнений, в течение недели после установки имплантатов нельзя напрягать мышцы спины, а в течение двух месяцев – нельзя поднимать тяжести. При соблюдении рекомендаций хирурга восстановление пройдет максимально быстро и безболезненно.
Видео: "Что делать при позвоночной нестабильности?"
При незначительных формах спинальной нестабильности весьма эффективными могут оказаться упражнения. Подбирать комплекс упражнений должен врач, а следить за их выполнением – инструктор.
Иногда самыми действенными становятся упражнения, предназначенные для укрепления мышц спины. Сильные, правильно развитые мышцы поддерживают позвоночный столб в нужном положении и ускоряют процесс выздоровления. Они предотвращают смещение позвонков и обеспечивают необходимый уровень подвижности.

Часто лечение спинальной нестабильности является комплексным, т.е. сочетает несколько методик (гимнастику, массаж, разные виды физиотерапии). Важно помнить о том, что подбор схемы лечения должен осуществляться врачом.
Массаж при нестабильности позвоночника стимулирует кровообращение, снимает мышечное напряжение, восстанавливает подвижность на тех участках позвоночника, которые оказались неподвижными из-за мышечной скованности. Процедуры массажа должны проводиться профессионалами, т.к. неумелые действия могут лишь усугубить ситуацию.
Лечение спинальной нестабильности в домашних условиях не проводится. Заболевания позвоночника должен лечить врач.
Чтобы избежать спинальной нестабильности, следует обратить внимание на следующие рекомендации:
- укреплять мышечный каркас спины с помощью физических упражнений;
- питаться рационально и сбалансированно;
- не предпринимать попыток самолечения;
- избегать перегрузок позвоночника;
- своевременно лечить сопутствующие заболевания позвоночника.
Прогноз выздоровления
В большинстве случаев спинальную нестабильность можно вылечить. Однако благоприятным прогноз является лишь для тех пациентов, которые обращаются к врачу при появлении любых проблем со спиной и соблюдают все рекомендации лечащего врача.
Заключение
Таким образом, основным фактором, предрасполагающим к развитию нестабильности, является несостоятельность опорного комплекса. Спинальная нестабильность может появляться у людей любого возраста, включая младенцев и пожилых людей. Современная медицина позволяет лечить данное заболевание быстро и эффективно. Главное – не допускать самолечения, способного усугубить состояние позвоночника.
Пройдите тест и оцените свои знания, насколько хорошо Вы усвоили материал: Что такое спинальная нестабильность? Причины заболевания? Кто чаще страдает патологией?
Позвоночник, пока он стабилен, выполняет ряд важных функций: опорную, защитную, двигательную и амортизационную. При нарушенной стабильности функциональность позвоночника заметно снижается, и он уже не может в полном объеме выполнять все возложенные на него природой задачи. Даже из-за небольших нагрузок возникает угроза смещения позвонков (подвывиха), которая приводит к деформациям, радикулопатиям, миелопатиям, мышечным спазмам. Особенно часто подобное происходит в шейном и поясничном отделах позвоночника. Часто эта патология наблюдается у детей. Что такое спинальная нестабильность, и по какой причине она может возникнуть?
Спинальная нестабильность — что это такое?
Здоровый позвоночник способен противостоять допустимым нагрузкам и сохранить свой статус кво в пространстве. По некоторым причинам (травмы, ДДЗ, врождённые аномалии, операции на позвоночнике, опухоли) эта способность утрачивается.
Спинальная нестабильность — это чрезмерная подвижность позвонков, когда даже под влиянием простых нагрузок (поворотов, наклонов, сгибаний и разгибаний) происходит изменение их анатомического положения.
Примером нестабильности является спондилолистез.
Международная классификация болезней относит спинальную нестабильность к дорсопатиям.
Классифицируют следующие виды спинальной нестабильности (СН):
- М53.2 — спинальная нестабильность.
- М43.1 — спондилолистез.
- М43.3 — рецидивирующий (привычный) подвывих в шейном сегменте атлант-аксис с миелопатией.
- М43.4 — другой привычный подвывих в шейном сегменте атлант-аксис.
- М44.5 — другой привычный подвывих в других сегментах позвоночника.
Если заболевание сопровождается корешковым синдромом, к диагнозу добавляют патологию под кодом G54 (поражения нервных корешков и сплетений). Если миелопатией (сдавлением спинного мозга) — дополнительно применяют код G99.2.
- при объёме движения позвонкового сегмента (это угол между замыкательными пластинами соседних позвонков) свыше 15 градусов;
- при смещении в боковом, переднем или заднем направлении более, чем на 3 мм.
Привести к спинальной нестабильности могут:
- Травмы (переломы, переломовывихи) в результате резкого разгибания, сгибания, поворота. Причиной подобных травм часто становятся ДТП. Так, широко известна хлыстовая травма шейного отдела при резком запрокидывании головы назад.
- Дегенеративно-дистрофические заболевания позвоночника, приводящие к разволокнению фиброзного кольца МПД (межпозвоночного диска) и соскальзыванию позвонков.
- Операции на позвонках: особенно часто к СН приводит двухсторонняя ламинэктомия, которая снижает опорные функции прооперированного сегмента и повышает нагрузку на соседние сегменты (порой почти до 200%).
- Врождённые дисплазии позвоночника:
- изменение формы позвонков;
- незаращение дужек (спондилолиз);
- асимметрия суставов (тропизм);
- недоразвитие суставов и связок позвонков;
- аномалии МПД (смещение пульпозного ядра, уменьшение высоты диска)
Главным признаком при спинальной нестабильности является боль при увеличении нагрузки. В состоянии покоя боль утихает. Если при СН сдавливаются нервные корешки, то болевые приступы могут быть весьма сильными.

- При смешениях атланта и аксиса возникают интенсивные прострелы в шейном отделе в области краниовертебрального перехода.
- Хроническая боль приводит к мышечным спазмам и деформациям позвоночного столба, что может проявляться, например, в кривошее.
- Боли в шее при нестабильности также усиливаются при статическом напряжении, возникающем при длительном удержании шейного отдела в одном и том же положении. Такие явления часто возникают у школьников, офисных работников, водителей, швей, и прочих представителей сидячих профессий.
Локальные и отражённые болевые симптомы при СН классифицируют следующим образом:
- цервикалгия — локальная боль в шейном отделе;
- цервикобрахиокалгия — боль, которая отдаётся в руку (симптом корешковой радикулопатии);
- цервикокраниалгия — боль в шее, отдающая в затылок;
- люмбалгия — боль в области поясничного отдела;
- люмбоишиалгия — боль в пояснично-крестцовой области, иррадиирующая по задней бедренной поверхности.
При шейной спинальной нестабильности (особенно в области позвонка С2) могут возникать симптомы вертебрально-базилярной недостаточности, связанные с пережатием позвоночной артерии и нарушением кровоснабжения мозга.
Нестабильность в пояснично-крестцовом отделе может сопровождаться ущемлением концевых волокон спинного мозга — синдромом конского хвоста. При этом могут возникать симптомы нарушений чувствительности нижних конечностей, паралич ног, патологии сфинктеров кишечника и мочевыводящих путей.
У детей чаще всего наблюдается спинальная нестабильность в шейном отделе.
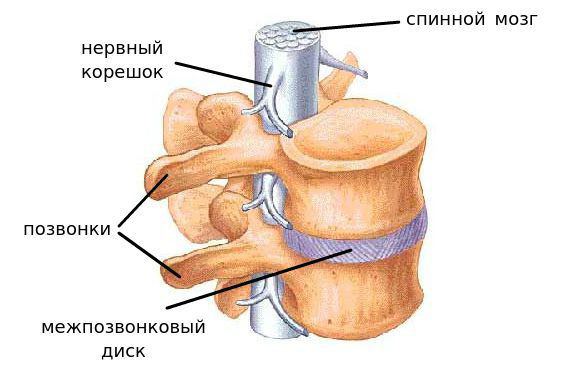
Причинами этому обычно являются:
- неудачные травматические роды с повреждением связок и подвывихом, неустраненным при рождении;
- врождённые аномалии;
- шейный остеохондроз;
- слабость связок.
Нестабильность посттравматическая и по причине врождённых дисплазии проявляется в кривошее:
- голова ребёнка повёрнута в одну сторону;
- ему трудно держать шею прямо (иногда приходится помогать руками);
- появляется хроническое напряжение в паравертебральных шейных мышцах;
- в результате хронического переутомления мышцы постепенно начинают атрофироваться.
Как известно, остеохондроз помолодел настолько, что теперь встречается даже у школьников.
Нестабильность при остеохондрозе происходит из-за дегенерации межпозвоночного диска, который сплющивается и становится ниже. В основном это происходит в позвонках С3 — С6. В патологическом сегменте повышается подвижность и возникает угроза смещении.
Остеохондроз у ребенка проявляется следующими симптомами:
- напряжение в мышцах шеи и затылка;
- ноющие боли;
- шейный сколиоз;
- если при смещении задевается нерв, возникает острый болевой прострел.
Похожие симптомы возникают у детей при врождённых аномалиях диска. Важно уметь их отличить от классического остеохондроза (при нем, как правило, затрагиваются многие МПД, а не единичные).

Помимо врождённой слабости связок, у детей может наблюдаться похожее явление в периоды роста. Когда ребёнок растёт, его мышцы и связки не успевают перестроиться вслед за растущим скелетом. В это время может возникнуть временная спинальная нестабильность с болевыми и деформирующими проявлениями.
У детей прогрессирует сколиоз и сутулость. Родителям паниковать не стоит:
- нужно следить за правильной осанкой детей;
- устроить ребенка на занятия специальной ЛФК;
- при необходимости прибегать к корсетам от сколиоза, реклинаторам для осанки и другим ортопедическим приспособлениям.
Лечение спинальной нестабильности
Консервативное медицинское лечение заключается:
- в снятии болевого синдрома (НПВС, новокаиновые блокады);
- установлении режима щадящих нагрузок и покоя для больного сегмента;
- использовании корсетов и головодержателей;
- ЛФК, массаже, физиотерапии.
Цель консервативного лечения — добиться стабилизации путём фибротизации МПД и сращения нестабильных позвонков друг с другом.
При нестабильности большой степени, сопровождающейся стойким корешковым синдромом или миелопатией прибегают к искусственной оперативной стабилизации — спондилодезу:
- производят из заднего доступа вначале ламинэктомию с высвобождением зажатых нервов;
- затем позвонки фиксируют между собой из переднего доступа.
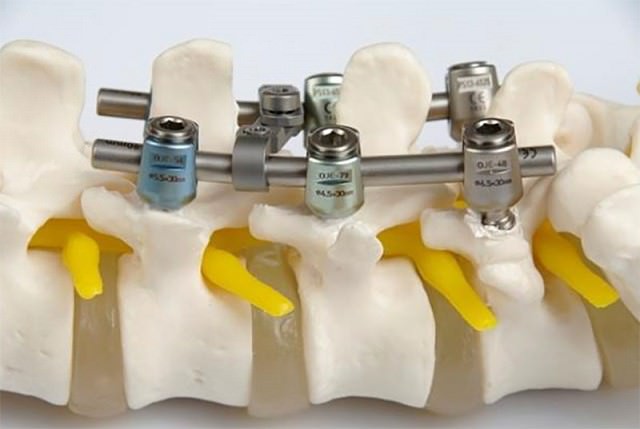
Спинальная нестабильность лечится у специалистов, занимающихся опорно-двигательной системой: вертебролога, ортопеда, травматолога, хирурга, невропатолога. Выбор врача зависит от причины нестабильности и особенностей её клинических проявлений.





(1 оценок, среднее: 5,00 из 5)
Спинальная мышечная атрофия или СМА – генетически обусловленная патология, обнаруживаемая у младенцев, детей дошкольного возраста, подростков и взрослых и сопровождающаяся равносторонней атрофией нейронов спинномозговых передних рогов и корешков периферических нервов, что приводит к снижению мышечного тонуса и прогрессирующему параличу. В первом случае медики вынуждены констатировать тот факт, что ребенок никогда не сможет самостоятельно стоять, сидеть и ходить. В остальных он будет постепенно утрачивать эти способности и однажды окажется прикованным к инвалидному креслу.


Что такое спинальная мышечная атрофия и ее виды
Под этим термином объединяется несколько различных видов наследственных заболеваний, сопровождающихся ограничением двигательных способностей. Этим и объясняется тот факт, что в части случаев нарушения обнаруживаются не в младенческом возрасте, а у подростков или уже зрелых людей.
Впервые заболевание было описано в 1891 г. Г. Верднигом и в 1892 г. было выделено в отдельную нозологическую единицу Дж. Хоффманом, благодаря стараниям которых и получила свое второе название. Примерно через полвека Е. Кугелбергом и Л. Веландером была открыта другая подобная болезнь, развивающаяся в более позднем возрасте и отличающаяся более благоприятным течением.
Различают следующие формы патологии:
- СМА 0;
- СМА 1 (тяжелая форма);
- СМА 2 (промежуточная форма);
- СМА 3 (легкая форма);
- СМА 4 (поздняя форма).
Все их объединяет то, что причина их возникновения кроется в мутации рецессивного гена 5 хромосомы SMN. Это приводит к сбоям в продукции протеинов в организме, являющихся строительным материалом всех клеток. В результате страдают мотонейроны спинного мозга и постепенно разрушаются. Поскольку без них невозможна передача нервных импульсов к мышечным волокнам, они постепенно атрофируются, что становится причиной утраты способности двигаться.

К счастью, даже при наличии у обоих родителей мутации гена SMNу них с 75% вероятностью может родиться здоровый ребенок. Но практически всегда он также будет носителем этого гена. Поэтому при планировании беременности стоит проходить генетическое исследование, особенно при наличии случаев СМА в семье.
Это врожденная болезнь, признаки которой обнаруживаются обычно еще в роддоме. Она встречается редко и ее часто объединяются со СМА-1. Для этого вида типично абсолютное отсутствие подвижности, слабость мышц, отсутствие сухожильных рефлексов и ограничение функциональности коленных суставов. С первых дней жизни ребенок страдает от нарушения дыхания.
Спинально-мышечную атрофию важно дифференцировать с перинатальной энцефалопатией и родовыми травмами, но если при них состояние детей постепенно улучшается, то при СМА оно не меняется. Более того часто присоединяются осложнения, которые практически всегда приводят к смерти младенцев в течение первого месяца жизни.

Этот тип течения спинальной мышечной атрофии характеризуется очень тяжелым протеканием. Обычно она обнаруживается до 6-ти месяцев и сопровождается слабостью мышц, периодическими спазмами, что сложно заметить в связи с особенностями анатомии детей первого года жизни (присутствия ярко-выраженной подкожно-жировой клетчатки).
Также заболевание проявляется регулярно пробегающей по языку дрожью, снижением рвотного, сосательного, глотательного рефлексов. Это приводит к возникновению серьезных трудностей при кормлении. Присутствует нарушение слюноотделения, кашель. Ребенок часто громко кричит.
Эта форма спинально-мышечной атрофии может сопровождаться олигофренией и врожденными пороками сердца. Дети подвержены тяжелым нарушениям дыхания, развитию воспаления легких. В связи с этим более половины детей не доживает до 2 лет и только 10% могут отметить свой 5-летний юбилей. Причиной смерти становятся пневмония, остановка сердца или дыхательная недостаточность.
Заболевание обнаруживается у детей от 6 месяцев до 1,5–2 лет. Поэтому такую форму СМА часто называют поздней младенческой. Для нее типично:
- слабость и дрожь в мышцах;
- тремор пальцев, языка;
- скованность движений, обусловленная ограничением подвижности конечностей;
- задержка развития;
- недобор веса.
Дети с таким диагнозом способны самостоятельно сидеть, играть, есть, но стоять и передвигаться нет. К сожалению, патология склонна прогрессировать, что приводит к постепенному ослаблению мышц груди и шеи, следствием чего становится невозможность удерживать голову прямо и часто она безвольно свисает. Затем пропадают сухожильные рефлексы, слабеет голос и отмечаются нарушения акта глотания.
Длительность жизни при таком диагнозе составляет около 10–12 лет. Но треть больных погибает в возрасте до 4-х лет.
Спинальную мышечную атрофию этого вида диагностируют обычно после 2 лет. Она так же проявляется слабостью мышц, но не в такой степени как при СМА 1 или даже СМА 2. Больные могут самостоятельно стоять, но только в течение короткого периода времени. В связи с атрофией мышц это дается им с трудом.
Несмотря на имеющееся заболевание, до 10–12 лет ребенок развивается нормально, что может ввести его родных в заблуждение и вызвать сомнения в правильности поставленного диагноза. Но, достигая этого временного рубежа, возникают первые признаки СМА. Ребенок начинает спотыкаться чаще обычного, падает и не может выполнять физическую работу или заниматься спортом, часто сталкивается с переломами. Постепенно бег, а затем и ходьба даются все сложнее из-за возникновения ограничения подвижности суставов. Впоследствии подросток теряет способность передвигаться без инвалидного кресла.
Прогрессирование патологии приводит к возникновению тяжелого сколиоза, что влечет за собой изменение формы грудной клетки и появление трудностей при дыхании. Именно в этом таится главная угроза болезни для жизни.
К этому типу заболевания относят несколько разных не влияющих на продолжительность жизни, но приводящих к инвалидизации амиотрофий:
- бульбоспинальную Кеннеди;
- дистальную Дюшена-Арана;
- перонеальную Вюльпиана.
Их объединяет то, что первые клинические признаки заболевания проявляются в период от 16 до 60 лет, чаще в 35–40 лет. Это сопровождается угасанием сухожильных рефлексов и заметными спазмами мышц. При атрофии Дюшена-Арана сильнее всего страдают кисти, а для болезни Вюльпиана характерно изменение формы лопаток на крыловидную.
Симптомы СМА
Различные разновидности заболевания объединяет череда общих проявлений, хотя каждая из них имеет и специфичные симптомы. К числу общих признаков принадлежат:
- нарастающая мышечная слабость и постепенная атрофия;
- при тех видах спинальной мышечной атрофии, что обнаруживаются после года или двух лет, наблюдается деградация имеющихся физических достижений, к примеру, способности бегать, ходить;
- тремор пальцев, языка;
- искривление позвоночника;
- частое сохранение нормального психического развития и умственных способностей.
Статистика показывает, что чаще СМА поражает мальчиков.
Диагностика
Предельно информативным методом диагностики СМА считается генетический анализ. Его можно проводить ребенку и взрослому в любом возрасте, а с целью ранней диагностики его выполнение возможно еще на этапе внутриутробного развития. При невозможности проведения анализа ДНК и для окончательного подтверждения диагноза назначаются:
- биохимический анализ крови;
- гистологический анализ мышечных волокон;
- МРТ;
- электромиография;
- микроскопия спинного мозга;
- тандемная масс-спектрометрия.

Лечение спинально-мышечная атрофия
Больным назначается комплексная консервативная терапия, направленная на улучшение способности нервных импульсов проходить к мышцам и работы головного мозга. В этих целях рекомендуется прием:
- ноотропов;
- препаратов α-липоевой кислоты, ацетил-L-карнитина, α-глицерофосфохолина;
- витаминных комплексов, включающих, прежде всего, витамины группы В;
- средств, улучшающих обмен веществ.

Сегодня в разработке находятся специфические лекарственные средства, способные воздействовать на причину развития СМА – дефицит ряда белков. Но в данный момент они находятся на стадии испытаний. Пока что единственным способом хотя бы частично обеспечить организм необходимыми белками является соблюдение специальной диеты. Она подразумевает употребление продуктов, богатых на аминокислоты, а именно зерновых культур, орехов, кисломолочных продуктов, рыбы, мяса. Весьма полезно включение в меню шпината, брокколи, грейпфрутов. Особенно ценны блюда из бурого риса и овса.
Для поддержания мышечного тонуса рекомендованы:
- занятия ЛФК;
- массаж;
- физиотерапевтическое лечение;
- нейромышечная стимуляция.
Современная медицина способна помочь пациентам с СМА за счет выравнивания позвоночника. Вы можете существенно повысить качество жизни и избавиться от болей с помощью хирургического лечения нейромышечного сколиоза. Наши спинальные хирурги способны грамотно провести операцию с учетом всех особенностей пациента и добиться предельно высоких результатов. Цены наших услуг приведены в прайсе.
Суть хирургического лечения нейромышечного сколиоза заключается в выполнении многоуровневой фиксации позвоночника с помощью специальных конструкций. Это предполагает изменение и закрепление в максимально приближенном к нормальному положению каждого сегмента искривленной части позвоночного столба.
Многоуровневая фиксация реализуется за счет установки многочисленных опорных элементов и выбора в качестве опорных точек крестца и таза и позвонков верхнегрудного отдела. Но часто ее проведение требуется практически по всей длине позвоночника, так как у больных спинальной мышечной атрофией сколиотические деформации достигают предельно тяжелых форм.
Она позволяет не только практически полностью выровнять позвоночник, но и равномерно распределить нагрузку на него, а также надежно удерживать его в новом положении. Благодаря этому больной избавляется от выраженного комфорта во время сидения и лежания, решаются психологические проблемы, спровоцированные выраженной деформацией позвоночного столба. Но главное достоинство операции заключается в устранении негативного влияния сколиоза на легкие и другие внутренние органы.
Стоимость коррекции сколиоза при СМА от 640 000 руб и зависит от:
— Тяжести заболевания (сколько времени пациент проведен в стационаре после операции)
— Фирмы производителя имплантов;
— Клиники (где будет проведена операция) и класса палаты.
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Импланты.
— Операцию;
— Наркоз;
— Нейрофизиологический мониторинг
— Наблюдение и консультация на период реабилитации.
Все услуги клиники и стоимость приведены в прайсе.
На первичной консультации ответим на все интересующие вас вопросы, точно определим возможные риски и потенциальную пользу хирургического лечения и подарим вашему ребенку если не возможность ходить, то уверенно сидеть без болей и психологического дискомфорта.
Читайте также:


