Спинальный арахноидит в области конского хвоста

Арахноидит представляет собой утолщение, рубцевание и воспаление паутинной оболочки.
Эти изменения могут быть локальными или приводить к сдавлению нервных корешков и спинного мозга.
Дополнительно к боли пациенты могут испытывать онемение, слабость, может обнаруживаться снижение рефлексов, симптомы дисфункции мочевого пузыря и кишечника.
Точная причина арахноидита неизвестна, но он может быть ассоциирован с грыжей диска, инфекцией, опухолью, миелографией, операцией на спинном мозге или подоболочечным введением препаратов. Известны случаи арахноидита после эпидурального или субарахноидального введения метилпреднизолона.
Симптомы
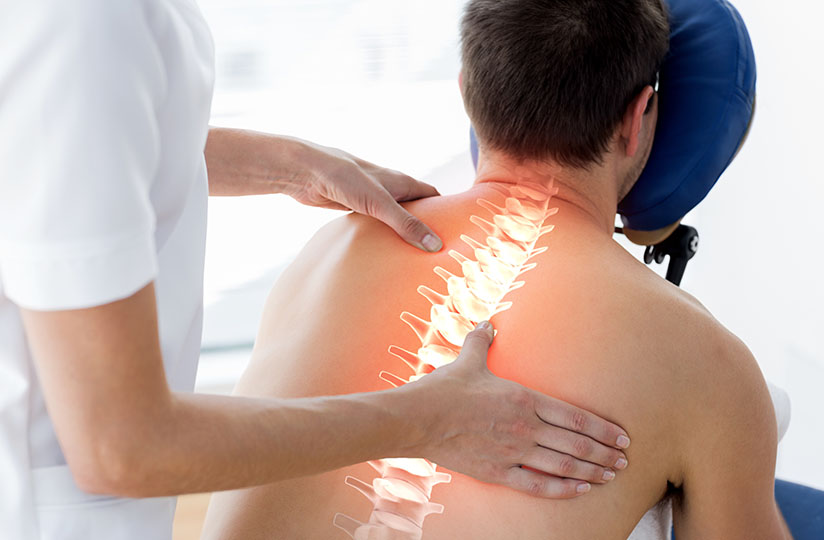
Пациенты с арахноидитом жалуются на боль, онемение, покалывание и парестезии в зоне иннервации пораженного нервного корешка или корешков. Могут отмечаться слабость и нарушение координации в пораженной конечности; часто встречаются мышечные спазмы, боль в спине и боль, иррадиирующая в ягодицы.
При физикальном осмотре обнаруживаются снижение чувствительности, слабость, изменение рефлексов. Иногда у пациентов с арахноидитом возникает компрессия поясничного отдела спинного мозга, спинномозговых корешков и корешков конского хвоста, что приводит к поясничной миелопатии или синдрому конского хвоста.
У этих пациентов обнаруживается слабость различной степени в нижней конечности и симптомы дисфункции мочевого пузыря и кишечника.
Обследование
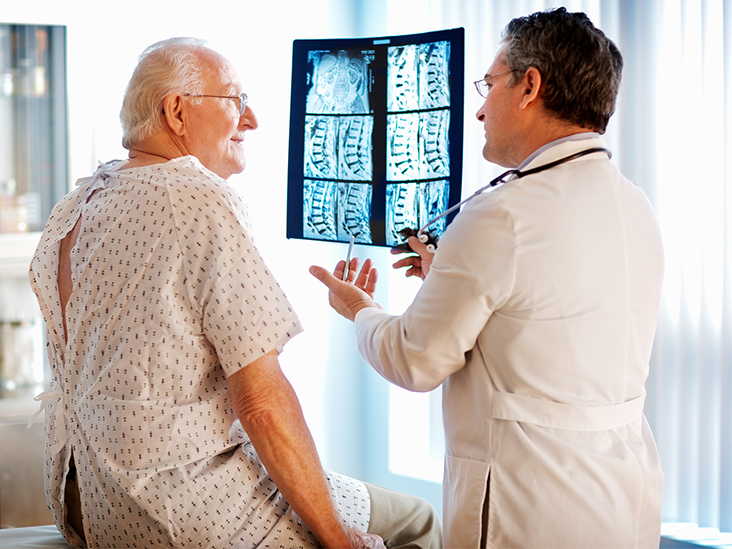
МРТ дает наиболее полную информацию о поясничном отделе позвоночника и его содержимом, ее следует проводить всем пациентам с подозрением на арахноидит. МРТ высоко информативна и может идентифицировать патологию, которая угрожает развитием поясничной миелопатии.
Для пациентов, которые не могут пройти МРТ (наличие пейсмейкеров), КТ и миелография являются обоснованной альтернативой. При подозрении на перелом или патологию кости, такую как метастатическая болезнь, показаны радионуклидное сканирование кости или обзорная рентгенография.
В то время как МРТ, КТ и миелография предоставляют полезную нейроанатомическую информацию, электромиография и исследование скорости проведения по нерву - нейрофизиологические данные об актуальном состоянии каждого нервного корешка и поясничного сплетения.
Также электромиография может разграничить плексопатию от арахноидита и идентифицировать существующую одновременно туннельную нейропатию, которая может усложнять диагностику.
Если диагноз вызывает сомнения, следует провести лабораторное обследование, включающее общий анализ крови, СОЭ, определение антинуклеарных антител, HLA В-27 антигена и биохимию крови для выяснения других причин боли.
Дифференциальный диагноз
Лечение
Нет единого мнения о наиболее эффективном лечении арахноидита; наибольшие усилия направлены на декомпрессию нервных корешков и спинного мозга и лечение воспалительного компонента заболевания. Эпидуральный невролиз или каудальное назначение стероидов могут уменьшить сдавление корешков при локальной патологии.
Генерализованный арахноидит требует хирургической ламинэктомии. Результаты такого лечения в лучшем случае неутешительны.
Расстройство сна, обусловленные депрессией лучше всего лечатся трициклическими антидепрессантами, такими как амитриптилин, начинать применение которого можно с 12,5 мг один раз в сутки перед сном. Нейропатическая боль, ассоциированная с арахноидитом, может ответить на габапентин. Стимуляция спинного мозга также может привести к уменьшению симптомов. Опиоидные анальгетики следует применять с осторожностью, если вообще следует.
Осложнения и диагностические ошибки
Несвоевременная диагностика арахноидита может увеличить риск развития поясничной миелопатии или синдрома конского хвоста, которые при отсутствии лечения могут прогрессировать до парапареза или параплегии.
Р.Г. Есин, О.Р. Есин, Г.Д. Ахмадеева, Г.В. Салихова
Что такое арахноидит?
Арахноидит — это воспаление среднего слоя (арахноида) мозговых оболочек (менингов), который является защитным покровом, окружающим головной и спинной мозг, и нервные корешки конского хвоста.
Мозговые оболочки (покрытие позвоночного канала) представляют собой соединительную ткань, состоящую в основном из коллагена и эластина. Повреждение, травма, опухоль или инфекция могут вызвать воспаление арахноидального слоя в любом месте.
Арахноидит известен с 19-го века, когда его основной причиной были инфекции, в основном туберкулез и сифилис. В настоящее время стало известно, что растворение и дегенерацию арахноидального слоя вызывают генетические и аутоиммунные нарушения.
Признаки и симптомы арахноидита

— Естественное течение расстройства.
Без лечения, арахноидит имеет несколько непредсказуемое естественное течение. Некоторые случаи могут разрешаться естественным путем и делать это полностью без каких-либо доказательств того, что они существовали. Однако, как только диагноз поставлен, болезнь может быть расклассифицирована как слабый, скромный, тяжелый, или катастрофический случай.
Легкий случай, например, — это тот, в котором боль прерывиста и нет никакого нарушения функции мочевого пузыря или диапазона движения конечностей.
Умеренный случай — это один с постоянной, но легко контролируемой болью, сопровождающийся некоторыми нарушениями функции мочевого пузыря и слабостью нижних конечностей.
Тяжелый случай потребует ежедневный прием обезболивающего лекарства, поскольку боль является тяжелой, постоянной и трудноразрешимой. Отмечается нарушение функции мочевого пузыря, невозможность сидеть или стоять в одном положении более нескольких минут, а также слабость и парапарез (частичный паралич) нижних конечностей.
Катастрофический случай будет иметь все элементы тяжелого случая плюс парапарез (частичный паралич) нижних конечностей, когнитивные нарушения, сильную усталость, в значительной степени связанное с привязанностью к кровати или дивану и потребностью в помощи для выполнения повседневной деятельности. При отсутствии лечения катастрофические случаи арахноидита оставляют пациента с укороченной продолжительностью жизни, аутоиммунитетом и терминальными событиями, как правило, связанными с подавляющими инфекциями или сердечной недостаточностью.
Основной целью современного лечения является предотвращение прогрессирования заболевания от легкой или средней степени тяжести до катастрофического состояния.
Тяжесть арахноидита напрямую связана с интенсивностью активации глиальных клеток и нейроинфламмации в нервных корешках конского хвоста. Исследование сыворотки крови на наличие нейровоспалительных маркеров показывает, что нейровоспаление колеблется от высокой интенсивности до относительно безобидной или неактивной.Таким образом, естественный, необработанный ход событий непредсказуем. В дополнение к спонтанному разрешению, некоторые случаи, по неизвестным причинам, имеют активную нейроинфламмацию, которая прекращается или “отмирает”, но оставляет после себя постоянные неврологические нарушения и боль. Большинство случаев, которые попадают в поле зрения современных врачей, как правило, прогрессируют с перемежающимися периодами ремиссии и активности.
Катастрофическая стадия арахноидита может исчезать, вероятно, из-за медицинских и физических мер, которые не лечат или устраняют расстройство, но, похоже, предотвращают его самые катастрофические и разрушительные осложнения, такие как паралич нижних конечностей, недостаточность надпочечников, тяжелый аутоиммунитет, иммунодефицит и ранние, заканчивающиеся жизнью инфекции и сепсис.
— Симптомы.
Типичным симптомокомплексом арахноидита является постоянная боль с различными неврологическими проявлениями. Интенсивность боли может изменяться при движении между сидячей, полулежачей или стоячей позой. Люди с арахноидитом могут достичь комфорта, стоя или лежа, или ситуация может быть прямо противоположной, либо сидя, либо лежа может увеличить боль. В дополнение к позиционному облегчению боли, другие симптомы, испытываемые большинством пациентов, включают ощущения капающей воды и/или насекомых, ползающих по ногам. Жжение в нижней части ног также является распространенным явлением. Присутствуют некоторые симптомы трудности мочеиспускания. Они могут включать нерешительность в начале или трудности с остановкой мочеиспускания (нейрогенный мочевой пузырь).
Многие пациенты жалуются на помутнение зрения, головную боль и головокружение, которые, как полагают, вызваны обструкцией потока спинномозговой жидкости. Сужение позвоночного канала, а также сгустки и рубцовая ткань, присутствующие в спинномозговом канале, действуют как “плотина”, препятствующая постоянному потоку жидкости. Спинномозговая жидкость может протекать или, что более уместно,”просачиваться” через арахноидальные и твердые слои оболочки позвоночного канала в мягкие ткани, окружающие спинномозговой канал. Церебральная спинномозговая жидкость чрезвычайно токсична для мягких тканей, поэтому может развиться значительная боль, а мягкие ткани, включая мышцы, нервы и фасции, могут дегенерировать, рубцевать и сокращаться после контакта с протекающей жидкостью.
Арахноидит, как и другие заболевания головного и спинного мозга, может создавать системное или генерализованное аутоиммунное расстройство с иммунодефицитом. Считается, что это происходит, когда воспалительные побочные продукты и/или ткани головного или спинного мозга достигают общего кровообращения. Аутоиммунные проявления включают артрит суставов, мышечную боль, тиреоидит и нейропатии мелких волокон. У некоторых пациентов с арахноидитом сначала диагностируется аутоиммунные заболевания, такие как системная красная волчанка или болезнь Хашимото. У некоторых диагностируется фибромиалгия.
Поскольку нервные корешки конского хвоста имеют множественные связи с различными внутренними органами, в зависимости от анатомического расположения воспаленных и захваченных нервных корешков могут возникать различные симптомы. Они могут затрагивать желудок и кишечник, включая прямую кишку и анус. Пищевая чувствительность, тошнота, рвота, запор, диарея, недержание мочи и кала, все это может происходить у разных пациентов. Половой орган, мочевой пузырь и функция кишечника могут быть негативно затронуты. В тяжелых случаях может наблюдаться недержание мочи и импотенция (эректильная дисфункция). Могут возникать дыхательные симптомы, в том числе одышка. Нарушения функций ног и ступней чрезвычайно распространены, включая неустойчивую походку и слабость в ногах и ступнях. Парапарез является относительно распространенным явлением, а в некоторых случаях наблюдается даже полный паралич от талии вниз.
— Физические признаки.
Основные физические признаки у пациента с арахноидитом находятся в нижних конечностях и спине. Физические признаки в ногах включают слабость, усталость, плохое равновесие и аномальные рефлексы. Боль может возникнуть при разгибании или растяжении ног. Может возникнуть парапарез нижних конечностей. Пациенты обычно имеют больше боли на одной стороне тела чем другое. Следовательно, пациент будет часто склоняться в пользу одной стороны, постоянно наклоняясь в положение, которое снижает их боль. Со временем эта попытка найти комфорт и облегчение приводит к образованию асимметричных мышечных групп в спине с заметными участками мышечной гипертрофии и атрофии.
Если параспинальные мышцы и мягкие ткани омывались хронической просачивающейся спинномозговой жидкости головного мозга, они могут рубцеваться и сокращаться. Следовательно, пациенты могут быть не в состоянии полностью вытянуть свои руки и ноги. Хроническая утечка спинномозговой жидкости головного мозга может также вызвать значительное сокращение мягких тканей между кожей и позвоночником, что приводит к углублению средней линии, ткани вдоль нижнего отдела позвоночника и иногда обесцвечиванию.
Причины арахноидита
В 21 веке есть 4 основных причины арахноидита:
- анатомические нарушения строения позвоночника;
- генетические заболевания соединительной ткани;
- ушибы, травмы;
- аутоиммунные расстройства.
Арахноидит может начаться с повреждением арахноидальной оболочки или нервных корешков конского хвоста. Независимо от того, в каком месте начинается повреждение, в конце концов, спайки будут прилипать или склеивать нервные корешки и паутинную оболочку вместе, что вызовет сильную боль и нарушение.
Любое анатомическое изменение, которое заставляет позвоночный канал сужаться, изгибаться или иным образом искажать позвоночный канал в пояснично-крестцовом отделе позвоночника, может в конечном итоге вызвать арахноидит.
Спинной канал, содержащий спинномозговую жидкость, должен всегда оставаться открытым и не иметь препятствий для закупорки. Спинальная жидкость образуется в мозге и восстанавливается примерно 4 раза в день. Он покидает мозг, чтобы попасть в позвоночный канал. Функция спинномозговой жидкости заключается в переносе питательных веществ, удалении загрязнений, таких как побочные продукты воспаления, а также смазывании и постоянном омывании нервных корешков конского хвоста, чтобы они не терлись друг о друга. Это может вызвать раздражение, нейровоспаление, образование рубцов и адгезию.
Спинной канал, который несет спинномозговую жидкость, должен постоянно оставаться открытым и чистым, чтобы не было препятствий для потока жидкости или сдавливания нервных корешков. Именно по этой причине человеческое тело должно стоять и ходить каждые несколько минут и часто переворачиваться во время сна.
Существует несколько состояний (заболеваний) позвоночника, которые могут нарушать течение спинномозговой жидкости и вызывать компрессию, раздражающая нервные корешки в конском хвосте. Позвоночный артрит, остеопороз, коллапс позвонка и грыжа межпозвонкового диска могут возникать с возрастом или несчастным случаем. Кифосколиоз, спондилолистез и ревматоидный спондилит являются генетически обусловленными состояниями.
Затронутые группы населения
Лица, перенесшие операции на позвоночнике, интратекальные инъекции токсических жидкостей (например, гиалуронидазы, крови, красителей, стероидов и местных анестетиков с консервантами) в спинномозговой мешок или имеющие повреждения позвоночника и головы, могут подвергаться большему риску развития это расстройство.
Однако точная распространенность и заболеваемость арахноидитом неизвестна. Согласно одной оценке, приблизительно каждый год происходят 11 000 новых случаев; однако причина может быть различной: от операции на спине, процедур по облегчению боли и диагностических вмешательств, проводимых в основном в Северной и Южной Америке, Европе и Азии, с неопределенным числом в Африке.
Очевидно, что большее количество хирургических и анестезирующих спинальных вмешательств значительно увеличило число случаев. По разным причинам в некоторых случаях арахноидит может быть неправильно диагностирован или не диагностирован, что затрудняет определение его реальной частоты в общей популяции.
Связанные расстройства
Существуют многочисленные состояния, характеризующиеся признаками и симптомами, которые похожи на те, которые встречаются при арахноидите, однако, только некоторые из них будут перечислены. Они включают синдром неудачной операции на спине, рассеянный склероз, фибромиалгию, рефлекторную симпатическую дистрофию, синдром хронической боли, синдром конского хвоста, сирингомиелию и некоторые опухоли спинного мозга.
Диагностика
— Лабораторные тесты.
Если какой-либо из этих маркеров повышен, цели лечения должны включать подавление нейровоспаления и понижение пораженного маркера (маркеров) до нормального уровня сыворотки. Подчеркивается, что отсутствие повышенных воспалительных маркеров не обязательно означает, что нейровоспаление либо контролируется, либо отсутствует.
Некоторые гормоны надпочечников и половых желез, такие как кортизол, тестостерон и прегненолон, могут снижаться в сыворотке из-за сильного стресса и боли при арахноидите. Низкие уровни гормонов в сыворотке крови рассматриваются как индикаторы того, что процесс заболевания плохо контролируется.
— Диагностика адгезивного арахноидита.
Для диагностики требуется 4 элемента:
- история провоцирующего события или заболевания;
- типичные симптомы;
- ненормальные физические признаки;
- результаты МРТ.
Конкретные признаки арахноидита обычно распознаются при контрастной МРТ, которая использует инъецированный краситель или визуализацию Тесла с высоким разрешением (3) для контрастирования спинномозговой жидкости из спинного мозга, нервных корешков и арахноидального покрытия.
Необходимым доказательством для постановки диагноза считается наличие комков нервного корешка и спаек, которые прикрепляют комки к арахноидальному слою покрытия спинного мозга. В то время как другие изображения, такие как смещение нервного корешка, увеличение и асимметрия, могут присутствовать при МРТ-визуализации, сами по себе эти результаты недостаточны для установления диагноза.
Основная проблема заключается в том, что классический вид слипания нервного корешка и формирования адгезии может не быть видимым в течение нескольких месяцев после провоцирующего события. Кроме того, у пациентов могут быть симптомы, физические признаки и отклонения лабораторных тестов, указывающие на наличие болезни, однако МРТ может не показывать этого. В этих случаях оправданы терапевтические испытания лекарств, используемых для лечения арахноидита.
Лечение арахноидита
- прегненолон;
- аллопрегнанолон;
- прогестерон;
- дегидроэпиандростерон;
- эстрадиол.
Было продемонстрировано, что внешнее введение некоторых из этих внутренних гормонов контролирует нейровоспаление и способствует нейрорегенерации у лабораторных животных. Введение некоторых из этих гормонов и их химических аналогов в настоящее время используется для лечения арахноидита.
Процесс лечения состоит из двух основных элементов:
- медикаментозное лечение;
- физические меры.
Лекарства состоят из 3 терапевтических классов: (1) подавители нейровоспаления (примеры: кеторолак, метилпреднизолон); (2) нейрорегенерирующие агенты (примеры: прегненолон, нандролон); и (3) болеутоляющие средства (примеры: низкие дозы налтрексона, габапентин, опиоиды).
Физические меры направлены на максимизацию потока спинномозговой жидкости и предотвращение рубцевания и сокращения нервных корешков, мышц и других потенциально пораженных клеток, которые могут вызвать неврологические нарушения и боль. Основные физические меры включают ежедневные прогулки, мягкое растяжение конечностей, водную пропитку, глубокое дыхание и легкую атлетику.
Контроль боли при арахноидите является симптоматическим и в основном соответствует стандартному обезболиванию. К сожалению, боль при данном состоянии может соперничать или превосходить боль при метастатическом раке кости, и по необходимости требуют крайних, симптоматических мер, таких как имплантированные электрических стимуляторов и высоких доз опиоидов, в том числе те, которые вводятся путем инъекций, суппозиториев и имплантированных интратекальных насосов.
Сегодня исследуются многие новые методы лечения боли для тяжелой трудноразрешимой боли, подобной той, что вызвана арахноидитом. Некоторые из них, такие как внутривенные вливания лидокаина, витамина С и кетамина, как сообщается, обеспечивают длительные периоды облегчения боли. В то время как контроль боли является чисто симптоматическим, физические меры и медицинские средства для подавления нейроинфламмации и поощрения нейрорегенерации применяются для постоянного достижения некоторого разрешения заболевания и уменьшения симптомов и нарушений.
Профилактика
Обнаружение того, что многим случаям заболевания предшествуют дегенеративные или структурные аномалии позвоночника, позволяет предположить, что первичная профилактика арахноидита возможна. Хорошо известно, что хронические дегенеративные состояния позвоночника связаны с малоподвижным образом жизни, ожирением и отсутствием физических упражнений.
Люди с развивающейся болью в пояснице с дисфункцией ноги и мочевого пузыря, сразу же после медицинской процедуры, включая спинномозговой пункции, эпидуральной анестезии или хирургии, имеют высокий риск развития арахноидита. В подозрительных случаях и для предотвращения болезни рекомендуется, чтобы наиболее сильные противовирусные противовоспалительные средства, такие как кеторолак и метилпреднизолон, вводились в экстренном порядке, чтобы предотвратить возникновение арахноидита.
- Причины спинального арахноидита
- Классификация спинального арахноидита
- Симптомы спинального арахноидита
- Диагностика спинального арахноидита
- Лечение и прогноз спинального арахноидита
- Цены на лечение
Общие сведения
Впервые спинальный арахноидит с миелографическим подтверждением был описан в 1929 г. В средине XX века он рассматривался преимущественно как осложнение операций на позвоночнике. В период с 1960 г. по 1980 г. отмечалось существенное увеличение частоты встречаемости арахноидита, связанное с использованием для контрастирования в ходе миелографии йодфенилундецилатов. Позже выяснилось, что жировые капли этих контрастных веществ способны длительное время сохраняться в субдуральном спинальном пространстве, обрастать фибрином и провоцировать асептический воспалительный процесс в паутинной оболочке. Замена миелографии современными методами нейровизуализации спинного мозга, а также техническое усовершенствование операционных вмешательств на позвоночнике, в т. ч. благодаря применению микрохирургии, привели к значительному снижению заболеваемости. Однако по сей день спинальный арахноидит остается актуальной проблемой практической нейрохирургии и неврологии.

Причины спинального арахноидита
Среди триггерных факторов развития арахноидита спинного мозга существенная доля принадлежит травмам позвоночника. Травмирование спинного мозга и его оболочек может произойти во время хирургических вмешательств на позвоночном столбе, в результате многократного проведения эпидуральных блокад и люмбальных пункций. Вторичный спинальный арахноидит может возникнуть на фоне стеноза позвоночного канала, дегенеративных заболеваний (спондилеза, остеохондроза, спондилоартроза), опухолей позвоночника, гематомиелии. Асептический арахноидит может сформироваться вследствие введения в позвоночный канал различных химических веществ, например, контрастов для миелографии.
Инфекционный спинальный арахноидит может быть вызван специфическим возбудителем и являться следствием сифилиса, генерализованного туберкулеза или туберкулеза позвоночника, бруцеллеза, риккетсиоза, системной грибковой инфекции у лиц с ВИЧ или ослабленных пациентов и др. Неспецифический инфекционный арахноидит в половине случаев обусловлен золотистым стафилококком; описана роль стрептококковой инфекции, протея, эшерихий. В 37% случаев арахноидита острого и подострого течения выявить возбудителя не удается.
Классификация спинального арахноидита
По протяженности поражения спинальный арахноидит классифицируется на ограниченный и диффузный. Ограниченный вариант обычно возникает вследствие микротравмы, диффузный — обусловлен позвоночно-спинномозговой травмой, инфекционно-воспалительным поражением ЦНС или системным инфекционным процессом. По этиологии спинальный арахноидит может быть асептическим и инфекционным (специфическим и неспецифическим).
Морфологически спинальный арахноидит разделяют на слипчивый (адгезивный), кистозный и смешанный кистозно-слипчивый. Для слипчивой формы характерно утолщение арахноидальной оболочки и наличие ее спаек с твердой спинальной оболочной; иногда наблюдается оссифицирование арахноидальной оболочки. Кистозная форма протекает медленно с постепенным образованием арахноидальных кист, которые могут быть экстрадуральными (включающими и не включающими нервные корешки) и интрадуральными. Наиболее часто наблюдается кистозно-слипчивая форма арахноидита, сочетающая в себе образование кист наряду со спаечным процессом.
В соответствии с клинической классификацией выделяют 4 варианта арахноидита: корешково-чувствительный, корешково-заднестолбовой, двигательно-спинномозговой, корешково-спинномозговой. По своему течению спинальный арахноидит бывает острым, подострым и хроническим, хотя временные рамки этих форм течения точно не установлены и по-разному описаны в неврологической литературе.
Симптомы спинального арахноидита
Клинические проявления арахноидита спинного мозга зависят от локализации и распространенности воспаления по паутинной оболочке. Ограниченный арахноидит чаще имеет субклиническое течение и может быть случайно диагностирован при обследовании или на вскрытии. Острый и подострый диффузный спинальный арахноидит манифестирует высокой температурой, оболочечными симптомами, островоспалительными изменениями в крови и ликворе. Часто сопровождается церебральным арахноидитом.
Первыми проявлениями арахноидита зачастую выступают преходящие корешковые боли и парестезии. Затем боли становятся постоянными, носят характер упорного радикулита, ишиалгии. Развиваются сегментарные и проводниковые расстройства чувствительности, моторные нарушения, выпадают сухожильные рефлексы, появляются тазовые расстройства. Хронический арахноидит имеет медленно прогрессирующее течение, сопровождается ликвороциркуляторными расстройствами. Если происходит формирование кист, то проявления арахноидита включают симптомокомплекс компрессионной миелопатии и аналогичны клинике спинальных опухолей.
Диагностика спинального арахноидита
Диагностический поиск при арахноидите спинного мозга состоит из изучения анамнеза, осмотра невролога, лабораторных исследований, люмбальной пункции, миелографии или томографии. Острый спинальный арахноидит отражается в анализе крови подъемом уровня лейкоцитов и С-реактивного белка, ускорением СОЭ. О ликвороциркуляторных нарушениях свидетельствует повышенное давление цереброспинальной жидкости, ее быстрое вытекание при люмбальной пункции. При исследовании цереброспинальной жидкости наблюдается белково-клеточная диссоциация, незначительное увеличение концентрации белков.
Как правило, однозначно установить диагноз арахноидита не представляется возможным без применения миелографии или томографических исследований. Патогномоничным признаком арахноидита при проведении контрастной миелографии является задержка контраста в виде отдельных капель. Визуализировать изменения спинальной арахноидальной оболочки стало возможным после внедрения в неврологическую практику МРТ позвоночника. МРТ позволяет также исключить опухоли и другие органические поражения спинного мозга.
Дифференциальный диагноз проводится с менингомиелитом, миелитом, эпидуральным абсцессом, посттравматической гематомой, грыжей межпозвонкового диска и прочей позвоночно-спинномозговой патологией.
Лечение и прогноз спинального арахноидита
Фармакотерапия инфекционного арахноидита предусматривает назначение антибиотиков, при необходимости — противотуберкулезных и противосифилитических препаратов. Применяются противовоспалительные препараты, по показаниям — кортикостероиды. Проводится противоотечная терапия мочегонными средствами (триамтереном, гидрохлоротиазидом, фуросемидом, спиронолактоном), сосудистое (никотиновая к-та, пентоксифиллин) и нейрометаболическое (витамины В, неостигмин) лечение. При спастических параличах используют миорелаксанты (толперизона гидрохлорид), при тазовых нарушениях — уросептики (уротропин). Основу восстановительной терапии составляет адекватная лечебная физкультура, физиотерапевтические процедуры (электростимуляция, рефлексотерапия, электрофорез, магнитотерапия и т. п.), массаж и водолечение (радоновые, йодобромные, хлоридно-натриевые лечебные ванны).
Вопрос о хирургическом лечении арахноидита возникает при неэффективности консервативной терапии, в основном при хроническом течении болезни с формированием кист и спаек. Решение о целесообразности операции обсуждается совместно с нейрохирургом. Задачей оперативного вмешательства является опорожнение арахноидальных кист и рассечение спаек. Операционный доступ осуществляется путем ламинэктомии. Однако открытое хирургическое вмешательство зачастую не приносит ожидаемых результатов из-за своей травматичности, частых осложнений в виде образования повторных сращений и активации дремлющей инфекции. Более эффективными являются малоинвазивные техники операции, предусматривающие разъединение спаек при помощи манипуляторов эндоскопа, введенного в пространство дурального мешка.
Острый спинальный арахноидит имеет относительно благоприятный прогноз. При адекватном и своевременно проведенном консервативном лечении возможно полное восстановление неврологических функций. Хроническая форма менее благоприятна, зачастую приводит к инвалидности и плохо поддается терапии. Внедрение новых операционных техник несколько улучшило послеоперационный прогноз, и работа в этом направлении продолжается.
- Арахноидит
- Причины возникновения арахноидита
- Виды арахноидита:
- Арахноидит оболочек головного мозга (церебральный)
- Арахноидиты конвекситальной поверхности головного мозга
- Оптико-хиазмальный арахноидит
- Арахноидит задней черепной ямки
- Арахноидит оболочек спинного мозга (спинальный)
- Диагностика арахноидита
- Лечение арахноидита
Арахноидит
Арахноидит — это серозное воспаление паутинной оболочки головного или спинного мозга. Изолированного поражения паутинной оболочки головного или спинного мозга при арахноидите не бывает в связи с отсутствием в ней собственной сосудистой системы. Инфекция при арахноидите головного или спинного мозга переходит с твердой или мягкой мозговой оболочки. Арахноидит головного или спинного мозга можно характеризовать и как серозный менингит.
Значительное отличие клиники и течения арахноидита от воспаления мозговых оболочек — менингита позволяет считать правильным выделение этой формы как самостоятельного заболевания.

Причины возникновения арахноидита
Арахноидит возникает в результате перенесенных острых и хронических инфекций, воспалительных заболеваний придаточных пазух носа, хронических интоксикаций (алкоголь, свинец, мышьяк), травм (обычно в резидуальном периоде). Арахноидит может возникнуть также в результате реактивного воспаления при медленно растущих опухолях, энцефалите. Во многих случаях причина арахноидита остается невыясненной.
Морфологически при арахноидите определяются помутнение и утолщение паутинной оболочки, сопровождающееся в более тяжелых случаях и фибриноидными наложениями. В дальнейшем течении арахноидита возникают спайки между паутинной и сосудистой оболочкой, приводящие к нарушению циркуляции спинномозговой жидкости и образованию арахноидальных кист.
Арахноидит может возникать на почве острого или чаще хронического гнойного среднего отита (в результате маловирулентных микробов или токсинов), а также при осложнениях гнойного среднего отита — лабиринтите, петрозите, синустромбозе, как последствие излеченных гнойного менингита или абсцессов мозга и, наконец, может сочетаться с негнойным отогенным энцефалитом. Отогенный арахноидит в большинстве случаев локализуется в задней черепной ямке и значительно реже в средней. Течение арахноидита может быть острым, подострым и хроническим.
Арахноидиты делят на разлитые и ограниченные. Последние встречаются крайне редко. По существу речь идет о более грубых локальных изменениях на фоне разлитого процесса при арахноидите.
Нарушение нормальной циркуляции ликвора, приводящее к возникновению гидроцефалии, имеет в своей основе при арахноидите два механизма:
- нарушение оттока жидкости из желудочковой системы (окклюзионная гидроцефалия)
- нарушение всасывания жидкости через твердую мозговую оболочку при разлитом слипчивом процессе (арезорбтивная гидроцефалия)
Виды арахноидита
Церебральный арахноидит может локализоваться на наружной выпуклой (конвекситальной) поверхности мозга, его основании, в заднечерепной ямке. Клиническая картина арахноидита складывается из симптомов местного воздействия оболочечного поражения на мозг и расстройств ликвороциркуляции.
Частым проявлением церебральных арахноидитов являются головные боли гипертензивного или оболочечного характера.

Арахноидиты конвекситальной поверхности головного мозга чаще встречаются в передних отделах больших полушарий, в области центральных извилин. В связи с давлением на моторные и чувствительные центры могут возникнуть расстройства движения (моно- или гемипарезы) и чувствительности. Раздражение, а в случаях образования кисты и сдавление коры и подлежащих отделов мозга при арахноидите вызывают фокальные эпилептические припадки.
В тяжелых случаях могут возникнуть генерализованные судорожные приступы вплоть до развития эпилептического статуса. Важное значение для выявления локализации очага арахноидита имеют электроэнцефалография и МРТ головного мозга.

Чаще наблюдаются арахноидиты основания мозга. Наиболее частая локализация — хиазмальная область, что является причиной относительной частоты оптико-хиазмальных арахноидитов. Важность изучения этой формы арахноидита определяется вовлечением в процесс зрительных нервов и области их перекреста, что часто приводит к необратимой потере зрения. Среди этиологических факторов возникновения оптико-хиазмального арахноидита особое значение имеют инфекционные поражения придаточных пазух носа, ангина, сифилис, малярия, а также черепно-мозговая травма (сотрясение мозга, ушиб мозга).
В области хиазмы и внутричерепной части зрительных нервов при арахноидите образуются множественные спайки и кисты. В тяжелых случаях создается рубцовая оболочка вокруг хиазмы. Как правило, оптико-хиазмальный арахноидит не является строго локальным: менее интенсивные изменения обнаруживаются и в отдалении от основного очага. На зрительные нервы оказывают воздействие механические факторы (сдавление), а также переход на них воспалительного процесса и расстройство кровообращения (ишемия).

Оптико-хиазмальный арахноидит, как правило, развивается медленно. Сначала арахноидит захватывает один глаз, затем постепенно (через несколько недель или месяцев) вовлекается и другой. Медленное и часто одностороннее развитие оптико-хиазмального арахноидита помогает дифференцировать процесс от ретробульбарного неврита . Степень снижения зрения при оптико-хиазмальном арахноидите может быть различной — от понижения до полной слепоты. Часто в начале заболевания при оптико-хиазмальном арахноидите имеются боли кзади от глазных яблок.
Важнейшим подспорьем в диагностике оптико-хиазмального арахноидита является изучение полей зрения (периметрия) и глазного дна (офтальмоскопия). Поля зрения изменяются в зависимости от преимущественной локализации процесса. Наиболее типичны темпоральная гемианопсия (одно- или двусторонняя), наличие центральной скотомы (часто двусторонней), концентрическое сужение поля зрения.
Со стороны глазного дна в 60–65% случаев определяется атрофия зрительных нервов (первичная или вторичная, полная или частичная). У 10–13% заболевших обнаруживаются отёк дисков зрительных нервов. Проявления со стороны гипоталамической области, как правило, отсутствуют. Снимок турецкого седла также не выявляет патологии. При этой форме арахноидита основными являются очаговые (зрительные) симптомы, гипертензионные явления (внутричерепная гипертензия) выражены обычно умеренно.

Арахноидит задней черепной ямки — наиболее часто встречающаяся форма среди церебральных арахноидитов. Клиническая картина арахноидита задней черепной ямки напоминает опухоли этой локализации и состоит из мозжечковых и стволовых симптомов. Поражение черепно-мозговых нервов (VIII, V и VII пар) наблюдается главным образом при локализации арахноидита в мостомозжечковом углу. Мозжечковые симптомы складываются из атаксии, асинергии адиадохокинеза. При этой локализации арахноидита выражены расстройства циркуляции ликвора.
Симптоматика арахноидита в задней черепной ямке зависит от характера процесса (спайки, киста), локализации, а также от сочетания арахноидита с гидроцефалией. Повышение внутричерепного давления при арахноидите может быть вызвано закрытием отверстий желудочков мозга (Люшка, Мажанди) за счет спаек, кист или как следствие раздражения мягких мозговых оболочек с гиперсекрецией ликвора (прежде всего в результате повышенной деятельности plexus chorioideus) и затруднением его абсорбции. При отсутствии резкого повышения внутричерепного давления арахноидит может длиться годами, с длительными ремиссиями. Нередко арахноидит протекает в виде арахноэнцефалита вследствие сопутствующих воспалительных изменений мозговой ткани и давления спаек, кист на мозг.
Острая форма арахноидита характеризуется главным образом симптомами повышения внутричерепного давления (резкая головная боль, преимущественно в области затылка, тошнота, рвота, головокружение, нередко застойные диски зрительных нервов, иногда брадикардия), пирамидные и очаговые симптомы часто отсутствуют или слабо выражены и непостоянны.
При подостром течении в неврологическом статусе на первый план выступают симптомы поражения задней черепной ямки (чаще всего мосто-мозжечкового пространства — боковой цистерны моста). Симптомы повышенного внутричерепного давления хотя и имеют место, но выражены меньше, а изредка почти и не определяются. Отмечаются парезы черепных нервов (V, VI, VII, VIII, реже IX и X и еще реже III и IV), чаще всего VIII пары, причем преобладают нарушения вестибулярной функции в сочетании с мозжечковыми симптомами.
Наряду с неустойчивостью в позе Ромберга — отклонением или падением в сторону пораженного уха, шаткой походкой, нарушениями указательной и пальце-носовой проб, адиадохокинезом, непостоянным спонтанным нистагмом (направленным в сторону больного уха или двусторонним) — отмечается частая дисгармоничность вестибулярных проб (например, выпадение калорической реакции при сохраненной вращательной). Иногда отмечается перемена направления нистагма, нистагм положения. Не все компоненты этого вестибуло-мозгового синдрома постоянны и четко выражены. Редки гомолатеральные пирамидные знаки и еще более редки гемипарезы конечностей. В ликворе изменения обычно сводятся к повышенному давлению, иногда слабо выраженному. Редко отмечается умеренный плеоцитоз или повышение содержания белка.
Весьма редко встречается арахноидит с другими локализациями в задней черепной ямке. Это изолированное поражение преддверноулиткового нерва во внутреннем слуховом проходе, без явлений гипертензии, предпонтинный арахноидит и арахноидит полушарий мозжечка с нарушениями статики и скудными мозжечковыми симптомами, с поражением тройничного нерва (предпонтинная форма), предмозжечковый арахноидит (передней поверхности одной из долей мозжечка) с частичной мозжечковой симптоматикой, лабиринтными явлениями, невозбудимостью при калорической и пониженной возбудимостью при вращательной пробе, латеробульбарный арахноидит с гипертензией, мозжечковым синдромом и поражением IX, X, XI черепных нервов (гомолатеральным), арахноидит заднего рваного отверстия с поражением IX, X и XI черепных нервов.
При общей гидроцефалии со скоплением большого количества ликвора внутричерепное давление быстро повышается, появляются застойные соски зрительных нервов, понижается острота зрения. Такие кризы постепенно стабилизируются (несмотря на желудочковые и люмбальные пункции) и, если вовлекается продолговатый мозг, больной погибает.
Для дифференциальной диагностики с абсцессом мозга (мозжечка), опухолью мозга имеют значение клиническое течение, данные исследования ликвора. Все виды пневмографии при выраженном повышении внутричерепного давления противопоказаны.
При арахноидите задней черепной ямки быстро развивается картина окклюзионной гидроцефалии, клинически проявляющаяся головной болью, рвотой, головокружением. На глазном дне застойные соски зрительного нерва. В спинномозговой жидкости картина негрубой белково-клеточной диссоциации. На рентгенограмме черепа при арахноидите задней черепной ямки видны гипертензивные явления.
Тяжелым осложнением арахноидита задней черепной ямки является возникновение приступа острой окклюзии с вклиниванием миндалин мозжечка в большое затылочное отверстие, сдавливающих ствол мозга. Арахноидит задней черепной ямки может быть причиной и плохо поддающейся лечению невралгии тройничного нерва.
Арахноидиты спинальные, помимо указанных выше причин, могут возникнуть при фурункулезе, гнойных абсцессах различной локализации. Клиническая картина кистозного ограниченного спинального арахноидита очень напоминает симптоматику экстрамедуллярной опухоли. Имеются корешковый синдром на уровне патологического процесса и проводниковые расстройства (двигательные и чувствительные). Арахноидит чаще локализуется по задней поверхности спинного мозга, на уровне грудных, поясничных сегментов, а также в области конского хвоста. Процесс распространяется обычно на несколько корешков, отличается изменчивостью нижней границы расстройств чувствительности.
В спинномозговой жидкости белково-клеточная диссоциация. Плеоцитоз встречается редко. Характерны миелографические данные — контрастное вещество задерживается в виде капель в области арахноидальных кист. Реже встречается диффузный спинальный арахноидит, вовлекающий в процесс большое количество корешков, но менее четко проявляющийся проводниковыми расстройствами. Спинальный арахноидит носит хронический характер.
Диагностика арахноидита
В диагностике арахноидита, помимо клинических и анамнестических данных, применяются и дополнительные методы исследований, в ocoбенности контрастная рентгенография и магнитно-резонансная томография головного или спинного мозга. При арахноидите выпуклой поверхности пневмоэнцефалография позволяет выявить как участки субарахноидального пространства, не проходимые для воздуха и жидкости, так и расширенные участки.
Магнитно-резонансная томография (МРТ) проводится при подозрении на арахноидит паутинной оболочки головного мозга.
Наряду с этим на стороне поражения арахноидитом иногда отмечается подтянутость боковых желудочков к коре и, таким образом, асимметрия и деформация желудочковой системы.
- При арахноидите основания мозга большое значение имеет обычная краниография, позволяющая во многих случаях установить гипертензионные проявления (пальцевые вдавления, усиление сосудистого рисунка, изменение формы турецкого седла и т. д.).
- Важное значение имеет исследование спинномозговой жидкости, позволяющее уточнить степень гидроцефалии, а также наличие ликвородинамического блока в субарахноидальном пространстве. Воспалительные изменения (плеоцитоз), как правило, не выражены.
- Электроэнцефалография имеет значение при локализации очага на выпуклой поверхности мозга (при очаговом кистозном процессе картина электроэнцефалограммы (ЭЭГ) близка к таковой при опухолях, однако чаще фиксируются диффузные изменения).
- Трудно переоценить значение исследования глазного дна и поля зрения при оптико-хиазмальных арахноидитах и при арахноидите заднечерепной ямки.
- Для диагностики спинальных арахноидитов важна миелография. Наибольшие трудности представляет отличие ограниченного арахноидита от опухоли.
- При арахноидите проводится МРТ головного или МРТ спинного мозга в режиме миелографии для уточнения локализации процесса и степени вовлечённости мозговой ткани и черепно-мозговых и спинальных нервов.
Необходимо при диагностике арахноидита принимать во внимание наличие в анамнезе острой и хронической инфекции, травмы, реже встречающиеся и менее интенсивные изменения на глазном дне и рентгенограмме черепа, течение процесса (непрерывное и с ремиссиями). При опухолях в области хиазмы больше, чем при арахноидите, выражены гипофизарномежуточные и другие неврологические симптомы. При опухолях задней черепной ямки и спинного мозга имеются более грубые проводниковые расстройства.
Читайте также:


