Спондилез поясничного отдела позвоночника на уровне l3-s1
Фото с сайта osteokeen.ru
Обычно патология сопровождается болями, скованностью движений, иногда повреждаются нервы, нарушается работа конечностей. Очень важно выявить заболевание на ранних стадиях, на которых эффективна консервативная терапия.
Механизм развития болезни
Что такое спондилез поясничного отдела позвоночника? Для понимания сути заболевания нужно углубиться в механизм развития. Болезни предшествуют провоцирующие факторы, под действием которых возникают дегенеративно-дистрофические изменения в дисках между позвонками. В результате соединительная ткань становится слабая и легко повреждается. В области травм, вместо рубцов, образуются твердые остеофиты, которые постепенно разрастаются внутри фиброзного кольца суставных дисков, а также в толще мощных позвоночных связок.
Чаще всего отмечается спондилез пояснично-крестцового отдела позвоночника – это нижняя часть спины. Поврежденные суставные диски не справляются со своей основной задачей – перестают амортизировать вертикальные колебания из-за костных наростов. В результате каждое движение, изгиб или осевое смещение может спровоцировать сильную боль.
Причины
Точной этиологии развития спондилеза в поясничном отделе позвоночника не установлено, ученые считают главным провокатором естественное старение организма. Иногда изменения в суставных дисках развиваются в раннем возрасте под действием нескольких факторов.
Основными причинами спондилеза поясничного и погранично-крестцового отдела позвоночника являются:
- Травмы– сильные ушибы и надрывы связок могут стать пусковым механизмом появления костных разрастаний в соединительной ткани. Такие процессы чаще всего происходят во второй половине жизни, что и объясняет возрастную принадлежность спондилеза.
- Физические перегрузки– особую опасность представляют силовые упражнения без предварительного разогрева (подъем штанги, приседания с гирей).
- Изменение осанки – в таких случаях нарушается кровообращение, что приводит к застойным явлениям в пояснице. Появляются трофические расстройства тканей, снижается качество местных восстановительных процессов, развивается спондилез.
- Возрастные перестройки – во второй половине жизни уменьшается эластичность связок и твердость костей. При частых травмах и нагрузках микротрещины замещаются остеофитами, которые могут разрастаться.
- Гормональные сбои – в группе риска находятся женщины в период климакса и мужчины старше 45 лет. Изменения работы эндокринных желез отражаются на состоянии органов, в том числе и на опорно-двигательном аппарате.
- Отягощенная наследственность – ученые доказали генетическую предрасположенность к болезням костей и суставов. Если поясничным спондилезом болели ближайшие родственники, его вероятность у потомков возрастает в разы.
- Инфекции– частые заболевания могут ослабить иммунитет, что приведет к развитию хронических артритов, артрозов. Они и запускают дегенеративно-дистрофические изменения суставных дисков.
- Расстройства метаболизма– нарушения обмена веществ отражаются на здоровье в целом. Одним из вариантов таких осложнений является спондилез.
- Избыточный вес– поясничный отдел носит на себе половину массы туловища. При ожирении нагрузка может увеличиться до 1,5 раз, спровоцировав травмы соединительной ткани, которые повлекут спондилез.
- Системные заболевания – в группу риска входят пациенты с сахарным диабетом, болезнями щитовидной железы, патологией надпочечников, атеросклерозом.
- Онкология– опухоли всегда отражаются на состоянии организма в целом. При появлении новообразования в области поясничного отдела позвоночника может появиться спондилез.
Классификация и симптомы
- l1-l2 – спондилез между первым и вторым поясничными позвонками;
- l2-l3 – спондилез выявлен между вторым и третьим позвонками;
- на уровне l4-l5;
- l5-s1 – такой спондилез на границе между двумя отделами позвоночника: поясничным и крестцовым.
Последний вариант встречается чаще остальных и называется спондилез пояснично-крестцового отдела позвоночника. Он сопровождается яркой симптоматикой, при отсутствии лечения провоцирует тяжелые осложнения.
Самые частые признаки этого варианта патологии:
- Боль – ноющая или пульсирующая, соответствует зоне поражения. Усиливается при надавливании на мягкие ткани.
- Нарушение подвижности – пациент не может до конца согнуть спину, выполнить наклоны. Это говорит об окостенении суставного диска и связок.
- Хромота– этот симптом спондилеза говорит о поражении волокон седалищного нерва. Сначала нарушения походки беспокоят при нагрузках, а затем и в покое.
- Потеря чувствительности в ногах– часто сопровождает предыдущий признак, наиболее выражена при спондилезе нижних отделов.
Согласно статистике, около 30% всех заболеваний протекают бессимптомно, иногда пациентов беспокоит хромота. В таком случае патология выявляется на поздних сроках, когда наблюдается ограничение подвижности в позвоночнике.
По выраженности симптомов различают классификацию по степеням/стадиям:
- Первая стадия – признаки спондилеза умеренно выражены или отсутствуют.
- Спондилез 2 степени поясничного отдела – отмечается боль, частичное ограничение подвижности и периодические онемение в конечностях.
- Третья стадия – самая тяжелая. Наблюдается скованность движений и сильная болезненность. Пациенту присваивается инвалидность.
К какому врачу обращаться при поясничном спондилезе?
При подозрении на поясничный спондилез следует записаться на консультацию к ортопеду. Этот врач специализируется на заболеваниях опорно-двигательного аппарата. При наличии признаков защемления нерва назначается консультация невролога.
Диагностика
Для точного подтверждения болезни необходимо пройти инструментальное обследование. Наиболее информативными методами являются:
- КТ поясничного отдела позвоночника.
- МРТ этой же области.
На снимках можно различить наличие патологии между позвонками, точно определить зону поражения. Доктор назначит сдачу крови, но в ней не будет никаких изменений. Такой способ необходим для исключения артрита, при котором в анализе отмечаются признаки воспаления.
Лечение
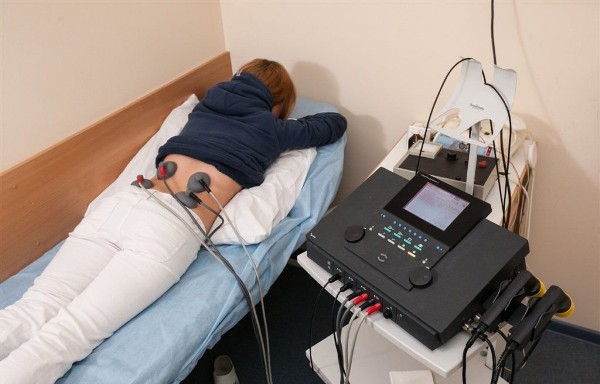
Фото с сайта virilis.spb.ru
Совсем вылечить спондилез поясничного отдела позвоночника нельзя, терапия направлена на остановку прогрессирования патологии. Если обнаружить болезнь на ранних стадиях, можно предотвратить окостенение суставных дисков и развитие осложнений, больные могут пожизненно выполнять профилактические мероприятия и избежать инвалидности.
При лечении спондилеза 1-2 степени поясничного отдела позвоночника эффективна консервативная терапия. Начать рекомендуется с приема лекарств – они предназначены для снятия симптомов заболевания, восстановления поврежденных суставных дисков и связок. Применяют такие группы препаратов:
- НПВС (Диклофенак, Вольтарен) – рекомендуется начинать с мазей. Наносить полоску 5-8 см 3-4 раза в день. Такое лечение снимает боль, отек и воспаление, возвращает подвижность.
- Кортикостероиды (Преднизолон, Бетаметазон) – сильные анальгетики, назначаются строго по рецепту. При бесконтрольном приеме часто развиваются осложнения: от диспепсических расстройств до потери зрения.
- Хондропротекторы (Хондроитин сульфат, Артра)– лечат суставы, содержат строительный материал для соединительной ткани. Пить их рекомендуется длительно: по 1 капсуле трижды в день в течение 6-12 месяцев. В тяжелых случаях терапия проводится годами.
- Витамины (Витрум, Компливит)– по 1 шт. 2-3 раза в сутки. Направлены на укрепление иммунитета, повышение восстановления поврежденных тканей.
- Седативные препараты (настой валерианы, пустырника) – выписываются пациентам для успокоения нервной системы. Снимают хроническую усталость, стрессы.
Доктор может назначить и обезболивающие таблетки – пить их следует только после еды и запивать стаканом воды. В противном случае есть риск развития осложнений со стороны желудка.
При обнаружении деформирующего спондилеза поясничного отдела позвоночника показано физиотерапевтическое лечение. В качестве укрепляющих процедур могут быть назначены:
- УВТ– метод с применением ультразвука. Волны воздействуют на позвоночник, пораженный спондилезом, повышают регенерацию поврежденных тканей.
- Магнитотерапия– пациент посещает процедуры, в ходе которых применяются специальные аппараты, генерирующие магнитные волны. Они активируют кровоток, вследствие чего улучшается клеточное питание, восстанавливается подвижность.
- Лекарственный электрофорез– при проведении процедур используют анальгетики, проникновение через кожу улучшается за счет слабых импульсов тока.
Физиотерапия проводится 2-3 раза в неделю, сеанс длится 20-30 минут. Первые результаты наблюдаются спустя 10-15 процедур.
Лечебная гимнастика очень эффективна на ранних стадиях, но выполнять ее необходимо ежедневно. Регулярные тренировки сохранят в позвоночнике подвижность, предупредят развитие окостенения. Перечислим основные упражнения – делать каждый комплекс нужно по 2-3 минуты:
- ноги на ширине плеч – наклоны вбок, вперед, назад;
- вращение обруча на талии;
- в положении лежа на спине поднятие и опускание таза;
- в этой же позиции – подъем таза и запрокидывание ног за голову;
- стоя на четвереньках – выгибание спины и возвращение в исходную позицию.
Если поясничный спондилез сопровождается болями, делать гимнастику запрещается. Необходимо отложить упражнения до восстановления нормального самочувствия.
Можно дополнить терапевтическую программу народными средствами, которые применяются с укрепляющей целью:
- компресс из листа капусты – сырой овощ прикладывается к зоне поражения;
- растирка с анальгином – лекарство смешивается со спиртом (до получения кашеобразной массы) и втирается в зону поражения;
- шерсть – опоясывание поясом или пуховым платком в холодное время года.
Народная медицина применяется строго в период ремиссии. При наличии болей и воспаления делать разогревающие растирки категорически запрещено.
В тяжелых случаях назначается оперативное лечение спондилеза пояснично-крестцового отдела позвоночника. Проводится иссечение мягких тканей и удаление костных наростов.
После хирургии в течение нескольких месяцев проводится реабилитация, включающая:
- диету;
- лечебную гимнастику;
- ношение специальных корсетов;
- физиотерапию.
Осложнения
Если не проводить лечение, поясничный спондилез может привести к следующим осложнениям:
- окостенение составных дисков и сращивание позвонков;
- нарушение подвижности;
- появление хронических болей в спине;
- защемление седалищного нерва и нарушение работы нижних конечностей;
- искривление осанки в области поясницы.
Профилактика
Проведение таких мероприятий направлено устранение заболевания на начальных стадиях или предупреждение его развития. Пациенту необходимо придерживаться следующих рекомендаций:
- вести подвижный образ жизни, но не перегружать свой организм;
- соблюдать диету, которая ограничивает соль и животные жиры;
- 2-3 раза в неделю проводить ЛФК, чередовать упражнения с массажем поясницы;
- раз в полгода посещать ортопеда.
Поясничный спондилез характеризуется образованием костных наростов в соединительной ткани. Клиника сопровождается болезненностью и ограничением подвижности, иногда протекает бессимптомно. Патология неизлечима, но проведение консервативной терапии на ранних стадиях позволяет избежать серьезных осложнений.
Полезное видео про спондилез
Список источников:

Краткое содержание: Спондилез - это одно из осложнений остеохондроза позвоночника. Практически всегда спондилез сопровождают такие состояния, как протрузия или грыжа межпозвонкового диска, спондилоартроз. Спондилез приводит к вторичной узости позвоночного канала. Из методов диагностики необходимо выбрать МРТ на высокопольном аппарате.
спондилез, остеохондроз, остеофиты.
Что это такое?
Спондилёз - это общий медицинский термин, который иногда используется медицинскими работниками для обозначения различных дегенеративных процессов в позвоночнике, которые сопровождают естественный процесс старения. В англоязычной литературе врачи используют этот термин также для описания спондилоартроза. Это возрастное состояние характеризуется дегенерацией суставного хряща в дугоотростчатых суставах. Эти суставы, расположенные между позвонками, позволяют нашему позвоночнику выполнять множество различных движений, в том числе, сгибание, поворот и наклон. Суставной хрящ, представляющий собой гладкую эластичную ткань, которая покрывает концевые отделы костей сустава, снижает трение и позволяет костям гладко скользить друг по другу. При повреждении хряща может возникнуть болезненная травма сустава.
Причины спондилёза и факторы риска
В большинстве случаев спондилёз является следствием возрастных дегенеративных процессов, происходящих в позвоночнике. Тем не менее, существует множество факторов риска, которые могут повысить вероятность возникновения спондилёза.
Факторы риска включают ожирение, генетическую предрасположенность, историю травматических повреждений и участие в таких видах спорта, как бейсбол, баскетбол, футбол, гандбол, хоккей, каратэ, бег, воднолыжный спорт. Данные виды спорта характеризуются внезапной или постоянной травматизацией суставов ног, коленей и бедра.
Спондилёз появляется, когда мягкие ткани позвоночника(межпозвонковые диски, сухожилия, мышцы, связки и хрящи, покрывающие дугоотростчатые суставы) естественным образом проходят через ряд дегенеративных изменений. Например, межпозвонковые диски, которые в норме насыщены водой, начинают терять воду и больше не могут эффективно защищать позвонки от трения. Хрящ в дугоотростчатых суставах постепенно изнашивается, что приводит к трению костей друг о друга. Это трение может привести к воспалению и спровоцировать естественный защитный ответ, включая производство патологических костных наростов (костных шпор или остеофитов) в поражённой области. Кроме того, мышцы, поддерживающие позвоночник, могут слабеть, а связки и сухожилия утолщаться, растягиваться, терять эластичность.
Некоторые люди имеют больше дегенеративных изменений в позвоночнике, связанных со спондилёзом, другие - меньше, но у большинства к 40 годам можно обнаружить хотя бы один признак изнашивания, который можно увидеть с помощью рентгена, МРТ или КТ. Эти находки могут включать протрузию или грыжу межпозвонкового диска, формирование костных разрастаний или залежи кальция в областях, затронутых дегенерацией.
Классификация спондилёза
Позвоночник состоит из 33 позвонков, 24 из которых не соединены друг с другом и вместе формируют шейный (верхний), грудной (срединный) и поясничный (нижний) отделы позвоночника, в то время как 9 сплавленных позвонков составляют крестец и копчик. Спондилёз, который может быть диагностирован в шейном, грудном и поясничном отделах, часто классифицируется по его локализации.
Шейный спондилёз затрагивает семь шейных позвонков (С1-С7), которые формируют этот отдел. Дегенеративные изменения часто возникают в этом отделе, так как позвоночник здесь очень подвижен и поддерживает вес головы.
Грудной спондилёз затрагивает 12 грудных позвонков (Т1-Т12). Дегенеративные изменения в грудном отделе встречаются относительно редко, так как позвоночник в этой области прикрепляется к грудной клетке, что обеспечивает его поддержку.
Поясничный спондилёз затрагивает пять поясничных позвонков (L1-L5). Дегенеративные изменения чаще всего встречаются именно в поясничном отделе, так как позвоночник в этой области поддерживает большую часть веса тела и обеспечивает широкий диапазон движений.
Многоуровневый спондилёз. Многоуровневый спондилёз затрагивает компоненты позвоночника в двух или трёх отделах.
Распространённые симптомы спондилёза
При спондилёзе далеко не всегда присутствуют какие-либо симптомы. На самом деле, это состояние обычно остаётся незамеченным, если дугоотростчатые суставы не становятся болезненно твёрдыми или спинной мозг и выходящие нервные корешки не воспаляются или не сдавливаются костным наростом или смещённым дисковым материалом.
Вызванные компрессией (сдавлением) нервного корешка, симптомы спондилёза варьируются в зависимости от интенсивности сдавления и его локализации. Например, сдавленный нерв в шейном отделе позвоночника может вызвать симптомы в верхней части спины, плечах, руках, кистях и пальцах рук. С другой стороны, если сдавлен седалищный нерв в поясничном отделе позвоночника, симптомы могут ощущаться в пояснице, ягодицах, ногах, стопах и пальцах стопы. Вне зависимости от локализации, некоторые из наиболее распространённых симптомов спондилёза включают:
- локализованную боль в поражённой области шейного или поясничного отделов позвоночника;
- онемение или потерю чувствительности;
- слабость мышц;
- блуждающую боль, онемение и покалывания.
В том случае, если имеет место позвоночный остеоартрит, симптомы спондилёза обычно связаны с движениями шеи и поясницы и проявляются как:
- ригидность дугоотростчатых суставов и мышц;
- локализованная боль в шейном или поясничном отделах позвоночника;
- сниженный диапазон движений в позвоночнике.
Эти симптомы часто сильнее проявляются по утрам или после того, как человек проснулся, но для них характерно некоторое улучшение, когда пациент встаёт с кровати и начинает двигаться. Некоторым пациентам также бывает трудно стоять прямо, и у них развивается сутулость.
Диагностика спондилёза
Диагностика спондилёза начинается с беседы и осмотра в кабинете врача-невролога. По результатам первичной диагностики врач может назначить проведение того или иного диагностического теста.
Рентген может выявить снижение высоты межпозвонковых дисков и присутствие остеофитов, но он не настолько информативен, как компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). КТ может помочь обнаружить костные изменения, иногда связанные со спондилёзом. МРТ - чувствительное диагностическое исследование, позволяющее выявить аномалии дисков, связок и нервов.
Лечение спондилёза
Большинство пациентов могут ощутить значительное облегчение при использовании одного или нескольких схем консервативного (безоперационного) лечения. Консервативное лечение должно быть направлено не на причину появления симптомов, а не только на снижение дискомфорта. Для снижения дискомфорта часто применяются безрецептурные и рецептурные лекарства.
Некоторые лекарственные препараты, которые часто прописываются врачами для снижения симптомов спондилёза, включают:
- отпускаемые без рецепта обезболивающие средства, такие как ацетоминофен, которые помогают уменьшить боль (но не воздействуют на воспалительный процесс);
- нестероидные противовоспалительные препараты, такие как ибупрофен и напроксен, которые снимают воспаление, вызывающее боль;
- рецептурные обезболивающие препараты, которые помогают справиться с сильной болью, с которой не справляются безрецептурные обезболивающие;
- эпидуральные стероидные инъекции, которые могут уменьшить серьёзное воспаление вокруг зажатого нервного корешка, вызывая временное онемение в поражённой области.
Однако, из-за того, что спондилез редко протекает изолированно и часто сочетается с протрузиями и грыжами межпозвонковых дисков, спондилоартрозом- медикментозное лечение редко бывает эффективным и из-за длительного применения часто наносит непоправимый вред здоровью пациента.
Так как пациенты с симптомами спондилёза обычно испытывают дискомфорт и с большей вероятностью предпочли бы отдых, то вовлечение в физическую активность и выполнение специальных упражнений может показаться несколько парадоксальным. Тем не менее, врач-физиотерапевт может порекомендовать пациенту со спондилёзом специальный комплекс лечебной физкультуры (ЛФК), который может быть очень полезен для восстановления силы и гибкости позвоночника, а также мышц, поддерживающих позвоночник. Это, в свою очередь, может способствовать расширению диапазона движений и восстановлению здоровья позвоночника. Некоторые пациенты также находят облегчение, применяя упражнения йоги и иглоукалывание. Конечно, один или два дня отдыха вполне можно себе позволить, если боль мешает выполнению рутинных действий, но пациент всегда должен держать в уме, что длительное снижение активности может принести существенный вред, приводя к снижению кровотока, ригидности суставов и тромбам.
Также при лечении спондилеза необходим комплексный подход.
Наиболее эффективно сочетание безнагрузочного вытяжения позвоночника с массажем и выполнением специальной гимнастики.
Для профилактики спондилеза необходима ежедневная физическая активность. Если Вам за 50 лет, то для того чтобы не мучиться от боли после 70 лет, необходимо ежедневно делать специальный комплекс упражнений или заняться йогой. Идеально сочетание гимнастики и плавания.
По нашему мнению именно спондилез не дает достичь необходимого терапевтического эффекта у пациентов после 75 лет. Костные шипы больших размеров в виде клювов и скоб при смещении вызывают резкое обострение болевого синдрома, которое препятствует лечению пациента.
Поэтому о лечении позвоночника необходимо задуматься до 70 летнего возраста, так как потом при выраженном спондилезе лечение становится невозможным для 50% пациентов.
Если симптомы спондилёза приводят к значительному снижению качества жизни или сохраняются после недель или месяцев консервативного лечения, то пациенту может быть рекомендовано хирургическое вмешательство. Тем не менее, пациенты, которые рассматривают возможность операции, должны знать, что чрезвычайно агрессивная открытая хирургия на открытом позвоночнике является не единственным способом уменьшения симптоматики.
Статья добавлена в Яндекс Вебмастер 2016-02-02 , 14:43.
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
Рейтинг статьи
Общее число голосов: 11
В случаях копирования материалов и размещения их на других сайтах, администрация сайта будет поступать согласно с законодательством РФ об авторском праве.
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Тем не менее, старение организма процесс сугубо индивидуальный. Подобно тому, как некоторые люди начинают седеть раньше, также и развитие спондилеза у кого – то проявляется раньше. В самом деле, некоторые люди могут не испытывать вообще болевых проявлений. Все зависит от того, как часть позвоночника подверглась дегенерации, и как эти изменения оказывают влияние на спинной мозг или спинномозговые корешки.
Деформирующий спондилез может развиваться во всех отделах позвоночника (в шейном грудном и поясничном) и, в зависимости от локализации дегенеративных изменений при спондилезе, будет соответствующая симптоматика. Спондилез (деформирующий спондилез) нередко называют остеоартритом или остеоартрозом позвоночника.
Деформирующий спондилез является дегенеративным процессом, который идет параллельно с остеохондрозом и происходят дегенеративные изменения в следующих структурах позвоночника.
Межпозвонковые диски. С возрастом у людей происходят определенные биохимические изменения, влияющие на ткани всего организма. Происходят изменения также в структуре межпозвоночных дисков (в фиброзном кольце, в студенистом ядре). Фиброзное кольцо состоит из 60 или более концентрических полос коллагенового волокна. Пульпозное ядро представляет собой является желеобразное вещество внутри межпозвоночного диска, окруженное фиброзным кольцом. Ядро состоит из воды,коллагеновых волокон и протеогликанов. Дегенеративные инволюционные изменения могут ослабить эти структуры, в результате чего фиброзное кольцо изнашивается или рвется. Содержание воды в ядре с возрастом уменьшается, что оказывает влияние на амортизационные свойства межпозвонкового диска. Результатом структурных изменений при дегенерации диска может быть уменьшение высоты межпозвонкового диска и увеличение риска грыжи диска.
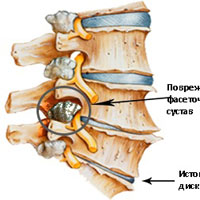
Фасеточные суставы (или зигапофизеальные суставы). Каждое тело позвонка имеет четыре фасеточных сустава, которые работают как шарниры. Это позволяет позвоночнику сгибаться, разгибаться и поворачиваться. Как и другие суставы, фасеточные суставы покрыты хрящевой тканью. Хрящевая ткань представляет собой особый вид соединительной ткани, которая обеспечена смазкой и хорошей скользящей поверхностью. При дегенеративных изменениях в фасеточных суставах происходит исчезновение хрящевой ткани и формирование остеофитов. Эти изменения могут привести к гипертрофии суставов (остеоартриту, остеоартрозу).
Кости и связки. Остеофиты могут образовываться вблизи конца пластин позвонков, что может приводить к нарушению кровоснабжения позвонка. Кроме того, концевые пластины могут уплотняться из-за склеротических явлений; утолщению или уплотнению костей под торцевыми пластинами. Связки представляют собой полосы фиброзной ткани, связывающих позвонки и они защищают позвоночник от избыточных движений, например гиперэкстензии. Дегенеративные изменения приводят к тому, что связки теряют свою прочность.Изменения, например, желтой связки могут привести к уплотнению и утолщению связки, что в свою очередь может привести к воздействию на твердые мозговые оболочки.
Симптомы при спондилезе различных отделов
Спондилез шейного отдела. Сложная анатомическая структура шейного отдела позвоночника и широкий диапазон движения делают этот отдел позвоночника очень подверженным нарушениям, связанными с дегенеративными изменениями. Боли в шее при спондилезе в этом отделе являются распространенным явлением. Боль может иррадиировать в плечо или вниз по руке. Когда остеофиты вызывают компрессию нервных корешков, иннервирующих конечности, кроме боли может также появиться слабость в верхних конечностях. В редких случаях, костные шпоры(остеофиты), которые образуются в передней части шейного отдела позвоночника, могут привести к затруднению при глотании (дисфагии).
При локализации спондилеза в грудном отделе позвоночника боль, обусловленная дегенеративными изменениями (спондилезом), часто появляется при сгибании туловища вперед и гиперэкстензии. Флексия вызывает фасеточно обусловленную боль.
Спондилез поясничного отдела позвоночника часто встречается у людей старше 40 лет. Наиболее частыми жалобами бывают боль в пояснице и утренняя скованность. Изменения, как правило, имеют место в нескольких двигательных сегментах. На поясничный отдел позвоночника приходится воздействие большей часть веса тела. Поэтому, когда дегенеративные изменения нарушают структурную целостность, симптомы, включая боль, могут сопровождать любую физическую деятельность. Движение стимулирует болевые волокна в фиброзном кольце и суставах. Сидение в течение длительного периода времени может привести к болям и другим симптомам из-за давления на поясничные позвонки. Повторяющиеся движения, такие как поднятие тяжестей и наклон туловища могут увеличить болевые проявления.
Симптомы спондилеза могут варьировать от легких до тяжелых и приобрести хронический характер или даже привести к инвалидизации. Они могут включать:
- Шейный отдел
- Боль, которая появляется и исчезает
- Боль, которая распространяется в плечи, руки, кисти, пальцы
- Утренняя скованность в шее или плече или ограничение диапазона движений после пробуждения
- Болезненность в шее или плече или онемение
- Слабость или покалывание в шее, плечах, руках, кисти, пальцах
- Головная боль в затылочной области
- Нарушение равновесия
- Трудности с глотанием
- Грудной отдел позвоночника
- Боль в верхней и средней части спины
- Боль появляется при сгибании и выпрямлении туловища
- Утренняя скованность в спине после пробуждения
- Поясничный отдел позвоночника
- Боль, которая появляется и исчезает
- Утренняя скованность в пояснице после вставания с кровати
- Боль, которая уменьшается при отдыхе или после тренировки
- Болезненность в пояснице или онемение
- Ишиалгия (от умеренной до интенсивной боли в ногах)
- Слабость, онемение или покалывание в нижней части спины, ногах или стопах
- Нарушение ходьбы
- Нарушение функции кишечника или мочевого пузыря (это симптомы возникают достаточно редко, но возможны при компрессии конского хвоста).
Причины деформирующего спондилеза
Старение организма является основной причиной спондилеза. Тело подвергается ежедневным нагрузкам в течение многих лет и в течение времени происходят изменения различных структур позвоночника. До появления симптоматики, такой как боли и скованность, происходит дегенерация структур позвоночника. Спондилез представляет собой каскадный процесс : одни анатомические изменения приводят к другим, что приводит к изменениям в структуре позвоночника. Эти изменения в совокупности и вызывают спондилез и соответствующую симптоматику.
Как правило, в первую очередь дегенеративные изменения начинаются в межпозвонковых дисках. По этой причине, у пациентов со спондилезом часто также имеется остеохондроз. Последствия этих дегенеративных изменений в позвоночнике тесно связаны между собой.
Изменения начинаются в дисках, но, в конечном счете, процесс старения оказывает влияние и на другие составные части двигательных сегментов позвоночника. С течением времени, коллаген, из которого состоит фиброзное кольцо, начинает изменяться. Кроме того, уменьшается содержание воды в диске. Эти изменения уменьшают амортизационные функции диска и возможность абсорбции векторов нагрузки. При дегенерации диск становится тоньше и плотнее, что приводит уже к изменениям в суставах, которые берут часть нагрузки диска на себя, обеспечивая стабилизацию позвоночника. При истончении диска хрящи суставов начинают быстрее изнашиваться, увеличивается мобильность позвоночника, и возникают условия для раздражения нервных корешков, располагающихся рядом. Эта гипермобильность, в свою очередь, вызывает компенсационную реакцию организма в виде избыточного разрастания костной ткани в области суставов (остеофитов). Остеофиты при достаточном увеличении могут оказывать компрессионное воздействие на корешки спинного мозга и вызывать соответствующую клиническую картину. Остеофиты также могут вызвать стеноз спинномозгового канала. Как правило, причиной стеноза спинномозгового канала является не остеохондроз, а спондилез.
В развитии спондилеза в определенной степени играет роль генетическая детерминированность. Также определенное влияние оказывают вредные привычки, например, такие как курение.
Диагностика
Не всегда легко определить, что именно спондилез является причиной болевого синдрома в спине потому, что спондилез может развиваться постепенно, как результат старения организма, а также болевой синдром может быть обусловлен другим дегенеративным состоянием, таким как остеохондроз. Прежде всего, врача-невролога интересуют ответы на следующие вопросы:
- Начало болевых проявлений
- Вид деятельности, предшествовавший появлению болей
- Какие мероприятия проводились для снятия боли
- Наличие иррадиации болей
- Факторы, усиливающие боль или уменьшающие боль
Врач невролог также проведет физикальный осмотр и изучит неврологический статус пациента (осанка, объем движений в позвоночнике, наличие мышечного спазма). Кроме того врачу-неврологу необходимо осмотреть также суставы (тазобедренные суставы, крестцово-подвздошные суставы), так как суставы могут быть также источником болей в спине. Во время неврологического обследования врач- невролог проверит сухожильные рефлексы, мышечную силу, наличие нарушений чувствительности.
Для верификации диагноза необходимы также инструментальные методы, такие как рентгенография, МРТ или КТ, которые позволяют визуализировать изменения в позвоночнике. Рентгенография хорошо отражает изменения в костных тканях и позволяет визуализировать наличие костных разрастаний (остеофитов). Но для более точного диагноза предпочтительнее такие методы, как КТ или МРТ, которые визуализируют также мягкие ткани (связки, диски, нервы). В некоторых случаях возможно применение сцинтиграфии, особенно если необходимо дифференцировать онкологические процессы или инфекционные (воспалительные) очаги.
При наличии повреждения нервных волокон врач может назначить ЭНМГ, которое позволяет определить степень нарушения проводимости по нервному волокну и определить как степень повреждения, так и уровень повреждения. На основании совокупности клинических данных и результатов инструментальных методов обследование врач-невролог может поставить клинический диагноз спондилеза и определить необходимую тактику лечения.
Лечение
В большинстве случаев течение спондилеза достаточно медленное и не требует практически никакого лечения. При активном течении спондилеза требуется лечение, которое может быть как консервативным, так и в некоторых случаях оперативным. Наиболее часто при спондилезе требуется консервативное лечение. Для лечения спондилеза применяются различные методы лечения.
Иглорефлексотерапия. Этот метод лечения позволяет уменьшить боли в спине и шее. Иглы, которые вводятся в определенные точки, могут также стимулироваться как механически, так и с помощью электрических импульсов. Кроме того, иглоукалывание увеличивает выработку собственных обезболивающих (эндорфинов).
Постельный режим. В тяжелых случаях при выраженном болевом синдроме может потребоваться постельный режим в течение не более 1-3 дней. Длительный постельный режим увеличивает риск развития таких осложнений, как тромбоз глубоких вен и гипотрофия мышц спины.
Тракционная терапия. В большинстве случаев, вытяжение позвоночника требуется редко или используется для облегчения симптомов, связанных со спондилезом.
Мануальная терапия. Манипуляции мануального терапевта с использованием различных техник позволяют увеличить мобильность двигательных сегментов, снять мышечные блоки.
Медикаментозное лечение. Препараты для лечения спондилеза в основном используются для снятия болевых проявлений. Это такие препараты, как НПВС.Кроме того, могут быть использованы миорелаксанты, если есть признаки мышечного спазма. Для релаксации спазма мышц могут также быть использованы транквилизаторы, которые позволяют также улучшить сон. Опиоды применяются при лечении болевого синдрома только эпизодически, при сильных болевых проявлениях. Любое медикаментозное лечение должно проводиться только по назначению лечащего врача, так как почти все препараты обладают рядом побочных действий и имеют определенные противопоказания.
Эпидуральная инъекции стероидов иногда применяются при болевых синдромах и позволяют снять болевые проявления, особенно когда есть отек и воспаление в области спинномозговых корешков. Как правило, стероид вводится в сочетании с местным анестетиком. Действие таких инъекций обычно ограничивается 2-3 днями, но это позволяет снять патологический процесс и подключить другие методы лечения.
Инъекции в фасеточные суставы также применяются при лечении спондилеза и улучшают подвижность фасеточных суставов, уменьшают болевые проявления, обусловленные артрозом фасеточных суставов.
ЛФК. Этот метод лечения является одним из наиболее эффективных методов лечения спондилеза. Дозированные физические нагрузки позволяют восстановить нормальный мышечный корсет, уменьшить болевые проявления, увеличить стабильность позвоночника, улучшить состояние связочного аппарата и приостановить прогрессирование дегенеративных процессов в позвоночнике. Как правило, ЛФК назначается после купирования острого болевого синдрома.
Физиотерапия. Современные методы физиотерапии (например, ХИЛТ – терапия, УВТ терапия, электростимуляция, криотерапия) позволяют не только уменьшить болевые проявления, но и воздействовать в определенной степени на развитие дегенеративных процессов в позвоночнике.
Корсетирование. Применение корсетов при спондилезе возможно на непродолжительный промежуток времени, так как длительное использование корсета может привести к атрофии мышц спины.
Изменение образа жизни. Снижение веса и поддержание здорового образа жизни со сбалансированным питанием, регулярными физическим нагрузками, отказом от курения могут помочь при лечении спондилеза в любом возрасте.
Лишь в небольшом проценте случаев при спондилезе требуется оперативное лечение. Хирургические методы лечения в основном необходимы при наличии стойкой, резистентной к консервативному лечению неврологической симптоматики (слабость в конечностях, нарушения функции мочевого пузыря, кишечники или другие проявления компрессионного воздействия на спинной мозг и корешки). Оперативное лечение заключается в декомпрессии нервных структур (например, удаление остеофитов оказывающих компрессионное воздействие на нервные структуры). В зависимости от объема операции, возможно проведение спондилодеза для стабилизации позвонков. В настоящее широко применяются малоинвазивные методы хирургического лечения, что позволяет быстрее восстановить функцию позвоночника и нормализовать качество жизни.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Читайте также:


