Узи мягких тканей копчика что это такое



Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Эпителиальный копчиковый ход (ЭКХ; синонимы: пилонидальный синус, пилонидальная киста, пилонидальная болезнь) впервые был описан W.W. Mayo в 1833 г. как киста, содержащая волосы и расположенная ниже копчика. Впервые отдельные симптомы данного заболевания в 1847 г. представил A.W. Anderson в письме к редактору "Boston Medical and Surgical Jour nal", озаглавленном "Hair extracted from an ulcer" ("Волосы, извлеченные из язвы"), в котором сообщалось о наблюдении пациента с кистой в области копчика, содержимым которой были волосы [1, 2]. Позднее J.M. War ren в 1854 г. более подробно описал клиническую картину заболевания, дал рекомендации по его лечению и объяснил этиопатогенез болезни. Автор впервые предположил, что причиной возникновения заболевания является неправильный рост волос в межъягодичной области ("снаружи внутрь") [3]. В отдельную нозологию заболевание было выделено R.M. Hod ges в 1880 г., дав ей название "pilo ni dal sinus" (от латинских слов "pi lus" - волосы и "nidus" - гнездо) [4]. "Pilo nidal sinus" или "рilonidal desease" - термины, которые широко применяются в англоязычной литературе до настоящего времени [6-10, 12, 16, 17].
В 1949 г. А.Н. Рыжих и М.И. Битман предложили термин "эпителиальный копчиковый ход" [5], который в дальнейшем получил наибольшее распространение в отечественной медицине.
ЭКХ представляет собой узкий канал, выстланный эпителием, содержащий волосяные луковицы, сальные железы с наличием одного или нескольких точечных (первичных) свищевых отверстий, открывающихся на коже межъягодичной складки [11, 12]. Эта врожденная аномалия встречается у 26 пациентов на 100 тыс. населения, чаще у мужчин (соотношение 3-4 : 1) и составляет 1-2% от всех больных хирургического профиля (рис. 1). Чаще болезнь проявляется в возрасте от 15 до 30 лет 18.
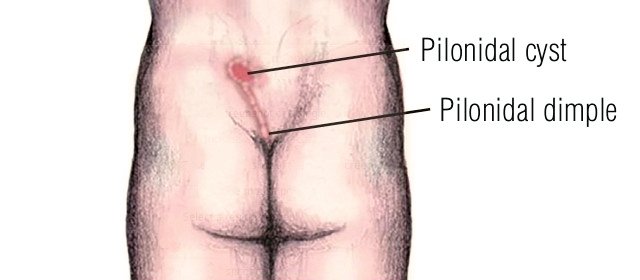
ЭКХ может длительное время протекать бессимптомно. В 80-90% случаев заболевание манифестирует с образования острого абсцесса в крестцово-копчиковой области, что, как правило, является поводом для обращения за медицинской помощью [13, 14, 20]. Основной причиной нагноения является нарушение дренажа просвета хода через первичное отверстие. В результате возникают гнойно-воспалительный процесс, инфицирование подкожной клетчатки и формирование абсцесса [5, 14-18, 20]. Предрасполагающими факторами являются травматизация крестцово-копчиковой области, избыточное скопление пота в межъягодичной складке, переохлаждение и повышенное развитие волосяного покрова в этой области [9, 11, 20].
Наиболее полной на сегодняшний день является классификация ЭКХ, предложенная ГНЦ колопроктологии (Ю.В. Дульцев, В.Л. Ривкин, 1988) [11]:
- Неосложненный ЭКХ (без клинических проявлений).
- Острое воспаление ЭКХ:
- инфильтративная стадия;
- абсцедирование. - Хроническое воспаление ЭКХ:
- инфильтративная стадия;
- рецидивирующий абсцесс;
- гнойный свищ. - Ремиссия воспаления ЭКХ.
По данным В.К. Гостищева и Л.П. Шалчкова, больные, страдающие ЭКХ, часто поступают в стационар с диагнозом "острый парапроктит", "флегмона поясницы", "абсцесс крестцово-копчиковой области", что свидетельствует о недостаточной осведомленности врачей об этой болезни [14].
Лечебные мероприятия зависят от стадии процесса. Радикальное лечение ЭКХ - только хирургическое. Острое воспаление требует незамедлительной операции, хроническое воспаление ЭКХ целесообразно оперировать в плановом порядке.
Для топографической характеристики ЭКХ использование ультразвукового метода является доступным и высокоинформативным. УЗИ крестцово-копчиковой области позволяет оценить локализацию, размеры, структуру патологического очага, наличие дополнительных ходов, степень вовлечения в воспалительный процесс окружающих тканей, подкожной жировой клетчатки, глубину расположения патологического очага от кожных покровов [19, 20]. Эхографически ЭКХ выглядит как гипо- или анэхогенное аваскулярное образование вытянутой формы, расположенное в дерме и прилежащей подкожно-жировой клетчатке, неоднородной структуры с наличием гиперэхогенных включений (волосяные луковицы), с отходящими от него свищевыми ходами различной формы и локализации. При присоединении инфекции и развитии абсцесса по периферии образования отмечается сосудистая реакция различной степени выраженности [19].
Сканирование проводят в продольной и поперечной плоскостях на ультразвуковых аппаратах с использованием линейных датчиков частотой не менее 12 МГц в режиме серой шкалы и ультразвуковой ангиографии.
В процессе обследования необходимо в первую очередь лоцировать основной канал ЭКХ и отходящие от него к поверхности кожи свищевые ходы, далее оценить размер основного канала, наличие в нем содержимого, а также количество и размер свищевых ходов, что имеет принципиальное значение для определения объема предстоящего оперативного вмешательства. Исследование следует проводить широким полем сканирования в связи с большой вариабельностью расположения основного канала и свищевых ходов. В режиме ультразвуковой ангиографии оценивают выраженность сосудистой реакции в прилежащей подкожно-жировой клетчатке.
Несмотря на относительную простоту и доступность ультразвуковой диагностики ЭКХ, практические врачи мало осведомлены о возможностях метода как для первичной диагностики, так и динамического наблюдения, что и послужило основанием для представления данного клинического наблюдения.
Пациент М., 28 лет, обратился в поликлинику с жалобами на наличие свищевого отверстия в крестцово-копчиковой области с гнойным отделяемым. Из анамнеза заболевания известно, что считает себя больным в течение нескольких лет, периодически отмечал появление болезненного набухания в крестцово-копчиковой области и самопроизвольное вскрытие гнойника, однако к врачам не обращался, лечился самостоятельно.
При осмотре общее состояние удовлетворительное. Кожные покровы и видимые слизистые бледно-розовой окраски. Дыхательных, гемодинамических нарушений нет. Артериальное давление 120/80 мм рт.ст. Пульс 72 уд/мин, ритмичный. Живот мягкий, безболезненный при пальпации. Стул регулярный, оформленный. Дизурии нет.
При осмотре в межъягодичной складке на расстоянии 6 см от ануса определяются 3 точечных первичных свищевых отверстия, от которых отходит при пальпации плотный тяж, идущий в каудальном направлении, на расстоянии 3 см от них и на 1 см латеральнее средней линии определяется вторичное свищевое отверстие до 0,3 см в диаметре с гипергрануляциями и гнойным отделяемым. При пальцевом исследовании прямой кишки без особенностей. Пациенту установлен клинический диагноз: хроническое воспаление ЭКХ с вторичным свищевым отверстием.
Для уточнения характера поражения проведено УЗИ мягких тканей крестцово-копчиковой области, при котором на глубине 0,7 см от поверхности кожи определяется гипоэхогенный участок вытянутой формы неоднородной структуры размерами 6,5 х 0,8 х 0,6 см с наличием свищевых ходов, открывающихся на кожу крестцово-копчиковой области: краниально с наличием свищевого отверстия диаметром 0,6 см и каудально - два рядом расположенных свищевых хода размерами 0,2 х 0,6 см и 0,2 х 0,5 см. Также краниально визуализируется формирующийся свищевой ход размерами 0,4 х 0,1 см, слепо заканчивающийся в подкожно-жировой клетчатке (рис. 2а, б). По периферии свищевых ходов отмечается умеренно выраженная сосудистая реакция в подкожно-жировой клетчатке (рис. 2в, г). При соноэластографии свищевой ход картируется трехцветно, что свидетельствует о вероятном наличии густого содержимого в просвете (рис. 2д).
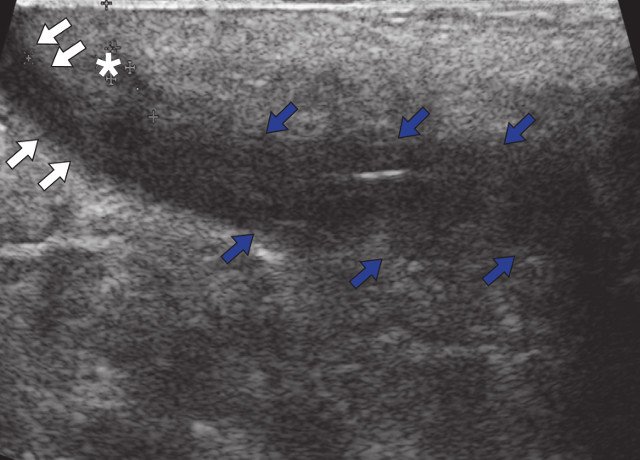
а) В-режим. Эпителиальный копчиковый ход (синие стрелки). Краниально расположенный свищевой ход (белые стрелки) и формирующийся свищевой ход (звездочка).
Боль в области копчика — распространенное явление. Не всегда определить точную причину ее возникновения возможно при простом осмотре врача. В этом случае назначают уточняющие обследования, одним из которых является УЗИ копчика (ультразвуковое исследование).

Показания к назначению
Важно сделать УЗИ после травмы, падения или сильного удара, которые предшествовали появлению болевых ощущений. Это поможет выявить на ранней стадии нарушения в организме и предотвратить осложнения, которые могут быть опасны для жизни.
После осмотра для уточнения диагноза врач может назначить УЗИ. Эта процедура поможет быстро определить причину болевых ощущений и покажет есть ли нарушения структуры костей или новообразования.
Кроме травмы показанием к проведению УЗИ могут стать и другие симптомы:
- болевые ощущения во время разгибания спины и при наклонах;
- частые боли в пояснице и внизу спины, имеющие режущий или тянущий характер;
- боли при мочеиспускании и частые позывы для его совершения;
- болезненные ощущения, которые начинаются в копчике и отдают в верхние сегменты позвоночника;
- постоянная болезненная напряженность мышц поясницы;
- боли при сидении ровно и при попытках подняться;
- усиление боли внизу позвоночника при надавливании на копчик и при различных движениях;
- некомфортные ощущения, жжение или ощущение тяжести в области копчика.

Ультразвук применяют в случае, если у врача есть подозрение на какую-либо патологию в тканях или органах малого таза (например: опухоли или кисты, грыжи, свищи, гематомы, воспаления).
Подготовка и проведение обследования
Перед поведением процедуры УЗИ нижнего отдела позвоночника необходима подготовка, которая поможет получить максимум информации о нарушениях.
За несколько дней до посещения кабинета врача нужно отказаться от употребления в пищу продуктов, которые вызывают скопление газов в кишечнике. Необходимо исключить из рациона сырые овощи и фрукты, бобовые, газированные напитки, сладости и черный хлеб. В дополнение возможно применение лекарств для устранения метеоризма. К таким препаратам относят: Эспумизан, Пепсан-Р и т.д. Их следует принимать в течение нескольких дней перед началом исследования.

Диету также следует оговаривать заранее с врачом. А непосредственно перед самой процедурой стоит очистить кишечник. Для этого можно сделать клизму или заранее принять слабительное средство.
Перед проведением УЗИ нужно переодеться в свободную одежду, которая не должна перетягивать или сдавливать обследуемую область.
Сама процедура занимает около 10–15 минут. Как делают УЗИ: врач наносит специальный гель на обследуемую область на теле пациента и водит по ней датчиком аппарата. На мониторе компьютера доктор видит изображение этой области.
При проведении исследования специалист может задавать различные вопросы, которые необходимы для уточнения диагноза. Также часто он может попросить повернуться или изменить позу, чтобы рассмотреть какой-то фрагмент изображения подробнее.

В конце процедуры пациенту выдается несколько снимков исследуемой области и письменное заключение обнаруженных патологий.
Что позволяет определить диагностика
Ультразвуковая диагностика копчика проводится для выявления причин боли в этой области позвоночника.
УЗИ применяют для выявления патологии в тканях или органах малого таза:
- новообразования;
- синовиты;
- кисты различного вида;
- грыжи;
- опухоли;
- протрузии;
- свищи;
- гематомы;
- воспалительный процесс в желтой связке;
- другие отклонения.
Хотя в некоторых случаях принято проводить рентген или МРТ, при помощи ультразвука опытный диагност сможет также определить наличие в сегментах копчика переломы или трещины, вывихов крестцово-копчикового сочленения. Кости экран аппарата показывает как твердое тело, сквозь которое ультразвук не проникает, однако все неровности и трещины, а тем более расхождения осколков на какое-то расстояние прекрасно видны (картинка на экране будет другой).
Вывод о наличии переломов можно сделать по состоянию окружающих тканей — наличию гематом, воспалительного процесса и изменений структуры.
УЗИ, в отличие от рентгена, не наносит никакого вреда организму и может проводиться для диагностики даже маленькому ребенку при подозрении на травмы.
Заключение
В конце исследования пациент получает письменное заключение о состоянии копчика с размерами обнаруженных новообразований, дефектов позвоночника и мягких тканей вокруг него. Такое заключение врача обязательно содержит несколько снимков исследуемой области. Итог обследования — диагноз и назначение врачом подходящего лечения. Доктор может кратко пояснить пациенту полученное заключение: какие причины вызывают дискомфортные ощущения, как будет развиваться болезнь и каким образом лучше ее вылечить. Проведение ультразвукового исследования копчика.
Ультразвуковые исследования широко применяются в диагностике различных заболеваний. При патологиях некоторых частей опорно-двигательного аппарата диагностический метод также ограниченно применяется. Иногда назначается УЗИ копчика. Материал рассматривает, в каких случаях такая диагностика показана к проведению, имеет ли она смысл, какими особенностями характеризуется.
- Показания
- Противопоказания
- Что показывает?
- Подготовка
- Как делают?
- Есть ли побочные эффекты?
- Действия после процедуры
- Сколько стоит?
- Где сделать?
- Вывод
Показания
Исследование назначается достаточно редко. Показано в следующих случаях:
- Травмирование области копчика – падение на ягодицы, компрессия;
- Наличие гематомы мягких тканей;
- Воспалительный процесс в мягких тканях;
- Подозрение на смещение копчика;
- Подозрение на разрыв связок, мышц, мягких тканей;
- Вывих копчика;
- Копчиковая киста;
- Подозрение на новообразования в копчиковой области;
- Некоторые другие патологии мягких тканей, локализованные в копчиковой зоне – абсцессы, заражения.
При подозрении на патологии нервной ткани, нарушение костной целостности, изменение суставов метод малоинформативен/неинформативен.
Противопоказания
Ультразвуковое исследование – эффективная безопасная процедура диагностики мягких тканей, которая не имеет противопоказаний. Ультразвук не способен нанести вред, потому метод используется у беременных женщин, новорожденных детей, людей с любыми патологиями, в т. ч. онкологических больных (которые имеют ограничения на некоторые другие типы исследований).
Относительными противопоказаниями для проведения УЗИ копчика являются:
- Масса тела пациента более 150 кг – информативность процедуры бывает ниже, однако, при недоступности/противопоказанности других диагностических методов осуществляться все же может;
- Большое количество рубцов в зоне проработке – в мягких тканях, прилегающих к копчику, в связи с тем, что это снижает информативность процедуры, однако исследование проводится все равно;
- Нарушение целостности тканей, раздражение, дерматит в зоне нанесения геля потому, что процедура способна сопровождаться неприятными ощущениями, хотя гель на водной основе, используемый для процедуры, навредить даже пораженной коже не способен.
Ультразвуковое исследование имеет относительно ограниченную сферу применения при патологиях опорно-двигательного аппарата. Принцип его действия таков, что наиболее точно оно отображает состояние мягких тканей. Структуры твердых образований оно почти не диагностирует – патологии суставов, костей с помощью ультразвука диагностировать невозможно.

Что показывает?
Ультразвуковое исследование показывает только состояние мягких тканей, окружающих костные, суставные структуры. Это связано с самой особенностью технологии, при которой изображение строится после взаимодействия ультразвуковой волны с жидкостью в клетках. Любые изменения способности клеток отражать ультразвук, фиксируются системой, формируя картинку.
Суставные, костные ткани не обладают способностью так явно взаимодействовать с ультразвуком, потому на конечном результате будут видны лишь примерные очертания копчика. Потому, при подозрении на патологии самой кости делать УЗИ копчика бессмысленно. Хотя некоторые косвенные признаки проблемы оно отобразить может.
Этот способ показан в качестве альтернативы рентгену для людей, подверженных лучевой болезни, уже сделавших много рентгенограмм в недавнем прошлом, беременным, и другим категориям пациентов, которым противопоказан рентген. Но только в ситуации, когда не подходит более информативная процедура КТ/МРТ.
В ходе ультразвукового исследования копчиковой области удается визуализировать, диагностировать:
- Воспалительные процессы;
- Гематомы;
- Скопление жидкости;
- Кисты;
- Новообразования;
- Включения инородных предметов;
- Нарушение целостности мягких тканей – разрывы связок, повреждение мышц, прочее;
- Деградации, разрушения тканей;
- Рубцы, скопления фиброзных клеток.
УЗИ копчика показывает множество патологий, однако основной диагностической процедурой, когда есть выбор, не является. Врачи отдают предпочтение рентгенограмме.
Подготовка
Специальной подготовки процедура не требует. Как и любая ультразвуковая диагностика, эта может выполняться в любое время суток, на полный желудок или натощак, не требует предварительной отмены приема лекарственных препаратов. Никакого обследования перед прохождением диагностики также не требуется.
В день процедуры пациент может пребыть прямо к назначенному времени. Рекомендуется выбрать одежду, от которой удобно будет освободить исследуемую зону. Непосредственно накануне исследования нельзя использовать кремы, мази, другие местные средства для нанесения на исследуемую область. Некоторые бюджетные медицинские учреждения, выполняющие процедуру по полису обязательного медицинского страхования, обязывают пациента приносить на процедуру собственное полотенце. Частные медицинские центры, предоставляющие услуги на коммерческой основе, обеспечивают пациента всем необходимым расходным материалом.

Как делают?
Как делают УЗИ копчика? Как и любая другая ультразвуковая диагностика, исследование мягких тканей в области копчика полностью безболезненно для пациента, не доставляет дискомфорта, занимает немного времени.
- В день процедуры пациент прибывает к назначенному времени, надевает бахилы и проходит в кабинет. Там он расстилает принесенное или предоставленное медицинским учреждением полотенце/простыню на кушетку в целях гигиены;
- Затем он располагается на кушетке, ложась на живот. Необходимо расстегнуть, слегка приспустить брюки, белье, приподнять верхнюю часть одежды для того, чтобы обнажить исследуемую зону;
- Врач наносит гель на водной основе, улучшающий проведение ультразвукового сигнала на кожу исследуемой области пациента. Затем он водит датчиком по коже в зоне копчика, на мониторе аппарата УЗИ выстраивается картинка, позволяющая поставить диагноз.
Манипуляция занимает около 10 минут. После этого пациент встает с кушетки, вытирает с кожи гель, одевается, может покинуть кабинет.
Есть ли побочные эффекты?
Процедура полностью безвредна, не имеет побочных эффектов. Единственным неприятным ощущением после нее является ощущение влажной, липкой кожи от проводящего геля. В случае повреждения кожного покрова в исследуемой зоне, наличия гематомы, воспаления иногда присутствует легкая боль/дискомфорт от манипуляций, выполняемых датчиком. Неприятные ощущения после травмы способны проявляться и во время процедуры.
Действия после процедуры
Расшифровку результатов ультразвукового исследования выполняет тот же врач, который его проводил. В зависимости от характера процедуры, загрузки специалиста отличаются сроки ожидания результатов исследования. При выполнении в коммерческих центрах, при отсутствии очереди, большого количества пациентов у врача описание пациент получает сразу.
Врач делает комментарии в ходе манипуляции, затем составляет описание, отдает его пациенту в виде распечатки текста с основным изображением. Документ удостоверяется личной печатью, подписью специалиста. В коммерческих медицинских центрах дополнительно к этому может выдаваться диск с записанными результатами исследования.
При выполнении манипуляции в муниципальном медицинском учреждении по полису обязательного медицинского страхования, ожидание описания исследования может занять от 20 минут до полутора часов. Это зависит от нагрузки на специалиста. В этом случае также пациент получает распечатку описания, основного изображения, заверенные личной печатью, подписью специалиста.
После получения результата, необходимо записаться на прием к тому специалисту, который дал направление на УЗИ – к своему лечащему врачу. Он изучает описание, делает свое заключение, на основе этого ставит диагноз, назначает лечение.

Сколько стоит?
Процедуру удается осуществлять бесплатно по полису обязательного медицинского страхования – все страховые компании включают ультразвуковую диагностику в перечень бесплатных процедур. Однако время проведения способно быть неудобным, придется ожидать в очереди.
При отсутствии полиса обязательного медицинского страхования, желании сэкономить время, обратиться можно в коммерческий медцентр. Стоимость исследования зависит от особенностей аппаратуры, популярности учреждения, его расположения. Ценовой диапазон составляет от 600 до 1600 рублей.
Где сделать?
Осуществить процедуру платно в Москве можно в коммерческих медицинских центрах:
Бесплатно осуществить диагностику можно в любом муниципальном медицинском учреждении (поликлинике) по месту жительства.
- Городская поликлиника № 69 Департамента Здравоохранения города Москвы, метро Перово, 2-я Владимирская ул., 31А, +7 (495) 305-07-23;
- ГБУЗ городская поликлиника № 68, метро Полянка, ул. Малая Якиманка, 22, стр. 1, +7 (499) 238-50-59.
Муниципальные медицинские учреждения способны также предоставлять и платные медицинские услуги.
Вывод
УЗИ – универсальная, информативная диагностическая процедура, помогающая в постановке диагноза. Манипуляция не слишком популярна у неврологов, ортопедов, вертебрологов, так как позволяет диагностировать только патологии мягких тканей. При необходимости УЗИ копчика назначается. Игнорировать манипуляция нельзя, так как она способна помочь в постановке диагноза.
УЗИ копчика проводят пациентам, которые жалуются на острую боль в нижнем отделе позвоночника. Чаще всего болевой синдром связан с кокцигодинией, возникающей при повреждении нервов в области крестца. Ультразвуковое исследование копчика – типовое обследование, назначаемое при заболевании или после обнаружения симптомов.
Что можно выявить при помощи процедуры
Опытный врач-диагност при помощи ультразвукового исследования сможет определить наличие в сегментах копчика трещин, перелома, вывихов крестцово-копчикового сочленения. Кости копчиковой области экран УЗИ-аппарата покажет как твердое тело, через которое ультразвук не проникает, но все неровности, расхождения осколков будут четко видны.
УЗИ проводится с целью избегания нанесения вреда организму, а также для выявления большего количества отклонений в области крестца и копчика.
УЗИ копчика может показать:
- новообразования, опухоли костной и хрящевой тканей;
- синовиты (воспаления синовиальных оболочек), гнойные воспаления;
- гематомы, свищи, кисты;
- физические повреждения костей и суставов (перелом копчика, вывих крестца, трещины);
- грыжи;
- остеохондроз;
- ушиб органов малого таза.

Противопоказания и показания к проведению
После травмы, сильного повреждения нижней части спины, падения на твердую поверхность или гиподинамии, длившейся на протяжении долгого времени, возникают периодические, а после и постоянные боли в области копчика. Чтобы избежать осложнений, лучше незамедлительно обратиться к врачу-хирургу и уже на ранней стадии выявить патологию. После осмотра, если не поставлен точный диагноз, хирург назначает УЗИ. Показанием к назначению данной процедуры являются и многие другие симптомы.
Показания к УЗИ копчиковой области:
- режущие и тянущие боли в пояснице;
- боли при мочеиспускании;
- дискомфорт, жжение и тяжесть в области копчика;
- нарастание боли при различных движениях, надавливании на копчик и поясницу;
- напряженность мышц спины, поясницы и ягодиц;
- симптомы геморроя;
- боли в ноге, бедре, отдающие в поясницу и копчик.
Противопоказания к проведению УЗИ:
- кожные повреждения, ожоги, воспаления на обследуемой области тела;
- недавние операции;
- сильная боль при контакте датчика с телом.
Подготовка к диагностике
Подготовка к УЗИ необходима для получения максимального количества информации о проблемах в области копчика. Стоит отказаться от продуктов питания, повышающих газообразование, таких как овощи, фрукты, черный хлеб и бобовые, газированные напитки и сладости. За 2-3 дня до процедуры следует начать очищение кишечника с помощью лекарственных препаратов, предварительно проконсультировавшись с врачом, или сделать клизму в процедурном кабинете.
Последний прием пищи должен быть не менее чем за 3 часа до обследования. Последний прием воды – за 2-3 часа.
Как делают УЗИ копчика
Перед проведением УЗИ нужно надеть свободную одежду для предотвращения стягивания или сдавливания обследуемой области. Например, уместны брюки или джинсы без резинок, не следует сильно затягивать ремень. Нижнее белье не должно вдавливаться в кожу. Чаще всего пациент принимает сидячее положение, наклоняя корпус вперед. В зависимости от симптомов врач может попросить сменить позу.

Процедура длится от 5 до 15 минут, при этом используется специальный аппарат – ультразвуковой сканер с УЗИ-датчиком – трансдьюсером. Врач-узист, предварительно смазав поверхность тела гелем, предотвращающим проникновение воздуха и обеспечивающим акустическую связь с кожей, проводит датчиком по обследуемой области тела – пояснице и копчику.
На экране аппарата интерпретируется изображение тканей органов, костей и суставов, благодаря чему врач-диагност видит все нарушения и отклонения в области поясничного и копчикового отдела. Также на экране обозначаются точные размеры органов, образований, длина костей, величина и глубина трещин и переломов.
УЗИ – одно из самых распространенных обследований, поэтому большинство современных больниц оснащены специальным оборудованием для проведения этой процедуры. Ультразвуковое исследование копчика можно сделать в районной поликлинике бесплатно по назначению врача либо в частной клинике.
Стоимость данной процедуры в частных больницах варьируется от 800 до 1000 рублей в зависимости от региона. Обследование детей стоит дешевле, в среднем до 600-700 рублей с предварительной консультацией и осмотром.
Возможные результаты травмы и патологии
После исследования пациент получает письменное заключение врача о состоянии копчика. В документе указывается результат травм и патологий, размеры новообразований, степень воспаления и диагноз. После исследования врач проводит консультации, назначает комплексное лечение, выписывает лекарственные средства или дает направление на операцию в зависимости от вида патологии и сложности травмы.
К альтернативным методам обследования копчиковой области относится рентгенография. При этой процедуре исследуемые объекты проецируются на специальную пленку при помощи рентгеновских лучей. Однако рентгенография наносит больше вреда организму, чем УЗИ. При обследовании пациент получает дозу радиации около 1,5 мЗв. Также существует вероятность получить неточный снимок, а повторное обследование рентген-лучами можно повторять только по прошествии некоторого времени. Рентген копчика назначают в основном при переломах и физических травмах поясничного отдела.
Помимо рентгенографии альтернативным методом диагностики копчика является МРТ – магнитно-резонансная томография. На ткани и органы воздействуют электромагнитные волны, находящиеся в регулируемом магнитном поле. Такое обследование рекомендуют проводить пациентам с противопоказаниями к проведению рентгена, так как при данной процедуре отсутствует лучевая нагрузка. Однако существует ряд противопоказаний к проведению магнитно-резонансной томографии, поэтому в большинстве случаев врач-хирург назначит УЗИ.
Читайте также:


