Вытяжка при переломе шейных позвонков

При повреждении опорно-двигательного аппарата вытяжка позвоночника является одним из основных методов терапии.
Его еще называют тракционным способом лечения (от латинского слова tracto, означающего тащить, тянуть).
Применять метод можно в домашних условиях.
В больницах проводят вытяжку с помощью специальных механотерапевтических аппаратов.
Но сейчас врачи говорят о том, что вытяжение позвоночника для некоторых категорий пациентов – небезопасная процедура.
Особенно это касается тех, кто имеет протрузии и грыжи в позвоночнике.
Что такое вытяжение позвоночника?
Тракционный метод используется для лечения повреждений опорно-двигательного аппарата. С его помощью происходит противодействие естественному напряжению тканей, которые окружают поврежденное место.
Например, при переломах с помощью вытяжения можно устранить смещение осколков. Также метод позволяет устранить деформацию либо убрать ограничение подвижности.
Тракционный метод терапии назначают при различных заболеваниях позвоночника. Использовать могут сухое горизонтальное, вертикальное либо подводное вытяжение. Вне зависимости от выбранного способа во время проведения процедуры преодолевается мышечный спазм, устраняются деформации, смещения позвонков.
Для проведения процедуры в больнице выбранный отдел позвоночника фиксируется специальными приспособлениями, выставляют необходимые углы наклона (их величина определяется в зависимости от того симметричное либо ассиметричное требуется вытяжение), определяют параметры проведения процедуры.

Профессиональная процедура вытяжения позволяет:
- избавиться от функциональных блокад между позвонками;
- увеличить высоту межпозвоночных дисков;
- устранить зажатие нервных корешков;
- уменьшить давление внутри межпозвоночного диска.
Указанное воздействие способствует тому, что при наличии протузий, грыж выпяченный участок диска может встать на место. Его питание возобновится. Но многие врачи говорят о недопустимости использования тракции при межпозвоночных грыжах.
В зависимости от показаний могут вытягивать шейный, грудной, поясничный отдел либо весь позвоночник целиком. Назначают процедуру после проведения комплексного обследования.
Показания к применению тракции позвоночника
Мнение специалистов, занимающихся лечением опорно-двигательного аппарата, по поводу перечня показаний к использованию вытяжки позвоночного столба, расходятся. Одни врачи считают, что тракция улучшает состояние пациентов практически при всех заболеваниях, другие говорят, что при дистрофически-дегенеративных процессах вытягивать межпозвоночные диски запрещено.
Без ограничений разрешено использовать вытяжку в таких случаях:
- после переломов в реабилитационный период;
- смещение позвонков;
- нестабильность позвонков (на начальных стадиях заболевания, при условии их фиксации после окончания процедуры);
- сколиоз (назначают подводные процедуры).

Могут назначить вытяжку пациентам, у которых:
- остеохондроз;
- трещины фиброзного кольца;
- компрессионные изменения в позвоночнике;
- защемлены капсулы межпозвоночных дисков;
- протрузии, грыжи;
- дорсалгия;
- корешковый синдром в острой форме;
- неврогенные боли;
- болезнь Бехтерева;
- спондилез;
- спондилоартроз;
- радикулит;
- деформирующий артроз;
- псевдоспондилолистез.
Но самостоятельно назначать себе вытяжку и отправляться на процедуры в частные медицинские центры без проведения предварительного полного обследования нельзя. В некоторых случаях проведение тракции противопоказано.
Многие врачи советуют делать лечебную гимнастику, в которой позвоночник вытягивается под весом собственного тела без использования дополнительных аппаратов. Такой метод считается менее эффективным, но при остеохондрозе и другие дегенеративных изменениях он не навредит.
Тракцию разрешено делать не всем пациентам, обратившимся с жалобами на боли в спине.
Не назначают ее людям, у которых:
- психические заболевания;
- инфекционные поражения позвоночника;
- воспалительные заболевания спинного мозга, его оболочек;
- планируются оперативные вмешательства;
- повреждены структурные элементы позвоночника;
- нарушение функционирования свертывающей системы крови;
- беременность сроком более 2 месяцев;
- нарушение процесса кровоснабжения позвоночного столба;
- общее тяжелое состояние;
- старческий и детский возраст.
С учетом обширного перечня противопоказаний перед применением такого физиотерапевтического метода надо пройти комплексное обследование.
Вред и польза метода
Вытяжение является быстродействующим эффективным методом нормализации состояния пациента при многих заболеваниях опорно-двигательного аппарата.
Его рекомендуют для устранения:
- мышечного спазма;
- смещения дисков;
- деформаций позвоночника;
- застойных явлений;
- болевых ощущений.
Польза от тракции велика. Процедура позволяет удлинить позвоночный столб, забыть о болях и нормализовать кровообращение.
С учетом того что параллельно с позвоночным столбом растягиваются и мышцы, пациентам необходимо после завершения курса процедур заняться укреплением мышечного корсета. Врачи назначают лечебные физкультурные комплексы, стимулирующие работу мышц.
Самостоятельное назначение вытяжки противопоказано. Ведь после растяжения позвоночника на фоне неокрепшего мышечного корсета повышается вероятность смещения позвонков. Некоторые врачи советуют избегать этого метода терапии при остеохондрозе. Ведь растягивание фиброзного кольца межпозвоночного диска может привести к появлению трещин на нем, в результате состояние усугубится.

При проведении процедуры микроциркуляция в проблемных областях улучшается, в корешках снижается выраженность отека, увеличивается объем пространства. Но такое действие наблюдается только во время вытяжения. После завершения процедуры сегменты возвращаются в привычное положение. Это сопровождается дополнительной травматизацией фиброзного кольца.
Видео: "Когда вытяжение позвоночника опасно?"
Методика скелетного вытяжения при переломах широко используется в травматологии. Главной целью такого лечения заключается в устранении болевого синдрома путем расслабления мышц с медленным выпрямлением и удержанием в необходимой позе отломков кости до развития костной мозоли.
В ходе лечения врач может наблюдать за процессом сращивания костной ткани и при необходимости корректировать конструкцию. Срок наложения – более 1,5 месяцев. Не назначают скелетное вытяжение детям, а также людям в пожилом возрасте. Противопоказанием является воспалительный процесс в области повреждения. При наличии определённых показаний возможно перевязывание повреждённой конечности (если есть раны) и проведение физиопроцедур (например, УВЧ или ультразвук).

Что такое скелетное вытяжение?
Скелетное вытяжение – это один из способов лечения переломов. Основной целью этого метода является постепенное вправление костных отломков при помощи различных грузов и последующее удержание их в правильном анатомическом положении до тех пор, пока не образуется костная мозоль.
Наиболее часто скелетное вытяжение используют при лечении переломов конечностей (23,4%): при переломах бедра – 68%, голени – 12,3%, плеча – 4,4%. Каждому третьему пострадавшему с множественными переломами костей нижних конечностей лечение начинают посредством этого метода.
Для того, чтобы обеспечить полноценное и качественное вытяжение сломанной кости, через ее определенный участок докторами проводится изготовленная из металла спица Киршнера, точное месторасположение какой тесно связано с разновидностью и местом перелома. Перед проведением такой процедуры обязательно проводится местное обезболивание нужного участка травмированной конечности.
Перед скелетным вытяжением производят местное обезболивание кожного покрова, мышечной ткани и непосредственно костной ткани. Процедура проводится хирургом с учетом требований стерильности помещения и используемых инструментов.
Метод скелетного вытяжения используют в следующих случаях:
- Повреждение костей трубчатого типа;
- Оскольчатый, винтообразный, косой характер слома;
- Травма тазовых костей (перелом таза);
- Повреждение позвоночного столба;
- Перелом пяточной кости;
- Травма голеностопа;
- Сильное смещение;
- Большое количество мелких осколков кости.
Показания к назначению

Скелетное вытяжение показано больным с:
- переломом бедра;
- латеральным поражением шейки бедренной кости;
- Т и U образным поражением большеберцовой кости;
- диафизарным переломом костей голени, лодыжек;
- вывихом шейных позвонков;
- поражением плечевой кости;
- вправлением старых вывихов тазобедренного сустава.
Также скелетное вытягивание нередко используют при подготовке к операции или после хирургического вмешательства пациентам с:
- медиальным переломом шейки бедра;
- врожденным вывихом бедра;
- несросшимся переломом со смещением;
- дефектами кости;
- деформацией сегментарной остеотомии бедра.
Процедура скелетного вытяжения не применяется в случае наличия воспаления поврежденной кости и в месте выхода спицы. Не рекомендуется использование этой техники для маленьких пациентов и людей пожилого возраста. Кроме того, метод не применяется для лиц в состоянии опьянения разного вида, учитывая опасность жизни и здоровья.
Есть у метода вытяжения костей и ряд недостатков:
- Наличие у пациента индивидуальной повышенной чувствительности к материалу, из которого сделаны инструменты, используемые для фиксации костей.
- Второй минус процедуры – лежать на вытяжке необходимо не менее 6 недель, в связи с этим методику редко используют при лечении переломов у людей пожилого возраста и детей.
Длительность лечения, количество спиц, используемых для фиксации, и другие нюансы используемой методики подбираются индивидуально для каждого пациента.
Преимущества скелетного вытяжения:
- Врач может постоянно производить визуальный контроль за поврежденной конечностью;
- При скелетном вытяжении у больного не происходит вторичное смещение костных отломков;
- Является малоинвазивным методом лечения;
- Значительно уменьшает сроки реабилитации пациента;
- Является функциональным методом лечения.
Скелетный метод имеет много преимуществ, но не стоит забывать и о недостатках. Продолжительное пребывание пострадавшего в неподвижном состоянии приводит к возникновению сбоя функциональной деятельности ЖКТ, сердечно–сосудистой системы, атрофии тканей, образованию пролежней.
- При скелетном вытяжении существует возможность гнойного инфицирования;
- Больной должен находиться длительное время (в среднем 1.5-2 месяца) в постельном режиме;
- Существуют противопоказания и определенные ограничения использования этого метода у детей и пожилых людей.
Инструменты для скелетного вытяжения
Набор приспособлений для данной методики состоит из следующих:
- ручная или электрическая дрель;
- скоба Киршнера, в форме подковы со специальными фиксаторами для спиц, к которым прикрепляется нагрузка для проведения вытяжения;
- спица (несколько спиц) скелетного вытяжения, которыми крепятся скобы Киршнера для процедуры;
- специальный ключ для фиксации застежки;
- зажим и штифт для натяжения спицы.
Места крепления спиц
В медицинской практике имеются конкретные участки и точки для введения специальных фиксирующих спиц:
- При нарушении целостности кости в районе лопатки или плеча спица вставляется через локтевой отросток;
- При травмах в районе таза и большеберцовой кости – через надмыщелковую область или бугристость на большеберцовой кости;
- При нарушении целостности костей голени – через нижнюю часть надлодыжечной части ноги;
- При переломах голеностопа скелетное вытяжение за пяточную кость ноги производится путем внедрения спицы именно в нее. После того, как врач вставляет специальную спицу в область стопы, ее закрепляют скобой в специальной конструкции. Затем с помощью системы определенных тяжестей устанавливается начальный вес, нужен для правильной фиксации кости.
После выполнения процедуры скелетного вытяжения врач контролирует расположение отломков. Через 3-5 дней после выполнения вытяжения проводят контрольное рентгенографическое исследования. При отсутствии репозиции отломков врач может изменить величину груза и поменять тягу. Явными достоинствами метода скелетного вытяжения называют точность репозиции отломков и низкую вероятность сильного смещения.
Виды скелетного вытяжения

Наиболее распространено скелетное вытяжение с помощью спицы Киршнера (длина 310 мм, диаметр 2 мм), которую проводят через кость ручной или электрической дрелью, фиксируют и натягивают в специальной скобе.

В зависимости от способа фиксации тяги выделяют лейкопластырное вытяжение, когда груз фиксируют к периферической части отломка лейкопластырем (применяется в основном у детей) и собственно скелетное вытяжение, когда через периферический отломок проводится спица, а к ней фиксируется скоба, за которую производится тяга с помощью груза и системы блоков.

Для осуществления тяги за периферический отломок обычно используют спицу Киршнера и скобу ЦИТО. Спицу проводят при помощи ручной или электрической дрели, а затем фиксируют к скобе. Для проведения спицы существуют классические точки. На нижней конечности это надмыщелки бедра, бугристость большой берцовой кости и пяточная кость, на верхней локтевой отросток. В указанных местах кости достаточно массивны, что обеспечивает возможность достаточно мощной тяги без угрозы образования отрывного перелома.

Скоба с фиксированной проведенной через кость спицей при помощи системы блоков соединяется с грузом. При расчете груза, необходимого для вытяжения на нижней конечности, исходят из массы конечности (15%, или 1/7 массы тела). При переломе бедра масса груза должна быть равна этой величине (1/7 массы тела обычно 6-12 кг), при переломе костей голени вдвое меньше (1/14 массы тела 4-7 кг), в случаях переломов плеча от 3 до 5 кг.
Во многих случаях при методе скелетного вытяжения грузы используются весом не более 5 кг, в том числе и на области бедра. Для этого травмированную область фиксируют бинтами, либо используют специальные лейкопластыри шириной до 10 см. Для крепления грузов можно использовать и специальные клеящие основы из цинка и желатина, например, клеон Финка или паста Унна. Перед применением клеящей основы кожа тщательно протирается обезжиривающими препаратами.
Фазы вытяжения
В процессе лечения перелома методом скелетного вытяжения выделяют три фазы.
- Репозиционная фаза длится до 3 суток. В это время осуществляется постепенное репонирование костных отломков, которое обязательно контролируется рентгенологическим исследованием.
- В течение последующих двух-трех недель отломки удерживаются в состоянии репозиции и данный период получил название ретенционной фазы лечения.
- С момента появления первых признаков костной мозоли до достижения достаточной консолидации констатируется третья фаза – репарационная. Она длится до 4 недель и по ее завершении скелетное вытяжение прекращается.
Среди положительных сторон постоянного вытяжения следует отметить:
- легкость осуществления метода, простоту в обучении и техническом оснащении:
- возможность визуального наблюдения за областью перелома и конечностью в целом:
- доступность обследования с помощью специальных методов исследования:
- возможность проведения раннего функционального лечения и физиотерапии.
Восстановление
Длительность нахождения больного на вытяжке напрямую связана с типом и сложностью полученной травмы, а также от присутствия каких-либо осложнений. Если у больного подтвердился перелом костей верхней конечности или голени, то средний период его пребывания в стационаре будет около 1.5-2 месяцев. При травмах тазовых костей и костей бедра пострадавшему придется оставаться в постели в течение пары месяцев.
Пациент, который находится на скелетном вытяжении, нуждается не только в ежедневном осмотре врача-травматолога и медицинской сестры, но и в уходе младшего медицинского персонала и родственников.
Перелом шейного отдела позвоночника это повреждение, результатом которого может быть частичный либо полный паралич, а также смертельный исход. При такой травме особо важное значение имеет правильное оказание первой помощи и своевременная госпитализация пострадавшего.
Что такое перелом шеи и его симптомы можно узнать ниже.
Причины
Случаются переломы шейных позвонков при:
- ДТП,
- неудачном падении, ударе в быту либо на производстве,
- занятиях такими видами спорта, как гимнастика, лыжный спорт, верховая езда, дайвинг, дельтапланеризм,
- осуществлении резких наклонов и поворотов головы больными остеоарторозом либо другими подобными заболеваниями.
Классификация
В зависимости от наличия осложнений выделяют переломы:
- осложненные,
- неосложненные.
В зависимости от характера переломы бывают следующих типов:
- изолированный перелом позвоночных дуг,
- переломовывих (сочетание вывиха позвонка и перелома дуг (тела) позвонка),
- компрессионный (наблюдается в результате сдавления позвонка),
- оскольчатый (диагностируется при дроблении позвонка на части).
Исходя из локализации, различают переломы:
- Джефферсона (повреждение 1 позвонка, возникающее в результате падения увесистого предмета на вертикально расположенную голову,
- висельника либо палача (травмирование 2 позвонка),
- ныряльщика (нарушение целостности 3-7 позвонков с одновременным разрывом связок),
- землекопа (повреждение остистых отростков 6-7 позвонков из-за резкого наклона шеи вперед под воздействием внешней силы).
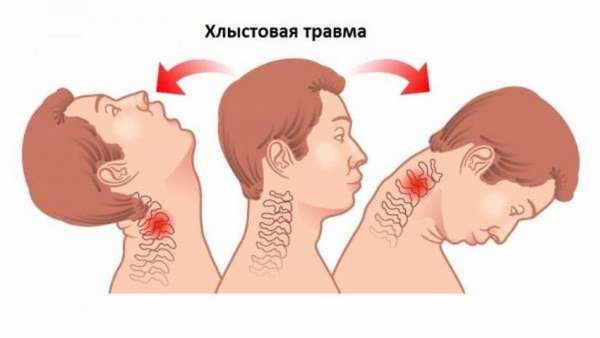
В отдельную группу также выделены хлыстовые и спинальные травмы шейного отдела позвоночника.
При хлыстовой травме, полученной при резком сгибании-разгибании шеи, наблюдается разрушение межпозвоночных суставов, связок. При спинальной травме повреждаются спинной мозг, его нервные оболочки и корешки.
Повреждения атланта подразделяются на переломы:
- отрывной перелом верхушки зуба аксиса (редко встречающаяся травма),
- перелом, при котором линия повреждения проходит по самой узкой области зуба,
- перелом у зубного основания в теле позвонка.
Симптомы
При переломе первого шейного позвонка и переломе второго шейного позвонка наблюдаются следующие симптомы:
- боль в затылочной и теменной областях,
- нарушение чувствительности,
- головокружение.
Признаки повреждения 3-7 позвонков немного иные:
- боль в зоне повреждения,
- нарушение чувствительности,
- появление паралича.
При переломе остистого отростка появляются:
- отечность поврежденного участка,
- боль в шейной и затылочной областях,
- затруднение при поворотах головы.
При повреждении позвоночных дуг имеются:
- ощущение сдавления шейного отдела,
- боль в спине и затылочной области.
При множественном переломе наблюдаются:
- болевой шок, мигрень, головокружение,
- потеря чувствительности конечностей,
- сбой в работе дыхательной системы.
Диагностика
В ходе диагностирования производится:
- внешний осмотр места перелома, позволяющий определить локализацию и сопутствующие нарушения,
- рентгенография поврежденного участка в двух трех проекциях,
- КТ и МРТ, позволяющие уточнить детали травмы и требуемые при оскольчатом либо компрессионном переломах позвоночника шейного отдела.
Первая помощь
В случаях, когда сломаны шейные позвонки, очень важно правильно оказать пострадавшему первую помощь. Для этого необходимо выполнить ряд действий:
- предотвратить всяческие попытки человека двигаться,
- вызвать скорую помощь,
- положить пострадавшего на бок во избежание западания языка либо удушения рвотными массами,
- если человек не может лежать на боку по причине сильного отека горла, его следует положить на живот, положив под голову жесткую подушку,
- зафиксировать шею с помощью подручных средств: полотенца, плотного картона, доски и т.п.,
- дать пострадавшему дозу анестетиков: анальгина, парацетамола, нестероидных противовоспалительных средств,- чтобы предотвратить появление болевого шока, коматозного либо обморочного состояния,
Важно знать! При оказании первой помощи нельзя резко изменять положение тела человека, тянуть его за ноги.
Лечение
Травмы шеи, как правило, лечатся консервативным путем, предусматривающим иммобилизацию и постельный режим. Если такое лечение не дало положительного эффекта —, пациента оперируют. Хирургическое вмешательство требуется также при компрессионном переломе, отделении костных фрагментов, защемлении спинного мозга.
Чтобы облегчить пациенту боль назначаются анестетики и различные физиопроцедуры, такие как: озокеритотерапия, лазеротерапия, магнитотерапия, электрофорез, ультрафонофорез.
Лечение перелома шейных позвонков невозможно без приведения пациента в неподвижное состояние. Неподвижность обеспечивает полное сращение костных тканей. Поэтому, в течение четырех месяцев шея пациента удерживается в одном и том же положении.
Самым распространенным ортопедическим изделием является воротник Шанца, который фиксирует область шеи, ограничивает ее движение. Данный воротник используется в течение длительного срока вплоть до полного выздоровления пациента.
При компрессионном переломе шейных позвонков, учитывая их сжатие, используется гипсовый корсет, который эффективно устраняет имеющееся защемление. Срок ношения такого бандажа зависит от тяжести полученного повреждения.
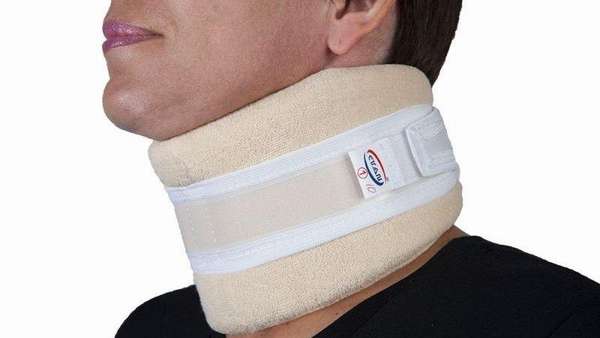
Травмы шеи, влекущие ее деформирование, лечатся путем помещения пациента в петлю Глиссона, специальное приспособление для тракции (вытяжения) позвоночника.
С целью восстановления травмированных позвонков производится использование специальных металлических пластин, трансартикулярных фиксаторов, ламинарных контракторов.
Все эти приспособления позволяют придать позвонкам нужное положение. После успешного срастания костей и снятия фиксаторов, для заполнения образованного дефекта костной ткани используют трансплантат (костный фрагмент), извлеченный из тазовой кости пациента.
В период сращивания костей из-за долговременной иммобилизации шеи развивается мышечная атрофия. В связи с этим требуется длительное восстановление с использованием специальной гимнастики, проводимой, в первое время, под наблюдением врача. Такая гимнастика, как правило, предусматривает выполнение наклонов головы вперед-назад, вправо-влево, а также круговые вращения головой.
Также больным назначается массаж с целью разработки мышц и восстановления их тонуса. Для большей эффективности стоит использовать точечный массаж, позволяющий проработать каждый позвонок. Очень важно чтобы данная процедура осуществлялась исключительно квалифицированным специалистом.
Последствия переломов шейного отдела позвоночника
С последствиями перелома 5,6,7 шейного позвонка, а также других позвонков можно столкнуться сразу после получения травмы. Среди них:
- потеря чувствительности ног и рук, нарушение работы дыхательной системы,
- сбой в работе органов малого таза: недержание мочи и кала,
- мозговое кровоизлияние,
- функциональные нарушения в работе сердца,
- разрыв спинного мозга,
- утрата двигательных функций рук и ног (в случае сужения костного канала, повреждении спинного мозга либо разрыве артерии).
Некоторые последствия могут наблюдаться спустя некоторое время с момента получения травмы:
- потеря чувствительности конечностей и, как следствие, утрата двигательной активности,
- пролежни, как результат неподвижного состояния и неадекватного ухода,
- развитие болезней мочевыводящих путей и инфекционного процесса посредством крови,
- летальный исход (высок риск при нарушении естественной вентиляции легких и развитии воспаления, не поддающегося лечению),
- нестабильность позвоночника, проявляющаяся в неспособности позвоночника безболезненно справляться с физиологическими нагрузками,
- развитие искривления позвоночника в переднезаднем направлении, превышающее нормальные параметры,
- нарушения неврологического характера.
Профилактика шейных переломов
Профилактические мероприятия заключаются в следующем:
- тренировка спинных мышц путем специального комплекса упражнений,
- соблюдение правил дорожного движения,
- соблюдение правил техники безопасности при нахождении в производственной и бытовой среде,
- прием витаминов и минералов, оказывающих действие общеукрепляющего характера.
Заключение
Перелом шейного отдела позвоночника —, одна из серьезнейших травм. Неграмотное оказание первой медицинской помощи либо неадекватное лечение могут привести человека к гибели или навсегда приковать его к инвалидному креслу (постели). Поэтому основная задача каждого сознательного человека это предусмотрительное и осторожное поведение в повседневной жизни с целью предупреждения данного повреждения.
Компрессионный перелом позвоночника (КП) – это всегда серьезно, поэтому реабилитация непременно должна быть, и неважно, какое лечение (консервативное или хирургическое) проводилось сразу после травмы. Из-за чего происходят подобного рода повреждения позвонков, какими методами восстанавливают их целостность и в чем особенности реабилитационного процесса, мы подробно изложим в нашей статье.
Почему позвонок ломается?
Как свидетельствует статистика, в наибольшей мере подвержены травматизации позвонковых тел люди пожилого возраста, имеющие в анамнезе остеопороз. Остеопороз – это тяжелое заболевание костной ткани, которое приводит к истончению и снижению плотности костей, что делает их хрупкими и уязвимыми даже к незначительным физическим нагрузкам. Для больного с данным заболеванием в тяжелой форме иногда достаточно просто чихнуть или спуститься на ступеньку, чтобы случился перелом и сплющивание самого слабого позвонка. Женщины, в особенности зрелых и пенсионных лет, болеют чаще мужчин остеопорозом, поэтому и предрасположенность женской аудитории к КП выше.
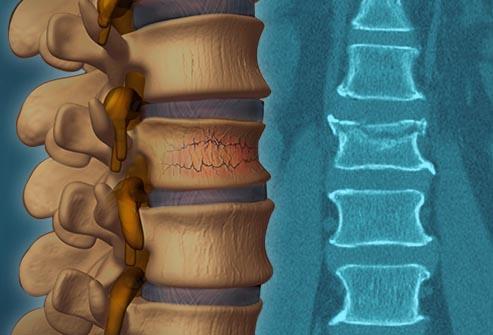
Но компрессионный перелом позвоночника, реабилитация и лечение при котором – обязательная мера, не только удел пенсионеров. Он вполне может произойти у молодых пациентов, в том числе и у детей, имеющих вполне крепкий и здоровый позвоночный столб. Обычно нарушение целостности позвонков возникает по причине интенсивного внешнего механического воздействия на область спины, сила которого превысила физиологический потенциал прочности костной структуры, иными словами, в связи с сильными травмами различного характера (спортивными, бытовыми и пр.). Обобщим и добавим, из-за каких распространенных неблагоприятных факторов возникает компрессионного вида дефект тел позвонков, к ним относят:
- падение с высоты на ноги, спину, ягодицы;
- мощный удар, пришедший на хребет;
- поднятие очень тяжеловесных предметов рывком;
- приседания со штангой в бодибилдинге;
- всевозможные спортивные ЧП, в частности падения с высоких снарядов;
- упавший тяжелый предмет сверху на спину;
- резкий удар головой о дно водоема при нырянии;
- дорожно-транспортное происшествие;
- болезни костных тканей, особенно остеопороз;
- туберкулезные и опухолевые новообразования, давящие на позвоночник.
Повредиться может совершенно любой из 33 элементов, входящий в структуру главной части осевого скелета человека, на любом уровне. Согласно клиническим наблюдениям, чаще страдает поясничный или грудной отдел, но имейте в виду, что при компрессионном переломе позвоночника к реабилитации приступают только по завершении основного лечебного процесса.
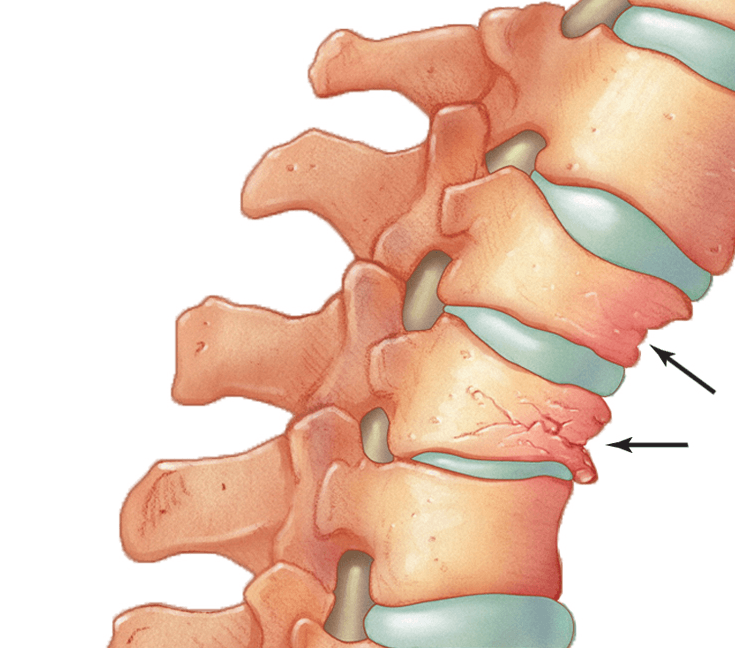
Терапевтические и восстановительные мероприятия должен планировать исключительно врач, строго в индивидуальном порядке. Этиология и масштабность разрушений, численность пострадавших тел, степень их сжатия (сокращение по высоте), посттравматические осложнения, персональные особенности организма пациента и многое другое – все это учитывается при составлении лечебно-восстановительной программы.
В чем опасность патологии?
Важно понимать, что любая патология, поразившая жизненно важное анатомическое образование, при безграмотном подходе или отсутствии подобающей терапии может обернуться тяжелейшими для человека последствиями. Своевременное лечение, реабилитация после компрессионного перелома позвоночника поясничного отдела, грудного или шейного сегмента помогут избежать всех негативных осложнений. О них мы поговорим далее.
Позвоночная система служит вместилищем для наиглавнейшей составляющей единицы ЦНС – спинного мозга. Благодаря спинномозговому веществу обеспечиваются опорно-двигательные функции, проще говоря, в целом способность двигаться и сохранять устойчивое положение тела.

Затронутый патологическим патогенезом спинальный канал, его нервные корешки, артериальные и венозные сосуды, что чаще наблюдается при компрессионно-оскольчатых переломах, при травматических эксцессах с образованием клиновидных деформаций и нестабильности элементов, это не шутки. Степень поражения спинного мозга может быть разной – от сотрясений, компрессий и контузий, до его полного разрыва.
Самым страшным, чем может грозить запущенная клиника, – частичной или полной парализацией тела.
Кроме того, без срочной медпомощи и реабилитации после компрессионных переломов в позвоночнике развиваются вторичные дегенеративные и неврологические заболевания, с которыми бороться будет очень непросто. К ним причисляются:
- сегментарная нестабильность на поврежденном участке;
- остеохондроз и межпозвонковая грыжа;
- кифоз позвоночного столба, или нефизиологическое искривление;
- радикулопатия, парез и другие неврогенные расстройства;
- стеноз спинального канала;
- сосудистые мальформации и развитие гематомы в эпидуральном пространстве;
- хронические боли, парестезия;
- стойкие двигательные нарушения;
- дисфункция органов малого таза.
Поэтому не рискуйте, почувствовав дискомфорт и болезненные ощущения в спине, тем более, если они появились сразу или через определенное время после травмы или неудачного движения. Здесь медлить нельзя, считая, что ничего серьезного не произошло. Лучше один раз обследоваться и убедиться, на самом ли деле все в порядке, чем оставить без внимания небезопасную проблему и расплачиваться за свое безразличие ценой собственной трудоспособности.
Симптомы и медицинская помощь
Начнем с симптоматики, которая свойственна данной классификации травматических поражений. К основным симптомам относят:
- острую локальную боль, она может отдавать в руки и ноги;
- болезненность при ощупывании больной части;
- местная отечность и гипертермия мягких тканей,
- видимые следы травмы на кожных покровах (покраснение, ссадина, синяк и пр.);
- нарушение чувствительности в конечностях, ощущение мышечной слабости;
- ассиметрия позвоночной оси и видимые деформации;
- сокращение объема движений или полная неподвижность проблемной зоны;
- затрудненность дыхания;
- опоясывающие боли в брюшной полости;
- общее недомогание, иногда повышение температуры.
В ранний период рекомендована экстренная медикаментозная терапия параллельно с точным определением характера и формы тяжести травмы для установления целесообразности применения хирургического лечения. Исходя из результатов тщательной диагностики, врач принимает решение – проводить операцию или лечить консервативно. По завершении лечебного цикла на определенной стадии всегда следует реабилитация, после перелома позвоночника грудного отдела и др. она является крайне необходимой мерой.
Безоперационное лечение
Если диагностирована такая форма повреждения, при которой можно обойтись и без операции, ограничиваются нехирургическим вправлением отломков. Далее создают благоприятные условия для консолидации кости при помощи установки фиксирующего приспособления (гипсовой повязки, полукорсета, бандажа), длительного постельного режима в несколько недель, а иногда и месяцев, а также периодического применения аппаратного вытяжения. Большую часть времени человеку полагается лежать на спине, матрас заменяется на жесткий щит. Обычно вставать на ноги и ходить разрешено примерно по истечении 2-х месяцев, сидеть и того позже, где-то через 4 месяца.

Дополнительно прописываются препараты кальция для стимулирования процессов костной репарации, миорелаксанты и НПВС для снижения спазмов и болевого синдрома. Только после окончательного срастания и укрепления кости (через 2-3 мес.) разрешена относительно нормальная активизация пациента, к реабилитации при переломе позвоночника приступают в ближайшее время после фиксации тела в выгодном положении.

Согласно канонам ортопедии, реабилитация после перелома позвоночника поясничного отдела, как и прочей локализации, сначала базируется на выполнении несложных упражнений ЛФК в позиции лежа. Ранние ЛФК-занятия необходимы для профилактики мышечной атрофии и нарушения кровообращения. Вдобавок, на начальном этапе уделяют большое значение дыхательной гимнастике, чтобы не допустить застой в легких.
Несколько позже в программу реабилитации после перелома шейного позвоночника, отдела поясничного или грудной области компрессионного характера добавляются более активные тренировки. Примерно в середине курса прописываются физиотерапия, легкий массаж иглоукалывание. На данном принципе в большинстве случаев построено восстановление пострадавшего при неотягощенных формах деформаций, не требующих операции.
Хирургические методики
Допустим, специалист констатировал поясничный, шейный или грудной перелом позвоночника, реабилитация описана в конце, сказав, что будет лечение хирургического плана. На каких операционных методиках построена коррекция формы, высоты и анатомической целости позвонка? На сегодняшний день в ортопедии и травматологии применяются уникальные щадящие способы, подразумевающие закрытую хирургию, то есть в процессе той или иной процедуры хирург не делает масштабных разрезов и не обнажает испорченный элемент вообще. К таким лояльным стабилизирующим процедурам относятся вертебро- или кифопластика.
Особенно широкое применение обе техники находят, когда диагностируется остепоротической этиологии компрессионный перелом позвоночника грудного отдела, реабилитация, кстати, переносится очень легко и не требует лежания в кровати месяцами. Достаточно полежать после манипуляций несколько часов, максимум сутки, и на своих ногах спокойно пойти домой. Стоит отметить, что данные технологии высокоэффективны и в восстановлении разломанных позвонков, располагающихся на уровне от копчика до ребер, а также в зоне шеи.
Особенную ценность две технологии представляют для пожилых людей, так как благодаря использованию высокотехнологичного цементного состава признаки остеопороза в откорректированной части полностью ликвидируются. Более того, они подразумевают очень бережное вмешательство с минимальными рисками побочных явлений, а также не нуждаются в применении агрессивных видов наркоза.
Физическая реабилитация
Реабилитация при переломе позвоночника – следующий этап лечебного процесса первостепенной значимости. Пациенту после оказания первой медицинской помощи, даже если она заключалась в миниинвазивной цементопластике, неукоснительно нужно некоторый период соблюдать своеобразный физический режим, посещать физиотерапевтические сеансы, проходить занятия лечебной гимнастики и пр. Иначе и быть не может, если вы перенесли такое серьезное повреждение.
Осложненные травмы и те, которые спровоцированы остеопорозными процессами, нуждаются в очень аккуратном подборе методик восстановления. Потому целесообразнее будет заранее позаботиться, где пройти реабилитацию после перелома позвоночника, на сегодняшний день в хороших специализированных учреждениях дефицита особого нет.
Самостоятельно назначать себе любые восстановительные тактики – под строгим запретом! Разрабатывается реабилитация пациентов при переломе позвоночника исключительно лечащим доктором совместно с реабилитологом. Наши рекомендации даны в обобщенной форме, носят сугубо ознакомительный характер, поэтому прежде чем воспользоваться ими, посоветуйтесь со специалистом о возможности их применения при конкретно вашей медицинской проблеме.
Мы поговорим о том важном периоде, когда уже достигнута полная костная консолидация, поскольку некоторые пациенты на этом этапе перестают заниматься своим позвоночником, а зря. Именно спустя 2-3 месяца нужно весь упор направить на разработку и укрепление костно-мышечного корсета, который изрядно ослаб после длительной иммобилизации и долговременной разгрузки. Кроме того, благодаря своеобразной физической организации будет стабилизирована работа желудочно-кишечного тракта, сердечно-сосудистой системы, органов дыхания, репродуктивной, мочевыделительной системы и многих других важных составляющих организма, всецело зависящих от здоровья позвоночника.
Грудной отдел
Основные задачи реабилитации при компрессионных переломах грудного отдела позвоночника решаются посредством ЛФК. При помощи выполнения определенных упражнений обеспечивается физиологически нормальная подвижность не только всех центральных сегментов, но и всей спины, восстанавливается мышечный тонус, устраняются боли в лопаточно-грудинной зоне и нормализуется осанка. Приведем примеры некоторых полезных упражнений. Средняя частота повторов – 10 раз.
Реабилитация при компрессионном переломе поясничного отдела позвоночника преследует аналогичные цели. Это – возобновить полноценную функциональность скелетно-мышечной системы, сделать ее выносливой и крепкой, сбалансировать осанку. Какую зарядку предлагают выполнять своим подопечным ЛФК-инструкторы и врачи-ортопеды?
Шейная зона
После снятия гипса реабилитация после перелома шейного позвоночника предусматривает восстановление подвижности соответствующего сегмента, укрепление мышечно-связочного аппарата шеи и верхнего плечевого пояса. Вместе с этим налаживаются координационные способности, происходит полная адаптация к социально-бытовым условиям.
Удивительно, но все вышеизложенные методы оптимально подходят после такой травмы позвоночно-двигательного тела, как перелом шейного отдела позвоночника, реабилитация с включением в комплекс ЛФК этих приемов, естественно, должна быть одобрена специалистом. Что же касается основополагающих упражнений, они изложены ниже.
Такая плодотворная реабилитация после перелома шейного отдела позвоночник, а точнее его биомеханику, приведет в изумительное состояние. Безусловно, тренировки должны реализовываться систематически, причем не сугубо в этот сложный период, а желательно всю жизнь.
Заключение
Где пройдет реабилитация после переломов позвоночника, решать, бесспорно, пациенту. Но важно осознавать, что лучше, чем в реабилитационно-оздоровительных или санаторно-курортных заведениях узкого профиля, ее не организуют нигде. Вариант с амбулаторным посещением процедурных с электрофорезом, залов лечебной физической культуры, мануальных кабинетов тоже подойдет, но, конечно, он несколько уступает первому.
В узкоспециализированных медучреждениях пансионного типа в распоряжении высокотехнологичное оборудование и первоклассные тренажеры, здесь проводятся уникальные сеансы массажа, акупунктуры, грязелечения и гидротерапии на основе живительных природных источников, которым цены нет в плане восстановления локомоторной системы.
Узкой специализации медцентры, где после перелома позвоночника пациентом занимаются самые лучшие профессионалы по ортопедической части (индивидуально!), дают возможность пройти реабилитацию по-настоящему продуктивно. Обычный поликлинический сервис по организованности, оснащенности, компетенции медперсонала и его внимательности к пациенту кардинально отличается от профильных реабилитационных центров, причем, к глубокому сожалению, не в лучшую сторону.
Читайте также:


