Абсцесс головного мозга - причины, симптомы, диагностика и лечение
Добавил пользователь Владимир З. Обновлено: 22.01.2026
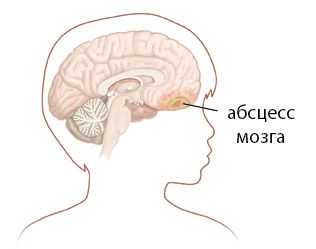
Абсцесс мозга — локальное инфекционно-воспалительное поражение мозговой ткани с ее последующим расплавлением и образованием полости, заполненной гнойным содержимым. Специфических признаков данное заболевание не имеет. Оно проявляется интоксикационным синдромом, общемозговыми симптомами и очаговым поражением мозгового вещества.
Абсцесс головного мозга представляет собой вторичную патологию, осложняющую течение основного заболевания. Первичный очаг инфекции обычно располагается за пределами ЦНС. Патогенные микроорганизмы проникают в головной мозг различными путями: контактным, гематогенным, прямым. Заболевание нередко становится результатом травматического или органического поражения мозга.
Абсцесс мозга - серьезная болезнь, которая в настоящее время регистрируется довольно редко. Обычно болеют дети из бедных семей, ВИЧ-инфицированные лица, а также больные, длительно получающие лучевую или химиотерапию. Абсцесс головного мозга встречается преимущественно у мужчин в возрасте 30-45 лет.
Классификация
Согласно этиологической классификации выделяют следующие виды абсцесса головного мозга:
- Риногенный — осложнение гнойного ринита или синусита,
- Отогенный — осложнение гнойного воспаления среднего и внутреннего уха, барабанной трубы, сосцевидного отростка,
- Одонтогенный — осложнение парадонтита, стоматита, гингивита,
- Травматический - следствие открытой или закрытой ЧМТ,
- Ятрогенный — результат оперативного вмешательства,
- Гематогенный — проникновение микробов в мозг с током крови,
- Метастатический — осложнение гнойного воспаления внутренних органов, например, легких, эндокарда.
Абсцесс мозга бывает субдуральным, эпидуральным и внутримозговым. Эта классификация основана на расположении абсцесса в черепной коробке относительно твердой мозговой оболочки.
По структуре выделяют 2 типа абсцесса:
- Интерстициальный - отличается наличием капсулы, отделяющей гнойное воспаление от здоровой ткани мозга. Эти абсцессы формируются у лиц с высокой резистентностью, хорошо поддаются терапии и имеют благоприятный прогноз.
- Паренхиматозные - не имеют капсулы, являются неблагоприятными в отношении прогноза, формируются при резком снижении иммунной защиты. Такие абсцессы считаются особо опасными для жизни больных. Это обусловлено свободным нахождением гнойного содержимого в веществе мозга и его взаимодействием со здоровыми тканями. При паренхиматозных абсцессах невозможно провести эффективное хирургическое вмешательство.
Этиология и патогенез
Основной причиной абсцесса мозга является бактериальная инфекция:
- Стрептококковая,
- Стафилококковая,
- Эшерихиозная,
- Протейная,
- Пневмококковая,
- Менингококковая,
- Грибковая,
- Токсоплазмозная,
- Микст-инфекция.
Поскольку абсцесс мозга являются вторичным заболеванием, проникновение инфекции из первичного очага осуществляется различными механизмами и путями.
- Метастатический механизм реализуется гематогенным путем. Он имеет место при наличии у больного гнойно-воспалительных процессов в легких, эндокарде, органах пищеварительной системы. При хронической пневмонии или абсцессе легкого в системный кровоток проникает бактериальный эмбол. Он с кровью попадает в мозговые сосуды и провоцирует развитие заболевания.
- Контактный механизм реализуется отогенным, риногенным и одонтогенным путями. Отогенный путь приводит к формированию абсцессов у больных с гнойным воспалением среднего или внутреннего уха, а также сосцевидного отростка. Риногенным путем происходит инфицирование вещества мозга у лиц, страдающих хроническим ринитом или синуситом. При этом сначала развивается ограниченный менингит, а затем гнойный энцефалит. Одонтогенный путь характерен для лиц, имеющих воспалительные изменения во рту: кариес, пульпит, гингивит, стоматит.
- Прямой путь проникновения инфекции в мозг происходит при открытой ЧМТ. Этот путь инфицирования наиболее актуален в военное время: после взрывных и огнестрельных ранений.
- Аутоинфицирование происходит в случае закрытой ЧМТ. Возбудителем заболевания при этом становится собственная микрофлора организма человека, приобретающая патогенные свойства.
Для того, чтобы сформировался абсцесс, необходимо соблюдение двух условий: наличие патогенного микроба и снижение общей резистентности организма человека.
Формирование абсцесса - длительный процесс, состоящий из последовательных стадий, сменяющих друг друга.
Стадии развития заболевания:
стадии развития заболевания
Ранний церебрит - инфекционное воспаление мозговой ткани, которое разрешается спонтанно или под влиянием антибиотиков. Эта стадия длится трое суток и характеризуется отсутствием границы между здоровыми тканями мозга и пораженными, наличием периваскулярных инфильтратов и токсического поражения нейронов.
Клиническая картина
Заболевание начинается остро и проявляется признаками интоксикационного синдрома, очаговых и общемозговых симптомов.
У больных повышается температура тела, возникает головная боль, озноб, гипергидроз, бледность кожи, слабость, отсутствие аппетита, сухость во рту, в крови - лейкоцитоз, увеличение СОЭ. Это признаки выраженной интоксикации.

К общемозговым относятся следующие симптомы:
- нестерпимая головная боль,
- тошнота и рвота, не приносящая облегчения,
- брадикардия,
- слезотечение и светобоязнь,
- напряжение и спазм затылочных мышц,
- психозы,
- вялость и апатия,
- сонливость,
- головокружение,
- потеря сознания,
- беспричинные перепады настроения,
- эпиприпадки,
- кома.
Очаговая неврологическая симптоматика позволяет диагностировать патологию, основываясь на ее клинических признаках.
Клиника абсцесса мозга определяется местом его расположения:
- Локализация очага в правом полушарии проявляется парезом и параличом левой половины туловища.
- Симптомами абсцесса височной доли мозга являются зрительные дисфункции, дисфония или афония, судороги всего тела и конечностей. У больных возникает сенсорная афазия, речь становится бессмысленной, он не может читать и писать, не понимает, что говорят окружающие. Психические расстройства проявляются эйфорией или депрессией, снижением критики.
- Абсцесс лобной доли - дурашливое и приподнятое настроение, эйфория, неразборчивость речи, повышенная болтливость, снижение интеллекта, бред, перепады настроения от веселья к грусти.
- Поражение мозжечка проявляется нистагмом, дискоординацией движений, атаксией, гипертензионным синдромом, мышечной гипотонией. Движения больных становятся размашистыми и нечеткими, походка шаткой с падениями, их глаза «бегают» из стороны в сторону.
- Абсцесс основания мозга - дисфункция глазодвигательного аппарата, развитие косоглазия, потеря зрения, судороги, паралич конечностей.
Возможно появление клинических признаков, связанных с инсультом и отеком мозга. Близкое расположение абсцесса к мозговым оболочкам проявляется менингеальными симптомами и знаками — ригидностью затылочных мышц, позой легавой собаки, повышенной чувствительностью к прикосновениям.
Осложнениями абсцесса головного мозга являются: вклинение гнойника, его прорыв в желудочки мозга, рецидивы, вторичное инфицирование послеоперационной раны, воспаление костей черепа — остеомиелит, возникновение повторяющихся эпилептических припадков. Клинически эти процессы проявляются параличами и парезами, потерей зрения и слуха, нарушением памяти, снижением интеллекта и прочими дисфункциями центральной нервной системы.
Диагностика
Диагностика абсцесса мозга начинается с осмотра и выслушивания жалоб больного. На основании данных анамнеза и определенных симптомов заболевания специалисты могут поставить предварительный диагноз. Важное значение имеют очаговые неврологические и общемозговые признаки, острое начало патологии, развитие внутричерепной гипертензии, наличие в организме очагов хронической инфекции.
Дополнительные диагностические методы, подтверждающие или опровергающие предполагаемый диагноз:
абсцесс мозга на снимке
КТ головного мозга — доступный и высокочувствительный метод. Без контрастирования он определяет лишь зону пониженной плотности. Структура патологического очага становится четкой только под воздействием рентгеноконтрастного вещества.
Лечение
Лечение абсцесса мозга направлено на уничтожение инфекционных агентов и признаков воспаления, на улучшение микроциркуляции в зоне поражения, на устранение основных клинических признаков и укрепление организма в целом. Лечение проводится в нейрохирургическом стационаре.
В зависимости от стадии болезни, места локализации гнойника и его размера проводят консервативную или хирургическую терапию.
Медикаментозное лечение
Консервативную терапию проводят на начальной стадии патологии, а также когда размер гнойника не превышает трех сантиметров в диаметре.
- Антибактериальная терапия — использование антибиотиков широкого спектра действия из группы цефалоспоринов, макролидов, фторхинолонов, защищенных пенициллинов, противогрибковых препаратов. Больным назначают «Цефтриаксон», «Метронидазол», «Ванкомицин», «Левомицетин», «Амфотерицин», «Флуконазол». После получения результатов анализа на чувствительность выделенного микроба к антибиотикам лечение необходимо подкорректировать.
- Глюкокортикоиды назначают в тех случаях, когда лечение антибиотиками не дает положительных результатов. Глюкокортикостероиды уменьшают выраженность воспаления и подвергают обратному развитию капсулу абсцесса. Обычно назначают «Преднизолон», «Дексаметазон».
- Препараты, улучшающие мозговое кровообращение - «Винпоцетин», «Церебролизин», «Пирацетам», «Актовегин».
- Лекарства, предупреждающие судороги - «Дифенин», «Алепсин», «Содантон».
- Мочегонные и противоотечные средства - «Маннитол», «Фуросемид», «Лизикс».
- Противовоспалительные и жаропонижающие средства - «Парацетамол», «Ибупрофен».
- Общеукрепляющая терапия — витамины группы В, адаптогены, антигипоксанты.
Хирургическое лечение
После стабилизации общего состояния больного гнойник вскрывают и дренируют. Гнойную полость орошают антибактериальным раствором. После операции больной некоторое время находится в реанимационном отделении, а затем его переводят в палату на неврологическую койку. После подобного оперативного вмешательства требуется длительный реабилитационный период.
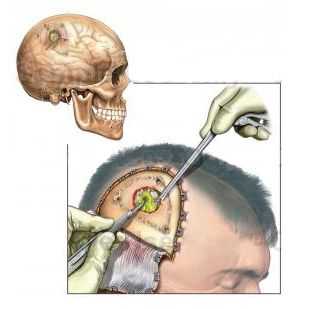
Показания к операции:
- Локализация гнойника в вентрикулярной зоне мозга,
- Абсцесс, ставший причиной гипертензионного синдрома,
- Абсцесс, возникший в результате травматического повреждения головного мозга,
- Абсцесс грибкового происхождения.
- Начальная стадия патологии — энцефалит,
- Расположение абсцесса в непосредственной близости жизненно важных центров,
- Множественные неоперабельные гнойниковые поражения мозга,
- Коматозное состояние больных.
Прогноз заболевания очень серьезный, но в большинстве случаев всё же благоприятный. Летальность при абсцессе мозга составляет до 30%, а инвалидизация - до 50%. Даже после выздоровления практически у половины больных остаются неврологические симптомы - судорожные припадки. У некоторых выпадают различные функции организма.
Мероприятия, позволяющие предотвратить формирование абсцесса в головном мозге:
- Обеззараживание раны при ЧМТ,
- Своевременное выявление и санация очагов хронической инфекции,
- Стимуляция иммунитета и повышение сопротивляемости организма к инфекциям,
- Сбалансированное и правильное питание,
- Прием поливитаминов и минеральных комплексов.
Абсцесс головного мозга - серьезная патология, возникающая на фоне имеющихся в организме заболеваний. Чтобы своевременно обнаружить недуг и незамедлительно начать лечение, необходимо знать первые клинические симптомы и уметь применять дополнительные методы исследования. Ранняя и адекватная терапия способна снизить риск развития опасных для жизни осложнений и сделать отрицательные последствия для организма минимальными.
Абсцесс головного мозга ( Церебральный абсцесс )
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения - стереотаксической пункции абсцесса.
МКБ-10
Общие сведения
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причины
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae.
При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными. Болезнь провоцируется следующими патологическими состояниями:
- Воспалительные процессы в легких. Чаще всего причиной образования гематогенных абсцессов головного мозга являются бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). Бактериальным эмболом становится фрагмент инфицированного тромба, который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
- Черепно-мозговая травма. В случае открытой проникающей ЧМТ абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
- ЛОР-патологии. При гнойно-воспалительных процессах в придаточных пазухах носа (синуситы), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
- Послеоперационные осложнения. Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
- Другие заболевания. Незначительную роль в патогенезе гематогенных абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
Патогенез
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
Симптомы абсцесса головного мозга
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга.
В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре.
На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза.
На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
Лечение абсцесса головного мозга
На энцефалитической стадии абсцесса (анамнез - до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. Рекомендуемые программы лечения:
- При абсцессе головного мозга без ЧМТ или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
- Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. После исчезновения абсцесса (по данным нейровиуализационных исследований) применяют флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей.
- У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение больных должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
Прогноз при абсцессе головного мозга
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу.
Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
1. Абсцессы головного мозга: диагностика и лечение/ Ырысов К.Б., Арстанбеков Н.А., Мамашарипов К.М.// Наука и новые технологии - 2011 - № 6
2. Современная терапия абсцесса головного мозга/ Амчеславский В.Г. , Шиманский В.Н. , Шатворян Б.Р. // РМЖ (Русский медицинский журнал) - 2000 - №13
3. Диагностика абсцессов головного мозга/Султанов Б.М., Ырысов К.Б., Мамашарипов К.М.// Вестник КГМА им. И.К. Ахунбаева. - 2012 - № 1
Гнойный менингит ( Бактериальный менингит )
Гнойный менингит — воспалительный процесс, возникающий в мягкой оболочке головного мозга при проникновении в нее гноеродных микроорганизмов (пневмококков, менингококков, стрептококков и пр.). Гнойный менингит характеризуется высокой температурой тела, интенсивной головной болью, тошнотой, рвотой, нарушениями со стороны черепно-мозговых нервов, ранним появлением менингеальных симптомов, гиперестезией, расстройством сознания, психомоторным возбуждением. Диагностировать гнойный менингит можно на основании типичной клинической картины и данных анализа цереброспинальной жидкости. Гнойный менингит является показанием к обязательному проведению антибиотикотерапии. Применяются противоотечные препараты, глюкокортикостероиды, транквилизаторы, противосудорожные средства и пр. симптоматическая терапия.
Гнойный менингит — это воспаление мозговых оболочек (менингит), имеющее бактериальную этиологию. Гнойный менингит встречается с частотой 3,3 случаев на 100 тыс. населения. Заболеванию подвержены все возрастные категории, но наиболее часто гнойный менингит развивается у детей до 5 лет. Отмечено, что гнойный менингит часто возникает на фоне ослабленного состояния иммунной системы. Повышение заболеваемости наблюдается в зимне-весенний период. С начала 90-х годов прошлого века произошло существенное снижение заболеваемости гнойным менингитом, уменьшение числа летальных исходов и случаев развития тяжелых осложнений.
Причины возникновения гнойного менингита
К развитию гнойного менингита может приводить не только менингококковая инфекция, но также пневмококки, гемофильная палочка и другие бактерии. Почти половина случаев гнойного менингита приходится на долю гемофильной палочки. В 20% причиной гнойного менингита является менингококк, в 13% случаев — пневмококк. У новорожденных гнойный менингит зачастую возникает в результате стрептококковой инфекции, сальмонеллеза или инфицирования кишечной палочкой.
В зависимости от механизма проникновения возбудителя в оболочки головного мозга в неврологии выделяют первичный и вторичный гнойный менингит. Первичный гнойный менингит развивается при гематогенном распространении возбудителя из полости носа или глотки, куда он попадает из внешней среды. Заражение происходит от больных лиц и носителей воздушно-капельным и контактным путем. Прямое инфицирование мозговых оболочек возможно при переломе черепа и открытой черепно-мозговой травме, открытых повреждениях сосцевидного отростка и придаточных пазух носа, недостаточно тщательном соблюдении правил асептики в ходе нейрохирургических вмешательств.
Вторичный гнойный менингит возникает на фоне имеющегося в организме первичного септического очага, инфекция из которого проникает в оболочки головного мозга. Контактное распространение гноеродных микроорганизмов может наблюдаться при абсцессе головного мозга, остеомиелите костей черепа, септическом синустромбозе. Гематогенное и лимфогенное распространение возбудителя возможно из инфекционного очага любой локализации, но наиболее часто происходит при длительно протекающих инфекциях лор-органов (остром среднем отите, хроническом гнойном среднем отите, синуситах).
Проникновению возбудителей гнойного менингита через гематоэнцефалический барьер способствует ослабленное состояние иммунной системы организма, которое может быть вызвано частыми ОРВИ, гиповитаминозом, перенесенным стрессом, физическими перегрузками, резкой сменой климата.
Классификация гнойного менингита
В зависимости от тяжести клинических проявлений гнойный менингит классифицируется на легкую, среднетяжелую и тяжелую формы. Тяжелые формы заболевания наблюдаются в основном на фоне резкого снижения иммунитета и у пациентов с удаленной селезенкой.
По особенностям течения выделяют молниеносный, абортивный, острый и рецидивирующий гнойный менингит. Наиболее часто встречается острый гнойный менингит с типичными общемозговыми и оболочечными симптомами. Молниеносное течение гнойного менингита с первых часов заболевания характеризуется быстрым нарастанием отека головного мозга, приводящего к нарушению сознания и витальных функций. Абортивный вариант отличается стертой клинической картиной, в которой на первый план выходят симптомы интоксикации. Рецидивирующий гнойный менингит может наблюдаться при недостаточном или запоздалом лечении острой формы заболевания, а также при наличии в организме хронического очага гнойной инфекции.
Симптомы гнойного менингита
Инкубационный период первичного гнойного менингита в среднем длится от 2 до 5 суток. Типично острое начало с резкого повышения температуры тела до 39-40°С, сильного озноба, интенсивной и нарастающей головной боли, тошноты и многократной рвоты. Могут наблюдаться психомоторное возбуждение, бред, нарушения сознания. В 40% случаев гнойный менингит протекает с судорожным синдромом. Специфичные для менингита оболочечные симптомы (симптом Кернига, Брудзинского, Гийена, ригидность затылочных мышц) выражены с первых часов заболевания и усиливаются на 2-3-й день. Типичны выраженная гиперестезия и снижение брюшных рефлексов на фоне общего повышения глубоких рефлексов. Возможно появление диффузной сыпи геморрагического характера.
Очаговая симптоматика, сопровождающая гнойный менингит, чаще всего заключается в нарушении функций различных черепно-мозговых нервов. Наиболее часто наблюдается поражение глазодвигательных нервов, приводящее к двоению, развитию косоглазия, опущению верхнего века и появлению разницы в размере зрачков (анизокории). Реже отмечается неврит лицевого нерва, поражение тройничного нерва, расстройство функции зрительного нерва (выпадение полей зрения, снижение остроты зрения) и преддверно-улиткового нерва (прогрессирующая тугоухость). Более тяжелая очаговая симптоматика свидетельствует о распространении воспалительных изменений на вещество головного мозга или о развитии сосудистых нарушений по типу ишемического инсульта, обусловленных васкулитом, рефлекторным спазмом или тромбозом сосудов головного мозга.
При переходе воспалительного процесса на вещество мозга говорят о развитии менингоэнцефалита. При этом гнойный менингит протекает с присоединением характерной для энцефалита очаговой симптоматики в виде парезов и параличей, нарушений речи, изменений чувствительности, появления патологических рефлексов, повышения мышечного тонуса. Возможны гиперкинезы, галлюцинаторный синдром, нарушения сна, вестибулярная атаксия, расстройства поведенческих реакций и памяти. Распространение гнойного процесса на желудочки мозга с развитием вентрикулита проявляется спастическими приступами по типу горметонии, сгибательными контрактурами рук и разгибательными ног.
Осложнения гнойного менингита
Ранним и грозным осложнением, которым может сопровождаться гнойный менингит, является отек головного мозга, приводящий к сдавлению мозгового ствола с расположенными в нем жизненно важными центрами. Острый отек головного мозга, как правило, возникает на 2-3-й день заболевания, при молниеносной форме — в первые часы. Клинически он проявляется двигательным беспокойством, нарушением сознания, расстройством дыхания и нарушениями со стороны сердечно-сосудистой системы (тахикардия и артериальная гипертензия, в терминальной стадии сменяющиеся брадикардией и артериальной гипотонией).
Среди прочих осложнений гнойного менингита могут наблюдаться: септический шок, надпочечниковая недостаточность, субдуральная эмпиема, пневмония, инфекционный эндокардит, пиелонефрит, цистит, септический панофтальмит и др.
Диагностика гнойного менингита
Типичные клинические признаки, наличие менингеальных симптомов и очаговой неврологической симптоматики в виде поражения черепно-мозговых нервов, как правило, позволяют неврологу предположить у пациента гнойный менингит. Более затруднительна диагностика в случаях, когда гнойный менингит имеет абортивное течение или возникает вторично на фоне симптомов существующего септического очага другой локализации. Чтобы подтвердить гнойный менингит необходимо произвести люмбальную пункцию, в ходе которой выявляется повышенное давление ликвора, его помутнение или опалесцирующая окраска. Последующее исследование цереброспинальной жидкости определяет увеличенное содержание белка и клеточных элементов (в основном за счет нейтрофилов). Выявление возбудителя производится в ходе микроскопии мазков цереброспинальной жидкости и при ее посеве на питательные среды.
С диагностической целью производят также анализ крови и отделяемого элементов кожной сыпи. При предположении о вторичном характере гнойного менингита проводятся дополнительные обследования, направленные на поиск первичного инфекционного очага: консультация отоларинголога, пульмонолога, терапевта; рентгенография околоносовых пазух, отоскопия, рентгенография легких.
Дифференцировать гнойный менингит необходимо от вирусного менингита, субарахноидального кровоизлияния, явлений менингизма при других инфекционных заболеваниях (сыпном тифе, лептоспирозе, тяжелых формах гриппа и др.).
Лечение гнойного менингита
Все имеющие гнойный менингит пациенты подлежат лечению в условиях стационара. Таким больным должна быть неотложно проведена люмбальная пункция и бактериоскопическое исследование ликвора. Сразу же после установления этиологии менингита пациенту назначается антибиотикотерапия. В большинстве случаев она представляет собой сочетание ампициллина с препаратами цефалоспоринового ряда (цефтриаксоном, цефотаксимом, цефтазидимом). При гнойном менингите неустановленной этиологии стартовая терапия заключается во внутримышечном введении аминогликозидов (канамицина, гентамицина) или их комбинации с ампициллином. Тяжело протекающий гнойный менингит может потребовать внутривенного или интратекального введения антибиотиков.
С целью уменьшения гидроцефалии и отека мозга при гнойном менингите назначают дегидратационную терапию (фуросемид, маннитол). Патогенетическое лечение гнойного менингита также включает применение глюкокортикостероидных препаратов (дексаметазона, преднизолона), дозы которых зависят от тяжести заболевания. Наряду с этим производится необходимая симптоматическая терапия. При нарушениях сна назначаются транквилизаторы; для купирования психомоторного возбуждения и судорог — литические смеси (хлорпромазин, дифенгидрамин, тримеперидина), диазепам, вальпроевая кислота; при гиповолемии и развитии инфекционно-токсического шока проводится инфузионная терапия.
В восстановительном периоде после перенесенной острой фазы гнойного менингита рекомендован прием ноотропных и нейропротекторных препаратов, витаминотерапия и общеукрепляющее лечение. Лечение пациентов, имеющих вторичный гнойный менингит, должно включать ликвидацию первичного септического очага, в том числе и путем хирургического вмешательства (санирующая операция при среднем отите, фронтотомия, этмоидотомия, сфенотомия, удаление внутримозгового абсцесса и т. п.).
Прогноз гнойного менингита
По некоторым данным в 14% случаев гнойный менингит приводит к летальному исходу. Однако при своевременно начатом и корректно проведенном лечении гнойный менингит имеет в основном благоприятный прогноз. После перенесенного менингита может наблюдаться астения, ликворно-динамические нарушения, нейросенсорная тугоухость, отдельные слабо выраженные очаговые симптомы. Тяжелые последствия гнойного менингита (гидроцефалия, амавроз, глухота, деменция, эпилепсия) в наше время являются редкостью.
Профилактика гнойного менингита
На сегодняшний день наиболее эффективным способом, позволяющим предупредить гнойный менингит, является вакцинация. Прививки проводится против основных возбудителей гнойного менингита: гемофильной палочки, менинго- и пневмококков. В России эти вакцины не считаются обязательными и вводятся по показаниям или по желанию пациентов.
Вакцинация против гемофильной инфекции проводится в основном детям в возрасте от 3 месяцев до 5 лет и людям, страдающим иммунодефицитными состояниями в результате ВИЧ-инфекции, проведения иммуносупрессивной терапии онкозаболеваний, удаления тимуса или селезенки и т. п. Вакцинация против менингококковой инфекции рекомендована детям после 18 месяцев и взрослым. Детям до 18 месяцев вакцинация проводится по эпидемическим показаниям (например, если менингококковый гнойный менингит диагностирован у одного из членов семьи). В регионах, опасных по менингококковому гнойному менингиту, вакцинация должна проводиться пациентам с иммунодефицитом и людям, имеющим анатомические дефекты черепа. Вакцинация против пневмококковой инфекции показана часто болеющим детям, пациентам с частыми пневмониями и отитами, в случаях пониженного иммунитета.
Абсцесс головного мозга
Абсцесс головного мозга — это неврологическое заболевание, для которого характерно скопление гноя в головном мозге. Проявления этой патологии обусловлены ее локализацией в мозге. Однако признаки болезни не являются специфическими, поскольку характерны для самых разных неврологических патологий.
Обнаруживают болезнь с помощью таких диагностических методик, как магнитно-резонансная томография и компьютерная томография головного мозга. Если во время диагностики у больного обнаружено минимальное скопление гноя в головном мозге, врач назначает консервативное лечение. Большие абсцессы, которые провоцируют резкие скачки внутричерепного давления, нуждаются в хирургическом лечении.
Важное место в лечении абсцесса головного мозга занимает его своевременная диагностика, которая предусматривает определение вида заболевания. В неврологии используется обширная классификация заболевания. Зависимо от места скопления гноя в головном мозге выделяют абсцесс мозжечка, височной области, лобной области, затылочной доли и теменной доли. В зависимости от гнойного скопления относительно к оболочкам мозга выделяют такие виды абсцесса, как внутримозговый, субдуральный, эпидуральный и перивентрикулярный.
Зависимо от развития заболевания выделяют четыре его стадии: начальную, скрытую, явную и терминальную. По этиологии заболевания выделяют следующие его формы:
- абсцессы, которые спровоцированы черепно-мозговыми травмами;
- риногенные абсцессы, которые возникли из-за гнойного синусита, фарингита, ринита;
- метастатические абсцессы, вызванные осложнениями различных заболеваний;
- отогенные абсцессы в следствие гнойного отита, мастодонтита;
- абсцессы вследствие нарушения стерильности при введении внутривенно лекарственных препаратов.
Этиология и патогенез абсцесса головного мозга
Причиной абсцесса головного мозга чаще всего является воспалительный процесс вследствие активности стрептококков. При отогенной природе заболевания его возбудителями являются энтеробактерии. В случае открытой травмы головного мозга спровоцировать скопление гноя могут стафилококки. Более чем в 30% случаев заболевания установить его точную причину невозможно, поскольку лабораторные исследования гноя показывают его стерильность.
Воспалительный процесс
Наиболее распространенной причиной заболевания считается воспалительный процесс, который активизируется в органах и тканях. Например, в легких могут возникнуть такие воспаления, как эмпиема плевры, хроническая и острая пневмония. Инфицирование головного мозга происходит из-за попадания в него инфицированного тромба по кровеносным сосудам.
Травмы головного мозга
Нередко причиной заболевания становятся открытые или закрытые травмы головного мозга. Инфицирование при этом происходит из-за попадания стафилококков в рану. В редких случаях абсцесс может возникнуть у пациента после перенесенной им тяжелой нейрохирургической операции. В группе риска также находятся больные гнойными формами гайморита, синусита, фронтита, отита. Возбудитель инфекции может в таких случаях проникать в мозг двумя путями: по венам мозга или через твердую его оболочку.
Стадии развития заболевания
Патогенез абсцесса головного мозга предусматривает четыре стадии его развития:
- Раннее воспаление мозга (1-3 сутки). У пациента наблюдается развитие энцефалита — ограниченного воспаления тканей мозга. Важно то, что на этой стадии обратить заболевание еще вполне реально. Воспалительный процесс может закончиться спонтанно или по окончанию антибактериальной терапии.
- Поздняя стадия (4-9 сутки). Эта стадия наступает в случае ослабленных защитных функций организма больного либо из-за неправильно выбранной тактики лечения. Поэтому воспаление начинает прогрессировать — полость, заполненная гноем, начинает увеличиваться в размерах.
- Ранняя инкапсуляция (10-13 сутки). Для этой стадии воспаления характерен некроз центральной части мозга, а также формирование капсулы, ограничивающей дальнейшее распространение гноя.
- Поздняя инкапсуляция (начиная с 14 дня). Начиная со второй недели после активизации воспалительного процесса у больного диагностируется четкая коллагеновая капсула, заполненная гноем и окруженная зоной глиоза. Дальнейшее развитие воспаления зависит от реактивности организма больного, вирулентности флоры, правильного лечения. Зачастую на этой стадии наблюдается увеличение в объемах гнойного содержания и образование новых очагов воспаления.
Клиническая картина абсцесса головного мозга
Выделяют следующие признаки абсцесса головного мозга: общеинфекционные, общемозговые и очаговые.
Общеинфекционные признаки
К общим проявлениям заболевания относятся повышение температуры, увеличение СОЭ, озноб, лейкоцитоз, а также признаки инфекционного процесса вроде похудения, бледности или слабости.
Общемозговые симптомы
Общемозговые симптомы возникают из-за резких скачков внутричерепного давления. Самым частым симптомом патологии считается головная боль, сопровождающаяся рвотой. У пациента могут возникнуть проблемы со зрением: нередко на фоне абсцесса развивается неврит зрительного нерва, а на глазном дне появляются застойные диски. В клинической картине болезни также присутствуют психические расстройства, заторможенность мыслительных процессов, вялость, слабость, апатичность. В случае внутричерепной гипертонии могут возникать эпилептические припадки. У большинства пациентов наблюдается также постоянная сонливость, а в наиболее тяжелых случаях может возникнуть кома.
Очаговые признаки
Очаговые признаки заболевания зависят во многом от локализации абсцесса. Например, если гной скапливается в глубине полушарий мозга вне двигательной зоны, болезнь может протекать без специфических симптомов. Если у пациента скопление гноя расположено слишком близко к оболочкам мозга или находится в мозжечке, проявляются менингеальные симптомы.
Течение абсцесса головного мозга
Что касается течения заболевания, то оно зачастую имеет очень бурное и острое начало, для которого характерны очаговые и гипертензионные проявления. Воспалительный процесс практически всегда развивается на фоне повышенной температуры. В редких случаях начало заболевания может быть менее выраженным и напоминать собой клиническую картину менингита. Однако с минимальными симптомами и нормальной температурой первая стадия заболевания протекает крайне редко.
Через 5-30 дней заболевание переходит в следующую, латентную, стадию, для которой характерно или полное отсутствие каких-либо симптомов, или же минимально выраженные признаки заболевания. Больной может жаловаться на сильную и регулярную головную боль, психическую заторможенность и рвоту. Продолжительность этой стадии вариативная: у одних больных она длится пару дней, тогда как у других — несколько лет. Затем из-за влияния какого-либо фактора (например, инфекции) данная стадия заканчивается и у больного начинают активно прогрессировать симптомы заболевания. Наиболее тяжелым и опасным для жизни последствием абсцесса головного мозга считается его прорыв, который обычно приводит к смерти.
Диагностика абсцесса головного мозга
Своевременная комплексная диагностика абсцесса головного мозга имеет важное значение в его дальнейшем лечении. Для постановки диагноза врач-невролог использует данные анамнеза и результаты осмотра пациента, а также сведения, полученные во время инструментальных и лабораторных исследований. Для диагностирования заболевания применяются следующие методики:
- Общий анализ крови. О заболевании обычно свидетельствуют такие результаты анализа, как увеличение СОЭ и выраженный лейкоцитоз. На стадии формирования капсулы вокруг абсцесса в крови пациента наблюдается нормальное или немного повышенное количество лейкоцитов.
- Компьютерная томография. Точность обнаружения абсцесса с помощью этой методики зависит от стадии патологии. На ранних стадиях абсцесс обнаружить весьма сложно. На стадии энцефалита КТ может выявить зону сниженной плотности, имеющую неравномерную форму. На этой стадии контрастное вещество накапливается неравномерно — зачастую только в периферических отделах. Гораздо точнее можно диагностировать болезнь на позднем этапе развития энцефалита.
- Магнитно-резонансная томография. Это более точный и эффективный метод диагностирования абсцесса, который позволяет выявить его на ранней стадии. Поскольку методика считается наиболее информативной, по ее результатам могут назначить лечение даже без бактериологических анализов.
- Эхоэнцефалоскопия. Этот диагностический метод обычно назначают, если по каким-то причинам МРТ и КТ выполнить невозможно. С помощью данного исследования можно обнаружить смещение структур мозга, что свидетельствует о сдавливании абсцессом его тканей.
- Бактериологическое исследование. Данная методика предусматривает взятие пункции гноя из абсцесса для его исследования. Детальное исследование гноя помогает установить возбудителя воспаления, что затем позволяет подобрать наиболее подходящую тактику медикаментозной терапии.
- Рентгенография черепа. Эту методику используют для того, чтобы обнаружить очаг инфекции, который спровоцировал абсцесс.
- Краниография. Назначается для обнаружения симптомов внутричерепной гипертензии.
Дифференциальная диагностика абсцесса головного мозга
Поскольку симптомы абсцесса головного мозга в своем большинстве не являются специфическими, дифференциальная диагностика играет большую роль. Если у врача появляются сомнения во время постановки диагноза, он может назначить МР- спектроскопию. Данная методика проводится для того, чтобы дифференцировать абсцесс головного мозга от опухолей полушарий мозга. Основана она на разном содержании лактата и аминокислот в опухолях и гнойном скоплении.
Что касается других методик диагностики, то они считаются менее информативными. Например, такие признаки, как увеличение С-реактивного белка в крови, озноб, увеличение СОЭ, лейкоцитоз могут свидетельствовать о самых разных воспалительных процессах. Посевы крови при абсцессе зачастую оказываются стерильными.
Лечение абсцесса головного мозга обычно предусматривает как медикаментозную терапию, так и оперативное вмешательство. Выбор наиболее оптимальной тактики лечения врачи производят на основании результатов диагностики болезни, а также общего состояния здоровья больного. Учитывают также стадию заболевания. Например, на ранних стадиях образования абсцесса можно обойтись консервативным лечением. Если же абсцесс уже сформировался, а вокруг него образовалась плотная капсула, без нейрохирургического вмешательства не обойтись.
Медикаментозное лечение абсцесса головного мозга предусматривает назначение антибиотиков, противоотечных и противосудорожных препаратов. Поскольку воспалительный процесс провоцируют бактерии, терапия заболевания обязательно предусматривает их уничтожение. Наиболее стандартной и часто используемой схемой лечения абсцесса головного мозга в течение десятилетий считалось сочетание пенициллина и хлорамфеникола.
Пенициллин назначали для лечения заболевания, поскольку он способен уничтожать стрептококки и большинство других бактерий, которые могут спровоцировать абсцесс головного мозга. Хлорамфеникол применяли из-за его способности легко растворяться в жировой ткани и уничтожать анаэробные бактерии.
Сегодня данную схему врачи немного корректируют. Например, вместо пенициллина назначают цефотаксим, а вместо хлорамфеникола — метронидазол. Обычно антибактериальную терапию врач назначает за несколько недель до проведения операции. Длительность приема антибиотиков может составлять около 6-8 недель.
Пациентам, у которых абсцесс головного мозга возникает на фоне иммунодефицита, назначают также амфоретицин. Если абсцесс исчез, пациент должен будет пройти курс флуконазола в течение десяти недель. В схеме лечения пациентов с ВИЧ обычно присутствуют такие препараты, как сульфадиазин и пириметамин.
Большое значение в лечении заболевания имеет корректное определение возбудителя инфекции с помощью антибиотикограммы. Однако бывают случаи, когда посев оказывается совершенно стерильным. Поэтому в таких ситуациях назначается эмпирическая антибактериальная терапия.
Помимо антибиотиков назначаются также препараты, которые помогают уменьшить отек. Например, с этой целью применяются глюкокортикоиды. Однако назначение этих препаратов показано только в случае положительного результата от антибактериальной терапии. Они могут уменьшить выраженность абсцесса головного мозга и обратить развитие вокруг него капсулы. Однако возможен и обратный эффект, когда глюкокортикоиды активизируют распространение воспаления за границы очага. Для устранения судорожных проявлений назначают обычно фенитоин.
Если абсцесс головного мозга диагностирован на поздних стадиях, а вокруг него уже успела сформироваться плотная капсула, обойтись без операции невозможно. Для лечения заболевания чаще всего применяют пункционную аспирацию и удаление абсцесса.
Что касается пункционной аспирации, то ее целесообразно назначать на ранних стадиях патологии. При этом одновременно должна проводиться антибактериальная терапия. Показаниями для этой процедуры могут стать также множественные абсцессы, глубокое расположение абсцесса, стадия церебрита и стабильное неврологическое состояние пациента. Для того, чтобы процедура была выполнена максимально точно, врач прибегает к стереотаксической биопсии и интраоперационному УЗИ.
У пункционной аспирации есть один важный недостаток — в большинстве случаев после ее проведения может потребоваться повторная процедура. В сложных случаях назначается полное удаление абсцесса. Эту методику также назначают, если хотят избежать возможного рецидива заболевания. Удалять абсцесс целесообразно при следующих показаниях: если антибактериальная терапия или пункционная аспирации не оказались эффективными, при поверхностном абсцессе и хорошо сформированной вокруг него капсуле.
Если у больного во время диагностики были обнаружены множественные абсцессы, в таком случае для начала нужно дренировать очаг воспаления, чтобы исключить прорыв гноя в желудочковую систему мозга. В случае нарастания неврологических расстройств или отсутствии положительной динамики при МРТ и КТ, может быть назначена повторная операция.
Исход заболевания зависит от того, удалось ли врачу выявить возбудитель абсцесса из посева. Сделать это крайне важно, поскольку тогда можно будет определить чувствительность бактерий к антибиотикам и подобрать наиболее подходящую схему терапии. Прогноз для здоровья больного при абсцессе головного мозга зависит также и от количества гнойных скоплений, состояния здоровья пациента, правильно подобранной тактики лечения.
Риск различных осложнений при абсцессе головного мозга очень высокий. А именно, около 10% всех случаев заболевания заканчиваются смертью, а 50% — инвалидностью. К тому же, у большинства пациентов после окончания лечения может появиться эпилептический синдром — состояние, для которого характерно возникновение эпилептических приступов.
Менее благоприятные прогнозы врачи дают пациентам, у которых была обнаружена субдуральная эмпиема. В этом случае у больного отсутствует четкая граница гнойного очага из-за высокой активности возбудителя инфекции или недостаточной сопротивляемости ему организма. Летальные случаи при субдуральных эмпиемах достигают 50%.
Наиболее опасной формой абсцесса головного мозга считается грибковая эмпиема, которая сопровождается иммунодефицитом. Такое заболевание практически не лечится, а количество смертельных исходов при нем составляет около 95%. В свою очередь эпидуральные эмпиемы имеют более благоприятный прогноз и практически никогда не сопровождаются осложнениями.
Профилактика абсцесса головного мозга
Каких-либо действенных методов предотвращения абсцесса головного мозга не существует. Тем не менее, с помощью нескольких профилактических мероприятий можно в разы снизить риск заболевания. В частности, в случае черепно-мозговой травмы больной должен получить адекватную хирургическую помощь.
Предотвратить заболевание поможет также своевременное устранение очагов инфекции (пневмонии, фурункулов), лечение гнойных процессов во внутреннем и среднем ухе, а также придаточных пазухах носа. Большое значение в профилактике абсцесса головного мозга играет также полноценное питание.
Читайте также:
- Инфекции вызванные поксвирусом: диагностика, лечение, профилактика
- Пример акупунктуры при белой горячке. Эффективность акупунктуры при делирии
- Болезнь Гентингтона: причины, диагностика, лечение
- Анатомия прямой кишки. Клиническая анатомия прямой кишки для проктологов.
- Примеры анализа затрат-полезности. Анализ затрат-полезности лечения депрессии
