Амиоплазия у детей. Мышечная дисгенезия (синдром Протея)
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
ФГБУ "Эндокринологический научный центр" Минздрава РФ, Москва
НИИ детской эндокринологии Эндокринологического научного центра, Москва
Псевдогипертрофическая миопатия при гипотиреозе у ребенка (синдром Кохера—Дебре—Семильена)
Журнал: Проблемы эндокринологии. 2017;63(2): 121‑123
Синдром Кохера—Дебре—Семильена (СКДС) — это редкое заболевание, клинически проявляющееся гипотиреозом и мышечной псевдогипертрофией туловища и конечностей. СКДС встречается в основном в странах с отсутствием скрининга на врожденный гипотиреоз, однако не исключено возникновение этого синдрома и на фоне приобретенного гипотиреоза. Гипертрофия мышц при этом синдроме является ложной («псевдогипертрофия»); она не сопровождается увеличением силы мышц, а, наоборот, приводит к снижению мышечной силы и развитию мышечной гипотонии. Повышение креатининфосфокиназы (КФК), лактатдегидрогеназы (ЛДГ) является характерным лабораторным признаком миопатии при данном синдроме. Признаки гипотиреоза и мышечной псевдогипертрофии нивелируются на фоне терапии левотироксином. Показатели конечного роста при поздно начатом лечении могут оставаться невысокими. Наличие характерных клинических признаков заболевания, особенно на фоне неспецифической клинической картины гипотиреоза, позволяет установить диагноз на ранних стадиях и своевременно начать терапию, что подчеркивает важность осведомленности врачей об этом синдроме.
Синдром Кохера—Дебре—Семильена (СКДС) — сочетание мышечной псевдогипертрофии и длительно текущего гипотиреоза у детей [1]. Синдром может возникнуть как при врожденном гипотиреозе (агенезия щитовидной железы, дисгормоногенез), так и в результате приобретенных причин (аутоиммунный тиреоидит) [2]. Истинная распространенность СКДС неизвестна. СКДС в основном встречается в странах с отсутствием скрининга на врожденный гипотиреоз, и чаще у мальчиков [2].
У ребенка обычно отмечается ярко выраженная картина гипотиреоза, тяжесть которого часто напрямую связана со степенью выраженности миопатии [2]. Наблюдается увеличение размеров мышц туловища, плечевого и тазового пояса, конечностей с постепенным снижением мышечной силы, замедлением движений, слабостью, утомляемостью [3]. Из-за характерного фенотипа детей с этим синдром называют «детьми-геркулесами» [4].
Биохимическим маркером данной миопатии является умеренное повышение уровней креатининфосфокиназы (КФК) и лактатдегидрогеназы (ЛДГ) [2]. Признаки гипотиреоза, как и мышечной псевдогипертрофии, нивелируются в течение нескольких недель или месяцев после начала терапии левотироксином. Однако показатели конечного роста могут остаться невысокими [2]. Рекомендуется начинать лечение препаратами левотироксина в начальных дозах 10—15 мкг/кг/сут. [5]. Физиотерапевтическое лечение также может уменьшать ригидность мышц и способствовать достижению полного потенциала мышечной силы [2].
Описание случая
Пациент Г., 7 лет, поступил в детское отделение тиреоидологии, репродуктивного и соматического развития ФГБУ ЭНЦ с жалобами на задержку роста, сухость кожных покровов.
С 3 лет было отмечено снижение темпов роста, сухость кожных покровов, «заторможенность», утомляемость, мышечная слабость. При обследовании в 6 лет 11 мес проведена МРТ головного мозга и выявлена гиперплазия аденогипофиза.
Результаты физикального, лабораторного и инструментального исследования
Мальчик был госпитализирован в ФГБУ ЭНЦ в 7 лет. При поступлении отмечалась низкая скорость роста 2 см/год (SDS скорости роста =-4,38). Рост 111,5 см (SDS роста = -1,66), масса тела 23 кг, ИМТ 18,5 кг/м 2 , SDS ИМТ = +1,66. Обращало на себя внимание выраженное развитие мускулатуры туловища, особенно заметное в области икроножных мышц; сухость кожных покровов; отечность лица; макроглоссия; умеренная желтушность кожных покровов (рис. 1). Зоб не визуализировался, щитовидная железа при пальпации мягко-эластичной консистенции. Отмечалась склонность к запорам, ЧСС 82 уд/мин. Половые органы развиты правильно, по мужскому типу. Половое развитие: Таннер 1, яички в мошонке (объем яичек: D=S=2 мл).
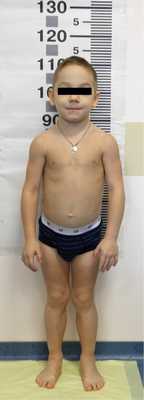
Рис. 1. Мальчик, 6 лет 11 мес, с впервые выявленным синдромом Кохера—Дебре—Семильена.
При обследовании в отделении: при УЗИ щитовидной железы отмечались эхографические признаки аутоиммунного поражения, общий объем 4,7 см 3 . По данным ЭКГ имелись признаки брадикардии (74—63—53 уд/мин). В общем анализе крови выявлена нормохромная анемия легкой степени со снижением общего гемоглобина до 106 г/л. В биохимическом анализе крови выявлены высокие уровни печеночных ферментов (АСТ 127 Ед/л при норме 5—34; АЛТ 180 Ед/л при норме 0—55), повышение содержания КФК (447 Ед/л при норме 30—200) и ЛДГ (256 Ед/л при норме 125—220); обнаружены признаки дислипидемии — повышение уровня общего холестерина (14,72 ммоль/л при норме 3,3—5,2), ЛПНП (12,5 ммоль/л при норме 1,1—3). В гормональном профиле выявлены низкие уровни св. Т4 (5,15 пмоль/л при норме 11,2—18,6), высокий уровень ТТГ (>100 мМЕ/л при норме 0,51—4,82) и повышенный титр антител (Ат к ТПО >1000 МЕ/мл при норме 0—60; Ат к ТГ — 384,7 МЕ/мл при норме 0—115).
Таким образом, у ребенка наблюдались клинические и лабораторные признаки гипотиреоза. Был установлен диагноз: аутоиммунный тиреоидит, гипертрофическая форма, первичный гипотиреоз и назначена терапия левотироксином в дозе 50 мкг/сут.
При повторном исследовании через неделю после начала терапии в гормональном профиле отмечалась положительная динамика с повышением уровня св. Т4 до 8,3 пмоль/л, ТТГ сохранялся повышенным (>100 мМЕ/л), наблюдалось снижение печеночных трансаминаз в крови (АСТ до 113 Ед/л, АЛТ до 176 Ед/л).
При динамическом наблюдении на фоне заместительной терапии и достижения эутиреоза (ТТГ 4,8 мМЕ/л) были отмечены значительное улучшение самочувствия пациента, выраженное уменьшение гипертрофии мышц, нормализация уровней КФК (111,2 Ед/л) и ЛДГ (209 Ед/л), регресс клинико-лабораторных признаков гипотиреоза (улучшение внешнего вида ребенка с нивелированием отечности, макроглоссии, нормализацией стула; в биохимическом анализе крови — снижение холестерина до 5,5 ммоль/л и печеночных трансаминаз до нормальных значений, нивелирование анемии (рис. 2). Спустя 12 мес терапии наблюдалась полная нормализация ростовых параметров (SDS роста =-0,79; SDS скорости роста =+5,26) (рис. 3).
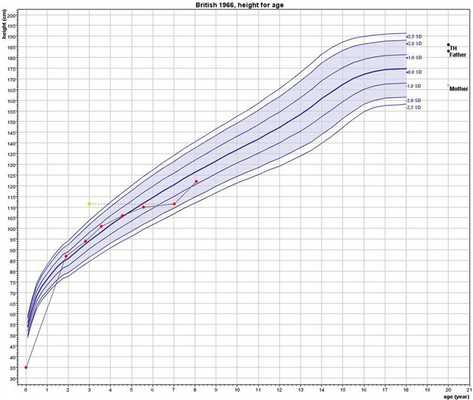
Рис. 3. Кривая роста ребенка 8 лет с синдромом Кохера—Дебре—Семильена, находящегося на терапии левотироксином в течение последних 12 мес.
Миопатия при гипотиреозе (гипотиреоидная миопатия) встречается нечасто, хотя жалобы на мышечную слабость могут присутствовать у 40% пациентов [1]. Менее чем у 10% пациентов с гипотиреоидной миопатией может развиться мышечная псевдогипертрофия, известная как синдром СКДС у детей и синдром Хоффмана у взрослых пациентов с гипотиреозом [1, 6]. СКДС обычно возникает в возрасте от 18 мес до 10 лет [1].
Впервые синдром описан в 1982 г. Кохером, который выявил увеличение объема скелетных мышц при уменьшении мышечной силы и релаксации у детей с гипотиреозом. В 1934 г. Дебре и Семильен описали девочку 2 лет с выраженной гипертрофией мышц туловища, которая редуцировалась на фоне заместительной терапии гипотиреоза. Широкий спектр клинических признаков этого синдрома связан в основном с гипотиреозом. Мышечная гипертрофия, затрагивающая туловище и конечности, приводит к гипермускулярной внешности, хотя пациенты чаще всего жалуются на мышечную слабость [7]. Несмотря на то что мышцы увеличены в размерах, наблюдается их гипотония, поэтому мышечная гипертрофия является ложной («псевдогипертрофия»).
Патофизиология мышечной псевдогипертрофии до конца не изучена. Неизвестно, почему она развивается не у всех пациентов с гипотиреозом. Гормоны щитовидной железы участвуют в активации гликогенолиза и митохондриального окислительного фосфорилирования. Считается, что в основе миопатии при СКДС лежит снижение гликогенолитической активности, что приводит к отложению гликогена в мышцах, запасы которого начинают истощаться по мере достижения эутиреоза [2].
Заключение
Своевременная диагностика СКДС крайне важна, поскольку его лечение, особенно при раннем начале терапии, может привести к полному нивелированию проявлений заболевания. Напротив, поздняя диагностика и несвоевременная терапия приводят к тяжелым жизнеугрожающим последствиям [7, 8].
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Согласие пациента. Мама пациента добровольно подписала информированное согласие на публикацию персональной медицинской информации в обезличенной форме (именно в этом журнале).
Конфликт интересов. Авторы заявляют об отсутствии конфлика интересов.
Врожденная миопатия
Врожденная миопатия — врожденное заболевание, обусловленное генетически детерминированными нарушениями в строении мышечной ткани. Врожденная миопатия проявляется диффузной мышечной слабостью и снижением мышечного тонуса, выраженность которых значительно варьирует в зависимости от вида миопатии. В тяжелых случаях врожденная миопатия может привести к гибели ребенка от дыхательной недостаточности. Диагностируется врожденная миопатия в основном по результатам морфологического исследования образцов, полученных при биопсии мышц; электромиография, эргометрия и исследование мышечного тонуса имеют лишь вспомогательное значение. Врожденная миопатия может потребовать мероприятий по борьбе с дыхательными нарушениями, обеспечению зондового питания, коррекции имеющихся ортопедических деформаций и пр.
МКБ-10
Общие сведения
Термин «врожденная миопатия» применяется в неврологии в отношении целой группы достаточно редких наследственных болезней, которые имеют сходную клиническую картину и дифференцируются лишь по специфическим морфологическим изменениям в строении мышечной ткани. К наиболее часто встречаемым видам врожденной миопатии относятся: болезнь центрального стержня, немалиновая миопатия, миотубулярная миопатия, миопатия с множественными стержнями и врожденная диспропорциональность типов мышечных волокон.
Врожденная миопатия является генетически обусловленным заболеванием. В зависимости от вида миопатии аномалия может локализоваться в различных локусах хромосом и передаваться по наследству доминантно, рецессивно или сцеплено с Х-хромосомой. Наличие аномального гена приводит к нарушению синтеза того или иного белка, входящего в структуру мышечной ткани. В результате изменяется строение мышечных волокон, что негативно отражается на их сократительной способности и приводит к генерализованной мышечной слабости. Обычно врожденная миопатия проявляется в раннем детском возрасте. Ее симптомы сохраняются в течение всей жизни пациента. В большинстве случаев врожденная миопатия характеризуется доброкачественным течением со слабым прогрессированием или вовсе без него.
Классификация врожденной миопатии
В основу классификации врожденной миопатии были положены 2 признака: наличие информации о локализации генной аномалии и данных о том, какой именно белок мышечной ткани является дефектным. В соответствии с этим выделяется врожденная миопатия с известным мутантным геном и определенным дефектным белком (немалиновая миопатия, болезнь центрального стержня, миотубулярная миопатия), врожденная миопатия с неопределенным дефектным белком, но установленным мутантным геном (десмин-связанная и актинзависимая миопатии) и врожденная миопатия, для которой неизвестными остаются и ген, и дефектный белок (врожденная диспропорция типов волокон, центронуклеарная миопатия, миопатия с множественными стержнями).
Симптомы врожденной миопатии
Врожденная миопатия в первые месяцы жизни ребенка характеризуется наличием синдрома «вялого ребенка»: диффузным снижением мышечного тонуса, легкой мышечной слабостью, плохим развитием мускулатуры и ослабленным сосанием. По мере развития ребенка мышечная слабость становится более заметной. Она проявляется невозможностью подняться с пола, залезть на стул, затруднениями при ходьбе и других действиях, которые без проблем выполняют другие дети того же возраста. Мышечная слабость при врожденной миопатии может быть выражена в различной степени. Обычно не наблюдается ее существенное прогрессирование. В тяжелых случаях ребенок так и не может встать на ноги и вынужден всю жизнь передвигаться на каталке. Но те навыки, которые были им приобретены, уже не утрачиваются.
Наибольшая опасность врожденной миопатии связана со слабостью дыхательной мускулатуры. При умеренной мышечной слабости отмечается постепенное развитие дыхательной недостаточности, частые бронхо-легочные заболевания (бронхит, очаговая пневмония, застойная пневмония и др.). Выраженная слабость дыхательных мышц может приводить к быстрому развитию дыхательной недостаточности и гибели ребенка в младенческом возрасте.
В некоторых случаях врожденная миопатия сочетается с дисморфичными чертами (высокое небо, удлиненная и узкая форма лица) и скелетными аномалиями (кифоз, сколиоз, косолапость, грудь сапожника, врожденный вывих бедра).
Характеристика отдельных видов врожденной миопатии
Болезнь центрального стержня наследуется аутосомно-доминантно, известны также отдельные спорадические случаи заболевания. Врожденная миопатия этого вида проявляется задержкой двигательного развития в период первого года жизни, реже обнаруживается у взрослых пациентов, часто сопровождается слабостью мимической мускулатуры. Характерен небольшой рост больных и хрупкая фигура, наличие скелетных деформаций. У пациентов с этим видом врожденной миопатии отмечается повышенный риск возникновения злокачественной гипертермии. В биоптате мышечной ткани выявляют мышечные волокна с единичными или множественными зонами асептического некроза.
Немалиновая врожденная миопатия включает актинопатию, небулинопатию, тропомиозинопатию и тропонинопатию. Ее наследование происходит чаще по аутосомно-доминантному принципу, но также встречается рецессивное наследование и спорадические случаи заболеваемости. Классическая форма немалиновой врожденной миопатии характеризуется синдромом вялого ребенка. Тяжелая форма проявляется еще во внутриутробном периоде в виде акинезии плода, а при рождении ребенка — тяжелыми двигательными нарушениями, слабостью мышц лица и дыхательной недостаточностью. Легкая форма этого типа врожденной миопатии диагностируется после периода раннего детства, иногда — в подростковом возрасте, и протекает без слабости лицевой мускулатуры. Существует также специфическая форма немалиновой врожденной миопатии, при которой возможно развитие офтальмоплегии, кардиомиопатии, синдрома ригидного позвоночника. Морфологическое исследование обнаруживает наличие в мышцах характерных палочко- или нитеподобных телец.
Миопатия с множественными стержнями чаще наблюдается как аутосомно-рецессивное заболевание, хотя возможен и доминантный тип наследования. Типична мышечная слабость в проксимальных отделах, которая наблюдается в грудном возрасте. Намного реже заболевание дебютирует в более старшем возрасте. В таких случаях отмечается генерализованная мышечная слабость. В мышечном биоптате определяются клетки с отсутствием митохондрий, деструкция сакромеров и гипотрофия мышечных волокон.
Врожденная диспропорция типов мышечных волокон проявляется генерализованной слабостью мышц, в том числе и лицевых, мышечной гипотонией, аномалиями скелета. Тип наследования этой врожденной миопатии пока не установлен. В биоптате мышц наблюдается увеличение количества и малый размер волокон I типа на фоне гипертрофии или нормального размера волокон II типа.
Диагностика врожденной миопатии
В легких случаях только прицельный осмотр с исследованием мышечной силы и тонуса позволяет неврологу заподозрить наличие у ребенка врожденной миопатии. Тщательное исследование мышц с проведением силового тестирования (эргометрии), стандартной и стимуляционной электромиографии, миотонометрии или электротонометрии позволяет получить дополнительные данные, свидетельствующие в пользу диагноза «врожденная миопатия». Исключить генерализованную воспалительную миопатию (дерматомиозит, полимиозит) и диффузный миозит позволяет отсутствие болевого синдрома, уплотнений и воспалительной отечности мышц.
Окончательно врожденная миопатия может быть диагностирована только после результатов морфологического исследования мышечной ткани, полученной путем биопсии мышц. Лишь это обследование позволяет определить специфичные для каждого вида миопатии изменения и установить точный диагноз. Однако даже биопсия не всегда позволяет достоверно верифицировать тип врожденной миопатии.
Лечение врожденной миопатии
К сожалению, на сегодняшний день не существует достаточно эффективных способов лечения и врожденная миопатия сохраняет свои проявления в течение всей жизни больного. Возможные методы терапии направлены на поддержание как можно более высокого уровня жизнеспособности пациента. Если врожденная миопатия сопровождается значительным снижением мышечной силы, в первые месяцы жизни медицинские мероприятия заключаются в борьбе с дыхательной недостаточностью, обеспечении питания через желудочный зонд, купировании бронхо-легочных осложнений. Благоприятное влияние на состояние больных в любом возрасте оказывает массаж, водолечение и физиотерапевтические процедуры. В более старшем возрасте может потребоваться ортопедическая коррекция имеющихся нарушений и социальная адаптация пациентов.
Синдром Протея
Синдром Протея - это редкая врожденная патология, проявляющаяся аномальным ростом отдельных частей тела. Обычно выявляется увеличение участка головы, руки или ноги. Частичная гипертрофия сочетается с повышенной вероятностью развития тромбозов и тромбоэмболий, образования опухолей различной структуры и локализации. Диагноз выставляется на основании результатов осмотра, данных рентгенографии, КТ, МРТ, ангиографии, допплерографии. Радикальное лечение не разработано. Применяются ортопедические приспособления, по показаниям осуществляются операции для улучшения функций конечности, облегчения дыхания и приема пищи, выполняется хирургическое удаление неоплазий.
Синдром Протея (парциальный гигантизм) - очень редкое врожденное заболевание. В литературе упоминается примерно 200 случаев данной патологии, при этом специалисты не исключают, что некоторые пациенты могли страдать другими болезнями со сходной симптоматикой. Первое описание синдрома было представлено в 1979 году, однако широкую известность он получил после публикации работы немецкого педиатра Видемана в 1983 году. Название также было предложено Видеманом по ассоциации с древнегреческим богом Протеем, способным к изменению внешнего облика. Заболевание оказывает выраженное негативное влияние на качество жизни больных, как из-за внешнего обезображивания, так и вследствие нарушений функций пораженных частей тела. Нередко становится причиной ранней смерти из-за высокой вероятности развития опухолей и склонности к тромбозам.
Причины
Причиной развития заболевания является соматический мозаицизм, предположительно обусловленный случайной мутацией доминантного гена. Некоторые специалисты подвергают сомнению случайный характер мутации, опираясь на информацию о выявлении нескольких случаев легких признаков синдрома у родителей больных. Существуют исследования, согласно которым патология обусловлена мутацией гена PTEN, расположенного в локусе 10q X хромосомы. Вместе с тем, исследователи указывают, что мутации данного гена обнаруживаются всего у 20% пациентов с синдромом Протея и определяются при некоторых других заболеваниях, характеризующихся повышенной вероятностью образования злокачественных неоплазий. Таким образом, генетическая основа болезни пока окончательно не установлена.
Патогенез
В результате мутации в отдельных частях тела образуется три вида клеток - нормальные, гипер- и атрофические. На измененном участке в процесс вовлекаются кожные покровы, костная, мышечная и жировая ткань, лимфатические и кровеносные сосуды, что вызывает деформацию, увеличение длины и объема конечности или части головы, изменения сосудов. Поскольку дефектный ген является супрессором опухолей, наличие мутации резко повышает вероятность появления новообразований.
Симптомы
При рождении признаки заболевания отсутствуют. Патологические проявления возникают в раннем детском возрасте. Клиническая картина полиморфная. Характерными симптомами являются аномальное увеличение одной или нескольких конечностей, макроцефалия, сосудистые аномалии (мальформации, варикозное расширение вен). У некоторых больных выявляются офтальмологические нарушения: экзофтальм, косоглазие, миопия. При патологическом росте нижней челюсти формируется прогения. Возможно разрастание кожи в области подошв. В числе возможных вариантов патологии в литературных источниках упоминается изолированное увеличение селезенки или пальцев рук, атрофия зрительного нерва и пигментная дегенерация сетчатки в сочетании с множественными менингиомами.
Увеличение нижних конечностей влечет за собой нарушение опоры и движений. Пациенты вынуждены пользоваться ортопедической обувью и специальными приспособлениями (тростью, костылями, инвалидной коляской). При увеличении верхних конечностей наблюдаются трудности в процессе самообслуживания. Из-за деформации частей головы возникают грубые косметические дефекты, могут отмечаться затруднения при дыхании и приеме пищи. Существует высокая вероятность развития новообразований различной локализации и гистологической структуры: гамартом, липом, лимфангиом, гемангиом, аденом слюнных желез, менингиом и других.
Осложнения
Типичным признаком болезни Протея является возникновение злокачественных опухолей, существенно сокращающих продолжительность жизни больных. Другими опасными для жизни последствиями заболевания считаются осложнения сосудистых патологий. Отмечается повышенный риск тромбоза глубоких вен. Описаны случаи развития тромбоэмболии легочной артерии. Из-за увеличения и разницы в длине нижних конечностей возрастает нагрузка на суставы и позвоночник, формируется искривление позвоночного столба. Обнаруживаются вторичные артрозы, остеохондроз. Более чем у половины пациентов выявляется умственная отсталость, обусловленная сдавлением нервных тканей увеличенными костями черепа. Возможны судороги, неврологические расстройства.
Диагностика
Из-за незначительной распространенности, сходства синдрома Протея с некоторыми другими врожденными заболеваниями постановка диагноза может представлять значительные затруднения. В процессе диагностического поиска принимают участие специалисты в области онкологии, травматологии и ортопедии, сосудистой хирургии и пр. В качестве основных критериев рассматривают гемигипертрофию, сосудистые аномалии и склонность к образованию опухолей. План обследования включает:
- Опрос, осмотр. В анамнезе определяется аномальный рост части тела в раннем детстве, неоднократные операции по поводу новообразований. При внешнем осмотре обнаруживается непропорциональное несимметричное увеличение конечности (конечностей) или головы. Возможно выявление подкожных липом, офтальмологических расстройств, умственной отсталости.
- Рентгенография. Доступная инструментальная методика, позволяющая оценить состояние костных структур пораженного участка тела, суставов, позвоночника. На рентгенограммах визуализируются увеличенные кости черепа или сегментов конечностей, дегенеративно-дистрофические изменения суставов и позвоночного столба.
- Томографические методы.КТ и МРТ костей, мягких тканей, черепа и головного мозга проводятся для уточнения выраженности нарушений, определения взаимоотношений между костными и мягкотканными структурами, обнаружения неоплазий, аномалий сосудов, костных дефектов в области черепа, обуславливающих сдавление органов дыхания, органа зрения и внутримозговых структур.
- Исследования сосудов.Ангиография, допплерография, дуплексное сканирование назначаются при подозрении на сосудистые мальформации, тромбоз, эмболию. Дают возможность установить тяжесть поражения сосудов, выбрать оптимальную тактику лечения.
- Лабораторные анализы. Поскольку сидром Протея характеризуется высокой вероятностью развития тромбоэмболических осложнений, всем пациентам необходима оценка состояния системы гемостаза (коагулограмма).
При нарушениях со стороны органа зрения назначается офтальмологическое обследование, при умственной отсталости применяются тесты для определения уровня интеллекта, когнитивных способностей. При судорожном синдроме, расстройствах деятельности центральной и периферической нервной системы показана консультация невролога. Заболевание дифференцируют с врожденным липоматозом и синдромами Клиппеля-Треноне-Вебера, Маффучи, Баннайана-Зоннана, при которых также выявляются опухоли, частичная гипертрофия и патология сосудов.
Лечение синдрома Протея
Патогенетическая терапия не разработана, лечение только симптоматическое. По показаниям осуществляют ортопедическую коррекцию с использованием специальной обуви, ортезов, корсетов при вторичных изменениях позвоночника. Назначают медикаментозную терапию для профилактики тромбозов. Из-за вовлечения различных органов и систем оперативные лечебные мероприятия проводятся разными специалистами, в том числе - ортопедами, онкологами, нейрохирургами, вертебрологами, сосудистыми хирургами, хирургами-косметологами, челюстно-лицевыми хирургами и т. д. Можно выделить следующие группы операций при синдроме Протея:
- При патологии конечностей. Увеличение крупных сегментов конечностей тяжело поддается хирургической коррекции. Вмешательства обычно выполняют при гипертрофии кистей рук, затрудняющей самообслуживание. Возможны ампутации, резекции фаланг, иссечение мягких тканей.
- При изменениях лицевого скелета. При нарушениях дыхания выполняется удаление увеличенных участков костей и мягкотканных структур для восстановления просвета дыхательных путей. При нарушениях прикуса по показаниям производятся резекции верхней или нижней челюсти, накладываются ортодонтические аппараты. При грубых косметических дефектах осуществляется пластическая реконструкция.
- При сосудистых аномалиях. При развитии осложнений может потребоваться тромбоэмболэктомия, перевязка артерии или вены, другие сосудистые вмешательства.
- При новообразованиях. Хирургическая тактика определяется размером и степенью злокачественности неоплазии. Доброкачественные опухоли удаляют с использованием традиционных методик или современных технологий (электрокоагуляции, лазерного воздействия, радиохирургии), при злокачественных поражениях проводят расширенные операции.
Прогноз и профилактика
Синдром Протея является инвалидизирующим заболеванием, негативно влияет на продолжительность жизни пациентов. По данным исследований, многие больные погибают в детстве или молодом возрасте. Причинами летального исхода становятся злокачественные неоплазии, ТЭЛА, тромбозы крупных сосудов. Профилактические мероприятия не разработаны из-за врожденного характера патологии и недостаточной изученности этиологии болезни. Пациентам, страдающим данным заболеванием, необходимо регулярно проходить обследование для оценки состояния свертывающей системы крови, раннего выявления новообразований.
2. Синдром Протея у ребенка 14 лет 11 месяцев / Елизарова Т.В., Зрячкин Н.И., Хмилевская С.А., Зайцева Г.В., Кузнецова М.А., Авдонченкова Н.С. // Альманах клинической медицины - 2017 - №1
Дисгенезии головного мозга
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Распространенными неврологическими проблемами для детского возраста являются патологии, появление которых основано на неправильном внутриутробном развитии головного мозга. Подобные нарушения называют «дисгенезии головного мозга» речь идет о мультифакторых состояниях, зачастую не имеющих выраженной клинической картины. В большинстве случаев родители обращаются за помощью к врачу с жалобами на сложности с обучаемостью, судороги, двигательную рассеянность, поведенческие отклонения у ребенка. Дисгенезии головного мозга распознаются лишь в ходе проведения КТ или ядерно-магнитно-резонансной томографии. В целом, механизмы развития нарушения изучены недостаточно.
Код по МКБ-10
Эпидемиология
Дефекты развития головного мозга составляют около 20% от всех пороков развития. По наблюдениям специалистов, частота врожденных нарушений центральной нервной системы колеблется от 1 до 2 случаев на 1 тысячу родившихся младенцев. [1], [2]
Среди врожденных аномалий развития головного мозга одно из первых мест занимают корковые дисгенезии, которые становятся основными причинами появления детского эпилептического синдрома. В целом, врожденные аномалии головного мозга обнаруживаются приблизительно в 30% случаев всех дисгенезий, диагностируемых в детском возрасте.
Корковые дисгенезии наблюдаются у 25-40% пациентов с дефектами развития головного мозга и часто сопровождаются эпилептическим синдромом или другими типами симптоматической эпилепсии.
Среди врожденных аномалий головного мозга корковые дисгенезии отмечаются достаточно часто, что обусловлено широким практическим применением нейровизуализирующей диагностики - в частности, нейросонографии, магнитно-резонансной томографии, компьютерной томографии.
Причины дисгенезий головного мозга
Наиболее явными причинами появления дисгенезий головного мозга считаются:
- нарушенное внутриутробное развитие нервной системы (на стадии закладки);
- повреждение нервной системы на этапе раннего эмбриогенеза в результате генных мутаций, инфекционных заболеваний матери во время беременности, влияния радиации, травматических повреждений, воздействия на плод химических агентов и токсинов.
Среди инфекций, обладающим повреждающим действием на нервную систему плода, особенно следует выделить краснуху, токсоплазмоз, вирусный гепатит, цитомегаловирусную инфекцию.
Наиболее часто неправильное внутриутробное развитие обусловливается негативным влиянием на организм матери и малыша неблагоприятных факторов, обладающих тератогенным эффектом. Экзогенными причинами формирования дисгенезии могут стать:
- радиоактивное излучение;
- влияние химических агентов;
- повышенная температура;
- воздействие токов высокой частоты;
- неудовлетворительная экологическая обстановка, которая влечет за собой попадание в организм женщины токсических продуктов.
Помимо этого, тератогенным эффектом могут обладать и некоторые препараты лекарственного предназначения, а также гормональные средства, которые может принимать будущая мать, не зная о наступившей беременности. Имеются доказательства того, что многие медикаменты без проблем проникают через плаценту и оказываются в системе кровообращения малыша. Опасность могут представлять не только сильнодействующие вещества, но и привычные лекарственные препараты в больших дозировках, и даже поливитаминные комплексы. [3]
Спровоцировать нарушения внутриутробного развития по типу дисгенезии способны и сбои обменных процессов, вирусные и прочие инфекции, в том числе и такие, которые имеют скрытое бессимптомное течение. Особенно опасными считаются:
- гипертиреоз;
- обменные нарушения;
- сахарный диабет;
- сифилис;
- цитомегаловирусная инфекция;
- краснуха;
- листериоз;
- токсоплазмоз.
Крайне негативно влияют на протекание беременности и здоровье будущего ребенка особенности жизни беременной женщины. Тератогенное действие оказывают:
- употребление алкоголя;
- курение;
- наркомания.
Факторы риска
Предрасполагающими факторами к появлению дисгенезии головного мозга считаются такие:
- наследственная предрасположенность (родственные случаи появления патологии, по аутосомному типу наследования, либо сцепленного с Х-хромосомой);
- спонтанная мутация;
- хромосомная перестройка;
- внутриутробное инфицирование (преимущественно вирусного происхождения) или травматические повреждения;
- влияние интоксикаций, медицинских препаратов, химических веществ на этапе внутриутробного развития;
- фатальный алкогольный синдром, обусловленный материнским алкоголизмом на протяжении периода вынашивания плода;
- острая недостача питательных компонентов у плода;
- выраженные обменные расстройства у будущей матери.
В настоящее время ученые не могут выделить какую-либо одну основную причину дисгенезии головного мозга, поэтому необходимо взвесить имеющиеся факторы риска. [4]
Развитие головного мозга человека стартует на внутриутробном этапе, активно продолжаясь после его появления на свет. Как утверждают специалисты, правое мозговое полушарие отвечает за образно-творческое мышление, за двигательную координацию, равновесие, пространственную зрительную и кинестетическую восприимчивость. Левое мозговое полушарие обусловливает математические, знаковые, логические, речевые, аналитические способности, обеспечивает восприимчивость информации на слух, целевые настройки и схематические постановки. Единый мозг представляет собой работу двух полушарий, плотно взаимосвязанных друг с другом нервно-волокнистой системой (мозолистым телом).
Мозолистое тело локализуется между мозговыми полушариями в затылочно-теменной области. Оно включает в себя 200 миллионов нервных волокон и обеспечивает скоординированную работу головного мозга и передачу информации между полушариями. При таком нарушении, как дисгенезия головного мозга, страдает познавательная функция человека. При неправильной проводимости посредством мозолистого тела доминирующее полушарие принимает на себя повышенную нагрузку, при практическом бездействии другого. Связь между двумя мозговыми «половинами» теряется. В итоге страдает пространственное ориентирование, возникает дисбаланс, больной не может правильно осознавать собственное тело, адекватно эмоционально реагировать. Нарушается функция восприятия ведущих конечностей. [5]
Дети с дисгенезией головного мозга часто не ползают, возникают сложности с ходьбой, чтением, прописью. Информация воспринимается в основном через слух и зрение. При отсутствии лечения и медицинской реабилитации у таких больных в дальнейшем появляется множество проблем, связанных с общим развитием, обучением. [6]
Симптомы дисгенезий головного мозга
Клинические симптомы у всех пациентов проявляются по-разному, поэтому и диагностика проводится в разное время. Например, тяжелые формы дисгенезии головного мозга обнаруживаются уже в раннем детском возрасте, а у взрослых нарушение может протекать скрыто и диагностироваться случайным образом.
Дети с дисгенезией головного мозга в период новорожденности могут иметь обычный и вполне здоровый вид, а показатели развития совпадают с нормальными до трехмесячного возраста. Начиная с 3-х месяцев возможно появление первых патологических признаков в виде эпилептических приступов, инфантильных спазмов и пр.
Клиническая картина может быть представлена такими признаками:
- нарушение формирования и последующего развития мозолистого тела;
- кистозное расширение полости желудочка головного мозга, аномалия мантии мозга;
- гидроцефалия;
- атрофия зрительного и слухового нервов;
- микроэнцефалия;
- опухолевые процессы (в том числе кисты) в области полушарий головного мозга;
- неполное формирование извилин;
- раннее половое развитие;
- порок развития позвоночного столба (расщепление позвоночника, незаращение позвонковой дужки);
- синдром Айкарди (ранняя миоклоническая энцефалопатия);
- липомы;
- разного рода патологии пищеварительной системы;
- заторможенное психомоторное развитие;
- интеллектуальная и физическая отсталость;
- координационные расстройства;
- дефекты со стороны других органов, в том числе и опорно-двигательной системы;
- пониженный тонус мускулатуры.
В относительно легких случаях дисгенезии, при нормальном умственном и двигательном развитии, могут наблюдаться признаки нарушенного информационного обмена между мозговыми полушариями. [7]
Первые признаки
Дисгенезия головного мозга у младенцев обнаруживается чаще всего после трех месяцев жизни, хотя возможна диагностика патологии ещё на этапе внутриутробного развития. Первые признаки неполадки у малышей обычно такие:
- появление судорог, инфантильных спазмов;
- судорожные припадки;
- ослабление крика;
- проблемы со зрением, обонянием и/или осязанием;
- нарушения коммуникации; [8]
- признаки мышечной гипотонии (понижение рефлекторной активности, обильное выделение слюны, торможение физического развития, слабая двигательная активность, нарушенная хватательная функция).
В старшем возрасте при дисгенезии обращают на себя внимание ухудшение слуховой и зрительной памяти, нарушение двигательной координации и терморегуляции (гипотермия).
Инфантильные спазмы представляют собой судорожные внезапные сгибания-разгибания конечностей. Гипотония мускулатуры характеризуется пониженным мышечным тонусом (может сочетаться с потерей мышечной силы).
Более распространенными считаются несиндромные типы дисгенезии, которые продолжительное время остаются бессимптомными и выявляются практически случайно - например, в ходе диагностики задержки умственного развития, судорог или большого размера головы. Макроцефалия бывает частично обусловлена присутствием гигантских кистозных образований, локализованных кзади от третьего желудочка. Реже могут отмечаться эндокринологические нарушения.
Синдромные формы дисгенезий головного мозга бывают следующими:
- Синдром Айкарди - встречается преимущественно у девочек и характеризуется инфантильными спазмами, специфическими хориоидальными лакунами, позвонково-реберными дефектами. Исход патологии чаще неблагоприятный: у пациентов сохраняются судороги, отмечается глубокая умственная отсталость.
- Семейный синдром с генитальной патологией, который может проявляться микроцефалией и прочими пороками центральной нервной системы.
- Синдром Андерманна характеризуется поражением периферической нервной системы в сочетании с дисгенезией головного мозга (или гипотрофией).
- Синдром периодического гипергидроза и гипотермии (обратный синдром Шапиро).
Дисгенезия мозолистого тела
Дисгенезия является врожденной патологией головного мозга, так как начинает свое развитие ещё на внутриутробном этапе под влиянием разных факторов. Вторичная дисгенезия мозолистого тела рассматривается в виде вторичной деструкции прозрачной перегородки: такой дефект можно визуализировать при коронарной проекции в ходе проведения нейросонографии. Многие патологии взаимосвязаны с дисгенезией прозрачной перегородки, в том числе стеноз водопровода на фоне вторичной гидроцефалии, агенезия мозолистого тела, аномалия Киари II, порок миграции и септооптическая дисплазия. При септооптической дисплазии отмечается дисгенезия прозрачной перегородки и гипоплазия зрительных каналов, нервных волокон и хиазмы. Большая часть пациентов с подобной патологией дополнительно страдают нарушениями со стороны системы гипофиза-гипоталамуса. [9]
Дисгенезия мозолистого тела у ребенка поражает нервные сплетения, соединяющие два мозговых полушария, а именно - мозолистое тело, имеющее уплощенную форму и локализованное под корой мозга. Заболевание может иметь разную степень тяжести:
- Легкая степень дисгенезии отмечается при сохранении интеллектуальных способностей и моторной активности. Присутствуют лишь нарушения передачи импульсных сигналов между полушариями.
- Сложная степень сопровождается не только общими признаками дисгенезии, но и другими аномалиями мозгового развития. Отмечаются выраженные сбои в нейронных связях, судорожные приступы, явное торможение умственного развития.
Осложнения и последствия
Исходы врожденных мозговых аномалий можно разделить на три варианта:
- Практически полномерное выздоровление, с отсутствием видимых нарушений и возвращением пациента к нормальной жизненной активности.
- Остаточные явления, не угрожающие жизни пациента, но в определенной степени ограничивающие его бытовую и социальную деятельность.
- Грубые расстройства, значительные нарушения интеллектуального развития.
Выраженность последствий дисгенезии зависит от объема патологических изменений головного мозга, а также от причины, спровоцировавшей эту патологию. Большое значение имеет своевременность постановки диагноза и адекватность лечебных манипуляций. [10]
В целом, у многих больных дисгенезией головного мозга отмечается умеренное или выраженное нарушение интеллектуального развития, имеется отставание и в физическом плане.
Диагностика дисгенезий головного мозга
В тяжелых случаях дисгенезии головного мозга диагностику возможно проводить уже при визуальном осмотре новорожденного малыша. Дополнительные обследования могут назначаться при мышечной гипотонии в периоде новорожденности, при появлении судорог, при задержке психического развития.
Распространенными способами диагностики считаются такие:
- скриннинговое и акушерское ультразвуковое исследование в ходе беременности;
- нейросонография через область родничка в первые 12-18 месяцев жизни малыша;
- электроэнцефалография с возможным видеомониторингом;
- магнитно-резонансная томография. [11]
Для распознавания нарушений, сопутствующих дисгенезии, соматических патологий выполняют ультразвуковое исследование почек, сердца, органов брюшной полости. Дополнительно может потребоваться генетическая консультация. Лабораторные анализы проводятся в рамках общей оценки состояния организма: выполняют общие анализы крови и мочи, реже - исследование цереброспинальной жидкости.
Инструментальная диагностика в детском возрасте, в период открытых родничков, чаще всего представлена нейросонографией - доступной, мобильной, безопасной и информативной процедурой. Нейросонография может применяться как при врожденных, так и при инфекционных, нейропластических или травматических поражениях головного мозга. [12]
Дифференциальная диагностика
В ходе постановки диагноза дисгенезии головного мозга в периоде новорожденности следует проводить дифференциацию с такими патологическими состояниями:
Амиоплазия у детей. Мышечная дисгенезия (синдром Протея)
ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, Москва, Россия
Кафедра оториноларингологии РМАПО
Кафедра оториноларингологии Российской медицинской академии последипломного образования, Москва
Синдром Протея в практике оториноларинголога: клинический случай
Журнал: Вестник оториноларингологии. 2020;85(2): 45‑48
Описано редкое клиническое наблюдение пациента в возрасте 18 лет с хроническим левосторонним средним отитом на фоне синдрома Протея. К этому возрасту пациент перенес большое количество операций по поводу удаления лимфангиом, гемлимфангиом, ангиокератом тела, а также несколько санирующих операций на левом ухе. Обзор отечественной и зарубежной литературы показал, что этот случай можно считать уникальным.
Синдром Протея (СП) — это редкое врожденное заболевание, которое характеризуется пороками развития и чрезмерным разрастанием различных тканей, нарушающим пропорциональность и симметричность тела. Впервые синдром был описан в 1979 г., однако из-за небольшой встречаемости в популяции он до сих пор не до конца изучен (по данным различных авторов, частота встречаемости колеблется в пределах 1:10 6 —1:10 7 человек) [1, 2].
Новорожденные обычно не имеют признаков заболевания, а заметным состояние становится в возрасте 6—18 мес. С возрастом происходит увеличение объемов пораженных областей (характерен мозаицизм роста), что приводит к прогрессированию тяжести состояния [3].
Чаще всего в процесс вовлекается кожа, костная и соединительная ткань. В зарубежной литературе описаны случаи вовлечения в процесс лор-органов, в частности односторонняя гипертрофия небной миндалины [4]. Мы же столкнулись с изменениями, на фоне которых развился хронический левосторонний средний отит. Приводим описание данного клинического наблюдения.
Пациент М., 18 лет, с установленным диагнозом «синдром Протея» обратился в клинику с жалобами на слизисто-гнойные выделения из левого уха.
Анамнез проявлений СП начинается с детского возраста. Первую операцию пациент перенес в 2001 г. в возрасте 1 года — произведено удаление лимфангиомы правого бедра, грыжесечение слева. Затем в течение 2002 г. дважды этапно иссекали лимфангиому правой половины туловища, в 2003 г. удалена гемлимфангиома в правой паховой и лонной областях. В 2008 г. в возрасте 8 лет пациент перенес удаление ангиокератомы правого бедра, аналогичная операция произведена и в 2014 г.
В 2012—2013 гг. в возрасте 12 и 13 лет соответственно пациент перенес 2 санирующие операции на левом ухе по поводу холестеатомы полости среднего уха (операции проводились в Израиле). Затем в возрасте 15 лет ему было выполнено очередное санирующее хирургическое вмешательство: тимпанопластика на левом ухе, септопластика, подслизистая вазотомия и задненижняя конхотомия нижних носовых раковин. В ходе санирующей операции проведено моделирование полости, оставшейся от предыдущих операций (рис. 1), плохо контролируемой из-за оставленных костных выступов. В течение 3 лет после операции при динамическом амбулаторном контроле отмечалось стабильное удовлетворительное состояние контролируемой послеоперационной полости. Однако в начале 2017 г. отмечено резкое разрастание соединительной ткани и костей черепа слева, что привело к полной костно-рубцовой облитерации просвета наружного слухового прохода (НСП) (рис. 2).
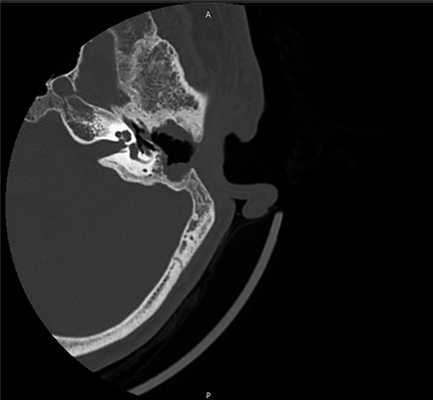
Рис. 1. КТ левой височной кости от 2015 г.
В аксиальной проекции визуализируется заполненная мягкотканным содержимым полость, оставшаяся после предыдущих оперативных вмешательств (отмечена стрелкой).
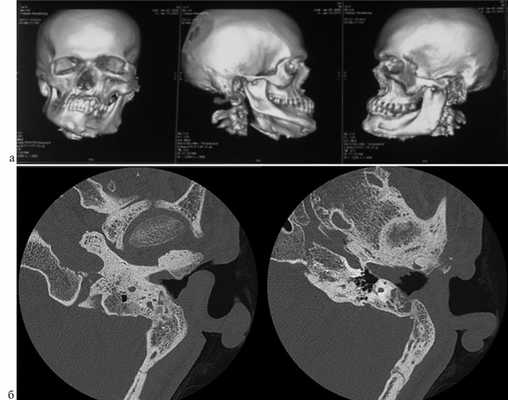
Рис. 2. КТ костей черепа от 2017 г.
а — 3D-моделирование черепа с резким разрастанием костей слева; б — КТ левой височной кости в аксиальной проекции. Стрелкой указан костно-рубцовый стеноз НСП.
При внешнем осмотре отмечены асимметрия тела, особенно справа, деформация грудной клетки, диспропорциональность нижних конечностей, увеличение пропорции головы относительно туловища, а также изменения костей черепа (слева — выраженная сочетанная деформация челюстей, массивная гиперплазия скулового отростка верхней челюсти и ветви нижней челюсти). Во время общения с врачом пациент принимал такое положение, чтобы придерживать голову рукой, одновременно немного прикрывая деформированную часть лица.
При осмотре в левом НСП визуализируется полная облитерация просвета костной и рубцовой тканями (рис. 3a на цвет. вклейке). При проведении компьютерной томографии (КТ) височных костей слева отчетливо видны деформация костных структур, аномалии их развития и строения, разрастание костной ткани в просвет НСП и послеоперационная полость, затемненная мягкотканным образованием (предположительно, холестеатомными массами). Был поставлен диагноз «Хронический левосторонний средний отит. Состояние после санирующих операций на левом ухе от 2012, 2013, 2015 гг. Костно-рубцовая атрезия левого наружного слухового прохода. Холестеатома слева».
Пациенту было рекомендовано плановое хирургическое лечение, в связи с чем 13.11.2018 он был госпитализирован в лор-отделение ЦКБ гражданской авиации.
При поступлении общее состояние пациента было удовлетворительным. В лор-статусе отмечалось состояние после септопластики, подслизистой вазотомии и задненижней конхотомии нижних носовых раковин, сопряженное с аномалиями костного строения лицевой части черепа слева, а также полная костно-рубцовая атрезия левого НСП. Особое внимание при подготовке к операции уделили общему состоянию, так как пациент отнесен к группе повышенного риска осложнений (в частности, риска тромбоза и тромбоэмболии). Все показатели анализов крови и мочи соответствовали референсным значениям нормы. Пациент был консультирован терапевтом, сосудистым хирургом, челюстно-лицевым хирургом — противопоказаний к оперативному вмешательству не обнаружено. В качестве венозных тромбоэмболических осложнений была показана эластичная компрессия ног. Специфической фармакологической подготовки в предоперационном периоде не требовалось.
14.11.2018 под эндотрахеальным наркозом была выполнена операция по моделированию НСП с дальнейшей ревизией послеоперационной полости эндауральным доступом. Под контролем микроскопа после инфильтрационной анестезии выполнили межхрящевой разрез, на рану наложены 2 ранорасширителя во взаимоперпендикулярных плоскостях. Далее выполнили циркулярный разрез по передней стенке латеральнее рубцово-костного образования с 10 до 2 часов, после чего отсепаровали кожный лоскут при помощи микрораспатора. После удаления рубцовой ткани произведены продление циркулярного разреза до 7 часов и дальнейшая отсепаровка кожного лоскута. Моделирование передней стенки НСП было приостановлено в связи с близостью разросшихся мыщелкового отростка и головки нижней челюсти и возможностью повреждения височно-нижнечелюстного сустава. В ходе операции нами была использована высокоскоростная бормашина (Karl Storz, Германия) с фрезами различного диаметра. При постепенном высверливании костной атрезии верхней и задней стенок появился доступ в полость, оставшуюся от предыдущих операций, полностью заполненную холестеатомными массами. Произведена санация полости. Отсепарованный кожный лоскут расправлен, смоделирован под новые размеры НСП и уложен на его стенки (см. рис. 3б на цвет. вклейке). Лоскут фиксирован полосками медицинского силикона. Слуховой проход полностью затампонирован гемостатическими материалами: полосками Surgicel Ethicon, Johnson&Johnson и губкой Spiggle&Theis Medizin technic GmbH. При тампонировании губку пропитывали антибактериальными каплями, содержащими норфлоксацин (Нормакс).
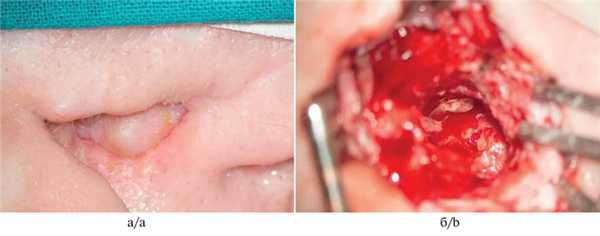
Рис. 3. Интраоперационные фотографии.
а — вид до операции; б — вид санированной полости и смоделированного НСП.
Послеоперационный период протекал без особенностей. В первые сутки после операции была удалена марлевая турунда из преддверия НСП. В течение пребывания пациента в стационаре ежедневно дважды в день проводили туалет ушной раковины и НСП. Установленные гемостатические материалы позволяли избежать скопления кровяных сгустков в раннем послеоперационном периоде. Для предотвращения бактериального инфицирования раны проводили импрегнацию тампонады каплями Нормакс. Пациент быстро реабилитировался после оперативного вмешательства, вернулся к обычному образу жизни. Из-за повышенного риска осложнений, а также невозможности самостоятельного тщательного ухода за послеоперационной раной пациент находился под динамическим контролем в условиях стационара лор-отделения ЦКБ гражданской авиации в течение 17 дней (проводился мониторинг показателей крови, ежедневный туалет послеоперационной области), а затем был выписан на долечивание под амбулаторным наблюдением. В течение всего времени проводился тщательный уход за послеоперационной областью.
Через 3 нед после операции гемостатические материалы и полоски медицинского силикона были удалены. При осмотре: НСП проходим, полость контролируема во всех отделах, полностью эпителизирована.
СП — чрезвычайно редкое, сложное заболевание, характеризующееся пятнистым или мозаичным постнатальным разрастанием различных тканей организма. Было установлено, что степень выраженности СП варьирует у разных людей и обычно в процесс вовлечены кожа, костная и соединительная ткань, жировая клетчатка, центральная нервная система, глаза, селезенка, тимус и толстая кишка [5]. Проявления, как правило, асимметричны, и местоположение проявлений значительно различается у пациентов. Все проявления можно разделить на 4 основные категории, а именно: опухоли мягких тканей, сосудистые аномалии, макродактилии и гистопатологические характеристики [6].
Точная причина возникновения СП остается полностью неизученной. Установлено, что соматический мозаицизм, лежащий в основе заболевания, развивается из определенных постзиготических мутаций. В частности, развитие СП связывают с мутациями, вызывающими дисфункцию пути фосфоинозитид-3-киназы (PI3K) — AKT (мутации фосфатазы и гомолога тензина (PTEN) и AKT1) [7]. Также следует отметить, что конститутивная активация фосфорилирования аномальной AKT1 лежит в основе онкопредрасположенности у этих пациентов [7].
Однако было установлено, что мутации PTEN и клинические характеристики, такие как сегментарное разрастание, липоматоз, артериовенозные мальформации и эпидермальные невусы, встречаются не только у пациентов с СП. Данные изменения также встречаются при синдромах Коудена и SOLAMEN (segmental overgrowth, lipomatosis, arteriovenous malformation and epidermal nevi /сегментарное разрастание, липоматоз, артериовенозные мальформации и эпидермальные невусы), что позволяет объединить эти 3 синдрома в один класс расстройств [8].
Еще одна особенность СП заключается в том, что избыточный рост после начала прогрессирования обычно происходит пугающе быстрыми темпами. Большинство пациентов с СП рождаются без значительной асимметрии, разрастание же тканей начинается в возрасте от 6 до 18 мес. Скорость чрезмерного роста такова, что пораженные части тела быстро становятся непропорциональными [2, 3].
Нарушение регуляции жировой ткани является одной из отличительных черт СП. В зарубежной литературе приводятся случаи как чрезмерного роста, так и атрофии жировых тканей. Многие пациенты с подтвержденным СП имели значительное локальное разрастание жировой ткани в области живота или конечностей одновременно с липоатрофией в других областях тела, чаще всего в грудной клетке [2].
Пациенты с СП подвержены повышенному риску преждевременной смерти, обычно вызываемой тромбозом глубоких вен, тромбоэмболией легочной артерии и пневмонией [9]. Преждевременная смерть чаще отмечается среди мужчин (3,25:1), особенно подвержены мальчики в возрасте до 10 лет [10]. Все эти аспекты следует учитывать при планировании операции и дальнейшего ведения пациентов с СП. При абсолютной необходимости оперативного вмешательства оценка преимуществ и рисков должна проводиться с крайней тщательностью. Во время подготовки и проведения хирургического лечения, а также в послеоперационном периоде должны осуществляться все возможные меры предосторожности, например такие, как динамическое наблюдение профильными специалистами, антитромботическая профилактика и другие. Пациентам с СП следует ограничить применение лекарственных средств, провоцирующих усиление разрастания поражений (например, андрогенных стероидов и препаратов соматотропного гормона) или увеличивающих риск осложнений (прокоагулянтов, нестероидных противовоспалительных средств, антидепрессантов, комбинированных оральных контрацептивов — при терапии сопутствующих заболеваний репродуктивной системы у пациенток с СП велика вероятность развития тромбоза глубоких вен) [11]. В случае предрасположенности к тромбозу полезно определение уровня D-димера в венозной крови (у умерших от тромбоза пациентов с СП уровень D-димера превышал 1 мкг/дл) [12].
Еще одним аспектом течения СП является психосоциальное воздействие на непосредственного носителя, его родственников и окружающих [2]. Патология является редким, иногда быстро прогрессирующим заболеванием, во многих случаях приводящим к социальной стигматизации. Наблюдаемый нами пациент живет в полной семье, имеет здорового брата, является студентом, таким образом, он интегрирован в общественную жизнь.
Данный клинический случай в практике врача-оториноларинголога можно считать довольно редким, поскольку лор-органы не так часто вовлекаются в процесс разрастания. Проведение хирургического лечения, как правило, осложняется отсутствием четких ориентиров из-за измененной анатомии, а также возможностью рецидива при продолжающемся росте тканей.
Читайте также:
- Ki-Положительные лимфомы
- Техника вечернего макияжа на весну. Советы косметолога
- Бифидобактерии и лактобактерии. Бифидумбактерин для новорожденных и детей
- Неотложная помощь при эпилептическом припадке и эпилептическом статусе у пациента с отравлением
- Анастомозы между ветвями коронарных артерий. Застойное полнокровие при врожденных пороках сердца
