Беременность. Диагностика беременности. Признаки беременности. Обследование беременной.
Добавил пользователь Валентин П. Обновлено: 02.02.2026

«Я не знала…» — эту фразу гинекологи слышат и от молодых девушек, и от уже рожавших женщин, приходящих в клинику на обследование или на аборт на большом сроке. А ведь сейчас определить беременность не составляет труда. Чтобы не попадать в такие неприятные ситуации, признаки беременности каждая женщина должна знать, как таблицу умножения.
Зачем нужна ранняя диагностика беременности
Беременность - важный момент для каждой женщины. И пусть новость о том, что внутри уже развивается маленькая жизнь, кому-то доставляет истинное счастье, а у кого-то вызывает панику и страх, всегда хочется узнать об этом как можно раньше.

Ранняя диагностика поможет:
- Определиться . Если планируется сохранять беременность, очень важно вовремя сдать все анализы и рассчитать возможные риски патологий у плода. На ранних сроках у женщины есть выбор продолжать вынашивание или прекратить.
- Не навредить . На ранней стадии беременности эмбрион крайне уязвим. Часто будущие мамочки принимают сильнодействующие лекарства, продолжают курить только от того, что не знают о том, что новая жизнь уже зародилась.
- Не затянуть . Если беременность нежелательна, аборт нужно делать на самом раннем сроке до 6 недель. В этот период можно обойтись без хирургического вмешательства — гинеколог порекомендует медикаментозное прерывание беременности ( аборт таблетками ) или, если есть противопоказания, вакуумный аборт.
Когда беременность дает о себе знать: первые признаки беременности
Как правило, это происходит, начиная с 7-10 дня после овуляции. До этого оплодотворенная яйцеклетка проходит путь по маточным трубам до матки, где в конечном итоге внедряется в слизистую ее оболочки. Здесь и будет происходить развитие зародыша.
Практически сразу после имплантации начинается выделяться особый гормон — хорионический гонадотропин человека (ХГЧ). Обнаружение его в организме женщины — первое проявление беременности. К нему добавляется задержка менструального цикла - это как раз и есть настораживающий или долгожданный - для кого как — факт, побуждающий женщину пойти в клинику, чтобы встать на учет или прервать беременность.
Стоит ли надеяться на классические признаки беременности на ранних сроках? Конечно же нет! Некоторые признаки беременности могут быть связаны с другими факторами. К примеру, задержка менструации может быть вызвана гормональным сбоем. Прочие признаки беременности, такие как увеличение груди, изменение формы матки, пигментация становятся выраженными на более поздних сроках и тоже могут быть недостаточно ярки.
Способы определения беременности
Предположив, что зачатие произошло, даже если нет каких-то признаков, каждая уважающая себя женщина первым делом отправляется в аптеку за тестом или на прием к гинекологу. Используемые долгое время старые дедовские способы в век высоких технологий уже не актуальны и, к тому же, не всегда безопасны. Итак, разберем, какие способы определения беременности на ранних сроках существуют в настоящее время и каков процент их достоверности.
Тест на беременность
Сегодня его можно купить в каждой аптеке, причем нужно это сделать уже в 1 день после задержки месячных.
Точность экспресс теста, определяющего беременность по наличию в моче гормона ХГЧ, зависит от его чувствительности. Поэтому, если вы хотите получить ответ с достоверностью до 95%, следует покупать тест с чувствительностью до 10 мМЕ/мл .
Конечно, он обойдется дороже, но ведь смысл проведения процедуры как раз и заключается в том, чтобы подтвердить или опровергнуть первые подозрения о развитии эмбриона. Важно также выполнить несколько условий:
- Четко следоватьтребованиям , прописанным в инструкции;
- Проводитьтестирование в утренние часы - во-первых, в это время имеющийся в организме гормон ХГЧ достигает высшей концентрации, во-вторых, выдерживается рекомендуемое промежуточное время между мочеиспусканием (оно должно составлять до 5-6 часов);
- Повторить тестирование при появлении второй размытой полоски.
К преимуществам такого способа определения беременности относят то, что его можно провести в домашних условиях без какого-либо вреда здоровью. Недостатки: результаты часто оказываются ложными при неправильном использовании теста, при наличии у женщины новообразований или приеме ею гормоносодержащих средств.
Измерение базальной температуры: градусник вам в попу
Еще один безопасный способ определения беременности в домашних условиях - контроль за температурой тела. Этот метод называется измерением базальной температуры. У некоторых женщин (но не у всех!) с наступлением беременности и повышением в организме гормона прогестерона повышается и температура тела - она не опускается ниже 37 градусов. Считается, что если через 3 дня после задержки температура в прямой кишке будет выше 37 градусов, то это прямой показатель беременности.

Чтобы отследить беременность, необходимо как минимум в течение недели, начиная с первого дня задержки месячных, измерять базальную температуру обычным ртутным термометром. Он вводится в прямую кишку утром, сразу после пробуждения. Это значит, что женщине с вечера нужно будет приготовить термометр и блокнот, в котором фиксируется температура, а утром, не вставая с постели, провести процедуру.
Не стоит доверять подобным методам диагностики. Повышение температуры может быть вызвано рядом причин, проигнорировав которые можно нанести вред здоровью. Например, температура может держаться при скрытой инфекции, туберкулезе и др. заболеваниях. Специалисты считают этот способ определения беременности еще менее достоверным, чем использование теста, а потому не рекомендуют брать его за основу при определении ранней беременности. Он подойдет, разве, что на даче, если рядом нет аптеки и гинеколога.
Таким образом, не важно какой результат показывают домашние методы диагностики, на ранних сроках точный результат может дать только клиническая диагностика при помощи лабораторных анализов состава крови на уровень гормона ХГЧ.
Осмотр у гинеколога
Этот метод нельзя отнести к ранней диагностике. Гинеколог может определить беременность с большей долей вероятности на сроке 7-8 недель, хотя опытный специалист способен сделать это и при сроке от 5 недель.
С момента развития эмбриона отмечаются изменения органов половой и репродуктивной системы женщины:
- Увеличившийсяприток крови придает синюшность внешним половым органам, стенкам влагалища и шейке матки - врач определяет это во время визуального осмотра.
- Меняются структура, размер и форма матки - она становится округлой и мягкой.
- У некоторых беременных женщин матка отклоняется вперед , а на ее поверхности появляется утолщение, напоминающее гребень ( симптомом Гентера).
Кровь на анализ для определения беременности
В клиниках ранняя диагностика беременности проводится при помощи анализа гормона ХГЧ (хорионический гонадотропин человека). Уровень этого гормона может помочь определить беременность уже на 7-й день после зачатия.
Содержащийся в крови хорионический гонадотропин имеет две составляющие — альфа и бета. По содержанию частиц бета определяют беременность. Их процент заметно возрастает уже за сутки до имплантации плодного яйца. А на следующий день после имплантации уровень гормона вырастает вдвое. Концентрация бета частиц постепенно растет до 13 недели беременности, а затем постепенно уменьшается. Эти изменения помогают определить срок беременности.
В результатах анализа на ХГЧ это может выглядеть так. Например, ХГЧ в 1-2 недели составит от 25 до 156 мЕд/мл, а в 3-4 недели будет уже в пределах 1110-315000 мЕд/мл. Это позволяет гинекологу контролировать ход беременности и развитие плода, а также назначить дополнительное обследование, если полученные при анализе цифры будут значительно отклоняться от нормы.
Отклонения от нормы в анализах на беременность
Кровь на β - ХГЧ назначают для установления самого факта беременности, выявления внематочной, замершей, многоплодной видов беременности, диагностирования пороков развития плода.
Анализ крови на ХГЧ очень точный: концентрация гормона определяется современным радиоиммунологическим методом. Этот параметр важен для гинеколога, так как при наличии некоторых патологий уровень ХГЧ отклоняется от нормы.
Повышение β - ХГЧ в крови может наблюдаться, если присутствуют:
- Многоплодная беременность.
- Аномалии развития плода (как пример — синдром Дауна);
- Различные опухоли трофобласта (пузырный занос, хориокарцинома).
- Опухоли эмбрионального зачатка (сюда можно отнести тератому яичка или яичника, семиному);
- Сахарный диабет.
- Токсикоз.
Уровень гормона снижается при:
- Замершей или внематочной беременности.
- Угрозе выкидыша.
- Патологиях развития плода (синдром Эдвардса и др).
Как сдают анализ на ХГЧ
Для определения беременности у женщины берется кровь, а после по содержанию в ней гормона можно диагностировать беременность, и даже определить срок.
Сдавать венозную кровь на наличие гормона-белка следует утром 3-5-го дня после задержки месячных Чтобы результаты были максимально точными, обращайтесь в клинику с хорошей лабораторией.
Также существуют определенные условия, соблюдение которых необходимо, чтобы не исказить результаты анализа:
- Кровь берется по прошествии 5-ти часов с момента последнего приема пищи или утром натощак.
- Врач, берущий анализы должен быть уведомлен о приеме любых лекарств, чтобы учесть входящие в них вещества при анализе.
- Врач должен знать о наличии у пациентов заболеваний (если таковые имеются).
Это поможет исключить фактор ложноположительного повышения уровня гормона в крови, которое может быть вызвано рядом причин, начиная от рациона, заканчивая медикаментозным воздействием. Для большей уверенности нужно повторить процедуру спустя несколько дней.
Нужно добавить, что иногда анализ крови на наличие гормона ХГЧ назначают женщинам и даже мужчинам в ходе медицинского обследования, т.к. он может указывать еще на развитие онкологии или пузырного заноса. Но в этом случае уровень гормона в любом случае будет меньше нормы, характерной для развивающейся беременности.
Экспресс-тесты на ХГЧ: можно ли доверять?
В аптеке продаются специальные тесты для анализа крови на ХГЧ в домашних условиях, однако они имеют невысокую чувствительность и не дают результата, полученного в лаборатории. Это же касается и экспресс теста на беременность, который не всегда показывает реальные результаты, так как концентрация ХГЧ в моче всегда оказывается ниже, чем в крови.
Доверять экспресс тестам можно, но в разумных пределах. На эффективность диагностики влияет множество факторов.
Например, изменить показатели могут:
- Неправильная работа почек может изменить химический состав мочи, насытив ее белком.
- Обильное питье накануне может уменьшить концентрацию гормона.
- Саму тестовую полоску могли просто неправильно хранить или использовать.
УЗИ на ранних сроках беременности
Положительный результат крови подтверждает УЗ-диагностика. Гинеколог обычно дает направление на УЗИ уже с 5-го дня задержки месячных, что, как правило, может соответствовать 3-недельному развитию эмбриона. Плюсы такого способа определения беременности несомненны: можно выявить не только обычную, но также внематочную и многоплодную беременность.
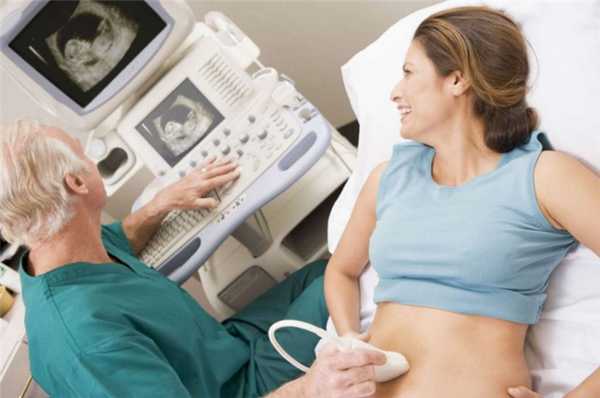
УЗИ на определение беременности проводится трансвагинально или абдоминально. При трансвагинальном УЗИ - он считается в данном случае более эффективным - во влагалище женщины вводится датчик с надетым на него презервативом. Это дает специалисту возможность рассмотреть содержимое матки и обнаружить околоплодное яйцо. УЗИ проводится при пустом мочевом пузыре, пациентка лежит на кушетке.
Для абдоминального УЗИ женщине, напротив, понадобится выпить 2-3 стакана чистой воды за час до процедуры или не мочиться в течение предшествующих 3-х часов. При таком способе специалист водит датчиком по животу женщины, поэтому обнаружить эмбрион на раннем сроке сложнее - ультразвуковым лучам, которым необходимо преодолеть стенку брюшной полости, может мешать подкожная клетчатка.
УЗИ для определения беременности нужно проводить в специализированной гинекологической клинике, так как только сонолог, имеющий акушерские познания и специализирующийся именно в этой области, сможет установить факт беременности на раннем этапе. Более того, обратите внимание на аппарат УЗИ — старая модель может дать ошибочный результат.
В заключение нужно отметить, что анализ крови на наличие ХГЧ и УЗИ важны не только при определении наличия беременности, но и во время контроля за развитием плода. Они позволяют уточнить срок беременности и предполагаемых родов, вовремя распознать любую патологию и в случае необходимости назначить лечение или даже прервать ее еще на раннем сроке.
Беременна или нет? УЗИ покажет 5 причин отсутствия эмбриона

Иногда случается парадоксальный случай — у женщины прекращаются месячные, в тесте появляются две полоски, но УЗИ матки показывает, что эмбриона в матке нет. Беременна или нет в этом случае пациентка? Если беременна, то почему эмбрион не виден?
Прием гинеколога — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. Прием по результатам анализов — 500 руб. (по желанию)
Причина 1: слишком раннее обращение
Оплодотворенная яйцеклетка, выглядящая, как небольшое темное пятнышко, обнаруживается в матке с 5-6 недель. В это время ее размеры составляют всего 5-7 мм. При трансвагинальном обследовании плодное яйцо видно на 4-5 неделе и его размер составляет 2-4 мм.

Но женщина не всегда может точно определить время зачатия и беременности в неделях. Зародыш иногда слишком мал и поэтому не определяется. В этом случае нужно пройти обследование повторно.
Если плодное яйцо так и не «нашлось», врачи подозревают внематочную беременность .
Причина 2: ложноположительный результат
Тест на беременность реагирует не на наличие в матке плодного яйца, а на повышение уровня ХГЧ - гормона, называемого хорионическим гонадотропином.
Уровень этого вещества может повышаться при некоторых опухолях печени, легких, желудка, поджелудочной железы, опухолях почек , кишечника. Концентрация гормона увеличивается при хорионэпителиоме, возникающей после перенесенного пузырного заноса, и раке яичников.
Женщина с нерегулярным менструальным циклом , в организме которой растет опухоль, может подумать, что беременна, но ультразвук выявит обратное. Ложноположительный тест - повод обследоваться на онкологию , сделав УЗИ брюшной полости и сдав анализы на онкомаркеры .
Причина 3: внематочная беременность
Плодное яйцо иногда «застревает» в фаллопиевой трубе, идущей от яичника к матке, и эмбрион начинает развиваться там. Трубная беременность определяется хуже маточной. Точность ее обнаружения зависит от подготовки к УЗИ, расположения плодного яйца, и других факторов. Если зародыш нигде не найден, назначается повторное УЗ- обследование.
Плодное яйцо может прикрепиться к яичнику или органам брюшной полости. Обнаружить его там довольно сложно, но современные УЗ-аппараты справляются с этой задачей.
Иногда эмбрион «проскальзывает» в шейку матки. Орган становится похож на песочные часы. Такое плодное яйцо легко обнаруживается при трансвагинальном УЗИ .
До развития ультразвуковой диагностики регистрировались случаи рождения доношенных детей после внематочной брюшной беременности. Но чаще вынашивание кончалось смертью мамы и малыша. Если женщина выживала, она всю жизнь мучилась от спаек внутри живота, мешающих работе внутренних органов.
В наши дни внематочную беременность любой локализации прерывают, чтобы избежать кровотечения, заражения крови, воспаления брюшины и других опасных осложнений.
Причина 4: пузырный занос
При этом заболевании ворсины хориона, впоследствии формирующего плаценту, перерождаются в мелкие пузырьки.
Причина пузырного заноса - неправильное слияние мужской и женской половых клеток, повлекшее потерю материнского генетического материала. Аномалия может развиться при оплодотворении яйцеклетки сразу двумя сперматозоидами.
При УЗ-обследовании в матке вместо плодного яйца обнаруживается скопление мелких пузырьков, создающих картину «снежной метели».
В зависимости от срока беременности, пузырный занос удаляют вакуум-экстракцией или хирургическим методом.
Заболевание провоцирует образование раковой опухоли матки - хорионэпителиомы. Поэтому женщине после окончания лечения нужно регулярно проходить УЗИ и сдавать кровь на ХГЧ.
Причина 4: анэмбриония
Так называется беременность, при которой развивающееся плодное яйцо не содержит эмбрион. Причина отклонения - нарушение оплодотворения и генетические мутации. Организм женщины пытается избавиться от дефектного плодного яйца, блокируя его развитие.
Такое плодное яйцо не может развиваться, поэтому его приходится удалять из матки с помощью вакуум-экстракции или медикаментозного метода . Иногда организм это делает сам, и у женщины происходит самопроизвольный выкидыш .
Анэмбриония часто диагностируется у женщин старше 35 лет. В этом возрасте половые клетки истощены, не обладают достаточным потенциалом для развития, поэтому оказываются «пустыми».
Беременность без эмбриона в возрасте после 35 лет сигнализирует, что в организме истощились яйцеклетки. Женщине нужно провести определение овариального запаса. Если своих половых клеток окажется недостаточно, целесообразно прибегнуть к искусственному оплодотворению.
Беременна или нет? Нет! Причина 5: ложная (мнимая) беременность
Это состояние возникает у дам, страстно желающих иметь ребенка, или наоборот, когда женщина панически боится оказаться в положении. Иногда психологическое влияние оказывает рождение малыша у близкой подруги или родственницы. С этим явлением не раз сталкивались царственные особы, которым не удавалось произвести на свет наследников престола. Последней жертвой ложной беременности стала Александра — жена Николая II, у которой долго не рождался сын.
Женщина внушает себе мысль о беременности, и у нее возникает токсикоз, увеличивается грудь и прекращаются месячные. Самовнушение бывает настолько сильным, что организм каким-то неведомым образом начинает вырабатывать ХГЧ и на тесте появляется слабая вторая полоска.
Но УЗИ матки все расставляет по местам. При ложной беременности в матке не обнаруживается плодное яйцо, а беременность не подтверждается. При повторном обследовании выявляется такая же картина.
Самое сложное для врача - убедить женщину, что беременности нет. Иногда для этого приходится прибегать к помощи психолога. Некоторые пациентки успокаиваются только после многократного прохождения УЗИ и нескольких сеансов гипноза.
Прошли времена, когда женщин госпитализировали с ложными схватками, сопровождающими мнимую беременность и разросшимися пузырными заносами. Родоразрешение по поводу доношенной внематочной брюшной беременности тоже стали уникальными. Ультразвук, диагностирующий отсутствие эмбриона в матке, избавил женщин от опасных осложнений.
Где сделать УЗИ матки для определения беременности в Санкт-Петербурге
Пройти обследование на определение беременности в Питере вы можете в гинекологической клинике Диана . Здесь можно сдать анализ на ХГЧ, пройти все виды УЗИ и другие обследования. УЗИ на экспертном аппарате обойдется всего в 1000 руб. Прием гинеколога с высшей квалификационной категорией по результатам УЗИ — 500 руб.
1 неделя беременности после зачатия
Третья неделя акушерского срока, она же 1-я неделя беременности после зачатия — волшебное время, когда будущий малыш только-только начинает формироваться. Что же ощущает в это время его мама?

Первые признаки беременности — срок 1 неделя
Будущим мамам сразу нужно запомнить, что существует два взгляда на срок беременности: акушерский и эмбриональный. Мы говорим о 1 неделе беременности после зачатия, то есть об эмбриональном сроке. Врачи обычно оперируют акушерским, где за точку отсчета берется последний день месячных. Чтобы получить из эмбрионального срока акушерский, нужно прибавить две недели. То есть первая неделя беременности после зачатия соответствует третьей акушерской неделе.
На этом сроке перестройка организма женщины только-только началась. Первые признаки беременности в этот период замечают очень немногие.

На первой неделе беременности (от зачатия) фигура остается прежней. Зародыш еще слишком мал, чтобы живот стал заметен. Зигота, образованная яйцеклеткой и сперматозоидом, делится быстро, но недостаточно: на 2 клетки, на 4, на 8 и так до 32 клеток. Соответственно, фото живота на 1 неделе беременности не показательно.
Плод на первой неделе беременности называют эмбрионом, собственно плодом он становится только на шестой неделе.

Пока эмбрион находится в маленьком мешочке с жидкостью и питается не от мамы, а от желточного мешка. Размер будущего малыша на этом сроке равен примерно 0,1-0,2 мм. Учитывая, как он мал, по фото живота на 1 неделе беременности никто не сможет догадаться об интересном положении женщины.
Как проверить беременность на 1 неделе
Проверить беременность на 1 неделе практически невозможно. Изменения в организме слишком незначительны, чтобы тесты или аппарат УЗИ могли их уловить. Чтобы получить убедительные доказательства того, что вы находитесь в положении, нужно дождаться как минимум 7-го, а лучше 10-го дня беременности, когда особо чувствительные тесты уже могут показать заветные две полоски.
Тесты

Тест на первой неделе беременности либо ничего не даст, либо покажет сомнительный результат. Слишком мало времени прошло от зачатия, чтобы изменения стали заметны.
— Если на первой неделе беременности сдать обычный аптечный тест, где требуется помочиться на полоску, он наверняка покажет отрицательный результат - срок слишком мал, — объясняет гинеколог Дина Абсалямова. — Та же проблема будет с анализом на ХГЧ. Колебания уровня хорионического гонадотропина настолько незначительны, что результаты будут расценены как сомнительные.
Получается, будущей маме остается только ждать, когда срок беременности превысит 10 дней и анализы станут более достоверными.

Не торопитесь бежать на ультразвуковую диагностику. На первой неделе беременности УЗИ не показательно, даже самое современное оборудование не способно визуализировать зародыша.
Как правило, УЗИ на столь ранних сроках рекомендуют тем женщинам, у которых наблюдаются симптомы, специфические для внематочной беременности. Она может быть опасна, поэтому для исключения такого диагноза врач-гинеколог может назначить УЗ-диагностику.
Тем же девушкам, которые надеются получить первые снимки будущего ребенка, придется повременить до 2-3 недели.
Какие ощущения вы можете испытывать на 1 неделе
— Во время первой недели беременности мама чувствует себя хорошо и редко замечает, что в ее организме что-то изменилось. Встречаются особо чувствительные женщины, которые уже на 3-4 день беременности замечают, что у них меняется настроение и вкусовые пристрастия: внезапно начинают есть продукты, которые раньше не любили, или наоборот, отказываются от прежних предпочтений. У некоторых на таком раннем сроке даже начинается токсикоз, но таких женщин очень мало, — объясняет акушер-гинеколог Дина Абсалямова.
Большинство ощущений, которые может испытывать на 1 неделе беременности женщина, похожи на те, что обычно предшествуют критическим дням. Например, характерные боли внизу живота, причем примерно за неделю до начала цикла.
Часть девушек в положении отмечают, что их грудь становится более чувствительной, даже болезненной. У некоторых усиливается пигментация сосков и появляются веснушки. В целом, признаки беременности на 1 неделе почти незаметны.
Месячные
Когда придет срок, а месячные не появились, станет ясно, что женщина ждет ребенка.
Боли в животе

Это обманчивый признак беременности на ранних сроках. Многие женщины сталкиваются с болями перед критическими днями, поэтому не придают значения неприятным ощущениям в середине и второй половине цикла. Однако будущие мамы часто отмечают, что именно боли внизу живота стали для них первым признаком беременности. Их обычно ощущают за 5-7 дней до цикла, то есть в конце первой недели беременности.
Однако боли могут быть вызваны и другими причинами, например, дисбактериозом кишечника или нарушением его функций. Часто боли в малом тазу провоцирует позвоночник. К примеру, при остеохондрозе болевые ощущения могут отдаваться как раз в область внизу живота. Они также могут связаны со спаечными явлениями в малом тазу от предыдущих гинекологических операций или кесарева сечения.
Обычно боли внизу живота рассматривают как возможный симптом внематочной беременности, когда оплодотворенная яйцеклетка прикрепляется не в полости матки, а в маточной трубе, шейке матки или на яичнике. Однако на первой неделе беременности неприятных ощущений может и не быть. Чаще они возникают по мере роста эмбриона, к 3-4 неделе.
Что делать, если вы забеременели

Для начала: не нервничайте и записывайтесь к врачу. Будь то желанная беременность или незапланированная, поход к гинекологу необходим. Врач поставит вас на учет, даст рекомендации по анализам, которые нужно будет сдать в ближайшее время, назначит витамины и распишет план действий на все 9 месяцев.

Иногда возможности пойти на осмотр к гинекологу нет, тогда запомните несколько простых правил и постарайтесь следовать им до ближайшего визита к врачу.
На первой неделе беременности не употребляйте алкоголь, антибиотики, избегайте горячих ванн и стрессов, не поднимайте тяжести и постарайтесь отказаться от сигарет и от общества курящих людей. Берегите свое здоровье: даже простужаться на таких ранних сроках нежелательно.
Старайтесь больше отдыхать, гулять на свежем воздухе, укреплять иммунитет и заниматься вещами, которые доставляют вам удовольствие.
Популярные вопросы и ответы
На вопросы об особенностях первой недели беременности отвечает акушер-гинеколог Елена Коллерова.
Что нужно изменить в своей жизни с первой недели беременности?
Узнать о беременности на 1 неделе (3-й акушерской) практически невозможно: женщина еще не чувствуют изменений и пока даже не догадывается, что организм готовится к вынашиванию ребенка. Единственное, что может вызывать вопросы — имплантационное кровотечение: женщина может заметить небольшие капельки крови на нижнем белье.
На 1 неделе беременности происходит оплодотворение и имплантация бластоцисты (оплодотворенной яйцеклетки) в слизистую оболочку матки. Будущий плод маленького размера: разглядеть его на УЗИ практически невозможно. Тесты на беременность тоже скорее всего будут показывать отрицательный или сомнительный результат. Уровень ХГЧ в это время незначительно колеблется, так что выявить по анализу беременность на таком раннем сроке почти невозможно.
В то же время организм начинает перестраиваться, поэтому беременная женщина может чувствовать симптомы, которые легко спутать с ПМС: сонливость, слабость, небольшую тяжесть и тянущие боли внизу живота. Иногда — изменение вкусовых предпочтений. Обычно этому не придают значения.
Если женщина планировала беременность и надеется на ее наступление, то стоит исключить курение, алкоголь, большие физические нагрузки и подъем тяжестей. Будущей маме необходимо с самого начала беременности правильно питаться и пить много воды, чаще гулять и дышать свежим воздухом, ограничить стрессы, заниматься любимыми хобби и больше отдыхать.
Что делать, если случайно выпила алкоголь в первую неделю беременности?
Алкоголь разрушительно действует на развитие плода: этанол и другие вредные вещества мешают прикреплению эмбриона и вредят развитию мозга будущего ребенка. Если женщина употребляет алкоголь на ранних сроках (и далее), это может привести к умственной отсталости, олигофрении и гидроцефалии у ребенка.
Если женщина выпила «случайно» и однократно в небольшом количестве (например, бокал вина), скорее всего, существенного вреда это не нанесет. Более опасную угрозу несет прием лекарственных препаратов в самом начале беременности. Они могут повредить развитию плода. Поэтому женщине стоит проконсультироваться с врачом-генетиком, если она принимала лекарства в начале беременности.
Нужно ли предохраняться в первую неделю беременности?
Предохраняться на ранних сроках беременности не нужно, потому что беременность уже наступила. Второму оплодотворению мешают гормоны, которые вырабатываются после зачатия.
Однако в крайне редких случаях женщина все же может забеременеть повторно. Второе зачатие может произойти и в том случае, если у женщины сразу созрели две яйцеклетки, и были оплодотворены разными сперматозоидами с небольшой разницей во времени.
Но нужно понимать: такие случаи происходят редко. Поэтому необходимости в контрацепции после наступления беременности нет. Исключение — если женщина продолжает заниматься сексом с разными партнерами. В таком случае ей необходимо пользоваться презервативами, чтобы в организм не попали вредные бактерии (возбудители ЗППП). Они могут вызвать осложнения в развитии плода.
Если при обследовании во время беременности в ПЦР-анализе обнаружатся ЗППП, их следует обязательно пролечить после 12 недель, чтобы избежать инфицирования плода.
УЗИ при беременности в СПБ: расшифровка терминов
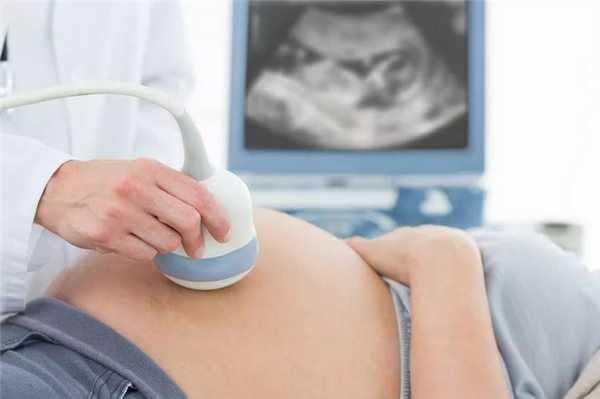
УЗ-исследование — единственная неинвазивная (проводимая без вмешательства в организм) методика, позволяющая полноценно наблюдать за ростом и развитием плода. Своевременно проведенное УЗИ при беременности выявляет свыше 95% тяжелых пороков развития плода и осложнений беременности.

Важные факты про УЗИ беременных
- УЗИ — лучший способ отслеживать состояние матери и ребенка. Этот метод точный, дешевый и самый объективный, так как наблюдение ведется визуально с фиксацией результатов на снимках и видео.
- Каждая беременная женщина обязательно должна три плановых УЗИ: УЗИ в первом триместре , УЗИ во втором триместре , УЗИ в третьем триместре . Также могут проводиться внеплановые (внескрининговые) УЗИ .
- Исследование со 100% точностью выявляет опасные для жизни состояния — внематочную и замершую беременности, проблемы, угрожающие жизни малыша — патологии плаценты и пуповины, показывает недоразвитие органов и конечностей, хромосомные патологии у плода.
- УЗИ проводится как минимум 3 раза за беременность, если есть подозрения на патологии или есть необходимость отслеживать развитие плода, исследование выполняется столько раз, сколько это необходимо.
- Безопасность УЗИ при беременности доказана исследованиями и временем. Метод используется более 30 лет, через него прошли несколько поколений мам и детишек. До сих пор нет ни одного факта, свидетельствующего против методики. Об этом же говорят выводы авторитетного в научном мире учреждения — Американского Института Ультразвука в Медицине.
- Обследование может проводиться в разных режимах: 2Д, 3Д и 4Д, с использованием датчика доплера. На первых этапах информативен 2D формат, затем (вторая половина беременности) к 2D добавляются 3Д УЗИ и 4Д УЗИ .
- Качество УЗИ при беременности гарантируется только при проведении обследования с помощью новых аппаратов и специалистами, имеющими специальный сертификат.
В клинике Диана установлен новый аппарат УЗИ 3Д, 4Д С ДОПЛЕРОМ ОТ SAMSUNG MEDISON. Видео УЗИ можно посмотреть ЗДЕСЬ . Обследование проводят опытные специалисты — члены Российской ассоциации специалистов УЗИ в акушерстве, гинекологии, перинатологии.
А теперь рассмотрим, что означают те или иные диагнозы, которые часто ставят беременным на УЗИ.
Единственная артерия пуповины: стоит ли волноваться?
Бывает, что на УЗИ врач ставит диагноз «единственная артерия пуповины». Беременные женщины, прочитав заключение, нервничают и задают вопросы: что это, опасно ли это, что теперь делать? Чтобы на них ответить, давайте рассмотрим это состояние в подробностях.
Обычно пуповина включает в себя три сосуда, проводящие кровь, разной толщины: 2 сосуда крупные — это артерии и один тонкий — вена. Диагноз «единственная артерия пуповины» говорит о том, что в пуповине вместо 2-х артерий сформирована одна. Т.е. пуповина состоит из двух сосудов — одной артерии и одной вены. Так как такое строение не соответствует норме, его признают пороком развития пуповины.
Всегда ли это опасно? Нет! Если на УЗИ не обнаруживается дополнительных проблем, плод развивается нормально, то можно не беспокоиться. На самочувствии новорожденного патология никак не скажется, так как одна артерия может обеспечивать плод всем необходимым всю беременность в полной мере.
Бывает и наоборот — эта патология пуповины говорит о наличии серьезных проблем, поэтому нужно провести очень тщательное обследование и следить за развитием плода придется всю беременность.
О чем может говорить эта патология:
- О проблемах с сердечно-сосудистой системой . При сочетании пороков сердца и сосудов, возможно слабое развитие плода и рождение малыша с патологиями сердечно-сосудистой системы. Поэтому необходимо тщательное обследование с упором на изучение состояния сердца и сосудов.
- Возможность задержкивнутриутробного роста и развития . Патологии отслеживают на плановых скринингах и внескрининговых УЗИ , первое из которых нужно обязательно пройти в 28 недель беременности.
- Синдром Дауна или др. хромосомные патологии у плода . Этот признак — субъективный, т.е. он не может служить основанием для постановки диагноза. Малые маркеры, вроде этого, относятся к признакам лишь потому, что они встречаются вместе с серьезными патологиями, что может быть просто совпадением.
Вывод. Если на УЗИ обнаружена единственная артерия пуповины, нужно пройти внеплановое обследование в 28 недель, где гинеколог оценит темпы роста и развития плода, и уделить больше внимания генетическому скринингу и обследованию сердечно-сосудистой системы малыша.
Кисты сосудистых сплетений у плода
Сосудистые сплетения — первые зачатки головного мозга у плода. При нормальном развитии формируется два сосудистых сплетения из которых впоследствии развиваются две половины мозга. В сосудах сплетения находится питательная жидкость, необходимая для развития спинного и головного мозга, поэтому значение этой структуры сложно переоценить
Вывод. При обнаружении кист сосудистых сплетений, нужно пройти дополнительное контрольное УЗИ в 28 недель. Если кисты не рассосались, врач должен убедиться, что это именно кисты, а не другие новообразования. Другие новообразования потребуют дальнейшего обследования.
Маркеры хромосомной патологии плода
Маркерами называют признаки хромосомной патологии плода . Они бывают объективными и субъективными (малыми). Все маркеры, обнаруженные на УЗИ не являются основанием для постановки диагноза, и тем более не служат основанием для аборта .
Если гинеколог обнаруживает на УЗИ объективные маркеры хромосомных патологий, он направляет беременную женщину на дополнительное обследование — инвазивную пренатальную диагностику. Она покажет истинную картину состояния плода.
Инвазивной пренатальной диагностикой называется микроскопическое исследование клеток плода — хорионбиопсия/плацентобиопсия.
- Хорионбиопсию делают до 14-ти недель беременности, пока существует хорион.
- Плацентобиопсию проводят после 14 недель, когда из хориона развивается плацента.
Методика выполнения в обоих случаях одинакова.
У беременной, методом прокола брюшной стенки, берут ворсинки из хориона плода (орган из которого образуется плацента) и подсчитывают в них количество хромосом. Если хромосомы в клетках соответствуют нормам, хромосомные патологии у плода исключаются на 99%. При плацентобиопсии берут клетки плаценты. Результативность анализа — такая же.
Бояться процедуры не нужно. Риск инфицирования во время хорионбиопсии сводится к нулю, а риск выкидыша (прерывания беременности) не превышает 1%.
Вывод: Учитывая, что пропустить хромосомную патологию у плода гораздо страшнее, ведь это практически всегда неизлечимая болезнь, пройти диагностику нужно. Тем более, что в настоящее время хорионбиопсия (плацентобиопсия) — единственный метод, гарантирующий точность диагноза без внутриматочного вмешательства.
Расширение почечных лоханок (пиелоэктазия)
Почечные лоханки — полости, в которых собирается моча, поступающая из почек. Далее урина уходит через мочеточники в мочевой пузырь. Причина пиелоэктазии — препятствие на пути оттока мочи из-за чего лоханки раздуваются и растягиваются. При легкой форме плоду ничего не грозит, при тяжелой форме пиелоэктазии отток мочи из почек ухудшается — такая патология опасна.
Умеренная пиелоэктазия в большинстве случаев не опасна, так как орган при созревании мочеполовой системы восстанавливается до нормальных значений. Выраженное расширение (от 10 мм) приводит к атрофии почечной ткани, далее присоединяется пиелонефрит - воспаление почки. В итоге почка, в обязанности которой входит фильтрация мочи, слабо функционирует, и продукты распада урины отравляют организм.
Расширение лоханок почек — субъективный маркер синдрома Дауна, поэтому основанием для постановки такого диагноза не является.
Вывод. Врачи настоятельно рекомендуют при выявленной пиелоэктазии пройти контрольное УЗИ в 32 недели. Если расширение почечных лоханок значительное, лечение малышу будет назначено сразу после родов. При умеренной патологии, ребенка нужно будет показывать урологу каждые 3 месяца. Если болезнь будет прогрессировать, назначается малотравматичная операция с целью устранения препятствия, закрывающего выход моче.
Гиперэхогенный кишечник
Эхогенность — это способность тканей отражать ультразвуковые волны. Чем плотнее ткань, тем выше эхогенность. На снимках УЗИ эхогенность выражается цветом, в частности гиперэхогенные органы самые яркие. Следовательно гиперэхогенный кишечник — это не диагноз, ведь такого заболевания нет, это характеристика тканей органа.
Эхогенность здорового кишечника всегда выше эхогенности печени, легких, почек, но в умеренном варианте. При гиперэхогенности плотность ткани соответствует плотности костей плода, что уже не нормально.
Опасно ли это? Если этот признак временный и при изучении плода в динамике исчезает, повода для волнений нет. В остальных случаях требуется дополнительное обследование.
- Гиперэхогенность кишечника один из симптомов синдрома Дауна. Поэтому, заметив повышенную эхогенность, доктор тщательно исследует анатомию плода. При этом только по повышенной эхогенности ставить такой диагноз нельзя: как было сказано выше, такое состояние встречается у абсолютно здоровых малышей.
- Гиперэхогенность кишечника может говорить о внутриутробной инфекции плода. Это опасное состояние, приводящее к выкидышам, замиранию беременности или рождению больного малыша. Поэтому гинеколог обязательно назначит дополнительные анализы.
- Повышенная эхогенность кишечника может быть симптомом задержки внутриутробного развития. В этом случае УЗИ покажет недостаточный рост и отставание физического развития плода от норм по срокам беременности. Часто параллельно выявляются нарушения кровотока в сосудах и маловодие.
Вывод . При диагнозе гиперэхогенность кишечника нужно пройти дополнительные обследования: биохимический тест на генетические патологии, анализы на ТОРЧ-инфекции, внеплановое УЗИ через месяц, чтобы оценить темпы развития плода.
Гиперэхогенный фокус желудочка сердца
Гиперэхогенный фокус - это участок сердечной мышцы, имеющий повышенную плотность. Как и в случае с гиперэхогенностью желудка (см. выше) — это не диагноз, а показатель плотности ткани. Плотность в желудочке сердца у плода может повышаться из-за скопления в этом месте солей кальция.
- Если этот симптом не связан ни с какими патологиями, и в динамике исчезает, можно не переживать — соли кальция не приводят к порокам сердца и не мешают органу работать.
- Иногда такое состояние отмечается при синдроме Дауна, однако этот малый маркер не является поводом для постановки этого серьезного диагноза.
Вывод. Если доктор отмечал на УЗИ повышенный гиперэхогенный фокус сердечной мышцы у плода, то нужно пройти внеплановое УЗИ с целью детального обследования сердца на 32-34 неделе. Также нужно более внимательно отнестись к диагностике хромосомных патологий. Если гиперэхогенность желудочка сохранилась, но других признаков патологии сердца нет, малышу ничего не грозит.
Где пройти экспертное УЗИ при беременности в СПБ
Приглашаем будущих мам на обследование в специализированный медицинский центр Диана. Здесь вы сдадите все анализы, в том числе на генетику и инфекции, и пройдете УЗИ плода, получив расшифровки тестов на руки. На УЗИ проводится видеозапись результатов на диск. Также к вашим услугам консультации гинеколога, уролога, эндокринолога и онколога.
Первые признаки беременности
Первые признаки беременности Frautest 18 сентября 2018
Какие первые признаки беременности?
Незащищенный половой акт приводит к наступлению беременности в 40% случаев, но определить, произошло ли зачатие в течение первых нескольких недель достаточно сложно. Даже тест на беременность не всегда сможет прояснить ситуацию, ведь проводить его нужно начиная с задержки месячных. Единственный вариант узнать, беременны ли вы, имеющий стопроцентную вероятность - это посетить врача, но, к сожалению, не всегда есть возможность записаться к доктору в тот же день.

Первые признаки беременности могут дать о себе знать почти сразу после наступления зачатия, и чтобы не мучиться неизвестностью, достаточно просто прислушаться к своему организму. Правда, у большинства женщин эти признаки проявляются только в конце первого месяца беременности, а могут и вообще не дать о себе знать. Достоверно выяснить, беременны ли вы, можно только после имплантации зародыша и начала масштабной перестройки женского организма. Значительно меняется гормональный фон женщины: для того, чтобы беременность прошла без осложнений, весь организм должен подготовиться к интенсивной работе в течение девяти месяцев.
Возникает гестационная доминанта, или доминанта беременности. Упрощенно говоря, это программа, закладываемая в нервную систему с целью поддержания жизнедеятельности эмбриона, а затем - плода. Гестационная доминанта формируется сразу по завершении имплантации зародыша в слизистую оболочку матки вследствие постоянных нервных импульсов. Это явление служит началом перемен в жизни будущей мамы, реализуясь в нескольких признаках, которые часто встречаются на ранних сроках беременности.
Изменяются вкусовые предпочтения.
Женщина может испытывать отвращение к еде, которую любила раньше. Возможен и другой вариант: внезапная тяга к тем продуктам, которые не нравились по вкусу или запаху. Потеря аппетита, особенно на фоне постоянной тошноты и недомогания, а также постоянный голод - это частые признаки беременности на ранних сроках. Желание попробовать что-то несъедобное или в необычном сочетании больше свойственно для 4-12 недель беременности, но известны случаи, когда женщина уже на 2-4 неделе отмечает у себя этот симптом. Вполне возможно, что желание попробовать мел или съесть бутерброд с колбасой, густо намазанный апельсиновым вареньем, — это попытки организма сообщить о недостатке микроэлементов в организме. Не стоит беспокоиться раньше времени: для вынашивания ребенка требуется большое количество ресурсов, поэтому тело старается вовремя подготовиться и собрать запасы «на двоих».
Повышенная чувствительность к запахам и изменение обоняния.
Когда меняется гормональный фон женщины, появляется новое восприятие запахов. Вас могут раздражать даже любимые духи, а запах краски, лака для ногтей или бензина вызывать положительную реакцию. Многие женщины признаются, что изменение обоняния - это первые признаки беременности на ранних сроках, которые они у себя обнаружили.
Резкие скачки настроения.
Вы проснулись в хорошем настроении, а уже через минуту раздражает абсолютно все? Это не психическое расстройство. До стабилизации гормонального фона постоянно меняющиеся эмоции, внезапный переход от негатива к позитиву могут сопровождать женщину на всем протяжении беременности. Объясните близким, что сейчас вы более чувствительны ко всему, что происходит вокруг. Когда гормональный фон придёт в норму, вам станет легче. Обычно это случается во втором триместре беременности. Если эмоциональные проблемы беспокоят вас слишком сильно, то обязательно попросите доктора выписать вам легкое седативное лекарство, которое не противопоказано беременным.
Постоянная усталость и упадок сил.;

Эти ранние признаки беременности возникают преимущественно вследствие естественного снижения иммунной защиты организма для того, чтобы эмбрион мог полноценно расти и развиваться. Постарайтесь снизить нагрузку дома и на работе и распределяйте дела таким образом, чтобы не утомляться. Не стоит пить много кофе и добавки с повышенным содержанием кофеина: он истощает внутренние ресурсы организма, давая временный подъем сил на короткое время.
Постепенное ухудшение самочувствия.
Этот симптом появляется практически у всех будущих мам. Причиной плохого самочувствия является гормональная перестройка организма и, в частности, резкое увеличение уровня прогестерона. Не стоит думать, что недомогание будет мучить вас всю беременность: когда организм адаптируется, самочувствие придет в норму, и вы сможете заниматься повседневными делами в нормальном режиме.
Повышение либидо.
Необычная возбудимость, постоянное желание близости также вызваны гормональными изменениями и косвенно указывают на беременность, порой даже до того, как женщина примет решение сделать тест или посетить врача. В конце первого триместра беременности гормональный фон обычно стабилизируется вместе с сексуальным желанием.
Тяжесть и тянущие боли внизу живота.
Эти симптомы беременности на ранних сроках отмечаются почти у каждой беременной женщины и связаны с усилением кровообращения в области малого таза во время прикрепления эмбриона к стенке матки. Тяжесть похожа на предменструальную и обычно не доставляет серьезных неудобств. Сильная боль может быть признаком внематочной беременности, выкидыша и других патологий, поэтому важно как можно быстрее обратиться к врачу. Острая боль в сочетании с кровянистыми выделениями - это симптом, требующий экстренной медицинской помощи.

Эти симптомы беременности на ранних сроках отмечаются почти у каждой беременной женщины и связаны с усилением кровообращения в области малого таза во время прикрепления эмбриона к стенке матки. Тяжесть похожа на предменструальную и обычно не доставляет серьезных неудобств. Сильная боль может быть признаком внематочной беременности, выкидыша и других патологий, поэтому важно как можно быстрее обратиться к врачу. Острая боль в сочетании с кровянистыми выделениями - это симптом, требующий экстренной медицинской помощи.
Учащенные позывы к мочеиспусканию.
Нервные окончания, расположенные в мочевом пузыре, реагируют даже на малейшее воздействие. Растущая в течение беременности матка давит на мочевой пузырь, вызывая постоянное желание посетить уборную комнату. Этот признак часто обнаруживается на 5-6 неделе беременности уже после задержки менструации, но может проявиться уже в начале первого триместра ввиду индивидуальных особенностей. Существуют данные о том, что прогестерон снижает тонус мочевого пузыря, что отражается на его физиологии.
Головокружения, обмороки.
Кратковременная потеря сознания обычно связана с перепадами давления. Даже если женщина никогда до этого не теряла сознание, ей следует быть особенно осторожной. При головокружении следует обеспечить доступ свежего воздуха: попросите тех, кто рядом, открыть окно и проветрить комнату. Во избежание падения в обморок старайтесь выбирать свободную одежду из натуральных материалов, соответствующую погоде. Если ваша работа связана с физическим трудом, то стоит подумать о снижении нагрузки в течение дня.
Повышается чувствительность груди.
Даже слабое прикосновение к молочным железам может вызвать болезненные ощущения, у некоторых женщин отмечается выделение молозива из сосков. Позднее грудь набухает, увеличивается, соски темнеют. Это одни из признаков, которыми проявляется беременность на ранних сроках. Вы можете заметить болезненность в груди при движении или занятиях спортом. Попробуйте носить свободное белье, не стесняющее движений. Стоит прекратить на время активные физические нагрузки, заменив их йогой и растяжкой. Отдайте предпочтение одежде из мягких материалов, не доставляющих вам дискомфорта.
Изжога.
Появление изжоги на ранних сроках также объясняется изменением гормонального фона. Этот симптом может возникнуть в самом начале беременности и не исчезать до самых родов. Чувство дискомфорта или жжения за грудиной провоцируется забросом кислого содержимого желудка и обычно не говорит о серьезной патологии. Употребление шоколада, крепкого чая и кофе, а также цитрусовых учащает приступы изжоги. Возможно, вам стоит отказаться от этих продуктов хотя бы на время первого триместра беременности. Ношение стягивающей и неудобной одежды также провоцирует изжогу. Стоит тщательнее следить за своим рационом и не допускать больших временных отрезков между приемами пищи.
Увеличение базальной температуры.
Показатель, измеряемый ректально, изменяется в зависимости от гормонального фона женщины. Базальная температура способна косвенно определить как овуляцию, так и беременность. На ранних сроках ректальная температура повышается, и на беременность указывает тот факт, что отсутствует снижение показателя через несколько дней как при обычных циклических изменениях. Если вы предпринимаете не первую попытку обрести счастье материнства, то вы скорее всего знаете правила измерения базальной температуры: верно то значение, которое получено сразу после ночного сна, не вставая с постели. Стресс может повлиять на результат измерения, поэтому стоит успокоиться или принять лекарство, одобренное вашим лечащим врачом, перед сном.
Токсикоз.
Токсикоз беременных обычно проявляется на 4 или 5 неделе после зачатия, но тошнота и рвота могут начать беспокоить будущую маму уже на первом месяце. К тошноте обычно добавляются слабость, отсутствие аппетита, головная боль. Эти симптомы при беременности доставляют немало хлопот будущей маме, особенно если рвота носит неоднократный характер и мешает повседневной активности. Противорвотные средства, не противопоказанные беременным, сегодня доступны в любой аптеке, но стоит проконсультироваться с доктором перед тем, как их употреблять.
Появление угревой сыпи.
Этот признак также связан с гормональной перестройкой в организме. Угревая сыпь может появиться даже у тех женщин, которые прежде никогда ей не страдали. Акне во время беременности обычно исчезает, когда стабилизируется гормональный фон, и больше не беспокоит женщину. Часто можно пропустить это явление, приняв его за составляющую предменструального синдрома, особенно если вы ранее лечились от акне. Топические, а особенно системные ретиноиды могут неблагоприятно сказываться на развитии плода, поэтому стоит прекратить использование этих лекарственных средств в случае задержки.
Увеличение объема живота.
Для вынашивания ребенка требуются не только внутренние ресурсы матери, но и надежная защита. Слой подкожно-жировой клетчатки живота необходим для поддержания оптимальной температуры внутренних органов. Набор веса в этой области - это имеющаяся с древних времён особенность женского организма, позволяющая в случае голода использовать запасы в качестве энергетического субстрата для поддержания жизнедеятельности будущей мамы и малыша. Питаться «за двоих» в этом случае не вариант: стоит разграничивать эмоциональный и физический голод. Излишний набор веса вреден для ребёнка и усложняет течение беременности, а также является фактором риска появления гестационного диабета.
И все же основной симптом, появление которого может означать беременность, - это задержка наступления месячных более трех дней. Акушерство относит его к вероятным признакам, а вышеуказанные симптомы - всего лишь к предположительным. С первых же дней задержки наличие беременности с достаточно высокой точностью подтверждается с помощью специальных тестов, реагирующих на повышение содержание в моче ХГЧ (хорионического гонадотропина человека). Это различные тест-полоски, которые удобно использовать дома. Есть несколько правил, снижающих вероятность ложноположительного и ложноотрицательного результатов:
- Стоит использовать утреннюю мочу, так как содержание ХГЧ в ней выше.
- Перед тестом не рекомендуется повышать количество употребляемой жидкости. Разбавленная водой моча имеет меньшую концентрацию гормона и не информативна для теста.
- Важно проверить срок годности теста. Просроченные тесты могут показать неверный результат.
Наиболее рациональное решение при положительном результате теста - обратиться к врачу для того, чтобы определить количественное значение ХГЧ и пройти трансвагинальное гинекологическое УЗИ. Эта процедура позволяет наиболее точно определить срок беременности и убедиться, что эмбрион развивается внутри матки, исключив внематочную беременность.
Читайте также:
- Диагностика травм трахеи и бронхов. Признаки повреждения трахеобронхиального дерева
- Состояние артериального пульса при болезнях сосудов. Измерения температуры кожи при заболеваниях сосудов.
- Факторы патогенности менингококков. Капсула менингококков. Пили менингококков. Токсины менингококков. Патогенез поражений менингококками. Патогенез менингококковой инфекции.
- Дружба и любовь. Влияние подруги
- Прогноз лечения рака молочной железы
