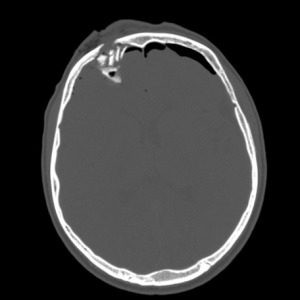
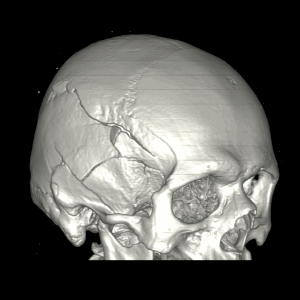
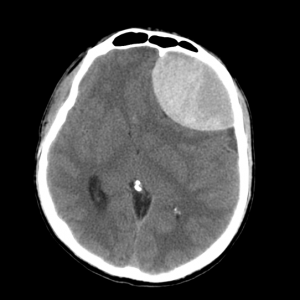
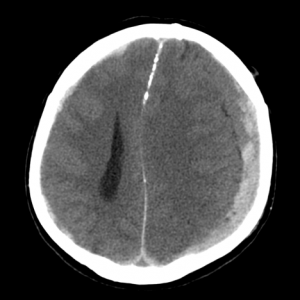
Диагностика эпидуральной атипичной гематомы на КТ
Добавил пользователь Валентин П. Обновлено: 21.01.2026
Субдуральные гематомы представляют собой скопление крови в пространстве между твердой мозговой и паутинной оболочками мозга. Может встречаться в любой возрастной группе, основаня причина - черепно-мозговая травма. КТ достаточно, чтобы поставить диагноз. Прогноз варьирует в широких пределах в зависимости от размеров и давности кровоизлияния. Более > 70% субдуральных гематом имеют другие важные повреждения: САК, ДАП, контралатеральные ушибы.
Эпидемиология
Субдуральные гематомы встречаются во всех возрастных группах:
- у детей чаще случайная травма,
- у молодых людей: дорожно-транспортные происшествия,
- у лиц пожилого возраста: падения (явный анамнез травмы может отсутствовать),
- встречаются в ~ 15% всех случаев травм головы,
- встречаются в 30% от травм головы со смертельным исходом.
Клиническая картина
Острые субдуральные гематомы обычно встречаются при черепно-мозговой травме, особенно у молодых пациентов, где они сочетаются с ушибами головного мозга. У большинства пациентов (65-80%) субдуральные гематомы сопутствуют выраженному угнетению сознания и аномалии зрачкового рефлекса. Клинические проявления подострых / хронических субдуральных гематом у пожилых людей без или с незнечительной травмой головы в анамнезе, часто являются неопределенными и являются одной из классических причин псевдо-деменции.
Патология
Субдуральные гематомы возникают при растяжении и разрыве мостиковых вен, залегающих в субдуральном пространстве, при воздействии внезапно возникающих сдвигающих сил при травме. Так же может повреждаться паутинная оболочка, вызывая скопление крови между паутинной и твердой мозговой оболочками. В 10 - 30% хронических субдуральных гематом имеются повторные кровоизлияния. Повторные кровотечения обычно происходят при разрыве перерастянутых корковых вен, так как они пересекают увеличенное заполненное субдуральное пространство, или из васкуляризированной псевдокапсулы. Субдуральные гематомы располагаются между твердой мозговой и паутинной оболочкой. Как правило они имеют лентовидную форму или форму полумесяца, и я вляются более протяженными чем эпидуральные гематомы. В отличие от эпидуральной гематомы, субдуральные гематомы не ограничиваются швами черепа, но ограничиваются серпом мозга и наметом мозжечка.
Диагностика
У взрослых 85% субдуральных гематом являются односторонними. У детей раннего возраста 75-85% являются двусторонними. Типичные места локализации субдуральных гематом лобно-теменные области и средняя черепная ямка. Межполушарные субдуральные гематомы чаще встречаются у детей с не дорожно-транспортными травмами. В подавляющем большинстве случаев, КТ достаточно для постановки диагноза. Введение контраста иногда бывает полезно, если есть подозрение на субдуральную эмпиему, при подозрении на наличие небольшой изоденсивной субдуральной гематомы или попытке разграничить расширение субарахноидальных пространств от хронической субдуральной гематомы.
Ренгенография черепа
При наличии КТ или МРТ модальностей нецелесообразна, бесполезна и даже вредна.
Компьютерная томография
Признак "водоворота" - это признак активного кровотечения. Проявления субдуральной гематомы при КТ зависят от давности и степени организации гематомы - в среднем плотность субдуральной гематомы снижается на 1,5 HU в день.
Острейшая субдуральная гематома
В большинстве случаев, исследование пациентам проводится позднее острейшей фазы (первый час), но в случаях когда исследование выполнено в этот период, субдуральные гематомы появляются относительно изоденсивной плотностью по отношению к коре головного мозга, с неоднородностью в виде завихрениий, из-за смеси сгустков крови и продолжающегося поступления не свернувшейся крови. Степень отека головного мозга (особенно у молодых пациентов, у которых черепно-мозговая травма часто является более тяжелой) влияет на объемное воздействие, нет прямой связи между размером субдуральной гематомы и степенью дислокации [2].
Острая субдуральная гематома
Классическая картина острой субдуральной гематомы - однородная гиперденсивная экстра-аксиально расположенная зона лентовидной формы или формы полумесяца, которая широко распространяется вдоль конвекса гемисферы головного мозга. По мере сворачивания крови, плотность гематомы увеличивается, как правило, до > 50-60 HU, таким образом, гематома является гиперденсивной по отношению к коре головного мозга [2]. До 40% субдуральных гематом имеет смешанную гипер- или гиподенсную плотность, за счет несвернувшейся крови и плазмы. Редко, острые субдуральные гематомы могут быть изоденсивной плотности по отношению к коре головного мозга, что встречается при коагулопатиях или тяжелой анемии, когда концентрация гемоглобина падает до 8 до 10 г/дл.
Подострая субдуральная гематома
Со временем за счет деградации белков плотность сгустков крови снижается. В период от 3 до 21 дней (обычно 7-14 дней), плотность снижается до ~30 HU и гематома становиться изоденсивной относительно коры головного мозга, что затрудняет диагностику, особенно если имеются двусторонние субдуральные гематомы [2]. Контрастное усиление при КТ полезно при отсутствии возможности выполнить МРТ. Ключевыми моментами в диагностике является ряд косвенных признаков:
- ЦСЖ борозд не доходит не костей черепа
- объемное воздействие включающее сглаживание борозд и латеральную дислокацию срединных структур
- кажущееся утолщение коры
Хроническая субдуральная гематома
В конечном счете субдуральная гематома становится гиподенсной и может достигать ~ 0 HU, она может быть изоденсивной относительно ЦСЖ и может симулировать субдуральную гигрому.
Повторное острое кровоизлияние в хронической субдуральной гематоме
Повторным острым кровоизлияним в хроническую субдуральную гематому считается эпизод острого кровоизлияния в ранее существовующую хроническую субдуральную гематому. Проявляется в вид гиподенсного скопления с уровнями. Может наблюдаться у пациентов с нарушениями свертывания крови или принимающих антикоагулянты [2].
Магнитно-резонасная томография
Проявления обычно обусловлены биохимическими свойствами гемоглобина который варьируют от сроков гематомы. Наиболее чувствительной является FLAIR последовательность.
Сверхострая субдуральная гематома
- T1: изоинтенсивный сигнал, по отношению к сигналу от серого вещества головного мозга
- T2: интенсивность сигнала варьирует от изо- до гиперинтенсивного
- FLAIR: гиперинтенсивный сигнал, по отношению к сигналу ЦСЖ
- T1: интенсивность сигнала варьирует от изо- до гиперинтенсивного, по отношению к сигналу от серого вещества головного мозга
- T2: сигнал гипоинтенсивный, по отношению к серому веществу
- FLAIR: гиперинтенсивный сигнал, по отношению к сигналу ЦСЖ
Во фронтальной плоскости может иметь двояковыпуклую форму, а не форму полумесяца, которая является типичной в аксиальной плоскости
Эпидуральная гематома
Эпидуральная гематома представляет собой скопление крови между внутренней поверхностью черепа и наружным слоем твердой мозговой оболочки, который называется периостом. При эпидуральной гематоме, как правило, в анамнезе имеется травма и сопутствующий перелом черепа. Источником кровотечения обычно является разрыв острыми краями перелома черепа ветвей менингеальной артерии (чаще всего, средней менингеальной артерии). Эпидуральные гематомы, как правило, имеют двояковыпуклую форму, могут иметь объемное воздействие вызывая вклинение головного мозга. Как правило, эпидуральные гематомы ограничены черепными швами. КТ и МРТ являются подходящими модальностями для диагностики эпидуральных гематом. При своевременно оказанном лечении, прогноз при эпидуральной гематоме хороший.
Обычно эпидуральные гематомы встречаются у молодых пациентов с травмой головы и переломом костей черепа в анамнезе.
Патофизиология
Источником кровотечения обычно является разрыв менингеальной артерии, как правило, средней менингеальной артерии. Сопутствующий перелом костей черепа встречается в ~ 75% случаев [2]. Болевой синдром вызывается за счет сепарацией твердой мозговой оболочки от костей черепа при кровотечении . Эпидуральные гематомы в задней черепной ямке редки, но потенциально более жизнеугрожающие 3. Иногда источником эпидуральной гематомы является разрыв венозных синусов.
Локализация
В 95% случаев эпидуральные гематомы односторонние, однако встречаются двусторонние и множественные эпидуральные гематомы.
Особые локализации ассоциированные с венозным кровотечением, включают в себя:
- в области vertex— центрально расположенной наивысшей точки свода черепа (смещают верхний сагиттальный синус) [5]
- передняя черепная ямка [6]
- возможно венозное кровотечение из сфенопариетального синуса
- не вызывают смещение срединных структур или дислокации
- редко увеличиваются в размерах
Для понимания морфологии эпидуральных гематом полезно понимать ее отношение к костям свода черепа и твердой мозговой оболочке. Эпидуральная гематома по сути является субпериостальной гематомой расположенной в черепе, между внутренней поверхностью черепа и париетальным слоем твердой мозговой оболочки (периостом). В результате эпидуральная гематома ограничена черепными швами, поскольку внутренний слой периоста через швы переходит в наружный слой периоста у детей и плотно срастаеться с ними у взрослых. Это позволяет дифференцировать эпудиральные гематомы от субдуральных - последние не ограничены черпными швами. Однако эпидуральные гематомы могут пересекать и смещать венозные синусы в областях где нет швов, поскольку венозные синусы расположены между париетальным и висцеральным слоями твердой мозговой оболочки. Редко эпидуральные гематомы могут пересекать швы. В исследовании Huisman TA, Tschirch FT [4] отмечено что до 11% эпидуральных гематом у детей пересекают швы в случаях:
- линия перелома пересекает линию шва
- при наличии диастаза шва
- гематома в области vertex, обычно венозного генеза, часта пересекает срединную линию локализуясь над верхним сагиттальным синусом [5]
Эпидуральные гематомы хорошо визуализируются при КТ головного мозга. Они имеют двояковыпуклую (чечевицеобразную, линзовидную) форму, часто локализуются в области чешуйчатой части височной кости. Эпидуральные гематомы имеют гиперденсивную плотность, несколько неоднородны и имеют четкие границы. В зависимости от размера, могут иметься признаки вторичного объемного воздействия (напр., смещение срединных структур, subfalcine грыжа, UNCAL грыжа).
При остром кровотечение могут иметь неоднородную структуру за счет менее гиперденсивной свежей крови. Периферическое контрастное усиление встречается при визуализации хронических эпидуральных гематом и обусловленно грануляциями и неоваскуляризацией.
Магнитно-резонансная томография
МРТ позволяет четко визуализировать смещенную твердую мозговую оболочку, в виде гипоинтесивной линии на Т1 и Т2 последовательностях, что помогает отдифференцировть эпидуральную гематому от субдуральной.
Остая эпидуральная гематома имеет изоинтенсивный МР сигнал на Т1 ВИ и может иметь различную интенсивность МР сигнала на Т2 последовательностях.
Ранняя подострая эпидуральная гематома гипоинтенсивна на Т2 изображениях, в то время как поздняя и хроническая эпидуральная гематома будут иметь гиперинтесивный МР сигнал как на Т1 так и на Т2 последовательностях.
Внутривенное введение контраста позволяет визуализировать смещенные или окклюзированные венозные синусы в случаях венозного источника эпидурального гематомы.
Дифференциальный диагноз
При больших размерах гематомы обычно не возникает сложности с постановкой правильного диагноза. При небольших размерах, особенно с сопутствующим поражением паренхимы (напр. ушиб головного мозга, травматическое субарахноидальное кровоизлияние, субдуральная гематома) дифференциальная диагностика может быть затруднительна.
Гематома на КТ головного мозга - что покажет
![]()
КТ головного мозга является приоритетным способом быстрой диагностики гематомы головного мозга при травме головы. Внутричерепные гематомы — это скопления крови в головном мозге либо в пространстве между головным мозгом и черепом. В ходе 1-3 минутного обследования врач может провести дифференциальную диагностику следующих видов скопления крови:
- Субдуральная гематома
- Эпидуральная гематома
Эпидуральная гематома на КТ
Небольшое скопление крови, которое расположилось над поверхностной оболочкой мозга, называют в медицине эпидуральной гематомой. Как правило, она возникает во время перелома черепа. При таком повреждении чаще всего источником кровотечения становятся оболочечные артерии. В зависимости от расположения по отношению к мозжечку такая гематома подразделяется на подвиды:
- Субтенториальная гематома - находится ниже намета мозжечка;
- Супратенториальная гематома - находится выше намета мозжечка.
Признаки эпидуральной гематомы на КТ
Если рассмотреть эпидуральную гематому на полученных томографических снимках, то можно отметить ее особенную форму. Она напоминает двояковыпуклую линзу, что соприкасается с костью. Иногда при переломе черепа можно наблюдать такую картину: перелом кости находится прямо в области дна гематомы.
Абсолютно точный признак эпидуральной гематомы - это наличие у углов скопления крови, так называемых, ликворных «стрелок», которые появляются в случае разрыва арахноидальной оболочки. При этом ликвор постепенно переходит из арахноидальной полости в субдуральное пространство. Тут же можно наблюдать присутствие костных отломков. Что касается строения эпидуральных гематом, то их структура по обыкновению однородная. При травмах очень редко можно встретить неоднородное скопление крови или наличие газа в черепе.
Субдуральная гематома на КТ
Небольшое скопление крови, которое расположилось под твердой оболочкой мозга, в медицине называют субдуральной гематомой. Сравнивая ее с эпидуральной, можно отметить, что она провоцирует явное, очевидное смещения мозга, а также гораздо более сильное сжатие ликворных пространств. Появляется такая гематома в связи со смещением головного мозга по отношению к его кости. Внешне она напоминает серп с острыми углами. Кажется, что такое скопление крови очень плотно прилегает к кости, хотя это не так. Источник кровотечения такого вида гематом - вены.
Признаки субдуральной гематомы на КТ
Рассматривая на томограмме субдуральную гематому, можно выделить следующие ее виды:
- Правостороннюю;
- Левостороннюю;
- Задней черепной ямки.
Что касается их внешнего вида, то в острой фазе все они показывают высокую плотность, по структуре однородны. Подострые гематомы на изображении отличаются от тех, что фиксируются в острый период. Они приобретают капсулу, по плотности становятся схожи с веществом мозга, а также способны увеличиваться. При хроническом течении гематома тоже имеет капсулу, но отличается тем, что она гипотензивна, способна вызывать атрофию извилин и коры головного мозга, что прилежат к ней.
Что касается структуры субдуральных гематом, то они характеризуются на КТ сканировании:
- Атипичной локализацией;
- Слоистой структурой;
- Нехарактерной формой;
- Не зависимо от размера скопления крови наблюдается масс-эффект;
- Медленным расправлением мозга;
- Нередко перерастает в хроническую или подострую форму.
Что входит в КТ головного мозга
В стандартный протокол КТ головного мозга входит обследование следующих структур:
- серое вещество головного мозга
- белое вещество головного мозга
- субарахноидальное пространство
- желудочки мозга,
- хиазмально-селлярная область
- краниовертебральный переход
- внутренние слуховые проходы
- наружные слуховые проходы
- кости основания и свода черепа.
Дифференциальная диагностика гематом на КТ
Чтобы врачу дифференцировать гематомы, он сравнивает такие характеристики:
- Определяет форму гематомы;
- Изучает ее вершины и углы;
- Соотносит длину и ширину;
- Рассматривает прилежание к костям;
- Выявляет смещение структур;
- Находит отхождение венозных коллекторов.
Вершина эпидуральной гематомы характеризуется значением от 40 градусов и более, соотношение длины и ширины равняется пять к одному или чуть меньше. К тому же она плотно соприкасается с костями, практически не вызывает смещение мозга.
Вершина субдуральной гематомы всего 20% или меньше, соотношение размера больше, чем пять к одному, не примыкает к костям, влияет на заметное смещение мозга.
![]()
- Кармазановский, Г.Г. Клиническая компьютерная томография / Г.Г. Кармазановский // Лечащий врач. 1998. - № 6.
- Коновалов А.Н., Махмудов У.Б., Филатов Ю.М. и соавт.: Клиника, диагностика и хирургическое лечение гематом ствола мозга. Журн. «Вопросы Нейрохирургии» 1
- Бабчин А.И. Травматические субдуральные гидромы: Автореф. дисс. канд. мед. наук. JI., - 1982.
- 1. Бабчин А.И. Травматические субдуральные гидромы: Автореф. дисс. канд. мед. наук. JI., - 1982.
Коновалов А.Н., Корниенко В.Н. Компьютерная томография в нейрохирургической клинике. М.: Медицина, 1985.
Горбацевич А.Б. , Шустин В.А. К диагностике и хирургическому лечению хронических субдуральных гематом //Вопросы нейрохирургии. -1961.-N5.
Кандель Э.И., Чеботарева Н.М., Вавилов С.Б. Компьютерная томография в диагностике субдуральных гематом // III Всесоюзный съезд нейрохирургов: Тез. докл. -М., 1982
Корниенко В.Н., Васин Н.Я., Кузьменко В.А. Компьютерная томография в диагностике черепно-мозговой травмы. М.: Медицина, 1987.
Кузнецов С.В. Клинические и компьютерно-томографические сопоставления при черепно-мозговой травме: прогнозирование исходов // Вопр. нейрохирургии. 1986,- № 3
Середа А.П. Травматические субдуральные гидромы (клиника, диагностика и хирургическое лечение): Автореф. дисс. .канд. мед. наук. -Киев, 1981.
Информационные статьи о диагностике
![]()
Магнитно-резонансная томография головного мозга - это послойное сканирование тканей мозга с последующей их визуализацией в виде объемных черно-белых томограмм. Принцип работы МР-томографа строится на эффекте ядерного магнитного резонанса. МРТ аппарат состоит из диагностического стола, сканирующей установки со встроенным мощным магнитом и компьютера для обработки данных. Когда голова пациента
![]()
В клиниках Санкт-Петербурга томографию мозга проводят по двум основным протоколам - МРТ головного мозга без контраста (она же нативная магнитно-резонансная томография) и МРТ головного мозга с контрастным усилением. В 70% случаев бесконтрастного обследования достаточно для того, чтобы провести диагностику.
![]()
При диагностике инсульта в медицинских центрах Санкт-Петербурга на помощь врачам приходит компьютерная томография и МРТ головного мозга и сосудов головы и шеи. Инсульт - это опасное нарушение мозгового кровообращения с необратимым повреждением тканей мозга. При инсульте умирают клетки вещества мозга, поскольку затрудняется или прекращается поступление крови к тому или иному участку мозга. Факторы,
Компьютерная томография при черепно-мозговой травме
![]()
В связи с быстротой проведения и высокой чувствительностью компьютерная томография головы — метод выбора в диагностике травм черепа. Этот метод значительно расширяет возможности рутинного рентгеновского исследования, позволяя выявить повреждения, которые часто не видны на обычных рентгенограммах. Время проведения КТ головного мозга составляет не более 2-3 минут, а объем полученных данных при этом достаточно велик: анализу доступны не только кости свода и основания черепа, но и непосредственно головной мозг.
Что показывает КТ при травме головы?
Прежде всего, повреждения костей: переломы свода и основания черепа, продольные и поперечные переломы височной кости. Также анализу доступен сам головной мозг: видны ушибы головного мозга, субдуральные, эпидуральные и внутримозговые гематомы. Информация о состоянии мозга крайне важна для нейрохирургов, так как они должны принять решение о необходимости операции, либо ограничиться консервативным лечением.
ПЕРЕЛОМЫ ЧЕРЕПА НА КТ
Изменения костей черепа травматического характера четко и достоверно выявляются при компьютерной томографии головы: можно оценить характер перелома, направление линий перелома, глубину импрессии (вдавления костных отломков), количество костных отломков, их размеры, форму, положение.
![image009]()
Перелом правой лобной кости на КТ. Виден вдавленный перелом свода черепа, воздух в эпидуральном пространстве.
![image006]()
Трехмерная реконструкция черепа при КТ визуализирует сложный перелом правой височно-теменной области.
Эпидуральная гематома — отграниченное скопление крови над твердой оболочкой мозга. Различают субтенториальные гематомы, располагающиеся ниже намета мозжечка, и супратенториальные - выше намета мозжечка. Источник кровотечения при эпидуральных гематомах - оболочечные артерии. Основная причина возникновения таких гематом - перелом костей черепа.
Как выглядит субдуральная гематома на снимках КТ? Эпидуральная гематома на КТ имеет форму двояковыпуклой линзы (внутренний контур которой соответствует отслоенной мозговой оболочке), прилежащей к внутренней поверхности кости. В некоторых случаях можно увидеть перелом кости в области дна гематомы. Характерный КТ-признак эпидуральной гематомы — ликворные «стрелки» у углов гематомы (небольшие субдуральные гигромы по краям гематомы, возникающие из-за разрыва арахноидальной облочки и перехода ликвора из арахноидальной полости в субдуральное пространство, а также возможны включения костной плотности (отломки внутренней пластинки). Структура эпидуральных гематом чаще всего однородная, реже неоднородная, в некоторых случаях внутри черепа может визуализироваться газ.
![image013]()
КТ при эпидуральной гематоме. Видно скопление крови в левой лобной области с выраженным объемным воздействием на оболочки и вещество мозга.
СУБДУРАЛЬНАЯ ГЕМАТОМА НА КТ
Субдуральная гематома — скопление крови под твердой оболочкой мозга. В отличие от эпидуральных, субдуральные гематомы вызывают более выраженное смещение (дислокацию) мозга, сильнее сдавливают ликворные пространства. Источник кровотечения при субдуральной гематоме это вены, впадающие в синусы твердой оболочки мозга. Возникает гематома из-за смещения мозга относительно кости. Форма ее серповидная, углы острые, внутренний контур неровный, визуально прилежит к твердой мозговой оболочке и кости.
Особенности субдуральных гематом у пожилых следующие: атипичная локализация (над зоной атрофии мозга); атипичная форма; гетерогенная (слоистая) структура; «масс-эффект» не связан с объемом гематомы; мозг плохо расправляется после удаления гематомы; часто эволюционируют в подострые либо хронические.
![image016]()
КТ при субдуральной гематоме. С левой стороны черепа видна яркая «полоска», обусловленная наличием крови под твердой оболочкой мозга. Видно сдавление мозга. Необходимо срочное хирургическое вмешательство с удалением гематомы.
ЧЕМ ОТЛИЧАЮТСЯ СУБДУРАЛЬНАЯ И ЭПИДУРАЛЬНАЯ ГЕМАТОМЫ
В дифференцировке эпи- и субдуральных гематом имеет значение форма, углы у вершин (у эпидуральных гематом они составляют 40-50 и более градусов, у субдуральных 10-20 градусов и меньше), соотношение длины и поперечника (при эпидуральных гематомах соттношение не более 5 к 1, при субдуральных больше), примыкание к костям и ТМО (эпидуральная прилежит к костям, не растекается по намету мозжечка), отслоение венозных синусов, смещение срединных структур (при эпидуральных гематомах в половине случаев не вызывают смещения срединных структур, в четверти случаев вызывают обратный «масс-эффект», в остальных случаях прямой «масс-эффект», но смещение при этом всегда меньше толщины эпидуральной гематомы).
ЧТО ДЕЛАТЬ ПРИ ПЕРЕЛОМЕ ЧЕРЕПА, СУБ- ИЛИ ЭПИДУРАЛЬНЫХ ГЕМАТОМАХ
Если на КТ нашли перелом черепа, эпи- или субдуральную гематому, необходимо лечение у нейрохирурга! Только врач этой специальности может поставить окончательный диагноз, сопоставить результаты КТ с клинической картиной и принять решение о необходимости операции.
Кроме того, большое значение имеет точность и подробность описания КТ врачом-рентгенологом. В заключении КТ должно быть точно указано положение перелома или гематомы, их размеры, степень смещения мозга, наличие или отсутствие вклинения мозга, количество и размеры очагов ушиба, и другие важные особенности. Если эти подробности не указаны, всегда можно получить второе мнение по КТ мозга, отправив снимки с диска на повторную консультацию. Такой экспертный пересмотр КТ может быть осуществлен рентгенологами из Института мозга человека. Сделать это можно через систему Национальной телерадиологической сети.
Диагностика эпидуральной атипичной гематомы на КТ
![нейровизуализация_сканы_мрт.png]()
Субарахноидальное кровоизлияние (САК) рассасывается сравнительно быстро. Уже через 1 - 2 недели на КТ не выявляется заметных следов такого кровоизлияния. КТ позволяет выявлять свертки и жидкую кровь в цистернах и других субарахноидальных пространствах в остром периоде САК. Через 5 - 7 дней от начала заболевания (травмы) частота выявления САК существенно уменьшается. При нетравматическом САК могут выявляться КТ-признаки разрыва аневризмы, как причины кровотечения. Сама же аневризма может и не контурироваться. Обычные МРТ-режимы (Т1- и Т2-ВИ*) при САК малоинформативны. Но FLAIR-режим**, по сравнению с КТ, более информативен. Это обусловлено тем, что белки плазмы и продукты распада крови, попавшие в субарахноидальное пространство, содержат связанную воду, которая и дает высокий сигнал в режиме FLAIR. Субарахноидальные пространства, содержащие нормальный ликвор, в режиме FLAIR дают гипоинтенсивный сигнал, что резко отличает их от пространств, заполненных кровью. Режим FLAIR способен выявить САК давностью до 2 недель. Особенно значительны преимущества режима FLAIR перед КТ при небольшой примеси крови в ликворе.
Внутримозговые кровоизлияния рассасываются значительно медленнее, чем САК. Они могут выявляться даже через несколько месяцев после возникновения. Рассасывание излившейся в мозг крови происходит в определенной последовательности. При этом изменяется количество продуктов распада гемоглобина, что определяет степень плотности геморрагического очага на КТ в единицах Хаунсфилда (G. Hounsfield - ед. Н), а также интенсивность сигнала на МРТ.
Кровоизлияния разделяют по стадиям (срокам возникновения): (1) острая - о - 2 дня; (2) подострая - 3 - 14 дней; (3) хроническая - больше 14 дней.
В первые минуты или часы после кровоизлияния (острейшая стадия) в гематоме присутствует только оксигемоглобин, который диамагнитен. Гематома обычно изоинтенсивна с хоботком низкого МР-сигнала на Т1-ВИ (в отличие от зоны ишемии) и гиперинтенсивна на Т2-ВИ и FLAIR.
В острой стадии кровоизлияния (до 2 суток) диоксигемоглобин, оставаясь внутри интактных эритроцитов, проявляется очень низким сигналом на Т2-ВИ (выглядит темным). Так как диоксигемоглобин не изменяет времени релаксации Т1, то острая гематома в этом режиме ВИ обычно не проявляется и выглядит изоинтенсивной или имеет тенденцию к гипоинтенсивному сигналу. На этой стадии кровоизлияния выявляется перифокальный отек мозга, хорошо определяемый на Т2-ВИ в виде зоны повышенного сигнала, окружающего гипоинтенсивную область острой гематомы. Такой эффект наиболее выражен на Т2-ВИ, режиме FLAIR на высокопольных томографах. На низкопольных томографах его выраженность значительно меньше.
В подострой стадии кровоизлияния гемоглобин редуцируется до метгемоглобина, который обладает выраженным парамагнитным эффектом. В раннюю подострую стадию (3 - 7 сутки) метгемоглобин располагается внутриклеточно и характеризуется коротким временем релаксации Т2. Это проявляется низким сигналом на Т2-ВИ и гиперинтенсивным на Т1-ВИ. В позднем периоде подострой стадии (1 - 2-я неделя) продолжающийся гемолиз приводит к высвобождению из клеток метгемоглобина. Свободный метгемоглобин имеет короткое время релаксации Т1 и длинное Т2 и, следовательно, обладает гиперинтенсивным сигналом на Т1-ВИ и Т2-ВИ и FLAIR.
В конце подострой и начале хронической стадии по периферии внутримозговой гематомы откладывается гемосидерин, что сопровождается формированием зоны низкого сигнала. В это время в центре гематомы во всех режимах МРТ возникает повышенный сигнал, а на ее периферии - сниженный. Отек головного мозга к этому времени, как правило, исчезает или уменьшается. Гемосидерин сохраняется в течение длительного времени. Поэтому такие изменения на МРТ свидетельствуют о ранее перенесенном кровоизлиянии.
При КТ-исследованиях, сразу после кровоизлияния отмечается высокая плотность гематомы примерно до 80 ед. Н, что обусловлено структурой излившейся¸ неподвижной крови. Этот очаг обычно окружен различной по размерам зоной пониженной плотности. Вследствие распада гемоглобина, в сроки от нескольких дней до 2 недель плотность гематомы уменьшается, становясь идентичной плотности мозгового вещества (изоденсивная фаза). В это время КТ-диагностика геморрагий становится трудной.
В остром периоде кровоизлияния надежность и специфичность МРТ-диагностики уступают методу КТ. Учитывая более короткое время исследования и меньшую стоимость, КТ является методом выбора в остром периоде внутримозгового кровоизлияния. При МРТ исследовании наиболее информативным, особенно на высокопольных томографах, является режим на основе градиентного эхо с получением Т2-ВИ и FLAIR. При выраженной анемии (что встречается у пострадавших с сочетанной ЧМТ), а также при коагулопатиях, даже в острой стадии развития внутримозгового кровотечения, плотность гематомы на КТ может не отличаться от плотности мозговой ткани. Поэтому у таких больных желательно кроме КТ производить и МРТ в режиме FLAIR, а на КТ оценивать косвенные признаки гематомы (смещение срединных структур мозга, деформацию ликворопроводящей системы и др.).
Начиная с момента появления внеклеточного метгемоглабина (с конца первой недели), МРТ более точно и надежно, по сравнению с КТ, выявляет внутримозговое кровоизлияние. В позднем периоде кровоизлияния только МРТ-исследование позволяет установить геморрагический характер патологии.
Острые травматические оболочечные гематомы, как и внутримозговые, имеют низкий сигнал на Т2-ВИ и изоинтенсивный сигнал на Т1-ВИ. На КТ-томограммах острые эпидуральные гематомы и большинство субдуральных гематом имеют однородную гиперденсивную структуру с показателями плотности 60 - 70 ед. Н. Поэтому при исследовании в обычном для головного мозга окне, особенно субдуральные гематомы небольшой (3 - 6 мм) толщины могут сливаться с изображением костей черепа, что затрудняет их диагностику. Выявить гематому помогает изменение окна так, чтобы различить кость и примыкающую ней гематому.
К концу 1-й недели оболочечная (особенно субдуральная) гематома становится неоднородной из-за появления в ней сгустков крови на фоне лишенной эритроцитов сыворотки крови или спинномозговой жидкости. Если гематома остается в полости черепа 2 - 4 недели, то форменные элементы рассасываются, ее рентгеновская и КТ-плотность снижается до изоденсивной, однако объем гематомы при этом не только не уменьшается, но может и увеличиваться. На истинный объем эпидуральной гематомы может указывать величина пространства, образованного отслоенной от костей черепа твердой мозговой оболочкой. Содержимое этого пространства состоит из гиперденсивной и изоденсивной (не видимой на КТ) частей гематомы. Так как в течение первых недель после травмы оболочечная гематома становится изоденсивной, то она может быть не выявлена. Это чаще бывает при двусторонних гематомах или при их локализации в базальных отделах мозга или в задней черепной ямке, когда поперечная дислокация срединных структур мозга или отсутствует или она минимальна. У таких больных подозрение на оболочечную гематому должны вызывать узкие желудочки со сближенными лобными рогами, резко сдавленные субарахноидальные пространства и транстенториальное вклинение.
Выявить изоденсивную подострю субдуральную гематому можно, если удается увидеть отодвинутую от внутренней костной пластинки кору головного мозга. Выполнение этой задачи облегчает выполнение тонких КТ-срезов или внутривенного контрастирования. В этой фазе эволюции гематомы отмечается повышение интенсивности МР-сигнала на Т1 и Т2-ВИ и, в отличие от КТ, диагностика оболочечных гематом не вызывает затруднений.
Заключение. Современный уровень развития КТ- и МРТ-методов диагностики позволяют успешно решать большинство диагностических задач при острых внутричерепных кровоизлияниях. Однако у ряда больных в различных стадиях развития таких патологических процессов для точной диагностики применения какого-то одного метода может быть недостаточно. Тогда желательно использовать оба (КТ и МРТ) метода в соответствующих режимах, а при отсутствии такой возможности - скрупулезно оценивать вторичные признаки геморрагических процессов.
Справочная информация. Динамика КТ-плотности и интенсивности МРТ-сигнала в зависимости от времени образования внутримозговых кровоизлияний:
(1) КТ-плотность очага кровоизлияния по ед. Н:
- < 1 сут. - острейшая стадия - плотность резко повышена (от 60 до 80 ед. Н);
- 1 - 3 дня - острая стадия - плотность от 60 до 80 ед. Н;
- 3 - 7 дней - ранняя подострая стадия - плотность умеренно повышена (от 40 до 70 ед. Н);
- 1 - 2 нед. - поздняя подострая стадия - плотность снижается до изодненсивной;
- более 1 мес. - хроническая стадия - плотность снижена до ликворных значений (4 - 15 ед. Н).
(2) Интенсивность МР-сигнала от очага кровоизлияния - режим Т2-ВИ):
- < 1 сут. - острейшая стадия - гиперинтенсивный по периферии, в центре гипоинтнесивный сигнал;
- 1 - 3 дня - острая стадия - гипоинтнесивный сигнал, окруженный зоной гиперинтнесивного сигнала (от зоны отека мозга);
- 3 - 7 дней - ранняя подострая стадия - то же;
- 1 - 2 нед. - поздняя подострая стадия - гиперинтенсивный сигнал;
- более 1 мес. - хроническая стадия - гипо- или гиперинтнесивный сигнал.
(3) Интенсивность МР-сигнала от очага кровоизлияния - режим Т1-ВИ:
- < 1 сут. - острейшая стадия - изоинтенсивный сигнал;
- 1 - 3 дня - острая стадия - гипоинтенсивный сигнал;
- 3 - 7 дней - ранняя подострая стадия - кольцо гиперинтенсивного сигнала;
- 1 - 2 нед. - поздняя подострая стадия - гиперинтенсивный сигнал в центре гематомы, гипоинтнесивный по ее периферии;
- более 1 мес. - хроническая стадия - гипоинтенсивный сигнал.
(4) Интенсивность МР-сигнала от очага кровоизлияния - режим FLAIR:
- < 1 сут. - острейшая стадия - гиперинтенсивный сигнал;
- 1 - 3 дня - острая стадия - гиеринтенсивный сигнал;
- 3 - 7 дней - ранняя подострая стадия - то же;
- 1 - 2 нед. - поздняя подострая стадия - гиперинтенсивный сигнал, в центре гематомы гипоинтенсивный;
- более 1 мес. - хроническая стадия - гипоинтенсивный сигнал.* ВИ - взвешенное изображение; ** FLAIR - Fluid Attenuated Inversion Recovery (режим с подавлением сигнала свободной воды).
по материалам статьи «Особенности КТ- и МРТ-диагностики при внутричерепных кровоизлияниях и инфарктах мозга» В.В. Лебедев, Т.Н. Галян (НИИ скорой помощи им. Н.В. Склифосовского, Москва); статья опубликована в журнале «Нейрохирургия» №4, 2006
Читайте также:
- Вас интересует мужчина Водолей? Гороскоп совместимости с мужчиной Водолеем
- Как избавиться от морщин между бровей? Советы косметолога
- Диагностика среднего отита. Дифференциация среднего отита
- Стрессовые ситуации у ребенка. Как защитить своего ребенка?
- Реакция ЧСС на физическую нагрузку. Хронотропный индекс