Диагностика нелангергансклеточного гистиоцитоза по КТ, МРТ головы
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
Гистиоцитоз у детей - группа заболеваний, которые встречаются в медицинской практике довольно редко, протекают по-разному, но объединены пролиферативными процессами в моноцитарно-макрофагальной системе. Гистиоцитоз может быть как системным новообразованием, так и может выражаться в образовании доброкачественных единичных гранулем.
Гистиоциты - часть ретикулоэндотелиальной системы, от которой зависит ответ иммунитета ребенка на встречу с инфекцией. Гистиоцитоз у ребенка делится на 3 группы:
- Злокачественный
- Лангергансоклеточный (из клеток Лангерганса)
- Вирус-ассоциированный гемофагоцитарный синдром
Точная статистика заболеваемости не известна, но предполагают, что на 1 миллион детей в возрасте до 15 лет бывает 1 случая. У взрослых заболеваемость еще ниже. Диагностируют заболевание в среднем в возрасте 3 года. Мальчики болеют чуть чаще девочек.
Некоторые исследователи считают, что лангергансоклеточный гистиоцитоз у детей - это злокачественная болезнь, а другие рассматривают эту форму гистиоцитоза как неопухолевый процесс.
При злокачественном гистиоцитозе высокий уровень летальности. Он бывает у малышей до 3 лет. В лимфоузлах происходят множественные системные изменения. Болезнь поражает и внутренние органы, а также кости скелета. Для этой группы заболеваний типичны кожные нарушения. Появляются эритрематозные высыпания и крупные шелушащиеся коричневые папулы, они могут скоро превращаться в язвы.
Болезнь Хенда—Шюллера—Крисчена - вариант гистиоцитоза, который встречается также редко. Это системная болезнь, которая прогрессирует медленно. Появляется гранулематозное поражение костной ткани, внутренних органов, лимфоузлов. На поздних стадиях болезни появляется классическая триада, при которой развивается экзофтальм, гранулемы в костях черепа и несахарный диабет. Для 1/3 случаев типичны поражения кожи. Дермальный инфильтрат в виде относительно крупных папул появляется под мышками и в области паха.
Локализованный гистиоцитоз известен как Эозинофильная гранулема, а также гранулема клеток Лангерганса. Болезнь протекает доброкачественно у больных разного обраста, развиваются очаги разрушения ткани в костях. Фиксируют появление плотных папул и узловых образований, которые бывают в области лица и в волосах на голове.
Что провоцирует / Причины Гистиоцитоза у детей:
Причины возникновения этой болезни до сих пор не установлены. Предполагается, что в основе указанного недуга лежит патология процессов иммунной регуляции. В частности, возможной причиной считается нарушение взаимодействия Т-лимфоцитов и макрофагов. Не исключена и другая теория, по которой болезнь вызывают определенные вирусы, в частности, герпес-вирус 6-го типа. На сегодняшний день доказано, что процесс пролиферации (новообразование клеток и внутриклеточных структур - митохондрий, эндоплазматической сети, рибосом и др.) клеток Лангерганса при гистиоцитозе X характеризуется моноклональным (принадлежащим к одному клеточному клону) характером. Но убедительные доказательства этой гипотезы пока не получены.
Патогенез (что происходит?) во время Гистиоцитоза у детей:
Данную болезнь характеризуют усиленная пролиферация (размножение клеточных элементов) гистиоцитов, а также их скопление в разных тканях и образование гранулем. В гистиоцитарных инфильтратах также содержатся плазмоциты, эозинофилы, пролиферированные ретикулярные волокна и лимфоциты, что приводит к пневмофиброзу. (Пневмофиброз - заболевание, которое характеризуется разрастанием соединительной ткани легкого из-за протекания воспалительного процесса, что порождает нарушение структуры легких и снижение их вентиляционной функции. Дальнейшее протекание патологического процесса провоцирует деформацию бронхов, сморщивание легких и уменьшение их объемов). Помимо поражения ткани легкого происходит инфильтрирование гистиоцитами сосудов органов дыхания. Позднее это приводит к развитию фиброза и образования кистозных полостей.
Лангергансоклеточный гистиоцитоз в костной ткани,
Симптомы Гистиоцитоза у детей:
Невозможно избежать кожных поражений при генерализованной форме гистиоцитоза Х. Наиболее часто поражаются кожные покровы у детей. При этом, чем меньший ребенок, тем чаще такое происходит. Клинически гистоцитоз проявляется полиморфным и неспецифичным. У больных на протяжении длительного периода наблюдаются себорейный дерматит и экземы. Чаще всего бывают поражены кожные покровы волосистой части головы и туловища. В указанных местах появляются папулезные высыпания коричневого или беловатого цвета, покрытые корочкой, которая покрывается язвами.
Также могут быть поражены слизистые оболочки полости рта, поскольку развиваются гиперплазия дёсен и стоматит. Гистологические (связанные с микроскопическим строением тканей) проявления разнообразных клинических вариантов гистиоцитоза в своем течении не имеют особо существенных отличий. В кожных покровах инфильтраты расположены в поверхностных слоях дермы. Они чаше всего являются полосовидными. Но при этом возможно образование узлов. Иногда могут выявляться проявления диффузной инфильтрации всех слоев дермы (толстого внутреннего слоя кожи, лежащего под эпидермисом).
Часто обнаруживается волосяные фолликулы и эпидермотропизм. На ранней стадии поражения подобны воспалительной гранулеме, выявляется пролиферация атипичных гистиоцитов. Кроме того, в инфильтратах часто могут быть выявлены эозинофилы. Их особенно много в случае эозинофильной гранулемы.
Диагностика Гистиоцитоза у детей:
Установить подозрение на гистиоцитоз можно по рассказу родителей и после внимательного осмотра ребенка. Проводят общий и биохимический анализ крови, чтобы выяснить состояние костного мозга и проверить функционирование печени. Чтобы подтвердить диагноз несахарного диабета, делают ребенку исследование мочи. Ретнгенографические методы позволяют обнаружить поражения костей.
Радиоизотопное сканирование костной системы в некоторых случаях полезно для получения дополнительной информации, но примерно в трети случаев очаги поражения не выявляют.
Для обнаружения пораженных областей используют метод компьютерной томографии. Оправдано использование МРТ, если есть подозрение на поражение головного и спинного мозга. Чтобы установить окончательный диагноз и определиться с лечением, используют биопсию - берут кусочек опухоли для проведения микроскопического лечения.
Лечение Гистиоцитоза у детей:
При остром течении гистиоцитоза у детей используют глюкокортикоиды в сочетании с цитостатиками (хлорбутин, лейкеран, винкристин).
Лейкеран применяют ежедневно по 0,1 мг на 1 кг тела ребенка внутрь. Курс длится 2 недели. Потом нужно сделать перерыв на такой же срок. Винкристин принимают раз в неделю по 1,5 мг. Нужно 10 циклов лечения. Основную терапию дополняют симптоматической:
Также имеются сведения об эффективном применении тимозина (тималина) и декариса (левамизол).
Винкристин по 1,5 мг, однократный приём в неделю или лейкеран по 0,1 мг/кг каждый день принимать внутрь так же на протяжении 2-х недель, после чего 2-х недельный перерыв. Таких лечебных циклов проводят около 10-ти.
При заболеваниях Хенда — Шюллера— Крисчена и Таратынова и непораженных внутренних органах можно провести менее интенсивное лечение, но симптоматические препараты также показаны. Болезни Таратынова и Хенда — Шюллера — Крисчена более благоприятны, чем заболевания Абта — Леттерера — Сиве, которые выявляют своевременно, в начале лечения.
При генерализованных формах гистиоцитоза неблагоприятный исход фиксируют в 70% случаев. При локализованных формах прогноз весьма благоприятный.
К каким докторам следует обращаться если у Вас Гистиоцитоз у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Гистиоцитоза у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Диагностика саркоидоза — болезни Бенье-Бека-Шаумана

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 16.06.2022
- Reading time: 4 минут чтения
Полная диагностика этого заболевания проводится в условиях стационара. В первую очередь назначаются визуальные тесты легких. Особенно полезен рентген грудной клетки.
Причины трудностей при диагностике саркоидоза: мультиорганная локализация, разнообразная клиническая картина и течение. Дифференциация включает системные воспалительные заболевания соединительной ткани, бактериальные и вирусные инфекции.
Чтобы подтвердить диагноз, требуются морфологические тесты, позволяющие провести сбор тканей для визуализации в них характерных эпителиоидно-клеточных гранулем. Таким обследованием может быть бронхоскопия, то есть введение эндоскопа через ротовую полость в дыхательную систему. Это дает возможность взять пробы из лимфатических узлов.
В зависимости от течения и длительности заболевания, а также от того, какие органы поражены гранулемами, могут потребоваться другие дополнительные анализы.
Сбор анамнеза и физикальное обследование при саркоидозе
Сбор анамнеза подразумевает выявление жалоб и факторов, располагающих к развитию патологии.
Физикальное обследование включает:
- осмотр тела на наличие очагов на коже;
- аускультацию (выслушивание) легких для выявления хрипов, шумов, нарушений сердечного ритма и определения частоты дыхания;
- перкуссию (простукивание);
- пальпацию для выявления лимфатических узлов и подкожных очагов.
Рентгенологические методы
Больным проводится обзорная рентгенограмма в 2-х проекциях и КТ грудной клетки. Наиболее информативна мультиспиральная КТ, показывающая даже мельчайшие изменения в легких.
Функциональная диагностика
Больным раз в квартал проводят спирометрию. В стадии ремиссии спирометрию делают раз в год. Второй важный тест выявляет диффузионную способность лёгких.
Бронхоскопия и биопсия при саркоидозе — особенности, расшифровка
На практике, наиболее распространенный метод получения материала для анализа — бронхоскопия. Макроскопические изменения можно обнаружить уже во время обследования. При саркоидозе, например, видны:
- мелкие тонкие сосуды;
- плоские желтые диски на слизистой оболочке бронхов;
- небольшие кремовые или желтые узелки.
При макроскопически правильной визуализации бронхов диагноз можно поставить половине пациентов, а при наличии четких поражений результативность достигает 90%.
Также пациентам проводится трансбронхиальная биопсия легкого, если нет противопоказаний. Это обследование информативно даже на 1 стадии, когда визуализирующие методы не показывают изменения паренхимы легких. При гистопатологическом исследовании кокки обнаруживаются у 80% больных.
При биопсии рекомендуется брать до 5 проб. Процедура достаточно безопасная. Возможные осложнения — пневмоторакс и кровотечение. Чувствительность биопсии достигает 90%. Выполнение биопсии сразу с двух отделов — слизистой оболочки бронхов и легких увеличивает шанс диагностики на 20%.
Другие доступные процедура при бронхоскопии — трансбронхиальная, чреспищеводная игольчатая аспирация. Благодаря развитию эндоскопических ультразвуковых методов, эндобронхиальной ультрасонографии и чреспищеводному УЗИ, количество точных диагнозов, поставленных с помощью этого метода, достигает 85%. Существенных осложнений у этой процедуры также нет.
Больных без гистопатологического подтверждения с помощью бронхоскопических методов, направляют к торакальным хирургам на медиастиноскопию или биопсию легких с помощью видеоторакоскопии. В случае синдрома Лефгрена гистология не требуется.
Без гистопатологического подтверждения вероятность правильного диагноза, основанного на клинической и рентгенологической картине:
- I стадия — 98%;
- II стадия — 89%;
- III стадия — 52%;
- IV стадия — 23%.
Ученые предлагают разные методы уточнения диагноза. Например, можно при бронхоскопии оценить индекс лимфоцитов Cd4 + / Cd8 + и активность ангиотензинпревращающего фермента, хотя и считается, что АПФ имеет ограниченную диагностическую ценность и полезен в основном для наблюдения за течением болезни.
Клеточный состав, полученный при лечебной бронхоскопии, не патогномоничен для саркоидоза. Общее количество клеток может быть нормальным или несколько увеличенным. Обычно процентное содержание эозинофилов и нейтрофилов в норме. У большинства больных в жидкости бронхоальвеолярного лаважа отмечается лимфоцитоз, но и нормальное количество лимфоцитов не исключает патологии.
Наибольшее значение в диагностике саркоидоза имеет размер индекса лимфоцитов Cd4+ / Cd8+. Условие оценки индекса лимфоцитов Cd4+ / Cd8+ — наличие не менее 15% лимфоцитов в жидкости. Индекс лимфоцитов Cd4+ / Cd8+ > 3.5 характеризуется низкой чувствительностью, но высокой специфичностью для саркоидоза, достигающей значения 96%.
Клиническое значение бронхоскопии также имеет ограничения. Например, лимфоцитоз может обнаруживаться и при аллергическом альвеолите, неспецифической интерстициальной пневмонии, лимфоцитарной пневмонии. В 15% случаев количество лимфоцитов находится в пределах нормы.
Лабораторная диагностика саркоидоза
Диагноз основывается на клинической картине и гистопатологическом проявлении гранулем в пораженных органах. Что касается лабораторной диагностики, то надежного теста для подтверждения саркоидоза до сих пор не существует. Также не подтверждает однозначно диагноз саркоидоз наличие гранулем только в одном органе, поэтому сначала обязательно исключают другие заболевания, связанные с образованием саркоидоподобной грануляционной ткани.
Врач может назначить:
- Общий анализ крови. Изучаются лейкоциты, эритроциты, тромбоциты, гемоглобин. Анализ крови может быть нормальным. Возможные нарушения: низкие лимфоциты, высокая СОЭ и повышенные лейкоциты.
- Общий анализ мочи. Изучаются: плотность, белок, глюкоза, цилиндры, наличие бактерий.
- Туберкулиновые пробы. Чтобы исключить туберкулёз.
- Биохимия крови. Изучаются: кальций, печёночные ферменты, креатинин, мочевина, АПФ. Могут указывать на активность заболевания повышенные концентрации АПФ выше 35 Ед/л у детей и более 50 Ед/л у взрослых. Но повышенное содержание АПФ в сыворотке крови может наблюдаться при других патологиях — болезни Гоше, бериллиозе, лепре, силикозе, асбестозе, пневмокониозе.
Повышенные уровни АПФ в сыворотке также обнаруживаются при гипертиреозе, диабете, циррозе печени, туберкулезе, ВИЧ-инфекции и аллергическом альвеолите. Поэтому чувствительность этого исследования оценивается в 57%, а специфичность — в 90%. Повлиять на результаты могут: системные глюкокортикостероиды и ингибиторы АПФ, поэтому их прием прекращают за 3 суток до анализа.
Для диагностики саркоидоза ранее проводились анализы на биомаркеры в сыворотке крови и в бронхоальвеолярном лаваже: лизоцим, β-2 микроглобулин, аденозиндезаминаза, неоптерин, белок острой фазы (hsCRP), TNF-α, рецептор IL-2, проколлаген III, хемотаксический белок моноцитов, макрофагальный воспалительный белок-1 альфа (MIP-1α). Но из-за низкой чувствительности и специфичности эти маркеры в настоящее время не используются.
Предпринимаются попытки диагностировать саркоидоз путем определения популяции клеток-предшественников (CD34+) и проведения теста высвобождения интерферона-IGRA для дифференциации легочного саркоидоза от туберкулеза.
Диагностика, подтверждающая необходимость терапии
После постановки диагноза следует оценить степень саркоидоза и показания к терапии. Выполняются:
- ;
- морфологический анализ и тесты на трансаминазы, билирубин, креатинин, уровни кальция, активность ангиотензин-превращающего фермента сыворотки (АПФ);
- анализ на кальций в суточной моче; и эхокардиография;
- офтальмологическое обследование в щелевой лампе.
Подсчет лимфоцитов бесполезен при определении необходимости терапии саркоидоза.
Функцию легких оценивают с помощью плетизмографии (колебания объема, связанное с кровенаполнением сосудов), оценки D LCO (диффузионной емкости легких для окиси углерода) и теста 6-минутной ходьбы. У каждого пятого больного гиперреактивность бронхов связана с наличием гранулем на слизистой оболочке этих органов. У 60% — изменения носят ограничительный характер с сопутствующим снижением D LCO.
В зависимости от клинического состояния некоторым больным требуется расширенная диагностика. При симптомах со стороны ЦНС проводят МРТ головы. В случае изменений эхокардиографии сердца или наличия клиники со стороны системы кровообращения нужны холтеровская электрокардиография и МРТ сердца.
Дифференциальная диагностика
Саркоидоз дифференцируют от следующих заболеваний:
- ;
- микобактериоз; ; ;
- гистоплазмоз;
- бластомикоз;
- пневмоцистоз;
- аллергическая пневмония;
- пневмокониоз; ;
- синдром Черджа-Стросса;
- лимфоидная интерстициальная пневмония.
Подобные изменения возможны при наличии инородного тела в бронхах, реакции на лекарства и гистиоцитозе клеток Лангерганса.
Саркоидная реакция в регионарных лимфатических узлах при раке и гранулематозные поражения неизвестного значения занимают до 20% всех случаев гранулем лимфоузлов. Патоморфологические исследования обнаруживают вокруг таких гранулем преимущественно В-лимфоциты, а при саркоидозе — Т-лимфоциты. Также поражения лимфатических узлов при саркоидозе необходимо дифференцировать от туберкулеза, бруцеллеза, токсоплазмоза, болезни кошачьих царапин (фелиноз) и лимфом.
Клинические симптомы саркоидоза обычно неспецифичны:
- — у половины больных;
- непереносимость физической нагрузки — 95%;
- миалгия — 29%;
- офтальмологические проблемы — 25%. — 32%.
Кашель, боль в груди, артралгия и потеря веса при саркоидозе отмечаются реже, чем при других патологиях.
Уникальный случай МРТ-диагностики: Гистиоцитоз из клеток Лангерганса
В одном из наших центров МРТ-диагностики в Сочи было проведено обследование пациента с интересной и редкой патологией.
Подросток 13 лет предъявлял жалобы на боли в грудном отделе позвоночника в течение 2 месяцев. При этом наличие повышенной температуры (лихорадки) и каких-либо травм он категорически отрицал.
Показания МРТ диагностики
При проведении МРТ грудного отдела позвоночника были выявлены следующие изменения: значительное понижение высоты тела 2 грудного позвонка (Th2), его уплощение. На этом фоне отмечалось увеличение высоты смежных с телом уплощенного позвонка межпозвонковых дисков - Th1/2 и Th2/3 с нерезко выраженным повышением интенсивности МР-сигнала от данных дисков (симптом «трамвайной колеи»).
Помимо выявленных изменений в теле Th2 позвонка, также отмечалось уменьшение размеров, деформация тела Th6 позвонка с наличием паравертебрального (кпереди и в боковые стороны от тела деформированного позвонка) и эпидурального (в направлении позвоночного канала, спинного мозга) мягкотканых компонентов. Спинной мозг не сдавлен, но отмечаются начальные признаки искривления вертикальной оси позвоночника на уровне Th6 позвонка (усиление грудного кифоза).
Трактовка результатов
Наша задача, как врачей лучевой диагностики, состоит не только в полной описательной картине выявляемых патологических изменений, но и максимально точной ее трактовке (какое именно заболевание или патологический процесс вызвал данные изменения).
В связи с этим нашими докторами было предложено несколько возможных патологических состояний, которые могут давать похожую МР-картину, а именно:
а) обсуждалась возможность воспалительного характера выявленных изменений - спондилита
б) травматический характер патологии, т.е. переломы тел Th2, Th6 позвонков травматического характера (несмотря на то, что пациент отрицает наличие у себя травм позвоночника, мы должны анализировать и такую возможность)
в) переломы тел позвонков метастатического характера (предположение основано на возможности наличия первичной опухоли в организме пациента, которая дает отдаленные метастазы с поражением позвонков, с их последующим переломом)
г) специфическое поражение тел позвонков вследствие гранулематозного воспаления (доброкачественный процесс), гистиоцитоз Лангерганса.
Скайп-планерка
Kоллегиальное обсуждение интересных, редких и уникальных случаев в формате скайп-конференции стало неотъемлемой частью нашей работы, способствующей принятию правильного диагностического решения, минимизации рисков ошибок и обмена опыта между докторами.
Из предложенного дифференциального диагностического ряда врачи сети во время совместного обсуждения исключили такие патологии, как спондилит и перелом травматического характера.
При дальнейшем обсуждении были выявлены типичные признаки, характерные для болезни Лангерганса, а именно: форма деформированных позвонков, симптом «трамвайной колеи», определенная форма деформации тела Th6 позвонка с наличием мягкотканых компонентов, возраст пациента, клинические данные.
С учетом этого коллегиально пришли к выводу, что картина нехарактерна для метастатического поражения тел позвонков, и что наиболее вероятный диагноз в данном случае - именно болезнь Лангерганса.
Болезнь Лангерганса
Гистиоцитоз из клеток Лангерганса (прежние термины: гистиоцитоз Х, болезнь Хенда-Шюллера-Крисчена, эозинофильная гранулема, болезнь Таратынова, болезнь Леттерера-Сиве) - исключительно разнообразное по клиническим проявлениям и течению заболевание, характеризующееся накоплением и/или пролиферацией в очагах поражения клеток с характеристиками эпидермальных гистиоцитов - клеток Лангерганса.
В 1987 г. историческое название “Гистиоцитоз Х” было предложено заменить термином “Гистиоцитоз из клеток Лангерганса”, так как последний отражает гистогенетическое происхождение клеток, составляющих морфологическую и патофизиологическую основу данного заболевания.
Гистиоцитоз из клеток Лангерганса - редкое заболевание, причины которого не известны, в детском возрасте встречается с частотой 3-4 случая на 1 миллион детского населения в год, у взрослых - еще реже, с частотой не превышающей 1: 560 000 взрослых.
Эффективность МРТ диагностики
В данном случае метод МРТ дал возможность с высокой вероятностью предположить болезнь Лангерганса при первичном исследовании. Несмотря на то, что при рентгенографии позвоночника также можно выявить отдельные симптомы, характерные для этой болезни, следует отметить, что метод МРТ позволяет получить гораздо более диагностически значимую и полную информацию.
С помощью МРТ обследования были оценены не только состояние костных структур у пациента, но и прилежащих мягких тканей, межпозвонковых дисков. Все это в совокупности позволило с наибольшей точностью сформулировать диагностическое заключение.
Как сообщает доктор центра «МРТ Эксперт Сочи» Е. Болховитина, полученные данные пациент отправил в цифровом формате для удаленного консультирования в ведущие центры диагностики
Москвы и Израиля. С нашими выводами там полностью согласились и дали пациенту рекомендации на дообследование в нашем центре для последующего лечения. Для окончательного подтверждения диагноза необходимо проведение биопсии и морфологическое обследование.
Гистиоцитоз
Гистиоцитоз легких - это редкое заболевание неизвестной природы, проявляющееся неконтролируемым делением клеток, которые называются гистиоциты. Гистиоциты образуют в легких и других органах узелковые образования - гранулемы.
Гистиоцитоз это заболевание при котором в различных органах и системах, и прежде всего в легких и костях, формируются узелки, основными клетками которых являются гистиоциты. Гранулемы могут обнаруживаться во всех органах и тканях: кожа, легкие, кости, печень, головной мозг. При прогрессировании заболевания в центре узелков начинается распад и на месте него формируются полости (кисты) или рубцы.
Причины
Природа этого заболевания так и остается до сих пор не ясна. Есть основания предполагать роль генетических дефектов в развитии гистиоцитоза. Заболевание поражает преимущественно детей до 15 лет, чаще — мальчиков или мужчин в возрасте от 20 до 50лет. Предполагается связь этого заболевания с курением. Поэтому при постановке диагноза человеку настоятельно рекомендуют бросить эту привычку.
Формы и проявления гистиоцитоза
У детей встречается преимущественно острая форма гистиоцитоза. Ее проявления зависят от того, какие именно органы поражены болезнью. Очень часто встречается поражение костей. Это кости черепа, ребра, таз, позвонки, кости бедер и голеней. Ребенка беспокоят боли, могут иметь место частые переломы. При поражении легких беспокоят кашель и нарастающее чувство нехватки воздуха (одышка). Может наблюдаться увеличение лимфоузлов. У детей часто при гистиоцитозе страдает гипофиз.
Гипофиз - это эндокринная железа, являющаяся частью головного мозга и участвующая в управлении всеми другими органами, выделяющими гормоны (щитовидная, паращитовидная, поджелудочная железы, надпочечники). Ее поражение проявляется сильной жаждой, повышенным выделением мочи и носит название «несахарный диабет».
У взрослых чаще всего наблюдается хроническая форма гистиоцитоза, при которой поражаются преимущественно легкие, реже - кости. Заболевание длительное время течет бессимптомно и выявляется при профилактическом рентгенологическом исследовании органов грудной клетки. Диагноз гистиоцитоза может быть установлен не только при профилактическом осмотре. Когда мы разбирали что такое гистиоцитоз, то говорили, что с течением времени на месте гранулем формируются полости или кисты. Эти кисты могут порваться и тогда воздух попадет в плевральную полость, легкое спадется и появится сильная боль в грудной клетке и одышка. Такое состояние называется пневмоторакс и требует госпитализации.
При гистиоцитозе таких пневмотораксов случается много. Это часто помогает поставить правильный диагноз. Из костей у взрослого человека при гистиоцитозе страдают преимущественно кости черепа, таза и ребра. В них появляются очаги разрушения, и как следствие возникают «патологические» переломы.
Как врач может поставить диагноз гистиоцитоз
Если у больного наблюдаются перечисленные симптомы и при ренгенологическом исследовании выявлены двухсторонние изменения в легочной ткани, необходимо провести компьютерную томографию легких в режиме высокого разрешения.
Затем для подтверждения диагноза проводят видеоторакоскопическую биопсию легкого. При данном диагнозе простое проведение бронхофиброскопии с биопсией даст очень мало информации. Чтобы определить степень поражения других органов при гистиоцитозе проводят: рентгенографию скелета и черепа, по показаниям (при подозрении на поражение головного мозга) - магнитнорезонансную томографию (МРТ).
Для обнаружения или исключения поражения печени используется биохимический анализ крови с печеночными пробами. Клинический анализ крови позволяет судить о функции костного мозга. Анализ мочи дает возможность подтвердить наличие несахарного диабета.
Лечение гистиоцитоза
Тактика лечения больных с гистиоцитозом зависит от формы заболевания. При незначительном объеме поражения применяют глюкокортикостероиды. При острой форме с поражением большого количества органов кроме применения глюкокортикостероидов, применяется химиотерапия.
У взрослых пациентов с хронической формой гистиоцитоза и небольшим объемом поражения легких иногда избирается тактика наблюдения без назначения препаратов.
Москва , Мажоров переулок, д.7
м. Электрозаводская
Пн-Пт: с 10:00 до 20:00
Сб: с 10:00 до 18:00
Вс: выходной день
Москва, Мажоров переулок, д.7
м. Электрозаводская
Болезнь Таратынова
В 1913 году Николай Иванович Таратынов (1887-1919), молодой врач и сотрудник кафедры патологической анатомии Казанского университета, получил материал для исследования и уточнения диагноза. Это был фрагмент ткани, взятый у пациента с ушибом свода черепа — через некоторое время после травмы в этом месте сформировалось гранулематозное образование.
Предполагалось, что это туберкулез кости, но вместо классического туберкулезного бугорка Таратынов увидел скопления мононуклеарных клеток (тканевых макрофагов или гистиоцитов) и эозинофилов, а также кристаллы Шарко — Лейдена, которые прежде обнаруживались в мокроте больных бронхиальной астмой. Морфологическая картина свидетельствовала о «существовании гранулем, клинически и макроскопически совершенно сходных с туберкулезными, распознаваемых лишь микроскопически и состоящих почти исключительно из эозинофилов».
Ранее неизвестное заболевание и было названо болезнью Таратынова. В настоящее время это название в основном используется в русскоязычных источниках и имеет скорее историческое значение.
В 1940‑х гг. аналогичные случаи были представлены в статьях врачей из США Садао Отани (Sadao Othani), Джозефа Эрлиха (Joseph Ehrlich), Луиса Лихтенштейна (Louis Lichtenstein) и Генри Джаффе (Henry Jaffe) под названиями «солитарная гранулема кости» и «эозинофильная гранулема кости».
Аналогичные гистиоцитарные инфильтраты были описаны и другими авторами — Альфредом Хэндом (Alfred Hand Jr, США) в 1893 г., Артуром Шюллером (Arthur Schüller, Австрия) в 1915, Генри Крисченом (Henry Cristian, США) в 1920, Эрихом Леттерером (Erich Letterer, Германия) в 1924, Стуре Сиве (Sture Siwe, Швеция) в 1933, в связи с чем вводились термины «болезнь Хэнда — Шюллера — Крисчена» и «болезнь Абта — Леттерера — Сиве». Однако в дальнейшем был сделан вывод, что всё это — различные по тяжести и локализации очагов формы одного и того же заболевания, названного «гистиоцитозом Х» в 1953 году.
Ответ на вопрос, что собой представляют гистиоциты, формирующие гранулемы, был дан в 1973 г. педиатром и морфологом Кристианом Незелофом (Christian Nezelof, Франция), который идентифицировал их как клетки Лангерганса (разновидность антигенпрезентирующих клеток, локализующихся в эпидермисе). В связи с этим с 1987 г. название «гистиоцитоз Х» было заменено на «гистиоцитоз из клеток Лангерганса» (ГКЛ, Langerhans cell histiocytosis, LCH).
Заведующий кафедрой патологии СПбГУ Леонид Чурилов полагает, что врач Таратынов стал прототипом доктора Живаго. В пользу этого смелого предположения говорят совпадения в жизни Николая Таратынова и его семьи с историей Юрия Живаго: оба жертвы революции, военные врачи, дочери которых рано осиротели и воспитывались родственниками отца. Николай Иванович Таратынов был застрелен матросом, братом умершего в госпитале пациента, в 1919 г. в возрасте 32 лет. Подробнее познакомиться с биографией Таратынова можно здесь.
Этиология
Вопрос о причинах развития гранулем остается открытым. Одна из теорий рассматривает гистиоцитоз Лангерганса как неопластический процесс. В пользу этого говорят такие особенности, как моноклональность патологических клеток (происхождение из одной патологической клетки), повышенная экспрессия в них активаторов пролиферации и факторов, ингибирующих апоптоз. В то же время в клетках нет геномных дефектов, возможна спонтанная ремиссия заболевания. В месте развития гранулемы описана активация Т-лимфоцитов и Т-регуляторных клеток с супрессорной активностью. Указанные признаки говорят о том, что в основе развития заболевания могут лежать другие иммунопатологические процессы.
Клинические проявления
Эозинофильная гранулема (ЭГ), она же болезнь Таратынова, — это относительно доброкачественный вариант гистиоцитоза Лангерганса с появлением одиночных очагов в плоских или трубчатых костях. Появление двух-трех и более очагов встречается гораздо реже. Обычно гистиоцитоз из клеток Лангерганса проявляется у детей и подростков (до 15-20 лет), чаще у мальчиков (примерно 1,5:1). Частота встречаемости — менее 1 чел. на 100 000 населения, что составляет 60-80 % всех случаев ГКЛ. У взрослых эозинофильная гранулема, как и гистеоцитоз X в целом, встречается гораздо реже.
Наиболее часто поражаются кости черепа, бедренные кости, реже — кости таза, ребра, позвонки. Известны также случаи появления патологических очагов в тимусе, коже, мочевом пузыре, паращитовидных железах, гипоталамусе, легких и желудочно-кишечном тракте.
Клиническая картина определяется расположением гранулемы. Внутрикостное образование может и не давать никакой симптоматики, но обычно приводит к развитию припухлости, болей, иногда — патологическим переломам. При появлении очагов в челюсти может наблюдаться выпадение зубов, поражение сосцевидного отростка или височной кости с развитием среднего отита. При вовлечении в процесс стенок глазницы может развиться экзофтальм. Иногда наблюдаются полиморфные высыпания на голове, спине, в подмышечных впадинах, перианальной и генитальной областях в виде пятен или бляшек, мелких узелков или узлов с изъязвлениями. Нередки общие проявления болезни Таратынова — повышенная утомляемость, слабость.
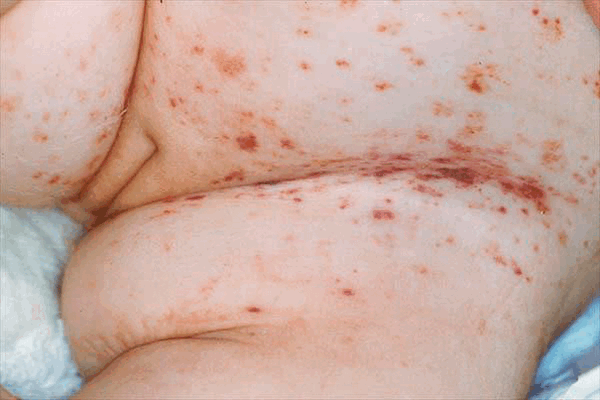
Рисунок 5. Фото проявлений эозинофильной гранулемы на коже — типичные элементы пурпуры, необходимо дифференцировать с себорейным дерматитом
Лабораторная и инструментальная диагностика
В общем анализе крови может отмечаться повышение СОЭ, эозинофилия, лейкоцитоз, снижение уровня гемоглобина.
Использование различных методов визуализации (рентгенография, КТ, МРТ) позволяет выявить очаги деструкции величиной до 5 см с четкими границами без склеротических изменений, иногда — патологические переломы, уплощение пораженных позвонков (vertebra plana).
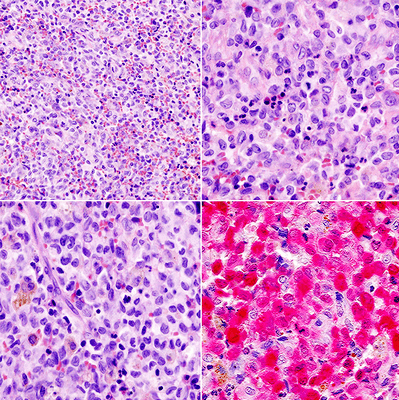
Определяющее значение в диагностике гистиоцитоза у взрослых и детей имеет патоморфологическое исследование. При микроскопии видны инфильтраты из клеток Лангерганса (крупные овальные клетки с ядрами неправильной формы), эозинофилов, лимфоцитов, макрофагов. Иммуногистохимический анализ выявляет экспрессию молекул CD1a, лангерина, белка S-100, характерных для клеток Лангерганса. Проведение электронной микроскопии позволяет увидеть характерные для клеток Лангерганса гранулы Бирбека.
Дифференциальная диагностика при ЭГ проводится с остеомиелитом, первичными опухолями или метастатическими поражениями костей, лимфомой, миеломной болезнью, синдромом Папийона — Лефевра и костными кистами.
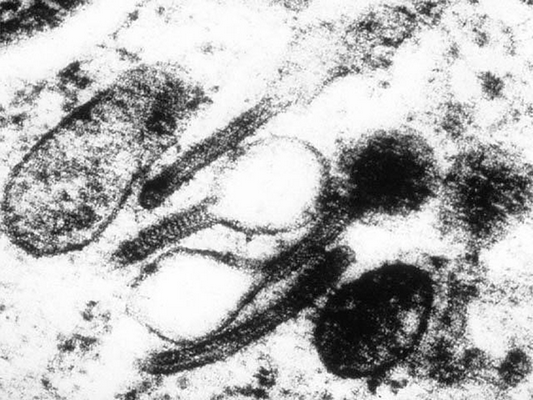
Рисунок 6. Гранулы Бирбека, характерные для клеток Лангерганса (данные электронной микроскопии)
Лечение и прогноз
В ряде случаев эозинофильная гранулема лечения не требует, никак себя не проявляет и проходит самостоятельно за несколько лет. При выраженной симптоматике и/или выраженных костных дефектах используются разные подходы и их комбинации: хирургическое удаление очага (кюретаж, иссечение) или его радиочастотная аблация; назначение цитостатиков или сочетания цитостатиков и глюкокортикостероидов (в том числе вводимых в патологический очаг); лучевая терапия при наличии больших очагов или очагов, сдавливающих соседние ткани и органы. Проводится также и коррекция сопутствующей патологии.
В качестве перспективных схем лечения гистиоцитоза X рассматриваются антицитокиновые препараты, антиCD1a-моноклональные антитела и препараты транс-ретиноевой кислоты.
ЭГ в целом имеет благоприятный прогноз, вплоть до возможности спонтанного излечения, однако при переходе в другие формы течение гистиоцитоза из клеток Лангерганса может быть более злокачественным — такое происходит, например, при вовлечении костного мозга (довольно редкое явление). В некоторых случаях болезнь Таратынова требует оперативного вмешательства. После курса лечения пациенты должны находиться под диспансерным наблюдением онколога в течение 3 лет с ежемесячными осмотрами и рентгенологическим исследованием каждые полгода.
Клинический случай
Приводится по Lam S. et al, Eosinophilic granuloma/Langerhans cell histiocytosis: Pediatric neurosurgery update. 2015
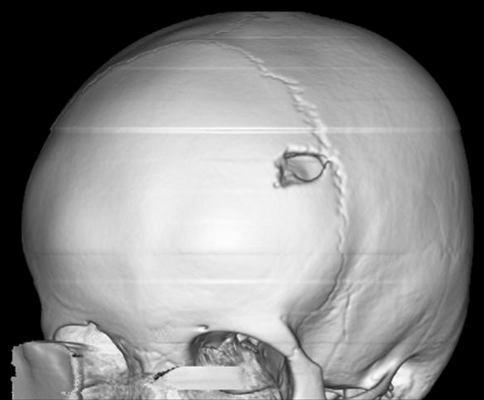
Молодой человек 17 лет был госпитализирован по поводу увеличивающегося в течение последних 6 недель образования волосистой части головы. Образование при пальпации болезненно, из‑за изъязвления периодически кровоточит, однако неврологического дефицита не выявлено. При КТ и МРТ выявлен крупный очаг в лобной кости справа, сдавливающий верхний сагиттальный синус. Проведена тотальная резекция образования, подтвержден диагноз «лангергансоклеточный гистиоцитоз кости черепа». На амбулаторном этапе проводилась терапия цитостатиком.
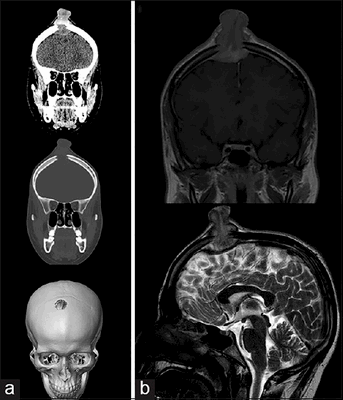
Рисунок 6. (а) КТ-исследование без контрастирования — фронтальное сканирование (верхняя и средняя часть) и 3D-реконструкция черепа (нижняя часть). (b) МРТ-сканирование. Т1‑взвешенное изображение во фронтальной плоскости (сверху) и Т2‑взвешенное изображение в сагиттальной плоскости
Читайте также:
