Диагностика солярного синдрома. Заболевания брюшной стенки
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Синдром раздраженного кишечника (СРК) относится к группе функциональных расстройств кишечника с высокой распространенностью. Главной отличительной особенностью СРК от других функциональных расстройств является обязательное наличие абдоминальной боли. В настоящее время диагноз СРК основан на Римских критериях IV пересмотра. В отличие от предыдущих редакций из Римских критериев IV исключен термин «дискомфорт». Хотя абдоминальные боли и нарушение моторики кишечника являются ведущими клиническими проявлениями, у пациентов может встречаться и множество внекишечных симптомов. При проведении дифференциальной диагностики следует обращать внимание на симптомы, которые не согласуются с СРК и должны насторожить врача в отношении органической патологии. Диагностика СРК до настоящего времени остается трудоемкой, т. к. отсутствует какой-либо специфический и чувствительный маркер заболевания. Из инструментальных определяющих методов диагностики кишечника применяются эндоскопические исследования (колоноскопия, ректороманоскопия) и рентгеноконтрастное исследование - ирригоскопия. Кроме этих методов, полезными в диагностике может оказаться ряд опросников для оценки психологического статуса пациента. Лечение СРК направлено на уменьшение выраженности симптомов и достижение длительной ремиссии. Препарат Иберогаст одновременно влияет на разные звенья патогенеза СРК, оказывая спазмолитическое действие и уменьшая висцеральную чувствительность толстой кишки, благодаря чему хорошо зарекомендовал себя в лечении данной патологии.
Ключевые слова: синдром раздраженного кишечника, Римские критерии, алгоритм диагностики, лечение СРК, Иберогаст.
Irritable bowel syndrome: clinical and diagnostic specificities
Nikitin I.G., Baykova I.E., Gogova L.M., Volynkina V.M., Sarkisyan K.N.
N.I. Pirogov Russian National Research Medical University, Moscow
Irritable bowel syndrome (IBS) belongs to functional bowel disorders with high occurrence which principal sign is abdominal pain. Current IBS diagnosis is based on Rome 4 criteria. Despite the fact that abdominal pains and motor dysfunction are predominant clinical signs, these patients presented with a myriad of extra-bowel manifestations, i.e., weakness, migraine headaches, dyspepsia, pelvic floor dysfunction, sexual dysfunction, back pains etc. IBS diagnosis still makes difficulties since there are no specific or sensitive disease markers. In addition to laboratory (blood tests, coprology) and instrumental (endoscopy, contrast radiography, abdominal ultrasound, CT, MRI, bowel transit time test, intestinal manometry) tests, various questionnaires are applied to assess psychological status. The paper addresses detailed recommendations on drug dosage which can be beneficial in IBS. The treatment aims to improve symptoms and to achieve long-term remission.
Key words: irritable bowel syndrome, Rome criteria, diagnostic algorithm, treatment, Iberogast.
For citation: Nikitin I.G., Baykova I.E., Gogova L.M. et al. Irritable bowel syndrome: clinical and diagnostic specificities // RMJ. 2016. № 26. P. 1805-1810.
Для цитирования: Синдром раздраженного кишечника: клинико-диагностические особенности. РМЖ. Медицинское обозрение. 2016;24(26):1805-1810.
Рассмотрена клинико-диагностические особенности синдрома раздраженного кишечника
Существует множество хронических и рецидивирующих гастроинтестинальных функциональных расстройств, которые не могут быть объяснены структурными или биохимическими отклонениями. Такие расстройства наблюдаются в глотке, пищеводе, желудке, желчных путях, кишечнике, аноректальной зоне.
Синдром раздраженного кишечника (СРК) относится к группе функциональных расстройств именно кишечника, куда также входят: функциональный метеоризм, функциональный запор, функциональная диарея и неспецифические функциональные расстройства кишечника. Главной особенностью СРК, отличающей его от других функциональных расстройств, является обязательное наличие абдоминальной боли [1].
СРК - функциональное расстройство ЖКТ, характеризующееся абдоминальными болями, метеоризмом и нарушением транзита кишечника при отсутствии специфических и уникальных органических изменений, хотя в некоторых случаях может быть выявлено микроскопическое воспаление (при постинфекционном СРК) [2].
Популяционные исследования оценивают распространенность синдрома раздраженного кишечника в 10-20%, однако имеются значительные географические и социально-экономические различия. СРК может появляться в любом возрасте, в т. ч. у детей (при среднем возрасте больных 24−41 год). Женщины страдают СРК примерно в 2 раза чаще, чем мужчины (например, в странах Азии, Индии, Шри-Ланке ситуация обратная и чаще к врачу обращаются именно мужчины). У женщин, как правило, симптомы более выраженные и в большей степени влияют на повседневную активность [3, 4].
СРК - это классическое психосоматическое заболевание. Психические симптомы и заболевания встречаются у таких пациентов в 3 раза чаще, чем у лиц с органическими заболеваниями кишечника. Чаще других симптомов выявляются тревожность и депрессия, но могут встречаться пациенты с фобиями, навязчивыми состояниями, нарушениями сна, паническими атаками и пр. Показательно, что распространенность СРК в психиатрических клиниках достигает 71% [5].
Клиническая картина
В соответствии с действующими в настоящее время Римскими критериями IV 6, чтобы отличить СРК от преходящих нарушений со стороны ЖКТ, абдоминальная боль должна отмечаться по меньшей мере 1 день в неделю за последние 3 мес.
СРК как функциональную патологию устанавливают при наличии у больного рецидивирующей боли, ассоциированной с 2 и более следующими обстоятельствами и симптомами:
1) дефекация;
2) изменение частоты дефекации;
3) изменение формы стула;
4) изменение частоты стула - менее 3-х дефекаций в неделю или более 3-х дефекаций за день;
5) патологическая форма стула (комковатый/твердый стул или жидкий водянистый);
6) натуживание при дефекации, императивные позывы, ощущение неполного опорожнения кишечника;
7) выделение слизи с калом;
8) вздутие живота.
Критерии валидны при их наличии в течение последних 3-х мес. и начале симптомов не менее 6 мес. назад [8]. Диагностические критерии 4−8 считаются дополнительными [9].
Таким образом, исходя из Римских критериев манифестацию СРК можно подразделить на 3 клинически формы:
I. Нарушение транзита.
II. Абдоминальные боли.
III. Вздутие живота.
I. Нарушение транзита. Нарушения кишечной моторики при СРК включают диарею, запор или их чередование. В такие периоды в стуле часто присутствует слизь, что связывают с перестройкой слизистой оболочки дистальных отделов толстой кишки с преобладанием бокаловидных клеток над обычными энтероцитами. Требуется тщательный сбор анамнеза, чтобы определить, что пациент называет запором, а что - диареей [10].
Диарея. Пациенты могут часто жаловаться на относительно нормальный стул, однако учащенный и водянистый в утренние часы, без дальнейших расстройств в течение остальной части суток. Другие пациенты, жалуясь на диарею, подразумевают частое посещение туалета с отхождением небольшого количества слизи, нормального кала или даже вовсе без кала. Наиболее выраженные нарушения стула бывают в утренние часы, часто после приема пищи, в оставшуюся часть дня состояние больного остается удовлетворительным [11].
Запор. Пациенты могут жаловаться на запор, если фактически при сохранении частоты дефекации выделяется небольшое количество твердых фекальных масс (овечий или ленточный стул). Необходимость натуживаться и ощущение неполного опорожнения кишечника пациенты могут также назвать запором.
Чередование симптомов. Часто у одного и того же больного наблюдается чередование симптомов. Изменения стула могут быть связаны с изменением жизненной ситуации или привычного образа жизни. Обучение выявлению факторов, приводящих к изменению стула, и их устранению поможет пациенту успешно управлять симптомами своего заболевания [12]. Однако нельзя исключать появление интеркуррентного соматического заболевания при указанных состояниях.
II. Абдоминальные боли. Боль в животе - главный симптом СРК, она может заметно варьировать по интенсивности и частоте. Появляются дискомфорт в животе, колики, острые интенсивные или тупые ноющие боли. Одни пациенты жалуются на ежедневные симптомы, другие сообщают о периодических болях с интервалом в недели и даже месяцы [13]. Боль после еды (очень частая жалоба) сочетается со вздутием, метеоризмом или обострением диареи, после дефекации, как правило, уменьшается. Боль появляется сразу после пробуждения или после приема пищи, может быть вызвана физическим напряжением или стрессовым событием [14].
Таким образом, для болевого синдрома или дискомфорта при СРК характерны следующие состояния:
1) усиление болей после приема пищи, а также уменьшение (но не полное исчезновение) боли или дискомфорта после дефекации или отхождения газов;
2) отсутствие прогресса болей с течением времени;
3) боли чаще не постоянные, а периодические, эпизоды острой боли накладываются на постоянную тупую боль;
4) боли чаще наблюдаются в левой подвздошной области, но могут носить диффузный характер, либо не имеют четкой локализации;
5) отсутствие ночной симптоматики [15].
Любое изменение такого «стабильного» течения может служить предупреждением для врача о появлении другой, возможно органической, патологии.
III. Вздутие живота. Многие пациенты ощущают дискомфорт от вздутия и растяжения кишечника, одежда становится для них тесной и неудобной. Нарушают покой повышенное кишечное газообразование, урчание, газоотделение.
Причина вздутия заключается в том, что часть невсосавшейся пищи может подвергаться брожению в рамках физиологической нормы, способствуя газообразованию. При этом ускорение транзита пищи в тонкой кишке при СРК может усилить процессы брожения с образованием газа и осмотически активных веществ типа короткоцепочечных жирных кислот, стул меняет свою консистенцию, становится более жидким или кашицеобразным.
Внекишечные проявления СРК
Здесь нужно сказать, что обращающихся за медицинской помощью пациентов с СРК можно условно разделить на 2 группы. В 1-ю группу (85-90%) входит категория лиц, которые хорошо приспосабливаются к своему заболеванию, не обращались к врачу, либо же однократно проходили обследование и лечение и благополучно справляются с проявлениями СРК самостоятельно. Вторая группа (10-15%) пациентов часто обращается к врачам, прибегает к инструментальным методам исследования, госпитализируется и даже подвергается оперативным вмешательствам. Для пациентов этой группы характерны длительные (не менее месяца) обострения, частые рецидивы симптомов на протяжении года. Зачастую у этих больных имеется отягощенный психосоциальный анамнез (физические, сексуальные домогательства, тяжелый стресс и т. д.), сопутствующая психопатология и необходимость психоневрологического лечения. Качество жизни таких больных значительно ухудшено [16, 17].
Именно для этих пациентов наиболее характерно проявление внекишечных симптомов СРК, а именно: слабость, утомляемость, головные боли по типу мигрени, ощущение кома в горле, неудовлетворенность вдохом, невозможность спать на боку из-за появляющихся неприятных ощущений в области сердца, диспепсические симптомы (тошнота, изжога, раннее насыщение), мочевые симптомы (дизурия, никтурия, частое мочеиспускание, императивные позывы, чувство неполного опорожнения), сексуальная дисфункция (в т. ч. диспареуния, слабость либидо), боли в спине [18].
Симптомы тревоги
Одним из основных дифференциально-диагностических отличий СРК считается отсутствие симптомов в ночное время [19]. Есть ряд симптомов, которые не согласуются с синдромом раздраженного кишечника и которые должны насторожить врача относительно возможной органической патологии, так называемые симптомы тревоги (табл. 1) [20].

Классификация
После постановки диагноза необходимо классифицировать СРК по преобладающему признаку, чтобы в дальнейшем определить лечебную тактику. Классификация СРК происходит именно по форме стула [18], а не по частоте дефекаций, общепринятой является Бристольская шкала формы стула (рис. 1), где типы 1-2 относят к запору, а типы 6-7 - к диарее.
Выделяют 4 типа СРК (рис. 1):
1) с преобладанием запора - твердый или комковатый стул (типы 1-2 Бристольской шкалы) более 25% и жидкий или водянистый стул (типы 6-7) менее 25% дефекаций;
2) с преобладанием диареи - жидкий или водянистый стул (типы 6-7) более 25% и твердый или комковатый стул (типы 1-2) менее 25% дефекаций;
3) смешанный СРК - твердый или комковатый стул (типы 1-2) более 25% и жидкий или водянистый стул (типы 6-7) более 25% дефекаций;
4) неспецифический СРК - патологическая консистенция стула, не соответствующая предыдущим критериями.
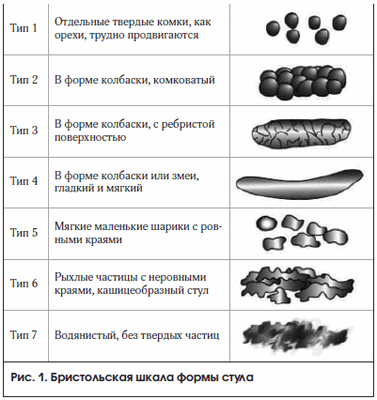
Примечательно, что в течение года у 75% больных изменяется тип СРК.
Диагностика
Беспроигрышный путь к постановке диагноза СРК подразумевает целый ряд лабораторных и инструментальных исследований, чтобы подтвердить диагноз методом исключения. Этот подход требует времени и больших затрат, неудобен для пациента и может вызвать у него тревожный синдром.
Фактически у пациентов до 50 лет СРК уверенно может быть диагностирован на основании типичных симптомов, выявленных путем тщательного сбора анамнеза (в т. ч. оценив психологические факторы), объективного осмотра и при отсутствии симптомов тревоги [20].
Так, при обследовании проводят следующие основные исследования:
- общий анализ крови для выявления анемии, признаков воспаления, инфекции;
- биохимический анализ крови для оценки метаболических нарушений, в т. ч. электролитного дисбаланса у больных с диареей;
- копрологическое исследование на яйца гельминтов, скрытую кровь, патологические примеси, простейших, кишечных патогенов, лейкоцитов, токсинов Clostridium defficile.
Из инструментальных методов исследования кишечника определяющими служат эндоскопические (колоноскопия, ректороманоскопия) и рентгенконтрастное исследование - ирригоскопия, а также УЗИ органов брюшной полости, КТ, МРТ [4-5, 21-22].
По показаниям проводятся следующие исследования:
- определение скорости транзита по кишечнику, манометрия разных отделов толстой кишки;
- балонно-дилатационный тест с введением в прямую кишку латексного баллона с переходником длиной 3-4 см, через который в баллон вводят воздух [23];
- определение вегетативного статуса (метод интервалокардиографии) с определением вегетативного тонуса, вегетативной реактивности и вегетативного обеспечения различных форм деятельности, как правило, у больных с СРК определяются различные вегетативные дисфункции [24];
- для объективной оценки психологического статуса используют: 1) Госпитальную шкалу тревоги и депрессии (Hospital Anxiety-Depression Scale - HADS) - опросник из 14 пунктов, предназначенный для оценки уровня тревожности и депрессии; 2) тест на «чувство близости» (SOC); 3) опросник о состоянии здоровья (PHQ-15) из 15 вопросов, ответы на которые помогают выявить наличие множественных соматических симптомов; 4) Гиссенский соматический и личностный опросник; 5) опросник Леонгарда - Смишека для определения структуры личности [25].
Дифференциальную диагностику проводят со многими заболеваниями, применяя при необходимости дополнительные исследования: воспалительные заболевания кишечника (ректальные кровотечения, изменения в анализах крови, патология при колоноскопии), лактазная недостаточность (связь симптомов с приемом молочных продуктов, дыхательный тест), целиакия (хроническая диарея, синдром мальабсорбции, наличие антител к тканевой трансглютаминазе, атрофия ворсинок и гипертрофия крипт по данным биопсии слизистой оболочки тонкого кишечника), хронический панкреатит, поражение, обусловленное приемом медикаментов (например, после приема слабительных, магнийсодержащих антацидов), острая инфекционная диарея (острое начало, позитивные результаты бактериологических исследований), паразитарные инфекции, синдром избыточного бактериального роста (СИБР) (водородный дыхательный тест), антибиотикоассоциированная диарея и псевдомембранозный колит, микроскопические колиты, спаечная болезнь толстой кишки, рак толстой кишки, дивертикулез, ишемический колит (наличие атеросклеротического стенозирования по данным ангиографии брыжеечных сосудов), психические расстройства (депрессия), метаболические нарушения (сахарный диабет, тиреотоксикоз, патология паращитовидной железы), гормонпродуцирующие опухоли [4, 26]. Алгоритм диагностики СРК представлен на рисунке 2.
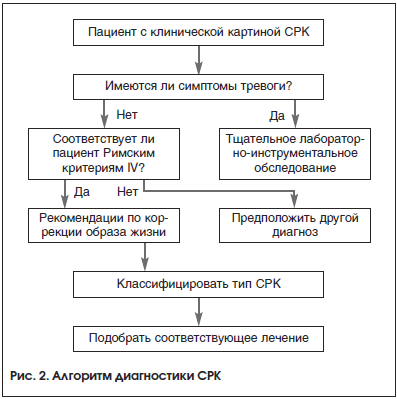
Лечение
Важно объяснить пациенту значение психоэмоциональных факторов, во избежание тревожности представить медицинскую документацию с отсутствием отклонений от нормы в лабораторных и инструментальных методах исследования. Терапию назначают в зависимости от преобладания тех или иных симптомов [27].
Вылечить СРК в настоящее время невозможно. Терапия направлена на уменьшение симптомов и достижение длительной ремиссии. Залогом успеха лечения является индивидуальный подход к пациенту. Прежде всего, лекарственные препараты должны устранять доминирующие симптомы болезни, одновременно проводится коррекция психоэмоционального напряжения и образа жизни пациента. Существенной частью терапии является правильное построение беседы врача и больного, которая призвана создать атмосферу доверия и уверенности. Врачу необходимо уделить такому пациенту достаточное время, чтобы он мог изложить все жалобы. Только при полном взаимопонимании можно перейти к медикаментозной терапии (табл. 2). К сожалению, терапия СРК на сегодняшний день несовершенна. Препарат, который улучшает один симптом, может усугублять другой. Так, лоперамид, устраняя диарею, зачастую усиливает абдоминальную боль и вздутие. Примеров подобного несовершенства лечения множество [4, 5].

Острый живот
Острый живот - комплекс клинических, лабораторных и инструментальных признаков, свидетельствующих о катастрофе в брюшной полости и необходимости оказания пациенту неотложной хирургической помощи. Проявляется основной триадой симптомов: абдоминальный болевой синдром, напряжение передней брюшной стенки, нарушение эвакуаторной функции кишечника (перистальтики). Диагностическую ценность представляют правильно собранный анамнез, осмотр, рентгенография органов брюшной и грудной полости, УЗИ, лапароскопия. Данный синдром обычно требует ургентного хирургического вмешательства для спасения жизни больного.
МКБ-10

Общие сведения
Острый живот представляет собой собирательное понятие, включающее любую катастрофическую ситуацию в брюшной полости (острые заболевания воспалительного характера, нарушения кровообращения, травмы и повреждения органов, кишечная непроходимость любой этиологии), которая требует быстрой диагностики, постановки правильного диагноза и проведения ургентного оперативного вмешательства. Наиболее актуальным понимание сути синдрома острого живота является для врачей скорой помощи и приемных покоев стационаров, т. к. именно они должны в кратчайшие сроки установить правильный диагноз и госпитализировать пациента в профильное хирургическое отделение.
Необходимость составления алгоритма диагностического поиска при синдроме острого живота возникла еще в начале двадцатого века. Продиктована эта необходимость была тем фактом, что значительное количество смертей в стационаре обусловливалось откладыванием операции у пациентов с острой хирургической патологией брюшной полости из-за трудностей диагностики и дифференциального диагноза. Согласно статистике, летальность среди пациентов с диагнозом острый живот, госпитализированных и прооперированных в первые шесть часов от начала заболевания, в 5-8 раз ниже, чем среди больных с той же патологией, которым хирургическая помощь была оказана в более поздние сроки. Следует отметить, что гипердиагностика острого живота (псевдоабдоминальный синдром на фоне соматической патологии) также является большой проблемой, поскольку необоснованное оперативное вмешательство может значительно ухудшить состояние таких пациентов.

Причины острого живота
К возникновению острой патологии органов живота, требующей экстренного оперативного вмешательства, могут приводить хирургические и нехирургические причины. В гинекологии, травматологии, абдоминальной хирургии острый живот часто связан с внутрибрюшным кровотечением, которое может сопровождать внематочную беременность, апоплексию яичника, травму живота, перфорацию полых органов. В этом случае кровь поступает в брюшную полость, вызывая раздражение брюшины и симптомы острой кровопотери.
Иной механизм развития острого живота наблюдается при нарушении кровообращения в органах брюшной полости и малого таза: острой окклюзии мезентериальных сосудов, ущемленной грыже, кишечной непроходимости, перекруте ножки кисты яичника, некрозе миоматозного узла, перекруте яичка и др. В подобных ситуациях перитонеальные симптомы обусловлены ишемией, быстро нарастающими некробиотическими изменениями в том или ином органе и начинающимся перитонитом. При таких заболеваниях, как острый аппендицит, холецистит, острый панкреатит, сальпингоофорит, характерная клиническая картина определяется острым, иногда гнойным воспалительным процессом.
Хирургические причины острого живота исключаются в первую очередь. Однако существует ряд заболеваний, при которых выраженный абдоминальный болевой синдром не связан с патологией в брюшной полости. Такие состояния симулируют клинику острого живота, но не требуют экстренного хирургического вмешательства. К нехирургическим причинам острой боли в животе относятся некоторые инфекционные заболевания (острая кишечная инфекция, мононуклеоз, гепатит), дисметаболические расстройства (кетоацидоз при диабете, гемохроматоз, повышенный уровень триглицеридов в крови и др.). Интенсивная боль может иррадиировать в область живота при инфаркте миокарда, плеврите и плевропневмонии.
Симптомы острого живота
В клиническую картину острого живота входит триада основных симптомов: абдоминальная боль, напряжение мышц передней стенки брюшной полости, расстройство перистальтики кишечника. Данные признаки могут сочетаться между собой и с менее значимыми симптомами в разнообразных комбинациях.
Боли являются первым и наиболее ярким симптомом острого живота. Они могут иметь различную локализацию, распространенность и интенсивность. Наиболее выраженные и разлитые боли отмечаются при обширных травмах брюшной полости, панкреонекрозе. Напротив, у пожилых и ослабленных пациентов, детей, на фоне интоксикации боль может быть неинтенсивной, блуждающей. Чаще боль бывает острой, кинжальной, хотя встречаются и случаи с постепенным началом болевого синдрома. Большинство пациентов указывают на миграцию боли из первоначального источника, распространение на другие регионы или весь живот. По характеру она может напоминать удар ножа, быть схваткообразной, изнуряющей, жгущей и т. д.
При некоторых патологических состояниях (кишечной непроходимости, деструктивном аппендиците) возможно чередование эпизодов острой боли и мнимого благополучия. Часто болевой синдром может сопровождаться стойкой икотой, рвотой. Воспалительный экссудат и кровь, скапливающиеся в брюшной полости, раздражают нервные рецепторы и вызывают положительные симптомы «ваньки-встаньки» (выраженное усиление болезненности при переходе из сидячего положения в горизонтальное, в связи с чем больной сразу снова садится), френикус-симптом (значительную болезненность при надавливании между ножками грудино-ключично-сосцевидной мышцы). Напряжение мышечного корсета брюшной полости также связано с раздражением листков брюшины экссудатом, содержимым пищеварительного тракта и кровью. Как уже говорилось выше, у пожилых, ослабленных больных и детей данный симптом также может быть не выражен.
Изменения характера кала, запоры и послабления стула, задержка отхождения газов могут служить проявлением нарушения работы кишечника. Так, в начальных фазах острого аппендицита, инвагинации кишечника может отмечаться жидкий стул. При инвагинации, прободной язве, мезентериальном тромбозе в стуле будет определяться кровь. Отсутствие кала и газов говорит в пользу кишечной непроходимости.
Многие заболевания, проявляющиеся клиникой острого живота, сопровождаются явлениями анемии: бледностью кожных покровов, холодным потом, зябкостью. Запущенным эпизодам острого живота сопутствуют явления шока - безучастность, заторможенность, заостренность черт лица, землисто-серый цвет кожи.
Диагностика острого живота
В постановке диагноза острого живота огромное значение имеет правильно собранный анамнез в сочетании с грамотно проведенным физикальным осмотром. Важно выяснить, развилась ли боль остро (перфорация полого органа) или болевой синдром постепенно усиливался (перитонит); локализована ли боль в одном месте либо мигрирует; связано ли возникновение боли с приемом пищи. Рвота указывает на нарушение пассажа пищи по кишечнику механического или рефлекторного характера (кишечная непроходимость, колика). Обязательно следует выяснить, не отмечалось ли в последнее время изменения характера и частоты стула, не было ли патологических примесей в кале (кровь, слизь в виде «малинового желе» и др.).
Во время обследования уделяют пристальное внимание состоянию сердечно-сосудистой системы (ЧСС, уровень артериального давления) для своевременного диагностирования кровотечения, шока. При осмотре живота оценивается его форма (запавший или ладьевидный, напряженный - при перфорации желудка, кишечника; перераздутый и асимметричный - указывает на непроходимость кишечника), выявляются рубцовые изменения и грыжевые дефекты. Пальпация позволяет обнаружить критерии раздражения брюшины, объемные образования в животе, локализовать источник боли. При перкуссии можно определить расширение границ печени, наличие свободного газа или выпота в полости живота. При выслушивании живота кишечные шумы или значительно усиливаются (в начальных фазах непроходимости кишечника) или вообще не выслушиваются (в фазе разгара непроходимости).
Всем пациентам с подозрением на острый живот следует проводить ректальное исследование. Акцентировать внимание необходимо на обострение болезненности при надавливании пальцем на стенки ампулы прямой кишки (это говорит о наличии выпота в малом тазу). При выявлении у больного даже небольших грыжевых выпячиваний рекомендуется провести пальцевое исследование через ворота грыжи. При использовании этого приема происходит непосредственное раздражение париетального листка брюшины, поэтому болезненность и напряженность брюшной стенки будут более выражены. У детей полезно производить пальпацию органов живота в состоянии сна или седации, когда можно исключить непроизвольное напряжение брюшной стенки.
Лабораторные анализы при остром животе неинформативны, выявляют гнойно-воспалительные изменения, анемию. Однин из самых простых и доступных методов верификации катастрофы в животе - обзорная рентгенография ОБП. Пациентам в крайне тяжелом состоянии снимки производятся в горизонтальном положении (в боковой проекции), в остальных случаях исполняется рентгенография в вертикальном положении. На снимках визуализируется свободный газ в полости живота, затемнение в отлогих местах (экссудат), арки и уровни в петлях кишечника, газ в забрюшинной клетчатке. Расширенный диагностический поиск включает рентгенконтрастные исследования: в желудок или кишечник вводится газ, контрастное вещество. Если воздух или контраст попадают в свободную брюшную полость, это свидетельствует о перфорации полого органа. Если при контрастировании желудка отмечается его смещение кпереди, можно думать о панкреонекрозе. Иногда может потребоваться специализированное рентгенологическое исследование (целиакография, мезентерикография).
УЗИ ОБП позволит выявить экссудат в брюшной полости, газ в системе воротной вены, опухолевый конгломерат, инвагинат и другие патологические состояния, которые могли послужить причиной острой хирургической патологии. УЗИ является ведущим методом диагностики острой урологической и гинекологической патологии. В сложных ситуациях установить правильный диагноз поможет диагностическая лапароскопия.
Если у пациента предполагается острый живот, следует тщательно подойти к исключению состояний, имитирующих катастрофу в животе. Операция, проведенная пациенту с тяжелой соматической патологией, зачастую приводит к ухудшению его состояния и смерти. Именно поэтому при поступлении в приемный покой требуется исключить нехирургические факторы острого живота: инфаркт (ишемию) миокарда, воспаление легких, плеврит, пневмоторакс, мочекаменную и желчнокаменную болезнь (колику), кишечные инфекции.
Лечение острого живота
Все пациенты с клиникой острого живота требуют госпитализации в профильное хирургическое отделение. Если будет выявлен псевдоабдоминальный синдром, а острая хирургическая патология исключена, пациент переводится в отделение гастроэнтерологии или терапии. Предоперационная подготовка должна быть максимально сокращена, если состояние больного очень тяжелое - подготовка и противошоковая терапия осуществляются в отделении интенсивной терапии в течение нескольких часов. До постановки точного диагноза нельзя принимать пищу и жидкости, применять обезболивающие средства и снотворные, делать клизмы.
Применение анальгетиков (особенно наркотических) имеет следствием ослабление боли и расслабление мышечного корсета, что в свою очередь ведет к ошибкам диагностики и необоснованному откладыванию операции. После установления правильного диагноза пациентам с болями спастического характера разрешается ввести спазмолитические препараты.
Большинство состояний, приводящих к развитию острого живота, требуют неотложного хирургического вмешательства. Операцию рекомендуется провести в течение шести часов от появления симптомов заболевания - в этой ситуации значительно снижается частота осложнений, улучшается прогноз. Если пациент поступил в стационар в агональном состоянии, подготовка не проводится, операция начинается немедленно, одновременно с проведением реанимационных мероприятий.
Прогноз острого живота
Прогноз для здоровья и жизни при остром животе в значительной мере зависит от причины этого состояния, возраста пациента, наличия сопутствующей патологии, срока от начала заболевания до госпитализации и оперативного вмешательства. Значительно ухудшается прогноз при длительно текущем перитоните, некрозе кишечника, тромбозе мезентериальных вен. Особенно опасны эти состояния у ослабленных и пожилых пациентов, детей раннего возраста. Летальность значительно снижается при ранней постановке диагноза и своевременном проведении оперативного вмешательства. Специфической профилактики острого живота не существует.
Псевдоабдоминальный синдром ( Ложный острый живот )
Псевдоабдоминальный синдром — это наличие заболевания, которое имитирует клиническую картину «острого живота», но не требует экстренного хирургического лечения. Типичные симптомы ‒ сильные боли в животе, тошнота и рвота, признаки интоксикации ‒ сопровождаются клиническими проявлениями со стороны дыхательной, сердечно-сосудистой, мочеполовой системы. План диагностики включает рутинные лабораторные анализы, ультразвуковое и рентгенологическое обследование, ЭКГ. Иногда применяется диагностическая лапароскопия. Пациентам с псевдоабдоминальным синдромом назначается лечение основной патологии.



С явлениями псевдоабдоминального синдрома («ложного острого живота») сталкиваются врачи разных специальностей, но истинная распространенность этого состояния неизвестна. Встречаемость патологии довольно высока: так, при 30% операций, выполняемых по поводу катарального аппендицита, специфичные изменения червеобразного отростка отсутствуют, что свидетельствует о другой причине болей. Псевдоабдоминальные проявления более характерны для взрослых, но могут отмечаться и у детей, особенно в раннем детском и младшем школьном возрасте.

Причины
Вызывать типичные псевдоабдоминальные симптомы могут как заболевания брюшной полости, которые не являются показанием к оперативному лечению, так и поражение других систем. Известно более 100 распространенных патологий, которые имитируют клинику «острого живота», часто встречаются в деятельности врачей в сфере терапии, семейной медицины и хирургии. Основные причины псевдоабдоминального синдрома:
- Болезни органов пищеварения: гепатиты и гастриты в периоде обострения, мезаденит, хроническая мезентериальная ишемия.
- Патологии сердечно-сосудистой системы: абдоминальная форма инфаркта миокарда, стенокардия, расслаивающаяся аневризма аорты.
- Заболевания органов дыхания: нижнедолевая крупозная пневмония, экссудативный или сухой плеврит.
- Гинекологические болезни: внематочная беременность, воспалительные процессы (аднексит, сальпингит), эндометриоз.
- Поражение мочеполовых органов: почечная колика, острый пиелонефрит и гломерулонефрит, мочекаменная болезнь.
- Неврологические заболевания: органические изменения головного мозга (менингит, энцефалит, опухоль), субарахноидальное кровоизлияние, межреберная невралгия.
- Отравления: пищевая токсикоинфекция, интоксикация свинцом.
К более редким этиологическим факторам псевдоабдоминального синдрома относят нарушения обмена веществ: уремию, возникающую при почечной недостаточности, кетоацидоз, осложняющий течение сахарного диабета. Еще реже симптомы «острого живота» имеют психическое происхождение: они могут появляться при истерических неврозах, соматоформном расстройстве.
Патогенез
Большинство псевдоабдоминальных симптомов обусловлено особенностями иннервации внутренних органов. Сильная боль при болезнях желудочно-кишечного тракта вызвана раздражением рецепторов висцеральной брюшины, составляющей наружную оболочку большинства брюшных органов. Незначительное напряжение брюшных мышц и сомнительные перитонеальные признаки объясняются рефлекторными реакциями, связанными с работой периферической нервной системы.
Общность путей иннервации органов живота и грудной полости обуславливает частое появление псевдоабдоминального синдрома при кардиопульмональных заболеваниях. Реже симптоматика провоцируется механическим раздражением рецепторов, например, при резком увеличении размеров печени и растяжении ее капсулы. Болевой синдром при метаболических нарушениях ощущается из-за отложений на поверхности брюшины токсических веществ, дегидратации организма.
Симптомы псевдоабдоминального синдрома
Клиника псевдоабдоминального синдрома напоминает типичный «острый живот». Основным симптомом служит боль в животе, которая носит разлитой характер, но может быть и четко локализованной. Пациенты сообщают, что болевой синдром начинается внезапно, без видимой причины. Из-за сильных болей человек занимает вынужденное неподвижное положение или, наоборот, мечется по комнате, пытаясь найти более удобную позу.
Болевой синдром сочетается с тошнотой, рвотой, снижением аппетита. Зачастую возникает кишечная диспепсия — задержка стула или понос, метеоризм, урчание в животе. Характерна резкая слабость, бледность кожных покровов, иногда выступает холодный пот. Температура тела может повышаться до субфебрильных значений, а при инфекционной причине синдрома — до 39-40 °С.
Отличительным признаком псевдоабдоминального состояния от хирургической патологии является слабо выраженное напряжение мышц передней брюшной стенки. Болезненность не усиливается при глубокой пальпации. Еще одно специфическое отличие: острый живот характеризуется незначительным повышением температуры наряду с выраженной тахикардией («ножницы»), тогда как при псевдоабдоминальном синдроме увеличение пульса и температуры происходит пропорционально.
Отмечаются симптомы, свидетельствующие о повреждении других органов, которых не бывает при классическом абдоминальном синдроме. При пульмонологических заболеваниях наблюдается одышка, кожа вокруг рта приобретает синюшный оттенок, крылья носа раздуваются при дыхании. О поражении мочевыделительных органов свидетельствует острая задержка мочеиспускания, выделение мочи розового цвета. При кардиологических болезнях вероятны предобморочное состояние, снижение артериального давления.

Осложнения
Большинство негативных последствий связаны с несвоевременной диагностикой заболевания, вызвавшего псевдоабдоминальный синдром. Осложнения зависят от типа патологии: при абдоминальной форме инфаркта есть риск кардиогенного шока и летального исхода, при пульмональных процессах развивается дыхательная недостаточность, сепсис. Поражение мочевыводящей системы чревато острой почечной недостаточностью.
Вторая группа осложнений обусловлена проведением ненужной в данный момент абдоминальной хирургической операции. На фоне тяжелого состояния больного препараты для наркоза намного чаще вызывают жизнеугрожающие аритмии, сосудистую недостаточность. В раннем послеоперационном периоде существует вероятность кровотечений, тромбоэмболических осложнений, полиорганной недостаточности.
Диагностика
Постановка диагноза псевдоабдоминального синдрома по клиническим проявлениям затруднительна. При физикальном исследовании хирург выявляет болезненность и защитное напряжение брюшной мускулатуры. Для установления первопричины болей назначается комплексное лабораторно-инструментальное обследование. Ценные диагностические сведения дают:
- Сонография.УЗИ брюшной полости выявляет симптомы воспаления и инфильтрации стенки аппендикса и других отделов кишечника, помогает визуализировать выпот в полости живота. При отсутствии таких изменений диагноз «острого живота» маловероятен. При отягощенном кардиологическом анамнезе выполняют УЗИ сердца.
- Рентгенография.Рентгенограмма грудной клетки — быстрый способ визуализировать очаги пневмонии, наличие плеврита, деформацию контуров сердца. Подобные проявления свидетельствуют в пользу псевдоабдоминального синдрома. Обзорная рентгенография брюшной полости позволяет исключить кишечную непроходимость, прободную язву, неоплазии.
- ЭКГ. На кардиограмме врач может обнаружить признаки псевдоабдоминального варианта инфаркта миокарда (смещение сегмента ST, отрицательный зубец T, снижение вольтажа комплекса QRS). Электрокардиография информативна для выявления жизнеугрожающих аритмий, легочного сердца, нарушений проводимости, которые позволяют исключить хирургические состояния.
- Лабораторные методы. В клиническом анализе крови обращают внимание на лейкоцитоз со сдвигом влево и повышение СОЭ — симптомы воспалительного процесса. Биохимический анализ крови показывает изменение уровней мочевины, креатинина, глюкозы. Обязательно исследуют анализ мочи, чтобы исключить патологию почек.
- Диагностическая лапароскопия. К этому методу прибегают в затруднительных случаях, когда неинвазивные исследования не дали нужной информации для постановки диагноза. При развитии псевдоабдоминального синдрома врач не видит локальных патологических процессов в брюшной полости, признаки перитонита также отсутствуют.

Лечение псевдоабдоминального синдрома
Консервативная терапия
Лечебная тактика зависит от диагностированных причин псевдоабдоминального синдрома. Как правило, рекомендуется этиопатогенетическая медикаментозная терапия: антибиотики при пневмонии и плеврите, гастропротекторы и антисекреторные средства при гастрите, нитровазодилататоры при стенокардии и т.д. Лечение проводится в профильном стационаре, при тяжелом состоянии больного — в отделении интенсивной терапии.
Болевые ощущения в животе, которыми проявляется псевдоабдоминальный синдром, не требуют специального лечения. У большинства пациентов они исчезают после устранения первопричины. При сильных болях, которые чреваты развитием болевого шока, применяются наркотические анальгетики. Патогенетическая терапия предполагает назначение противовоспалительных и спазмолитических препаратов, инфузионной терапии.
Хирургическое лечение
Иногда для устранения псевдоабдоминального синдрома требуются малоинвазивные вмешательства. Для лечения почечной колики, вызванной закупоркой мочеточника камнем, используют лечебно-диагностическую уретероскопию. При подозрении на инфаркт миокарда выполняется коронарография, которая необходима для обнаружения места закупорки сосуда и быстрого удаления тромба.
Прогноз и профилактика
Прогноз определяется тяжестью основной болезни. Если вовремя установить правильный диагноз, псевдоабдоминальный синдром ликвидируется, а причинное заболевание удается полностью вылечить либо перевести в состояние ремиссии. Учитывая разнообразие этиологических факторов, профилактические меры не разработаны. Для исключения возможных ошибок от врачей всех специальностей требуется тщательность в проведении диагностики и дифференциальной диагностики.
1. Псевдоабдоминальный синдром в практике врача общей практики — семейной медицины/ Л.С. Бабинец, Б.О. Мигенько, Н.И. Корильчук, Н.Е. Боцюк и др.// Семейная медицина. — 2018.
2. Дифференциальная диагностика острого живота и псевдоабдоминального синдрома и тактика их лечения/ М.А. Дудченко// Вестник проблем биологии и медицины. — 2012.
3. Дифференциальная диагностика хирургической абдоминальной патологии на догоспитальном этапе/ А.Э. Феськов// Медицина неотложный состояний. — 2006.
Диагностика солярного синдрома. Заболевания брюшной стенки
предоставляем актуальную медицинскую информацию от ведущих специалистов, помогая врачам в ежедневной работе
Боль, связанная с патологией органов пищеварения, может быть вызвана воспалительными и ишемическими поражениями, нарушением проходимости, повышением давления в просвете желудка и кишечника, растяжением органа или сокращением его мышечного аппарата.
Этиология и патогенез
Различают следующие типы боли в брюшной полости: висцеральную, париетальную, рефлекторную и психогенную.
Висцеральная боль. Истинно висцеральная боль может быть вызвана изменениями давления в желудке и кишечнике при растяжении или сокращении мускулатуры, изменениями кровоснабжения. Эта боль обусловлена как чисто функциональными изменениями деятельности органа, так и сочетанием этих изменений с органическими поражениями. Функциональная составляющая определяется порогом висцеральной чувствительности. Висцеральная чувствительность может изменяться в больших пределах. У многих больных синдромом раздраженного кишечника (СРК) и другими функциональными заболеваниями органов пищеварения порог чувствительности к механическим, термическим и химическим раздражителям снижен и боль появляется в ответ на допороговые стимулы. Одним из проявлений висцеральной гиперчувствительности является висцеральная гипералгезия. Гиперчувствительность может распространяться на все отделы ЖКТ.
Висцеральная гиперчувствительность в настоящее время рассматривается в качестве первичного механизма, формирующего возникновение и интенсивность болевого синдрома при СРК [1].
В патогенезе висцеральной гиперчувствительности ведущую роль отводят нейромедиаторам, в частности, серотонину, который через активацию 5-НТ3-рецепторов, локализующихся на первичных афферентных (чувствительных) нейронах (нейроны блуждающего нерва и спинномозговых нервов), вызывает появление периферических восходящих сенсорных импульсов. В коре головного мозга эти сенсорные импульсы формируют болевые ощущения.
Подобные больные дают подробную характеристику своим ощущениям в виде жгучей, колющей, распирающей боли и т.д.
Постепенно развивающаяся висцеральная боль обычно тупая, появляется значительно позже патологического очага, но, появившись, постепенно нарастает и приобретает характер «грызущей» или схваткообразной. Указанные особенности объясняются отсутствием тактильной чувствительности слизистой оболочки и висцерального листка брюшины. Болезненные ощущения возникают при растяжении мышечной оболочки, имеющей окончания симпатических нервных волокон. У больных панкреатитом боль обычно локализуется на уровне нижних грудных позвонков и распространяется на подреберья. В результате отека железы, «упакованной» в плотную капсулу, растяжение последней вызывает при остром процессе нестерпимую боль. При заболеваниях кишечника происхождение висцеральной боли связано с растяжением, ишемией или перистальтикой кишки и больной не может точно указать болезненную точку. Обычно боль ощущается по средней линии живота или вблизи нее, так как она связана с раздражением нервных окончаний всех отделов кишечника.
Париетальная боль. Париетальная боль обусловлена раздражением цереброспинальных нервных окончаний париетальной брюшины или корня брыжейки. Она отражается на соответствующие сегменты кожи и часто ассоциируется с постоянным спазмом (ригидностью) мускулатуры брюшной стенки. Этот тип боли называют также соматическим, поскольку он наиболее часто является результатом воспаления париетальной брюшины или брыжейки, т.е. результатом перитонита. Париетальная (соматическая) боль довольно сильная, строго локализована в области патологического процесса и усиливается при кашле и движениях.
Отраженная (рефлекторная) боль. Впервые изучена и описана Г.А. Захарьиным и Н. Гедом. В результате взаимодействия висцеральных волокон и соматических дерматомов в задних рогах спинного мозга болевые ощущения отражаются на поверхности тела иннервируемой теми же сегментами спинного мозга, что проявляется зонами повышенной кожной чувствительности Захарьина-Геда.
На формирование боли оказывают влияние ЦНС и энтериновая система с ее рецепторным аппаратом, реагирующим на продукцию серотонина и норадреналина. Снижение продукции серотонина ведет к повышению ощущения боли, т.к. снижает порог болевых ощущений, а норадреналин, наоборот, повышает его.
Психогенная боль. Постоянная тупая ноющая боль в брюшной полости, продолжающаяся месяцами и даже годами, без соотношения с физиологическими функциями и при отсутствии объективных изменений в органах брюшной полости, может быть психогенной.
Особенностью ее является отсутствие периферического очага, которым можно было бы объяснить пусковой механизм боли. Психогенная боль наблюдается у лиц с психоэмоциональными нарушениями. Она отличается также неадекватной реакцией на боль, сопровождается нарушением моторики в виде спазмов или атонии желудка и кишечника [2]. По наблюдениям В.А. Полуэктовой, психогенная боль «привязана» к нарушениям эвакуаторной функции кишечника и стихает после стула или отхождения газов [3].
Клинические особенности
Во время беседы с больным врач должен получить сведения об особенностях начала и развития болей, интенсивности и характере, продолжительности и причинах обострения и стихания болей.
Начало боли может быть внезапным, постепенным и медленным. Внезапное начало развивается при париетальном (соматическом) типе боли.
При локализации в правой подвздошной области внезапная схваткообразная боль может быть проявлением синдрома подвижной слепой кишки или спаечного процесса. В этих случаях ее появление связано с изменением положения тела и физической нагрузкой. Обычно она кратковременная.
Боль, постепенно нарастающая в течение нескольких часов, наблюдается при многих заболеваниях. При локализации ее в правой подвздошной области в первую очередь у врача и у больного возникает мысль о возможности острого аппендицита, что часто и подтверждается. Хотя при этом заболевании боль сначала обычно появляется в мезогастрии и лишь спустя некоторое время перемещается из средних отделов живота в правый нижний квадрант.
Имеет значение продолжительность боли: при остром аппендиците анамнез короткий. Но у детей и стариков могут возникнуть трудности с оценкой анамнестических данных. Кроме того, надо помнить о возможности хронического рецидивирующего аппендицита. В этом случае у больного подобные приступы уже возникали прежде, но заканчивались самостоятельно без оперативного вмешательства.
Постепенное начало болей в животе характерно также для тромбоза или эмболии мезентериальных сосудов, внутрибрюшных абсцессов при болезни Крона и дивертикулита толстой кишки.
Постоянная тупая боль в правой подвздошной области нередко наблюдается при запорах и является признаком переполнения и растяжения слепой кишки фекалиями. Причиной болей в правом нижнем квадранте может явиться раздражение слепой и восходящей кишок желчью в случае асинхронного с пищей сокращения желчного пузыря [4].
Интенсивность боли обычно нарастает при непроходимости кишечника, но может и временно ослабевать, если проходимость частично восстанавливается. Смена эпизодов острых болей временным их прекращением особенно свойственна тонкокишечной инвагинации. При остром аппендиците боль также может приобретать волнообразную интенсивность, а при перфорации отростка даже временно стихнуть вследствие падения давления в его просвете.
Нарастание и ослабление болей. Связь болей с положением тела особенно характерна для больных с перитонитом, у которых даже незначительное сотрясение тела вызывает усиление болей в животе. При ишемическом абдоминальном синдроме больные безуспешно пытаются найти положение, при котором боль стала бы менее жестокой. При острым аппендиците с ретроцекальным положением отростка больной лежит на спине с согнутой в бедре и колене правой ногой. Больной с обострением хронического панкреатита часто принимает колено-локтевое положение, при котором уменьшается давление на поджелудочную железу располагающихся над нею органов и тканей.
Боль при заболеваниях желудка, желчевыводящих путей и поджелудочной железы появляется вскоре после еды. При патологии тонкой кишки она возникает на высоте кишечного пищеварения, т.е. во второй половине дня. При патологии левых отделов толстой кишки боль нарастает перед стулом или в связи с метеоризмом, а уменьшается после отхождения газов и стула. Нередко боль в животе и позывы к дефекации возникают после каждого приема пищи, что связано с повышенным гастроцекальным рефлексом и особенно часто наблюдается у больных СРК.
Боль, усиливающаяся после стула, при ходьбе и сотрясении тела, обычно свидетельствует о спаечном процессе и воспалении стенки желудка или кишечника, распространяющемся на висцеральную брюшину.
При функциональных заболеваниях боль связана с нарушениями тонуса желудка или кишечника и воспринимается как тупая или спастическая. Она возникает в разное время после еды, нередко провоцируется эмоциональным напряжением. Боль редко будит пациентов, но часто мешает уснуть. Болезненные ощущения могут продолжаться многие годы, варьируя по интенсивности и продолжительности в различные дни, но без заметного прогрессирования. Механизм подобной боли связан с сильными ритмическими или постоянными мышечными сокращениями или растяжением кишки газом, а также с изменением рецепторной чувствительности раздраженного кишечника. При пальпации болевые точки совпадают с проекцией ободочной кишки.
Приступообразная боль может быть результатом как функционального спазма желудка, желчного пузыря или кишечника, так и непроходимости больного органа вследствие сужения его просвета воспалительного или опухолевого происхождения, наличия конкремента в желчном пузыре.
Боль в брюшной полости сопутствует различным заболеваниям или повреждениям центральной и периферической нервной системы.
Клиническими проявлениями висцеральной гиперчувствительности являются симптомы гипералгезии и аллодинии. Гипералгезия может проявляться в виде повышенной чувствительности к болевым стимулам и ощущением боли, вызванным неболевыми стимулами. Аллодинией называется расстройство функции, вызываемое болевыми воздействиями. Такие симптомы СРК, как метеоризм, нарушение моторики, транзита и акта дефекации, рассматриваются как вторичные, вызванные синдромом боли.
Далеко не всегда удается определить пусковой момент, повлекший за собой нарушение функции органа. В развитии заболевания большое значение имеет состояние высшей нервной деятельности и тип личности больного. Считается, что по характеру выраженности нервно-психических реакций больные с СРК составляют пограничную группу между нормой и психопатологией.
Диагноз, дифференциальный диагноз
Объективная оценка болевых ощущений затруднена. Интенсивность их зависит от ряда факторов: типа высшей нервной деятельности, эмоционального фона, обстановки, в которой больной находится. Можно объективизировать интенсивность болей по визуально-аналоговой шкале.
Оценку боли должен проводить сам больной. Ответ на вопрос: «Насколько сильную боль вы ощущаете?» может быть представлен в виде горизонтальной линии длиной 100 мм с надписями на концах: «Боли совсем не было» (слева) и «Нестерпимая боль» (справа). Больному предлагают ответить на вопрос, поставив метку на линии. Шкалу следует обязательно использовать в случаях проведения клинических исследований.
При объективном обследовании необходимо иметь в виду, что боль может быть связана с кожным покровом живота и мышцами брюшного пресса. Интенсивность болевых ощущений в животе зависит от степени чувствительности нервных сплетений. Солнечное сплетение располагается в глубине брюшной полости влево и вверх от пупка. Кнаружи и несколько вниз от пупка расположены брыжеечные сплетения - верхнее справа и нижнее слева от пупка.
Характер боли обычно не играет решающей роли в дифференциальной диагностике. Тем не менее, если боль продолжается годами, не связана с физиологическими функциями и у больного отсутствуют изменения внутренних органов, которыми можно было бы ее объяснить, можно предполагать психогенный генез болевых ощущений.
Таким образом, правильная интерпретация болевого синдрома и знание его особенностей при различных заболеваниях позволяет врачу определить: а) предварительный диагноз; б) степень остроты патологического процесса и в) лечебную тактику.
Лечение
При появлении болей в животе, особенно хронических, больные принимают лекарства еще до обращения к врачу. Наиболее часто пользуются дротаверином, антацидными препаратами, желчегонными средствами и панкреатическими ферментами. Дротаверин обычно оказывает временный обезболивающий эффект при болях в желудке, кишечнике и желчевыводящих путях спастического характера. Желчегонные и ферментные препараты могут способствовать стиханию болей, вызываемых растяжением кишечника газами. Прекращение боли после приема антацидных средств характерно для кислотозависимых заболеваний.
Принципы симптоматической терапии при болях зависят от их происхождения. При висцеральной боли, связанной со спазмами гладкой мускулатуры, болеутоляющее действие оказывают спазмолитические и холинолитические средства с различным механизмом действия.
К традиционным антихолинергическим и спазмолитическим препаратам относятся атропин, дротаверин, папаверина гидрохлорид, платифиллина гидротартрат и метацин (0,002 г х 2 раза в сутки), а также гиасцина бутилбромид, назначаемый по 10 мг х 3 раза в сутки, блокатор м1-холинорецепторов пирензепин (0,05 г х 2-3 раза в сутки), м-холиноблокатор дицикловерин - вводят в/м по 0,02 г.
В настоящее время чаще применяют блокаторы натриевых и кальциевых каналов. Представителями последнего поколения подобных препаратов являются гидрохлорида мебеверин, пинаверия бромид и альверина цитрат.
Мебеверин блокирует натриевые каналы, что ограничивает приток калия и предотвращает таким образом мышечный спазм. Препарат избирательно действует на кишечник и билиарный тракт. Назначают его по 0,2 г (1 капсула) 2 раза в сутки, за 15-20 мин до еды.
Пинаверия бромид представляет собой спазмолитик миотропного действия. Препарат избирательно блокирует потенциал-зависимые кальциевые каналы L-типа гладкой мускулатуры кишечника и препятствует избыточному поступлению кальция внутрь клетки. Препарат не обладает антихолинергическим, вазодилататорным и антиаритмическим действием. Его назначают по 0,05 г 3 раза в сутки, до еды.
Альверина цитрат содержит миотропный спазмолитик цитрат альверина и пеногаситель симетикон. Альверин обладает модулирующим действием на моторику, а симетикон снижает газообразование в кишечнике. Препарат назначают по 1 капсуле 3 раза в сутки перед едой.
Попытки применения синтетических аналогов энкефалина в качестве регуляторов моторики, уменьшающих боли, привели к созданию тримебутина. Эффект тримебутина обусловлен влиянием на опиоидные рецепторы ЖКТ. Установлено, что он снижает висцеральную гиперчувствительность слизистой кишечника [5,6].
Тримебутин назначают по 0,1—0,2 г 3 раза в сутки, перед едой, продолжительность лечения 2-4 недели.
Для лечения больных СРК с выраженной висцеральной гиперчувствительностью, психогенными болями следует применять трициклические антидепрессанты (например, амитриптилин). Установлено, что антидепрессанты и нейролептики оказывают влияние на психогенную боль и способны повышать порог висцеральной чувствительности [7].
Отраженная боль, появляющаяся при воспалительных заболеваниях органов пищеварения, может уменьшаться под влиянием анальгетиков - антипиретиков, нестероидных противовоспалительных, препаратов, понижающих чувствительность нервных окончаний и ганглиоблокаторов.
Боль, появляющаяся вследствие раздражения цереброспинальных нервных окончаний париетальной брюшины или корня брыжейки, является результатом перитонита и купируется лишь наркотическими анальгетиками.
Литература
1. Whitehead WE, Crowell MD, Davidoff AL et al. Pain from rectal distension in women with irritable bowel syndrome. Dig Dis Sa, 1997; 42: p.796-804.
2. Григорьев П.Я., Яковенко Э.П.. Абдоминальные боли: этиология, патогенез, диагностика, врачебная тактика. Практикующий врач. 2002:1: 39-41.
3. Полуэктова В.А. Боль в животе при функциональных расстройствах кишечника. Клинические перспективы в гастроэнтерологии, гепатологии. 2001:2:27-33.
4. Парфенов А.И. Болезни илеоцекальной области. М.: Анахарсис, 2005. - 275 c.
5. Kountouras J, Efficacy of trimebutine therapy in patients with gastroesophageal reflux disease and irritable bowel syndrome. Hepatogastroenterology 2002;49(43):193-7.
6. Delvaux M, Wingate D. Trimebutine: mechanism of action, effects on gastrointestinal function and clinical results. J. Internation. Medical Res. 1997; 25(5): 225 - 46.
7. Drossman D.A.The Functional Gastrointestinal Disorders and the Rome III Process.Gastroenterology 2006;130:5:1377-13.
Читайте также:
