Диагностика стадии внутричерепного кровоизлияния по КТ, МРТ
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
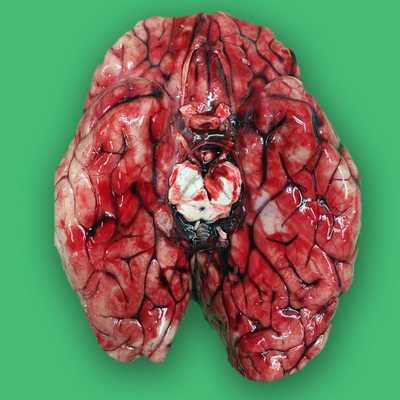
Череп представляет собой соединение нескольких тонких костей между собой. Каждая из них имеет трехслойную структуру - толстая наружная компактная костная ткань - губчатая дипдоидная - тонкая внутренняя компактная костная ткань. К внутренней костной пластинке плотно прилежит твердая мозговая оболочка. Переломы костей черепа происходят вследствие прямого удара и обычно в месте удара. Мозг при травмирующем действии может быть поврежден необязательно в сочетании с переломом костей черепа и необязательно в месте приложения внешней силы. Переломы костей как таковые неопасны для жизни, однако они нередко сопровождаются внутричерепными изменениями - кровоизлияниями, отеком мозга и повреждением вещества мозга. Перелом может быть в любой части черепа, но наиболее тонкие кости, такие как чешуя теменной и височной костей, клиновидный синус и крылья клиновидной кости, повреждаются чаще других. В нейродиагностике нуждается примерно 10% пациентов с ЧМТ и 1% нуждается в хирургическом лечении. Обычно критериями к КТ или МРТ служат меньше 13 баллов по шкале комы Глазго, головные боли и рвота, повторная рвота, утрата сознания (Новоорлеанские критерии и Канадские критерии для КТ), алкогольное опьянение, детский возраст.
Черепно-мозговые травмы (ЧМТ) бывают открытыми и закрытыми. При открытой ЧМТ наблюдается нарушение целостности костей черепа и оболочек мозга.
Переломы костей черепа могут быть линейными, диастатическими (вдоль шва), вдавленными и выпуклыми. Последние встречаются у детей при вовлечении нижележащих оболочек и вещества мозга. При тяжелой ЧМТ частота переломов костей свода черепа доходит до 1,5-2,7%. Тяжелые переломы часто сочетаются с пневмоцефалией, проходят через придаточные пазухи и сочетаются с повреждением мягких тканей головы. Линейные переломы могут визуализироваться уже на топограммах, по которым производится выбор зоны интереса при проведении КТ. По мере заживления линию перелома становится труднее различать. Линейные перелома у детей заживают меньше чем за 3-6 месяцев, в то время как у взрослых от 2 до 3 лет.
Повреждения при закрытой ЧМТ бывают локальными, диффузными и вторичными. К локальным повреждениям при ЧМТ относят оболочечное и внутримозговое кровоизлияние, контузию и прямое повреждение ствола мозга, артерий, гипоталамуса и (или) черепных нервов. Диффузное аксональное повреждение напрямую не коррелирует с силой внешнего воздействия и связано, по-видимому, с ротационным действием. При диффузном аксональном повреждении выявляются кровоизлияния и очаги некроза в мозолистом теле, задних отделах Варолиева моста и, иногда, в глубинных отделах мозга. К вторичным посттравматическим повреждениям относят некроз медиальных отделов (парагиппокампальных) височной доли, локальный инфаркт вследствие компрессии артерии, инфаркт пограничных зон и гипоксические изменения вследствие общей гипотензии, диффузный ишемический некроз в связи с внутричерепной гипертензией, вторичные кровоизлияния в ствол в связи с повышением внутричерепного давления и грыжей через намёт мозжечка.
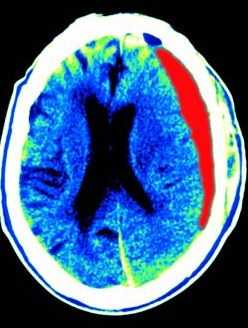
Наибольшей информативностью КТ обладает в диагностике острых кровоизлияний, возникающих вследствие родовой и постнатальной травм. После ЧМТ САК, в отличие от разрывов аневризм, чаще бывают локальными . На КТ можно отчётливо визуализировать скопления крови в межполушарной щели и в прилежащих бороздах, за счет чего определяется увеличение плотности и толщины задних отделов серповидного отростка. На КТ они представляют собой серповидной, иногда плосковыпуклой или неправильную формы полосу измененной плотности. СГ в острой стадии встречаются в 3-5 раз реже САК. СГ обычно распространяются на все полушарие или большую его часть и имеют серповидную форму. Определенные сложности в дифференциации оболочечных гематом вызывают ушибы полушарий мозга, сдавленные гематомой, в связи с чем субдуральная гематома может иметь как вогнутый, так и выпуклый край. Изменение формы СГ от серповидной до двояковыпуклой связывается также с её увеличением в результате повторных кровоизлияний. Субдуральные скопления крови, имеющие большую толщину и локализующиеся в области боковой щели, схожи с эпидуральной гематомой. Форма и распространение эпидуральной гематомы зависит от анатомических взаимоотношений костей черепа и твердой мозговой оболочки, места её локализации и объема излившейся крови. При КТ определяется двояковыпуклая, реже плосковыпуклая зона измененной плотности, прилегающей к своду черепа. СГ имеет ограниченный характер и обычно локализуется в пределах 1-2 долей.
В динамике происходит постепенное снижение плотности гематомы, начиная с 3-5 дня после травмы. Хронические гематомы при КТ могут характеризоваться низкой или смешанной плотностью .
Сотрясение головного мозга при КТ не дают очаговых и диффузных изменений. Контузионные очаги в зависимости от выраженности деструктивных изменений, отека мозга и количества излившейся крови могут выглядеть следующим образом:
- В виде зоны пониженной плотности, как проявление локального отека мозга. Этот вид поражения не исключает наличия в нем диапедезных кровоизлияний;
- В виде зоны пониженной плотности, включающей мелкоточечные повышения плотности, соответствующие кровоизлияниям;
- В виде одиночных или множественных очагов округлой или овальной формы интенсивного гомогенного повышения плотности до 60-80HU (рис.), что соответствует гематомам в деструктивных очагах.
Диффузное аксональное повреждение мозга, характеризуется небольшими (5-9мм) очагами повышенной плотности, локализующиеся в семиовальных центрах обоих полушарий, мозолистом теле, подкорковых ядрах и перивентрикулярном веществе мозга.
Внутримозговые гематомы на КТ выявляются в виде облаковидных зон гомогенного интенсивного повышения плотности различных размеров, с четко очерченными краями, часто с перифокальным отеком .
Диффузное увеличение объема мозга в связи с его отёком проявляется умеренным или выраженным сдавлением или желудочковой системы и субарахноидильных пространств, не сопровождающееся грубыми очаговыми поражениями мозга.
Обычно в первые 24 часа после травмы используют КТ, так как она осуществляется быстрее МРТ, доступнее, менее чувствительна к двигательным артефактам, хорошо выявляет кровоизлияние и костные повреждения. Однако в первые 3 часа КТ может недооценивать тяжесть повреждения мозга. МРТ при ЧМТ демонстрирует признаки повреждения уже на самой ранней стадии, включая сверхострую стадию кровоизлияния. Помимо стандартных Т1- и Т2-ВИ МРТ головного мозга в остром периоде травмы хорошо себя зарекомендовали МРТ типа FLAIR и диффузионно-взвешенные МРТ. МРТ контузий головного мозга применимо уже в первые сутки, но оптимально на 2-3 сутки, когда состояние больного уже не столь критично.
После 72 часов МРТ головного мозга предпочтительнее, чем КТ, так как она точнее в выявлении гематом, контузий коры, а также мелких повреждений - петехиальных кровоизлияний, аксонального и нейронального повреждения.
Отек и смещение срединных структур могут привести к компрессии сосудов, вторичной ишемии и инфарктам, хорошо определяемым при МРТ. Контузия головного мозга может быть следствием прямой травмы, либо нарастающего повреждения. В острой стадии КТ более чувствительна к контузиям чем МРТ, так как МРТ хуже визуализирует кровоизлияние в этот период. Однако по мере трансформации молекулы гема МРТ становится чувствительнее. МРТ диагностика кровоизлияний в мозг - важнейшая задача нейровизуализации.
Субдуральные гематомы наблюдаются у 10-20% пациентов с ЧМТ и сопровождаются высокой (50-85%) летальностью. В подострой стадии субдуральные гематомы хорошо определяются при МРТ. Субарахноидальные кровоизлияния (САК) чаще встречаются у детей и пожилых. Обычно они прилежат к месту контузии. Эпидуральные гематомы наблюдаются в 1-4% случаев ЧМТ и обычно сопровождают переломы костей черепа. Внутрижелудочковые кровоизлияния достигают 3% и связаны с высокой летальностью.
Диффузный отек, определяемый при МРТ головного мозга, может привести к вклинению. Степень продольной и поперечной дислокации определяется при МРТ. На основании выполненного КТ и МРТ, а также клинической картины решается вопрос об экстренном хирургическом вмешательстве..
Переломы костей основания черепа могут приводить к пневмоцефалии, что одинаково хорошо видно при КТ и МРТ головного мозга.
Инородные тела обычно определяются с помощью КТ, так как возможности МРТ здесь очень ограничены.
При травме может наблюдаться повреждение сосудов. МРА и КТА могут помочь в выявлении разрывов, расслоений и аневризм. При тяжелой ЧМТ при МРТ может встретиться диффузное аксональное повреждение. Под ним понимают точечные кровоизлияния и очажки непосредственно в белом веществе трактов. Типичны такие очаги на МРТ головного мозга на границе белого и серого вещества, мозолистом теле, стволе мозга. Клиническое течение травмы у таких пациентов более тяжелое и в последствие нередки психические отклонения. взвешенная МРТ. Очаги в мозолистом теле. Очаги могут быть мелкими и плохо видными на обычных МРТ головного мозга.
КТ нативные срезы. Двойной перелом затылочной кости, перелом чешуи височной кости и верхушки пирамиды. имеется умеренное суженые боковых желудочков и субарахноидальных пространств по конвекситальной поверхности. Диффузный умеренный отек головного мозга.
Возраст гематомы по данным КТ
Внутримозговые кровоизлияния рассасываются медленно и могут выявляться даже через несколько месяцев после возникновения. Рассасывание излившейся в мозг крови происходит в определенной последовательности. При этом изменяется количество продуктов распада гемоглобина, что определяет степень плотности геморрагического очага на КТ в единицах Хаунсфилда (G. Hounsfield - ед. Н).
При КТ-исследованиях, сразу после кровоизлияния отмечается высокая плотность гематомы примерно до 80 ед. Н, что обусловлено структурой излившейся неподвижной крови. Этот очаг обычно окружен различной по размерам зоной пониженной плотности. Вследствие распада гемоглобина, в сроки от нескольких дней до 2 недель плотность гематомы уменьшается, становясь идентичной плотности мозгового вещества (изоденсивная фаза). В это время КТ-диагностика геморрагий становится затруднительной.
Динамика КТ-плотности в зависимости от времени образования внутримозговых кровоизлияний:
(1) КТ-плотность очага кровоизлияния по ед. Н:
Субарахноидальное кровоизлияние
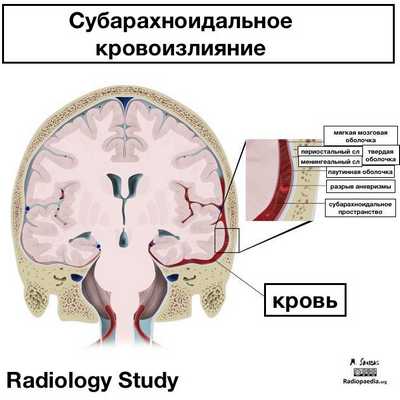
Субарахноидальное кровоизлияние (САК) - это экстрааксиальное внутричерепное кровоизлияние, характеризующееся наличием крови в субарахноидальном пространстве.
Эпидемиология
Возникает обычно у пациентов среднего возраста (чаще до 60 лет). При инсультах субарахноидальные кровоизлияния встречаются в 3% случаев, и в 5% случаев обуславливают смертельный исход.
Этиология
- Травматическое субарахноидальное кровоизлияние.
- Спонтанные САК
- Разрыв аневризмы 75 - 80%
- АВМ 4-5%
- Перимезэнцефальное кровоизлияние
- Дуральная артерио-венозная фистула
- Спинальная артериовенозная мальформация
- Опухоль головного мозга
- Диссекция артерий (сонная, позвоночные).
- Коагулопатии (тромбоцитопения)
- Тромбоз синусов
- Прием кокаина
- Серповидноклеточная анемия
- Апоплексия гипофиза
![]()
Факторы риска для САК
- Артериальная гипертензия
- Пероральные контрацептивы
- Курение табака, использование кокаина
- Колебания АД в течение дня
- Беременность и роды
- Поликистоз почек (аутосомно-доминантно наследуемый)
- Нейрофиброматоз 1 типа
- АВМ
- Заболевания соединительной ткани (Эллерс-Данло IV типа - дефицит коллагена типа III) - ассоциирован с высокой вероятностью разрыва артерий во время ангиографии или эндоваскулярного лечении;
- Синдром семейных аневризм: 2 или более родственников третей степени или более близкого родства имеют подтвержденные ангиографически аневризмы
- Коарктация аорты
- Синдром Рендю-Ослера
- Атеросклероз
- Бактериальный эндокардит
Патология
3 паттерна субарахноидального кровоизлияния, различающиеся от этиологического фактора.
- супраселлярная цистерна с диффузным периферическим распространением
- перимезенцефально и основная цистерна
- изолированно по конвексу больших полушарий
Клинические проявления
- Наисильнейшая головная боль, которую испытывал когда-либо пациент.
- Боль предшественник у 20 -50% за неделю или несколько дней до САК.
- Головная боль - единственный симптом САК у 40% пациентов.
- Менингеальная симптоматика (тошнота, рвота, фотобоязнь, боль в шее).
- Утрата сознания (синкопальные состояния) в результате резкого повышения внутричерепного давления или нарушений сердечного ритма.
- Нарушение уровня бодрствования и сознания (2/3 наблюдений)
- Судороги
- Очаговый неврологический дефицит
- Парез III нерва (при аневризме задней соединит артерии)
- Нижний парапарез и абулия (аневризма передней соединительной артерии)
- Гемипарез, афазия или игнорирование (аневризма СМА)
- Парез взора вверх (повышение ВЧД, гидроцефалия, повреждение покрышки среднего мозга)
Преретинальное кровоизлияние (синдром Терсона) (повышение ВЧД) - Кома после САК может быть результатом каждого патологического состояния или их комбинации:
- Повышение внутричерепного давления
- Повреждение ткани мозга в результате паренхиматозного кровоизлияния
- Гидроцефалия
- Диффузная ишемия (после значимого повышения ВЧД)
- Судорожные припадки
- Снижение мозгового кровотока в результате снижения сердечного выброса (нейрогенный оглушенный миокард- “neurogenic stunned myocardium”)
Для оценки прогноза при САК используют шкалы:
- Шкала Хант-Хесс (Hunt-Hess)
- Шкала Фишер (Fischer)
- Шкала WFNS (World Federation Neurologic Surgeon scale)
Шкала Хант-Хесс (Hunt-Hess)
Шкала используется для оценки тяжести состояния больных с субарахноидальным кровоизлиянием в остром периоде.
- 0 степень
неразорвавшаяся аневризма - 1 степень
отсутствие симптомов или минимальная головная боль и ригидность мышц затылка (менингеальная симптоматика).
выживаемость составляет 70% - 2 степень
умеренная или выраженная головная боль, ригидность мышц затылка (менингеальная симптоматика), отсутствие неврологического дефицита, кроме пареза черепно-мозговых нервов
выживаемость составляет 60% - 3 степень
вялость, спутанность, минимально выраженный неврологический дефицит,
выживаемость составляет 50% - 4 степень
ступор, умеренный или выраженный гемипарез, ранняя децеребрационная ригидность и вегетативные нарушения
выживаемость составляет 20% - 5 степень
глубокая кома, акинетический мутизм, децеребрационная ригидность
выживаемость 10% - Пациента относят на степень выше, если выявляются сопутствующие системные заболевания такие, как артериальная гипертензия, сахарный диабет, атеросклероз, ХОБЛ, или вазоспазм при ангиографии.
- 1 и 2 степень оперируются незамедлительно при выявлении аневризмы.
- ≥ 3 степень лечатся консервативно до достижения 2 или 1 степени.
- Любая жизнеугрожающая гематома оперируется незамедлительно при любой степени по Хант-Хесс.
Шкала Фишер (Fischer)
Также оценивают риск развития вазоспазма, используя шкалу Фишер (Fischer), основанную на оценке количества крови при первичной КТ и на 5 день после САК. Наибольший риск по развитию вазоспазма имеют пациенты, у которых выявили локализованные сгустки, а также диффузные кровоизлияния слоем более 1 мм.
- 1 степень
нет субарахноидального или вентрикулярного кровоизлияния
вероятность симптоматического вазоспазма: 21% - 2 степень
диффузное субарахноидальное кровоизлияние толщиной нет сгустков крови
вероятность симптоматического вазоспазма: 25% - 3 степень
локальные сгустки и/или слой крови более >1 мм толщиной
+/- внутричерепная гематома или внутрижелудочковое кровоизлияние
вероятность симптоматического вазоспазма: 37% - 4 степень
нет или минимальное субарахноидальное кровоизлияние
имеется внутричерепная гематома или внутрижелудочковое кровоизлияние
вероятность симптоматического вазоспазма: 31%
Шкала Всемирной федерации нейрохирургов
Шкала Всемирной федерации нейрохирургов (WFNS (World Federation Neurologic Surgeon scale)) для оценки тяжести САК использует шкалу комы Глазго (ШКГ) и очагового неврологического дефицита.
- Степень 0
Неразорвавшаяся аневризма
Общая летальность 1% - Степень 1
Глазго 15 баллов и отсутствует очаговый дефицит
Общая летальность 5% - Степень 2
Глазго 13 - 14 балов и отсутствует очаговый дефицит
Общая летальность 9% - Степень 3
Глазго 13 - 14 балов и выявляется очаговый дефицит
Общая летальность 20% - Степень 4
Глазго 7 - 12 балов ± очаговый дефицит
Общая летальность 33% - Степень 5
Глазго 3 - 6 балов ± очаговый дефицит
Общая летальность 76%
Диагностика
- Компьютерная томография (КТ) - первоначальный метод исследования, что обусловленно простотой и доступности метода.
- Магнитно-резонансная томография (МРТ), МР ангиография - использование Flair изображения предпочтительнее для оценки субарахноидального пространства особенно впервые 12 часов. Метод чувствительнее и специфичности, чем КТ, но уступает КТ в связи с долгим временем сканирования.
- Цифровая Ангиография (ЦАГ) - золотой стандарт, максимально чувствительный и специфичный метод исследования.
- Люмбальная пункция (ЛП).
Компьютерная томография (КТ)
КТ является первоначальным исследованием, при помощи которого обязательно определить степень согласно шкалы Фишер (Fischer). Диагноз САК подозревается при наличии уплотнения субарахноидальных пространств.
Чувствительность метода снижается с течением времени (100% в течение первых 12 часов, 93% в течение 24 часов, 50% в течение 7 дней).Распространение крови на при аневризматическом САК
- область виллизиева круга;
- базальная цистерна;
- сильвиева щель;
- между большими полушариями мозга;
- внутрижелудочковое кровоизлияние (обычно затылочный рог бокового желудочка - треугольное уплотнение).
Распространение крови при травматическом САК:
- Обычно сочетается с другими признаками ТЧМТ (отек, очаги ушиба, эпидуральные, субдуральные гематомы)
- Кровь расположена более поверхостно вокруг корковых структур
Магнитно-резонансная томография (МРТ)
Для оценки наличия крови в субарахноидальных пространств особенно в первые 12 часов используется FLAIR последовательность для определения, что проявляется гиперинтенсивным сигналом. SWI изображение чувствительна к продуктам распада гемоглобина.
На МР ангиографии и МР венографии можно выявить аневризму или другой источник кровоизлияния.Минусы МРТ в сравнении с КТ:
- низкая доступность
- длительное время сканирования,
- сложность сканирования нестабильных и интубированных пациентов.
ЦАГ: ангиография
Цифровая субстракционная ангиография - это "золотой стандарт" в диагностике сосудистых патологии, даже при типичной картине на КТ или МРТ, перед оперативной манипуляцией выполняется цифровая ангиография, потому как данная диагностическая процедура оправдано так, как цифровая субстракционная ангиография имеет высокое пространственное разрешение и лучше визуализируются мелкие сосуды, шейку аневризмы и прилежащие сосуды. При помощи ЦАГ возможно получить информацию о питающих сосудах, а также отдифференцировать такие патологии, как артериовенозные мальформации (АВМ) и дуральные артериовенозные фистулы (ДАВФ). Кроме того эндоваскулярная диагностика может быть одновременно и лечебной манипуляций.
Лечение и прогноз
Лечение проводится в специализированном сосудистом центре в зависимости от причины САК
При появлении клинических признаков острой гидроцефалии следует рассмотреть вопрос о проведении наружного вентрикулярного дренирования.
Аневризмы должны подвергаться эмболизации с целью снижения риска рецидива кровотечения. Для этого во время эндоваскулярной операции в аневризму вводятся разделяемые спирали. Альтернативный метод лечения при наличии доступа к аневризме - ее клипирование или создание обходного кровотока, особенно у больных с поддающимися хирургическому удалению гематомами или с острой гидроцефалией. Если больной в сознании, то большинство сосудистых нейрохирургов предпочитают делать операцию в первые 24 ч, чтобы минимизировать риск повторного кровотечения или вазоспазма с развитием инфарктов мозга. Если после субарахноидального кровоизлияния прошло более 24 ч, то некоторые нейрохирурги часто проводят операцию спустя не менее 10 дней; это снижает риск, связанный с формированием вторичной ишемии, но увеличивает риск повторного кровотечения и увеличения общей летальности.
Возраст гематомы на МРТ
Сигнал от крови на МРТ является вариабельным и меняется в зависимости от возраста кровоизлияния.
Интенсивность МР-сигнала от очага кровоизлияния - режим Т2-ВИ):
- внутриклеточный оксигемоглобин.
- изоинтенсивный на Т1
- от изотенсивного до гиперинтенсивного на Т2
1 - 2 дня - острая стадия
- внутриклеточный деоксигемоглобин.
- Т2 - интенсивность сигнала падает (укорочение Т2)
- Т1 - остается изоинтенсивный сигнал на Т1
3 - 7 дней - ранняя подострая стадия
- внутриклеточный метгемоглобин
- сигнал постепенно увеличивается (укорочение Т1) и постепенно становится гиперинтенсивным.
- Т2 - гипоинтенсивный сигнал.
7 - 14-28 дней - поздняя подострая стадия
- внеклеточный гемоглобин.
- за две недели клетки разрушаются и за счет выхода метгемоглобина сигнал на Т2 увеличивается.
Более, чем 14-28 дней - хроническая стадия
Периферическая часть.
- внутриклеточный гемосидерин
- снижение сигнала на Т1 и Т2
Центральная часть.
- экстрацеллюлярный гемихромат
- изоинтенсивный сигнал на Т1
- гипертенсивный на Т2
Схема
Использование в практике.
Не всегда возможно соотносить эти данные к экстракраниальным гематомам.
Режим GRE более чувствительный к старым кровоизлияниям.
Примеры:
У пациента 4 года назад было кровоизлияние в правую теменную долю так, как его усиленно лечили по поводу проблем с сердцем коагулянтами.
1. Schaller B. State-of-the-art imaging in stroke. Nova Biomedical. (2007) ISBN:1600215009. Read it at Google Books - Find it at Amazon
2. Bradley WG. MR appearance of hemorrhage in the brain. Radiology. 1993;189 (1): 15-26. Radiology (abstract) - Pubmed citation
3. Grand DJ, Woodfield CA, Mayo-Smith WW. Practical Body MRI: Protocols, Applications and Image Interpretation (Cambridge Medicine). Cambridge University Press. ISBN:1107014042. Read it at Google Books - Find it at Amazon
4. Leyendecker JR, Brown JJ, Merkle EM. Practical Guide to Abdominal and Pelvic MRI. LWW. ISBN:1605471445. Read it at Google Books - Find it at Amazon
5. Linfante I, Llinas RH, Caplan LR et-al. MRI features of intracerebral hemorrhage within 2 hours from symptom onset. Stroke. 1999;30 (11): 2263-7. doi:10.1161/01.STR.30.11.2263 - Pubmed citation
МРТ диагностика кровоизлияний в мозг
![субдуральная гематома]()
МРТ головного мозга. Т1-взвешенная аксиальная МРТ. Субдуральная гематома. Цветовая обработка изображения.
Все кровоизлияния в мозг могут быть разделены на следующие типы:
- интрапаренхимальное
- субарахноидальное
- субдуральное
- эпидуральное
- внутрижелудочковое
- внутриопухолевое
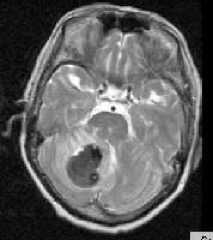
Интрапаренхимальные кровоизлияния являются следствием гипертонии и проявляются в виде кровоизлияний в вещество мозга (геморрагический инсульт) и гипертензивных синдромах. Геморрагический инсульт возникает вследствие разрыва изменённых (гиалиноз, микроаневризмы) сосудов при повышении артериального давления. Частота геморрагического инсульта составляет около 9 случаев на 100 тысяч населения. Это 10-18% от всех смертей. По отношению к всем острым нарушениям мозгового кровообращения (ОНМК) на геморрагический инсульт приходится 10-20%. Кроме того, еще наблюдаются вторичные диапидезные кровоизлияния при ишемическом типе ОНМК. Также кровоизлияния типичны для венозных инфарктов. Возраст пациентов обычно старше 45 лет. Локализация геморрагического инсульта может быть почти любой, но чаще это базальные ядра, таламус, мозжечок.
Диагностика состоит в выполнении КТ и МРТ головного мозга. Отображение крови на МРТ зависит от сроков.
![геморрагический инсульт]()
МРТ головного мозга. Аксиальная Т2-взвешенная МРТ. Кровоизлияние в мозжечок.
![смешанный]()
МРТ головного мозга. Т1-взвешенная корональная МРТ. Смешанный ишемический инсульт. Ранняя подострая стадия.
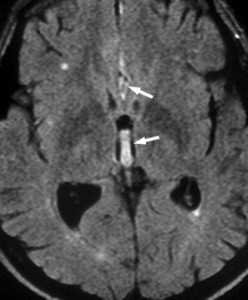
Субарахноидальное кровоизлияние (САК) - это кровоизлияние между арахноидальной и мягкой мозговыми оболочками. Эпидемиология САК отличается в разных странах, в России около 6 на 100 тысяч населения. Самой частой причиной САК является травма, затем разрыв мешотчатой аневризмы (85% от нетравматических спонтанных кровоизлияний). На оставшиеся 15% нетравматических кровоизлияний приходятся доброкачественное перимезэнцефальное кровоизлияние неясной этиологии и разрыв вен. Смертность от САК очень высокая, и зависит от массивности и расположения кровоизлияния.
Клинические проявления состоят из:
- Неожиданно приступ тяжёлой головной боли
- Фотофобия, тошнота, рвота
При неврологическом осмотре выявляются менингеальные знаки - часто единственный признак САК. Ксантохромия СМЖ появляется через 12 и более часов после САК и может быть только методом позднего его подтверждения. Предлагаются разные подходы к лучевой диагностике САК. В первые сутки предпочтительна МРТ, так как кровь уже может быть видна на Т2-МРТ градиентного типа или FLAIR. В более поздние сроки, до 3-5 дня предпочтительнее КТ. Затем опять МРТ, которая чувствительнее КТ в подострую и хроническую фазы кровоизлияния.
Количество крови оценивается по шкале Фишера. Она делит кровоизлияние на 4 группы:- Не визуализируется кровь
- Диффузное САК с толщиной до 1 мм, без сгустков
- Сгустки крови и (или) толщина САК больше 1 мм
- Внутримозговое или внутрижелудочковое кровоизлияние в сочетании с САК
![САК-обр]()
МРТ головного мозга. Аксиальная МРТ типа FLAIR. Аневризма и САК, внутрижелудочковое кровоизлияние.
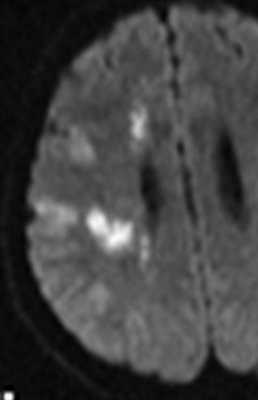
Субарахноидальное кровоизлияние опасно вазоспазмом, который наблюдается на 5-7 сутки. Сам спазм хорошо определяется при дуплексном сканировании. При МРТ головного мозга можно выявить ранние признаки ишемического инсульта.
![вазоспазм при САК]()
МРТ головного мозга. Диффузионно-взвешенная МРТ последовательность. ОНМК в острой стадии вследствие вазоспазма.
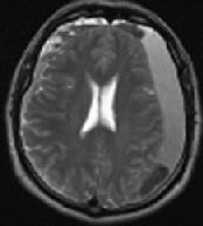
Субдуральная гематома обычно возникает вследствие разрыва вен. Причины субдуральной гематомы - травма, антикоагулянтная терапия, резкая декомпрессия при шунтировании желудочков по поводу гидроцефалии. Очень редко встречаются субдуральные гематомы при разрыве аневризм и АВМ. Клинические проявления связаны смасс-эффектом. Частота субдуральных гематом составляет около 1 случая на 10 тысяч населения. Располагаются субдуральные гематомы по конвекситальной поверхности, изредка, вдоль межполушарной щели и намёта, в области задней черепной ямки. Может быть сочетание субдуральной гематомы с кровоизлиянием в соседние участки мозга. прогноз в этих случаях неблагоприятный. Отображение гематомы на КТ и МРТ зависит от их давности. Субдуральные гематомы имеют форму серпа.
![Субдуральная гематома подострая]()
МРТ головного мозга. Аксиальная Т2-взвешенная МРТ. Подострая субдуральная гематома.
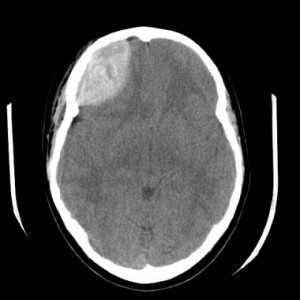
Эпидуральная гематома (экстрадуральная гематома) имеет травматическое происхождение. Это скопление крови внутренний костной пластинкой и твердой мозговой оболочкой. Обычно гематома расположена под областью перелома костей черепа. Причиной кровоизлияния является разрыв оболоченной артерии. Встречаются эпидуральные гематомы вдвое реже субдуральных. По форме гематома двояковыпуклая. Чаще всего диагностируется в неотложных условиях методом КТ. МРТ обычно применяется при спинальных эпидуральных гематомах.
![КТ - эпидур гематома]()
КТ. Эпидуральная гематома.
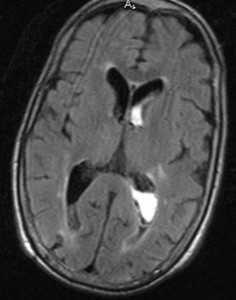
Внутрижелудочковые кровоизлияния бывают первичные и вторичные. Первичные кровоизлияния наблюдаются при внутрижелудочковых опухолях, некоторых аневризмах (задней нижней мозжечковой со скоплением крови в 4 желудочке) и субэпендимальных кавернозных ангиомах. Вторичные кровоизлияния возникают как следствие прорыва крови в желудочки при интрапаренхимальных кровоизлияниях и САК.
![внутрижел кровоизл]()
МРТ головного мозга. Аксиальная Т2-взвешенная МРТ типа FLAIR. Внутрижелудочковое кровоизлияние.
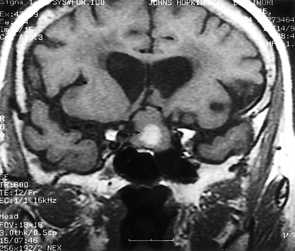
Внутриопухолевые кровоизлияния встречаются редко. обычно они не обширные, как, например, при апоплексиях аденом гипофиза. Апоплексия - это острое нарушение кровоснабжения гипофиза с некрозом или кровоизлиянием. Частота около 10% случаев макроаденом. Клинически апоплексия появляется головными болями, рвотой и зрительными нарушениями. Изредка обширные кровоизлияния наблюдаются в метастазах.
![Апоплексия аденомы]()
МРТ головного мозга. Корональная Т1-взвешенная МРТ. Апоплексия макроаденомы гипофиза с кровоизлиянием.
Внутримозговое кровоизлияние любого типа относится к экстренным состояниям и МРТ в СПб выполняется, как правило в приемном покое больницы, либо делают срочно КТ. В подострую стадию возможности МРТ СПб позволяют выполнять исследование стационарных условиях и в хронической на открытом МРТ.
Читайте также: