Дифференциальный диагноз мигрени и головной боли напряжения. Доброкачественная рецидивирующая головная боль.
Добавил пользователь Владимир З. Обновлено: 01.02.2026
Головная боль напряжения (ГБН) относится к самой распространенной в популяции форме первичных головных болей. Пациенты, страдающие ГБН, могут испытывать различные проявления от редких эпизодов легкой или умеренной до хронической, практически ежедневной го
Tension type headache (TTH) is the most prevalent type of primary headache in general population. Patients suffering from TTH can experience different attacks from infrequent episodes of mild or moderate pain to chronic practically daily headaches. TTH is considered as benign type of head pain that could sometimes be significantly disabling. Many cases of TTH could be self-treated provided that diagnosis is correct and the treatment option recommended in guidelines applied.
Среди многообразия причин головных болей 90% случаев приходится на две основные формы: головную боль напряжения (ГБН) и мигрень, также достаточно частым является их сочетание у одного пациента. ГБН и мигрень встречаются примерно у 80% лиц в популяции и входят в десятку самых частых причин нарушения повседневного функционирования пациентов [1].
ГБН традиционно рассматривается как доброкачественная форма первичной головной боли, которая является самой частой и по распространенности намного опережает другие типы цефалгий. ГБН характеризуется значительной вариабельностью течения и клинических проявлений от редких эпизодов легкой или умеренной до хронической, практически ежедневной головной боли.
В настоящее время термин ГБН является общепризнанным, ее определение и диагностические критерии представлены в Международной классификации головных болей (МКГБ). Ранее эту форму обозначали разными терминами: головная боль мышечного напряжения, психомиогенная головная боль, стрессовая головная боль, психогенная головная боль, идиопатическая головная боль [2].
Особенности диагностики головной боли напряжения в общемедицинской практике
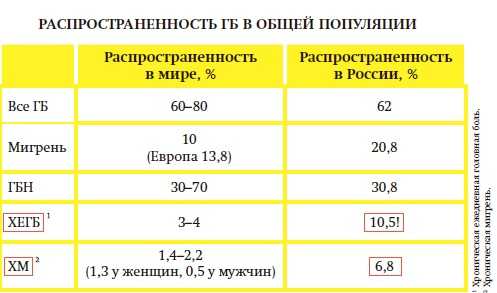
В 2011 году опубликованы данные различных эпидемиологических исследований, проведенных в 101 стране мира [3]. Согласно результатам этих исследований эпизодическая ГБН относится к самой частой форме, распространенность которой в популяции достигает в некоторых странах 70% [3]. В среднем ее представленность у взрослых составляет 42% [4], причем у женщин больше, чем у мужчин. Хроническая ГБН встречается примерно у 1-3% взрослых лиц [1]. В России было опрошено 2725 жителей 35 городов [5]. Из всех опрошенных 62,9% отметили наличие головной боли, не связанной с простудой, похмельным синдромом, инфекцией или травмой головы. Среди них у 515 была диагностирована эпизодическая форма ГБН (25,4%), что составило ее общую распространенность в течение года 30,9% среди взрослого населения. Следует отметить, что только 9,4% пациентов посещали доктора по поводу головной боли, причем чаще пациенты обращались к врачу общей практики (ВОП). Из всех опрошенных пациентов с ГБН 55,6% ответили, что регулярно используют средства для купирования головной боли: 17,3% использовали только простые анальгетики, 38,2% использовали комбинированные анальгетики и 1% — селективные ингибиторы циклооксигеназы-2 (ЦОГ-2) [5].
С одной стороны, жалоба на головную боль является наиболее частой причиной обращений пациентов к врачам. В среднем количество медицинских консультаций по поводу головных болей составляет 30,3 на 1000 мужчин и 55,4 на 1000 женщин [6]. Между тем значительная часть лиц, страдающих систематически головной болью, не обращаются за помощью. Причем среди пациентов с ГБН этот процент максимальный. Только 45-60% с ГБН (64% пациентов с мигренью) обращались хотя бы раз к специалисту, а повторно консультировались только 32% из них [32, 33].
Масштабные клинические наблюдения и специальные исследования показывают, что основная часть пациентов с ГБН при обращении за медицинской помощью приходят к ВОП. Так, консультации по поводу головной боли составляют 44 случая на 1000 консультаций у ВОП, и хотя только в 2-3% случаев они направляют пациентов с головной болью к неврологам, эти случаи составляют до двух третей общего количества первичных неврологических консультаций [7].
Важным условием эффективного ведения пациента с любой первичной головной болью является корректный диагноз, поскольку принципы, в том числе симптоматической терапии, различны при разных формах цефалгий. Между тем уровень диагностики первичных головных болей, как показывают специальные исследования, остается не удовлетворительным. Так, в исследовании большой выборки пациентов с первичным обращением к ВОП было показано, что в 70% случаев диагноз не был поставлен, у 24% был диагностирован один из типов первичной, а в 6% случаев — вторичной (симптоматической) головной боли [7]. Чтобы понять, каким образом осуществляется диагностика в первичном звене, было предпринято исследование 91 121 пациента [8]. Диагноз первичной головной боли был поставлен у 23,9% пациентов (ГБН — 23,0%, мигрень — 73,0% и кластерная головная боль — 4,0%). В 6% случаев поставлен диагноз вторичной головной боли, и среди этих случаев самым частым предварительным диагнозом были головные боли, связанные с патологией придаточных пазух носа. При этом последующее обследование подтвердило диагноз только в 5,3% случаев, у остальных пациентов диагностированы первичные головные боли (в основном ГБН и мигрень). Анализ представленности головных болей в разных возрастных категориях показал, что распространенность всех первичных головных болей значительно снижается после 30 лет и только распространенность ГБН остается стабильно высокой. Одновременно число неклассифицируемых головных болей остается высоким во всех возрастных категориях, но у лиц старшего возраста их представленность еще выше. Таким образом, можно сделать вывод, что в подавляющем большинстве случаев новых обращений по поводу головной боли диагноз пациентам не устанавливается. Среди этих трудных с диагностической точки зрения категорий основной является ГБН [8, 9].
Клинические признаки и классификация головной боли напряжения
ГБН — это первичная головная боль, которая проявляется приступами цефалгии легкой или умеренной интенсивности, в ряде случаев сопровождающейся разнообразными неболевыми проявлениями [10]. Предполагается, что именно умеренный характер боли является основной причиной, почему пациенты не ищут медицинской помощи и предпочитают заниматься самолечением. Лишь когда атаки становятся частыми или заболевание трансформируется в хроническую форму, пациенты прибегают к помощи специалистов.
С клинической точки зрения ГБН характеризуется выраженным полиморфизмом, прежде всего по частоте болевых эпизодов. Существующее множество клинических подтипов ГБН обусловливает необходимость их рубрификации. В МКГБ она подразделяется на типы течения в зависимости от частоты эпизодов (по показателю количества дней с головной болью в месяц) и определяемого клинически вовлечения напряжения перикраниальной мускулатуры (табл. 1) [2].
Хроническая форма ГБН это тяжелое заболевание, вызывающее значительное снижение качества жизни. Но и частая эпизодическая ГБН может быть также ассоциирована со значительной дезадаптацией и иногда требует длительного интенсивного лечения. Напротив, нечастая ГБН является весьма распространенной в популяции формой и обычно не вызывает серьезных ограничений в повседневной жизни. Поэтому такое подразделение в большой степени позволяет выделять ту категорию пациентов, которая нуждается в медицинском наблюдении [11, 12].
В МКГБ [17] для каждого подтипа ГБН имеются диагностические критерии в соответствии с представленной выше классификацией. Нечастая эпизодическая головная боль напряжения определяется как нечастые эпизоды головной боли продолжительностью от нескольких минут до нескольких суток с частотой эпизодов не более 1 дня в месяц (табл. 2). При частой эпизодической ГБН частота эпизодов варьирует от 1-14 дней/месяц, а при хронической — головная боль у пациента длится ≥ 15 дней/месяц или ≥ 180 дней/год.
Обследование пациентов с головной болью напряжения
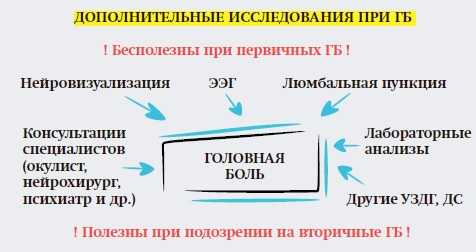
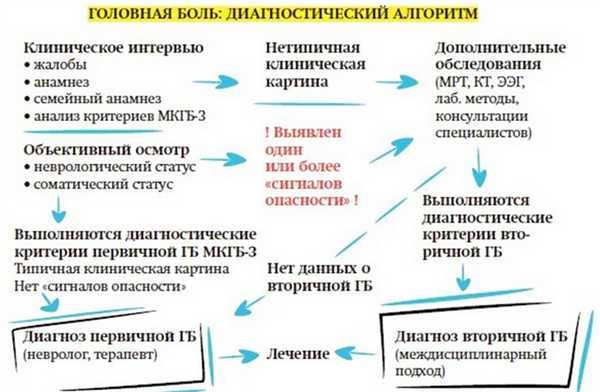
В идентификации любой формы первичной головной боли «золотым стандартом» является клинический диагноз, который основывается на двух принципах: 1) анализ самоотчетов пациентов по данным дневников головной боли и 2) анализ результатов клинического интервью, предполагающий детальный расспрос пациента. Если в результате применения этих подходов головная боль отвечает критериям диагностики ГБН, описанным в табл. 3 и нет изменений при неврологическом и общесоматическом исследовании, необходимости в последующем параклиническом тестировании нет. Однако в ряде случаев для исключения вторичного (симптоматического) характера головной боли пациенту может потребоваться то или иное дополнительное обследование. Согласно рекомендациям Европейской федерации неврологических обществ (European Federation of Neurological, Societies EFNS) нейровизуализация в случаях рецидивирующих головных болей требуется лишь в некоторых случаях: атипичные характеристики головной боли, наличие эпилептических припадков, наличие неврологических жалоб или признаков, наличие в анамнезе указаний на вирус иммунодефицита человека, онкологическое заболевание или нейрофиброматоз [12].
Для идентификации ГБН особое практическое значение имеет исследование перикраниальных мышц. Мануальная пальпация перикраниальной мускулатуры имеет большую клиническую ценность, однако в рутинной клинической практике, к сожалению, используется крайне редко. Между тем при пальцапации мышц скальпа у пациентов с ГБН, как правило, обнаруживаются изменения, которые важны как для понимания происхождения собственно боли при ГБН, так и для выбора тактики ее лечения. Многие пациенты, страдающие ГБН, не находят связи между болью в голове и напряжением в мышцах шеи, плеч, повышенной чувствительностью этих зон к боли при мануальной пальпации, несмотря на то, что активные жалобы на эти расстройства присутствуют у половины пациентов [13]. Эта боль и напряжение перикраниальных мышц часто рассматриваются пациентами как самостоятельная проблема и поэтому служат поводом для дополнительного лечения анальгетиками независимо от течения головных болей.
В соответствии с принципами МКГБ диагноз ГБН в основном базируется на клинических признаках и анамнестических данных, а напряжение перикраниальных мышц рассматривается как факультативный критерий диагностики ГБН. При этом клинико-экспериментальные исследования показывают практически облигатное участие мышечного фактора в патогенезе ГБН [14, 15]. Так, при раздражении перикраниальных мышц у пациентов с ГБН показано наличие характерного паттерна снижения порогов боли [16], что свидетельствует о наличии феномена центральной сенситизации [15] как основного механизма формирования хронической боли. Между тем другие часто используемые показатели, такие как наличие триггерных точек, отраженный болевой паттерн, уровень мышечной активности и объем движений, показывают спорные результаты [14]. Специальные исследования роли мышечных факторов показывают более сложные формы активации мышечной системы в патофизиологии ГБН [17]. В отличие от здоровых лиц основные изменения в мышечной системе при ГБН связаны со значительным снижением моторной производительности при выполнении целевых заданий, направленных на активное участие шейного отдела позвоночника [18]. Нарушение эффективности моторной деятельности предполагает, что в основе лежат изменения афферентного потока из цервикальных мышц, что возможно связано с наличием болевого синдрома [1, 19]. Ощущение боли в голове может быть результатом суммации ноцицептивных потоков из краниальных и экстракраниальных структур, конвергирующих в нейронах тригеминального каудального ядра. Усиление периферического ноцицептивного потока ответственно за развитие центральной сенситизации и нарушение центральных механизмов обработки болевых сигналов, что создает условия для формирования персистирующих ГБН [12].
При проведении дифференциального диагноза ГБН, прежде всего, следует разграничивать ее с мигренью, цервикогенной головной болью, а также некоторыми симптоматическими формами, среди которых наиболее частой является медикаментозно-индуцированная головная боль [13, 20-22].
Принципы лечения головной боли напряжения
Лечение ГБН предполагает два основных направления: профилактическое (превентивное) курсовое лечение и симптоматическая терапия (купирование приступа головной боли). Купирующая терапия преследует цель быстро и эффективно подавить или облегчить боль и обеспечить пациенту восстановление функционирования. Цель превентивного лечения — минимизировать число приступов головной боли. Когда требуется превентивная терапия, она назначается одновременно с симптоматической.
Среди фармакологических средств профилактики ГБН наиболее часто используемым средством является амитриптилин в дозе 75-150 мг/день [23]. В нескольких исследованиях показана эффективность агониста α-адренорецепторов тизанидина в дозе до 18 мг/день [24].
Купирование приступа ГБН традиционно основывается на применении безрецептурных анальгетиков, которые пациент чаще всего принимает самостоятельно, что делает невозможным для врача мониторирование эффектов лечения. Именно по этой причине безопасность применяемого анальгетика является его приоритетным качеством.
Хорошо изучены при ГБН эффекты применения ацетилсалициловой кислоты [25]. Комбинированные средства, содержащие простые анальгетики и кофеин, также эффективны. По данным рандомизированных контролируемых исследований ацетаминофен также более эффективен, чем плацебо, но уступает по эффективности другим нестероидным противовоспалительным препаратам (НПВП) [26]. НПВП традиционно рассматриваются как средства выбора для купирования эпизодов ГБН, поскольку они подавляют активность провоспалительных пептидов, ответственных за механизмы генерации боли [15]. Среди класса НПВП наиболее изученным средством для симптоматического лечения ГБН является ибупрофен [4, 25, 27, 28]. В сравнительном исследовании B. Packman с соавт. [29] сравнивали эффективность ибупрофена в дозе 400 мг с парацетамолом в дозе 1000 мг для лечения ГБН. По основным показателям эффективности ибупрофен достоверно превосходил как плацебо, так и парацетамол (рис.).
Учитывая тот факт, что доля лиц с ГБН, которые прибегают к самостоятельному купированию головных болей, весьма высока, появилась необходимость в выработке рекомендаций для оптимизации самостоятельного лечения головной боли. Совместными усилиями обществ головной боли Германии, Австрии и Швеции были опубликованы рекомендации для самолечения ГБН и мигрени, которые адресованы врачам общей практики, фармацевтам и пациентам с головными болями [30]. Согласно этим рекомендациям при ГБН следует применять следующие лекарственные средства: фиксированные дозы комбинаций ацетаминофена, ацетилсалициловой кислоты и кофеина, ацетаминофена и кофеина, а также монотерапию с применением ибупрофена, ацетилсалициловой кислоты или диклофенака [30].
Когда пациента с головной болью напряжения необходимо направлять к специалисту? Направление к специалисту является обязательным, прежде всего, в тех случаях, когда не до конца ясен диагноз или когда не удается получить ожидаемый ответ на терапию. Пациенты, у которых наблюдается тенденция к частому и бесконтрольному приему анальгетиков, находятся в зоне риска развития медикаментозно-индуцированной головной боли, что также требует обязательного привлечения невролога для осуществления процедуры отмены абузусного препарата [31, 32]. Бóльшая часть пациентов может прибегать к самостоятельному лечению приступов головной боли при соблюдении некоторых обязательных условий: корректный диагноз ГБН, выставленный врачом, применение наиболее безопасных и эффективных препаратов, изученных в специальных исследованиях.
Литература
Г. Р. Табеева, доктор медицинских наук, профессор
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова, Москва
Головная боль напряжения и мигрень: ошибки диагностики и лечения
Ведущий научный сотрудник отдела по изучению пароксизмальных состояний и диссомний при пограничных психических расстройствах ГБУЗ НПЦ им. З. П. Соловьева Департамента здравоохранения Москвы, доктор мед. наук, профессор Вера Осипова в рамках вебинара рассказала о современной классификации и принципах диагностики головной боли, а также обратила внимание на ошибки в лечении.
Классификация

Вера Осипова:
Пациент с головной болью (ГБ) — очень часто неприкаянный человек. Он обивает пороги лечебных учреждений, записывается на прием ко многим специалистам, но проблема остается нерешенной. Пациенты, которые ко мне приходят, говорят: «Вы моя последняя надежда, я 5 лет хожу по врачам, вот мои диагнозы, дополнительные исследования, назначенное лечение, но облегчения я не испытываю».
Эксперт приводит статистику наиболее распространенных в мире неврологических заболеваний (число случаев с 1990 по 2015 год): головная боль напряжения (ГБН) — около 1,5 млрд, мигрень — около 1 млрд, лекарственно-индуцированная головная боль (ЛИГБ) — около 60 млн и только потом идет болезнь Альцгеймера и другие виды деменции — около 46 млн.
— Главным стандартом диагностики ГБ в мире является Международная классификация головной боли (МКГБ). В настоящее время форма ГБ выставляется в соответствии с МКГБ-3 (2018), — обращает внимание Вера Осипова.
МКГБ-3 включает 3 части:
- первичные ГБ (не связанные с заболеваниями мозга и других структур головы и шеи (главы 1-4));
- вторичные ГБ (связанные с другими заболеваниями (главы 5-12));
- болевые расстройства краниальных нервов и другие лицевые боли (главы 13-14).
В первой части (первичная ГБ) 4 главы: 1-я — мигрень, 2-я — ГБН, 3-я — пучковая (кластерная) ГБ и другие тригеминальные вегетативные цефалгии (пароксизмальная гемикрания, синдромы SUNCT и SUNA, гемикрания континуа), 4-я — другие первичные ГБ.
Эксперт уточняет, что другие первичные ГБ — это первичная кашлевая ГБ; первичная ГБ при физическом напряжении; первичная ГБ, связанная с сексуальной активностью; первичная «громоподобная» ГБ; ГБ, связанная с холодовыми стимулами; ГБ, связанная с внешним давлением; первичная колющая ГБ; монетовидная ГБ; гипническая ГБ; новая ежедневная персистирующая ГБ. Особого внимания требуют первые 4 формы. Если пациент жалуется на них, можно заподозрить вторичные ГБ, поэтому необходимо тщательное обследование.
Выделяет эксперт первичную «громоподобную» боль, когда у пациента резко, буквально за несколько секунд нарастает боль до 10 баллов по визуально-аналоговой шкале (ВАШ), и это один из симптомов субарахноидального кровоизлияния. Хотя «громоподобная» боль может возникать при принятии холодного душа, избыточной физической нагрузке и так далее.
Вторая часть (вторичные ГБ) включает главы с 5-й по 12-ю. Это ГБ, связанные:
Это миф, что часто ГБ связана с гипертонической болезнью. Только очень высокие цифры давления могут вызывать эту боль.
— Любопытна 10-я глава — нарушение гомеостаза, куда входят в том числе ГБ, связанные с подъемом на высоту, например, у альпинистов. Здесь же кроется диагноз, который в России устанавливают избыточно, — ГБ, связанная с артериальной гипертензией, — уточняет Вера Осипова.
Третья часть — болевые расстройства краниальных нервов и другие лицевые боли. Это боль, связанная с повреждением или заболеванием тройничного (наиболее часто), глоссофарингеального, промежуточного нерва; затылочная невралгия; шейно-язычковый синдром; болевой неврит зрительного нерва; синдром Толосы — Ханта; паратригеминальный окулосимпатический синдром (синдром Редера); повторяющаяся болевая офтальмоплегическая невропатия; синдром пылающего рта; персистирующая идиопатическая лицевая боль; центральная нейропатическая боль (связанная с рассеянным склерозом, после инсульта).
— Хорошая новость в том, что на нашем приеме, так же как и в популяции, преобладают первичные формы ГБ — мигрень и ГБН (эпизодическая и хроническая). На 3-м месте — другие хронические ежедневные головные боли (самая частая — ЛИГБ).
Эксперт приводит статистику датского центра ГБ (по данным обращаемости пациентов): 41 % — мигрень, 25 % — ГБН, 23 % — ЛИГБ, 14 % — кластерная ГБ, 11 % — невралгии тройничного нерва, 6 % — посттравматическая ГБ, 4 % — идиопатическая внутричерепная гипертензия, 5 % — другие ГБ (в т. ч. цервикогенная).
Аспекты диагностики
Вера Осипова объясняет важное правило: диагностика первичных ГБ — исключительно клиническая, т. е. базируется на жалобах, данных анамнеза и объективного осмотра и не требует дополнительных исследований.
— Что необходимо для правильной диагностики ГБН и мигрени? Во-первых, исключить вторичную (симптоматическую) природу ГБ, то есть задать вопросы о «сигналах опасности», если что-то в жалобах пациента настораживает, — поясняет эксперт.
«Сигналы опасности» — признаки вторичной (симптоматической) ГБ:
- ГБ, впервые возникшая после 50 лет или изменившая свой паттерн (появление новых симптомов).
- «Громоподобная» ГБ — очень сильная (≥10 баллов по ВАШ) и стремительно нарастающая.
- Строго односторонняя ГБ.
- Прогрессивно нарастающая ГБ без ремиссий.
- Фокальные неврологические знаки — ригидность шейных мышц, отек сосков зри тельного нерва, очаговая симптоматика (парезы, патология ЧМН), изменения сознания, памяти, поведения, эпилептические припадки.
- Признаки внутричерепной гипертензии (утренние ГБ, тошнота, рвота, изменение силы ГБ при перемене положения головы или при нагрузках, связанных с повышением внутричерепного давления (физическое напряжение, кашель, сексуальная активность)).
- Признаки системного заболевания (лихорадки, артралгии, миалгии).
- Онкология, ВИЧ-инфекция, иммунодефицитное состояние, эндокринные заболевания в анамнезе.
- Неэффективность адекватного лечения.
Когда можно заподозрить вторичную ГБ? Прежде всего, если ГБ возникла в тесной временной связи с другим (причинным) заболеванием. Например, человек получил травму, и в течение 5-7 дней у него появляются ГБ. Приходит женщина со словами: «Три года назад у меня начались ГБ. Знаете, с чем они связаны? В 14 лет я упала с качелей». То есть разница между травмой и началом ГБ составляет десятилетия. Такого быть не может.
Далее необходимо выявить симптомы причинного заболевания (подтверждают лабораторные и инструментальные исследования). Часто ГБ облегчается на фоне лечения причинного заболевания.
Наиболее частые виды вторичной ГБ в практике невролога:
- ЛИГБ (анальгетики, триптаны);
- связанная с миофасциальной дисфункцией;
- связанная с патологией зубов или челюстей (в т. ч. с дисфункцией височно-нижнечелюстного сустава);
- цервикогенная;
- болевые краниальные невропатии (невралгия тройничного нерва, постгерпетическая, атипичная лицевая боль);
- связанная с травмой головы.
План клинического интервью пациента с ГБ
Сколько типов ГБ имеется у пациента? Следует расспросить о каждом отдельно:
- в каком возрасте начались;
- наследственность;
- локализация боли;
- характер боли;
- интенсивность;
- сопутствующие симптомы;
- длительность;
- поведение во время ГБ;
- степень дезадаптации (нужно ли пациенту прилечь или он может продолжать работать);
- купирование (препараты, кратность приема, число доз в сутки);
- коморбидные нарушения (основные сопутствующие жалобы).
Пример эффективного интервью (мигрень):
- возраст начала ГБ — часто это детство, юность;
- описание — приступы гемикрании >8 баллов по ВАШ, тошнота, фоно-, фотофобия, пульсация;
- похожие боли в семье — мать + взрослый сын;
- динамика ГБ в течение жизни (периоды облегчения и ухудшения) — беременность, прием оральных контрацептивов, стрессы;
- триггеры — погода, алкоголь, голод, стресс, менструация.
Пример эффективного интервью (ГБН):
- возраст начала — любой;
- что предшествовало — почти всегда стресс (острый, хронический);
- описание — диффузная, «каска», «обруч», сжимающая вокруг головы, 2-7 баллов по ВАШ, нет тошноты, рвоты, пульсации;
- наследственность — нет;
- облегчающие факторы — отдых, алкоголь, релаксация;
- триггеры — стресс, позное напряжение (голова и шея).
— Очень важно спросить о стрессе, в котором живет пациент. При наличии стресса и мигрень, и ГБН будут нарастать. Задайте вопрос: все ли вас устраивает в личной и профессиональной жизни? Я всегда спрашиваю пациента, что еще нарушает качество его жизни. Как правило, это плохое настроение (депрессия), тревога, панические состояния, фобии, проблемы со сном. Если мы не будем заниматься коморбидными нарушениями, то не поможем больному, — подчеркивает специалист.
— Например, ко мне обратилась 32-летняя женщина. Она живет с сестрой и 3-летним сыном с тяжелым аутизмом. Отец оставил семью, когда стало ясно, что мальчик болен. Женщина будет воспитывать ребенка самостоятельно, вряд ли возможен второй брак. То есть пациентка испытывает хронический стресс, и необходимо объяснить, что ей нужны релаксация, вытеснение стресса.
Что еще важно в диагностике ГБ?
- Диагноз устанавливается в соответствии с тем типом ГБ, которая имеется у пациента в настоящий момент/отмечалась в течение последних 3-6 месяцев (в крайнем случае полугода-года).
- Пациент может иметь несколько подтипов ГБ (обычно 2), и все они должны быть кодированы.
- При невыполнении 1-2 критериев может быть установлен диагноз «возможная ГБ».
— Касательно диагноза «возможная ГБ». Например, к вам пришла пациентка, вы ее расспрашиваете и понимаете, что вроде бы мигрень (началось в 12 лет, сильные приступы, девочка ложилась спать в темной комнате), а сегодня у женщины есть приступы, но, допустим, нет тошноты, рвоты, то есть не все критерии выполняются. В таком случае можно поставить диагноз «возможная мигрень» и провести исследование (МРТ, консультация окулиста — что сочтете нужным). Если вы исключили патологию, значит у пациентки мигрень, просто есть атипичные черты, — поясняет Вера Осипова.
— Схема диагноза включает ведущую форму ГБ плюс при наличии 2-3-ю форму ГБ. Кроме того, я всегда указываю актуальные коморбидные/сопутствующие состояния.
Примеры формулировки диагнозов:
- мигрень без ауры; шейный мышечно-тонический синдром;
- хроническая ГБН с дисфункцией перикраниальных мышц; ГБ, связанная с глаукомой; хроническая ишемия головного мозга;
- хроническая мигрень без ауры; ГБ, связанная с избыточным употреблением комбинированных анальгетиков; смешанное тревожно-депрессивное расстройство;
- цервикогенная ГБ; остеохондроз шейного отдела позвоночника (ШОП).
Третий пример — самая частая ситуация на моем приеме. Это люди, у которых мигрень появилась в детстве или юности, а сегодня, годам к 50, у них хроническая мигрень — 15 и более дней в месяц. Кроме того, они злоупотребляют триптанами и анальгетиками и страдают ЛИГБ. Как правило, это пациенты тревожные и депрессивные.
Распространенные диагнозы ГБ и коды МКБ-10:
- мигрень без ауры — G43.0;
- мигрень с аурой — G43.1;
- хроническая/осложненная мигрень — G43.3;
- ГБН — G44.2;
- кластерная/гистаминовая ГБ — G44.0;
- ЛИГБ — G44.41.
— Удобный метод измерения интенсивности боли — использование ВАШ. Пациент с ГБН оценит боль не более чем на 5 баллов, с мигренью — на 7-8, с кластерной ГБ — на 9-10, — уточняет Вера Осипова.
— Кроме того, пациенту можно порекомендовать вести дневник ГБ, женщине — дневник ГБ для выявления менструальной мигрени.Дополнительные исследования при ГБ: кому и когда?
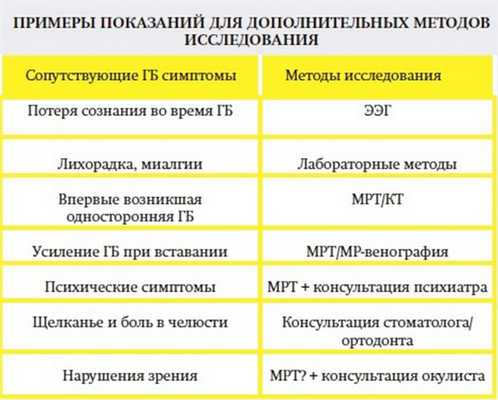
1. Подозрение на вторичный (симптоматический) характер ГБ (нетипичные жалобы или течение ГБ, наличие одного или более «сигналов опасности»).
2. Требование пациента или его родственников.
— Приведу пример из практики. Обратилась 23-летняя пациентка с мамой. Основываясь на клиническом интервью, я ставлю диагноз «мигрень без ауры», назначаю лечение. Вдруг мама пациентки спрашивает: «Вы что, не порекомендуете нам никакие исследования? А если у нее что-то серьезное?» В диагнозе я уверена, но раз настаивают. Пациентка за свой счет выполняет МРТ, и, естественно, патологии не обнаружено.
Примеры атипичного течения первичных ГБ:
- мигрень — строго односторонний характер ГБ (нет смены сторон!), аура >60 мин;
- ГБН — усиление боли при натуживании, кашле, сила боли >7 баллов по ВАШ;
- кластерная ГБ — нет ночных атак и психомоторного возбуждения, сила боли
— В России существенно выше, чем в мире, показатели хронической ежедневной ГБ и хронической мигрени. Когда мы задались вопросом «почему», пришли к выводу: цепь ошибок состоит в том, что большинство неврологов и ВОП имеют низкий уровень подготовки в области диагностики и лечения ГБ. Почти каждого пациента с ГБ в России направляют на дополнительные исследования (МРТ, УЗДГ, РЭГ), — отмечает Вера Осипова.
— Есть коммерческие учреждения, из которых пациент приходит с толстой папкой результатов всех возможных исследований, потрачены огромные деньги. Ошибка заключается в том, что в ходе неинформативных дополнительных исследований выявляются изменения, которые трактуются неправильно, и пациенты получают ложные диагнозы (маски первичных ГБ) — гипертензионно-гидроцефальный синдром, дисциркуляторная энцефалопатия, ГБ, связанная с АГ, последствия ЧМТ (посттравматическая ГБ), остеохондроз ШОП, ВСД, вертебро-базилярная недостаточность и т. д.). Когда я расспрашиваю такого больного, то диагностирую у него либо ГБН, либо мигрень, либо кластерную ГБ.Примеры неверной трактовки результатов. УЗДГ, РЭГ:
- снижение линейной скорости кровотока, затруднение венозного оттока — дисциркуляторная энцефалопатия; МРТ, КТ:
- расширение субарахноидальных пространств — гидроцефальный синдром;
- единичные очаги в белом веществе — дисциркуляторная энцефалопатия; R-графия ШОП:
- дегенеративные изменения — остеохондроз ШОП с цефалгическим синдромом или цервикогенная ГБ.
— Но указанные изменения имеют неспецифический характер, то есть могут быть и у пациентов без ГБ. Эти изменения не указывают на причину ГБ и не могут быть основанием для диагноза. Когда вы видите результаты дополнительных исследований, не спешите привязывать ГБ к выявленной патологии, — подчеркивает специалист.
— В международные рекомендации диагностики мигрени и ГБН инструментальные и лабораторные методы исследования не включены. Мы сделали все, чтобы в России они также не были включены, и первые такие рекомендации у нас вышли в 2016 году, пересматриваются каждые 2 года.
Ошибки лечения первичных ГБ
— Пациент может сказать, что его ГБ связана с давлением, травмой головы, шейным остеохондрозом, и это почти всегда неправда. Важная информация — это когда, например, человек говорит, что перенапрягся на работе, перенервничал и у него появилась ГБ. В таком случае можем подозревать ГБН. А информация об односторонней боли с тошнотой (причем то же самое было у мамы) выводит на диагноз «мигрень», — приводит примеры Вера Осипова.
— В России основные ошибки, связанные с купированием приступов ГБ, — это недостаточное назначение триптанов (специфических средств для купирования мигрени) и эффективных НПВП и избыточное — комбинированных анальгетиков (кодеин, метамизол натрия). Пациенты до сих пор принимают препараты, содержащие метамизол натрия (анальгин) и не входящие в международные стандарты.
— Многие пациенты, которые ко мне приходят, показывают выписки и рассказывают, что неоднократно в стационаре им вводили ноотропы, но лучше не становилось. Почему? Потому что эти препараты не имеют доказательной базы в лечении мигрени и ГБН. А специфическая терапия, которая имеет реальную эффективность, назначается редко, и именно поэтому в России такой большой процент хронических форм ГБ, — поясняет эксперт.
— Ни в один международный стандарт сосудистые и ноотропные препараты не входят. Это не значит, что их не нужно назначать совсем. Например, если это немолодой пациент с ГБН или мигренью, который при этом жалуется на легкие когнитивные расстройства, то можно применять ноотропы, сосудистые препараты.
Эффективная терапия мигрени и ГБН (уровни доказательности А и В):
- мигрень — бета-блокаторы, кандесартан, антиконвульсанты, антидепрессанты, ботулотоксин А, моноклональные антитела к CGRP;
- ГБН — антидепрессанты.
Выводы
- ГБ — одна из самых частых жалоб на приеме невролога и терапевта.
- Преобладают первичные ГБ — мигрень и ГБН.
- Исключение вторичной ГБ: «сигналы опасности».
- Диагностика: клиническое интервью + знание критериев МКГБ.
- Дополнительные исследования: только при подозрении на вторичную ГБ.
- Правильный диагноз: форма ГБ.
Как узнать больше о проблеме боли?

Анжелика Савченко, «МВ». 24.12.2021 Фото из открытых источников носит иллюстративный характер.
Головная боль напряжения
Головную боль напряжения (ГБН) относят к самой частой форме первичных головных болей. Определение истинной распространенности ГБН в популяции представляется сложной задачей. Это связано, прежде всего, с чрезвычайной вариабельностью частоты эпизодов головной боли и некоторыми методологическими трудностями. Редкие эпизоды ГБН, возникающие с частотой один или два раза в год, навряд ли расцениваются как заболевание и не учитываются в эпидемиологических исследованиях. Хотя нечастые ГБН (1 и менее раз в месяц) имеют очень высокую распространенность в популяции (51-59%), они не являются поводом для обращений к специалистам. На практике лица, испытывающие редкие ГБН не расцениваются как потенциальные пациенты. Между тем от 18 до 37% людей в популяции страдают ГБН с частотой более 1 раза в месяц, 10-20% - еженедельными приступами, и 2-6% в популяции имеют ХГБН длительностью более полугода.
В среднем возраст начала заболевания 20-30 лет, а пик заболеваемости ГБН приходится на 20-39 лет. Соотношение мужчин и женщин при ГБН составляет 4:5. В целом ГБН является прогностически благоприятным заболеванием. В одном проспективном исследовании длительностью 10 лет было установлено, что у 75% больных с диагнозом ЭГБН головные боли протекают в эпизодической форме, тогда как у 25% ЭГБН трансформируются в хроническую форму. Среди пациентов с исходным диагнозом ХГБН спустя 10 лет у 31% головные боли оставались хроническими, у 21% развивались медикаментозно-индуцированные ГБ и у оставшихся 48% происходила спонтанная или связанная с профилактическим лечением реверсия в эпизодическую форму заболевания. В целом закономерность эволюционных форм ГБН такова, что большинство хронических ГБН развивается из эпизодических случаев в течение длительного (годы) периода времени.
Пациенты с ГБН в отличие от больных мигренью в целом характеризуются крайне низкой обращаемостью за медицинскй помощью: около 16 % больных ГБН (в сравнении с 59% больных мигренью) осуществляют хотя бы одну консультацию по поводу головной боли.
ГБН характеризуются чрезвычайно широким спектром клинических проявлений, что определяет и многообразием ее форм.
Классификация головных болей напряжения (МКГБ II)
Нечастая эпизодическая ГБН
Нечастая эпизодическая ГБН, сочетающаяся с напряжением (болезненностью) перикраниальных мышц
Нечастая эпизодическая ГБН, не сочетающаяся с напряжением перикраниальных мышц
Частая эпизодическа ГБН
Частая эпизодическая ГБН, сочетающаяся с напряжением перикраниальных мышц
Частая эпизодическая ГБН, не сочетающаяся с напряжением перикраниальных мышц
Хроничесая ГБН
Хроническая ГБН, сочетающаяся с напряжением перикраниальных мышц
Хроническая ГБН, не сочетающаяся с напряжением перикраниальных мышц
Согласно определениям международной классификации головных болей II (МКГБII), ГБН подразделяют на две формы:
1. Эпизодическую (ЭГБН), которая в свою очередь подразделяется на нечастую (менее 12 дней в год) и частую (12 и более дней, но менее 180 дней в год) формы;
2. Хроническую форму (ХГБН) (более 180 дней в год).
Несмотря на принципиальные различия частоты, степени дезадаптации пациентов и некоторые патофизиологические особенности, основные клинические проявления этих двух форм качественно трудно различимы. Категоризация этих подтипов ГБН обусловлена скорее практическими соображениями, чем патофизиологическими аргументами. ХГБН представляют огромную популяцию больных, обращающихся к врачам различных в т.ч. "узких" медицинских специальностей. Пациенты с ЭГБН резко попадают в поле зрения специалистов. А нечастые формы ЭГБН вообще крайне редко становятся поводом обращений за медицинской консультацией. В МКГБ II вышеупомянутые подтипы подразделяются еще на две категории в зависимости от наличия или отсутствия напряжения перикраниальной мускулатуры. Такая рубрификация на сегодняшний день не имеет патофизиологической основы и, несмотря на попытки идентифицировать объективно мышечный фактор (электромиографические характеристики, исследование порогов боли и давления и др.) единственным надежным маркером вовлечения перикраниальных мышц остается метод мануальной пальпации, что входит в стандартные практические рекомендации диагностики соответствующих подтипов.
Клинические проявления ГБН
Качественные характеристики собственно головной боли близки для эпизодических и хронических форм. Боль при ГБН, как правило, носит монотонный, персистирующий характер с колебаниями интенсивности в течение дня. Она часто описывается пациентами как чувство давления, напряжения или стягивания вокруг головы наподобие "каски" и гораздо реже предъявляется в виде собственно болевых ощущений. В некоторых случаях пациенты отмечают короткие эпизоды острых прокалывающих односторонних болей. Около четверти больных с ГБН систематически отмечают эпизоды резкого усиления боли с элементами пульсации. Умеренная и низкая интенсивность боли при ГБН отмечается у 87-99% больных. Это в одинаковой мере относится как к ЭГБН, так и ХГБН. В целом в популяции среди ХГБН 16% отмечают низкой интенсивности и 78% умеренной интенсивности боли и лишь 4% испытывают интенсивные головные боли. Боль, как правило, носит симметричный характер (у 90% больных). Однако локализация боли характеризуется высокой меж- и внутрииндивидуальной вариабельностью.
Нередко больные с ГБН связывают появление болевых эпизодов с перенесенным стрессом. Столь же часто возникновение эпизодов ГБН после физического и психического переутомления. Нерегулярное питание и нарушение режима сна-бодрствования также как при мигрени являются характерными провоцирующими факторами. Хотя такие факторы как резкие запахи, дым, яркий свет и метеофакторы редко выступают в роли провокаторов эпизодов ГБН. При хронической форме ГБН достаточно часто отмечается ее возникновение ночью или утром при пробуждении. Определение индивидуальных провоцирующих факторов, тем не менее, при ГБН представляется крайне трудным, поскольку большинство атак, как при эпизодической, так и при хронической форме являются спонтанными.
Для анализа качественных характеристик любой формы первичной головной боли принципиальное значение имеют сопровождающие симптомы. ГБН, как и большинство первичных болей не сопровождается локальными неврологическими симптомами. Тошнота и рвота не являются в целом характерными для больных ГБН. Однако около 18% больных с ГБН отмечают признаки анорексии во время эпизодов головной боли. Фонофобия и фотофобия могут отмечаться в некоторых случаях, хотя наличие обоих этих симптомов при ГБН не наблюдается. Умеренная фотофобия отмечается у 10% и фонофобия у 7% пациентов с ЭГБН. Примечательно, что нет влияние вышеупомянутых симптомов на характеристики собственно боли при ГБН, что отличается этих пациентов от больных мигренью.
В клиническом симптомообразовании как эпизодических так и хронических форм ГБН важнейшую роль играет фактор мышечного напряжения. - наиболее часто выявляемый клинический феномен. Пальпаторное исследование мышц скальпа и шеи является рутинной клинической рекомендацией при исследовании этих больных. Частота этого феномена и выраженность существенно увеличиваются при нарастании частоты эпизодов головной боли. Кроме того, выявление этого феномена возможно и при отсутствии боли. При хронических ГБН в отличие от эпизодических болевые пороги при механической и электрической стимуляции существенно снижены. Несмотря на эти нейрофизиологические находки, в клинической практике для диагностики ГБН они не нашли широкого применения. Для клинической верификации мышечного фактора при ГБН наибольшее значение имеет мануальная пальпация мышц шеи, скальпа и жевательных мышц.
Наиболее сложной с диагностической и терапевтической точки зрения является категория больных с хронической формой ГБН. Большинство пациентов с ХГБН имеют в анамнезе эпизодические приступы ГБН. Среди этих больных выше, чем при эпизодической форме представленность смешанных головных болей (ГБН+мигрень). Эволюция эпизодическй формы ГБН в хроническую как правило происходит постепенно в течение многих лет. Учащение приступов головной боли в большинстве случаев не имеет реальных причин и не отмечается связи с перенесенными заболеваниями. Между тем, как и при других хронических заболеваниях для ХГБН характерна высокая ассоциация с депрессией, тревогой и другими хроническими болевыми синдромами. Большинство пациентов с ХГБН с течением времени адаптируется к боли. Причиной обращений к специалистам является, как правило, изменение качественных характеристик или интенсивности боли или появление неврологических осложнений. Существенно, что у большей части больных ХГБН отличаются высокой рефрактерностью к различным видам терапии. При исходно высокой частоте головной боли (15 и более болевых эпизодов в месяц) отмечается и более высокий риск ее трансформации в ежедневную или практически ежедневную форму.
В этом аспекте эволюционных форм головных болей крайне сложными являются взаимоотношения ГБН, медикаментозно-индуцированной головной боли и мигрени. Уже давно, исходя из клинической практики, была подмечена возможность сосуществования мигрени и ГБН у одного больного. В популяционных исследованиях показана более высокая представленность мигрени у больных с ГБН и наоборот. Это не кажется удивительным, учитывая столь высокую распространенность мигрени и особенно ГБН в популяции в целом. В таких случаях головные боли рассматриваются как смешанные. Кроме того, когда эпизодическая мигрень трансформируется в хроническую форму наряду с количественными (увеличение частоты атак) происходят и качественные изменение - падает интенсивность мигрень-ассоциированных симптомов: тошноты, фото- и фонофобии. В этих случаях головная боль становится фенотипически не отличимой от ГБН. Это служит предпосылкой для обсуждения возможной общности биологических механизмов формирования этих наиболее распространенных форм первичных головных болей.
Патофизиология ГБН
Несмотря на высокую распространенность и значительное дезадаптирующее влияние изучению патофизиологии ГБН уделяется недостаточно внимания. Механизмы формирование эпизодических и хронических ГБН принципиально различаются. При ХГБН в отличие от ЭГБН нет приоритета роли периферических (преимущественно мышечных) или центральных фактов как ранее предполагалось. Патофизиология носит скорее мульфакторный характер и крайне варьирует у различных субъектов. Но у большинства пациентов с ХГБН имеют значение как периферические, так и центральные факторы. В происхождении фактора мышечного напряжения при ГБН в целом может иметь значение периферичесая сенситизация миофасциальных ноцицепторов как результат высвобождения провоспалительных пептидов. В происхождении ХГБН особая роль отводится механизмам центральной сенситизации, что отличает ее от ЭГБН, при которой болевая перцепция в целом не отличается от нормы. Для ХГБН характерны более низкие болевые пороги при электрической и температурной стимуляции и эта гиперчувствительность к стимуляции различной модальности (прессорная, температурная, электрическая), что указывает на супраспинальный уровень вовлечения болевой перцепции при ХГБН. Подтверждением этого вывода являются данные исследований стволовых рефлексов (экстероцептивная супрессия происвольной мышечной активности, мигательный рефлекс, тригеминоцервикальный рефлекс) и экпериментальные работы с моделированием головной боли у соответствующих больных введением нитроглицерина, как донора оксида азота (NO). Аналгетический эффект ингибитора NO синтазы в этих моделях подтверждает роль активации этой химической системы в механизмах центральной сенситизации. Суммируя можно сказать, что есть данные о наличии феномена сенситизации, который формируется как на спинальном (задние рога), так и на супраспинальном уровне при ХГБН.
Диагноз и дифференциальный диагноз
Поскольку для ГБН не существует специфических параклинических маркеров, этот диагноз является клиническим и устанавливается при наличии соответствующих критерий для отдельных форм (МКГБII). Не менее важным является соблюдение принципа негативной диагностики. Дифференциальный диагноз следует проводить прежде всего с симптоматическими головными болями.
Наиболее частые причины симптоматических головных болей:
- Медикаментозно-индуцированная головная боль
- Хроническая посттравматическая головная боль
- Заболевания глаз и придаточных пазух
- Цервикальный спондилез
- Патология височнонижнечелюстного сустава
- Идиопатическая внутричерепная гипертензия
- Опухоль мозга
- Психические болезни
В этих случаях выбор диагностического алгоритма является индивидуальным и основывается на ведущих клинических проявлениях заболевания. Наиболее значимым поводом подозревать симптоматический характер боли является паттерн качественной трансфомации существующей головной боли: изменение интенсивности, прогрессирующий характер боли, появление общемозговых или очаговых неврологических симптомов. Вероятность наличия симптоматической головной боли резко увеличивается с возрастом. При этом следует иметь ввиду возможность появления новой симптоматического характера головной боли у пациента с существующей ГБН, которая чрезвычайно распространена в популяции. В некоторых случаях должны рассматриваться возможности проведения дифференциального диагноза и с другими формами первичных головных болей: мигрени без ауры, новой ежедневной персистирующей головной боли.
Лечение
Основным принципом лечения всех больных с ГБН является сочетание двух направлений: купирование эпизода головной боли и профилактическая терапия. Первый подход применяют в купировании болевых эпизодов как при эпизодической, так и при хронической форме. Профилактическая терапия применяется пациентам при хронических ГБН.
Выбор препарата для купирования острого эпизода ГБН определяется прежде всего интенсивностью боли и в редких случаях требуется использование вспомогательных средств (противорвотных, десенсибилизирующих и др.). Иерархическая классификация средств неотложной терапии предполагает использование при низкоинтенсивных эпизодических приступах ГБН аспирина или ацетаминофена, которые оба демонстрируют дозозависимый и превосходящий плацебо эффект. При более интенсивных болевых проявлениях рекомендуется использовать возможные терапевтические модификации (рис.1).
Рис. 1. Стратифицированный подход к купированию ГБН
Для купирования субъективных болевых проявлений наиболее оптимально использование нестероидных противовоспалительных препаратов (НПВП). Высокая эффективность и безопасность, существование в безрецептурной форме делает этот класс препаратов наиболее востребованным. Лишь 5% НПВП назначается врачами, в подавляющем большинстве случаев используются безрецептурные лекарственные формы. Благодаря изученным анальгетическим, противовоспалительным, жаропонижающим и антитомботическим механизмам действия различные представители НПВП нашли широкое практическое применение. Основные эффекты НПВП связаны с механизмом подавления активности циклооксигеназы (ЦОГ) - фермента, регулирующего превращение арахидоновой кислоты в простагландины, простациклин и тромбоксан. Различия в выраженности противовоспалительного, анальгетического эффектов и токсического действия препаратов этого класса связаны с их различной способностью влиять на две изоформы ЦОГ - ЦОГ 1 и ЦОГ 2. Анальгетический и противовоспалительный эффекты преимущественно связаны с ингибицией ЦОГ 2, а развитие побочных эффектов - с подавлением ЦОГ 1. Поэтому выбор конкретного представителя определяется его способностью преимущественного влияния на ЦОГ 2. Среди препаратов с указанными свойствами наибольшим опытом практического применения, в том числе у пациентов с ГБН обладает ибупрофен, который успешно применяется в клинической практике более 30 лет и более 10 лет в безрецептурной форме (Нурофен). Ибупрофен как препарат с хорошо изученными фармакологическими эффектами считается "золотым стандартом" безопасности, что особенно важно при лечении больных с хроническими болевыми синдромами.
Предпочтительность использования ибупрофена в лечении ГБН доказывается в сравнительных исследования. Так, в одном из самых больших сравнительных исследований сопоставлялась эффективность в лечении ГБН ибупрофеном в дозе 400мг (n=153), ацетаминофеном в дозе 100мг (n=151) и плацебо (n=151). У пациентов, принимавших ибупрофен эффект полного купирования боли достигался быстрее достоверно у большего процента больных. Использование нурофена является эффективным и в профилактическом курсовом лечении ХГБН. Это показано в клинико-экспериментальном исследовании эффективности ибупрофена в дозе 800 мг/сут в течение 12 дней. Такой короткий курс лечения позволяет не только снизить интенсивность болевого синдрома (на 4,4 балла по визуальной аналоговой шкале), но и степень отрицательного влияния боли на жизнедеятельность пациентов.
Читайте также:
