Эффективность гипноза в лечении ушной патологии: шуме, нарушении слуха
Добавил пользователь Alex Обновлено: 01.02.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Нарушения слуха: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Нарушение слуха - это преходящее или стойкое снижение остроты слуха (способности воспринимать звуки низкой интенсивности) и объема звука (сужение частотного диапазона или неспособность слышать определенные частоты).
Слуховой анализатор состоит из наружного уха, в которое входит ушная раковина, улавливающая и направляющая механические колебания воздуха в наружный слуховой проход. В слуховом проходе происходит первое усиление звуковой волны и передача колебаний на барабанную перепонку. Барабанная перепонка передает колебания в систему среднего уха. Среднее ухо - полость, в которой располагаются три слуховые косточки: молоточек, наковальня, стремечко. Молоточек соединен с барабанной перепонкой, а все они сочленены между собой суставами. Движение слуховых косточек усиливает колебания до 15 раз. Среднее ухо переходит во внутреннее ухо, слуховая часть которого состоит из костного лабиринта (улитки), заполненного жидкостью. Колебания жидкости приводят в движение пластину, на которой располагаются чувствительные клетки, преобразующие механические колебания в электрический импульс. Импульс проводится по слуховому нерву, достигая коры височной доли, где анализируется информация и формируются звуковые ощущения.
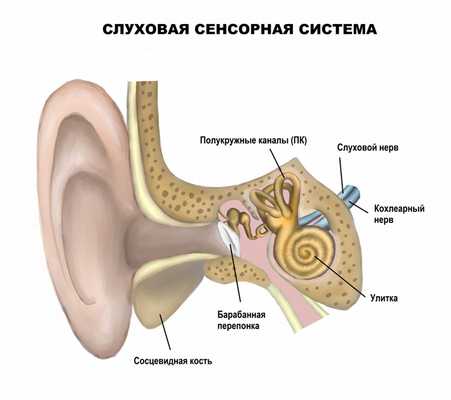
Звуковые колебания могут передаваться не только по воздуху (воздушная проводимость), но и через ткани черепа (тканевая проводимость).
Человек способен анализировать звуки, частота которых находится в диапазоне от 16 до 20 000 Гц, с наибольшей чувствительностью от 1000 до 4000 Гц - это диапазон человеческого голоса. В возрасте 20-40 лет лучше воспринимаются звуки с частотой колебания 3000 Гц, после 60 лет эта цифра смещается к 1000 Гц из-за возрастного изменения структур внутреннего уха (основа старческой тугоухости).
Громкость звука, находящаяся в области слухового восприятия, колеблется в диапазоне от 0 до 140 дБ. При этом громкость шепота - 30 дБ, разговорной речи - 40-60 дБ. Звук в 120-130 дБ вызывает перегрузку с возможной аудиотравмой.
Слуховой анализатор обладает возможностью адаптироваться к громким звукам и тишине, изменяя порог чувствительности.
Срыв адаптации вследствие систематического воздействия шума приводит к утомлению слуха, анализатор медленно восстанавливается после отдыха, следующей стадией являются стойкие слуховые нарушения.
Особенностью органа слуха является возможность определять расстояние до звука и понимать его направление благодаря тому, что уши - парный орган.
Разновидности нарушений слуха
Необходимо различать тугоухость и глухоту. При тугоухости восприятие и воспроизведение речи возможно, при глухоте человек не слышит разговорной речи даже на близком расстоянии.
Тотальная глухота, при которой невозможно восприятие никаких звуков, встречается крайне редко. Для определения степени нарушения исследуют слух на частотах разговорной речи при проведении по воздуху. Порог слышимости при тугоухости находится в диапазоне между 26 и 90 дБ. Порог восприятия выше 91 дБ расценивается как глухота.
Принято выделять кондуктивное нарушение слуха, при котором поражается звуковоспринимающий и звукопроводящий отделы (наружное или среднее ухо, внутреннее ухо до рецептора), вследствие чего нарушается передача воздушных колебаний. Проявляется снижением остроты слуха, возможно ощущение заложенности в ухе, при этом тканевая проводимость сохраняется.
При нейросенсорном снижении слуха нарушения развиваются в рецепторном аппарате, слуховом нерве, проводниковом отделе, подкорковых и корковых структурах. Возникает снижение остроты слуха и его объема, ухудшается тканевая проводимость. В зависимости от уровня поражения симптомы могут включать: снижение остроты слуха вплоть до полной глухоты, шум в ушах, нарушение понимания речи, музыки, возникновение слуховых галлюцинаций (человек «слышит» ложные звуки, слова, музыку).
Нарушение слуха подразделяют на врожденное и приобретенное.
Приобретенное нарушение слуха может возникнуть внезапно и сохраняться до 12 часов, остро - длительностью от 1 суток до 1 месяца, подостро - длительностью от 1 до 3 месяцев, хронически - длительностью более 3 месяцев.
При этом дисфункция бывает обратима полностью, стабильна или может прогрессировать. Поражается одно или оба уха.
Возможные причины нарушения слуха
Нарушения слуха могут быть вызваны врожденными аномалиями развития уха из-за генетических нарушений, инфекций, гипоксии плода - внутриутробной и во время рождения, родов на ранних сроках.
Приобретенные нарушения слуха по кондуктивному типу возникают по множеству причин:
- из-за серных пробок;
- дефектов барабанной перепонки, ставших следствием травмы или отита;
- инородного тела в ухе;
- кровоизлияний в полость среднего уха;
- разрывов соединений между слуховыми косточками (травмы, воспалительные процессы);
- ложных опухолей (холестеатомы);
- истинных опухолей (рак слухового канала - встречается крайне редко).
- прием препаратов, токсичных для органов слуха (некоторых антибиотиков, обезболивающих и т.д - от них не следует отказываться только в том случае, если польза превышает риск);
- промышленные токсины (бензол, анилин);
- инфекции (грипп, клещевой энцефалит, менингит, корь, паротит, скарлатина, дифтерия, сифилис);
- нарушения обмена веществ и сосудистые нарушения (сахарный диабет, гипотиреоз, артериальная гипертония, инсульт);
- опухоли (невринома слухового нерва);
- травмы (механическая, воздействие громкого звука или перепада давления);
- естественные возрастные изменения.
Воспаление внутреннего уха сопровождается тошнотой, головокружением, нарушением координации из-за анатомического единства органа слуха и равновесия.
Болезнь Меньера - заболевание внутреннего уха, причиной является увеличение объема жидкости в улитке, сопровождается частичной или полной временной потерей слуха, головокружением, тошнотой, рвотой, шумом в ушах.
К каким врачам обращаться при нарушении слуха
С нарушением слуха следует обращаться к терапевту , педиатру , врачу общей практики. Они помогут дифференцировать состояние и направят пациента к нужному специалисту. Заболеваниями уха занимается отоларинголог. Поражение слухового нерва, проводящих путей и коры находится в компетенции невролога . Эти специальности объединяет отоневролог. Заподозрить ухудшение слуха, связанное с трудовой деятельностью, может врач-профпатолог. Реабилитацией пациента занимается группа специалистов, в состав которых входит сурдолог.
Диагностика и обследования при нарушении слуха
Для определения причины нарушений слуха врач проводит опрос пациента, выполняет отоскопию. Если необходимо, оценивает остроту слуха с помощью шепотной и разговорной речи, речи повышенной громкости в тишине и с помехой.
В норме человек различает шепотную речь на расстоянии 5-6 метров, расстояние слышимости разговорной в 10 раз больше.
Тканевая и воздушная проводимость сравнивается с помощью камертонов. Дополнительно записывают аудиограмму, проводят импедансометрию и оценку способности подкорковых структур отвечать на слуховые раздражители (вызванные слуховые потенциалы). Для выявления структурных изменений проводят магнитно-резонансную томографию головного мозга, в том числе с контрастированием, и компьютерную томографию черепа, височных костей.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
Эффективность гипноза в лечении ушной патологии: шуме, нарушении слуха
Кафедра оториноларингологии Российской медицинской академии последипломного образования, Москва
Субъективный ушной шум. Современные представления о лечении
Журнал: Вестник оториноларингологии. 2014;(3): 72‑75
Гуненков А.В., Косяков С.Я. Субъективный ушной шум. Современные представления о лечении. Вестник оториноларингологии. 2014;(3):72‑75.
Gunenkov AV, Kosiakov SIa. Subjective tympanophonia. The current concepts of therapy. Vestnik Oto-Rino-Laringologii. 2014;(3):72‑75. (In Russ.).
Представлен обзор современных представлений о ведении пациентов с субъективным ушным шумом. Рассмотрены медикаментозные, немедикаментозные методы и реабилитация. При всем чрезвычайном многообразии подходов в обзор включены наиболее клинически достоверные и распространенные методы лечения и реабилитации.
Принято различать объективный и субъективный шум в ушах. Под первым понимается шум, который можно зарегистрировать (например, выслушать фонендоскопом, записать с помощью импедансометра или прибора для регистрации отоакустической эмиссии).
Субъективный ушной шум (чаще именно он называется tinnitus) определяется как слуховое ощущение при отсутствии источника звука (определение не совсем точное, но очень понятное). Естественно, нельзя обойти вниманием и безусловного авторитета в этой области P. Jastreboff [1], определившего ушной шум как «слуховые ощущения, являющиеся исключительно результатом активности нервной системы и не связанные с механическими и колебательными процессами в улитке». Субъективный ушной шум может быть как симптомом огромного количества заболеваний, так и самостоятельным диагнозом [МКБ-10: класс: Болезни уха и сосцевидного отростка, блок: Другие болезни уха; код: H93.1; название: Шум в ушах (субъективный)]. Дифференциальная диагностика исключительно интересна, но выходит за рамки этой статьи. В любом случае перед ЛОР-врачом встает вопрос: является ли шум симптомом или самостоятельной болезнью. В первом случае необходимо лечение основного заболевания. При его неэффективности или для лечения самостоятельной болезни возможны медикаментозное лечение, хирургия уха, немедикаментозные методы или реабилитация.
Многие современные методы лечения ушного шума направлены на облегчение состояния пациента и улучшение качества его жизни, а не на избавление от шума в короткие сроки. Отчасти это обусловлено неопределенностью патофизиологии этого состояния. Нейрофизиолог
P. Jastreboff [2] в ставших классическими работах предположил, что ушной шум является результатом восприятия патологической активности, которая не может быть связана напрямую ни с какими внешними стимулами или их комбинацией. Это сбой в процессе обработки слуховой информации, начинающийся в наружных волосковых клетках и заканчивающийся высшими отделами. В этой модели сбой может генерироваться на разных уровнях слуховой системы и провоцировать ошибочную реорганизацию мозга. Более того, P. Jastreboff указывает, что все отделы нервной системы в большей или меньшей степени вовлечены в этот процесс, и в том числе отвечающая за эмоции лимбическая и вегетативная системы. Процесс образования новых связей пластичен и он может меняться. Эти взгляды составляют основу нейрофизиологической модели ушного шума, которая в настоящее время является доминирующей.
J. Eggermont [3] и H. Zenner [4] считают, что высокая частота этого симптома у пациентов с сенсоневральной тугоухостью предполагает возникновение шума в результате поражения структур улитки. Гиперактивность или гибель волосковых клеток приводят к стимуляции, которая ошибочно воспринимается как фантомное слуховое восприятие. Уменьшенный входящий сигнал в определенном частотном диапазоне может приводить к подавлению торможения в центральных структурах слухового анализатора и усилению спонтанной активности (это хорошо объясняет возникновение транзиторного ушного шума у здоровых людей в тишине) и, в конечном итоге, гиперактивности слуховой системы. Эти изменения могут возникать достаточно быстро и приводить к патологическим взаимодействиям слуховых и неслуховых проводящих путей. В этой связи можно отметить схожесть патогенеза ушного шума и фантомных болей.
Однако в настоящее время механизмы патофизиологии остаются туманными, хотя определенный оптимизм вселяют последние исследования в области нейрофизиологии и функциональной МРТ [5].
Медикаментозное лечение. Спектр препаратов, используемых для лечения ушного шума, чрезвычайно широк, но эффективность ни одного из них убедительно не доказана. Представляют интерес клинические исследования следующих групп препаратов:
Бензодиазепины. Alprozalam: анксиолитический и антидепрессивный препарат. Положительный эффект выявлен, однако сомнителен дизайн исследования [6]. Diazepam: препарат седативного, анксиолитического и снотворного действия. В двойном слепом плацебо-контролируемом исследовании положительный эффект не выявлен [7], что кажется странным, так как механизм действия аналогичен alprozalam. Возможным объяснением может быть разница в дозировке препаратов. Clonazepam: используется как миорелаксант, анксиолитик и антиконвульсант. Положительные результаты получены в неубедительном исследовании [8].
Трициклические антидепрессанты.Trimipramine: вероятно, неэффективен [9]. Nortriptyline востребован для лечения синдрома хронической усталости, мигрени и хронической боли. Двойное слепое плацебо-контролируемое исследование у пациентов с выраженным шумом и депрессией выявило снижение уровня депрессии, улучшение качества жизни и уменьшение громкости шума. Вероятно, препарат эффективен у таких пациентов и малоэффективен у лиц, не страдающих депрессией [10].
В клинической практике назначение этих препаратов затруднено возможностью развития лекарственной зависимости и синдрома отмены, а для ЛОР-врача также и необходимостью использования специальных рецептурных бланков.
Acamprosate. Препарат используется для лечения алкоголизма в США и Европе. Механизм действия не вполне ясен (возможно торможение NDMA-рецепторов и активация GABA-рецепторов). Получены данные о его эффективности на основании двойного слепого плацебо-контролируемого исследования у пациентов с шумовой тугоухостью при приеме препарата в течение 3 мес [11].
Антагонисты NMDA-рецепторов. Memantine используется для лечения болезни Альцгеймера. Эффективность для лечения ушного шума не выше плацебо [12]. Caroverine: спазмолитический препарат, исследования по эффективности малодостоверны [13]. AM-101: получены обнадеживающие результаты в лабораторных условиях на животных. Кроме того, исследование выявило эффективность при интратимпанальном введении препарата у пациентов с шумом после акустической травмы или острого среднего отита и неэффективность при идиопатической внезапной сенсоневральной тугоухости [14]. Gacyclidine: положительные лабораторные результаты на животных с вызванным салицилатами ушным шумом [15]. Также обнадеживающе выглядят результаты лечения при орошении препаратом круглого окна у пациентов с ушным шумом и односторонней глухотой [16].
Lidocaine. Опубликованные данные по его эффективности крайне противоречивы 18.
Противосудорожные препараты. Gabapentin: механизм действия неясен. Несколько исследований эффекта не выявили [20, 21]. Carbamazepine: результаты, в частности лабораторные, по уменьшению шума, вызванного салицилатами, противоречивы [22]. Есть данные об эффективности препарата у отдельных пациентов с шумом, описываемым «как пишущая машинка», «треск попкорна» или «пощелкивания в ухе» [18, 23], что, вероятно, может иметь место при сосудисто-нервном конфликте.
Блокатор Ca+ каналов nimodipine ранее находил применение как гипотензивное средство. Эффективность не выявлена, поэтому обширные плацебо-контролируемые исследования не проводились [24].
Ginkgo biloba. Препарат растительного происхождения, улучшает обменные процессы и реологические свойства крови. Обладает легким стимулирующим и антидепрессивным действием. Положительный эффект при работе в условиях непродолжительного шума при использовании фракции EGb 761 [25, 26]. Данные неоднозначны в обширных плацебо-контролируемых двойных слепых исследованиях [27].
К причинам низкой эффективности можно отнести неясность природы ушного шума, широкий спектр заболеваний, которые он может сопровождать, гетерогенность лиц, страдающих ушным шумом, и огромную стоимость разработки новых препаратов [28].
D. Hall и соавт. [29] проанализировали данные опросов американских и европейских врачей и пришли к выводу, что при отсутствии убедительных данных об эффективности медикаментозного лечения выбор того или иного лекарственного средства в большей степени зависит от традиций страны, чем от клинической формы шума.
В Германии, например, локальным предпочтением в лечении ушного шума являлось использование реологических препаратов. Однако после 2009 г. компенсация по страховке была прекращена в силу их сомнительной эффективности. Общей тенденцией является применение акустических устройств и реабилитационных мероприятий. Авторы отмечают низкую удовлетворенность результатами лечения. Тем не менее спектр используемых препаратов чрезвычайно широк [30]: наиболее часто выписываемыми являются препараты ginkgo biloba, препарат фармакологической группы «антиоксиданты и антигипоксанты» (trimetazidine), транквилизаторы и антидепрессанты (clonazepam, amitriptyline), betahistine (для пациентов с синдромом Меньера), реологические и вазоактивные препараты (pentoxifylline, dihydroergocristine), а также piracetam, cinnarizine. Логику назначения некоторых медикаментов (в частности, ацетилсалициловой кислоты) сложно объяснить.
Перечень лекарств, применяемых в России, несколько отличается. По нашим наблюдениям и опросам врачей, в лечении преобладают вазоактивные вещества, препараты гинкго билобы, бетагистин для лечения ушного шума любой природы и не применяемые за рубежом с этой целью витамины группы В. Сосудистому фактору отечественными врачами отводится главенствующая роль (отсюда и назначение соответствующих препаратов), хотя зарубежными коллегами в настоящее время ему придается весьма скромное значение.
Хирургическое лечение. Есть данные об уменьшении ушного шума у пациентов после кохлеарной имплантации, в частности описаны такие случаи и в противоположном ухе [31]. Таким образом, по мере накопления опыта возможно расширение показаний к кохлеарной имплантации [32].
В отличие от медикаментозного, за крайне редким исключением, невозможно провести плацебо-контролируемые исследования для немедикаментозного лечения и реабилитации пациентов, страдающих ушным шумом.
Убедительных данных об эффективности немедикаментозных методов нет. Пожалуй, возможными исключениями могут быть, во-первых, электростимуляция (low-frequency repetitive transcranial magnetic stimulation (rTMS) [33]: обзор достаточно многочисленных статей позволяет предположить наличие некоторого положительного эффекта. Во-вторых, для лечения ушного шума травматической природы, вероятно, эффективна гипербарическая оксигенация. Хотя любопытно отметить, что на момент проведения исследования D. Hall и соавт. [29], специалисты центров баротерапии в Германии активно рекламировали этот покрывавшийся страховкой метод для лечения шума. В то же время американский комитет специалистов ГБО (Hyperbaric Oxygen Therapy Committee) не указывал ушной шум в качестве показания для применения этого метода лечения, и процедура страховкой не покрывалась. Эффект от других немедикаментозных методов лечения (акупунктура, лазеротерапия [34], гирудотерапия и многие другие) возможен, но не превышает плацебо.
Реабилитация. Логическим продолжением нейрофизиологической модели для клиники является метод переобучения (Tinnitus Retraining Therapy, TRT) [35]. Эта реабилитация проводится подготовленным аудиологом и включает 2 составляющие:
1. Консультации, которые предполагают полноценное аудиологическое обследование для исключения курабельных заболеваний, а также подробное объяснение пациенту причин развития у него ушного шума и путей разрыва патологической обратной связи. Отчасти ставится задача снятия негативного эмоционального фона.
2. «Терапия звуком» - sound therapy. Пациенту рекомендуется прослушивание фоновых звуков (их выбор зависит от тембра ушного шума), избегание тишины, ношение слухового аппарата или тиннитус-маскера (генератор звука, подающий сигнал, близкий к собственному шуму) и др. Многие зарубежные коллеги неоднозначно оценивают результаты применения тиннитус-маскеров в практике [36].
Достоверно известно, что слуховые аппараты без полноценной консультации обладают меньшей эффективностью [37], и наоборот, результат TRT лучше у слухопротезированных пациентов, чем у людей, не прибегающих к электроакустической коррекции [38]. Вероятными причинами уменьшения ушного шума при ношении слуховых аппаратов являются следующие обстоятельства: 1) усиление тихих звуков приводит к размыванию контраста между собственным шумом и окружающими звуками; 2) пациент реже остается в тишине; 3) пациент приходит к пониманию, что снижение слуха, а не ушной шум, является его основной проблемой общения.
К недостаткам TRT относят трудоемкость метода, очень большую роль человеческого фактора и длительный срок наступления эффекта. При всех недостатках метод переобучения достоверно эффективен [39] и является на сегодняшний день наиболее распространенным за рубежом способом ведения пациентов, страдающих ушным шумом.
Программы реабилитации значительно различаются, вплоть до использования компьютерных программ виртуальной реальности.
На сегодняшний день критерием эффективности лечения или реабилитации может служить лишь оценка самим пациентом изменения качества жизни. Для количественной оценки необходимо применение верифицированных опросников.
Необходимо подчеркнуть, что в настоящее время существует невероятно широкий спектр способов лечения ушного шума и реабилитации таких больных. Однако отсутствие объективных критериев является одной из причин, затрудняющих определение их эффективности. Некоторые методы не прошли проверку временем, достоверность иных сомнительна, в связи с чем они остались за пределами представленного обзора.
Кафедра болезней уха, горла и носа ГБОУ ВПО "Первый Московский государственный медицинский университет им. И.М. Сеченова", Москва
Кафедра болезней уха, горла и носа Первого Московского медицинского университета им. И.М. Сеченова
Кафедра болезней уха, горла и носа
Шум в ушах как актуальная проблема практической медицины
Журнал: Вестник оториноларингологии. 2015;80(5): 67‑70
Цель работы — представить актуальные аспекты диагностики и лечебной тактики при шуме в ушах. Приведены данные о целесообразности применения индивидуально подобранного комплексного лечения, включающего рациональное сочетание фармакотерапии и немедикаментозных методов, в частности классической акупунктуры. Определена важная роль соблюдения правил гигиены органа слуха и профилактики кохлеарных нарушений.
Шум в ушах — одна из актуальных проблем современной практической медицины, привлекающая внимание как оториноларингологов, так и врачей других специальностей: неврологов, психиатров, терапевтов, кардиологов. Хорошо известно, что интенсивный, изнуряющий шум в ушах создает коммуникативные и психологические барьеры, негативно отражается на психоэмоциональном статусе человека, его профессиональной сфере и в целом на качестве жизни [1]. Крайне тяжелы нарушения в сфере неформального общения, нередко приводящие к серьезным психологическим последствиям: появляются неловкость, неадекватность, раздражительность, которые могут стать предвестниками невротических изменений личности [2]. Пациентам, страдающим ушным шумом, присущи субъективно переживаемые трудности межличностного общения: неуверенность, робость, застенчивость, неумение установить психологический контакт.
Шум в ушах может стать причиной возникновения коммуникативных расстройств в силу появляющихся барьеров как со стороны объекта, так и со стороны ситуации взаимодействия. Важную роль при этом играют несовпадение эмоционального и речемыслительного кода у собеседников. Следует отметить, что расстройства в сфере общения и коммуникации трудно устранимы и корректируются через осознание и изменение системы отношений, чаще всего только при вмешательстве психотерапевта или психолога [3].
Шум в ушах имеет крайне разнообразные проявления: он может быть односторонним и двусторонним; постоянным, периодическим или эпизодическим; монотонным и пульсирующим; высокочастотным и низкочастотным; напоминать, к примеру, шум прибоя, стрекотание цикад, шелест листьев. Шум может быть как основной, так и второстепенной жалобой пациента, что в большинстве случаев определяется его интенсивностью. В этой связи по-прежнему актуальна, на наш взгляд, классификация, предложенная А.П. Велицким, согласно которой выделяют 3 степени шума. При шуме I степени пациент активно не жалуется на шум, отмечая его наличие лишь при расспросе, при шуме II степени — жалуется на наличие шума в ушах, но считает его второстепенной проблемой, шум III степени — ведущая жалоба пациента [4]. Часть пациентов способны научиться не замечать шум, но в ряде случаев он становится причиной личностных и поведенческих расстройств. Восприятие шума усугубляется при сочетании его с тугоухостью или гиперакузией, на фоне вегетативных и эндокринных расстройств, при стрессе, в ситуациях, сопровождающихся волнением и эмоциональным напряжением, под воздействием климатических, метеорологических, гелио- и геофизических факторов (повышенная солнечная активность, магнитные бури, уровень ультрафиолетового излучения, температура, относительная влажность воздуха и атмосферное давление).
Шум в ушах может стать причиной диссомнии, раздражительности, тревожности, нарушения концентрации внимания, развития симптоматической депрессии у оториноларингологических больных [5].
В ряде случаев больные, обращающиеся на прием к оториноларингологу с жалобой на шум в ушах, описывают свои ощущения как пение, музыку или т.п. В этих случаях скорее всего речь идет о слуховых галлюцинациях — восприятии отсутствующего в реальности объекта, в том числе вообще не существующего в природе, которое никогда не возникает у здоровых людей (при отсутствии воздействия гипноза, психотропных или наркотических средств). Галлюцинации слуха возможны в вербальной форме, в форме акоазм и фонем. Акоазмы проявляются в виде разнообразных ударов, звонов, тресков и скрежетов. К фонемам относят галлюцинации в виде отдельных слов или словосочетаний. Вербальные галлюцинации — это узнаваемые человеком, обращенные к нему голоса, характер которых может варьировать: шепот, крик, угрозы, осуждение, успокоение или одобрение. Наиболее часто слуховые галлюцинации возникают при бессоннице в ночное время суток или в полной тишине [6].
В обследовании больных, страдающих ушным шумом, крайне важна объективная оценка состояния функции слуховой трубы, что позволяет сделать метод тимпанометрии, который широко используется в повседневной клинической практике при интактной барабанной перепонке. В то же время большего внимания заслуживает, на наш взгляд, Eustahian Tube Function (ETF) — тест с глотанием под давлением (тест Тойнби), позволяющий выявлять дисфункцию слуховой трубы при перфорированной или шунтированной барабанной перепонке. Тест предполагает проведение принудительного открытия евстахиевой трубы под воздействием градиента давления (рекомендуемое максимальное давление +400 даПа) при выполнении обследуемым пациентом глотательного движения, при этом регистрируется серия тимпанограмм, анализ которых позволяет оценить состояние функции слуховой трубы.
Причиной пульсирующего низкочастотного (шипящего) шума нередко является сердечно-сосудистая патология, чаще всего — артериальная гипертензия и церебральный атеросклероз. Односторонний пульсирующий низкочастотный шум в сочетании с кондуктивной тугоухостью может быть обусловлен гломусной опухолью среднего уха. Важно отметить, что исчезновение или резкое уменьшение шума при сдавлении сосудисто-нервного шейного пучка свидетельствует в пользу патологии в системе внутренней сонной артерии.
Существенный вклад в повышение информативности диагностических мероприятий при ушном шуме вносят современные методы нейровизуализации, позволяющие выявить такие патологические состояния, как нейроваскулярный конфликт слухового нерва (компрессию его безмиелинового участка каким-либо прилежащим сосудом); артериовенозная мальформация, акустическая невринома; двусторонняя периферическая нейрофиброма n.statoacusticus.
Важный этап обследования пациента с шумом в ушах — оценка состояния сосудов вертебробазилярного бассейна и шейного отдела позвоночника. Использование дуплексного и триплексного сканирования сосудов, МР-томографии, рентгенографии с проведением функциональных проб позволяет выявить стенозирующие поражения брахиоцефальных сосудов, дегенеративно-дистрофические изменения позвоночника и вертеброгенную причину гемодинамических нарушений в системе вертебробазилярного сосудистого бассейна. Жалобу на шум в ушах высказывают больные с синдромом Киари (аномалии развития атланта, дисплазия костного и перепончатого лабиринта, смещение в большое затылочное отверстие мозжечка, гидроцефалия), синдромом Рамсея Ханта, (опоясывающий лишай ушной области, поражающий лицевой нерв с односторонним участием коленчатого узла), синдромом Клиппеля—Фейля (аномалии развития позвонков, дисплазия костного и перепончатого лабиринтов). Следует отметить, что одной из частых причин сосудистого «венозного» ушного шума является давление второго шейного позвонка на яремную вену.
Несмотря на то что в подавляющем большинстве случаев шум в ушах имеет субъективный характер, не следует забывать и об объективном ушном шуме. Для регистрации объективного шума ангиогенной природы следует воспользоваться фонендоскопом; выслушивание производится в лобно-височной, лобно-теменной, позадиушной и периорбитальной областях. При этом отчетливо выслушивается шипящий, синхронный с пульсом шум. Миоклония — непроизвольные кратковременные сокращения мышц мягкого неба, m. tensortympani и m. stapedius, провоцируют возникновение интенсивного шума, слышимого на расстоянии свыше метра от больного и напоминающего хруст снега или стрекотание цикад.
Жалоба больного на шум, описываемый как щелканье или хруст, нередко в сочетании с тугоподвижностью височно-нижнечелюстного сустава может быть обусловлена синдромом патологического прикуса — синдром Костена, впервые описанный J. Costen в 1934 г. Формированию патологического прикуса способствует ослабление связочного аппарата височно-нижнечелюстного сустава, его воспалительные изменения, деформация суставной головки. Сказывается негативное влияние на прикус частичной или полной потери зубов, расшатываемости и повышенной стираемости зубов, использования неудобного зубного протеза. В диагностике синдрома Костена используется рентгенологическое исследование височно-нижнечелюстных суставов, при этом на рентгенограммах определяется изменение ширины суставной щели и отсутствие скользящих поступательных движений в суставе. Также проводится обследование, направленное на выявление системного полиартрита. Лечение синдрома патологического прикуса — важный раздел нейромышечной стоматологии: применяют ортодонтические методы лечения, зубное протезирование [9].
Достижения современной медицинской науки, промышленности и клинической практики позволили существенно повысить эффективность лечения больных, страдающих ушным шумом. Добиться клинического излечения или положительной динамики при ушном шуме позволяет соблюдение основных положений Протокола ведения больных и стандартов оказания медицинской помощи, принципа индивидуального подхода к пациенту с учетом коморбидных заболеваний, его эмоционального профиля, профессиональных и бытовых факторов, уровня комплаентности.
Важнейшая роль в лечении больных, страдающих ушным шумом, отводится разработке рационального комплекса лечебных мероприятий, включающего использование лекарственных препаратов и немедикаментозных методов лечения. Наш опыт лечения отиатрических пациентов, страдающих ушным шумом, позволяет сделать вывод о клинической эффективности сочетанного использования препарата Танакан 40 мг 3 раза в сутки в течение 3 мес и курсового проведения классической акупунктуры. Использование препарата Танакан при ушном шуме обосновано его антиоксидантным, антиагрегантным, венотонизирующим и противоотечным эффектом, способностью препарата улучшать микроциркуляцию, положительно воздействовать на церебральный кровоток и метаболизм в нейронах головного мозга. В лечении шума в ушах важна способность препарата Танакан оказывать позитивное воздействие на эмоциональный статус, повышать умственную и физическую работоспособность, снижать чувство усталости.
Рефлексотерапия выполняется в виде 2—3 курсов по 10 сеансов при соблюдении интервала в 3—4 нед между первыми двумя курсами и интервалом в 1—2 мес между вторым и третьим курсами. Производится воздействие на биологически активные корпоральные точки верхних и нижних конечностей, аурикулярные точки зоны противокозелка, периаурикулярные точки, точки шеи — проекции магистральных сосудов.
Таким образом, проблема диагностики и лечения ушного шума остается актуальной в современной клинической практике. Эффективность лечения определяется своевременностью и качеством диагностики, оптимальным индивидуальным подбором лечебных мероприятий.
При данной патологии также с успехом используются современные слуховые аппараты. Необходимо проводить обучение пациентов основам гигиены органа слуха, ознакомление их с правилами рационального использования акустической аппаратуры. Важное значение имеют нормализация эмоционального состояния, коррекция условий труда и быта.
Препарат Танакан (EGb 761), кроме положительного влияния на слуховую функцию и ослабляющего действия на ушной шум, улучшает психоэмоциональное состояние пациентов, что способствует заметному повышению качества жизни [14].
В связи с этим Танакан (EGb 761) находит широкое применение в практической оториноларингологии как рациональное средство лечения больных, страдающих сенсоневральной тугоухостью и ушным шумом.
Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского
Взгляд невролога на этиологию и лечение нейросенсорной тугоухости
В статье рассмотрена этиология нейросенсорной тугоухости и тактика невролога в лечении больных с этой патологией. Нейросенсорная тугоухость - актуальная медико-социальная и междисциплинарная проблема. Показаны результаты и выводы многочисленных российских и зарубежных исследований по лечению ушного шума, нарушения слуха, головокружения новыми дозами препарата кавинтон. Приведен пример российского исследования, целью которого была оценка эффективности и переносимости новой схемы кавинтона в лечении больных НСТ. У 80% пациентов 1-й группы, проходившей курс лечения кавинтоном по новой схеме, отмечалось достоверное улучшение слуха и снижение шума в ушах по сравнению с контрольной группой, которая получала традиционное лечение.
В течение последних десятилетий отмечается неуклонный рост числа больных с нейросенсорной тугоухостью (НСТ), приводящей к снижению качества жизни, нарушению социальной и трудовой адаптации. По официальным данным, в России НСТ отмечают в среднем 15 человек на 10 тыс. населения. Клиническая картина НСТ характеризуется снижением слуха и появлением шума в ушах, в тяжелых случаях появляются головокружение и координаторные нарушения. Этиология НСТ разнообразна. Это различные инфекционные заболевания, возбудителями которых являются вирусы или бактерии, интоксикации химическими или ототоксическими веществами, в том числе медикаментозными, различные травмы (механическая, баротравма, акустические и вибрационные), возрастные сосудистые нарушения. Изменения погоды, в том числе колебания атмосферного давления, также могут быть причиной НСТ. По срокам развития выделяют внезапную НСТ (до 12 ч с начала возникновения), острую (до 1 мес), подострые (от 1 до 3 мес) и хроническую (свыше 3 мес) [1—4].
Больные с НСТ, как правило, обращаются как к оториноларингологу, так и к неврологу. Оториноларинголог проводит осмотр и аудиометрическое исследование. Невролог, помимо осмотра, обычно рекомендует ультразвуковое обследование транс- и экстракраниальных сосудов и МРТ головного мозга. Однако нередко для правильной постановки диагноза этого бывает недостаточно. Предпочтительно комплексное обследование отоневролога, на консультацию к которому попасть не просто. В связи с этим на практике вопрос решается таким образом — если причиной НСТ являются инфекционные заболевания (ОРВИ, герпес, инфекционный паротит), травма уха, ототоксическое воздействие химическими веществами или лекарственными препаратами (антибиотиками аминогликозидного ряда, салицилатами), то больной лечится у оториноларинголога. При НСТ сосудистого генеза, развившейся на фоне гипертонической болезни, церебрального атеросклероза, патологии шейного отдела позвоночника, которые, по данным клинических исследований, встречаются более чем в половине случаев — у невролога [1—4].
Независимо от этиологии, при НСТ выявляются дисциркуляторные изменения гемодинамики, которые приводят к развитию ишемии, гипоксии, нарушению метаболизма и трофики рецепторов ушного лабиринта или ядер и путей слухового анализатора в головном мозге. Поэтому лечение должно быть направлено на стабилизацию клеточных мембран, дегидратацию, на улучшение реологии крови, на усиление венозного оттока из полости черепа, улучшение кровообращения во внутреннем ухе. Комплексная терапия НСТ в зависимости от этиологии включает антибактериальную, дегидратационную, сосудистую, гормональную, седативную и сосудистую терапию. Эффективны также вестибулолитики (бетагистина гидрохлорид) и витамины группы В [1—5].
Как показали проведенные в последние годы исследования, одним из эффективных препаратов комплексного действия, который улучшает микроциркуляцию во внутреннем ухе и метаболизм тканей головного мозга, а также активирует регенераторные и антиоксидантные механизмы, является кавинтон. За последние годы эффективность кавинтона была доказана в 7 двойных слепых плацебо-контролируемых исследованиях, в метаанализе, включившем данные о 731 пациенте, в открытых сравнительных длительных (10 лет применения) исследованиях, включивших 967 пациентов, в длительном двойном слепом плацебо-контролируемом рандомизированном исследовании на большом количестве пациентов (более 8000) [6, 7].
В России в 2010 г. в рамках программы «КАЛИПСО» проведено многоцентровое клинико-эпидемиологическое исследование по оценке эффективности и безопасности терапии новыми формами кавинтона и кавинтона форте. Обследованы 4865 пациентов в возрасте от 31 до 85 лет с хронической ишемией мозга, у которых наряду с другими симптомами отмечались шум в ушах, головокружение, нарушения координации. Имеющиеся в настоящее время данные свидетельствуют, что лечебный эффект кавинтона зависит от дозы и способа введения, поэтому была предложена новая схема назначения кавинтона. Рекомендовано начинать терапию кавинтоном инфузионно капельно в дозе 25—50 мг с разведением в 400 мл физиологического раствора в течение 7 дней с последующим переходом на пероральный прием кавинтона форте по 10 мг 3 раза в день в течение 90 дней. Новая схема назначения кавинтона привела к статистически значимому уменьшению шума в ушах у 46% включенных в исследование больных, головокружения — у 75%, координаторных нарушений — у 52% (рис. 1, [8]). Рисунок 1. Динамика регресса жалоб пациентов с хронической ишемией мозга на фоне терапии кавинтоном и кавинтоном форте (программа «КАЛИПСО»).
Было установлено, что кавинтон улучшает мозговой метаболизм, повышает устойчивость клеток мозга к гипоксии, ингибирует агрегацию тромбоцитов, снижает патологически увеличенную вязкость крови, обладает антиоксидантными эффектом. Доказано, что препарат не влияет на системную гемодинамику, не изменяет электрическую активность сердца и не обладает аритмогенной активностью. Улучшая кровоснабжение пораженной области, препарат не вызывает феномена «обкрадывания». Препарат хорошо переносится пожилыми пациентами, при печеночной и почечной недостаточности, не требует коррекций дозы. Рекомендуется вводить кавинтон инфузионно капельно медленно со скоростью до 80 капель в минуту. На основании полученных результатов был сделан вывод, что препарат кавинтон имеет комплексный механизм действия. В процессе многочисленных исследований установлено, что препарат благоприятно влияет не только на мозговое кровообращение, церебральный метаболизм и реологические свойства крови, но и на микроциркуляцию во внутреннем ухе, что позволяет рассматривать препарат кавинтон и кавинтон форте как препарат выбора при НСТ [8].
Эффективность новой схемы кавинтона была подтверждена результатами открытого рандомизированного сравнительного российского исследования в лечении хронической нейросенсорной тугоухости сосудистого генеза.
Цель исследования — оценка эффективности и переносимости новой схемы кавинтона в лечении больных НСТ.
Пациенты и методы
Обследованы 50 больных в возрасте от 30 до 65 лет, страдающих от 1 года до 22 лет сосудистой НСТ II—III cтепени. Больные были разделены на 2 группы по 25 человек. Курс лечения в 1-й группе начинали с внутривенного инфузионного введения кавинтона по постепенно нарастающей в течение 7 дней схеме от 20 мг до 50 мг в 500 мл физиологического раствора. После этого в течение 11 нед больные принимали кавинтон форте по 10 мг 3 раза в день. Контрольная группа из 25 человек получала традиционное лечение, включающее витамины, физиолечение, гипербарическую оксигенацию, парамеатальные новокаиновые блокады. Оценка результатов лечения проводилась в динамике с учетом жалоб, аудиологического обследования, камертонального исследования и по результатам ультразвуковой допплерографии сонных и позвоночных артерий в исходном состоянии и при поворотах головы. Оценка изменения шума в ушах проводилась с использованием визуальной аналоговой шкалы.
Результаты и обсуждение
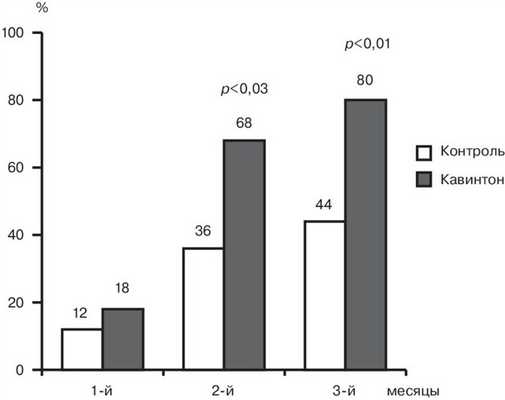
У 20 (80%) больных, получавших кавинтон, отмечалось достоверное улучшение слуха и снижение шума в ушах. В контрольной группе, получавшей традиционную терапию, положительный результат наблюдался только у 11 (44%) человек. При этом в группе, получавшей кавинтон, положительный результат был получен гораздо раньше по сравнению с контрольной группой (рис. 2). Рисунок 2. Динамика положительных изменений аудиологической картины у больных с нейросенсорной тугоухостью. На основании ранее полученных данных был сделан вывод, что при лечении больных НСТ высокие дозы кавинтона более эффективны [9].
Таким образом, новая схема кавинтона может быть рекомендована при лечении нейросенсорной тугоухости лицам как молодого, так и пожилого возраста. При хронической форме НСТ целесообразны повторные курсы кавинтона и кавинтона форте 2—3 раза в год.
Особенности медикаментозной терапии периферических кохлеовестибулярных расстройств в возрастном аспекте
Слуховые и вестибулярные нарушения достаточно часто встречаются в медицинской практике и могут сопровождать несколько десятков различных заболеваний. В России численность больных с кохлеовестибулярными расстройствами составляет 13-14 человек на 10 тыс. населения. Примечательно, что при отоневрологическом обследовании более чем в 80% случаев нейросенсорной тугоухости выявляются вестибулярные расстройства в виде как спонтанной симптоматики, так и экспериментальной вестибулярной гипо- или гиперрефлексии при проведении калорической и вращательной проб, по данным компьютерного стабилометрического исследования Несмотря на многочисленные исследования и достигнутые успехи, до настоящего времени не утратила актуальности проблема лечения и реабилитации больных с ангиогенными кохлеовестибулярными расстройствами, которая приобретает особую значимость применительно к гериатрической возрастной группе.
В 1963 г. ВОЗ приняла классификацию, согласно которой возраст от 60 до74 лет рассматривается как пожилой, от 75 до 89 лет - старческий, старше 90 лет - долгожители. Одной из особенностей старших возрастных групп населения является социально-психологическая дезадаптация, в основе которой лежит изменение социального статуса и снижение собственных физических резервов.
Постарение населения - современный демографический процесс, присущий как России, так и мировому сообществу в целом. Если в 1950 г. в мире было 214 млн людей старше 60 лет, в 2000 г. - 590 млн человек, то к 2025 г. их численность, предположительно, превысит 1 млрд.
Возрастной процесс старения происходит во всем организме, неизбежно затрагивая и органы чувств, которые за счет обширных связей оказывают воздействие на все функции организма, в том числе на слуховую и вестибулярную. Возрастное снижение слуха - пресбиакузис и статические расстройства -пресбиастазис, свойственные людям преклонного возраста, обусловлены инволюционными процессами в слуховом и вестибулярном анализаторах, общими возрастными изменениями в организме.
Этиология кохлеовестибулярных нарушений у пациентов старше 60 лет
В этиологии патологического процесса во внутреннем ухе - периферических кохлеовестибулярных нарушений у пациентов старше 60 лет ведущая роль отводится нарушению кровоснабжения лабиринта за счет ишемии, микроциркуляторных расстройств, изменений реологических свойств крови, атеросклероза. Усугубляют постуральные расстройства естественное старение костно-мышечной, нервной системы и зрения, заболевания опорно-двигательного аппарата, сердечно-сосудистой системы, посттравматические синдромы.
Лечение периферических кохлеовестибулярных расстройств
Учитывая присущую гериатрическому возрасту полиморбидность и низкую комплаентность, эффект лечебных мероприятий достигается тщательным индивидуальным подбором для пациентов комплекса медикаментозных и немедикаментозных методов. С целью снижения фармакологической нагрузки на организм престарелого больного целесообразно активнее проводить при головокружении и статических нарушениях вестибулярную реабилитацию на стабилографических (постурографических) комплексах, назначать аурикулотерапию, лечебную физкультуру.
Широко используются препараты, улучшающие церебральный кровоток, нормализующие вестибулярную возбудимость, мочегонные, седативные, вегетотропные лекарственные препараты, витамины и адаптогены.
Препараты, улучшающие кровоснабжение внутреннего уха
Достоверно установлено, что в основе большинства периферических кохлеовестибулярных расстройств лежит нарушение микроциркуляции и гипоксия лабиринта. Это положение этиопатогенетически обосновывает длительное использование препаратов, улучшающих кровоснабжение внутреннего уха. Многочисленные научные публикации, основанные как на отечественных, так и на зарубежных экспериментальных и клинических исследованиях, позволили выработать «золотой стандарт» медикаментозной терапии кохлеовестибулярных расстройств: сочетанное применение бетагистина и стандартизованного экстракта из натурального сырья (гинкго билоба) в течение 2-3 мес.
Выбор лекарственного препарата, который назначается пожилому пациенту на продолжительное время, безусловно, основывается в первую очередь на его клинической эффективности, но с обязательным анализом лекарственного взаимодействия, переносимости, а также неинвазивности и возможности раннего начала амбулаторного лечения.
Один из таких препаратов - Вазобрал (а-дигидроэргот-риптин + кофеин). Вазобрал обладает высоким сродством к аг и а2- адренорецепторам сосудов, является стимулятором допаминергических и серотонинергических рецепторов ЦНС. В экспериментальной работе M.Le Poncin, J. Fiapin (1989 г.) установлено, что Вазобрал обладает способностью улучшать энергетический потенциал нейронов и тканевый кровоток, активизировать процесс захвата кислорода нейронами коры больших полушарий головного мозга: на 42% в правом и на 50% в левом.
Вазобрал имеет свойство повышать концентрацию АТФ и АДФ, улучшать реологические свойства крови за счет снижения агрегации тромбоцитов и эритроцитов, снижать проницаемость и хрупкость капилляров, увеличивать количество функционирующих капилляров, защищать нейроны головного мозга от ишемии, обладает вазодилатационным эффектом.
Для лечения пациентов геронтологического возраста крайне важен тот факт, что действие Вазобрала не сопровождается колебаниями артериального давления и постуральной гипотензией. Кофеин оказывает стимулирующее действие на кору головного мозга, сосудодвигательный и дыхательный центры, повышает физическую и умственную работоспособность, снижает чувство усталости.
Таким образом, способность препарата Вазобрал повышать энергетический потенциал коры больших полушарий, улучшать снабжение кислородом нейронов и церебральный кровоток объясняет его эффективность в лечении пациентов с нарушениями мозгового кровообращения, поведенческими и психическими нарушениями сенильного генеза, различными вегетососудистыми заболеваниями, при сосудистых ретинопатиях, кохлеовестибулярных расстройствах, болезни Меньера.
Форма выпуска Вазобрала - таблетки и раствор для приема внутрь. Таблетка содержит 4 мг а-дигидроэргокриптина и 40 мг кофеина. Один мл раствора для приема внутрь содержит 1 мг а-дигидроэргокриптина и 10 мг кофеина. Рекомендуемая дозировка составляет в среднем 1-2-мерные пипетки емкостью 2 мл, после разбавления в небольшом количестве воды, или 1/2 - 1 таблетка 2 раза в сутки перед едой или во время еды в течение 2-3х месяцев.
О хорошей переносимости и безопасности препарата свидетельствуют результаты лечения около 6000 больных, включенных в постмаркетинговые клинические исследования. Побочные нежелательные реакции регистрируются крайне редко: прием препарата вызывал не резко выраженные диспепсические нарушения менее чем у 3% пациентов, побочные реакции со стороны нервной системы (головная боль, возбуждение, головокружение) наблюдались у 1% больных, сердечно-сосудистые (тахикардия, гипотензия) и кожные аллергические реакции были отмечены у 0,1% больных. Данные о лекарственном взаимодействии препарата Вазобрал, которые особенно следует принимать во внимание при его применении больным старших возрастных групп, в целом благоприятны. Однако необходимо учитывать, что входящий в состав Вазобрала кофеин может ослаблять действие снотворных препаратов.
Важное значение имеют работы, посвященные изучению возможностей препарата Вазобрал в гериатрической практике. Представляет интерес исследование Hammi и соавт. (1991 г.), в котором оценивалось состояние тканевого кровотока, агрегации эритроцитов и тромбоцитов, количество функционирующих капилляров в пожилом возрасте и влияние Вазобрала на эти параметры. Обследование 38 пациентов в возрасте от 65 до 94 лет показало, что при исходном статистически достоверном нарушении данных показателей в сопоставлении с лицами молодого возраста после 3 мес приема Вазобрала показатели состояния тканевого кровотока, агрегации эритроцитов и тромбоцитов заметно улучшились. Работа C.Pautas и соавт. (1985 г.) проиллюстрировала увеличение числа функционирующих капилляров на 280% через 2 ч после приема Вазобрала. Экспериментальное исследование на крысах, помещенных в условия тяжелой гипобарической гипоксии, которая вызывает снижение уровня церебральных катехоламинов, сходное с таковым у пожилых людей, показало достоверное защитное действие Вазобрала в отношении падения уровня катехоламинов и на нейроны гиппокампа при ишемии. R. Khalil и соавт. (1990 г.) выполнили исследование на 140 пациентах от 50 до 85 лет с мнестическими расстройствами средней тяжести. Было установлено, что Вазобрал улучшает память независимо от вспомогательных и неспецифических факторов, связанных с умственной деятельностью. В.В.Шпрах и соавт. (1996 г.) в клинико-лабораторном исследовании изучили влияние Вазобрала на клинические проявления начальной атеросклеротической дисциркуляторной энцефалопатии. Положительная динамика таких симптомов, как головокружение, головная боль, повышенная утомляемость, раздражительность и нарушение сна, была достигнута в 84% случаев, что коррелировало с результатами гемодинамических (РЭГ, УЗДГ брахиоцефальных сосудов) и экспериментально-психологических исследований.
Клиническое исследование
На базе клиники болезней уха, горла и носа ММА им. И.М. Сеченова проведено обследование и лечение 36 больных в возрасте от 61 до 76 лет с нейросенсорной тугоухостью сосудистого генеза, из них 21 женщина и 15 мужчин. Всем больным выполняли оториноларингологическое, аудиологическое и отоневрологическое обследование, оценивали гемостатические и гемодинамические параметры, проводили компьютерную томографию височных костей, по показаниям - магнитно-резонансную томографию головного мозга и шейного отдела позвоночника, назначали консультации специалистов (терапевт, кардиолог, эндокринолог и др.). Фоновые заболевания (дисциркуляторная энцефалопатия, гипертоническая болезнь, ишемическая болезнь сердца, вертебробазилярная недостаточность, хронический гастрит, холецистит) встречались одинаково часто в обеих группах.
Таким образом, больным пожилого и старческого возраста препарат Вазобрал может быть рекомендован для монотерапии или как компонент комплексной терапии хронической сенсоневральной тугоухости и как этап лечения острых периферических кохлеовестибулярных нарушений сосудистого генеза. Вестибулярную реабилитацию на стабилографических (постурографических) комплексах можно рассматривать как оптимальный немедикаментозный метод, повышающий эффективность лечения данной категории больных.
Читайте также:
