Гранулема инородного тела кисти: атлас фотографий
Добавил пользователь Дмитрий К. Обновлено: 21.01.2026
Этиология и патогенез. Гранулема инородного тела является морфологическим проявлением хронического воспалительного процесса, вызванного проникновением в кожу или подкожную клетчатку инородных тел или веществ. Внедрение их может быть случайным (производственные и бытовые травмы, укусы насекомых и пр.) или специальным (инъекции лекарственных препаратов, использование хирургических материалов при оперативных вмешательствах, татуировка и пр.). Иногда происхождение веществ, вызывающих гранулему, может оказаться эндогенным (отложения кальция при подагре, синдроме Тибьержа - Вейссенба-ха) или метастатическим (занос в кожу частиц бериллия при общем бериллиозе гематогенным путем). Развитие гранулемы зависит от характера вызывающего агента, реактивности организма и особенностей ткани, в которой она формируется. Поэтому, хотя клиническая и гистологическая картина гранулем имеет ряд общих черт, диагностика может часто вызывать затруднения.
Гистопатология гранулемы инородного тела. Независимо от природы гистологическая картина гранулем имеет много общего. Типичная реакция на инородное тело - появление вблизи его макрофагов и гигантских клеток инородных тел. В случае аллергической гранулематозной реакции на внедрившийся материал возникают гранулемы туберкулоидного строения с казеозным некрозом, состоящие из эпителиоидных клеток, среди которых могут быть и гигантские. Обнаруживают также скопления лимфоцитов, мононуклеаров, плазматических клеток и эозинофилов, соответствующие изменения сосудов.
Пиогенная гранулема ( Ботриомикома , Гемангиома грануляционного типа , Телеангиэктатическая гранулема , Эруптивная ангиома )
Пиогенная гранулема - это доброкачественное новообразование кожи или слизистых оболочек сосудистой природы. Внешне представляет собой округлое образование (папулу) диаметром до 1,5 сантиметров ярко-красного, вишневого или черно-коричневого цвета. Объем опухоли заполнен мелкими сосудами и капиллярами, окруженными соединительной тканью. Поверхность легко травмируется и обильно кровоточит. Определить вид новообразования врачу помогает внешний осмотр, дерматоскопия, данные гистологического исследования. Если уплотнение не подвергается обратному развитию самопроизвольно, показано хирургическое лечение (электро-, крио- или лазеркоагуляция).
МКБ-10

Общие сведения
В практической дерматологии пиогенная гранулема встречается под названием ботриомикома, телеангиэктатическая гранулема, гемангиома грануляционного типа, эруптивная ангиома. Внутри опухолевого узла соединительная ткань образует прослойки, что определяет наиболее подходящее с точки зрения гистологии определение патологии «дольчатая капиллярная гемангиома». Встречается у подростков, взрослых до 30 лет. Одинаково часто диагностируется у пациентов обоих полов. Гормональные перестройки вызывают частое развитие заболевания у беременных (примерно 5% случаев). Описаны случаи множественной ботриомикомы, ее подкожного или подслизистого расположения, формирования сосудистых образований на внутренней поверхности пищевода и кишечника.

Причины
Этиология заболевания до конца не изучена. Предположения о микотическом генезе патологии, высказываемые в XIX в., в дальнейшем не получили своего подтверждения. Несостоятельными оказались теории, согласно которым заболевание имеет воспалительную или вирусную природу. Теперь ботриомикому относят к числу ангиом, развивающихся как реактивный процесс на месте микротравм. В генезе заболевания основное значение имеют:
- Механическое повреждение слизистых и кожи. Ведущий фактор в развитии заболевания. Об этом свидетельствует локализация новообразований на наиболее подверженных травмам и микроповреждениям участках тела: пальцах рук, стопах, губах, деснах, слизистой оболочке носа и рта. Для запуска образования гранулемы достаточно незначительного воздействия: укола, занозы, небрежной обработки кутикулы ногтя.
- Гормональный дисбаланс. По статистике, большинство случаев сосудистых новообразований выявляется у подростков, беременных женщин. Значимый провоцирующий фактор - прием гормональных контрацептивов, эндокринная патология. Значение имеет повышение сальности кожи под воздействием гормонов и чрезмерное ее обезжиривание в пубертатном периоде, повышение уровня фактора роста сосудов у беременных.
- Лекарственное воздействие. Вероятность появления грануляционной гемангиомы повышается при приеме ингибиторов протеазы, некоторых противовирусных препаратов, ретиноидов, используемых для лечения угревой сыпи. Значение имеют препараты как системного (в таблетках, капсулах, инъекциях), так и местного действия (кремы, лосьоны, мази).
- Кожные заболевания. Пациенты с дерматозами, пламенеющим невусом, телеангиэктатической ангиомой страдают ботриомикомой чаще, чем люди без дерматологических проблем. Множественные поражения развиваются на месте термических и химических ожогов. Раздражение слизистой роговицы и конъюнктивы химическими веществами, непереносимость определенных компонентов косметики, конъюнктивиты и блефариты могут стать причиной появления сосудистых папул на веках. Гигантские гранулемы развиваются у лежачих больных в местах пролежней.
Патогенез
В основе развития папулы лежит реактивное разрастание грануляционной ткани под влиянием внешних и внутренних воздействий. Грануляции состоят из новообразованных сосудов и соединительной ткани, обеспечивают быстрое заживление раны. Они создают условия для последующей эпителизации раневой поверхности, формирования рубца. Гранулема является следствием нарушения нормального процесса формирования грануляций, чрезмерного развития сосудов, активного деления фибробластов, избыточной продукции волокон соединительной ткани при травме. Нормальная толщина грануляционного слоя составляет 1-2 мм. Диаметр патологического образования может достигать полутора сантиметров.
Развитие пиогенной гранулемы во многом повторяет процесс заживления раны. Папула состоит из артериол, венул, капилляров, небольшого количества фибробластов, соединительнотканных волокон. Чем дольше существует новообразование, тем больше в нем становится соединительной ткани. Завершающая стадия - выраженный фиброз папулы, сопровождающийся эпителизацией ее поверхности.
Симптомы пиогенной гранулемы
В 75% случаев рост узла начинается на неизмененной коже. Микротравмы, которые могут привести к появлению ботриомиком, часто остаются незамеченными пациентом. Помимо пальцев и слизистой полости рта, папулы могут появиться на коже лица, тыле кистей, ладонях, шее, груди, верхней части спины. У беременных уплотнения образуются преимущественно на слизистой десен верхней челюсти, внутренней поверхности губ.
Папула растет несколько недель. Максимальный диаметр - 1,5 см, средний - 6 мм. Имеет округлую или дольчатую форму, насыщенный цвет за счет большого количества сосудов, широкое основание, реже - короткую ножку. По консистенции мягкая, эластичная. Поверхность папулы легко травмируется, часто эрозирована или покрыта корками, может быть окружена белой каймой отслоившегося эпителия. Узел безболезненный, т.к. не имеет нервных окончаний. Дискомфорт вызывает наличие выступающего образования на руках, шее, плечах и других частях тела, которое цепляется за одежду, предметы, дает обильное кровотечение при повреждении. Ботриомикома в области ногтевого ложа во время активного роста может отслаивать ногтевую пластинку.
Достигнув определенного размера, папула начинает постепенно уплотняться за счет активного развития соединительнотканных прослоек вплоть до полного фиброза. Тромбозы, запустевание сосудов приводят к очаговым некрозам пиогенной гранулемы. При устранении причинного фактора образование может исчезнуть самостоятельно. Обратное развитие гранулемы может занять несколько месяцев.
Осложнения
Единственное значимое осложнение пиогенной гранулемы - обильное кровотечение, которое открывается при повреждении уплотнения. При длительном истечении крови из множественных узлов у пациента существует риск развития анемии. При наружной локализации образований источник кровопотери можно легко установить. Заподозрить кровотечение из желудочно-кишечного тракта бывает намного сложнее. Трудности может вызвать проведение дифференциальной диагностики ботриомикомы и кровоточащей язвы желудка или кишечника.
Диагностика
Доброкачественную пиогенную гранулему необходимо отличать от целого ряда других патологических образований. Здесь решающее значение имеют внешний вид узла, его микроскопическое строение, любые другие данные, которые помогают дерматологу поставить точный диагноз: скорость роста новообразования, наличие провоцирующих факторов, эффективность проводимого ранее лечения, сопутствующие заболевания. Ценную информацию позволяют получить:
- Дерматоскопия. Исследование папулы при помощи дерматоскопии позволяет выявить признаки, характерные для ангиоматозного новообразования (однородный узел красноватого цвета, окруженный белым венчиком). Как правило, визуальных признаков достаточно для проведения дифференциальной диагностики заболевания с рядом доброкачественных и злокачественных патологических изменений кожных покровов, внешне похожих на ботриомикому.
- Биопсия узла. Забор ткани для проведения гистологического исследования часто проводится прямо во время операции по удалению новообразования. Это позволяет подтвердить диагноз ботриомикомы, определить объем хирургического вмешательства. При патоморфологическом исследовании определяется разрастание капилляров и фибробластов, инфильтрация стромы лейкоцитами.
Сложные диагностические случаи могут потребовать осмотра дерматоонколога, хирурга. На ботриомикому внешне похожа беспигментная меланома, плоскоклеточный рак кожи, кожные метастазы опухолей костей, внутренних органов, ряд других злокачественных новообразований. Расположение очагов между лопатками может быть одним из проявлений болезни Ходжкина, что требует внимания гематолога.
Лечение пиогенной гранулемы
Врачебная тактика в отношении новообразования определяется рядом факторов: давностью существования, расположением, обильностью кровотечений, наличием у женщины беременности. Периодически кровоточащий узел пальца придется удалить сразу же, чтобы облегчить пациенту выполнение повседневных дел. Образование слизистой рта, которое появилось во время беременности, рекомендуется наблюдать несколько месяцев после родов. Если пиогенная гранулема не регрессирует самопроизвольно, ее удаляют во время небольшой амбулаторной операции. Методы хирургического лечения включают:
- Электрокоагуляцию. Позволяет удалить патологически измененные ткани быстро, с минимальной кровопотерей. Вероятность рецидива ботриомикомы после электрокоагуляции ниже по сравнению с другими хирургическими методами. Обязательно обезболивание с применением местных анестетиков. При помощи электрода уплотнение отсекается от поверхности кожи в основании. Полученный фрагмент ткани отправляется на гистологию.
- Удаление жидким азотом. Криотерапия применяется только в тех случаях, когда другие методики недоступны. Низкая температура также способствует уменьшению кровотечения, однако не так хорошо, как электрокоагуляция. В связи с этим для обезболивания рекомендуется смесь лидокаина с эпинефрином. Эпинефрин вызывает резкое сужение сосудов в месте инъекции, продлевает срок действия местного анестетика.
- Лазерное удаление. Лазеркоагуляция - практически бескровный метод, после которого при грамотном проведении процедуры не остается заметных рубцов. Клетки крови содержат пигмент гемоглобин, который поглощает энергию лазерных импульсов намного активнее окружающих тканей. Это позволяет лазерному лучу воздействовать на область расположения папулы дифференцированно. Сосудистое образование удаляется, а здоровые клетки остаются неповрежденными.
Независимо от того, какой хирургический метод применялся, в месте проведения манипуляции остается ранка округлой формы, покрытая плотной темной корочкой. Под ней создаются оптимальные условия для эпителизации. Корочку нельзя удалять до полного заживления ранки, иначе есть риск развития рубца. Это единственное ограничение послеоперационного периода. Назначение консервативного лечения целесообразно только при первых признаках рецидива. В этом случае местно применяется мазь, содержащая 5% имиквимод.
Прогноз и профилактика
В случае установленного и подтвержденного диагноза пиогенной гранулемы прогноз для жизни и выздоровления благоприятный. Регресс уплотнения без лечения наблюдается в каждом втором случае. Хирургическая операция дает полное излечение, однако всегда существует риск рецидива. Молодая папула может появиться на том же месте, где располагался удаленный узел. Упорное течение требует более внимательного отношения к причинным факторам появления пиогенной гранулемы, их устранения по мере возможности. Способы профилактики ботриомикомы ввиду отсутствия точных данных об этиологии заболевания не разработаны; следует избегать травмирования кожи и слизистых, своевременно лечить дерматозы.
1. Особенности ангиогенеза при пиогенной гранулеме/ Гуськова О.Н., Скарякина О.Н.// Вестник новых медицинских технологий. - 2018 - Т. 25, №3.
2. Пиогенная гранулема как междисциплинарная проблема/ Ефанова Е.Н., Русак Ю.Э., Васильева Е.А., Лакомова И.Н., Кельдасова Р.Р. - 2017.
3. Пиогенная гранулема в практике врача дерматолога/ Тарасенко Г.Н., Тарасенко Ю.Г., Бекоева А.В., Процюк О.// Российский журнал кожных и венерических болезней. - 2017.
4. Дерматовенерология. Национальное руководство/ под ред. Бутова Ю.С., Скрипкина Ю.К., Иванова О.Л. — 2013.
Кольцевидная гранулема
Кольцевидная гранулема — это хроническое доброкачественное поражение кожи, которое имеет невыясненный этиопатогенез. Заболевание проявляется кольцевидными высыпаниями на коже, которые состоят из плотных багровых или кирпично-красных узелков, может протекать в локализованной, генерализованной или атипичной форме. Для диагностики состояния требуется тщательный клинический осмотр, гистологическое исследование биоптатов пораженных участков, расширенное лабораторное обследование. Лечение включает топические кортикостероиды, ретиноиды, иммуносупрессоры, аппаратные методы фракционного фототермолиза, криодеструкции.
Болезнь впервые описана английским ученым Т. Фоксом. В дерматологии отсутствуют масштабные исследования этого заболевания, поэтому частота встречаемости точно не установлена, и схемы лечения еще не разработаны окончательно. Женщины болеют в 2-2,5 раза чаще. Существует два возрастных пика заболеваемости: локализованная форма кольцевидной гранулемы типична для молодых больных до 30 лет, причем в большинстве случаев она имеет благоприятное течение, а распространенная форма возникает у людей старше 50 лет, сочетается с другими соматическими патологиями, с трудом поддается терапии.
В современной дерматологии до сих пор не определены точные этиологические факторы развития болезни. Ранее считалось, что патология носит идиопатический характер, однако новые исследования доказывают участие различных эндогенных нарушений здоровья и экзогенных факторов в механизме ее развития. На сегодня описаны следующие группы триггеров, специфичных для кольцевидной гранулемы:
- Отягощенная наследственность. Хронический дерматоз ассоциирован с генами главного комплекса гистосовместимости (HLA), причем для локализованных форм типично присутствие антигена HLA-B8, а для диссеминированной — антигена HLA-A29.
- Сахарный диабет. Люди с нарушениями обмена глюкозы намного чаще сталкиваются с симптомами кольцевидной гранулемы, для них характерна распространенная форма дерматоза с локализацией элементов на разных участках тела. Патология наиболее часто наблюдается при сахарном диабете 1-го типа, может возникать уже в детском возрасте.
- Хронические болезни. Провоцирующим фактором кожных поражений может выступать саркоидоз, ревматизм, аутоиммунный тиреоидит. Риск появления дерматоза резко повышается у больных с хроническим гепатитом В, туберкулезом.
- Злокачественные опухоли. По данным ряда авторов, появление кожных высыпаний возможно на фоне солидных опухолей молочной железы, шейки матки, предстательной железы, желудочно-кишечного тракта. Изредка причиной гранулемы становится онкопатология крови (лимфома Ходжкина, острый миелобластный лейкоз).
- Экзогенные факторы. Некоторые авторы связывают заболевание с чрезмерным и продолжительным по времени действием ультрафиолетового излучения. Иногда дерматоз развивается после укусов насекомых.
- Прием медикаментов. Триггером заболевания выступает туберкулиновая проба Манту, вакцинация против туберкулеза. Лечение препаратами золота, некоторыми противовоспалительными и гипотензивными медикаментами также может спровоцировать патологию.
Механизм развития кольцевидной гранулемы объясняется типичной реакцией гиперчувствительности замедленного типа, которая возникает идиопатически в ответ на действие неизвестных антигенов. В патогенезе важная роль отводится антигенпрезентирующим макрофагам, дендритным клеткам. Все клеточные элементы обеспечивают фагоцитоз антигена и его презентацию Т-лимфоцитам, что завершается пролиферацией антигенчувствительных клонов Th1.
При патоморфологическом исследовании в очаге кожного поражения определяются Th1-лимфоциты, повышенный уровень провоспалительных агентов: гамма-интерферона, фактора некроза опухолей, интерлейкинов второго и четвертого типов. Этот процесс завершается ограниченной дегенерацией коллагеновых волокон дермы, что отличает патологию от диффузного липоидного некробиоза.
Учитывая гистологическую картину, выделяют два варианта кольцевидной гранулемы: интерстициальный и палисадниковый. При интерстициальном типе заболевания между волокнами дермы формируются скопления муцина и гистиоцитов. Для палисадникового варианта дерматоза типичны гранулематозные инфильтраты в сосочковом слое дермы, в центре которых определяются скопления лейкоцитарных клеток в виде частокола.
Симптомы кольцевидной гранулемы
Локализованная форма
Такой вид патологии обычно встречается в практике дерматолога. Повреждение кожи представлено одним или несколькими округлыми очагами диаметром 1-5 см, края которых возвышаются над поверхностью кожи. Они состоят из тесно расположенных узелков розового либо синюшного оттенка. Центральная часть очагов представлена слегка пигментированной кожей. Очаги склонны к периферическому росту.
Для локализованной формы дерматоза характерно отсутствие шелушения и других вторичных элементов сыпи. Высыпания располагаются на тыльной стороне кистей, разгибательных поверхностях локтевых и коленных суставов, спереди голеней. Типично поражение мест, которые подвергаются хронической травматизации, имеют минимальный слой подкожной клетчатки. Кольцевидная гранулема не сопровождается зудом, болью или другими дискомфортными ощущениями. Хорошо поддается традиционным схемам лечения.
Генерализованная форма
Диссеминированный вариант болезни диагностирует у 8,9% больных. Средний возраст пациентов поражения кожи составляет 52 года. Состояние проявляется множественными изолированными или сливающимися высыпаниями, которые преимущественно размещаются на шее, туловище, ладонях и подошвах. Сыпь имеет вид узелков синюшного, желто-коричневого или телесного цвета, которые сопровождаются кожным зудом.
Подкожная форма
Данный вид патологии характерен для детского возраста, хотя описано несколько случаев дерматоза у взрослых. На кожных покровах возникают плотные безболезненные узлы не более 4 см в диаметре. Они преимущественно расположены на волосистой части головы, в периорбитальной зоне, на нижних конечностях — в области ягодиц, передневнутренней поверхности голеней, тыльной стороны стопы. Эти элементы подобны ревматоидным узелкам.
Перфорирующая форма
Редко встречающийся и наиболее опасный вариант патологии, который преимущественно выявляется у жителей Гавайских островов. Очаги дерматоза локализованы на тыле кистей, туловище, нижних конечностях. Высыпания представлены милиарными или лентикулярными папулами с пупковидным вдавлением в центральной части, которые могут вскрываться с выделением желатинообразной жидкости. После заживления элементов остаются атрофические рубцы.
Пятнистая форма
Такая разновидность кольцевидной гранулемы наиболее характерна для женщин старше 40 лет. Кожные элементы покрывают туловище, конечности, изредка дерматоз приобретает генерализованный характер. Больные замечают пятна красного, кирпичного или синюшного цвета с однородной окраской, которые не болят и не зудят, доставляют только эстетический дискомфорт.
Хотя кольцевидная гранулема является доброкачественным заболеванием, она может обусловить негативные последствия. Наиболее тяжело протекает генерализованный вариант дерматоза, лечение которого затруднено даже при использовании современных аппаратных методик. К тому же многие пациенты в течение нескольких месяцев или лет после прохождения терапевтического курса сталкиваются с рецидивами высыпаний.
Поскольку у страдающих кольцевидной гранулемой поражение распространяется на глубокие участки дермы, заживление крупных очагов дерматоза может происходить через стадию образования рубца. На кожном покрове пациентов появляются неэстетичные ярко-розовые шрамы, которые спустя 3-4 месяца заметно светлеют, а затем на протяжении полугода приобретают плотную структуру и окончательный вид.
Неэстетичные кожные проявления кольцевидной гранулемы не влияют на общее состояние здоровья, не вызывают системных осложнений. Необходимость своевременного обращения к врачу в большей степени продиктована важностью дифференциальной диагностики и исключения более опасных видов дерматозов, которые по клиническим признакам могут быть похожи на гранулему.
В типичных случаях постановка диагноза кольцевидной гранулемы выполняется врачом-дерматологом на основании данных клинического осмотра и сбора детального анамнеза. Поскольку для дерматоза характерен полиморфизм симптоматики, своевременное выявление патологии часто затруднено. Для подтверждения диагноза и начала лечения используются следующие методы исследования:
- Гистологический анализ. При исследовании биоптатов кожи поврежденных участков определяются клеточные инфильтраты в средних и нижних слоях дермы, очаги коагуляционного некроза, дегенерация коллагеновых волокон. Клеточный состав представлен лимфоцитами, гистиоцитами, фибробластами.
- Анализы крови. При локализованных вариантах кольцевидной гранулемы изменения в клинических и биохимических исследованиях отсутствуют. При диссеминированном варианте возможны проявления дислипидемии, гипертриглицеридемии, повышение СОЭ и острофазовых белков.
- Иммунограмма. Поскольку в патогенезе болезни важную роль играют аллергические реакции, для получения полной картины врачу требуются показатели разных фракций Т-лимфоцитов, уровней иммуноглобулинов, провоспалительных цитокинов.
- Микробиологическая диагностика. Исследования проводятся, чтобы исключить инфекционные дерматозы, клинические симптомы которых бывают сходны с проявлениями кольцевидной гранулемы, а также для проверки на хронические инфекции как типичный триггер заболевания.
- Консультации специалистов. При подозрении на хроническую соматическую патологию, которая спровоцировала развитие кольцевидной гранулемы, больному необходимо пройти расширенное обследование у эндокринолога, ревматолога, онколога.
Дифференциальная диагностика
При атипичных клинических вариантах необходимо произвести дифференциальную диагностику с инфекционными поражениями кожи (туберкулезная лепра, бугорковый сифилис), другими хроническими дерматозами (стойкой возвышающейся эритемой, кольцевидной формой липоидного некробиоза). Также требуется исключить мелкоузловой саркоидоз, ревматические узелки.
Лечение кольцевидной гранулемы
Медикаментозная терапия
Четкие клинические протоколы лечения кольцевидной гранулемы не разработаны. У детей дерматоз в основном регрессирует самостоятельно, взрослым, как правило, требуется специфическая терапия. Лечение подбирается врачом индивидуально с учетом клинической формы болезни, размеров и локализации высыпаний, степени эстетического дискомфорта. Используются следующие группы препаратов:
- Кортикостероиды. Для лечения местного воспалительного процесса применяются топические гормональные препараты в форме мазей и кремов. Поскольку патологические изменения происходят глубоко в дерме, рекомендуется вводить сильные стероиды, которые гарантированно окажут лечебный эффект. Лечение может включать инъекционное ведение гормонов внутрь кольцевидных очагов.
- Ретиноиды. Для улучшения гистологической структуры и внешнего вида пораженных кожных покровов рассматривается возможность подбора местных средств с ретинолом, его производными. В редких случаях лечение дополняется приемом системных ретиноидов.
- Иммуносупрессоры. Эффективны при диссеминированной кольцевидной гранулеме, чтобы повлиять на патогенетические механизмы ее образования и ускорить регресс очагов, покрывающих кожу. Ограниченную эффективность в лечении показывают медикаменты из группы сульфонов.
- Гиполипидемические средства. При генерализованной гранулеме у пациентов нередко наблюдаются явления гиперлипидемии и дислипидемии, которые требуют медикаментозной коррекции. Для повышения результативности лечение этими препаратами дополняется диетотерапией.
- Моноклональные антитела. Лечение тяжелых рецидивирующих форм заболевания может проводиться с применением препаратов, ингибирующих фактор некроза опухолей. Эти средства угнетают патофизиологические механизмы поражения дермы, уменьшают воспалительный компонент дерматоза.
Немедикаментозное лечение
Перспективным направлением лечения патологии считается фракционный фототермолиз. Лечение основано на обработке кожных элементов микролучами эрбиевого лазера, которые вызывают ограниченное разрушение клеток (микротермические лечебные зоны). Локальное воздействие запускает процессы регенерации здоровой кожи, способствует уменьшению или полному исчезновению высыпаний.
Чтобы ликвидировать большие очаги кольцевидной гранулемы, на открытых частях тела может быть показано малоинвазивное лечение. Для устранения косметического дефекта назначается лечение методами лазеродеструкции, криотерапии. Подобные методики проводятся только после курса консервативного лечения и спустя определенное время после диагностики болезни, поскольку не исключено самопроизвольное разрешение высыпаний.
Комплексное лечение локализованной кольцевидной гранулемы способствует регрессу дермальных воспалительных очагов, поэтому прогноз для пациентов с данной формой патологии благоприятный. При генерализованном варианте дерматоза и редких формах гранулематозного поражения прогноз сомнительный, поскольку лечение не всегда эффективно, а вероятность рецидива составляет около 40%.
В профилактике болезни на первое место ставится своевременное выявление и лечение эндокринной патологии, системных заболеваний соединительной ткани, злокачественных опухолей. Рекомендуется избегать длительного пребывания на солнце в полуденные часы, а в периоды повышенной активности ультрафиолетовых лучей стоит использовать качественные солнцезащитные средства.
1. Опыт применение кольцевидного фототермолиза в терапии кольцевидной гранулемы/ М.Г. Харчилава, Г.Н. Пономаренко, В.Н. Плахов// Вопросы курортологии физиотерапии и лечебной физической культуры. — 2019. — №3.
3. Множественная кольцевидная эритема/ А.Н. Хлебникова, Ю.В. Молочкова, М.В. Эмирбекова// Российский журнал кожных и венерических болезней. — 2015. — №4.
Инородные тела кисти

Инородными телами (ИТ) принято называть предметы, чужеродные для человеческого организма, внедряющиеся в органы, мягкие ткани, полости через естественные отверстия или поврежденные покровы. Инородными считаются также предметы, введенные в организм в процессе хирургического вмешательства с целью обеспечения здоровья пациента (протезы органов, сосудов или суставов, пластины, стержни, шовный материал).
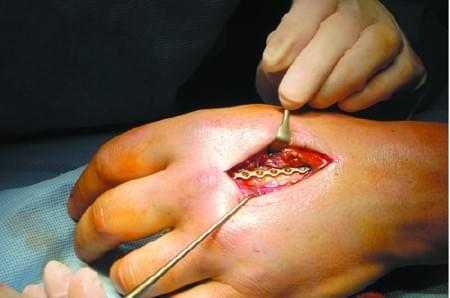
Как показывает многолетняя практика хирурга, инородные тела чаще всего проникают в мягкие ткани кистей рук. Это могут быть иглы или их обломки, осколки стекла, металлическая стружка, щепки (занозы), пульки. Причинами проникновения инородных тел в ткани кисти являются травмы, полученные в быту или на производстве, чрезвычайные ситуации (аварии, теракты) или боевые действия.
Симптомы присутствия инородных тел в тканях кисти
Практически все инородные тела, кроме введенных при хирургическом вмешательстве, в определенной степени загрязнены микроорганизмами. Дальнейшая клиническая картина напрямую зависит от степени биологической активности инородного тела и индивидуальных особенностей организма. Проникая внутрь кисти, инородное тело вызывает различную реакцию со стороны тканей:
- Слабоактивные ИТ вызывают умеренный воспалительный процесс с последующим образованием фиброзной капсулы. В этом случае клинические симптомы могут отсутствовать длительное время, однако, под воздействием внешних факторов воспалительный процесс может обостриться;
- Проникновение инородных тел, содержащих чужеродный белок , может вызвать в тканях кисти аллергическую реакцию, нагноение, абсцесс, флегмону;
- ИТ, содержащие жиры, могут способствовать развитию липогранулемы.
- Внедрение химически активных ИТ может способствовать образованию некроза окружающих тканей;
- ИТ, локализующиеся вблизи сосудов, приводят к разрушению их стенок, образованию пульсирующей гематомы или развитию кровотечения;
- Внедрение инородных тел в область расположения нервных стволов или окончаний кисти вызывает болевые ощущения, а попадание внутрь суставов нарушает их подвижность и приводит к их блокаде.
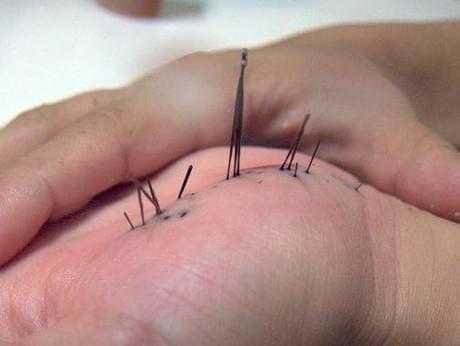
Характерными симптомами присутствия инородного тела в кисти являются:
- отек,
- синюшность,
- пастозность,
- гиперестезия кожи,
- сглаженность рельефа поверхности кисти,
- ограничение сгибания,
- атрофия мышц.
Диагностика инородных тел кисти
Диагностические мероприятия играют важную роль в своевременном выявлении инородного тела в тканях кисти. ИТ могут иметь различную локализацию:
- Поверхностное проникновение, когда тело располагается в подкожных слоях, и определяется визуально;
- Глубокое проникновение, когда тело проникает в глубокие слои и имеет острые края;
- Внутрисуставное, кода тело поражает сустав или кость;
- Осложненное, если тело сопровождается кровотечением, переломом или обширной раной.
По свидетельствам специалистов ИТ чаще всего локализуются в пястье, пальцах, реже - в запястье руки. При огнестрельных ранах ИТ рассеиваются по всей площади кисти.
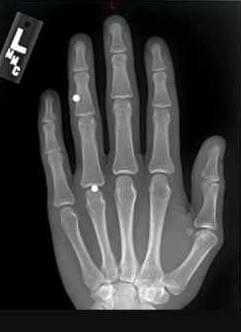
Заподозрить присутствие ИТ возможно с помощью визуального осмотра и пальпации. В особых случаях назначается рентгенодиагностика, которая включает рентгенографию, рентгеноскопию, электрорентгенографию. Все ИТ классифицируются как рентген контрастные - видимые на снимке при рентгенографии, малоконтрастные - трудно определяемые на рентгеновском снимке, и рентген неконтрастные - не проявляющиеся при рентгенографии. Последние могут быть выявлены с помощью ультразвукового исследования.
Основные методы извлечения инородных тел
В зависимости от локализации инородного тела в тканях кисти зависит и способ лечения. ИТ поверхностного расположения извлекаются в амбулаторных условиях с соблюдением правил асептики, и использованием различных инструментов и приемов. Так, занозу можно удалить с помощью острой иглы и пинцета, швейную иглу - путем определения ее концов и нажатием на один из них. При наличии свища ИТ удаляется через свищевой ход с последующей обработкой канала.
В остальных ситуациях извлечение инородного тела из кисти проводится специалистом с помощью оперативного вмешательства. Удалению подлежат ИТ:
- Визуально различимые и легко пальпируемые;
- Ограничивающие движение в суставах и сухожилиях;
- Формирующие болевой синдром;
- Поддерживающие воспалительный процесс;
- Вызывающие некроз тканей.
Операция проводится с использованием проводниковой, регионарной, внутривенной или местной анестезии. Перед операцией врач вводит пациенту противостолбнячную сыворотку или анатоксин. Послойно проникая в глубокие слои тканей, хирург извлекает инородное тело, а затем осторожно заштвает ткани руки.
Реабилитация
При своевременном извлечении инородного тела заживление раны происходит без осложнений. Доказано, что почти у 90% пациентов заживление происходит первичным натяжением и лишь, примерно у 10% - вторичным натяжением. После заживления при нарушениях двигательной функции кисти пациенту назначается упражнения ЛФК.
Гигрома ( Киста синовиальной сумки , Синовиальная киста , Сухожильный ганглий )
Гигрома - это осумкованное опухолевидное образование, наполненное серозно-фибринозной или серозно-слизистой жидкостью. Располагается рядом с суставами или сухожильными влагалищами. Небольшие гигромы обычно не причиняют никаких неудобств, кроме эстетических. При их увеличении или расположении рядом с нервами появляются боли; в некоторых случаях возможно нарушение чувствительности. Патология диагностируется с учетом данных анамнеза и физикального осмотра. Консервативная терапия малоэффективна, рекомендуется хирургическое лечение - удаление гигромы.

Гигрома (от греч. hygros - жидкий, oma - опухоль ) - доброкачественная кистозная опухоль, состоящая из плотной стенки, образованной соединительной тканью, и вязкого содержимого. Содержимое по виду напоминает прозрачное или желтоватое желе, а по характеру представляет собой серозную жидкость с примесью слизи или фибрина. Гигромы связаны с суставами или сухожильными влагалищами и располагаются поблизости от них. В зависимости от локализации могут быть либо мягкими, эластичными, либо твердыми, по плотности напоминающими кость или хрящ.
Гигромы составляют примерно 50% от всех доброкачественных опухолей лучезапястного сустава. Прогноз при гигромах благоприятный, однако, риск развития рецидивов достаточно высок по сравнению с другими видами доброкачественных опухолей. У женщин гигромы наблюдаются почти в три раза чаще, чем у мужчин. При этом подавляющая часть случаев их возникновения приходится на молодой возраст - от 20 до 30 лет. У детей и пожилых людей гигромы развиваются достаточно редко.
Причины гигромы
Причины развития патологии до конца не выяснены. В травматологии и ортопедии предполагается, что гигрома возникает под действием нескольких факторов. Установлено, что такие образования чаще появляются у кровных родственников, то есть, имеет место наследственная предрасположенность. Чуть более, чем в 30% случаев, возникновению гигромы предшествует однократная травма. Многие исследователи считают, что существует связь между развитием гигромы и повторной травматизацией или постоянной высокой нагрузкой на сустав или сухожилие.
Теоретически гигрома может появиться в любом месте, где есть соединительная ткань. Однако на практике гигромы обычно возникают в области дистальных отделов конечностей. Первое место по распространенности занимают гигромы на тыльной поверхности лучезапястного сустава. Реже встречаются гигромы на ладонной поверхности лучезапястного сустава, на кисти и пальцах, а также на стопе и голеностопном суставе.
Патанатомия
Широко распространена точка зрения, что гигрома представляет собой обычное выпячивание неизмененной суставной капсулы или сухожильного влагалища с последующим ущемлением перешейка и образованием отдельно расположенного опухолевидного образования. Это не совсем верно.
Гигромы действительно связаны с суставами и сухожильными влагалищами, а их капсула состоит из соединительной ткани. Но есть и различия: клетки капсулы гигромы дегенеративно изменены. Предполагается, что первопричиной развития такой кисты является метаплазия (перерождение) клеток соединительной ткани. При этом возникает два вида клеток: одни (веретенообразные) образуют капсулу, другие (сферические) наполняются жидкостью, которая затем опорожняется в межклеточное пространство.
Именно поэтому консервативное лечение гигромы не обеспечивает желаемого результата, а после операций наблюдается достаточно высокий процент рецидивов. Если в области поражения остается хотя бы небольшой участок дегенеративно измененной ткани, ее клетки начинают размножаться, и болезнь рецидивирует.
Симптомы гигромы
Вначале в области сустава или сухожильного влагалища возникает небольшая локализованная опухоль, как правило, четко заметная под кожей. Обычно гигромы бывают одиночными, но в отдельных случаях наблюдается одновременное или почти одновременное возникновение нескольких гигром. Встречаются как совсем мягкие, эластичные, так и твердые опухолевидные образования. Во всех случаях гигрома четко отграничена. Ее основание плотно связано с подлежащими тканями, а остальные поверхности подвижны и не спаяны с кожей и подкожной клетчаткой. Кожа над гигромой свободно смещается.
При давлении на область гигромы возникает острая боль. В отсутствие давления симптомы могут различаться и зависят от размера опухоли и ее расположения (например, соседства с нервами). Возможны постоянные тупые боли, иррадиирующие боли или боли, появляющиеся только после интенсивной нагрузки. Примерно в 35% случаев гигрома протекает бессимптомно. Достаточно редко, когда гигрома расположена под связкой, она может долгое время оставаться незамеченной. В таких случаях пациенты обращаются к врачу из-за болей и неприятных ощущений при сгибании кисти или попытке обхватить рукой какой-то предмет.
Кожа над гигромой может как оставаться неизмененной, так и грубеть, приобретать красноватый оттенок и шелушиться. После активных движений гигрома может немного увеличиваться, а затем в покое снова уменьшаться. Возможен как медленный, почти незаметный рост, так и быстрое увеличение. Обычно размер опухоли не превышает 3 см, однако в отдельных случаях гигромы достигают 6 см в диаметре. Самостоятельное рассасывание или самопроизвольное вскрытие невозможно. При этом гигромы никогда не перерождаются в рак, прогноз при них благоприятный.
Отдельные виды гигром
Гигромы в области лучезапястного сустава обычно возникают на тыльной стороне, по боковой или передней поверхности, в области тыльной поперечной связки. Как правило, они хорошо заметны под кожей. При расположении под связкой опухолевидное образование иногда становится видимым только при сильном сгибании кисти. Большинство таких гигром протекает бессимптомно и лишь у некоторых пациентов возникает незначительная боль или неприятные ощущения при движениях. Реже гигромы появляются на ладонной поверхности лучезапястного сустава, почти в центре, чуть ближе к лучевой стороне (стороне большого пальца). По консистенции могут быть мягкими или плотноэластичными.
На тыльной стороне пальцев гигромы обычно возникают в основании дистальной фаланги или межфалангового сустава. Кожа над ними натягивается и истончается. Под кожей определяется небольшое плотное, округлое, безболезненное образование. Боли появляются только в отдельных случаях (например, при ушибе).
На ладонной стороне пальцев гигромы образуются из сухожильных влагалищ сгибателей. Они крупнее гигром, расположенных на тыльной стороне, и нередко занимают одну или две фаланги. По мере роста гигрома начинает давить на многочисленные нервные волокна в тканях ладонной поверхности пальца и нервы, расположенные по его боковым поверхностям, поэтому при такой локализации часто наблюдаются сильные боли, по своему характеру напоминающие невралгию. Иногда при пальпации гигромы выявляется флюктуация. Реже гигромы возникают у основания пальцев. В этом отделе они мелкие, величиной с булавочную головку, болезненные при надавливании.
В дистальной (удаленной от центра) части ладони гигромы также возникают из сухожильных влагалищ сгибателей. Они отличаются небольшим размером и высокой плотностью, поэтому при осмотре их иногда путают с хрящевыми или костными образованиями. В покое обычно безболезненны. Боль появляется при попытке крепко обхватить твердый предмет, что может мешать профессиональной деятельности и доставлять неудобства в быту.
На нижней конечности гигромы обычно появляются в области стопы (на тыльной поверхности плюсны или пальцев) или на передне-наружной поверхности голеностопного сустава. Как правило, они безболезненны. Боли и воспаление могут возникать при натирании гигромы обувью. В отдельных случаях болевой синдром появляется из-за давления гигромы на расположенный поблизости нерв.
Дифференциальная диагностика гигромы проводится с другими доброкачественными опухолями и опухолевидными образованиями мягких тканей (липомами, атеромами, эпителиальными травматическими кистами и т. д.) с учетом характерного места расположения, консистенции опухоли и жалоб больного. Гигромы в области ладони иногда приходится дифференцировать с костными и хрящевыми опухолями.

Лечение гигромы
Консервативное лечение
Лечением патологии занимаются хирурги и травматологи-ортопеды. В прошлом гигрому пытались лечить раздавливанием или разминанием. Ряд врачей практиковали пункции, иногда - с одновременным введением энзимов или склерозирующих препаратов в полость гигромы. Применялось также физиолечение, лечебные грязи, повязки с различными мазями и пр. Некоторые клиники используют перечисленные методики до сих пор, однако эффективность такой терапии нельзя назвать удовлетворительной.
Хирургическое лечение
- Боль при движениях или в покое.
- Ограничение объема движений в суставе.
- Неэстетичный внешний вид.
- Быстрый рост образования.
Особенно рекомендовано хирургическое вмешательство при быстром росте гигромы, поскольку иссечение крупного образования сопряжено с рядом трудностей. Гигромы нередко располагаются рядом с нервами, сосудами и связками. Из-за роста опухоли эти образования начинают смещаться, и ее выделение становится более трудоемким. Иногда хирургическое вмешательство выполняют в амбулаторных условиях. Однако во время операции возможно вскрытие сухожильного влагалища или сустава, поэтому пациентов лучше госпитализировать.
Операция обычно проводится под местным обезболиванием. Конечность обескровливают, накладывая резиновый жгут выше разреза. Обескровливание и введение анестетика в мягкие ткани вокруг гигромы позволяет четче обозначить границу между опухолевидным образованием и здоровыми тканями. При сложной локализации гигромы и образованиях большого размера возможно использование наркоза или проводниковой анестезии. В процессе операции очень важно выделить и иссечь гигрому так, чтобы в области разреза не осталось даже небольших участков измененной ткани. В противном случае гигрома может рецидивировать.
Опухолевидное образование иссекают, уделяя особое внимание его основанию. Внимательно осматривают окружающие ткани, при обнаружении выделяют и удаляют маленькие кисты. Полость промывают, ушивают и дренируют рану резиновым выпускником. На область раны накладывают давящую повязку. Конечность обычно фиксируют гипсовой лонгетой. Иммобилизация особенно показана при больших гигромах в области суставов, а также при гигромах в области пальцев и кисти. Выпускник удаляют через 1-2 суток с момента операции. Швы снимают на 7-10 сутки.
В последние годы наряду с классической хирургической методикой иссечения гигромы многие клиники практикуют ее эндоскопическое удаление. Преимуществами данного способа лечения являются небольшой разрез, меньшая травматизация тканей и более быстрое восстановление после операции.
2. Рецидивирующая гигрома (сухожильный ганглий) - диагностика и лечение/ Анохин А.А., Анохин П.А.// Медицинские и фармацевтические науки - 2013 - №3
Читайте также:
- Влияние пути введения на абсорбцию лекарств. Распределение лекарств в организме
- Синдром Бера (Behr)
- Психопатология слепоглухонемого. Внутренний мир глухого и слепого
- Врожденные аномалии малоберцовой кости (гипоплазия, аплазия): атлас фотографий
- Анатомия : Мышцы голени. Латеральная группа мышц голени.
