Концепция Хэмплана. Метод единой ткани для декомпрессии
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
После экстракции зуба происходят процессы резорбции альвеол, вызывающие разрушение вестибулярной стенки зуба более чем на 50 % [1, 6, 9]. Эти процессы оказывают решающее воздействие на последующее лечение, так как успешное выполнение протезирования на имплантатах напрямую зависит от контура челюстного гребня и десны. В данной работе описывается концепция экструзии доктора Штефана Ноймайера с опорой на клинический случай.
После экстракции коренного зуба, его резекции, реплантации и экструзии допускается проведение малоинвазивной операции по установке имплантата в костную ткань, объем которой достаточен для данного вида процедуры. Дальнейшие процедуры с имплантатом проводятся после полного восстановления альвеол и десны и имеют эстетически и функционально важное клиническое назначение. Через два года после установки имплантатов можно с помощью рентгена обнаружить полное восстановление костной ткани вокруг них и отсутствие признаков отторжения.
Оптимальный вариант долговечного протезирования на имплантатах
При выпадении зуба физиологическая нагрузка на пародонт более не оказывается, что приводит к резорбции альвеол, в большинстве случаев вызывающей разрушение вестибулярной стенки зуба. Если пародонтальные или же остеолитические процессы достигают корня зуба, вероятность разрушения вестибулярной костной ламели достигает более 50 %. Успешное выполнение протезирования на имплантатах взамен выпавшего зуба определяется рядом параметров. Важную роль здесь играет не только полная остеоинтеграция имплантата, но и, прежде всего, наличие как минимум 1 мм костной стенки вокруг имплантата. Благодаря последнему повышается вероятность более длительной устойчивости мягких тканей, тем самым значительно снижается риск возникновения периимплантита [5, 8].
Многие авторы предлагали свои варианты устранения или минимизирования возможности возникновения резорбции после удаления зуба. Метод Socket Preservation — всесторонне изученный и широко применяемый метод предотвращения процессов резорбции. Однако сохранность кости при этом абсолютно не гарантируется [1—4]. Благодаря методам аугментации достигаются заранее прогнозируемые и долговечные клинические результаты [7].
И все же данные методы зачастую требуют серьезного хирургического вмешательства и, соответственно, наличия высокого уровня профессионализма у специалистов, выполняющих подобные операции [11, 12, 14]. Использование аутологичного материала в качестве замены костной ткани в большинстве случаев невозможно, и чем больше дефект, тем ниже вероятность прогнозирования результата [11, 13, 14].
Концепция экструзии доктора Штефана Ноймайера — довольно щадящий и малоинвазивный метод хирургического вмешательства, позволяющий не только сохранять костную структуру альвеолы, но и дополнительно наращивать твердые и мягкие ткани. Данная концепция представляет собой оптимальный вариант долговечного протезирования на имплантатах. Концепция подразумевает сначала аккуратное удаление не подлежащего восстановлению зуба, затем его резекцию, реплантацию и последующую экструзию [34]. Полученная таким образом аутологичная кость обеспечивает сохранение первоначального объема альвеолы и является долговечной. Тем самым создаются идеальные условия для успешного проведения протезирования на имплантатах, а также для обеспечения устойчивых костных стенок и мягких тканей вокруг имплантата.
Описание клинического случая
В ноябре 2009 года у пациентки было установлено, что зуб 36 не подлежит восстановлению. Клиническая картина демонстрирует зуб с коронкой без повреждений, открытые обзору края коронки и пародонтальный комплекс без видимых изменений (рис. 1) .

В данном случае зондирования с целью определения патологического десневого кармана не требуется, в пришеечной области наблюдается широкий слой плотно наросшей десны. Рентгеновский снимок 1995 года демонстрирует неполное наполнение корневых каналов, повлекшее периапикальный воспалительный процесс в области мезиальных корней (рис. 2) .

Процесс лечения
Зуб аккуратно удален. При этом особое внимание уделяется сохранению костной структуры альвеолы и краевой десны. Апикальная гранулема мезиального корня при удалении выходит вместе с зубом (рис. 3—4) . Пародонт на поверхности корня остался без повреждений. Зуб помещается в физиологический солевой раствор. Далее апикальная сторона альвеолы выскабливается острой ложкой и хирургическим круглым бором.


При этом тщательно отслеживается сохранение целостности пародонта альвеол на цервикальном пояске.
На данном этапе альвеола наполнилась кровью. Затем удаленный зуб подвергается резекции, так чтобы круговой связочный аппарат сохранялся вокруг корневой поверхности зуба как минимум на 2 мм. У многокорневых зубов зона резекции располагается на 2 мм ниже фуркации корней. После полного удаления распада из полости зуба и корневых каналов пустоты заполняются как с окклюзионной, так и апикальной стороны самоадгезивным цементом RelyX от компании 3М ESPE (рис. 5) . Затем зуб разделяется в зоне фуркации, возникает 2 сегмента, состоящие из клинической коронки и корня с 2 мм кругового связочного аппарата. Во время экстраоральной обработки зуб помещается в солевой раствор.

Затем проводится точная реплантация данных обработанных корневых фрагментов в их альвеолы.
При этом вследствие образования в альвеолах кровяного сгустка фрагменты расположились самопроизвольно. С помощью композита и адгезивной техники данные фрагменты неподвижно фиксируются на соседних зубах (рис. 6—7) . Повторное сшивание пародонтальных волокон происходит через несколько дней, когда стала очевидной полная неподвижность фрагментов. В качестве дополнительного фиксатора можно также применять шины.


Спустя 10 дней после реплантации можно осуществлять экструзию полностью прижившихся фрагментов. На подготовительном этапе поперек к фрагментам прикрепляются волоконные штифты с помощью жидкотекучего композита. На концы штифтов наносится небольшое количество композита для предотвращения соскальзывания ортодонтических резинок (рис. 8) .

После этого на окклюзионных поверхностях соседних зубов с помощью перемычки фиксируется предварительно подготовленная в лаборатории небольшая шина. Данная перемычка используется в качестве опоры для ортодонтических резинок, которые затем прикрепляются на штифты от вестибулярной стороны зуба к лингвальной. В силу ускоренного процесса экструзии (за несколько дней) необходимо установить максимальное натяжение резинок. В рассматриваемом случае применяются ортодонтические резинки диаметром 4,2 мм, так как пациентке следует заменять их два раза в день. Спустя 14 дней оба фрагмента крепко сцеплены со штифтами и экструдированы на 3—4 мм (рис. 9—10) .


В процессе ускоренной экструзии пародонтальные волокна максимально напряжены, а устойчивость фрагментов значительно ослаблена. На девятой неделе периода заживления производится повторная фиксация фрагментов на соседних зубах с помощью композита (рис. 11) .

На контрольном рентгеновском снимке отчетливо наблюдается полная регенерация костной структуры альвеол при еще заметной Lamina Dura. Уровень внутридентальной перегородки и кости в области фуркации можно полностью сохранить или даже улучшить (рис. 12) . Зондирование десневого кармана показало отсутствие каких-либо воспалительных процессов.

Перед установлением имплантатов вновь плотно приросшие фрагменты удаляются. Под ними заметны клинически восстановившаяся костная структура альвеолы и полностью сохраненная перегородка (рис. 13) .

Последующая малоинвазивная операция установки имплантата осуществляется без применения дополнительных методов аугментации и не предполагает дальнейшего хирургического вмешательства (рис. 14) .

Устанавливается состоящий из двух частей имплантат Aesthura classic компании Nemris длиной 11,5 мм и диаметром 4,75 мм. Первичная стабилизация имплантата в кости — 35 Ньютон на сантиметр. Затем в качестве основы для крепления протеза вкручивается сборный абатмент компании Nemris с выдерживающим высокую нагрузку ретенционным элементом (рис. 14—15) .

После всех процедур в ротовую полость пациентки устанавливается индивидуально заготовленная в лаборатории временная прикручиваемая коронка. С помощью жидкотекучего композита корректируются выступы коронки, а также ее положение (рис. 16—17) .


При изготовлении временной коронки заметно сокращаются места контакта с соседними зубами с аппроксимальной и окклюзионной стороны для достаточной первичной стабилизации имплантата, но это не подразумевает немедленного восстановления функциональной нагрузки коронки (рис. 18) .

Вкручивание временной коронки осуществлялось сразу после установки имплантата без использования цемента, что положительно сказывается на заживлении имплантата, так как остатки цемента трудно удаляются с только что прооперированной мягкой ткани. Уже спустя несколько дней заметно, что признаки отторжения временной коронки отсутствуют (рис. 19) .

Спустя 3 месяца вкручивается трансфер, наносится гидроколлоидный оттискный материал (рис. 20) .

В лаборатории анатомическую форму временной коронки можно повторить и при изготовлении постоянной коронки. После установки коронки из оксида циркония признаки отторжения отсутствуют, наблюдается хорошо оформленный альвеолярный отросток и широкая зона кератинизированной десны (рис. 21—22) .


На контрольном рентгеновском снимке после установки коронки заметна полная оссификация кости вокруг имплантата (рис. 23) .

Наличие прикрепленной вестибулярной десны и широкая зона кератинизированной десны свидетельствуют о том, что и на имплантате находится достаточный объем вестибулярной костной ткани. Таким образом, гарантируется долговечность установленных с помощью имплантатов протезов, а также значительно снижается риск возникновения периимплантита. Выполненный спустя два года контрольный рентгеновский снимок, на котором отсутствуют отличия от изначального снимка, подтверждает данные прогнозы (рис. 24) .

Вывод
Клиническая картина демонстрирует процедуры, связанные с установкой взамен зуба 36 имплантата, который не имеет видимых отличий от соседних зубов. Гармоничный процесс прикрепления десны и ярко выраженная костная структура — следствие установки имплантата в костную ткань, объем которой достаточен для данного вида процедуры. С помощью методов экструзии полностью сохраняются, точнее, восстанавливаются как костные, так и мягкие ткани. Следовательно, создаются оптимальные условия для физиологической целостности кости, соответствующей заменяемому зубу. В целях сохранения структур твердых и мягких тканей необходимо, прежде всего, учитывать долговечность установленных с помощью имплантатов протезов.
Методы Socket- и Ridge Preservation используются с целью предотвращения процессов резорбции после удаления зуба. Многочисленные исследования же показали, что при использовании данных методов поставленная цель не достигается, а лишь обеспечивается частичное сохранение структуры альвеол [6]. Для устранения дефектов альвеолярных тканей были предложены различные методы аугментации. С помощью данных методов достигаются заранее прогнозируемые и долговечные клинические результаты. При этом же использование методов аугментации зачастую предполагает серьезное хирургическое вмешательство и, соответственно, наличие высокого уровня профессионализма и большого опыта у специалистов, выполняющих подобные операции [11, 12, 14]. Кроме того, чем больше дефект, тем ниже вероятность спрогнозировать результат [11, 13, 14].
В концепции экструзии доктора Штефана Ноймайера полностью отсутствуют последствия удаления зуба для тканей, а также формируются оптимальные условия для дальнейшей имплантации. Концепция опирается исключительно на биологические закономерности поведения тканей в ротовой полости. Важнейшее значение здесь имеет пародонт. Успешный прирост корневого сегмента возможен лишь при условии, что соединительные ткани на корневом сегменте и альвеолах останутся невредимыми. При реплантации зубного сегмента следует не только избегать резорбции вестибулярной костной ламели, но и дополнительно наращивать твердые и мягкие ткани посредством экструзии сегмента [10].
Метод является малоинвазивным, абсолютно безболезненным для пациента и на практике применяется стоматологом с наименьшими трудозатратами. Концепция экструзии, учитывая достигаемые благодаря ее использованию результаты, представляет собой оптимальный метод проведения малоинвазивного протезирования на имплантатах, гарантирующий высокое качество эстетических и функциональных характеристик конструкций и их долговечность. На практике же сфера применения концепции экструзии не ограничивается лишь подготовкой альвеолярного гребня к имплантации. При максимальном снижении или даже исключении риска возникновения резорбции в тканях, где отсутствует зуб, достигается более высокий уровень эстетических и функциональных характеристик мостовидных протезов. При экструзии каждого из корней глубокие поддесневые дефекты можно переместить в цервикальную зону, чтобы создать более благоприятные условия для установки коронки или проведения терапевтических процедур. Кроме того, метод экструзии можно применять при лечении вертикального пародонтального кармана и рецессии краевой части десны из эстетических соображений, тем самым обеспечив пациентам лечение с наименьшим хирургическим вмешательством. В будущем определенно придумают и другие способы применения данного метода на практике. Концепция экструзии доктора Штефана Ноймайера — безболезненный и малоинвазивный метод хирургического вмешательства, предполагающий проведение щадящих процедур по протезированию на имплантатах в случае потери зуба. Клинические результаты применения метода экструзии доказывают, что они более чем равносильны результатам повсеместного использования методов аугментации.
Декомпрессия позвоночника: как проводится операция, показания и осложнения
Микрохирургическая декомпрессия позвоночника - это хирургическое лечение с применением оптических интраоперационных приборов, направленное на устранение компрессии нервно-сосудистых структур позвоночного канала. Для освобождения сдавленных спинальных нервных образований и кровеносных сосудов в нейрохирургической практике применяются малотравматичные методы с высокой степенью визуализации оперируемого поля. Современная операция по декомпрессии позвоночного канала осуществляется через минидоступ, размером от 1 см до 4 см.
Дренирование после операции избавляет от отека.
Компрессионно-вертебральный синдром включает в себя серьезные неврологические расстройства. Они сопровождаются мучительными локальными и/или отраженными болями в спине и других участках тела, нарушениями чувствительных и опорно-двигательных функций конечностей, дисфункцией внутренних органов, в частности органов малого таза. Эти симптомы чаще вызывают дегенеративно-дистрофические заболевания (запущенный остеохондроз в 80%), посттравматические осложнения и опухоли, которые спровоцировали сужение полости спинномозгового канала. Как следствие, на нервные волокна и сосуды начинает воздействовать фактор патологического давления и тканевой травматизации, что выражается вышеперечисленными признаками.
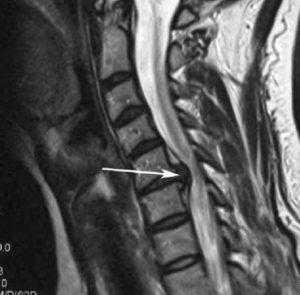
Стеноз шейного отдела вследствие грыжевого выпячивания.
С лечением компрессии шейного отдела позвоночника, пояснично-крестцового или грудного, медлить нельзя! Долгое компрессионное воздействие может вызвать гибель жизненно важных структур, в итоге привести к параличу рук или ног, тяжелым необратимым мозговым нарушениям, критической несостоятельности мочеполовой системы, сердца, дыхательного центра. Профессионально оценить всю серьезность клинического случая, грамотно рекомендовать тот или иной вид терапии, может - невролог, нейрохирург, ортопед.
Декомпрессия всегда назначается сугубо при веских обстоятельствах, когда существуют:
- угрожающие жизни и трудоспособности человека спинальные диагнозы, расстройства ЦНС;
- стойкое или прогрессирующее угнетение двигательных функций костно-мышечного аппарата, несмотря на пройденный курс комплексного консервативного лечения;
- постоянные или часто возобновляющиеся выраженные боли, которые не купируют лекарства или все возможные безоперационные способы;
- расстройства дефекации, мочеиспускательного акта, половой системы.
Вмешательство заключается в хирургическом устранении патологических дефектов, вызывающих перекрытие канала позвоночника, сдавливание нервных и сосудистых образований. Это могут быть межпозвонковые грыжи, краевые костные разрастания позвонков, гипертрофированные связки, доброкачественные или злокачественные новообразования, гематомы, спайки.
Эффективность декомпрессии
В большинстве случаев микрохирургическая операция, цена на нее составляет от 60 тыс. до 200 тыс. рублей, позволяет достичь существенного облегчения состояния больного. Шансы на полноценное восстановление при условии своевременного ее проведения, достаточно высокие. Основная часть манипуляций (70%-80%) выполняется на поясничных уровнях, так как зона поясницы характеризуется как самая нагруженная и подвижная часть хребта, легкоуязвимая дегенерациям и травмам. Второй по распространенности областью для осуществления декомпрессий выступает шея.
Примерно 95% пациентов, поступивших изначально в стационар с ущемлением нерва шейного и поясничного отдела, после декомпрессии выписываются с заметными функциональными улучшениями. Многие их них отмечают ощутимое сокращение болевого синдрома и мышечной слабости конечностей уже в первые часы, сутки/двое после перенесенной операции. Примерно у 3% сохраняется симптоматика в неизменном виде, у 1%-2% наблюдается ухудшение состояния.
Озвученные проценты эффективности здесь учитывают весь комплекс возможных патологий, подлежащих в целом декомпрессионной микрохирургии. Поэтому прогностические данные могут отличаться в зависимости от конкретного диагноза, исходного неврологического статуса, индивидуальных особенностей организма, способа и категории сложности вмешательства.
Декомпрессивно-стабилизирующая хирургия
Декомпрессивные операции иногда сочетаются с имплантацией стабилизирующей системы, если есть необходимость устранения или предупреждения нестабильности позвонков. Фиксация (стабилизация) после освобождения нервно-сосудистых образований подразумевает скрепление предрасположенных к анормальному смещению позвонков специальными конструкциями и имплантатами неподвижного или динамического типа.
Неподвижная тактика соединения - это укладка в межпозвонковое отверстие костного трансплантата или кейджа для обездвиживания и формирования спондилодеза (сращения) двух и более позвонков с последующей фиксацией стабилизированного участка титановой металлоконструкцией. Костный материал для пересадки обычно берется у пациента из гребня повздовшной кости, реже применяют аллотрансплантаты.
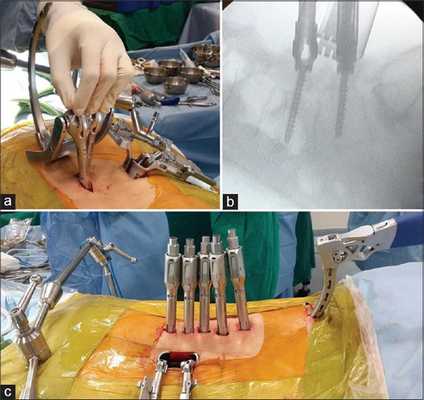
Динамическая стабилизация - имплантация протезных устройств, которые надежно стабилизируют патологическую зону, но не блокируют полностью подвижность между телами позвонков. Диапазон движений не будет выходить за порог физиологически допустимых значений.
Как проходит операция
Удаление образований, сдавливающих позвоночный канал и нарушающих проводящие функции спинного мозга, возможно посредством двух способов:
- под контролем микроскопа и микрохирургического инструментария;
- при помощи эндоскопической системы.
Цели и задачи у этих двух процедур одинаковые, отличает же их друг от друга степень инвазивности, техническая составляющая процесса, некоторые расхождения в показаниях.
Эндоскопический вид
Эндоскопическая операция в нейрохирургии позвоночника применяется сравнительно недавно, за рубежом ее начали внедрять в средине 90-х, в России только спустя 10 лет. Эндоскопия по поводу декомпрессии - это самая миниинвазивная методика резекции патологических тканей через незначительный разрез (1-1,5 см) с использованием телескопического зонда и комплекта инструментов, которые вводятся в его рабочую полость. Сеанс длится в среднем 45 минут. На реабилитацию уходит примерно 60 суток.
Во время операции.
Методика, когда хирург производит резекционные мероприятия через тонкую эндоскопическую трубку диаметром всего в 6-8 мм, является наиболее корректной по отношению к здоровым кожным и окружающим мышечно-связочным структурам. Благодаря этому пациент легче и быстрее переносит восстановительные этапы.
Эндоскопия предельно минимизирует риски интра- и послеоперационных осложнений за счет высочайших возможностей увеличения операционного поля с четкой передачей его изображения на хирургический монитор в реальном времени. Оперативное вмешательство с эндоскопом также располагает уникальными способами доступа:
- TESSYS (трансфораминальный);
- CESSYS (переднелатеральный);
- iLESSYS (дорзальный, дорзолатеральный) и другими высокоперспективными в плане безопасности и минимальной инвазивности технологиями.
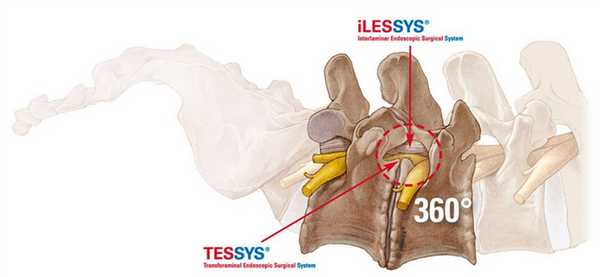
Составить представление о том, как эндоскопическим методом производится освобождение сдавленных составляющих элементов нервной и кровеносной системы в позвоночнике, вам поможет информация:
- Как правило, операция проходит под местной анестезией, но возможно и использование общего эндотрахеального наркоза.
- Далее следует обработка антисептическим раствором кожных покровов спины, если доступ создается сзади. На коже в проекции места поражения выполняется маленький разрез (не более 1,5 см) скальпелем.
- В созданное отверстие под контролем ЭОП в безопасную зону позвоночного пространства вводится дилататор (расширитель), затем по нему вводится рабочая гильза, и уже через гильзу устанавливают трубку эндоскопа. В основном приборе подключают камеру и световод.
- Под многократно увеличенным видеонаблюдением, используя сменные инструменты, которые помещаются внутрь эндоскопа, хирург выполняет необходимые манипуляции. Специалист аккуратно удаляет источник компрессионного синдрома, например, остеофиты костными кусачками, грыжу диска микрощупом. Таким образом, достигается декомпрессия нервов или сосудов, которые смогут восстановиться уже в скором времени.
- Иссеченные структуры выводятся через отсек эндоскопической системы, полость позвоночного канала тщательно промывается физиологическим раствором от хирургического «мусора». Далее прибор извлекается, после чего ранку дезинфицируют и накладывают на нее несколько швов.
Эндоскопия противопоказана при наличии сильно выраженного бокового и циркулярного стеноза, двусторонней каудогенной хромоты, грубых парезов, медианных грыж, опухолей паравертебральной локализации. Установка стабилизирующих устройств в большинстве случаев - невыполнимая задача при этой тактике.
Операция с микроскопом
Операция под микроскоп-контролем признана наиболее удачной и продуктивной тактикой декомпрессивной хирургии. Она позволяет осуществлять более широкий спектр манипуляций при огромном количестве диагнозов, в отличие от эндоскопического лечения. Что касается визуализации, то современные микроскопы обеспечивают 40-кратное увеличение, а это удовлетворяет на 100% всем требованиям для высокоточного проведения хирургических манипуляций на любом из отделов позвоночного столба.
К тому же, операциям с микроскопом подвластны всевозможные реконструктивные и стабилизирующие мероприятия различной степени сложности. Операционная агрессия гораздо меньше, чем при классических открытых вмешательствах, поэтому данная технология причисляется тоже к разряду малоинвазивной нейрохирургии. Разрез для качественной реализации микрохирургической декомпрессии на 1-ом уровне составляет около 3-4 см, анестезиологическое обеспечение - только общий наркоз. Длится процедура от 1 до 3 часов. Продолжительность послеоперационного восстановления составляет в среднем 2-3 месяца.
Каким образом для расширения позвоночного канала, где оказались зажатыми невральные структуры, выполняется широко практикуемый способ оперативного вмешательства с микроскопом, опишем далее.
- Пациента вводят в глубокое состояние сна посредством ингаляционной многокомпонентной анестезии.
- В районе стенозирующего очага создается наиболее выгодный доступ, чтобы по максимуму оставить интактными структуры опорного позвоночного комплекса.
- Отслеживая через сверхмощный микроскоп ход хирургического процесса, микрохирург отодвигает в безопасное место защемленный нерв.
- С помощью миниатюрных инструментов (боров, кусачек и пр.) специалист удаляет те части суставов, связок, позвонков, хрящевой ткани, которые чрезмерно разрослись и привели к компрессии. При необходимости позвоночник стабилизируют имплантатами.
- На завершающем этапе рану промывают, дезинфицируют и ушивают косметическим швом.
Пациенту обычно разрешается вставать и ходить уже ближе к вечеру после процедуры или на следующее утро. Минимальный срок госпитализации - 4 суток.
Тренажер для декомпрессии не альтернатива операции
При запущенных неврологических и функциональных расстройствах эффективным может быть только операция. Никакие безоперационные методы не способны полноценно расширить позвоночный канал и навсегда вызволить нервно-сосудистые структуры от гнета сформировавшихся дегенераций, новообразований. Имея сложный диагноз, на чудодейственный эффект от популярных тренажеров для декомпрессии уповать бессмысленно. На них уместно проходить декомпрессивную терапию исключительно при дегенеративно-дистрофических патологиях в неосложненных формах проявления, например, при начальной и средней стадии остеохондроза, протрузиях диска.
Если в больном позвоночнике сформировалась крупная грыжа или появились грубые массивные костные наросты на суставах и позвонках, которые и явились провокаторами нелегкого нейрогенного патогенеза, они не рассосутся и не пропадут, как не растягивай позвоночник на тренажере. Даже если вдруг противокомпрессионный эффект и произойдет, рецидивов в таких сложных ситуациях, к сожалению, не избежать. Кроме того, знаменитые декомпрессионные и антигравитационные тренажерные системы некоторым пациентам могут серьезно навредить, к примеру:
- легко травмировать ослабленные болезнью мышцы, сухожилия, связки;
- усилить прогрессию развития имеющейся патологии, усугубить и без того тяжелую симптоматику;
- спровоцировать еще какую-нибудь патологию скелетно-мышечного комплекса.
Нельзя, конечно, полностью отрицать пользу специальных тренажеров, они вполне могут сослужить для избранной категории людей неоценимую пользу, а именно:
- разгрузить позвоночник;
- повысить эластичность, выносливость мышц;
- снизить отечность нервного корешка, уменьшить болевой синдром.
Но только в том случае, если назначенные специалистом тренировки не идут в расход с показаниями и противопоказаниями. Поэтому разрешение и направление на подобные занятия вы должны получить исключительно у узкопрофильного врача высокого уровня. Проходите их только под наблюдением опытного инструктора по кинезитерапии с отменными рекомендациями.
Шрам после операции.
Заключение
Обязательно примите к сведению, что операция микрохирургической декомпрессии, когда она явно показана, - неизбежная и единственная эффективная мера лечения. Микрохирургия способна окончательно избавить от адской боли, функционального разлада работоспособности органов движения, вернуть утраченное качество жизни, причем зачастую на уровень здорового человека. Но доверять оперировать свой позвоночник необходимо только передовому хирургу!
Гарантированно пройти лечебно-хирургический сеанс качественно и без последствий доступно в Чехии, к тому же, в этой стране самые низкие цены в Европе на соответствующую категорию медпомощи. Чешские врачи спинальной микрохирургии и реабилитации - одни из первых в мире, кто заслуживает высочайшее доверие и уважение.
Методика декомпрессии при лечении периапикальных кист
Достаточно часто в повседневной практике врача-стоматолога встречаются случаи крупных периапикальных дефектов. Тактика лечения в таких случаях может варьироваться.
Когда мы ставим диагноз «периапикальная киста» на основании клинического осмотра и проведения дополнительных методов исследования, возникает необходимость выбора метода лечения. Так как причина этого явления одонтогенная, имеется необходимость провести эндодонтическое лечение зуба, а в случае неудачи — его экстракцию. При этом, несмотря на лечение, в случае крупных периапикальных кист может потребоваться дополнительное хирургическое вмешательство. В случае если этого не происходит, возникает обострение заболевания. Появляется необходимость дополнительных лечебных воздействий.
Варианты лечения в таких случаях — цистотомия, цистэктомия, резекция верхушки корня зуба и декомпрессия кисты.
Преимущество использования этих методов в возможности минимизации патологического очага, а недостаток — в высокой вероятности появления крупного костного дефекта, что может сильно затруднить дальнейшую реабилитацию пациента, тем более с использованием имплантации.
Альтернативным методом лечения является декомпрессия, преимущество которой в том, что это самый консервативный из возможных вариантов лечения; при этом осуществляется максимальное сохранение костных структур, достигается высокая клиническая успешность. Цель декомпрессии состоит в создании постоянно действующего дренажа, что способствует уменьшению размеров кисты и дальнейшему заживлению патологического очага.
Показание к проведению декомпрессии — наличие крупной периапикальной кисты, площадь поражения которой превышает 200 мм2. Окончательный диагноз может быть установлен только после проведения исследования экссудата, однако достаточно точно такой диагноз можно поставить при наличии следующих симптомов.
1. Периапикальный очаг расположен в области одного или более девитальных зубов.
2. Площадь поражения превышает 200 мм2 .
3. На рентгеновском снимке будет выявлена область просветления с четкими границами.
4. При аспирации из очага получается жидкость соломенно-желтого цвета
Теперь непосредственно о методике проведения декомпрессии на примере клинического случая. В клинику обратилась пациентка с жалобами на наличие свища в области 36-го зуба. Из анамнеза выяснилось, что 4 года назад 36-й зуб был подвергнут эндодонтическому лечению; месяц назад пациентка обратилась в поликлинику с жалобами на болезненность при накусывании, попытка распломбировать каналы не увенчалась успехом, и зуб удалили. Проведение ортопантомографии в области отсутствующего 36-го зуба позволило выявить крупный периапикальный очаг размером 11х6 мм (рис. 1). При объективном осмотре было отмечено наличие свища в области лунки удаленного зуба. Было принято решение о хирургическом лечении с использованием методики декомпрессии.
Анестезия. После проведения регионарной (рис. 2) анестезии была выполнена аспирация содержимого очага, при которой была получена жидкость соломенно-желтого цвета с геморрагическими включениями. Характер экссудата подтверждает предварительный диагноз «периапикальная киста».
Создание дренажа для декомпрессии. Декомпрессионная трубка создается с целью обеспечения постоянного дренирования патологического очага и повторной ирригации. Для этого понадобится стандартная инфузионная система (капельница), которую можно приобрести в любой аптеке (рис. 3-4). Преимущество использования такой трубки в том, что она имеет достаточный диаметр, — это предотвращает формирование различных сгустков; кроме того, она может быть легко установлена и так же легко удалена (рис. 5). Один из концов трубки, который будет введен в патологический очаг, должен быть обрезан под углом 45° (рис. 6). Так как он вводится до упора, это будет способствовать постоянному дренированию очага.
Как ее изготовить?
Обрезается кусок трубки, более длинный, чем необходимо, и один ее конец прислоняется к раскаленному шпателю (рис. 7). При этом образуется так называемая пуговица (рис. 8). Так как пластмасса будет расплавляться не только наружу, но и внутрь, после остывания трубки имеет смысл обрезать излишки пластмассы внутри «пуговицы» (рис. 9).
Разрез. При проведении разреза оптимальным будет использование разреза № 15 или его мини-варианта Martin № 15 (рис. 10). Разрез проводится до уровня кости, и при этом лезвие обычно сразу проникает в дефект. В редких случаях перед установкой декомпрессионной трубки необходима перфорация кортикальной стенки шаровидным бором. После разреза происходит первичное дренирование и мы можем наблюдать выход экссудата.
Введение трубки для декомпрессии. Скошенный конец трубки вводится в дефект вращающимися движениями, при этом трубку направляют в наиболее глубокую часть дефекта до упора в задней стенке очага (рис. 11). При этом, если трубка была с избытком длины, часть ее будет торчать над слизистой. Нам необходимо визуально запомнить расстояние, которое выходит над поверхностью. Трубка вынимается и избыток срезается, чтобы она полностью заходила в дефект и «пуговица» располагалась на поверхности слизистой (рис. 12). Швы можно не накладывать.
Ирригация раствора. В дренажную трубку до упора вводится 10-кубовый шприц с физраствором, и осуществляется ирригация (рис. 13). При этом вместе с раствором выводятся остатки экссудата. После этого происходит обучение пациента самостоятельной ирригации физраствором 3 раза в день в сочетании с обычной гигиеной. Пациента наблюдают каждую неделю. Курс лечения длится 2-4 недели до полного отсутствия отделяемого экссудата из дренажа. За это время в случае сохранения причинного зуба проводится эндодонтическое лечение.
Удаление декомпрессионной трубки. После завершения выхода отделяемого трубка удаляется. Оставшийся дефект мягких тканей заживает через несколько дней или неделю.
Некоторые особенности. Внимательно следует проводить декомпрессию в области моляров верхней челюсти ввиду наличия верхнечелюстной пазухи, при перфорации которой может возникнуть носоротовой свищ. Поэтому имеет смысл делать панорамные снимки и снимки под углом, чтобы проекция верхнечелюстной пазухи не накладывалась на патологический очаг.
После выведения декомпрессионной трубки пациента наблюдают каждые 3 месяца и проводят рентгенологический контроль, следя за восстановлением кости в области дефекта и уменьшением размеров патологического очага.
Вернемся к клиническому случаю. Пациентке через 3 месяца убрали дренажную трубку и наблюдали каждые 4 месяца. На снимке, выполненном через 5 месяцев (рис. 14), отмечаем уменьшение границ дефекта; жалобы отсутствуют. Снимок через 8 месяцев: также уменьшение границ патологического очага (рис. 15). Через месяц проведена имплантация в области 36-го зуба. Длина имплантата — 11,5 мм, диаметр — 3,75 мм (рис. 16).
Подведем итоги. Иногда в клинической практике встречаются случаи, когда обычный протокол эндодонтического лечения недостаточен для вылечивания крупного периапикального дефекта и наряду с ним требуется дополнительное хирургическое лечение. Методом выбора в таких ситуациях является декомпрессия, как наиболее консервативный, требующий минимальной инвазивности, практически не вызывающий осложнений и максимально сохраняющий костные структуры метод.
Пластика мягких тканей вокруг имплантата
На сегодняшний день хирурги при имплантации без мукопластики обходятся крайне редко. Это очень важный компонент имплантологической реабилитации, так как в том числе качественные мягкие ткани обеспечивают комфорт пациента и благоприятный прогноз лечения, как в функциональном, так и эстетическом плане.
Бывают пациенты (например, с толстым биотипом слизистой), которым дополнительная работа с мягкими тканями не показана. В таких ситуациях возможно добиться качественного объёма тканей вокруг имплантата без какой-либо пластики. А есть те, которым показана работа с мягкими тканями, состоящая из нескольких фаз на разных этапах лечения.
Когда пластика мягких тканей необходима
- Дефицит объема мягких тканей, как следствие:
- длительного отсутствия зуба (при адентии атрофия происходит как в костной ткани, так и в мягких тканях);
- ношение Мэриленд-протеза (механическое воздействие на мягкие ткани даже в коротком промежутке времени приводит к убыли объема десны);
- тонкого биотипа слизистой (тут речь идет о прогнозе будущей реставрации и профилактике дефицита объема твердых и мягких тканей).
- Отсутствие прикрепленной кератинизированной слизистой в связи с:
- необходимостью направленной костной регенерации или уже проведенной операции НКР (методика ушивания после такова, что зачастую теряется часть кератинизированной слизистой, не считая уже имеющуюся атрофию);
- прошлыми ошибками при проведении имплантации или мягкотканных пластик.
- В целях улучшения прогноза лечения. Создание запаса мягких тканей во фронтальном отделе увеличивает благоприятный прогноз лечения.
Для достижения успеха необходимо соблюдать параметры, которые нужно учитывать еще на этапе планирования. Некоторые факторы могут влиять напрямую, другие косвенно. Прямо влияют такие факторы как: аккуратность забора СДТ или ССТ, способ обработки, качество трансплантата, подготовка зоны фиксации материала и качественная адаптация к принимающему ложу.
К косвенным относятся — тщательность планирования и соблюдение протокола хирургической операции (позиция, наклон и размеры имплантатов, правильный выбор супраструктур, соблюдение необходимых сроков и этапов лечения).
Прежде чем пойти дальше, немного освежим память. Цель имплантации зуба — восстановить функционально и эстетически отсутствующий элемент зубочелюстной системы. В зубочелюстной системе нас интересуют костная ткань, слизистая, соседние зубы. Функция костной ткани - опорная, удерживание имплантата, восприятие и распределение нагрузки. Функция слизистой — защита и питание костной ткани, обеспечение адекватной гигиены.
Исходя из вышесказанного получается, что для качественного имплантологического лечения необходимо иметь качественную костную ткань в нужном объеме и нужном месте (если не хватает — создать ее), и качественные мягкие ткани (не только в объеме, но и нужного гистологического строения). Ниже приведены примеры в разных клинических ситуациях.
Концепция Хэмплана. Метод единой ткани для декомпрессии
ГБОУ ВПО «Первый МГМУ им. И.М. Сеченова» Минздрава России, кафедра болезней уха, горла и носа, ул. Трубецкая, 8, стр. 2, Москва, Российская Федерация, 119991
НИИ глазных болезней РАМН, Москва
ЛОР-клиника Московского областного научно-исследовательского клинического института им. М.Ф. Владимирского, Москва
ФГБУ "НИИ глазных болезней" РАМН, Москва;
ГБОУ ВПО "Первый Московский государственный медицинский университет им. И.М. Сеченова" Минздрава РФ
ФГБУ "НИИ глазных болезней" РАМН, Москва
Трансэтмоидальная декомпрессия орбиты наружным доступом в комбинации с резекцией ее латеральной стенки при эндокринной офтальмопатии
Журнал: Российская ринология. 2016;24(1): 28‑33
Цель — представить методику комбинированного подхода к костной декомпрессии орбиты при эндокринной офтальмопатии. Пациенты и методы. Проведен анализ собственных результатов хирургических вмешательств на орбите с резекцией ее костных стенок. Пациентам выполнялись трансэтмоидальная декомпрессия орбиты эндоназальным доступом и резекция латеральной орбитальной стенки наружным доступом. Оба этапа хирургического вмешательства выполнялись одномоментно. В исследование были включены 13 пациентов (21 глаз), из них 12 женщин и 1 мужчина, средний возраст составил 45,5 года. Обследование до и после операции включало стандартное офтальмологическое обследование (наружный осмотр, визометрию, тонометрию, компьютерную периметрию, биомикроскопию, офтальмоскопию), а также использовались дополнительные методы (экзофтальмометрия, орбитометрия, биометрические измерения, фотографирование пациента). Активность эндокринной офтальмопатии оценивали по клинической шкале активности (Clinical Activity Score). Показаниями для операции были оптическая нейропатия и косметически неприемлемый экзофтальм. Проанализированы техника операций, особенности послеоперационного ведения пациентов и результаты лечения. Результаты. Продемонстрирована высокая эффективность комбинированного хирургического подхода к декомпрессивным операциям на орбите в отношении регресса экзофтальма. После сбалансированной костной декомпрессии ни в одном случае не было отмечено снижения остроты зрения, в среднем она составляла 0,97±0,04, разница с предоперационным показателем не была достоверной (p>0,05). Стойкое сходящееся косоглазие и бинокулярное двоение после сбалансированной декомпрессии орбиты, которые требовали в отдаленном периоде хирургического вмешательства на экстраокулярных мышцах, возникли в 4 (19%) случаях. Величина экзофтальма до операции составила 25±2,3 мм (от 21 до 30 мм). В результате сбалансированной декомпрессии орбиты было выявлено достоверное уменьшение экзофтальма в среднем на 4,8 мм (от 4 до 9 мм), его величина в среднем составила 20,2±1,9 мм. Данная методика показала высокую эффективность как в отношении зрительных функций (острота зрения, бинокулярное двоение), так и с точки зрения уменьшения экзофтальма в среднем на 4,8 мм, а послеоперационная диплопия при этом наблюдалась менее чем в 20% случаев.
Эндокринная офтальмопатия (ЭОП) — это аутоиммунное системное заболевание, основными симптомами которого являются стойкий экзофтальм с ограничением подвижности глазного яблока и ретракцией век, а также снижение зрения вследствие компрессии зрительного нерва. ЭОП остается заболеванием, хирургические методы лечения которого нуждаются в развитии и совершенствовании. Большинство пациентов с ЭОП успешно отвечают на медикаментозную терапию, в результате которой удается подавить воспаление в орбите. Однако остается довольно большая группа пациентов, у которых, несмотря на успешную терапию, сохраняется выраженный одно- или двусторонний экзофтальм [1]. Кроме того, в ряде случаев, когда консервативное лечение неэффективно, возможно значительное стойкое снижение зрительных функций в результате поражения роговицы или оптической нейропатии [2]. Все это наряду с нарушениями бинокулярного зрения значительно снижает качество жизни пациентов. Косметический дефект является причиной снижения социальной активности пациента и может привести к глубокой депрессии. Хирургическое лечение ЭОП связано с определенными сложностями, обусловленными целым рядом факторов.
Декомпрессия наружной стенки орбиты в сравнении с ТЭДО имеет низкий процент осложнений, в частности послеоперационной диплопии, однако регресс экзофтальма при этой методике, как правило, не превышает 2—4 мм [13, 14]. В силу особенностей чрескожного доступа возможно формирование рубцов в области наружного угла глазной щели [15].
Для минимизации указанных осложнений при максимально возможном уменьшении экзофтальма нами была использована методика хирургического вмешательства, при которой одномоментно производили удаление части латеральной и медиальной орбитальных костных стенок, так называемая сбалансированная декомпрессия орбиты.
Пациенты и методы
В исследование были включены 13 пациентов (21 глаз), из них 12 женщин и 1 мужчина, средний возраст составил 45,5±11,5 года.
Пациентам осуществлялось стандартное офтальмологическое обследование (наружный осмотр, визометрия, тонометрия, компьютерная периметрия, биомикроскопия, офтальмоскопия), а также использовались дополнительные методы (экзофтальмометрия, орбитометрия, биометрические измерения, фотографирование пациента). Активность ЭОП оценивали по клинической шкале активности (Clinical Activity Score), при этом наличие каждого из признаков оценивали в 1 балл, при сумме баллов 4 и более процесс считали активным.
Всем пациентам была выполнена мультиспиральная компьютерная томография орбит в двух проекциях (фронтальной и аксиальной), дополнительно измеряли величину поперечного сечения экстраокулярных мышц в месте наибольшей толщины брюшка.
Дополнительно до операции проводился оториноларингологический осмотр, включающий эндоскопию полости носа и носоглотки, фарингоскопию, также оценивалась компьютерная томография околоносовых пазух.
При отсутствии противопоказаний выполнялось хирургическое вмешательство. Операция выполнялась под интубационным наркозом в два этапа: латеральная костная декомпрессия наружным доступом и трансэтмоидальная декомпрессия с резекцией медиальной орбитальной стенки.
Латеральную костную декомпрессию орбиты выполняли чрескожным доступом. Разрез кожи производили одним из двух способов: через наружную кантотомию или разрез кожи по типу «lazy S». Мягкие ткани тупо отсепаровывали ножницами и ретракторами до надкостницы. Последнюю отсепаровывали распатором на наружной и внутренней поверхности костной стенки. Для защиты орбитального содержимого перед началом следующего этапа между внутренней поверхностью наружной стенки орбиты и надкостницей помещали зеркало. Далее при помощи сагиттальной пилы и долота удаляли фрагмент наружной стенки орбиты, ограниченный костными разрезами и передним костным швом большого крыла клиновидной кости (рис. 1, а). Далее борами различного диаметра и костными выкусывателями расширяли область остеотомии до «треугольника» клиновидной кости, дополнительно истончая его. Кровотечение из губчатой кости останавливали хирургическим воском.
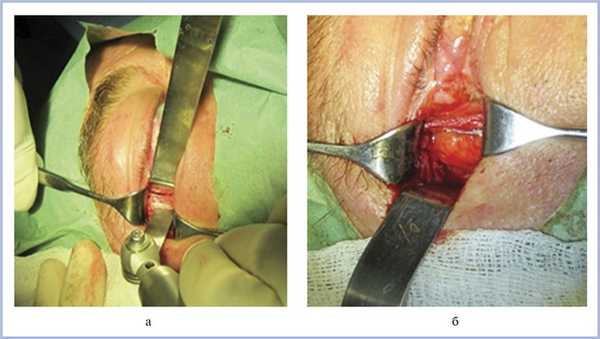
Рис. 1. Этапы наружной костной декомпрессии орбиты: разрез наружной стенки орбиты параллельно ее краю (а); сформированное костное окно с пролабировавшей жировой клетчаткой (б).
После формирования костного окна адекватного размера проводили вскрытие орбитальной надкостницы, при этом слезная железа и орбитальная жировая клетчатка пролабировали в образовавшееся дополнительное пространство (см. рис. 1, б). Орбитальный жир не удаляли. Рану ушивали послойно, при необходимости формируя наружный кантус.
Вторым этапом выполнялась ТЭДО. При этом при наличии выраженного искривления носовой перегородки предварительно выполнялась ее коррекция, это было необходимо для улучшения доступа к орбите на стороне хирургического вмешательства. Доступ к орбите предполагал проведение полисинусотомии в следующем объеме: под контролем торцевой и 30-градусной оптики выполняли медиапозицию средней раковины, после чего проводили тотальную резекцию крючковидного отростка. В случае буллезной гипертрофии средней раковины резецировали ее латеральную порцию. Соустье верхнечелюстной пазухи расширяли максимально, для чего резецировали заднюю фонтанеллу вплоть до задней стенки верхнечелюстной пазухи. Далее выполняли тотальную этмоидэктомию, в ходе которой обнажали медиальную стенку орбиты. Трансэтмоидально вскрывали клиновидную пазуху, выполняя резекцию латеральных двух третей ее передней стенки для максимального открытия. Ревизовали и оценивали проходимость соустья лобной пазухи. Убедившись в максимально открытом доступе к орбите, выполняли резекцию медиальной орбитальной стенки при помощи распатора и изогнутых ложек-кюреток. При этом не применяли острый инструментарий и коагуляцию во избежание преждевременного разрыва периорбиты.
Необходимый объем резекции медиальной стенки зависел от клинической ситуации и результатов декомпрессии латеральной стенки, а именно от размера костного окна и регресса экзофтальма после первого этапа, что определялось интраоперационной экзофтальмометрией, проводимой сразу после первого этапа операции. При выраженном экзофтальме дополнительно резецировали медиальную треть нижней орбитальной стенки через расширенное соустье верхнечелюстной пазухи, для этого использовали микроостеотом, таким образом создавали широкое костное окно.
Далее серповидным ножом проводили вскрытие периорбиты. Разрезы выполняли в сагиттальной плоскости спереди назад. В зависимости от высоты костного окна накладывали от 2 до 4 сагиттальных разрезов. При этом для улучшения визуального контроля слегка надавливали на глаз, смещая его кзади и медиально. Дополнительно рассекались фиброзные перемычки между дольками орбитального жира, таким образом достигался максимальный пролапс орбитальных мягких тканей в костное окно (рис. 2). Орбитальный жир не резецировали.
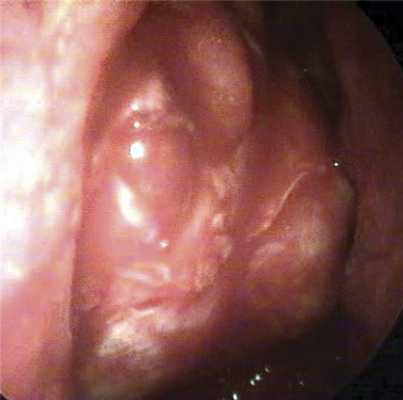
Рис. 2. Эндофото результата эндоназального этапа костной декомпрессии орбиты: орбитальный жир пролабирует в сформированное окно.
Завершали второй этап гемостазом и эластичной тампонадой полости носа. Латексные пальчиковые прошитые тампоны устанавливали в общие носовые ходы на 24 ч.
Продолжительность хирургического вмешательства при односторонней сбалансированной декомпрессии, как правило, не превышала 2 ч.
Для профилактики инфекционных осложнений интраоперационно вводили 1 мг амоксициллина/клавуланата.
В послеоперационном периоде после удаления тампонов выполняли туалет полости носа и анемизацию слизистой оболочки.
Срок нахождения пациента в стационаре не превышал 10 сут, в большинстве случаев он составлял 7 сут.
Результаты
Всем пациентам была выполнена сбалансированная декомпрессия орбиты по вышеописанной методике, причем у 7 пациентов вмешательство было проведено на обеих орбитах. Показаниями для операции были оптическая нейропатия (n=7) и косметически неприемлемый экзофтальм (n=8).
Для оценки эффективности и безопасности хирургического вмешательства учитывали остроту зрения, наличие косоглазия, бинокулярного двоения и величину экзофтальма (таблица). До операции острота зрения в среднем составила 0,84±0,19. После сбалансированной костной декомпрессии ни в одном случае не было отмечено снижения остроты зрения, в среднем она составляла 0,97±0,04, разница с предоперационным показателем не была достоверной (p>0,05).

Результаты офтальмологического обследования пациентов с ЭОП до и после декомпрессии орбиты
Стойкое сходящееся косоглазие и бинокулярное двоение после сбалансированной декомпрессии орбиты, которые требовали в отдаленном периоде хирургического вмешательства на экстраокулярных мышцах, возникли в 4 (19%) случаях. У 6 пациентов (7 глаз) косоглазие и бинокулярное двоение отмечались до операции, а в послеоперационном периоде изменения угла отклонения глаза и его подвижности у этих пациентов отсутствовали.
Величина экзофтальма до операции составила 25±2,3 мм (от 21 до 30 мм). В результате сбалансированной декомпрессии орбиты было выявлено достоверное уменьшение экзофтальма в среднем на 4,8 мм (от 4 до 9 мм), его величина в среднем составила 20,2±1,9 мм (рис. 3 и 4).
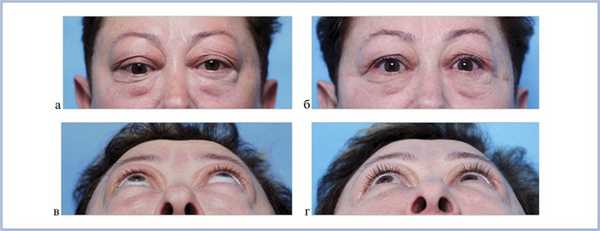
Рис. 3. Внешний вид пациентки: до (а, в) и после (б, г) двусторонней декомпрессии. Отчетливо виден регресс экзофтальма.
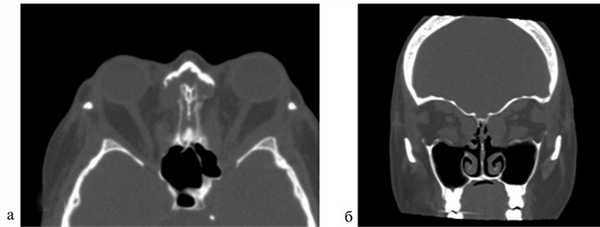
Рис. 4. Компьютерная томография после операции: аксиальный срез (а); фронтальный срез (б). Видны сформированные костные окна.
Ни у одного из оперированных пациентов не наблюдалось орбитальных инфекционных осложнений или других клинически значимых инфекций полости носа и околоносовых пазух.
В статье представлены первые результаты одномоментной медиальной и латеральной костной декомпрессии орбиты при ЭОП. Особенностью оперативного вмешательства было одномоментное выполнение двух этапов хирургами разных специальностей: отоларингологом и офтальмологом. Медиальную декомпрессию осуществляли эндоназальным доступом, а латеральную — чрескожным, причем в первом случае выполняли резекцию наружной стенки, что способствовало снижению риска смещения глазного яблока при последующем этапе. Данная методика показала высокую эффективность как в отношении зрительных функций (острота зрения, бинокулярное двоение), так и с точки зрения уменьшения экзофтальма, который в среднем уменьшился на 4,8 мм, а послеоперационная диплопия при этом наблюдалась менее чем в 20% случаев.
Выполнение резекции медиальной стенки при сбалансированной декомпрессии требует тщательного предоперационного обследования пациентов в целях определения активности воспалительного процесса, показаний к хирургическому вмешательству, выявления противопоказаний и оценки рисков операции, а также высокой квалификации хирурга-оториноларинголога, имеющего большой опыт выполнения эндоскопических эндоназальных хирургических вмешательств на внутриносовых структурах и околоносовых пазухах.
Конфликт интересов отсутствует.
Участие авторов:
Концепция и дизайн исследования, сбор и обработка материала, статистическая обработка данных, написание и редактирование текста: П.К., Я.Г., В.С., Д.И., Н.К.
Читайте также:
