Краевые переломы лучевой кости - переломы Бартона, Гетчинсона. Диагностика и лечение
Добавил пользователь Валентин П. Обновлено: 22.01.2026
ПЕРЕЛОМ ДИСТАЛЬНОГО ОТДЕЛА ЛУЧЕВОЙ КОСТИ (перелом в "типичном" месте)
Диагностика и лечение.
Эпидемиология
Переломы дистального отдела лучевой кости ( перелом в "типичном " месте) - наиболее часто встречаемые переломы верхней конечности, особенно у людей пожилого возраста, что связано с остеопенией. Факторы риска, вызывающие остеопению, - женский пол, ранняя менопауза, люди белой расы, отягощённый семейный анамнез.
Механогенез травмы: при падении 80% осевой нагрузки приходится на дистальный отдел лучевой кости и только 20% - на локтевую кость и триангулярный фиброзный комплекс.
У людей молодого возраста перелом происходит в результате высокоэнергетической травмы. Частым механизмом повреждения является падение с высоты, дорожно-транспортное происшествие, у спортсменов в результате чрезмерных тренировок. У людей пожилого возраста переломы возникают при низкоэнергетической травме, такой, как падение с высоты собственного роста.
Наиболее частым механизмом повреждения является падение на кисть с переразгибанием в лучезапястном суставе. Переразгибание в лучезапястном суставе варьирует в пределах 40°-90°. В начальной стадии воздействия повреждающего фактора напряжение приходится на ладонную сторону, с распространением на тыльную поверхность. Когда напряжение достигает максимальных показателей, наступает перелом. При высокоэнергетических травмах чаще встречаются нестабильные, сложные переломы. Перелом Colles (Колесс) встречается в 90% случаев, механизм повреждения - падение на кисть в положении переразгибания и лучевой девиации, с пронацией предплечья. При переломе типа Smith (Смит) механизм повреждения - это падение на кисть в положении сгибания при супинированном предплечье. Как правило, ведёт к возникновению внесуставных и внутрисуставных переломов. Внутрисуставные переломы встречаются у молодых людей при высокоэнергетической травме.
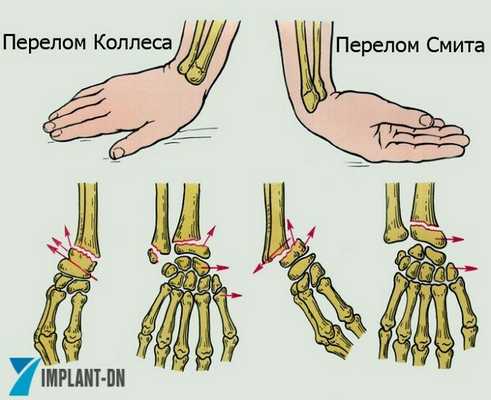
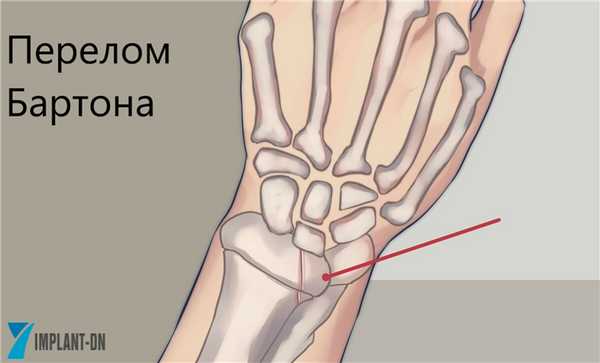
Перелом типа Barton (Бартон) происходит при падении на кисть в положении тыльного сгибания при пронированном предплечье. Перелом типа Hutchinson (Хатчинсон) - это перелом шиловидного отростка лучевой кости. Механизм повреждения - компрессия при давлении ладьевидной кости на шиловидный отросток лучевой кости, при тыльной флексии и локтевой девиации кисти.
Диагностика
Клинически перелом дистального отдела костей предплечья проявляется отёком, который распространяется на кисть, ограничением движений в л/запястном суставе, ощущением нестабильности, деформацией области л/запястного сустава, смещением кисти по отношению к проксимальному отделу предплечья, нарушением чувствительности пальцев кисти (при значительном смещении отломков). При переломе типа Colles дистальный фрагмент смещается в тыльную сторону с укорочением лучевой кости. При переломе типа Smith смещение дистального фрагмента и кисти происходит в ладонную поверхность (это всегда нестабильный перелом, который зачастую требует открытой репозиции, в виду трудности достижения адекватного стояния отломков при закрытой репозиции). Перелом типа Barton (дорзальный или волярный) - это Переломовывих с вывихом кисти в тыльную или ладонную сторону, а также со смещением дистального фрагмента. Это, чаще всего, нестабильный перелом. Перелом типа Hutchinson (Хатчинсон) - перелом с повреждением связок, прикрепляющихся к фрагменту шиловидного отростка, часто ассоциируется с повреждением внутрикарпальных связок (связок между ладьевидной и полулунной костями), перилунарным вывихом кисти.
Физикальное обследование
Необходимо определить пульс на лучевой и локтевой артериях, а также капилляронаполнение, для исключения сосудистых повреждений. Оценивается функция пальцев, разгибание большого пальца, чувствительность для исключения неврологических повреждений. Необходимо проверить функцию смежных суставов (плечевого, локтевого суставов). Обязательно оценить сосудисто-неврологическую симптоматику после проведения репозиции: функцию срединного нерва, симптомы сдавления, которые могут привести к развитию синдрома карпального канала, а давление отломков и гематомы может вызвать компартмент-синдром.
Рентгенологическое обследование
Рентгенография лучезапястного сустава проводится в передне-задней и боковой проекциях, с обязательной оценкой состояния костей запястья (ладьевидной, полулунной, трёхгранной). При необходимости выполняется рентгенография смежных суставов (локтевого, плечевого).
При подозрении на повреждение сосудов, или при нарушении кровотока, проводится допплеросонография, а при признаках развития ишемии обязательна ангиография.
При внутрисуставных переломах обязательно выполнение КТ, которое позволяет определить степень повреждения и определить выбор тактики лечения и типа фиксатора.
Лечение
Цель лечения:
· коррекция укорочения лучевой кости,
· востановление угла инклинации лучевой кости,
· коррекция волярного наклона и центрация запястья,
· коррекция суставных поверхностей кистевого сустава,
· воссоздание стабильности дистального радиоульнарного сочленения.
Факторы, влияющие на выбор тактики лечения и прогноз заболевания:
· местные факторы: состояние костной ткани и мягких тканей, оскольчатые переломы, степень смещения отломков, сила повреждающего фактора;
· индивидуальные особенности пациента: возраст, профессия, стиль жизни, соматический статус.
Причины нестабильности дистального радиоульнарного сочленения:
· наличие перелома основания шиловидного отростка локтевой кости;
· расширение дистального радиоульнарного сочленения;
· тыльный подвывих головки локтевой кости;
· повреждение триангулярного фиброзного комплекса.
Факторы, способствующие вторичному смещению отломков после закрытой репозиции:
· возраст пациента (пожилые пациенты с остеопенией кости имеют больший риск смещения отломков в поздние сроки);
· выраженность метафизарного дефекта, который определяется на одной из рентгенограмм или КТ;
· повторное смещение, следующее после закрытой репозиции, является признаком нестабильности, а повторные манипуляции приводят к плохому результату;
· высокоэнергетическая травма обусловливает бесперспективность закрытой репозиции.
Важным фактором, определяющим тактику лечения, является стабильность вправления и степень стабильности самого повреждения.
Консервативное лечение
Показания
· стабильные внесуставные переломы,
· внутрисуставные переломы с незначительным смещением,
· наличие местных или общих противопоказаний к выполнению хирургических вмешательств.
Репозиция и сроки фиксации гипсовой повязкой:
- при внесуставном переломе без смещения используется только иммобилизация короткой гипсовой шиной от головок пястных костей до в/3 предплечья в нейтральном положении кисти. Рентгенконтроль проводится через 1 неделю, продолжительность иммобилизации - 4-5 недель;
- при переломе со смещением производится закрытая репозиция с наложением гипсовой повязки. Под анестезией (преимущество регионарным обезболиванием плечевого сплетения), через 10-20 минут проводится ручная репозиция перелома. Всегда используется дорсальная тыльной шина по типу «щипцов для сахара» для избежания развития синдрома карпального канала. Обязательно выполнение рентгенконтроля после репозиции. С первых дней разрешается осуществление движений в пальцах кисти. Через 6-7 дней, после уменьшения отёка, проводится повторный рентгенконтроль, при стабильном стоянии отломков через 3 недели производится смена на короткую гипсовую тыльную шину. Гипсовая иммобилизация продолжается в течение 6 (8) недель. Затем нужно перевести в съёмную шину, с проведением разработки движений в суставах кисти и лучезапястном суставе. При легком вправлении и стабильном правильном стоянии отломков производится наложение гипсовой повязки на 4 недели. Гипсовая повязка - в положении локтевой девиации и ладонной флексии.
Обязательный рентгенконтроль: после репозиции, после смены гипсовой повязки, на 10, 28 день.
Противопоказанием к консервативному лечению являются нестабильные переломы
Переломы диафизов обеих костей предплечья
Что такое Переломы диафизов обеих костей предплечья -
Переломы диафизов костей предплечья относятся к часто встречающимся повреждениям опорно-двигательного аппарата. Они возникают, как правило, под воздействием прямой силы. В таких случаях кости ломаются на одном уровне. При непрямом механизме повреждения (падение с упором на кисть) в результате сгибания костей происходят переломы в наиболее тонких местах: лучевой кости - в средней трети, на вершине физиологического изгиба, локтевой - в нижней трети.
Патогенез (что происходит?) во время Переломов диафизов обеих костей предплечья:
В норме в супинированном положении предплечья имеют физиологические изгибы выпуклостью в лучевую сторону и кзади. Кроме того, длина лучевой кости на 3-4 мм больше локтевой. За счет этого лучевая кость при ротационных движениях вращается вокруг неподвижной локтевой кости, что обеспечивается также строгой координацией между лучеплечевым, проксимальным и дистальным лучелоктевым суставами. Это подчеркивает важность точного восстановления анатомических взаимоотношений для нормальной функции предплечья.
Сложность и разнообразие смещения отломков обусловлены воздействием различных мышечных групп. Особое значение имеют ротаторы. При переломе костей предплечья, расположенном выше места прикрепления круглого пронатора (т. е. в верхней трети), центральный отломок лучевой кости под действием супинаторов подтягивается кпереди, а дистальная часть лучевой кости под воздействием квадратного пронатора пронируется.
Идеально точная закрытая репозиция отломков при переломах обеих костей предплечья со смещением, как правило, невозможна. Однако опыт показывает, что наибольшее нарушение функции вызывают те виды смещения, которые приводят к изменению физиологической кривизны: под углом, открытым кнаружи и кпереди, а также в сторону межкостного пространства. Эти особенности следует учитывать при репозиции отломков и выборе метода лечения.
Симптомы Переломов диафизов обеих костей предплечья:
Клиническая картина переломов обеих костей предплечья довольно характерна, особенно при наличии смещения. Больной поддерживает предплечье здоровой рукой. Обращают на себя внимание деформация и припухлость в месте перелома. Нередко укорочение сегмента. При переломах со смещением имеют место, как правило, все виды смещения: в сторону, по длине, угловое и ротационное. Пальпаторно на вершине деформации определяются резкая локальная болезненность и, часто, крепитация.
Диагностика Переломов диафизов обеих костей предплечья:
При переломах без смещения диагностическое значение имеет нагрузка по оси предплечья. Не следует пытаться определить патологическую подвижность, поскольку эта манипуляция может усугубить смещение отломков. Проверяя функцию нервов и кровообращение в кисти, особое внимание обращают на разгибание кисти и I пальца (мышечная ветвь лучевого нерва). Для уточнения диагноза необходимо рентгенологическое исследование в двух проекциях: в переднезадней при разогнутом и супинированном предплечье и в боковой - при согнутом до угла 90° локтевом суставе и среднем между пронацией и супинацией положением (разогнутые пальцы кисти перпендикулярны пленке). Во избежание ошибок диагностики необходимо захватывать оба лучелоктевых сустава.
Лечение Переломов диафизов обеих костей предплечья:
Лечение диафизарных переломов костей предплечья представляет большие трудности вследствие сложных анатомо-функциональных взаимоотношений, которыми характеризуется этот сегмент.
При переломах без смещения накладывают заднюю и переднюю гипсовые лонгеты от середины плеча до основания пальцев. Предплечье должно находиться в среднем между пронацией и супинацией положении, локтевой сустав согнут под углом 90-100°. После спадения отека повязку превращают в циркулярную, а после рентгенологического контроля фиксацию продолжают до 6-8 нед.
Лечение переломов со смещением представляет непростую задачу. Сращение отломков в неправильном положении приводит к значительному ограничению функции предплечья (особенно ротационных движений), а при синостозе костей ротация становится невозможной. Поэтому при неудавшихся попытках репозиции или при вторичном смещении отломков следует прибегать к оперативному лечению.
Репозицию отломков при переломах со смещением производят после введения в места переломов 20-25 мл 2% раствора новокаина. Более рациональным является проводниковое обезболивание в подмышечной области.
У больного в положении лежа с согнутой в локтевом суставе рукой осуществляют продольную тягу по оси предплечья за пальцы кисти, а противотягу - за плечо. Постепенно, в течение нескольких минут, тягой устраняют угловое смещение и смещение по длине. Ротационное смещение устраняют за счет придания соответствующего положения дистальному отделу предплечья: супинации - при переломах в верхней трети, среднего положения - при переломах в средней трети и пронации - при переломах в нижней трети.
Смещение отломков по ширине устраняют в последнюю очередь, осуществляя его непосредственным давлением на отломки с учетом характера их смещения. Сблизившиеся между собой лучевую и локтевую кости стараются раздвинуть пальцевым давлением через мягкие ткани на область межкостного промежутка. По достижении репозиции накладывают двухлонгетную гипсовую повязку от основания пальцев до верхней трети плеча при согнутом под углом 90-100° локтевом суставе и том положении предплечья, при котором производилась репозиция. Лонгеты тщательно моделируют. Ряд авторов предлагают укладывать на гипс деревянные палочки для формирования межкостного промежутка. После рентгенологического контроля руке придают возвышенное положение. Со 2-го дня начинают движения в пальцах кисти и плечевом суставе, а также изотонические упражнения для мышц плеча и предплечья.
При большой зоне повреждения мягких тканей рационально использование компрессионно-дистракционного остеосинтеза. Более ограниченное применение он имеет при закрытых переломах костей предплечья, что связано с анатомо-функциональными особенностями сегмента.
При диафизарных переломах костей предплечья на любом уровне вначале производят остеосинтез локтевой кости как более короткой и опорной. Если после остеосинтеза имеется некоторое укорочение локтевой кости, можно соответственно укоротить лучевую и сопоставить отломки.
Оперативный доступ к локтевой кости определяется без труда: гребень ее лежит под кожей и легко прощупывается. К лучевой кости подходят по межмышечным перегородкам по проекции линии, соединяющей наружный надмыщелок плеча с шиловидным отростком лучевой кости (по тыльно-лучевой стороне предплечья).
Доступ к верхней трети лучевой кости наиболее труден. Во избежание ранения двигательной ветви лучевого нерва необходимо после рассечения поверхностного апоневроза тупым путем пройти между длинным и коротким лучевыми разгибателями запястья, после чего становится хорошо виден супинатор. Обнаженную двигательную ветвь лучевого нерва отодвигают кнутри, а лучевую возвратную артерию перевязывают. Кость скелетируют поднадкостнично. Доступ к средней трети лучевой кости не представляет труда, а при доступе к нижней трети лучевой кости необходимо внимание в отношении расположенных здесь сухожилий.
При переломах диафизов костей предплечья лучше выполнять остеосинтез одной из них (как правило, лучевой) пластиной, а другой (как правило, локтевой) - внутрикостным штифтом, что позволяет раньше начать движения в суставах.
При накостном остеосинтезе после обнажения места перелома отделяют надкостницу от кости (но не от мягких тканей), отломки выводят в рану. Если имеется интерпозиция мягких тканей, ее устраняют, отломки сопоставляют и удерживают в приданном положении подъемниками или костодержателем. Пластину (не менее чем на 6 винтах) накладывают поднадкостнично, на лучевую кость - чаще по лучевой или тыльной стороне. Середина пластины должна находиться над местом перелома. Необходимо следить, чтобы винты проходили через оба кортикальных слоя, и не допускать проникновения винтов в межкостную мембрану, так как нарушение иннервации квадратного пронатора может привести к ограничению ротационных движений. Надкостницу с мышцами сшивают над пластиной.
Надежным методом фиксации является внутрикостный остеосин-тез металлическими штифтами. В локтевую кость стержень вводят ретроградно. Штифты должны быть такой длины и ширины, чтобы после их введения возникала полная неподвижность отломков при всех движениях предплечья.
В случаях применения стабильного остеосинтеза (внутри-костный остеосинтез с рассверливанием костномозгового канала или компрессирующая металлическая пластина) дополнительная внешняя иммобилизация показана только до заживления раны. Однако и в этих случаях в первые 3-4 нед следует избегать ротационных движений предплечья.
При использовании компрессионно-дистракционного метода многообразие вариантов переломов костей предплечья требует индивидуально разработанной методики для каждого конкретного случая.
Клиническими критериями сращения костей являются отсутствие боли на месте перелома при ощупывании и постукивании, отсутствие подвижности на месте перелома, а также одинаковая кожная температура в зоне перелома и в отдалении от нее. Уточняет степень консолидации рентгенограмма, выполненная после снятия гипса.
При лечении больных с диафизарными переломами костей предплечья необходимо соблюдать принцип единства наблюдения: больной должен наблюдаться у лечащего врача до определения исхода. Это позволяет вовремя определить все отклонения от нормального течения процесса и своевременно решить вопрос об оперативном вмешательстве.
Показания к оперативному лечению диафизарных переломов предплечья не следует рассматривать как незыблемые. В каждом конкретном случае необходим индивидуальный подход к больному. Следует учитывать возраст, профессию больного и возможную степень нарушения функции конечности. Важными факторами являются квалификация хирурга и оснащенность лечебного учреждения. Недопустимо прибегать к остеосинтезу при отсутствии стандартных фиксаторов.
К каким докторам следует обращаться если у Вас Переломы диафизов обеих костей предплечья:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Переломов диафизов обеих костей предплечья, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Перелом предплечья (дистальных концов костей)
Переломы дистальных концов костей предплечья встречаются очень часто и составляют около 20% всех переломов скелета.
Различают следующие переломы:
1) лучевой кости в типичном месте без отрыва и с отрывом шиловидного отростка локтевой кости;
2) дистальный эпифизеолиз или остеоэпифизеолиз лучевой кости или обеих костей предплечья;
3) изолированные метаэпифизарного участка локтевой кости;
4) дистальные метаэпифизарного обеих костей предплечья;
5) осложненные лучевой кости.
Перелом лучевой кости в типичном месте
Этот вид переломов имеет типичный косвенный механогенез травмы и локализацию. Случается преимущественно у пожилых людей, а также в холодное время года, когда скользко. Перелом возникает при падении на выпрямленную руку с опорой на кисть. Кость ломается в дистальном метаэпифизе на расстоянии 1-3 см от суставной щели. Линия перелома и характер смещения периферического отломка зависят от механогенеза травмы. При падении на разогнутую кисть с опорой на ладонь возникает поперечный или косой перелом лучевой кости со смещением отломков в сторону тыла и несколько радиально. Этот перелом называют экстензионным или переломом Колесса (врача, который описал его в 1814).
При экстензионном переломе со значительным смещением отломков под углом, открытым к тылу, на ладонную поверхность выпирает край центрального отломка, через который натягиваются нерв, сухожилия, сосуды, сопровождается соответствующей клинической симптоматологией. Иногда отломки раздавливаются квадратным пронатором. У детей при таком механогенезе травмы, как правило, возникает дистальный эпифизеолиз лучевой кости, реже — перелом обеих костей предплечья на 4-5 см выше лучезапястного сустава, что является очень типичным.
При падении на согнутую в лучезапястном суставе кисть возникает флексионный перелом или перелом Смита, при котором периферический отломок смещается в ладонную сторону.
В случаях, когда при падении сила продолжает действовать по оси лучевой кости, возникают убиты переломы в типичном месте, а еще большая сила приводит к расклинивания периферического отломка по типу Т и В-подобных внутрисуставных переломов. Если этот механизм травмы сопровождается одновременно резким внезапным отклонением кисти в сторону лучевой кости (радиальной девиацией), натяжением связи отрывается шилообразный отросток локтевой кости или возникает разрыв лучево-локтевого соединения с подвывихом лучевой кости.

Симптомы и диагностика перелома лучевой кости
При экстензионном переломе лучевой кости в типичном месте видно припухание, а при смещении отломков — типичную штыкообразную деформацию в области перелома и радиальное отклонение кисти через укорочение лучевой кости. Пальцы кисти находятся в полусогнутом положении, активные движения в них резко ограничены. При флексионных переломах деформация менее выражена, поскольку кисть наклонена в ладонную сторону и скрывает смещения.
При пальпации место перелома определяется участком максимальной боли. Прощупывается смещенный осколок, который определяет уровень и вид перелома. При отрывах шиловидного отростка кисть отклонена в радиальную сторону, выступает головка локтевой кости, пальпаторно определяется резкая боль в области отростка.
Рентгенологически (в двух проекциях) уточняют место и особенности перелома. При эпифизеолизе у детей в сомнительных случаях делают сравнительную рентгенографию здоровой руки.
Лечение. При переломах лучевой кости в типичном месте и эпифизеолизе без смещения отломков накладывают тыльную гипсовую шину от локтевого сустава до проксимальных фаланг пальцев, придавая кисти среднефизиологическое положение. Срок фиксации у взрослых 3-4 недели, у детей—10-14 дней. При переломах и эпифизеолиз со смещением отломки вправляют у взрослых под местной анестезией, у детей - под наркозом. Репозицию проводят ручным способом или с помощью дистракционного аппарата Соколовского.
Техника одномоментного ручного вправления
1. Тракция за кисть по оси предплечья, согнутого до 90 °. Для этого помощник удерживает нижнюю треть плеча, а хирург тянет за I палец одной рукой, а за три соседние пальцы — второй.
2. Репозиция отломков. При экстензионном переломе хирург охватывает участок перелома обеими руками так, чтобы все четыре пальца кистей поддерживали предплечья и центральный отломок с ладонной поверхности, а два больших пальца упирались в дистальный смещен отломок лучевой кости.
3. После достаточной тракции помощник сгибает и отклоняет кисть в ульнарную сторону; это отклонение должно быть больше при отрывах шиловидного отростка, чтобы и его репонировать. Одновременно хирург нажимает на смещенный отломок лучевой кости и вправляет его.
4. Наложение гипсовой повязки на кисть, выведенную до 180 °. Репонированный отломок удерживают до ее затвердевания. При косых переломах для предупреждения повторного смещения отломка его фиксируют двумя спицами Киршнера, проведенными через кожу, или оставляют кисть согнутой на 2-3 недели и только тогда выводят ее до 180 ° (по оси предплечья).
При флексионных переломах вправление смещенного отломка лучевой кости проводят в задней направлении и кисть фиксируют в среднефизиологическое положении.
Т и У-образные внутрисуставные переломы лучевой кости в типичном месте вправляют таким же методом, но при большей ульнарной девиации кисти, а после сближения и адаптации тыльной и ладонной отломков следует хорошо отмоделировать гипсовую повязку, чтобы она удерживала лучевую кость с трех сторон.
Очевидно, что более надежной является фиксация отломков несколькими спицами Киршнера непосредственно после репозиции, перед наложением гипсовой повязки. Спицы вынимают через 3 недели. Срок фиксации гипсовой повязкой 5-6 недель.
После комплексной восстановительной терапии (в течение 2 недель) работоспособность восстанавливается.
Осложнения
Достаточно частым (в 9-12% случаев) осложнением при переломах лучевой кости в типичном месте является неврит срединного, а иногда и локтевого нервов, а также рефлекторно-вегетативные расстройства. Это объясняется, прежде всего, первичной травмой или пережиманием поверхностной ветви срединного нерва краем недовправленого обломка, выступающего в сторону ладони (иногда зажатием ладонной ветви локтевого нерва в запястно-локтевом межапоневротическом пространстве). Как правило, неврит срединного нерва сочетается с рефлекторно-вегетативным нейродистрофическим синдромом Турнера-Зюдека.
Клинически неврит срединного нерва проявляется преимущественно значительной болью в лучезапястном суставе, расстройствами чувствительности, пастозностью и ограничением движений пальцев кисти. Если своевременно не устранить причин неврита, то присоединяются рефлекторно-вегетативные расстройства, которые постепенно нарастают. Нейродистрофические изменения возникают и в костях в виде пятнистого остеопороза костей запястья и проксимальных отделов пясти.
Постоянные болевые ощущения, парестезии, потеря чувствительности, пастозность или отек тканей, повышенное потение, цианоз кисти, контрактуры пальцев ограничивают функцию конечности и, несмотря на лечение, иногда приводят к длительной потере трудоспособности.
Лечение больных с нейродистрофическим синдромом достаточно длительное (полгода и более) и заключается в применении целого комплекса средств, направленных на снятие боли, улучшение кровообращения, иннервации и трофики тканей, восстановление функций конечности. Проводят ЛФК и массаж всех элементов конечности, новокаиновые блокады, физиотерапию (электрофорез с новокаином, диатермию, ультразвук). Назначают анальгетические, сосудисто-расширяющие, спазмолитические средства (баматансульфат, сибазон и т.д.) и противовоспалительные (бутадион), витаминотерапию (тиамин, рибофлафин, цианокобаламин и т.п.).
При стойком неврите ветви срединного нерва проводят рассечение ладонной лучезапястной связи с целью декомпрессии тканей.
Краевой перелом дистального конца лучевой кости (перелом Бартона, шоферский) возникает в момент отдачи заводной ручки автомобиля или при падении на переразогнутую кисть. Неправильно сросшийся тыльный осколок со временем грозит разрывом сухожилия разгибателей большого пальца кисти. Вправляют отломок под местной анестезией и фиксируют гипсовой шиной при согнутой кисти.
Перелом головки лучевой кости
Перелом головки лучевой кости - это повреждение верхней части лучевой кости, расположенной в области локтевого сустава. Относится к внутрисуставным переломам. Проявляется отеком, ограничением функции и болями по наружной поверхности локтевого сустава. Боли усиливаются при попытке выполнить вращательные движения предплечьем. Для подтверждения диагноза используют рентгенографию, МРТ и КТ. В зависимости от особенностей перелома лечение может быть оперативным (фиксация с помощью металлоконструкции, эндопротезирование головки) или консервативным (иммобилизация гипсовой повязкой).
МКБ-10
Общие сведения
Перелом головки лучевой кости относится к числу достаточно распространенных повреждений. Составляет примерно 20% от общего числа травм локтевого сустава, встречающихся в травматологии и ортопедии. В каждом втором случае сочетается с повреждением медиальной боковой связки и других мягкотканных структур локтевого сустава. В 10% случаев возникает одновременно с вывихом костей предплечья. Левая рука страдает чаще правой. Лечение осуществляют врачи-травматологи.
Причины
Причиной перелома головки луча обычно становится бытовая или спортивная травма. У спортсменов такие переломы костей предплечья обычно образуется при падении на разогнутую и пронированную руку. При бытовой травме чаще страдают женщины пожилого и среднего возраста, у них перелом головки, как правило, возникает при падении на локоть. Иногда повреждения головки луча наблюдаются при высокоэнергетических травмах: автодорожных происшествиях, падениях с высоты, несчастных случаях на производстве и т. д. При подобных травмах возможны сочетания с переломами и вывихами других костей, ЧМТ, повреждением грудной клетки и тупой травмой живота.
Симптомы перелома
При переломе головки луча появляется резкая боль в локтевом суставе. При осмотре выявляется деформация сустава, отек, гемартроз и ограничение движений. Особенно резкое ограничение определяется при попытке совершения ротационных движений (вращения предплечьем). При сочетании перелома головки с вывихом предплечья деформация более грубая, движения в суставе отсутствуют, достаточно часто наблюдаются нарушения чувствительности и кровоснабжения в дистальных отделах.
Перелом головки луча, как и другие внутрисуставные повреждения, относится к категории сложных переломов лучевой кости, что обусловливает значительное количество возможных осложнений. В раннем послеоперационном периоде в 3% случаев наблюдаются инфекционные осложнения. В отдельных случаях, как при консервативном, так и при оперативном лечении возможно сохранение остаточной деформации, ноющие боли, развитие ишемической контрактуры Фолькмана, сосудистые или неврологические нарушения (обычно наблюдаются при открытых повреждениях).
Диагностика
Для уточнения диагноза используют рентгенографию локтевого сустава, выполняемую в двух стандартных и одной дополнительной (косой) проекции. Переломы без смещения зачастую тяжело распознаются из-за нечетко видимой линии излома, поэтому в сомнительных случаях назначают МРТ и КТ локтевого сустава. Кроме того, КТ применяют при определении тактики хирургического лечения многооскольчатых переломов со смещением отломков. Скелетная травма области локтевого сустава нередко сочетается со сдавлением или разрывом нервов и сосудов, поэтому у всех пациентов проверяют пульс на периферических артериях и исследуют чувствительность дистальных отделов конечности. При подозрении на повреждение сосудов и повреждение нервов назначают консультации сосудистого хирурга и нейрохирурга или невролога.
Лечение перелома головки луча
Лечение осуществляется в травматологическом отделении. Основными задачами являются устранение препятствия ротационным движениям, восстановление стабильности и движений в локтевом суставе, а также профилактика посттравматического артроза. Консервативную терапию применяют при изолированных переломах без смещения фрагментов или с минимальным смещением. На согнутую под углом 90 градусов руку накладывают гипс на 2-3 недели, в последующем гипс заменяют специальным ортезом, позволяющим совершать движения в суставе.
Показаниями к хирургическому вмешательству считаются открытые переломы, разрывы или сдавление нервов или сосудов, сегментарные переломы, неэффективность консервативной терапии, переломы со смещением 2 и более мм, а также сопутствующие повреждения дистального лучевого сочленения или боковой связки. Операция противопоказана при тяжелом состоянии больного и наличии серьезной соматической патологии. В зависимости от вида перелома используются различные металлоконструкции (винты, мостовидные пластины), выполняется резекция или эндопротезирование головки.
Винты используют при изолированных переломах головки и косых переломах шейки луча. Накостный остеосинтез с использованием Т-образной или мостовидной пластины выполняют при вколоченных и многооскольчатых переломах головки. При тяжелых многооскольчатых повреждениях осуществляют резекцию головки луча. Если при проведении открытого остеосинтеза не удается восстановить стабильность локтевого сустава, дополнительно проводят спицы Киршнера или монтируют шарнирные аппараты внешней фиксации. К числу показаний для эндопротезирования относятся нестабильные переломы со значительной деформацией области локтевого сустава и многооскольчатые переломы в сочетании с вывихом предплечья.
Все оперативные вмешательства выполняют под жгутом, под общим наркозом, с использованием двойного или переднего доступа. После установки металлоконструкции рану послойно ушивают и дренируют. Руку фиксируют при помощи съемной функциональной повязки. После уменьшения болей и исчезновения отека в области локтевого сустава пациентам назначают ЛФК. Повязку снимают через 6 недель. Нагрузку на руку ограничивают до полного сращения перелома.
Прогноз и профилактика
Достаточно часто исходом таких переломов становятся более или менее выраженные ограничения движений, в 50% случаев наблюдается ограничение разгибания. В 10-20% случаев возникает асептический некроз головки луча. После травмы возрастает вероятность развития посттравматического артроза, обусловленного как нарушением конгруэнтности суставных поверхностей, так и рубцовыми изменениями, возникшими вследствие травмы или оперативного вмешательства. Профилактика заключается в предупреждении бытовых и спортивных травм.
Перелом Коллиса
Перелом Коллиса - это повреждение нижнего отдела лучевой кости, при котором дистальный фрагмент смещается к тылу кисти и в сторону большого пальца. Проявляется резкой болью, отеком мягких тканей и углообразной деформацией кости чуть выше лучезапястного сустава. Как правило, закрытый. Возможны сочетания с травмами близлежащих твердых и мягких структур. Патология диагностируется на основании анамнеза, жалоб, данных внешнего осмотра и результатов рентгенографии, реже - КТ и МРТ. Лечение чаще консервативное - репозиция с последующей фиксацией. По показаниям проводятся операции.
Перелом Коллиса (разгибательный) - самый распространенный вариант нарушения целостности костей скелета. Составляет 90% от общего количества переломов лучевой кости в типичном месте (в дистальном отделе). Данной патологией страдает каждый шестой человек, обращающийся за помощью к травматологам по поводу костных травм. У молодых встречается редко, большинство пациентов - мужчины. После 40 лет частота увеличивается по мере старения, среди больных преобладают женщины.
Развивается при падении на вытянутую руку с упором на ладонь. У пожилых людей повреждение происходит в результате бытовых и уличных травм, частота переломов Коллиса увеличивается в зимнее время, нередко выявляется связь с остеопорозом. У молодых пациентов причиной, как правило, становится высокоэнергетическая травма при падении с большой высоты, занятиях спортом или дорожно-транспортном происшествии.
Патанатомия
Дистальной частью лучевой кости считается область протяженностью 3 см, начиная от лучезапястного сустава. При упоре на ладонь кисть предельно разгибается, нижняя часть луча отламывается и «разворачивается» вместе с ладонью, то есть, сдвигается к тылу. Из-за давления одновременно происходит смещение фрагмента в сторону 1 пальца. Сочетание угла и укорочения становится причиной развития штыкообразной деформации. Реже фрагменты остаются на месте.
Повреждению Коллиса в 60% случаев сопутствует отрыв шиловидного отростка. Реже одновременно возникает перелом шейки локтевой кости чуть ниже локтевого сустава. Возможны подвывих в лучезапястном суставе, перелом костей запястья, сдавление срединного нерва, сухожилий сгибателей, мышц основания кисти. Иногда острый край фрагмента повреждает кожу, формируется вторично открытый перелом.
Классификация
Перелом Коллиса может быть внесуставным или внутрисуставным. Второй вариант чаще встречается в группе молодых пациентов. По характеру различают повреждения с преобладающей ангуляцией, преобладающим дорсальным смещением, укорочением или размельчением отломка (многооскольчатые). При внутрисуставных травмах могут выявляться следующие типы поражений:
- стабильные;
- нестабильные вдавленные (репонируемые и нерепонируемые);
- оскольчатые с различным изменением положения тыльной и ладонной частей;
- взрывные.
Симптомы перелома Коллиса
Пациент жалуется на выраженную боль, возникшую после падения на руку. При осмотре зона поражения отечна, возможны кровоизлияния. Кисть смещена в лучевую и тыльную сторону. Функция ограничена. Пальпация и осевая нагрузка резко болезненны. Иногда пальпаторно определяется «ступенька». Крепитация часто отсутствует. При открытых поражениях на коже видна небольшая рана, из которой вытекает кровь, иногда - с жировыми включениями. Для сопутствующего повреждения срединного нерва характерны слабость и нарушения чувствительности 1-3 пальцев.
В отдаленном периоде после повреждения Коллиса иногда выявляется тугоподвижность в области лучезапястного сустава и мелких суставов кисти, особенно - при отказе от ЛФК или недостаточной разработке. При некорректной репозиции или вторичном смещении наблюдается неправильное сращение с существенным нарушением функции. При рубцевании в зоне сухожилий сгибателей возможно ограничение движений пальцев.
Диагноз выставляется врачом-травматологом на основании анамнестических данных, жалоб, информации, полученной в ходе объективного осмотра, результатов аппаратных исследований. Основным способом визуализации является рентгенография лучезапястного сустава в двух или трех проекциях. На снимках просматривается линия перелома. Периферический отломок смещен в соответствующем направлении.
Другие визуализационные методы, как правило, не требуются. В сложных случаях (при многооскольчатых и взрывных травмах, необходимости оперативного лечения) назначаются томографические исследования. По данным КТ уточняют характер углового отклонения и смещения фрагментов. По результатам МРТ оценивают состояние близлежащих мягких тканей.
Лечение перелома Коллиса
На догоспитальном этапе руку необходимо фиксировать шиной или подручными предметами (дощечками, кусками плотного картона) и подвесить на косыночную повязку. Рану следует закрыть асептической повязкой. При сильных болях можно дать обезболивающее средство. В легких случаях лечебные мероприятия осуществляются амбулаторно. Больным с открытыми и тяжелыми повреждениями требуется госпитализация в травматологическое отделение.
При переломах Коллиса без смещения накладывается гипсовая повязка. Смещение является показанием к закрытой репозиции с последующей иммобилизацией. Вначале руку фиксируют лонгетой. После спадания основного отека (через 4-5 дней) гипс циркулируют. Через 2-3 недели после устранения остаточной отечности повязку заменяют. Общий срок иммобилизации составляет 6 недель. Неудовлетворительное положение фрагментов после 2 попыток закрытого вправления и значительное вторичное смещение рассматриваются, как показания к проведению хирургического вмешательства.
Операции чаще выполняют молодым физически активным людям с внутрисуставными переломами. Для фиксации используют металлические штифты, винты и спицы. Для заполнения пустот по показаниям устанавливают костные ауто- и гомотрансплантаты. Существует метод артроскопически-ассистированной репозиции, однако он используется ограниченно из-за риска возникновения синдрома запястного канала или компартмент-синдрома.
В период иммобилизации пациентам назначают физиопроцедуры, рекомендуют выполнять упражнения для сохранения подвижности пальцев, локтевого и плечевого сустава. После снятия гипса показаны тепловые процедуры, массаж, комплексы лечебной физкультуры для увеличения силы мышц и объема движений, восстановления мелкой моторики.
Прогноз
Прогноз зависит от тяжести поражения, адекватности и своевременности лечебных мероприятий, возраста больного и его готовности выполнять рекомендации врача. В течение двух месяцев с момента травмы часто отмечаются сильные боли и выраженное нарушение функции. Снижение силы захвата и амплитуды движений может сохраняться до полугода. В исходе после переломов Коллиса иногда формируется косметический дефект. Некоторых больных беспокоят хронические боли, возникающие или усиливающиеся при повороте ладони кверху, интенсивных нагрузках (например, отжимании).
Профилактика
Профилактические мероприятия для молодых больных заключаются в предупреждении автомобильных аварий, несчастных случаев на производстве и спортивных травм. Пожилым людям рекомендуют носить удобную обувь с нескользкой подошвой для снижения вероятности случайных падений, регулярно обследоваться на наличие остеопороза, при его выявлении получать соответствующее лечение.
3. Диагностика и лечение переломов дистального эпиметафиза лучевой кости. Учебное пособие/ Кутепов С.М. и др. - 2015.
4. Рентгенологическая диагностика переломов дистального метаэпифиза лучевой кости. Методические рекомендации/ Измалков С.Н. и др. - 2007.
Читайте также:
