КТ, МРТ при аплазии-гипоплазии улиткового нерва и канала улиткового нерва
Добавил пользователь Skiper Обновлено: 21.01.2026
Существует множество клинических состояний, уточнить характер и распространение которых помогает МРТ.
Для начала стоит сказать несколько слов о вариантах развития, из которых наиболее распространенными являются гипоплазии и аплазии пазух.
Гипоплазия лобной пазухи
Особого внимания заслуживает такой вариант развития, как избыточная пневматизация клиновидной пазухи и задних решетчатых клеток в виде развитых верхних латеральных карманов, при наличии которых внутренние сонные артерии и каналы зрительных нервов могут вдаваться в их просвет. В результате при воспалительных процессах слизистых оболочек этих отделов /в том числе подострых и хронических/ может развиваться клиническая картина прогрессирующей атрофии зрительных нервов. Кроме этого при проведении оперативных вмешательств в данной анатомической области во много раз повышается опасность повреждения сонных артерий и зрительных нервов.
Развитые верхнелатеральные карманы, на фоне которых определяются зрительные нервы
Воспалительные изменения околоносовых синусов являются наиболее распространенными заболеваними верхних дыхательных путей. От 5 до 15 % населения в мире страдает различными видами синуситов. Кроме того отмечается тенденция увеличения хронических форм.
Лицевая боль при синусите локализуется в проекции пораженной пазухи. При фронтите и гайморите помимо боли отмечается болезненность при пальпации. Этмоидит и сфеноидит характеризуются постоянной болью в глазу и носу и заложенностью носа. Особенно трудна диагностика хронического синусита. При мукоцеле и опухолях наблюдаются отек и смещение глазного яблока: вверх - при поражении верхнечелюстной пазухи, наружу - при поражении решетчатого лабиринта и вниз - при поражении лобной пазухи.
Рассмотрим примеры патологии придаточных пазух носа, выявляемые при МР-исследовании.
Отек слизистой оболочки правой верхнечелюстной пазухи с уровнем жидкости
МР картина полисинусита с тотальным нарушением пневматизации ячеек решетчатой кости, умеренным, местами неравномерным, локальным нарушение пневматизации правой половины основной пазухи и верхних отделов левой верхнечелюстной пазухи, без экссудативного компонента.
Хронический риносинусит
характеризуется пристеночными утолщениями, обусловленными гиперплазией слизистой и частичными фиброзными изменениями в ней. Толщина слизистой оболочки колеблется в пределах 4-5 мм.
Синоназальный полипоз, гипертрофический синоназальный риносинусит. Неопухолевый воспалительный отек слизистой.
Микозные синуситы
В последнее время отмечается рост количества грибковых синуситов.
Хронические формы протекают под маской полипозного рецидивирующего синусита, МР-картина неспецифична, лабораторная диагностика затруднена.
Может отмечаться изменение костных стенок пазух за счет гиперостоза или разрушения стенки пазухи как результат длительного давления грибкового тела.
Мицетома
неинвазивный грибковый синусит левой верхнечелюстной пазухи
Гипоинтенсивный МР-сигнал мицетомы можно ошибочно принять за воздух в околоносовой пазухе; неинвазивный грибковый синусит не выглядит одинаково в разных последовательностях.
Кисты верхнечелюстных пазух
При больших размерах вызывают головную боль из-за давления оболочки кисты на стенки пазухи.
Часто сочетаются с аллергическим ринитом, гипертрофией носовых раковин и искривлением носовой перегородки
Бессимптомными могут быть крупные кисты, находящиеся в нижних отделах верхнечелюстной пазухи, тогда как небольшая киста, расположенная на верхней стенке, в области прохождения 2-й ветви тройничного нерва, может вызывать головную боль.
Мукоцеле решетчатого лабиринта и лобной пазухи справа
Это объемное образование околоносовой пазухи, выстланное эпителием и заполненное слизью, которое формируется в результате обструкции основного канала пазухи.
Наиболее типичный симптом: расширение околоносовой пазухи с ровными четкими контурами с истончением и ремоделированием прилежащей костной пластинки.
Доброкачественные опухоли придаточных пазух
Ангиофиброма
Доброкачественное сосудистое объемное образование с медленно агрессивным ростом; локализуется в полости носа; растет вокруг задней стенки полости носа, по краям крыловидно-нёбного отверстия; на ранних стадиях пенетрирует в крыловидно-нёбную ямку (стрелки), прорастает медиальную крыловидную пластинку
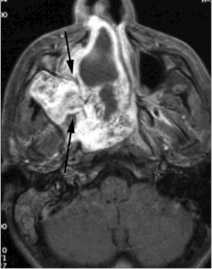
Переходно-клеточная папиллома
редкая, но характерная для полости носа и его синусов доброкачественная опухоль. Чаще встречается у мужчин. Как правило, она возникает на боковой стенке полости носа, а также в околоносовых пазухах. Из полости носа опухоль может врастать в околоносовую пазуху и наоборот. Пациенты обычно жалуются на заложенность носа, выделения, носовые кровотечения, боль в области лицевого нерва. Иногда в зоне опухолевого роста происходит разрушение костной ткани.
Переходно-клеточная папиллома с ремоделированием костных стенок
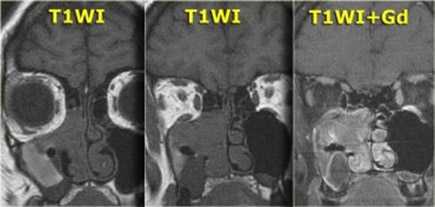
Образование в центре среднего носового хода, накапливающее контрастное вещество, распространяется в верхнечелюстную пазуху и/или ячейки лабиринта решетчатой кости
Злокачественные опухоли придаточных пазух
1. протекают длительно бессимптомно, под видом воспалительных изменений, особенно при отсутствии деструкции стенок
2. быстро распространяются на соседние структуры и к моменту распознавания, инфильтрируют несколько областей
3. трудно или невозможно установить исходное место возникновения опухоли
4. крайне редко метастазируют в отдаленные органы и ткани
5. не удается четко обозначить границы поражения
6. МР-семиотика: тканевое образование, распространение на окружающие ткани, костная деструкция
При поражении костных структур - твердого неба и альвеолярного отростка верхней челюсти необходимо пройти дополнительное лучевое исследование - РКТ, уточняющее наличие или отсутствие костной деструкции.
Выявление ткани опухоли на фоне мягкотканых структур - крылонебной и подвисочной ямок, жевательных мышц, мягких тканей щеки, а также распространение опухоли на лобную и клиновидную пазухи, решетчатый лабиринт интракраниально требует выполнения МРТ (с контрастным усилением). Кроме того, МР-томография незаменима в дифференциальной диагностике послеоперационных или постлучевых изменений с рецидивом или продолженным ростом.
Таким образом, чтобы исключить патологический процесс и вовремя начать лечение, необходимо пройти полное лучевое обследование.
«Проект: Аудиология» - сборник научно-практических материалов для профессионалов в области аудиологии и слухопротезирования, включающий материалы конференций, статьи по кохлеарной имплантации, отоневрологии и законодательные акты по сурдологии.

Аномалии развития внутреннего уха и кохлеарная имплантация
В.Е. Кузовков, Ю.К. Янов, С.В. Левин
Санкт-Петербургский научно-исследовательский институт уха, горла, носа и речи
Кохлеарная имплантация (КИ) в настоящее время является общепризнанным в мировой практике и наиболее перспективным направлением реабилитации лиц, страдающих сенсоневральной тугоухостью высокой степени и глухотой, с последующей интеграцией их в среду слышащих. В современной литературе достаточно широко освещены вопросы классификации аномалий развития внутреннего уха, в том числе применительно к КИ, описаны хирургические методики проведения КИ при данной патологии. Мировой опыт КИ у лиц с аномалиями развития внутреннего уха насчитывает более 10 лет. В то же время в отечественной литературе отсутствуют работы по данной тематике.
В Санкт-Петербургском НИИ уха, горла, носа и речи впервые в России стала выполняться КИ у лиц, имеющих аномалии развития внутреннего уха. Трехлетний опыт подобных операций, наличие успешных результатов таких вмешательств, а также недостаточное количество литературы по данному вопросу, послужили причиной выполнения данной работы.
Классификация аномалий развития внутреннего уха. Современное состояние вопроса.
С появлением в конце 80-х - начале 90-х г.г. компьютерной томографии (КТ) высокого разрешения и магнитно-резонансной томографии (МРТ) данные методики стали широко применяться для диагностики наследственной тугоухости и глухоты, особенно при определении показаний к КИ. С помощью этих прогрессивных и высокоточных методик были выявлены новые аномалии, которые не укладывались в существовавшие классификации F. Siebenmann [5] и K. Terrahe [7]. В результате чего R.K. Jackler [1, 2] были предложена новая классификация, расширенная и модифицированная N. Marangos [4] и L. Sennaroglu [5]. Однако, следует отметить, что, в частности, МРТ в настоящее время выявляет настолько тонкие детали, что обнаруживаемые мальформации бывает трудно классифицировать [3, 4].
В своей классификации аномалий развития внутреннего уха, основанной на данных обычной рентгенографии и первых данных КТ, R.K. Jackler [1] принимал во внимание отдельное развитие преддверно-полукружной и преддверно-улитковой частей единой системы. Автор предположил, что различные типы аномалий появляются в результате задержки или нарушения развития на определенной стадии последнего. Таким образом, обнаруживаемые типы мальформаций соотносятся с временем нарушения. Позже автор рекомендовал относить комбинированные аномалии к категории А, и предположил связь таких аномалий с наличием расширенного водопровода преддверия (табл.1).
В классификации N. Marangos [3] включены неполное или аберрантное развитие лабиринта (табл. 2, пункт 5).
Таблица 2
Классификация аномалий развития внутреннего уха по N. Marangos
| Категория | Подгруппа |
| А = неполное эмбриональное развитие | 1. Полная аплазия внутреннего уха (аномалия Michel) 2. Общая полость (отоцист) 3. Аплазия/гипоплазия улитки (нормальный «задний» лабиринт) 4. Аплазия/гипоплазия «заднего лабиринта» (нормальная улитка) 5. Гипоплазия всего лабиринта 6. Дисплазия Mondini |
| В = аберрантное эмбриональное развитие | 1. Расширенный водопровод преддверия 2. Узкий внутренний слуховой проход (внутрикостный диаметр менее 2 мм) 3. Длинный поперечный гребень (crista transversa) 4. Внутренний слуховой проход, разделенный на 3 части 5. Неполное кохлеомеатальное разделение (внутреннего слухового прохода и улитки) |
| С = изолированные наследственные аномалии | Х-связанная тугоухость |
| D | Аномалии при наследственных синдромах |
Таким образом, описаны четыре категории (A-D) аномалий развития внутреннего уха. Расширенным водопровод преддверия автор считает, если межкостное расстояние в средней части превышает 2 мм, тогда как другие авторы приводят цифру в 1,5 мм.
L. Sennaroglu [4] дифференцирует 5 основных групп (табл. 3): аномалии развития улитки, преддверия, полукружных каналов, внутреннего слухового прохода и водопровода преддверия или улитки.
Основные группы и конфигурации кохлеовестибулярных аномалий по L. Sennaroglu
| Основные группы | Конфигурация |
| Кохлеарные аномалии | Аномалия Michel / аплазия улитки / общая полость / неполное разделение тип I / гипоплазия улитки / неполное разделение тип II / нормальная улитка |
| Вестибулярные аномалии | Преддверие: отсутствие / гипоплазия / расширение (включая аномалию Michel и общую полость) |
| Аномалии полукружных каналов | Отсутствие / гипоплазия / увеличенные размеры |
| Аномалии внутреннего слухового прохода | Отсутствие / узкий / расширенный |
| Аномалии водопроводов преддверия и улитки | Расширенный / нормальный |
Кохлеарные мальформации (табл. 4) были разделены автором по степени выраженности на шесть категорий в зависимости от времени нарушения нормального хода эмбрионального развития. Эта классификация аномалий развития улитки включает неполное разделение I и II типов.
Таблица 4
Классификация аномалий улитки по времени нарушения внутриутробного развития по L. Sennaroglu
| Кохлеарные мальформации | Описание |
| Аномалия Michel (3-я неделя) | Полное отсутствие кохлеовестибулярных структур, часто - апластичный внутренний слуховой проход, чаще всего - нормальный водопровод преддверия |
| Аплазия улитки (конец 3-ей недели) | Улитка отсутствует, нормальное, расширенное или гипопластическое преддверие, и система полукружных каналов, часто - расширенный внутренний слуховой проход, чаще всего - нормальный водопровод преддверия |
| Общая полость (4-ая неделя) | Улитка и преддверие - единое пространство без внутренней архитектуры, нормальная или деформированная система полукружных каналов, либо ее отсутствие; внутренний слуховой проход чаще расширен, чем сужен; чаще всего - нормальный водопровод преддверия |
| Неполное разделение тип II (5-ая неделя) | Улитка представлена единой полостью без внутренней архитектуры; расширенное преддверие; чаще всего - расширенный внутренний слуховой проход; отсутствующая, расширенная или нормальная система полукружных каналов; нормальный водопровод преддверия |
| Гипоплазия улитки (6-ая неделя) | Четкое разделение кохлеарных и вестибулярных структур, улитка в виде пузырька небольших размеров; отсутствие или гипоплазия преддверия и системы полукружных каналов; суженный или нормальный внутренний слуховой проход; нормальный водопровод преддверия |
| Неполное разделение, тип II (аномалия Мондини) (7-ая неделя) | Улитка в 1,5 завитка, кистозно расширенные средний и апикальный завитки; размеры улитки близки к норме; незначительно расширенное преддверие; нормальная система полукружных каналов, расширенный водопровод преддверия |
Учитывая вышеизложенные современные представления о видах кохлеовестибулярных нарушений, мы используем классификации R.K. Jackler и L. Sennaroglu, как наиболее соответствующие находкам, встречающимся в собственной практике.
Принимая во внимание небольшое число прооперированных пациентов, ниже представлен один случай успешной КИ при аномалии развития внутреннего уха.
Случай из практики.
В СПб НИИ ЛОР в марте 2007 года обратились родители пациентки К., 2005 года рождения с жалобами на отсутствие у ребенка реакции на звуки и отсутствие речи. В ходе обследования был установлен диагноз: Хроническая двухсторонняя сенсоневральная тугоухость IV степени, врожденной этиологии. Вторичное расстройство рецептивной и экспрессивной речи. Последствия перенесенной внутриутробной цитомегаловирусной инфекции, внутриутробного поражения центральной нервной системы. Резидуально-органическое поражение центральной нервной системы. Левосторонний спастический верхний монопарез. Аплазия I пальца левой кисти. Дисплазия тазобедренных суставов. Спастическая кривошея. Тазовая дистопия гипоплазированной правой почки. Задержка психомоторного развития.
По заключению детского психолога - познавательные способности ребенка в пределах возрастной нормы, интеллект сохранен.

При проведении игровой аудиометрии в слуховых аппаратах выявлены реакции на звуки интенсивностью 80-95 дБ в диапазоне частот от 250 до 1000 Гц.
КТ височных костей выявила наличие двухсторонней аномалии развития улитки в виде неполного разделения I типа (табл. 4). При этом данное утверждение верно как для левого, так и для правого уха, несмотря на различную, на первый взгляд, картину (рис.1).
Рис. 1. Данные КТ пациентки К.

Примечание: Так, справа (1) улитка представлена небольшой полостью, максимальный размер которой составляет не более 5 мм, преддверие и полукружные каналы отсутствуют. Слева (2) улитка представлена единой полостью без внутренней архитектуры, отмечается наличие расширенного преддверия (рис. 2, стрелка); расширенная система полукружных каналов (рис. 3, стрелка).
Рис.2. Расширенное преддверие слева

Рис. 3. Расширенная и деформированная система полукружных каналов слева
После обследования пациентке проведена КИ на левом ухе классическим доступом через антромастоидотомию и заднюю тимпанотомию, с введением электрода через кохлеостому. Для операции использовался специальный укороченный электрод (Med-El, Австрия), имеющий рабочую длину активного электрода около 12 мм, специально разработанный для применения в случаях аномалии или оссификации улитки.
Несмотря на сохранные слуховые косточки и сухожилие стременной мышцы, акустические рефлексы со стременной мышцы в ходе операции зафиксированы не были. Однако, при проведении телеметрии нервного ответа, были получены четкие ответы при стимуляции 7 электродов из 12.

Послеоперационная трансорбитальная рентгенография улиток выявила, что активный электрод импланта находится в общей полости (рис. 4, стрелка), приняв форму идеальной окружности.
Рис. 4. Трансорбитальная рентгенография. Укороченный электрод в общей полости.
При контрольном аудиологическом обследовании через год после операции у пациентки обнаружены реакции в свободном звуковом поле на звуки интенсивностью в 15-20 дБ в диапазоне частот от 250 до 4000 Гц. Речь пациентки представлена одно- и двусложными словами («мама», «дай», «пить», «киса» и др.), простой фразой из не более двух одно- или двусложных слов. Учитывая то, что возраст пациентки на момент повторного обследования составлял менее 3 лет, результаты слухоречевой реабилитации в данном случае следует считать отличными.
Современная классификация аномалий развития внутреннего уха не только дает представление о многообразии такой патологии и времени появления дефекта в процессе внутриутробного развития, но и является полезной при определении показаний к проведению кохлеарной имплантации, в процессе выбора тактики для проведения вмешательства. Представленное в работе наблюдение позволяет оценить возможности кохлеарной имплантации, как средства реабилитации, в сложных случаях, расширяет представления о показаниях к проведению имплантации.
КТ, МРТ при аплазии-гипоплазии улиткового нерва и канала улиткового нерва
Список сокращений:
КТ — компьютерная томография
МРТ — магнитно-резонансная томография
ОАЭ — отоакустическая эмиссия
КСВП — коротколатентные слуховые вызванные потенциалы
КИ — кохлеарная имплантация
По данным отечественных и зарубежных авторов, кохлеарная имплантация (КИ) в настоящее время является самым эффективным методом лечения глухоты [1—3]. Успешное проведение КИ является залогом эффективной реабилитации пациентов.
Перед операцией проводится тщательное обследование пациентов для выявления показаний и противопоказаний к хирургическому этапу К.И. Предоперационная подготовка включает в себя сбор анамнеза, клинический осмотр, аудиологическое обследование: регистрацию отоакустической эмиссии (ОАЭ) и коротколатентных слуховых вызванных потенциалов (КСВП), проведение акустической импедансометрии, при возможности — тональной пороговой и речевой аудиометрии, сурдопедагогическую консультацию; для пациентов старшего возраста желательно проведение промонториального теста. Также необходимы консультация педиатра, невролога, терапевта и/или других специалистов, у которых больной состоит на учете.
КТ крайне важна при обследовании пациентов с глухотой, так как позволяет получать изображения сложных анатомических структур височной кости с точностью до 0,5 мм, оценить степень развитости и пневматизации сосцевидного отростка и барабанной полости, определить уровень и протяженность атрезии наружного слухового прохода, топографии лицевого нерва, характер изменения цепи слуховых косточек, состояние улитки и окон лабиринта, положение крупных сосудов, полукружных каналов и внутреннего слухового прохода.
Различают следующие варианты врожденных аномалий внутреннего уха, которые можно определить только по данным КТ: кохлеарная гипоплазия, общая полость улитки, преддверия и полукружных каналов (на КТ определяется общая полость, имеющая кистообразную форму, которая представляет улитку и вестибулярный аппарат без дальнейшей дифференцировки); аномалия Мондини I—II — деформация, которая представлена нормальным базальным завитком улитки в комбинации со слиянием второго и третьего завитков. В случае деформации Michel улитка и полукружные каналы отсутствуют (тотальная аплазия лабиринта), а среднее и наружное ухо визуализируются без патологических изменений [4].
Полным противопоказанием для проведения КИ являются отсутствие слухового нерва и аплазия улитки.
Также по данным КТ можно определить аномальное сужение или расширение внутреннего слухового прохода. Узкий (менее 2 мм) слуховой проход свидетельствует об отсутствии слухового нерва. Широкий внутренний слуховой проход встречается как аномалия развития, при нейрофиброматозе; кроме этого, встречается бульбообразное расширение внутренних слуховых проходов неясной этиологии или после перенесенного менингита или менингоэнцефалита [5, 6].
КТ позволяет определить размеры улитки, которые не меняются с возрастом и составляют в среднем 8,0×5,0×6,0 мм [5, 6]. За этими размерами скрываются индивидуальные особенности строения улитки, которые могут влиять на процесс интракохлеарного размещения электродов, а также быть прогностическими критериями при планировании хирургического вмешательства.
Пациентам, оглохшим вследствие перенесенного менингита, необходимо в обязательном порядке проводить МРТ височных костей для выявления поражения ЦНС органического характера и изменений во внутреннем ухе, так как МРТ позволяет более четко (по сравнению с КТ) диагностировать облитерацию улитки, развивающуюся вследствие перенесенного воспалительного процесса. По данным разных авторов, частота сенсоневральной тугоухости вследствие менингита составляет 4—40%. Чаще глухота развивается у детей до 3 лет на фоне менингококкового, пневмококкового, гриппозного менингита, а также менингита, вызванного палочкой Афанасьева—Пфейффера [7].
Цель исследования — определение возможностей КТ и МРТ в диагностике врожденной и приобретенной патологии внутреннего уха у глухих пациентов.
Пациенты и методы
Для выполнения поставленной цели в консультативно-диагностической поликлинике ФГБУН РНПЦ аудиологии и слухопротезирования ФМБА России и в ЛОР-отделении ДГКБ св. Владимира ДЗМ были обследованы две группы пациентов. В 1-ю группу были включены 75 пациентов — кандидатов на КИ в возрасте от 1 года до 43 лет с врожденной или приобретенной посттравматической глухотой. 2-ю группу составили 75 пациентов в возрасте 3—12 лет с глухотой, развившейся после перенесенного острого бактериального менингита.
Всем пациентам проводили КТ и МРТ височных костей. КТ височных костей была выполнена полипозиционно в коронарной и аксиальной проекциях с шагом 0,5 мм и МРТ — в стандартных отведениях в SEFSE FLAIR Т1 и Т2 взвешенном изображении в аксиальной, коронарной и сагиттальной проекциях с акцентом на внутреннее ухо.
Результаты и обсуждение
У 5 пациентов 1-й группы отмечалисьпосттравматические изменения височных костей (у 4 процесс носил односторонний характер, у 1 — двусторонний): у пациента с двусторонним поражением височных костей имели место разрыв и дислокация цепи слуховых косточек, изменений в структурах внутреннего уха выявлено не было. У остальных 4 был диагностирован поперечный перелом пирамиды височной кости: линия перелома проходила через область лабиринта и хорошо определялась на томограммах, при этом у одного из этих пациентов была обнаружена полная облитерация улитки, у другого был найден участок костной плотности в преддверии (давность травмы составила 25 и 8 лет соответственно).
У 2 больных был выявлен локальный порок развития слуховых косточек: гипоплазия цепи слуховых косточек и аномалия развития молоточка в сочетании с уплотнением мембраны круглого окна.
У 9 пациентов определялись воспалительные изменения в среднем ухе: мягкотканные компоненты в барабанной полости и клетках сосцевидного отростка, проявление хронического среднего отита, в том числе у одного больного с холестеатомой барабанной полости и деструкцией промонториальной стенки.
Также в 1-й группе в одном наблюдении было выявлено двустороннее симметричное расширение внутренних слуховых проходов, потребовавшее дополнительного обследования пациента.
Анализ КТ и МРТ 75 пациентов 2-й группы — кандидатов на КИ с двусторонней глухотой после перенесенного менингита показал, что у 63 пациентов (84% наблюдений) изменения височных костей отсутствовали. В одном случае была выявлена аномалия Арнольда—Киари (врожденная аномалия развития головного мозга), при которой основные изменения связаны с нарушением функций мозжечка и продолговатого мозга.
У 11 (14,6%) пациентов были обнаружены изменения внутреннего уха: у 1 больного с рецидивирующим менингитом, приведшим к глухоте, на КТ обнаружен склеротический тип строения сосцевидного отростка (результат ранее перенесенных отитов), дефект дна барабанной полости над луковицей яремной вены и дополнительный венозный коллектор, идущий от луковицы яремной вены в заднюю черепную ямку. По данным МРТ, структуры внутреннего уха — без изменений, количество внутриулитковой жидкости — удовлетворительное с двух сторон.
Один пациент после перенесенного менингита имел КТ-признаки двусторонней частичной костной облитерации лабиринта без вовлечения улиток с двух сторон. Данные МРТ подтвердили находки КТ: правая и левая улитки — без патологических изменений.
У 1 пациента после перенесенного менингита по данным КТ имелась картина двусторонней частичной костной облитерации лабиринта с вовлечением улитки справа. На МРТ патологические изменения структур внутреннего уха отсутствовали, количество внутриулитковой жидкости было удовлетворительным с двух сторон.
Один пациент, по данным КТ височных костей, имел двустороннюю облитерацию лабиринта, включая улитки с двух сторон, с большей выраженностью патологических изменений справа. На МРТ было выявлено уменьшение количества жидкости в улитке справа, слева количество жидкости в улитке соответствовало норме (рис. 1, 2).
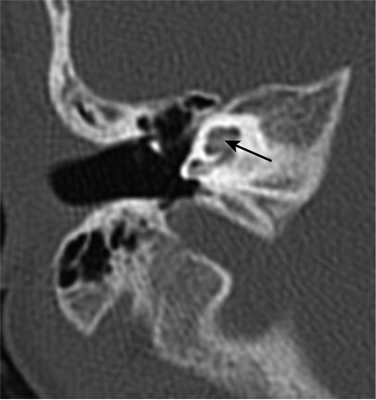
Рис. 1. КТ, аксиальная проекция. Облитерация улитки (стрелка).
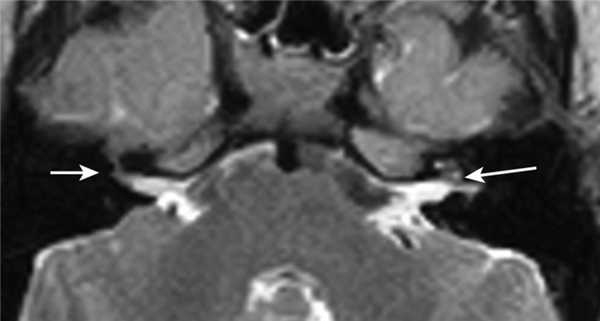
Рис. 2. МРТ, аксиальная проекция. Справа — полное отсутствие жидкости в улитке (короткая стрелка), слева — частичное (длинная стрелка).
У одного пациента на КТ определялись двусторонняя аномалия внутреннего уха по типу Мондини (рис. 3), двусторонний локальный порок развития цепи слуховых косточек, костная облитерация лабиринта, включая улитку справа. На МРТ внутриулитковая жидкость справа не определялась, слева количество внутриулитковой жидкости было в норме.
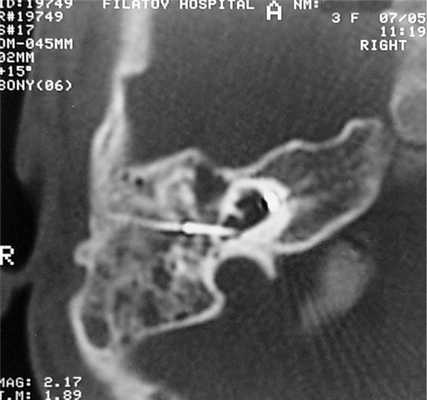
Рис. 3. КТ, аксиальная проекция. Аномалия Мондини, состояние после КИ.
По данным КТ височных костей, 5 пациентов имели двустороннюю частичную облитерацию лабиринта с односторонним вовлечением улитки. По данным МРТ, с одной стороны количество внутриулитковой жидкости было в норме, с другой — внутриулитковая жидкость не была обнаружена.
Один пациент, по данным КТ, имел двустороннее бульбообразное расширение внутреннего слухового прохода, что явилось рентгенологической находкой, при этом, по данным МРТ, внутриулитковая жидкость с двух сторон определялась в удовлетворительном количестве, патологии VII—VIII пар ЧМН не было.
Таким образом, среди обследованных 75 пациентов с глухотой, развившейся вследствие острого бактериального менингита, у 11 (14,6%) были выявлены изменения структур височных костей. Анализ данных КТ с изменениями височных костей всех 11 пациентов (22 уха) выявил частичную облитерацию улиток в 20 наблюдениях, у 1 пациента с одной стороны на фоне аномалии Мондини облитерации улитки не было выявлено, с другой — была обнаружена полная костная облитерация улитки. По данным МРТ, в тех же наблюдениях нормальное количество жидкости в улитке было выявлено в 15 случаях, в 1 — определялось уменьшенное количество внутриулитковой жидкости, в 6 — жидкость отсутствовала. Данные результаты повлияли не только на выбор стороны операции, но и позволили хирургу выбрать необходимый тип электродной решетки кохлеарного импланта: в 6 случаях использовалась прямая электродная решетка, в 5 — перимодиолярная.
В то же время отсутствие поражения улитки в 84% наблюдений после перенесенного менингита является хорошим прогностическим показателем успешной реабилитации оглохшего вследствие менингита больного.
Все пациенты обеих групп были успешно прооперированы, операцию перенесли удовлетворительно, перимодиолярная электродная решетка была введена полностью у 144 пациентов. У пациентов с облитерацией улитки, выявленной в предоперационном периоде, в 5 случаях электродная решетка импланта double array и в 1 — прямая были введены не полностью, так как облитерация основного завитка составляла более 4,0 мм.
Выводы
1. КТ и МРТ височных костей позволяют выявить индивидуальные особенности строения наружного, среднего и внутреннего уха, которые могут влиять на процесс интракохлеарного размещения электродной решетки кохлеарного импланта в улитке и являются прогностическими критериями при планировании хирургического вмешательства.
2. МРТ имеет преимущество перед КТ в диагностике ранней облитерации улитки.
3. КТ и МРТ являются обязательными методами обследования пациентов с глухотой, возникшей вследствие менингита. Совокупность данных КТ и МРТ позволяет хирургу выбрать оптимальную сторону проведения КИ.
МРТ головного мозга с прицельным осмотром черепномозговых нервов
Многие функции организма осуществляются с помощью двенадцати пар черепно-мозговых нервов (ЧМН). Названия данных структур во многом отражают их зоны ответственности, то есть управляемые органы либо выполняемую благодаря их контролю работу.
Схематическое изображение взаимоотношений базальных структур головного мозга
Признаки нарушения функций ЧМН разнообразны. Причинами поражения могут быть серьезные заболевания, которые требуют незамедлительного обращения к врачу. Для установления точного диагноза в комплексе с другими методами используют МРТ и КТ головного мозга. Оба исследования имеют свои особенности. Компьютерная томография позволяет хорошо визуализировать изменения костной ткани. На МР-снимках лучше просматриваются паренхиматозные структуры, поэтому МРТ головного мозга с прицельным осмотром черепно-мозговых нервов является методом выбора в подобных случаях.
Что показывает МРТ черепных нервов?
Современные МР-томографы, например Siemens (Espree, Magnetom) или Philips ingenia мощностью 1,5 Тесла и более, широко применяют в медицинских клиниках. Подобные аппараты позволяют прицельно обследовать черепные нервы. По специальным протоколам исследования получают срезы толщиной от 1 мм в 3-х перпендикулярных проекциях. При необходимости проводят трехмерную реконструкцию, что позволяет точно визуализировать анатомические особенности нерва. На изображениях четко видны процессы демиелинизации (потери электроизолирующей оболочки) или опухоли. Хорошо прослеживаются на томограммах окружающие черепные нервы ткани, изменения в которых могут быть причиной патологических состояний. Одним из примеров сказанного является нейроваскулярный конфликт - заболевание, обусловленное контактом сосуда с невральным стволом, вызывающим сдавливание и нарушение функции последнего.
Дополнительно может быть проведено МР-исследование с контрастным веществом, которое помогает дифференцировать злокачественную опухоль от доброкачественной. Следует помнить, что МРТ позволяет лишь предположить характер процесса, окончательный вердикт выносят по результатам гистологического заключения.
Когда необходимо назначать МР томографию ЧМН
МРТ мозга с прицельным осмотром черепно-мозговых нервов проводят при клинических проявлениях патологического процесса в самих ЧМН (опухоли, кисты, демиелинизирующие, воспалительные заболевания, аномалия развития) или окружающих тканях (травма, инсульт и т.п.).
Аппарат для проведения диагностики
Симптомы поражения ЧМН:
- изменения в восприятии запахов, обонятельные галлюцинации;
- выпадения полей зрения, уменьшение его остроты;
- птоз (опущение век), косоглазие, уменьшение амплитуды движения глазных яблок, стойкое изменение размера одного зрачка без связи с реакцией на свет;
- повышенное или недостаточное слезоотделение;
- болевые ощущения или нарушение чувствительности кожи лица;
- паралич жевательной и/или мимической мускулатуры с изменением симметрии;
- непроизвольные подёргивания головой; затруднение поворота головы, поднимание руки выше горизонтальной линии;
- нарушение чувствительности языка, сухость во рту;
- изменение восприятия вкусовых ощущений;
- невозможность проглотить сухую пищу.
- трудности при разговоре, изменение голоса в сочетании с нарушением функционирования желудочно-кишечного тракта, дыхания, перебоями в работе сердца.
Результаты МРТ головного мозга с осмотром черепных нервов
Магнитно-резонансная томография - "золотой стандарт" диагностики патологии черепно-мозговых нервов, который позволяет специалисту выявить множество процессов, происходящих непосредственно в них или окружающих тканях по разным причинам:
- новообразование:
- первичная опухоль нерва;
- сжатие вследствие роста образования головного мозга в области турецкого седла, кавернозного синуса;
- распространение опухоли через спинномозговую жидкость или вокруг нервного ствола;
- невриты;
- псевдоопухоли (синдром Толоса-Ханта);
- поражение тройничного и отводящего нервов вследствие гнойного воспаления среднего уха и пр.
- абсцесс мозга в прилегающих к черепно-мозговым нервам областях;
- энцефалит (воспалительный процесс в церебральном веществе, вызванный вирусной или бактериальной инфекцией);
- менингит (поражение инфекционным агентом мозговых оболочек);
- остеомиелит костей основания черепа и др.;
- травма:
- внутриневральный отек или кровоизлияние;
- разрыв нерва;
- сдавление гематомой, осколками костей, инородными телами и пр.;
- изменения в сосудах:
- нейроваскулярный конфликт;
- аневризма (выпячивание стенки артерии вследствие её истончения или растяжения), артерио-венозная мальформация и др.;
- поверхностный сидероз (отложение гемосидерина между мозгом и мягкой оболочкой в результате длительного бессимптомного или симптоматического кровотечения в субарахноидальное пространство);
- врожденные аномалии ЧМН:
- нарушение развития обонятельного, зрительного, глазодвигательного и других нервов;
- синдром Дуэйна - врождённый вариант косоглазия, который характеризуется неспособностью глаза двигаться наружу вследствие неправильного подключения нервных волокон, что приводит к иннервированию противоположных интраорбитальных мышц;
- синдром Мебиуса - аномалия, для которой характерно отсутствие мимики лица. Патология проявляется параличом лицевого нерва.
МРТ головного мозга играет неоценимую роль в диагностике вышеперечисленных состояний.
![МРТ головного мозга с прицельным осмотром черепномозговых нервов]()
Назначать диагностику должен Ваш лечащий врач
Длительность процедуры
МРТ головного мозга с прицельным осмотром черепных нервов - совершенно безопасная процедура при соблюдении некоторых правил:
- необходимо информировать врача о наличии аллергических реакций;
- при боязни замкнутых пространств следует сообщить об этом;
- перед исследованием нужно снять все металлические предметы;
для получения качественных снимков во время процедуры пациенту необходимо оставаться в неподвижном состоянии.
Когда болит лицо. Что такое невралгия тройничного нерва?
Приступы при невралгии тройничного нерва бывают столь мучительными, что некоторые сравнивают их с пыткой. Вот только пыточным орудием становится сам организм. Можно ли спастись? О возникновении болезни, диагностике и методах лечения этой патологии рассказала врач-невролог «Клиники Эксперт» Владикавказ Марина Борисовна Слонова.
— Марина Борисовна, что такое невралгия тройничного нерва?
— Это хроническая патология тройничного нерва - самого крупного из двенадцати пар черепных нервов. У тройничного нерва три ветви. Чаще всего поражение локализуется в нижней части лица.
— Каковы причины появления невралгии тройничного нерва?
— Различают классическую и симптоматическую форму болезни. При классической невралгии тройничного нерва поражение спровоцировано вазоневральным конфликтом - компрессией (сдавливанием) нерва кровеносным сосудом. Это может происходить из-за аномального строения сосудов или появления опухолей, кист, оттесняющих сосуд к тройничному нерву.
Симптоматическая невралгия становится следствием других болезней, воздействующих на тройничный нерв. Она может быть посттравматической (так, иногда невралгия тройничного нерва появляется после удаления зуба). Также к болезни часто приводят опухоли (например, невринома), туннельная компрессия, рассеянный склероз, вирусные заболевания. Невралгия тройничного нерва может появиться и при опухолевых или воспалительных процессах в подчелюстных лимфоузлах.
— Какими симптомами проявляется невралгия тройничного нерва?
— По характеру течения болезнь делят на две разновидности: типичную (тип 1) и атипичную (тип 2). Для первого типа характерны приступы резкой боли в зоне иннервации поражённой ветви тройничного нерва (чаще всего это вторая или третья ветвь). Продолжительность таких приступов от нескольких секунд до двух минут. Приступ может быть спровоцирован воздействием триггеров: холода, прикосновений и т. п.
Второй тип проявляется постоянными болями меньшей интенсивности в той же зоне.
— Могут ли такие симптомы быть характерны для другой болезни, с чем надо дифференцировать невралгию тройничного нерва?
— Да, подобные боли могут возникать и в иных случаях. Их следует дифференцировать с заболеваниями ЛОР-органов, дисфункцией височно-нижнечелюстного сустава, стоматологическими патологиями.
— Как проводится диагностика невралгии тройничного нерва?
— При симптомах невралгии тройничного нерва врач направляет пациента на КТ и МРТ (стандартную или 3D) головного мозга и тканей головы. МРТ позволяет диагностировать демиелинизирующий процесс (рассеянный склероз), исключить патологии мозга. На КТ хорошо видна костная структура. Чтобы выявить сосудистую компрессию, требуется ангиография с контрастированием. Может понадобиться спиральная КТ.
Читайте материалы по теме:
— Какой врач лечит от невралгии тройничного нерва?
— В первую очередь это задача невролога. Но поскольку к невралгии тройничного нерва приводят разные факторы, может потребоваться сотрудничество со стоматологами, отоларингологами, иногда нужна помощь нейрохирурга.
— Какие методы лечения невралгии тройничного нерва применяются в современной медицине?
— Сначала используется консервативное лечение: лекарственные препараты и физиотерапия. Этого достаточно в 90 % случаев. Основу терапии составляют противоэпилептические средства. Препаратом первой линии выбора является карбамазепин. Если он недостаточно эффективен или даёт побочные эффекты, его заменяют на препараты второй линии выбора. Врач должен тщательно следить за состоянием пациента, быть готовым поменять назначения при появлении побочных эффектов. Дополнительно могут применяться миорелаксанты и антидепрессанты. Из физиотерапевтических средств эффективны соллюкс, УФ-лучи, электрогрелка.
Если консервативная терапия не приносит должного эффекта, прибегают к микрохирургии. При вазоневральном конфликте проводится васкулярная декомпрессия, в процессе которой устраняется давление сосуда на ветвь тройничного нерва. В других случаях возможно радиохирургическое воздействие на ганглии.
— Опасно ли лечение невралгии тройничного нерва народными средствами?
— Я бы сказала, что да. Не зная, о каком именно методе идёт речь, сложно сказать, какой может быть степень вреда. Но в любом случае от невралгии тройничного нерва невозможно вылечиться без современных препаратов. Предпочитая народные методы, человек лишает себя возможности своевременно получить помощь, его состояние ухудшается. К тому же невралгия тройничного нерва может сопутствовать весьма опасным заболеваниям (например, невриноме). Но должное лечение не проводится, потому что человек не обращается к врачу.
Беседовала Дарья Ушкова
Записаться на приём к врачу-неврологу можно здесь
ВНИМАНИЕ: услуга доступна не во всех городахРедакция рекомендует:
Для справки:
Слонова Марина Борисовна
Читайте также:
- Базальный тонус сосудов. Растяжимость сосудов. Трансмуральное давление. Мобилизация крови из вен.
- Симптомы инородного тела глотки и его удаление
- Диагностика рака маточной трубы
- Чем чистить замшевую обувь? Уход за обувью из замши
- Техника эндоскопического трансорального доступа к краниовертебральному сочленению

