Лечение и прогноз расстройств личности
Добавил пользователь Alex Обновлено: 21.01.2026
Что такое пограничное расстройство личности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рахманова Владимира Александровича, психиатра со стажем в 18 лет.
Над статьей доктора Рахманова Владимира Александровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Пограничное расстройство личности (ПРЛ, Borderline personality disorder (BPD), emotionally unstable personality disorder (EUPD)) — расстройство личности, характеризующееся продолжительным аномальным поведением: нестабильностью в отношениях с другими людьми, нестабильным представлением о себе и нестабильной эмоциональной сферой. Часто встречается рискованное поведение и самоповреждение (например, самостоятельно нанесённые порезы). Люди с ПРЛ также могут страдать от чувства эмоциональной опустошённости и панического страха перед одиночеством.
Краткое содержание статьи — в видео:
Важно отметить, что указанные симптомы могут быть спровоцированы на вид нормальными жизненными событиями. Проявление расстройства начинается в период полового созревания. Химические зависимости, депрессия и пищевые расстройства обычно поддерживаются ПРЛ или развиваются в связи с ним. Приблизительно 10% пациентов погибают в результате суицида. [1]

В международной классификации болезней 10-го пересмотра ПРЛ названо «Эмоционально неустойчивым расстройством личности (F60.3)». [2] Именно это наименование распространено на территории России. Также такое расстройство называют пограничным типом расстройства.
Причины ПРЛ до конца не ясны, однако становится всё более очевидным, что появление данного расстройства обусловлено генетическими, мозговыми, и социальными факторами. Пограничное расстройство встречается в 5 раз чаще у лиц с нарушенными отношениями в семье (заброшенность родителями, активная критика и непринятие со стороны близких). У женщин ПРЛ наблюдается в 3 раза чаще, чем у мужчин. [3]
Неблагоприятные факторы жизни (например, физическое или эмоциональное насилие) также играют немаловажную роль в появлении этого отклонения. В ряде нейрофизиологических исследований показано, что проявления расстройства связаны с фронтально-лимбическими группами нейронов. [4] [5] [6]
Распространённость
По данным исследования 2008 года распространённость нарушения в популяции составляет 5,9%. Около 20% госпитализаций в психиатрический стационар приходится на пациентов с ПРЛ. [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы пограничного расстройства личности
Согласно утверждению американского психолога Марши Лайнен, ПРЛ можно сравнить с ожогом третьей степени. «У таких людей попросту нет «эмоциональной кожи». Даже малейшее прикосновение или движение может вызвать тяжелейшее страдание». [8]
Заподозрить пограничный тип расстройства можно при обнаружении четырёх или более симптомов (черт характера), представленных на схеме ниже. При этом важно, чтобы одной из проявленных черт была импульсивность, рискованность или враждебность. Симптомы должны иметь устойчивый характер (не изменяться в течение долгого времени) и проявляться практически ежедневно.
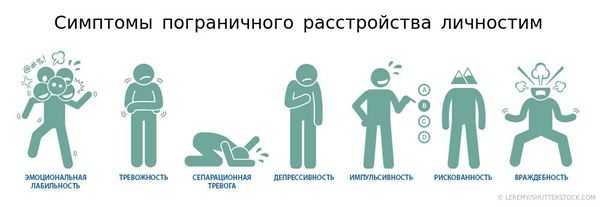
Под эмоциональной лабильностью понимаются резкие скачки настроения: паника или грусть могут сменяться приступами агрессии, затем может возникнуть жгучее чувство вины и т. д.
Сепарационной тревогой называется тревога, которую испытывает личность по причине разлуки с домом и близкими людьми.
Патогенез пограничного расстройства личности
Как и в случае других психических расстройств, патогенез ПРЛ является многофакторным и не до конца изученным. По данным некоторых исследований, пограничное расстройство имеет общие черты и причины с посттравматическим стрессовым расстройством (ПТСР). Кроме того, возможна их патогенетическая взаимосвязь.
Большинство исследователей согласны с тем, что присутствие в анамнезе детской хронической эмоциональной травмы способствует развитию ПРЛ. Однако стоит отметить, что уделяется недостаточное внимание исследованию роли других патогенетических факторов: врождённым дисфункциям головного мозга, генетике, нейробиологическим факторам и факторам социального окружения.
Под социальными факторами подразумевается взаимодействие людей в процессе роста и взросления в своих семьях, в окружении друзей и других личностей.
Психологические факторы включают в себя личностные особенности и темперамент, адаптацию к окружению, а также сформированные навыки, позволяющие справляться со стрессом.
Генетика
Наследуемость ПРЛ составляет примерно 40%. В действительности, добиться объективной оценки генетических факторов достаточно сложно. Так, например, близнецовый метод может дать переоценённые показатели в связи с наличием травмирующих факторов в общей семье сиблингов (родных братьев-сестёр). [9] Тем не менее одно из исследований показало, что ПРЛ находится на третьем месте из десяти по наследуемости среди личностных расстройств. Исследование в Нидерландах (Trull & colleagues) выявило, что генетический материал в девятой хромосоме связан с симптомами ПРЛ. Исходя из этого учёные сделали вывод, что генетические факторы играют ключевую роль в индивидуальных особенностях расстройства у каждого отдельно взятого пациента. Эти же исследователи ранее установили, что 42% симптоматики ПРЛ определено генетикой и 58% — влиянием среды. [10]
Особенности головного мозга
Целый ряд исследований в области нейровизуализации при ПРЛ показал наличие редукции (уменьшения) вещества мозга в конкретных отделах. Эти отделы в норме вовлечены в регуляцию ответа на стресс и регуляцию эмоциональной сферы. Речь идёт о гиппокампе, глазнично-лобных участках коры головного мозга (префронтальная кора), миндалевидном теле. [11]
- Миндалевидное тело меньше в абсолютном объёме и более активно у людей с ПРЛ. Уменьшенный объём миндалины так же был обнаружен у пациентов с обсессивно-компульсивным расстройством. Одно из исследований показало аномально высокую активность в левой миндалине у людей с ПРЛ в момент, когда они рассматривали карточки с изображением людей в негативных эмоциях. В связи с тем, что миндалина генерирует все эмоции, в том числе и негативные, это необычно высокая активность может объяснять сильные и продолжительные эмоциональные проявления страха, горя, злости и стыда, испытываемые людьми с ПРЛ. Этим же фактом трактуется и их способность тонко распознавать эмоции других людей. [12]
- Префронтальная кора имеет тенденцию к меньшей активности у лиц с ПРЛ, особенно в момент оживления воспоминаний об их «эмоциональной заброшенности». Это относительное снижение активности более всего определяется в правой передней извилине. Отдавая должное роли префронтальной коры в регуляции эмоционального возбуждения, относительная неактивность названых участков может объяснять сложности у людей с ПРЛ в регуляции их эмоций и реакции на стресс. [13]
- Гипоталамо-гипофизарно-надпочечниковая (ГГН) ось регулирует продукцию кортизола, который высвобождается в ответ на стресс. Уровень этого гормона надпочечников у людей с ПРЛ фактически более высок, чем в популяции. Это является признаком гиперреактивности ГГН оси. Гиперреактивность может объяснять более высокую биологическую реакцию на стресс и большую уязвимость к тревожащим факторам. Так же высокий уровень кортизола ассоциирован с высоким риском суицидального поведения. [12]
Нейробиологические факторы (эстрогены)
Контролируемое исследование в 2003 году показало, что симптомы ПРЛ у женщин предсказуемо связаны с уровнем эстрогена (женского полового гормона) в течение менструального цикла. [14]
Факторы личностного развития (детская травма)
Существует прочная взаимосвязь между насилием над детьми, особенно детского сексуального насилия, и развитием ПРЛ.
Предполагается, что дети, которые в раннем возрасте испытали хроническое плохое обращение по отношению к себе и трудности с формированием привязанностей, встают на путь формирования ПРЛ. [15]
Классификация и стадии развития пограничного расстройства личности
Американский психолог Теодор Миллон выделил 4 подтипа ПРЛ: [16]
1. Унылое пограничное расстройство (включает избегающие или зависимые личностные особенности).
- Характерные черты: уступчивость, покорность, верность, скромность; чувство уязвимости и постоянной опасности; личность испытывает чувство безнадёжности, подавленности, беспомощности и бессилия.
2. Обидчивое пограничное расстройство (включает пассивно-агрессивные личностные особенности).
- Характерные черты: негативизма (противодействие всему), нетерпеливость, беспокойство, а также упрямость, вызывающее поведение, угрюмость, пессимистичность; человек легко обижается и быстро разочаровывается.
3. Импульсивное пограничное расстройство (включает истерические и антисоциальные личностные особенности).
- Характерные черты: капризность, поверхностность, ветреность, лихорадочное и соблазняющее поведение; боясь потери, личность легко впадает в ажитацию (волнение); мрачность и раздражительность; потенциально суицидальное намерение.
4. Самоповреждающее пограничное расстройство (включает депрессивные и мазохистические, а также саморазрушающие личностные особенности).
Расстройство личности - симптомы и лечение
Что такое расстройство личности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Диордиева Максима Борисовича, психиатра со стажем в 8 лет.
Над статьей доктора Диордиева Максима Борисовича работали литературный редактор Вера Васина , научный редактор Оксана Собина и шеф-редактор Маргарита Тихонова
Расстройство личности — стойкие аномалии характера, которые зачастую проявляются в подростковом возрасте, сохраняются на протяжении всей жизни и приводят к социальной дезадаптации.
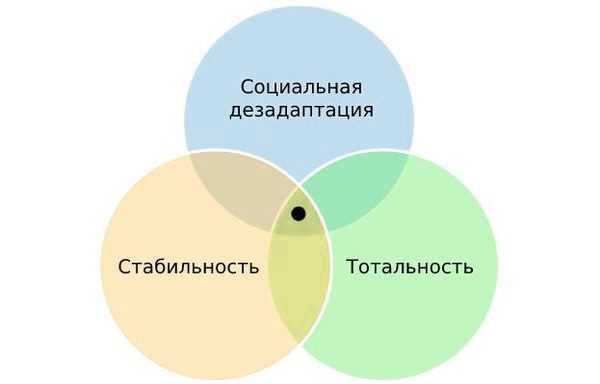
Советский психиатр, профессор Московского университета и создатель психиатрической школы, Пётр Ганнушкин выделил триаду критериев расстройства личности:
- Патологические черты характера приводят к нарушению социальной адаптации.
- Они стабильны и мало обратимы.
- Черты расстройства тотальны и определяют психический облик человека, то есть влияют на различные сферы жизни: межличностные отношения, интересы, потребности и поведение [1][2] .
Расстройство личности может возникнуть в детстве, ярко проявиться в подростковый период и продолжить развиваться с возрастом.
Причины расстройства личности
Причин заболевания может быть множество:
- генетическая предрасположенность;
- окружающая среда и воспитание;
- взаимодействие с людьми и стрессовыми ситуациями, особенно в детском и подростковом возрасте.
У пациента формируются убеждения, что он должен контролировать всё в своей жизни, в том числе и эмоции. Эти установки при определённых обстоятельствах провоцируют нарушения поведения.
При расстройстве личности снижается критичность мышления — человек с трудом осознаёт, что реагирует на ситуации и ведёт себя не так, как принято в обществе.
Критериями болезни являются субъективные переживания и/или социальная дезадаптация. Определение заболевания “расстройство личности” создаёт трудности в лечении пациентов с этим диагнозом и постепенно теряет актуальность.
Симптомы расстройства личности
При всех видах расстройств личности индивид думает, чувствует, ведёт себя или относится к другим иначе, чем среднестатистический человек. Его мышление, чувства и поведение заметно отличаются от общепринятых норм [10] . При этом симптомы болезни не вызваны повреждением, заболеванием мозга или другим психическим расстройством.
Симптомы пограничного расстройства личности:
- аутоагрессивное поведение, то есть причинение вреда себе ;
- суицидальные мысли;
- низкий самоконтроль и импульсивность;
- неустойчивое настроение;
- асоциальное поведение [3] .
Симптомы параноидного расстройства личности:
- глобальное недоверие и подозрительность без достаточных оснований;
- склонность относить любые события на свой счёт;
- агрессивные мысли или действия по отношению к окружающим;
- злопамятность;
- повышенное раздражение при неудачах и отказах.
Симптомы шизоидного расстройства личности:
- отсутствие удовольствия от близких отношений, в том числе семейных, и, как следствие, выбор уединённой жизни;
- круг общения ограничен ближайшими родственниками;
- эмоциональная холодность и равнодушие к похвале или критике [4] .
Симптомы диссоциального расстройства личности:
- несоответствие социальным нормам, неуважение законов и систематическое их нарушение, например воровство;
- обман окружающих для извлечения выгоды;
- раздражительность и агрессивность, которая проявляется в частых драках или других физических столкновениях;
- неспособность длительно соблюдать режим работы или выполнять финансовые обязательства;
- безразличие к причинению вреда окружающим и плохое обращение с ними [3][4] .
Симптомы истерического расстройства личности:
- основная цель — быть центром внимания других людей;
- неадекватная обольстительность или провокационное поведение;
- быстро изменяющиеся и неглубокие эмоции;
- использование своей внешности для привлечения внимания;
- подверженность влиянию окружающих или ситуации;
- восприятие отношений более близкими, чем они есть на самом деле [1][2][3] .
Симптомы ананкастного, или обсессивно-компульсивного расстройства личности:
- чрезмерные сомнения и осторожность;
- озабоченность деталями, правилами, перечнями, порядком и графиками;
- стремление к совершенству, препятствующее завершению задач;
- чрезмерная добросовестность, скрупулёзность и неадекватная озабоченность продуктивностью в ущерб удовольствию и межличностным связям;
- повышенная педантичность и приверженность социальным условностям [4] .
Симптомы тревожного расстройства личности:
- постоянное общее ощущение напряжённости и тяжёлые предчувствия;
- представления о своей социальной ущербности, личностной непривлекательности и приниженности по сравнению с другими людьми;
- повышенная озабоченность критикой в свой адрес или непринятием в социальных ситуациях;
- нежелание вступать во взаимоотношения, если есть риск не понравиться;
- уклонение от социальной или профессиональной деятельности, связанной с межличностными контактами, из-за страха критики, неодобрения или отвержения [4] .
Симптомы зависимого расстройства личности:
- трудности при самостоятельном принятии повседневных решений;
- потребность в людях, которые брали бы на себя ответственность за их жизнь;
- сложности с выражением несогласия с другими людьми из-за страха утраты одобрения или материальной поддержки;
- проблемы с проявлением инициативы;
- дискомфорт или беспомощность из-за преувеличенного страха, что не сможет о себе позаботиться [4] .
Симптомы нарциссического расстройства личности:
- основная цель — получить признание;
- чрезмерные попытки привлечь к себе внимание и быть в его центре;
- явное или скрытое чувство, что ему все что-то должны;
- эгоцентризм, уверенность в собственном превосходстве и снисходительное отношение к другим;
- поверхностные отношения, нужные для регуляции самооценки;
- взаимность ограничивается небольшим истинным интересом к другому человеку и преобладанием личной выгоды;
- не признают чувства и потребности других людей;
- чрезмерно настроены на реакции других людей, но только если они имеют отношение к ним самим;
- пере- или недооценка собственного влияния на окружающих;
- личные стандарты неоправданно завышены из-за ощущения своей исключительности либо занижены из-за ощущения, что ему все что-то должны;
- зачастую не осознают собственных мотивов [4] .
Смешанные расстройства личности причиняют беспокойство и приводят к социальной дезадаптации, но не проявляются типичным набором симптомов [4] .
Сочетание может быть различным, например:
- и тревожное расстройства усугубляют друг друга — застенчивость может усилить уединённость;
- при сочетании параноидного и пограничного расстройств возникает недовольство и агрессия по отношению к окружающим;
- реже встречаются противоположные сочетания: шизоидность и истеричность, диссоциальное и тревожное расстройства.
Патогенез расстройства личности
Патогенез расстройства личности до конца не ясен. Заболевание развивается при в заимодействии генетической предрасположенности и факторов окружающей среды.

Тревожные черты личности связаны с наследованием темперамента в сочетании с воздействием факторов среды. Таким фактором могут быть, например, требовательные родители, которые преуменьшают заслуги ребёнка. Под их влиянием развивается стыд, страх в объективно безопасных ситуациях и застенчивость из-за боязни критики.
Доказательная медицина не даёт точного ответа, как тревожное расстройство связано с выработкой нейромедиаторов — веществ, передающих импульсы между нервными клетками. Однако селективные ингибиторы обратного захвата серотонина (СИОЗС) зачастую уменьшают проявления расстройства [8] .
Пациенты с пограничным расстройством в детстве часто подвергались насилию, в том числе и сексуальному; их чувствами пренебрегали и отстранялись от них, тем самым формируя искажённое представление об эмоциях.
Помимо социальных и средовых факторов, в развитии диссоциального расстройства личности важную роль играют генетические мутации [9] .
Параноидное расстройство личности часто развивается, когда родители или другие близкие люди с самого рождения говорят, что вокруг одни недоброжелатели и все желают ребёнку зла.
При истерическом расстройстве личности у человека формируется убеждение, что его эмоции чрезмерно важны для окружающих и с их помощью можно манипулировать людьми. Возможно, при воспитании таких детей родители выполняли любые их капризы.
Ананкастное расстройство личности развивается, если родители требовали идеального выполнения всех обязанностей, просьб и поручений. Такой вариант развития событий рассматривался как единственно возможный [1] [2] .
Расстройства личности из рубрики F60 в МКБ-10 (Международной классификации болезней) не связаны с органическими причинами. Если изменения личности возникли из-за органических патологий, то они относятся к рубрике F07. Их причинами могут быть травмы головного мозга, ВИЧ-инфекция, нейросифилис, эпилепсия, опухоли и сосудистые заболевания головного мозга.
Классификация и стадии развития расстройства личности
Расстройства личности подразделяются на следующие виды:
- ;
- истерическое; ;
- эмоционально-неустойчивое; ; ;
- зависимое;
- другие специфические расстройства личности.
К другим специфическим расстройствам относятся:
- эксцентричное расстройство личности со сверхценным отношением к себе;
- расторможенное расстройство со сниженным контролем над своими желаниями;
- инфантильное расстройство — выражены черты, свойственные детям;
- нарциссическое расстройство;
- пассивно-агрессивное расстройство — скрытый протест и неявное сопротивление руководству;
- психоневротическое расстройство — сниженные работоспособность и внимание, склонность к быстрому психологическому истощению [4][6] .
Стадии развития расстройства личности
- Человек рождается с определённым генотипом и начинает взаимодействовать с окружающей средой.
- Появляются характерные для расстройств личности единичные оценочные суждения о ситуациях.
- Эти суждения подкрепляются, человек не подвергает их критике.
- Искажённые суждения о реальности всё чаще влияют на его жизнь.
- Черты характера заостряются и перерастают в стойкие и тотальные изменения, которые могут сохраняться на всю жизнь.
Расстройство личности может усиливаться в течение жизни, это свидетельствует о тяжести заболевания.
Сейчас Международная классификация болезней пересматривается. В зависимости от выраженности расстройства личности планируется разделить его на три подтипа: умеренное, выраженное и тяжёлое. При этом диагноз "расстройство личности", предположительно, будет включать общее название расстройства, характерные черты личности и степень их выраженности [13] .
Осложнения расстройства личности
Расстройство личности непосредственно не приводит к физическим или психическим осложнениям. Заболевание проявляется социальной дезадаптацией, поэтому для него характерны:
- сложности адаптации и конфликты в трудовом коллективе, невозможность долго работать в одном месте;
- межличностые конфликты, затруднения при создании семьи, нестабильность семейных и партнёрских отношений;
- различные формы асоциального поведения — иждивенчество, бродяжничество, принадлежность к маргинальным социальным сообществам, совершение правонарушений и др.
Также при расстройстве личности возможны:
- нанесение самоповреждений;
- суицидальные попытки;
- нарушения гендерной идентичности и полового поведения;
- употребление психоактивных веществ, наркотиков и алкоголя;
- участие в азартных играх.
Степень напряжённости межличностных конфликтов и сложностей с трудоустройством связаны с тяжестью расстройства личности. Формы нарушения поведения зависят от типа расстройства личности.
Также повышается риск сердечно-сосудистых заболеваний: инсульта и ишемической болезни сердца [5] [7] .
Диагностика расстройства личности
Для диагностики психиатры применяют критерии, приведённые в МКБ-10 и DSM-5 (классификации болезней, разработанной Американской психиатрической ассоциацией) [1] [2] [4] .
Основным инструментом диагностики расстройства личности является беседа и сбор анамнеза — истории жизни и развития заболевания. Также используются опросники:
- опросник Айзенка;
- личностные опросники MMPI;
- Калифорнийский психологический опросник;
- Фрайбургский личностный опросник.
У пациента часто выявляются признаки сразу нескольких расстройств личности. Причём одно из них может преобладать, скрывая симптомы другого [10] .
Дифференциальная диагностика
Биполярное аффективное расстройство бывает сложно отличить от пограничного расстройства личности. Вероятно, они имеют единую природу, но доказательств этому пока нет [12] .
Расстройства личности следует различать с акцентуациями личности — особенностями человека, которые находятся в пределах клинической нормы. Отдельные черты при этом чрезмерно усилены, что приводит к избирательной уязвимости от одних психогенных воздействий при устойчивости к другим.
Основное отличие акцентуации от расстройства личности — первые не приводят к социальной дезадаптации или она непродолжительна.
Акцентуированный человек может специфически вести себя только в определённых ситуациях. Тогда как пациент с расстройством личности на любые психогенные факторы реагирует в соответствии с особенностями заболевания, то есть оно влияет на все сферы жизни.
Акцентуации ярко проявляются в определённый период жизни человека, например в подростковый, и сглаживаться со временем. Напротив, расстройства личности часто возникают в раннем возрасте и в течение жизни становятся стабильными или усиливаются, что соответствует триаде Ганнушкина [1] .
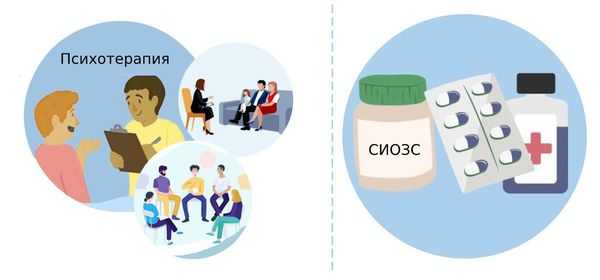
Лечение расстройства личности
Основная цель лечения расстройства личности — это социальная адаптация. Для этого в первую очередь рекомендована индивидуальная, групповая и семейная психотерапия. Применяются различные её виды: когнитивно-поведенческая, психоанализ, гештальт-терапия и др.
Расстройство личности — это глубоко укоренившийся способ мышления и поведения, что осложняет лечение таких пациентов. Главная задача терапевта при этом заключается в том, чтобы установить с ними доверительные отношения. Это поможет изменить дезадаптивное межличностное поведение и основные ошибочные суждения, лежащие в основе расстройства [10] .
Доказательств эффективности медикаментозного лечения расстройств личности пока недостаточно. Однако на фоне этих заболеваний могут возникать другие психические нарушения, в том числе депрессии и психозы, при которых проводится симптоматическое медикаментозное лечение.
Л учше всего для этого подходят:
- атипичные антипсихотики;
- антидепрессанты группы селективных ингибиторов обратного захвата серотонина (СИОЗС);
- селективные ингибиторы обратного захвата серотонина и норадреналина (СИОЗСН);
- бензодиазепины;
- нормотимики.
Препарат и дозировка подбираются врачом индивидуально.
Пациенты с расстройствами личности часто чувствительны к действию антипсихотиков и плохо их переносят. У них могут возникнуть нейролептические осложнения в виде тремора, самопроизвольных тиков и ухудшения настроения.
Прогноз. Профилактика
Прогноз при расстройствах личности относительно благоприятный. Далеко не всегда у пациентов возникает выраженная социальная дезадаптация. Более того, при своевременной, грамотной психотерапевтической помощи и сотрудничестве клиента можно изменить некоторые его убеждения и поведение.
Установки, которые можно скорректировать:
- я не должен испытывать тревогу или дискомфорт;
- я должен контролировать свои эмоции и ощущения;
- я должен всем нравиться;
- меня не должны критиковать;
- своими эмоциями я воздействую на окружающих.
Профилактика. Расстройство личности формируется при сочетании генетических и приобретённых факторов. По этой причине его профилактика тесно соприкасается с вопросами педагогики и социальными факторами окружающей среды, в которой развивается личность.
Для профилактики с раннего детства следует формировать рациональное отношение к жизни. Для этого желательно не воспитывать ребёнка как во вседозволенности, так и в другой крайности — постоянном ограничении и тирании.
Признаки расстройства личности можно выявить уже в подростковом возрасте. Е сли в этот период появились нарушения поведения и психологические затруднения, то настоятельно рекомендуется обратиться к врачу-психиатру или врачу-психотерапевту. Доктор определит природу нарушений, прогноз развития заболевания и при необходимости тактику лечения для достижения социальной адаптации.
Расстройство расщепления личности
Расстройство расщепления личности - психическое расстройство, при котором в одном человеке существует две или более личности со своим характером, воспоминаниями, темпераментом, особенностями взаимодействия с внешним миром. Возраст, национальность и пол субличностей могут различаться. Предполагается, что причиной развития расстройства расщепления личности являются тяжелые психологические травмы в детском возрасте. Диагноз устанавливается на основании анамнеза, бесед и наблюдений за пациентом. Лечение - психотерапия, помощь в налаживании сотрудничества между субличностями, фармакотерапия сопутствующих расстройств (тревоги, депрессии).
Общие сведения
Расстройство расщепления личности (множественная личность, диссоциативное расстройство идентичности) - редкое психическое расстройство, при котором в одном человеке уживаются несколько личностей. Широкой публике это расстройство хорошо известно по фильмам и книгам («Сибил», «Бойцовский клуб», «Я, снова я и Ирэн», «Множественные умы Билли Миллигана»), однако многие специалисты до недавнего времени сомневались в существовании расстройства расщепления личности. В настоящее время диссоциативное расстройство личности официально признано и включено в последнюю редакцию Международной Классификации Болезней (МКБ-10).
Предполагается, что расстройство расщепления личности больше распространено в англоязычных странах, но причины этого явления пока не выяснены. С 1980 года (с момента внесения патологии в справочник психических расстройств) до конца ХХ века по различным данным этот диагноз был выставлен 20-40 тысячам человек. Некоторые психиатры до сих пор считают расстройство расщепления личности чрезвычайно редким заболеванием и рассматривают множественные случаи постановки этого диагноза, как гипердиагностику или результат ятрогении (неосторожного воздействия слов или действий врача на психику больного). Лечение расстройства расщепления личности осуществляют специалисты в области психиатрии.
Причины расстройства расщепления личности
Психиатры рассматривают расстройство расщепления личности, как своеобразный защитный механизм, позволяющий полностью отделиться от травмирующих событий, расщепляя воспоминания, а затем вытесняя их в альтернативную личность или личности. Критичным периодом считается возраст развития чувств (до 9 лет). При возникновении тяжелых психологических потрясений в старшем возрасте расстройство расщепления личности развивается очень редко.
Некоторые специалисты утверждают, что расстройством расщепления личности страдает около 3% больных, находящихся на стационарном лечении в отделениях психиатрии, но эта информация пока официально не подтверждена. По еще одному неподтвержденному мнению некоторых психологов и психиатров, у женщин расстройство расщепления личности встречается в 9 раз чаще, чем у мужчин. Вместе с тем, специалисты не исключают, что такое соотношение больных мужчин и женщин может быть обусловлено трудностями диагностики расстройства у представителей сильного пола.
Проявления расстройства расщепления личности
Основным проявлением расстройства расщепления личности является наличие нескольких альтер эго. Обычно на начальных этапах лечения психиатру удается выявить у пациента 2-4 субличности. В последующем число обнаруженных альтер эго может увеличиваться до 10-15 и более. Зафиксированы случаи расстройства расщепления личности, при которых один больной имел более 100 альтер эго. Каждая личность обладает своим характером, взглядами, установками, способностями, знаниями (например, одна личность может говорить на языке, неизвестном другим альтер эго), воспоминаниями и жизненной историей.
Пол, возраст, национальность и происхождение альтер эго при расстройстве расщепления личности могут различаться. В одном пациенте могут сосуществовать маленькая белая девочка из Огайо, молодой техасец и чернокожий выходец из Латинской Америки средних лет. У каждой личности - своя жестикуляция, своя манера речи, свой способ ведения диалога и свои способы проявления эмоциональных реакций. Более того, некоторые исследователи утверждают, что при переходе от одной личности к другой меняются даже некоторые физиологические показатели (пульс и артериальное давление).
Как правило, альтер эго больных с расстройством расщепления личности не подозревают о существовании друг друга. Переход от одной личности к другой осуществляется внезапно, на фоне какого-то внешнего толчка (обычно психологического или физического стресса разной степени интенсивности). В период преобладания одного альтер эго остальные «бездействуют» (как будто не существуют) и не сохраняют никаких воспоминаний о происходящих событиях.
Из-за этого пациент, страдающий расстройством расщепления личности, не может вспомнить некоторые события, в том числе - значимые (например, не знает о факте продажи квартиры или машины). Больной с расстройством расщепления личности оказывается в каких-то местах, не понимая, как туда попал, обнаруживает у себя чужие вещи, находит документы и заметки, написанные чужим почерком, общается с незнакомыми людьми, которые ведут себя как знакомые и т. п. Иногда личности осведомлены о существовании друг друга и находятся в состоянии конфликта.
При расстройстве расщепления личности часто наблюдаются головные боли, перепады настроения и нарушения сна. Пациенты могут страдать от ночных кошмаров или бессонницы, у некоторых развивается сомнамбулизм. У больных с расстройством расщепления личности отмечается повышенная тревожность, возможны приступы паники при погружении в травмирующие воспоминания или попадании в схожие ситуации. Нередко выявляются признаки невроза навязчивых состояний (обсессии, компульсии, ритуальное поведение).
Типичными симптомами расстройства расщепления личности являются дереализация и деперсонализация - больным кажется, что они наблюдают за своими действиями со стороны и не могут управлять своим поведением. Возможны трансовые состояния, ощущение «искривления» пространства и времени. У некоторых пациентов с расстройством расщепления личности наблюдается психотическая симптоматика различной степени выраженности (например, галлюцинации). На фоне постоянного психологического неблагополучия развиваются депрессии, возникают суицидальные мысли, намерения и действия.
В ряде случаев при расстройстве расщепления личности выявляется склонность к самопреследованию, саморазрушительному поведению, прямому насилию по отношению к себе и окружающих. Некоторые пациенты, страдающие расстройством расщепления личности, без перехода от одного альтер эго к другому «обнаруживают» себя за опасными или заведомо вредными действиями: грубым нарушением правил дорожного движения, вождением на высокой скорости, воровством у друзей или у начальства, бессмысленными конфликтами, переходящими в рукоприкладство и пр. При этом больные с расстройством расщепления личности осуждают подобное поведение и говорят, что сознательно (свободно или даже под давлением) они бы так не поступили. Существует повышенный риск развития алкоголизма и наркомании.
Диагностика расстройства расщепления личности
Симптомами, позволяющими заподозрить расстройство расщепления личности, являются провалы в памяти, наличие необъяснимых событий, заставляющих предположить участие другой личности (чужие записи, рассказы других людей о поступках, которые больной совершал, но которые он не помнит, «незнакомые знакомые»), деперсонализация, дереализация и альтерация идентичности (обнаружение себя при совершении неприемлемых или отвратительных поступков). Диагноз расстройство расщепления личности выставляется на основании анамнеза, бесед с различными альтер эго и наблюдений за поведением пациента.
В качестве диагностических критериев расстройства расщепления личности в справочнике психических расстройств DSM-4 указывают:
- Наличие в одном человеке двух или более альтер эго, имеющих собственное устойчивое восприятие, мышление, отношение к себе и внешнему миру.
- «Переход» управления поведением пациента от одной личности к другой.
- Невозможность вспомнить важную информацию о самом себе и своей жизни в масштабах, которые нельзя объяснить обычной забывчивостью.
- Перечисленные симптомы не вызваны действием алкоголя, наркотиков и не являются результатом другого заболевания (например, сложных парциальных припадков при эпилепсии).
Лечение и прогноз при расстройстве расщепления личности
Основными задачами терапии расстройства расщепления личности являются устранение или уменьшение интенсивности «общих» симптомов (тревожности, деперсонализации, инсомнии и др.), обеспечение безопасности пациента и воссоединение разных альтер эго. В качестве основного метода лечения расстройства расщепления личности психиатры рассматривают психотерапию. Могут использоваться различные психотерапевтические методы: клинический гипноз, семейная психотерапия, когнитивная терапия, психодинамическая терапия. Фармакотерапия при коррекции расстройства расщепления личности малоэффективна, лекарственные препараты применяются только для лечения сопутствующих расстройств и облегчения доступа к подавленным воспоминаниям.
Наилучшим результатом лечения расстройства расщепления личности является преодоление детской травмы, устранение внутренних конфликтов, обуславливающих защитное расщепление личности, и образование единой цельной идентичности. Однако даже при продолжительной работе психиатру не всегда удается добиться воссоединения различных личностей. В таких случаях в качестве удовлетворительного результата рассматривается устранение конфликтов и налаживание продуктивного сотрудничества между различными альтер эго. Лечение длительное, средняя продолжительность регулярной непрерывной терапии при расстройстве расщепления личности составляет 6-8 и более лет.
Психопатии
Психопатии (конституциональные психопатии, расстройства личности) - психические расстройства, при которых наблюдается стойкое нарушение характера и поведенческих тенденций, затрагивающее несколько сфер личности. Возникают с рождения или в раннем детстве и сохраняются на протяжении всей жизни. Сопровождаются социальной и личностной дезадаптацией различной степени выраженности. Психопатии являются мультифакторным заболеванием, значимость различных факторов может существенно варьировать. Диагноз выставляется с учетом анамнеза и клинических симптомов. Лечение - помощь в адаптации, психотерапия, лекарственная терапия.
Психопатии - психические расстройства, наблюдающиеся на протяжении всей жизни пациента. Характеризуются стойкими нарушениями характера и поведения, приводящими к ухудшению социальной и личной адаптации. Согласно статистическим данным, полученным в 2008 году в результате масштабных международных исследований, психопатиями (включая легкие формы) страдает более 10% населения. При этом распространенность эмоционально неустойчивого, шизотипического, истерического и диссоциального расстройства личности составляет примерно по 2% на каждое расстройство, а частота тревожного и нарциссического расстройства колеблется от 0,5 до 1%.
Выявляется связь с полом. Астеническое, истерическое и эмоционально неустойчивое расстройство личности чаще диагностируются у женщин, остальные психопатии - у мужчин. У некоторых больных наблюдается сочетание симптомов, характерных для нескольких расстройств личности. В связи с широкой распространенностью диагностика и лечение психопатий становятся проблемой, имеющей высокую медицинскую и социальную значимость. Лечение данной патологии осуществляют специалисты в области психиатрии, психотерапии и клинической психологии.
Причины психопатий
Значимость тех или иных факторов в развитии психопатий пока достоверно не выяснена, что обусловлено трудностью изучения обстоятельств, влияющих на формирование этой группы психических расстройств. Установлена несомненная важность генетического фактора - у родственников больных психопатиями чаще, чем в среднем по популяции, выявляются аналогичные расстройства. Нередко психопатиями страдают представители двух и более поколений одной семьи, например, отец и сын или мать и дочь. Вместе с тем, нельзя не учитывать влияние порочной системы отношений в семье психопата и большое количество патологических убеждений и паттернов поведения, усваиваемых ребенком, который с первых дней жизни и до достижения совершеннолетия общается с больным психопатией.
Многие специалисты считают, что определенную роль в развитии психопатии может играть осложненное течение беременности, трудные роды и заболевания раннего возраста. Отмечается связь с перенесенным в детстве физическим, психологическим и сексуальным насилием. Исследователи полагают, что неблагоприятные условия жизни в детские годы усугубляют генетически обусловленные черты характера и особенности личности и увеличивают риск развития психопатий.
Классификация психопатий
В традиционную классификацию Ганнушкина, используемую советскими и российскими психиатрами, включали семь видов психопатии: астеническую, психастеническую, шизоидную, параноидную, возбудимую, истерическую, аффективную и неустойчивую. Начиная с 1997 года, после перехода на классификатор болезней МКБ-10, психопатии стали называть расстройствами личности. В МКБ-10 выделяют следующие виды расстройств личности:
- Шизоидное расстройство (соответствует шизоидной психопатии)
- Параноидное расстройство (соответствует параноидной психопатии)
- Шизотипическое расстройство
- Асоциальное расстройство
- Эмоционально неустойчивое расстройство (соответствует возбудимой психопатии)
- Истерическое расстройство (соответствует истерической психопатии)
- Нарциссическое расстройство
- Обсессивно-компульсивное расстройство (соответствует психастенической психопатии)
- Избегающее расстройство
- Зависимое расстройство (соответствует астенической психопатии)
- Пассивно-агрессивное расстройство.
Следует отметить, что, несмотря на принятие МКБ-10, среди психиатров до сих пор не существует абсолютного единства в вопросе классификации психопатий, что обусловлено сложностью и значительным полиморфизмом клинической картины этого психического расстройства.
Формы психопатий
Шизоидная психопатия (шизоидное расстройство личности)
Основными признаками шизоидной психопатии являются отсутствие потребности в близких отношениях, устойчивое желание свести к минимуму социальные контакты, некоторое пренебрежение социальными нормами, эмоциональная холодность и отстраненность от собственных чувств в сочетании с теоретизированием и уходом в фантазии. Пациенты, страдающие шизоидной психопатией, не способны проявлять любые сильные чувства - как позитивные (радость, нежность, восторг), так и негативные (ярость, гнев).
Такие больные мало заинтересованы в сексуальных контактах, дружбе и создании семьи. Они предпочитают вести уединенный образ жизни. Людям, страдающим шизоидной психопатией, тяжело работать в команде, поэтому они выбирают профессии, предполагающие индивидуальную активность. Они либо получают удовольствие от небольшого количества видов деятельности, либо не получают удовольствия вообще. Они равнодушны как к осуждению, так и к одобрению, их мало заботят принятые социальные нормы.
Психоаналитики считают, что причиной развития шизоидной психопатии является двойственность родительских посланий и потребность в близости в сочетании со страхом поглощения, заставляющим сохранять дистанцию в общении с людьми. Основной психической защитой становится интеллектуализация. Отмечается выраженная склонность к сублимации. Диагноз шизоидная психопатия выставляется при наличии четырех и более из перечисленных признаков в возрасте 18 лет и старше, их проявлении в различном контексте и сохранении на протяжении жизни. Лечение - социальная адаптация, продолжительная психоаналитическая терапия.
Параноидная психопатия (параноидное расстройство личности)
Отличительными чертами параноидной психопатии являются злопамятность, подозрительность, чрезмерно острые реакции на отказ или невозможность удовлетворения потребностей, а также искаженное восприятие окружающего со склонностью искажать факты, принимать все на свой счет, трактовать поступки других людей в негативном ключе и подозревать их в дурных намерениях. Пациенты, страдающие параноидной психопатией, постоянно кем-то или чем-то недовольны. Им трудно прощать ошибки окружающих, за любой случайностью они видят злой умысел, строят теории заговоров, болезненно относятся к вопросам прав личности, рассматривают нейтральные или положительные слова и действия других людей как покушение на собственную репутацию. Характерной особенностью данной психопатии является постоянная чрезмерная ревность.
Основные защитные механизмы психики - проекция, отрицание и реактивное формирование. Пациенты, страдающие параноидной психопатией, переживают множество ярко выраженных отрицательных эмоций (гнев, зависть, обиду, желание отомстить, злость, страх, вину, стыд), однако отрицают свои чувства и проецируют их на окружающих. Диагноз выставляется при выявлении трех и более из вышеперечисленных признаков психопатии. Обязательным условием является постоянство этих признаков и их влияние на несколько сторон жизни больного. Лечение включает в себя мероприятия по социальной адаптации и продолжительную психотерапию.
Возбудимая психопатия (эмоционально неустойчивое расстройство личности)
Выделяют два вида возбудимой психопатии: импульсивное расстройство личности и пограничное расстройство личности. Для обеих патологий характерна импульсивность, склонность к бурному, яркому, неконтролируемому проявлению эмоций, зачастую несоответствующих значимости реальных обстоятельств. Отличительными чертами психопатий являются неустойчивость образа собственного «Я», серьезные проблемы при построении социальных отношений, высокая напряженность личных отношений, колебания от идеализации к обесцениванию партнера.
Пациенты, страдающие возбудимой психопатией, испытывают выраженный страх перед одиночеством, однако из-за убеждений, возникших в детском возрасте, не могут строить стабильные отношения. С одной стороны, люди с возбудимой психопатией сомневаются в собственной ценности и значимости, считают свои чувства и интересы неважными и пытаются их скрывать, с другой - предполагают, что другие могут их использовать и подозревают окружающих в корыстных интересах. Высокое эмоциональное напряжение «выплескивается» в виде неконтролируемых вспышек ярости и гнева, зачастую непонятных окружающим. Для этой психопатии характерны периоды тревоги и раздражительности, аутоагрессивное поведение и сексуальная неразборчивость.
Многие больные совершают попытки суицида и злоупотребляют психоактивными веществами. Импульсивный вариант возбудимой психопатии отличается от пограничного расстройства более выраженной агрессивностью, жестокостью и эмоциональной неустойчивостью и более низким уровнем контроля над собственным поведением. Диагноз психопатии выставляется при наличии выраженной импульсивности, значительного снижения способности к планированию и неконтролируемых вспышек гнева. Лечение - длительная психотерапия, направленная на коррекцию патологических убеждений и стабилизацию образа собственного «Я», в сочетании с мероприятиями по социальной адаптации.
Истерическая психопатия (истерическое расстройство личности)
Характеризуется избыточной эмоциональностью в сочетании с потребностью любым способом оставаться в центре внимания окружающих. Эмоции поверхностные, нестабильные, нередко - чрезмерно преувеличенные (театральные). Для привлечения внимания пациенты, страдающие истерической психопатией, активно используют собственную сексуальность, рассматривают свою внешность как инструмент для манипуляций окружающими.
Наблюдается эгоцентризм, поверхностность суждений, отсутствие потребности в полноценном анализе ситуаций и высокая внушаемость. Больные истерической психопатией легко подпадают под чужое влияние. Диагноз выставляется при наличии трех и более стабильных признаков, характерных для данного расстройства. Лечение - помощь в социальной адаптации, длительная психотерапия. Наиболее эффективной методикой считается психоаналитическая терапия.
Другие психопатии
Психастеническая психопатия (обсессивно-компульсивное расстройство личности) характеризуется нерешительностью, упрямством, чрезмерным вниманием к деталям, перфекционизмом, аккуратизмом и потребностью контролировать окружающее. Больные психастенической психопатией постоянно что-то бесцельно планируют, пытаясь учесть мельчайшие детали. Им трудно расслабляться, они все время стремятся найти себе какое-нибудь «полезное занятие», предпочитая ненужную работу отдыху и общению с друзьями.
Астеническая психопатия (зависимое расстройство личности) проявляется ранимостью, высокой чувствительностью и избыточной потребностью в заботе окружающих. Пациенты, страдающие этой психопатией, страшатся мнимого расставания, теряются в непривычной обстановке, излишне привязываются к другим людям и боятся одиночества. Они склонны занимать позицию ведомого, избегают ответственности, тяжело принимают любые решения. Наблюдаются сопутствующие вегетативные расстройства и повышенная истощаемость.
Шизотипическая психопатия (шизотипическое расстройство личности) проявляется неспособностью вступать в близкие отношения, необычным поведением и мистическим мышлением. Пациенты считают, что обладают какими-то необыкновенными, как правило, экстрасенсорными способностями: читают будущее, видят и понимают нечто скрытое от глаз остальных людей, владеют телепатией и т. п. Характерны необычное поведение и речь, насыщенная метафорами.
Асоциальная психопатия (диссоциальное расстройство личности) сопровождается грубым игнорированием общепринятых социальных норм и пренебрежением правилами поведения в социуме. Больные проявляют равнодушие к чувствам окружающих, склонны к риску, агрессии и импульсивному поведению. При желании пациенты, страдающие асоциальной психопатией, без труда могут сходиться с другими людьми, однако имеют крайне ограниченную способность к формированию привязанностей. Не испытывают чувства вины, склонны винить во всем других людей и находить благовидные объяснения любым собственным поступкам.
Нарциссическое расстройство личности - психопатия, при которой наблюдается убежденность в собственной уникальности, потребность в восхищении и отсутствие эмпатии. Пациенты убеждены, что отличаются от «серой массы», что их таланты и достижения имеют особую значимость. Они уверены, что их должны любить, ими должны восхищаться и им должны подчиняться. При этом «пустое» внутреннее «Я», человека, страдающего психопатией, требует постоянных внешних подтверждений собственной значимости и уникальности. Больной испытывает зависть к окружающим и считает, что другие люди ему завидуют.
Избегающее расстройство личности (тревожное расстройство) - психопатия, при которой пациенты постоянно страдают от чувства собственной неполноценности. Они чрезвычайно чувствительны к критике, боятся недовольства и неодобрения других людей, сдерживают эмоции при общении с посторонними, избегают новых видов деятельности. Верят в превосходство окружающих. Настолько боятся быть отвергнутыми, что сохраняют дистанцию, не позволяющую другим людям подойти достаточно близко для одобрения или отвержения.
Пассивно-агрессивное расстройство личности - психопатия, при которой наблюдается постоянное пассивное сопротивление любым видам деятельности. Больные колеблются от протеста к раскаянию, легко вступают в конфликты с другими людьми, жалуются и критикуют окружающих, завидуют чужим удачам. Склонны занимать позицию «вечного страдальца», преувеличивая собственные неприятности.
Основой лечения всех перечисленных психопатий является длительная психотерапия. Методику выбирают с учетом особенностей расстройства. В большинстве случаев наиболее эффективными являются классический психоанализ, глубинная психоаналитическая терапия Юнга, различные комбинации и модификации этих методов. При необходимости при психопатиях назначают транквилизаторы и антидепрессанты. Большую роль играет целенаправленная социальная адаптация в подростковом и юношеском возрасте: поддержка при вхождении в коллектив, помощь в выборе профессии и пр.
Пограничное расстройство личности
Пограничное расстройство личности - психическое расстройство, для которого характерны импульсивность, эмоциональная неустойчивость, высокая тревожность, периоды гневливости, трудности при построении долговременных отношений с другими людьми, чередование идеализации и обесценивания. Пограничное расстройство личности имеет устойчивый характер, возникает в раннем возрасте и проявляется в течение всей жизни. Предрасполагающими факторами служат особенности психологической конституции, насилие, покидание или отсутствие заботы в детстве. Диагноз устанавливается на основании беседы с больным, анамнеза жизни и результата специальных опросов. Лечение - психотерапия, лекарственная терапия.
Пограничное расстройство личности - одна из разновидностей расстройств личности (устаревшее - психопатий). Проявляется устойчивыми особенностями характера и поведения, ухудшающими социализацию и построение личных отношений. Согласно статистике, данное расстройство выявляется примерно у 2% населения. Нередко наблюдается сочетание с другими психическими расстройствами. У больных чаще, чем в среднем по популяции, развивается алкоголизм и наркомания. Возможно возникновение психотических состояний.
Пограничное расстройство личности серьезно ухудшает качество жизни пациентов. Неудачи в личной сфере в сочетании с постоянным страхом одиночества, профессиональной и социальной нереализованностью провоцируют депрессии, подталкивают пациентов к употреблению психоактивных веществ и попыткам суицида. Лечение пограничного расстройства представляет собой непростую задачу, однако, при адекватной психотерапии возможна стабилизация состояния и улучшение адаптации. Терапию осуществляют психологи, психотерапевты и психиатры.
Причины пограничного расстройства личности
Пограничное расстройство - заболевание, возникающее в результате действия целого ряда факторов. Существует наследственная предрасположенность. Отмечается связь с полом - женщины страдают пограничным расстройством личности чаще мужчин. Имеют значение особенности характера, у больных выявляется заниженная самооценка, повышенная тревожность, склонность к пессимистичным прогнозам и низкая устойчивость к стрессам. Многие пациенты в детстве страдали от сексуального, физического или эмоционального насилия, в ранние годы пережили тяжелую утрату или расставание с родителем.
Возникновению пограничного расстройства личности способствует недостаток родительского внимания, отсутствие достаточного количества эмоциональных контактов со значимыми взрослыми, запрет на выражение чувств, противоречивые или завышенные требования к ребенку. Американский психолог Марша Лайнен, занимавшаяся изучением проблемы пограничных расстройств личности и разработавшая методику лечения данной патологии, полагает, что болезнь может быть связана с «эмоциональной неполноценностью» близких людей, окружавших пациента в детские годы. Во всех случаях в ответ на неблагоприятные условия жизни формируются устойчивые дезадаптивные схемы поведения, которые в последующем влияют на отношения с окружающими и оценку собственных поступков.
При пограничном расстройстве личности отмечается повышенная активность лимбической системы мозга, однако, пока не установлено, является ли это первичным нарушением или возникает вторично, в результате постоянной эмоциональной депривации и высокого уровня эмоционального дискомфорта. Эндогенные (изменение уровня нейромедиаторов) и экзогенные (выработанные с детства схемы поведения) факторы обуславливают затруднения при модулировании эмоций. Пациентам, страдающим пограничным расстройством личности, трудно доносить информацию о собственном эмоциональном состоянии в приемлемой форме, предусматривающей возможность разумного диалога. Они реагируют быстро, сильно и импульсивно, что нередко влечет за собой конфликты и усугубляет дезадаптацию.
Первые признаки расстройства могут быть заметны еще в раннем детстве. Дети эмоционально неустойчивы, неспокойны, часто демонстрируют эмоциональные реакции, по силе не соответствующие вызвавшему их возбудителю. Наблюдается импульсивное поведение. Тем не менее, данных симптомов недостаточно для постановки диагноза, поскольку при изменении жизненных условий и по мере взросления поведение ребенка может меняться. Как правило, клиническая картина пограничного расстройства личности формируется примерно к 25 годам.
Выявляется своеобразное расстройство идентичности. Образ собственного «Я» нестабилен и может сильно меняться в зависимости от настроения или внешних обстоятельств. Пациенты постоянно боятся быть покинутыми (иногда этот страх соответствует реальной ситуации, иногда нет). Для стабилизации образа собственного «Я» и устранения страха больные с пограничным расстройством личности пытаются найти «дополнение и отражение себя» идеальные отношения, воспроизводящие детско-родительское слияние.
В отношениях двух взрослых людей такое слияние невозможно. Периоды идеализации партнера, возникающие вследствие неоправданных ожиданий, чередуются с периодами обесценивания, спровоцированного тяжелым разочарованием. Отношения пациента, страдающего пограничным расстройством личности, становятся напряженными, нестабильными, основанными на нереальных требованиях по отношению к партнеру. Ситуация усугубляется импульсивностью больного и резкими перепадами настроения со склонностью к выраженной тревоге или дисфории. Импульсивное поведение при пограничном расстройстве личности может включать в себя не только несдержанность в отношениях, но и переедание, неразумную спонтанную трату денег, случайный секс, употребление психоактивных веществ. Возможны угрозы и попытки самоубийства.
Больной постоянно чувствует себя опустошенным. Ему трудно контролировать собственные эмоции в общении с другими людьми. Возможны бурные внезапные ссоры, яркие вспышки гнева или постоянная гневливость, частые драки, раздражительность и т. д. В стрессовых ситуациях у пациентов, страдающих пограничным расстройством личности, возникают параноидальные идеи, которые, в отличие от аналогичных идей при паранойе, носят нестойкий, преходящий характер. Могут наблюдаться проявления диссоциации. Весь перечисленный комплекс симптомов становится препятствием, как для построения личных отношений, так и для нормальной жизни в обществе.
Психотерапевт Янг выделил группу дезадаптивных схем, возникающих в ранние годы и связанных с эмоциональным отвержением значимого взрослого. Больные с пограничным расстройством личности постоянно испытывают страх потери или отвержения, который выражается в убеждении: «я не найдут близкого и всегда буду один». Они ставят себя в подчиненное положение, считая, что желания окружающих более значимы, чем их собственные. Пациенты не верят в свою способность самостоятельно решать возникающие проблемы и чувствуют себя зависимыми от других людей. Они убеждены, что не обладают необходимыми волевыми качествами, не могут контролировать собственную жизнь и управлять собственным поведением.
Больные с пограничным расстройством личности считают себя плохими людьми. Они думают, что окружающие от них отвернутся, если узнают, какие они на самом деле, и полагают, что заслуживают наказания. Пациенты страдают от недоверчивости и подозрительности, не чувствуют доверия и безопасности в отношениях, боятся, что их будут использовать в собственных целях. Убеждение «мои чувства и желания незначимы для окружающих» сопровождается страхом проявления эмоций.
При пограничном расстройстве личности больные постоянно предъявляют к себе нереальные требования, полагая, что должны постоянно контролировать собственные чувства. Это влечет за собой подавление переживаний. Пациенты отстраняются от своего горя, обиды, утрат и разочарования. Переживания попадают в зону бессознательного, и чувства выходят из-под контроля в самый неподходящий момент, например, при незначительном изменении планов или невыполнении маленькой просьбы.
Пограничное расстройство личности часто сочетается с другими психическими расстройствами, в том числе:
- паническим расстройством;
- генерализованным тревожным расстройством;
- депрессией;
- неврозом навязчивых состояний;
- параноидным, зависимым, нарциссическим, избегающим и шизотипическим расстройствами личности.
Нередко наблюдается алкоголизм и наркомания. Возможны повторяющиеся попытки суицида и склонность к нанесению самоповреждений.
Диагностика
Диагностика расстройства представляет собой непростую задачу для специалистов в области психологии и психиатрии. Это обусловлено нестабильностью и разнообразием симптоматики, а также частым сочетанием с другими психическими расстройствами. Диагноз «пограничное расстройства личности» выставляется на основании психологического тестирования, беседы с больным и определенных признаков, проявляющихся в жалобах пациента, его межличностных отношениях и процессе терапии. Характерными признаками при предъявлении жалоб являются разнообразие проблем, ощущение опустошенности, путаница в чувствах, целях и сексуальной ориентации, склонность к саморазрушительному поведению и поведению, которое сам больной в последующем рассматривает, как непродуктивное и неадекватное.
В межличностных отношениях выявляется дефицит устойчивой близости, путаница между близостью и сексуальностью, резкие колебания от идеализации к обесцениванию. В процессе терапии наблюдаются ожидания особого подхода, частые телефонные звонки, чрезмерные эмоциональные реакции на перерывы и изменения времени встречи. Многие больные с пограничным расстройством личности тяжело переносят зрительный контакт, прикосновения и уменьшение физической дистанции. Характерно выраженное сопротивление переменам.
Лечение пограничного расстройства личности
Лечение пограничного расстройства личности предполагает обсуждение и переосмысление имеющихся проблем, выработку навыков контроля над собственными эмоциями и поведением, улучшение социальных навыков, формирование защитных механизмов, помогающих переживать тревогу и стрессы. Наиболее эффективной методикой лечения пограничного расстройства личности является диалектико-поведенческая терапия. План лечения составляется с учетом особенностей характера, личности и уровня компенсации конкретного больного и включает в себя индивидуальную терапию и занятия в группе.
По показаниям назначают транквилизаторы, нейролептики и антидепрессанты. Прогноз при пограничном расстройстве личности определяется возрастом пациента, уровнем социальной, профессиональной и личной компенсации, отношениями в семье и готовностью больного к длительной регулярной терапии. При обращении в молодом возрасте, активном настрое и внутренней психологической готовности переносить стрессы, обусловленные осознанием и проживанием чувства разочарования, потери, отверженности и одиночества, возможна устойчивая компенсация. В остальных случаях пациенты с пограничным расстройством личности нередко «кочуют» от одного психотерапевта к другому, не добиваясь значимого прогресса.
Читайте также:
- Хронический застой в легких и туберкулез. Лечение диссеминированного туберкулеза.
- Современное лечение малярии. Этиотропное лечение малярии и ее хронических форм
- Синдром Клиппеля-Фейля (Klippel-Feil)
- Травмобезопасность автомобилей. Влияние техосмотра на безопасность автомобиля
- Причины и типы доброкачественных опухолей слюнных желез
