Лучевая диагностика рецидива грыжи межпозвонкового диска
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
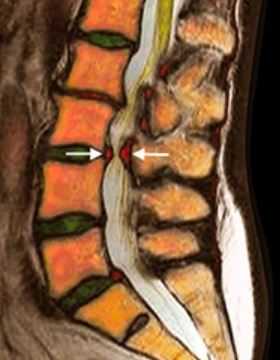
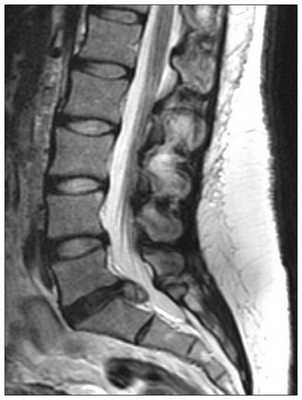
МРТ поясничного отдела позвоночника. Т2-взвешенная сагиттальная МРТ. Стеноз позвоночного канала.
Оценка состояния поясничного отдела позвоночника после операции составляет важную и сложную задачу. МРТ СПб позволяет выбирать место обследования после операции. От правильной трактовки выявленных изменений зависит выбор дальнейшей тактики лечения пациента. Современный взгляд на проблему может быть назван «междисциплинарным», так как требует кооперации специалистов разного профиля: спинальных хирургов (нейрохирургов), лучевых диагностов, специалистов-реабилитологов (физиотерапевтов и т.д.).
Состояние позвоночника в раннем послеоперационном периоде
В первые дни после операции наблюдается отёк мягких тканей и их пропитывание кровью. Масс-эффект в этот период может симулировать неудалённую грыжу. Часто такие находки при МРТ позвоночника называют «псевдогрыжей». Известно, что её наличие и размеры не коррелируют с отдалёнными послеоперационнымти изменениями. Отёк исчезает примерно через 3 недели после операции, хотя псевдогрыжи сохраняются в течение 2 мес. и даже дольше.
В первые месяцы после операции отмечаются повышенный сигнал на Т2-взвешенных МРТ от костного мозга, замыкательных пластинок и пульпозного ядра. Это отражает отек и асептическое воспаление. До 6 месяцев после операции сохраняется реактивный эпидурит, арахноидит и дисцит. Они видны как контрастное усиление оболочек, эпидурального пространства и замыкательных пластин. Нарушение гематоэнцефалического барьера приводит также и к контрастированию корешка. У большей части пациентов в ответ на операцию наблюдается контрастирование дугоотростчатого сустава, сохраняющееся больше 6 мес.
После 6 мес. реактивный отёк и воспаление стихают, диск постепенно приобретает типично низкую интенсивность сигнала и в нём появляется линия фиброза. К 6 мес. отёк в переднем эпидуральном пространстве сменяется фиброзом, который у большинства пациентов уже не уменьшается в объёме, либо уменьшается очень незначительно в течение первого года после операции.
Синдром оперированного позвоночника
У части пациентов после операции дискэктомии в разные сроки возникает синдром оперированного позвоночника или FBSS (failed back syndrome или постламинэктомический синдром). Это совокупность неприятных болевых, психологических и соматических симптомов, которые возникли после проведенной операции на позвоночнике. Развитие инновационных хирургических технологий, методов визуализации, новых имплантов и протезов для хирургии позвоночника, вызвало многократный рост оперативной активности в вертеброгии. Так если в 2003 г. в США в выполнено 250 000 спондилодезов, то в 2006г. уже 500 000 подобных операции. Рост операций на позвоночнике наблюдается во всем мире, в том числе и в нашей стране. Количество осложнений, которые вписываются в «синдром оперированного позвоночника» колеблется от 15 до 34 %. Существенный разброс в статистике связан с разными причинами: подбором больных для операционного лечения, типом операции, реабилитационными мероприятиями и оценкой состояния после операции. Клиническое ухудшение по сравнению с дооперационным состоянием находится в пределах 1-10%. Отмечены закономерность, что отсутствие верифицированной корешковой боли до операции и возраст старше 50 лет увеличивает вероятность развития синдрома оперированного позвоночника. Основные причины рецидивного болевого синдрома приведены ниже:
- Непосредственно связанные с операцией, встречаются относительно часто:
- Адгезивный арахноидит, асептический эпидурит
- Инфекции - спондилодисцит
- Ятрогенные - повреждение корешка во время операции
- Послеоперационное состояние - эпидуральный фиброз, стеноз позвоночного канала (отверстия) с компрессией корешка - свыше 50% случаев, неустраненная нестабильность ПДС
- рецидив грыжи диска
- неправильная хирургическая тактика - не тот уровень операции, неправильно расценен источник боли, не удалена грыжа диска, не диагностирован или не учтен стеноз позвоночного (корешкового) канала или фасет-синдром
- Не связанные с грыжей диска и операцией, встречаются редко:
- первичные опухоли и метастазы в позвонки,
- заболевания позвоночника - остеопороз и компрессионные переломы, воспалительные заболевания суставов (ревматоидный артрит, синдром Рейтера и т.д.)
- иррадиация болей при панкреатите, расслаивающей аневризме брюшной аорты, раке предстательной железы
Ближайшее осложнение операции - бактериальный спондилодисцит. Его частота по данным литературы составляет 0-12% (в среднем 1-3%). Настораживать должно усиление болевого синдрома и воспалительная реакция крови. При МРТ видна размытость замыкательных пластинок и отёк костного мозга. Эти симптомы неспецифичны, так как реактивный асептический дисцит выглядит так же. Формирование эпидурального абсцесса происходит позже, когда клинические проявления уже очевидны.
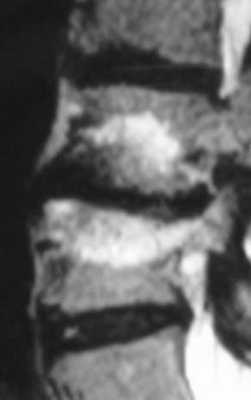
МРТ позвоночника. Постдискэктомический асептический спондилодисцит. Сагиттальная Т2-взвешенная МРТ.
Отдалённые последствиями дискэктомии являются сужение отверстия за счёт низкого диска (его остатка) и гипертрофии дугоотростчатого сустава; эпидуральный фиброз с нарушением питания диска.
Истмический спондилолистез и боковой стеноз позвоночного канала составляют свыше 50% причин рецидивных болей. При уменьшении высоты диска в первую очередь страдает боковой (субартикулярный) карман - место входа корешка в межпозвоночный канал. Причиной болей служит отёк корешка. Он возникает при нарушении венозного оттока из-за компрессии заднего корешка, обычно, остеофитом. Причиной болей может быть и фасет-синдром, который наряду с сакроилеитом хорошо известен при спондилоартропатиях.
Следовательно, основные причины возникновения синдрома оперированного позвоночника - хирургические: неполноценное устранение компримирующих факторов и недостаточный объем декомпрессии нервных структур при стенозе ПК, а также недооценка нестабильности ПДС.
Адгезивный арахноидит - самая плохо изученная причина рецидивного болевого синдрома. Часто термины «арахноидит» и «менингит» используют как равнозначные, что по сути своей неверно. Менингит - это диффузное воспаление оболочек мозга, как правило, бактериальной этиологии. Арахноидит ограничивается только паутинной оболочкой и связан с неспецифической воспалительной реакцией. Сведения о нём в литературе очень противоречивые, от полного отрицания его существования, до абсолютизации его значения. Клинические проявления люмбо-сакрального арахноидита в зарубежной литературе часто обозначают как “Regional complex pain disorder” (RCPD), а у нас чаще как «каузалгия». Послеоперационный арахноидит приводит к слипанию корешков и формированию “пустого” дурального мешка. Это состояние отражает не только расположение корешков, но и их атрофию вследствие нарушения питания.
После стихания реактивного эпидурита остаётся грануляционная ткань, из которой постепенно формируется эпидуральный фиброз и мягкотканный рубец. Выраженность эпидурального фиброза зависит от свойств тканей, типа и объёма операции (гемиламинэктомия, малоинвазивная и т.п.). Само по себе развитие эпидурального фиброза не является патологическим состоянием. Однако, если фиброз муфтообразно охватывает корешок, он нарушает его питание. Предположительно, что с фиброзом связано около 8% рецидивных болей. Скорее всего, между выраженностью фиброза и вероятность рецидивного болевого синдрома имеется корреляция, что замечено не всеми исследователями.
Рецидивные грыжи дисков после ламинэктомии составляют 15-20% и несколько ниже после микрохирургических операций, что примерно в 2 раза чаще эпидурального фиброза. Рецидивной считается выявленная грыжа на уровне операции, на той же или противоположной стороне, после безболевого интервала не меньше 6 мес. В литературе имеются весьма противоречивые сведения о факторах риска рецидива грыжи. Есть данные, что при диабете рецидивы грыжи встречаются чаще, но это подтверждается не всеми исследованиями. Показано, что курение усугубляет вероятность возникновения рецидивов грыжи дисков. Отсутствие фрагмента диска в грыже (диффузный пролапс фиброзного кольца) связано с более высокой частотой её рецидивов после операции.
Дифференциальная диагностика между фиброзом и рецидивной грыжей является ключевым моментом для выбора тактики лечения. Интенсивность сигнала на неконтрастированных МРТ позвоночника у них одинаковая. Грыжа является продолжением диска, и она обычно отграничивается гипоинтенсивной задней продольной связкой. Однако при секвестрации эта связь теряется и подобно фиброзу секвестр может располагаться в стороне от диска. Ретракция дурального мешка в сторону образования косвенно указывает на фиброз, компрессия дурального мешка характернее для грыжи. Эти признаки имеют очень невысокую степень специфичности. Диск и грыжа образования бессосудистые, грануляционная ткань и фиброз, напротив, содержат сосуды. Поэтому при МРТ они контрастируются, что позволяет отличать рубец от рецидивной грыжи. Контрастирование связано с наличием васкуляризации. Точность метода МРТ превышает 90%. Проблема состоит в том, что рецидивная грыжа и эпидуральный фиброз не исключают друг друга, а часто сосуществуют. Это существенно затрудняет постановку правильного МРТ диагноза.
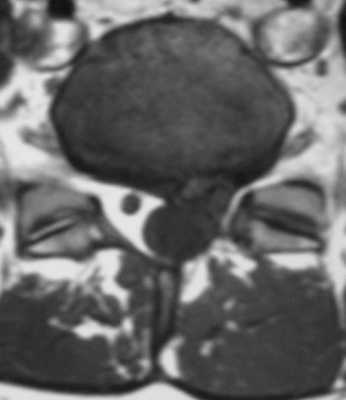
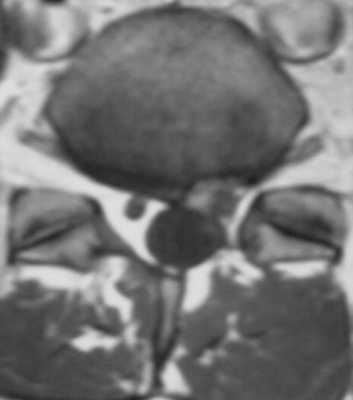
МРТ поясничного отдела позвоночника оперированного пациента. Эпидуральный фиброз. Т1-зависимая МРТ до и после контрастирования. Корешок S1 не компримирован.
В трудных для диагностики случаях можно дополнительно к МРТ позвоночника применить дискографию, которая достоверно подтвердит или опровергнет диагноз рецидивной грыжи диска. Эпидурография также может быть полезна для оценки состояния корешка в позвоночном канале.
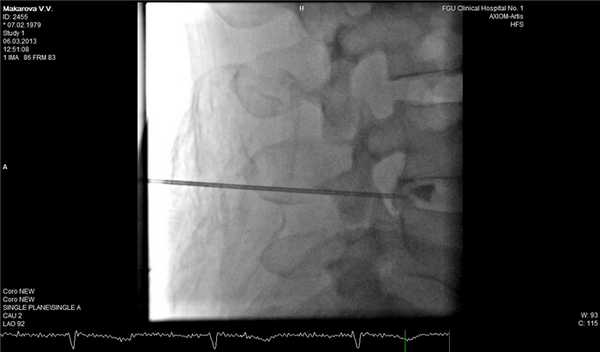
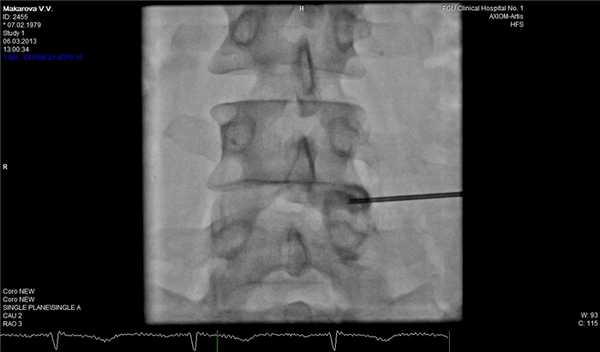
Фораминальная рецидивная грыжа 5 мм. Дискография.
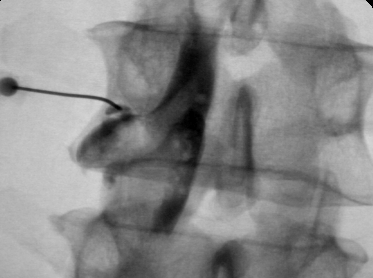
Сдавление корешка L4 в корешковом канале, несмотря на малые размеры грыжи. Эпидурография.
Послеоперационная нестабильность позвоночника обычно наступает после больший объемных операций (ламинэктомия), сопровождаемых резекцией суставных отростков. Эти состояния, как правило, сопровождаются сильным болевым синдромом, как вертеброгенным, так и корешковым.
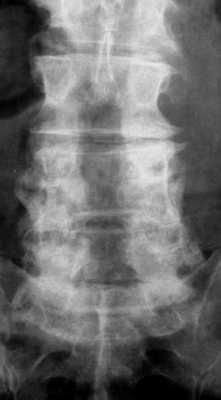
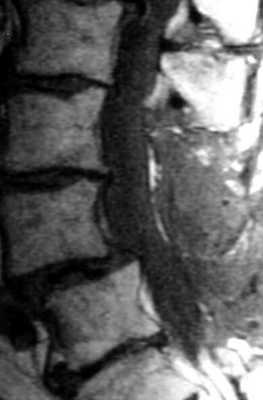
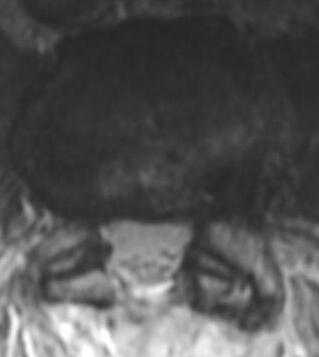
Нестабильность после декомпрессивной ламинэктомии. Рентгенография и МРТ позвоночника в сагиттальной и аксиальной плоскостях. Ламинэктомия на нескольких уровнях, постламинэктомический спондилолистез и дефект дуг.
Применение жестких фиксирующих систем при спондилодезах «выключают» один или несколько позвоночно-двигательных сегментов из кинематической цепи позвоночного столба. Смежные сегменты испытывают значительную механическую перегрузку, что приводит к преждевременной деградации дисков и суставов смежного уровня, разрастанию соединительной ткани, компенсаторной гипертрофии дугоотростчатых суставов, приводящих к развитию сегментарного стеноза. Рецидивная грыжа диска и неустраненный стеноз позвоночного канала требуют повторного хирургического вмешательства.
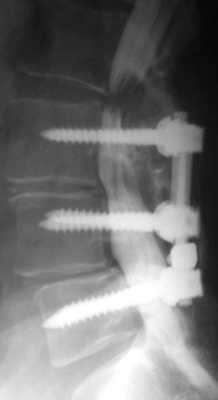
Синдром смежного уровня. Стеноз позвоночного канала выше уровня стабилизации. Миелография.
МРТ поясничного отдела позвоночника. Синдром смежного уровня. Нестабильность позвоночного сегмента выше уровня стабилизации.

МРТ поясничного отдела позвоночника. Рецидивная грыжа диска. Т2-зависимые МРТ в сагиттальной и аксиальной плоскостях.
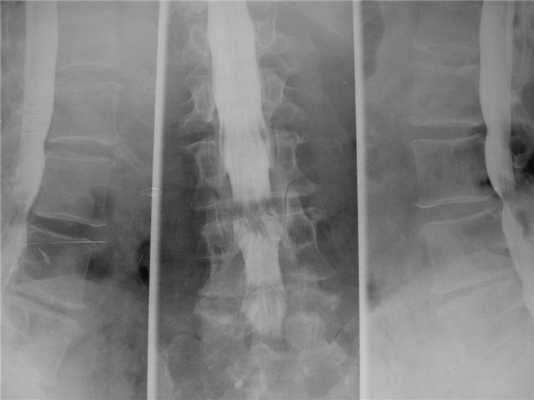
Неустранённый стеноз позвоночного канала. Миелография.
Лечение синдрома оперированного позвоночника
Лечение синдрома оперированного позвоночника сложная задача, которая должна решаться силами группы специалистов - психотерапевта, физиотерапевта, ревматолога, нейрохирурга, специалиста по лечению боли (Pain Manager), рентгенолога. Прежде всего, необходимо точно выявить источник генерации боли при синдроме оперированного позвоночника. Алгоритм исследования больного включает нейроортопедический осмотр, специальное рентгеновское исследование (включая функциональные снимки, миелографию, дискографию), МРТ исследование, клинический и биохимический анализ крови, нейромиографию. Решение о виде лечения принимается коллегиально и оформляется в виде консилиума. МРТ в СПб оперированного позвоночника мы проводим в тесной связанных с нейрохирургами, но в ряде случаев (клаустрофобия, металлические имплантаты) приходится делать исследование в открытом МРТ .
Согласно принятой концепции «нарастающего радикализма» начинают лечение с консервативных методов, а при отсутствии эффективности последних применяют хирургические методы.
Алгоритм лечения синдрома оперированного позвоночника:
- Консервативное лечение (физиотерапия, ЛФК, массаж, НПВП) с привлечением смежных специалистов - ревматолога, психотерапевта, физиотерапевта.
- Эпидуральные иньекции стероидов и анестетиков под контролем ЭОП
- Применение минимально инвазивных техник для устранения источника боли (лазерная абляция и денервация, радиочастотная денервация)
- Повторная открытая операция с устранением достоверно выделенной причины боли (с оценкой всех рисков), устранение сегментарной нестабильности позвоночника.
- Применение методов постоянной нейростимуляции для блокирования нейропатической боли
- Применение программированных помп для интратекального введения опиоидов
При выборе оперативных методов лечения предпочтение должно отдаваться минимально-инвазивным видам операций, существенно снижающим риски возникновения послеоперационного рубцово-спаечного арахноидита.
Соотношение клинических проявлений грыж поясничных дисков и результатов МРТ исследования

В работе изучена сравнительная оценка информативности различных методов лучевой диагностики при грыже поясничных межпозвонковых дисков и проведен анализ неврологических проявлений в зависимости от размера, локализации дисковых пролапсов и количества пораженных дисков. А также их динамика в зависимости от длительности заболевания и рецидивов.
Ключевые слова: грыжа поясничных межпозвонковых дисков, диагностика, консервативное и хирургическое лечение.
Болезни спины и позвоночника относятся к хроническим заболеваниям, часто ведущим к ограничению активности среди лиц трудоспособного возраста. Большинство исследований показывает, что от 60 % до 80 % населения в индустриально развитых странах страдают этими заболеваниями 2.
Своевременность диагностики, профилактики и лечения неврологических проявлений поясничного остеохондроза является весьма важной проблемой для здравоохранения, и, несмотря на имеющиеся достижения ее нельзя считать разрешенной.
Надежная верификация грыжевых компрессии содержимого позвоночного канала достаточно затруднительна. В последнее время наметилась значительная динамика взглядов исследователей и практикующих врачей на вопросы патогенеза, течения, биохимических изменений элементов спинного мозга и связочного аппарата, происходящих при остеохондрозе. Это связано с новыми возможностями, которые раскрылись благодаря появлению компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ) в арсенале средств диагностики. С внедрением в практику КТ и МРТ достоверность информации повысилась до 82-93 % 10.
К техническим преимуществам МРТ относятся визуализация мягких тканей, возможность прямого многоплоскостного исследования и отсутствие ионизирующего излучения. К тому же МРТ позволяет визуализацию всего исследуемого отдела позвоночника на сагиттальных томограммах, что дает возможность проследить за направлением смещения свободных мигрировавших фрагментов диска 14.
Необходим сравнительный, статистически обоснованный анализ влияния различных методов диагностики и лечения на клинический исход, разработка четких показаний к оперативному лечению в случаях недостаточной эффективности консервативной терапии.
Целью настоящей работы явилось совершенствование диагностики и повышение эффективности хирургического лечения больных с грыжами дисков в поясничном отделе позвоночника путем изучения соотношений клинических проявлений и результатов примененных методов исследования и лечения.
Материал иметоды. Работа включает в себя результаты анализа данных комплекса клинических, диагностических обследований и хирургического лечения 139 больных с неврологическими осложнениями грыж поясничных межпозвонковых дисков и получивших стационарное (оперативное — 116 (83,5 %) и консервативное — 23 (16,5 %) больных) в отделениях нейрохирургии Ошской межобластной объединенной клинической больницы, Ошской городской клинической больницы и Жалал-Абадской областной больницы за период с 2010 по 2013 годы включительно. Возраст больных варьировал в пределах от 19 до 72 лет (табл.1).
Распределение больных по полу ивозрасту (p грыжа поясничных межпозвонковых дисков, диагностика, консервативное и хирургическое лечение.
Похожие статьи
Хирургическое лечение болезни Паркинсона | Статья в журнале.
Болезнь Паркинсона — медленно прогрессирующее и одно из самых часто встречающихся неврологических заболеваний, развивающееся в результате медленной гибели нейронов.
Хирургические методы лечения заболеваний пародонта
Воспалительные заболевания пародонта в настоящее время являются самыми распространенными болезнями в мире.
Результаты хирургического лечения базальной ликвореи
Ежегодно наблюдается рост количества операций по поводу пластики базальных ликворных фистул. В современной литературе нет чётко сформулированных показаний к применению.
Современные технологии хирургического лечения глаукомы
В статье рассматривается офтальмологическое заболевание — глаукома, раскрываются современные технологии профилактики и лечения глаукомы.
Взгляд на проблему оперативного лечения межпозвоночных грыж
Внутридисковые вмешательства относятся к числу самых противоречивых операций в спинальной хирургии.
Взгляд на исходы хирургического лечения.
Совершенствование методов диагностики и хирургического.
Цель исследования — Улучшение результатов хирургического лечения больных с позвоночно-спинномозговой травмой путем совершенствования диагностики и методов.
Немелкоклеточный рак легкого I стадии: объем лимфодиссекции.
Цель: изучить влияние систематической медиастинальной лимфодиссекции при хирургическом лечении немелкоклеточного рака легкого I стадии на выживаемость пациентов.
Оптимальное хирургическое лечение эхинококкоза грудной клетки
Эхинококкоз — тяжелое паразитарное заболевание человека, которое часто встречается в странах с развитым животноводством и является эндемичным для республик Центральной.
Хирургическое лечение туберкулеза легких и плевры.
Современная эпидемиологическая ситуация по заболеваемости туберкулезом во всем мире характеризуется распространением возбудителей туберкулеза с лекарственной устойчивостью.
Диагностика и хирургическое лечение полипов и полипоза.
В работе проанализированы варианты диагностики и лечения 183 больных полипами и полипозами толстой кишки. Рассмотрены объективные клинические данные.
Случай хирургического лечения секвестрированной грыжи диска L4-L5 с компрессией левого L5 корешка (расширенная интерламинэктомия и микродискэктомия)
В нейрохирургическое отделение Дорожной клинической больницы на станции Нижний Новгород ОАО "РЖД" 26.09.2018 в плановом порядке поступил пациент 1958 года рождения после проведённого комплексного лечения в условиях неврологического отделения.
Жалобы
Пациент жаловался на боли в пояснично-крестцовом отделе позвоночника с иррадиацией по передненаружной поверхности левого бедра и голени, слабость в правой стопе и выраженное ограничение подвижности в пояснице, преимущественно при сгибании позвоночника в пояснице.
Боль в поясничном отделе практически не беспокоила. Снижение качества жизни и невозможность выполнять повседневную деятельность возникли преимущественно в связи с постоянными тянущими болями в левой ноге до левой стопы. Приём НПВП на болевой синдром никак не влиял. Снижение силы в левой стопе прогрессировало. Появились постоянные ощущения "ползания мурашек" (парестезии) в левой голени и тыльной поверхности левой стопы, они усиливались в ночное время.
Анамнез
Вертеброгенный анамнез — более 20 лет, когда на фоне физических нагрузок впервые появились боли в поясничном отделе позвоночника. Ранее обострения были редкими, пациент лечился НПВС. Настоящее обострение возникло около 25 дней назад: возникли сильные боли в пояснице, одновременно возникший болевой синдром начал иррадиировать в левую ногу, появилось онемение в левой голени и на тыльной поверхности левой стопы. Онемение сопровождалось нарастающей слабостью в левой стопе и большом пальце при тыльном сгибании. Проходил лечение у невролога по месту жительства (диклофенак в инъекциях и "Мильгамма") — болевой синдром уменьшился на 50% по ВАШ (шкале оценки боли), слабость в стопе наросла, онемение и парестезии сохранялись. В течение 15 дней находился на лечении и обследовании в неврологическом отделении ДКБ на ст. Нижний Новгород ОАО "РЖД" с диагнозом "Сдавление левого L5 корешка на фоне нарушения межпозвоночных дисков, обострение, стойкий болевой синдром, умеренный парез левой стопы".
Мужчина живёт с семьёй, материально-бытовые условия удовлетворительные. Работает приёмщиком вагонов в филиале ОАО "РЖД".
Обследование
На момент обследования: состояние удовлетворительное, рост 178 см, вес 91 кг, ИМТ 28,72 (избыточная масса тела). Сознание ясное, положение активное. Телосложение нормостеническое. Кожа обычная, влажная. Подкожно-жировая клетчатка выражена умеренно, распределена равномерно. Пульс 68 ударов в минуту (удовлетворительный). Давление в норме. Периферических отёков нет. Особенности неврологического статуса: ⠀• чувствительность в зонах иннервации ветвей тройничного нерва и функция мимических мышц не нарушены; ⠀• походка щадящая, лёгкое прихрамывание на левую ногу из-за слабости в стопе; ⠀• сухожильные рефлексы средней живости, выражены одинаково; ⠀• гипестезия (снижение чувствительности) в зоне иннерваций L5 корешка слева; ⠀• сила разгибателя одного пальца и левой стопы снижена до трёх баллов; ⠀• корешковый болевой синдром по задненаружной поверхности левого бедра и голени умеренно выражен; ⠀• положителен симптом Ласега слева с угла 30 градусов, координаторные пробы выполняет удовлетворительно, в позе Ромберга устойчив; ⠀• менингиальные симптомы отсутствуют; ⠀• напряжение паравертебральных мышц поясничного отдела позвоночника, болевые точки слева; ⠀• тазовых нарушений нет.
14.09.2018 было проведено МРТ ПКОП (пояснично-крестцового отдела позвоночника): ⠀• форма тел позвонков изменена за счёт деформации замыкательных пластин, краевых костных разрастаний по передне-задним и боковым поверхностям тел L3-L5 позвонков; ⠀• грыжа размером до 0,6 см распространяется в левое межпозвонковое отверстие и вниз на всю высоту тела L5 позвонка, она сжимает левый боковой корешок; ⠀• задняя парамедианная протрузия диска L5-S1 размерами до 0,3 см деформирует дуральный мешок, при этом структуры самого мешка не изменены; ⠀• определяется грибовидная деформация дугоотросчатых суставов L4-S1 с субхондральным склерозом и сужением соответствующих суставных щелей — проявление спондилоартроза; ⠀• физиологический поясничный изгиб позвоночника сохранён. Заключение: МР картина распространённых дегенеративно-дистрофических изменений сегментов пояснично-крестцового отдела позвоночника и секвестрированной парамедианной левосторонней сублигаментарной с каудальной направленностью, грыжи диска L4-L5 и спондилоартроза. После консультации нейрохирурга рекомендовано оперативное лечение — расширенная интерламинэктомия и микродискэктомия L4-L5 (удаление межпозвонкового диска и грыжи), а также секвестрэктомия (удаление омертвевшей костной ткани). Операция запланирована на 27.09.2018.
Диагноз
Остеохондроз пояснично-крестцового отдела позвоночника. Дискогенная радикулопатия L5 слева, обусловленная секвестрированной парамедианной левосторонней сублигаментарной грыжей диска L4-L5 с каудальной направленностью. Парез левой стопы. Умеренно выраженный болевой и миотонический синдром.
Межпозвоночная грыжа - симптомы и лечение
Что такое межпозвоночная грыжа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кричевцова Валерия Леонидовича, вертебролога со стажем в 32 года.
Над статьей доктора Кричевцова Валерия Леонидовича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Межпозвонковая грыжа (грыжа межпозвоночного диска) — это выпячивание ядра межпозвоночного диска в позвоночный канал в результате нарушения целостности фиброзного кольца.
Связь межпозвоночной грыжи и остеохондроза
Грыжа диска позвоночника — это одно из самых серьёзных проявлений остеохондроза. Как известно, человеческий позвоночник состоит из позвонков, разделенных специальными дисками. При остеохондрозе вначале происходит дегенерация пульпозного ядра, оно обезвоживается, разволокняется, тургор его постепенно уменьшается и исчезает. [1]
Причины появления грыжи межпозвоночного диска
Под влиянием главным образом резких физических нагрузок может произойти растяжение или разрыв фиброзного кольца диска с выпячиванием студенистого диска в стороны и образованием грыжи. В большинстве случаев выпяченный диск или остеофиты травмируют не только корешок, но и близлежащие ткани, которые тоже служат источником боли. [5]
Строение позвоночника и межпозвонковых дисков:
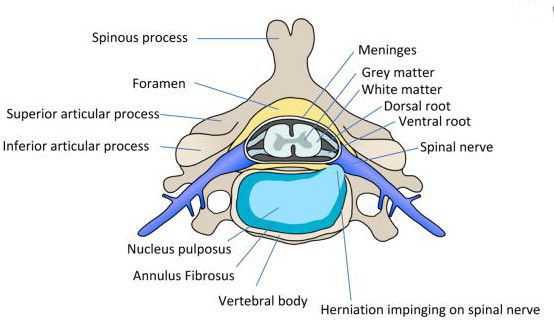
Межпозвоночный диск содержит три категории коллагенов, относительное количество которых изменяется с возрастом. Коллагеновая сеть диска состоит преимущественно из фибриллярного коллагена I и II типа, который составляет приблизительно 80% от общего коллагена диска. Поврежденный фибриллярный коллаген ослабляет механическую прочность ткани диска и приводит к образованию неферментативных поперечных связей между основными аминокислотами коллагена и восстановительными сахарами. С возрастом образование коллагеновых волокон нарушается, и молекулярные изменения могут привести к снижению структурной целостности и биомеханической функции диска. [3]
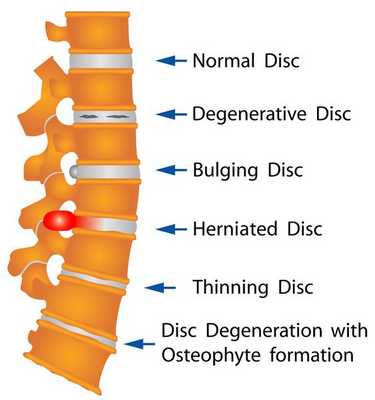
Межпозвонковые грыжи диска встречаются в разном возрасте — от 20 до 50 лет и старше. Впервые были установлены в 20-х годах прошлого столетия перимиелографическим путем и на операциях. [2]
Грыжа межпозвоночного диска поясничного отдела является одним из наиболее распространенных клинических диагнозов, наблюдаемых в спинальной практике.
Факторы риска
- ручной труд;
- длительное вождение автомобиля;
- работу с наклонами или вращениями.
От 70 до 85% людей хотя бы раз в жизни сталкивались с болью в пояснице. Это существенно ограничивает работоспособность у лиц моложе 45 лет и имеет серьезные социально-экономические последствия. Этиология этого болевого синдрома до конца неясна, но в 40% случаев он связан с дегенерацией межпозвонкового диска. [4]
Беременность и грыжа
Межпозвонковая грыжа образуется в течение нескольких лет и не связана с беременностью. Однако при беременности заболевание может обостриться и проявиться болью в спине.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы межпозвоночной грыжи
Чаще всего заболевание возникает в поясничном отделе позвоночника, гораздо реже — в шейном и грудном.
Первым и самым главным симптомом, который свидетельствует о такой патологии, становится сильная боль.
Широко признанным источником боли в спине является дегенерация межпозвоночного диска, мягких тканей между позвонками, которые поглощают и распределяют нагрузки и придают гибкость позвоночнику. По мере того, как происходит дегенерация, наблюдается повышение уровня воспалительных цитокинов, деградация коллагена, изменения фенотипа клеток диска. Потеря молекул гидрофильной матрицы приводит к структурным изменениям и спинальной нестабильности и является основной причиной грыжи, ишиаса и, возможно, стеноза. [6]

Характер болей различный: от тупых, ноющих до острых, режущих, рвущих, иногда стреляющих болей, принимающих непереносимый характер и лишающих больного всяких движений. Боли носят постоянный характер, усиливаются при определенных движениях больного, ходьбе, кашле, чихании, дефекации. Могут сменяться парестезиями тактильного, реже — температурного характера.
Боль можно спровоцировать натяжением (симптом Ласега). Вследствие болей создается вынужденное положение больного в постели, в сидячем положении, нарушается походка. Нередко наблюдается рефлекторное искривление позвоночника в виде сколиоза, выпуклостью обращенное в больную сторону. Нередко можно обнаружить болезненность мышц поясницы, ягодицы и голени, а также гиперестезию кожи (резкая болезненность на щипок или укол). Слабость в дистальном отделе ноги, легкая атрофия, гипотония, дряблость мышц. Имеется изменение рефлексов, чаще ахилловых, реже — коленных. [2]
Симптомы в зависимости от расположения грыжи
Локализация боли зависит от диска, поражённого грыжей:
- симптомы грыжи в шейном отделе — боль в шее, которая распространяется вниз по руке, иногда до кисти;
- симптомы грыжи в грудном отделе — боль в грудной клетке, которая может усиливаться при кашле или чихании;
- симптомы грыжи в поясничном отделе — боль вдоль седалищного нерва, по задней поверхности ноги;
- симптомы грыжи копчика — менее выраженные, у женщин может проявиться болезненными ощущениями при беременности, родах и после них.
Патогенез межпозвоночной грыжи
Межпозвоночный диск в норме
Межпозвонковые диски представляют собой хрящевые суставы, функция которых состоит в основном в обеспечении поддержки и гибкости позвоночника. Между позвонками располагаются диски, которые состоят из фиброзной ткани. Диски связаны с соседними позвонками верхними и нижними хрящевыми торцевыми пластинами (CEP). Фиброзная ткань диска предназначена для поддержания периферического напряжения при изгибе или скручивании.
Нормальный межпозвоночный диск представляет собой слабо иннервированный орган, снабженный только сенсорными (преимущественно ноцицептивными) и постганглионарными симпатическими (вазомоторными эфферентами) нервными волокнами.
Дегенерация межпозвоночного диска
Интересно, что при дегенерации межпозвоночный диск становится плотно иннервируемым даже там, где в нормальных условиях нет иннервации. Механизмы, ответственные за рост нервов и гипериннервацию патологических межпозвоночных дисков, до сих пор неизвестны. Среди молекул, которые предположительно участвуют в этом процессе, называются некоторые члены семейства нейротрофинов, которые, как известно, обладают как нейротрофическими, так и нейротропными свойствами и регулируют плотность и распределение нервных волокон в периферических тканях. Нейротропины и их рецепторы имеются в здоровых межпозвоночных дисках, но в патологических наблюдаются гораздо более высокие уровни, что свидетельствует о корреляции между уровнями экспрессии нейротропинов и плотностью иннервации в межпозвоночном диске. Кроме того, нейротропины также играют роль в воспалительных реакциях и передаче боли, увеличивая экспрессию связанных с болью пептидов и модулируя синапсы ноцицептивных нейронов в спинном мозге. [7]
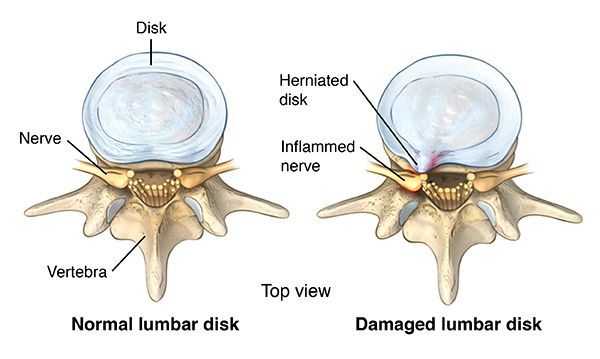
Аномальная механическая нагрузка представляет собой еще один важный потенциальный стресс, который может способствовать повреждению ткани диска. Когортные исследования указывают на связь между длительной физической нагрузкой и потерей подвижности позвоночника и высотой диска и другими возрастными факторами.
Низкое обеспечение питательными веществами и низкий уровень pH также являются факторами, снижающими устойчивость диска к дополнительным питательным и экологическим нагрузкам. Гибель клеток диска начинается, если концентрация глюкозы падает ниже критических порогов (
Важно отметить, что старение диска является системным процессом, который не возникает в изоляции и, вероятно, зависит от процессов старения соседних спинальных структур. [3]
Классификация и стадии развития межпозвоночной грыжи
В литературе наиболее принята классификация стадий по L. Armstrong (1952).
- I стадия. Начальные дистрофические изменения в студенистом ядре и задней части фиброзного кольца, которое набухает, выпячивается по направлению к позвоночному каналу, раздражая рецепторы задней продольной связки и твердой мозговой оболочки. Появляются боли в спине.
- II стадия. Смещенное пульпозное ядро располагается в выпятившейся части фиброзного кольца, через дефект которого она выпадает, — грыжа диска. В этой стадии Э. И. Раудам (1965), Р. И. Паймре (1966, 1973) различали подстадию А с подсвязочным расположением грыжи через прорванную заднюю продольную связку, а в редких случаях — и подстадию В, когда диск перфорирует твердую мозговую оболочку, попадая в надпаутинное пространство. Для второй стадии клинически характерно появление корешковых симптомов и, нередко, грубых антальгических компонентов вертебрального синдрома.
- III стадия. Дегенерация пролабированного диска, возможная как подсвязочно, так и в эпидуральном пространстве за пределами перфорированной задней продольной связки. Начинается рассасывание или обызвествление частей диска, его фиброз. В области разрыва задней продольной связки могут образоваться костные разрастания — остеофиты. Выпадение секвестров часто вызывает рубцово-спаечный асептический эпидурит. Непосредственное давление на корешок уменьшается, и течение болезни приобретает хронический характер. Будучи «идеальным показанием» для оперативного вмешательства, секвестр лучше всего выявляется компьютерной или МР-томографией. [8]
В зависимости от размера выделяют:
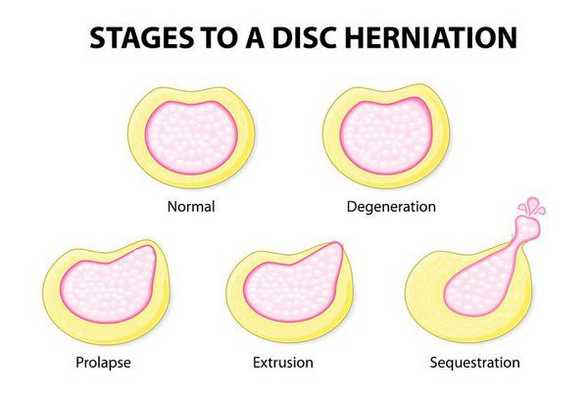
По локализации:
- боковые;
- переднебоковые;
- заднебоковые;
- медиальные;
- комбинированные.
Осложнения межпозвоночной грыжи
У больных с грыжей диска позвоночника могут встречаться осложнения:
- болевые
- мышечно-тонические
- компрессионно-сосудистые
2. Синдром позвоночной артерии.
3. Компрессионная миелопатия. [8]
Диагностика межпозвоночной грыжи
Когда следует обратиться к врачу
Посетить доктора следует при появлении боли в шее или спине. Специальная подготовка для посещения врача не требуется.
Межпозвоночная грыжа диагностируется на основании жалоб пациента, результатов анализов и дополнительных обследований.
С появлением КТ и МРТ диагностика межпозвонковой грыжи диска значительно упростилась, так как данный вид обследований видит как костную ткань, так и мягкие ткани. Врач рентгенолог по снимкам описывает конфликт тканей (кости, диск, нервы, связки, мышцы и др.), который обязателен при выпячивании грыжи. В настоящее время рентгенография используется только при травме.
Лечение межпозвоночной грыжи
Лечение больному назначают исходя из причинной и симптоматической терапии. Симптоматическая терапия направлена на ослабление и снятие боли. Для этого применяют средства, в задачу которых входит изменение нарушенных функций нервов, и средства, направленные на ликвидацию воспалительных очагов. [2]
Медикаментозное лечение
При сильных болях назначают: [9]
- промедол;
- глюкокортикоиды (дипроспан, дексаметазон);
- НСПС (Диклофенак, Вольтарен, Ксефокам и др.);
- хондропротекторы (Гиалуроновая кислота, Хондроитина сульфат, Глюкозамина сульфат);
- витамины группы В (В1, В6, В12);
- витамин С;
- сосудистые препараты (Актовегин, Трентал, Лизина аэсцинат и др.);
- миорелаксанты (Мидокалм, Сирдалуд, Баклосан и др.);
- антидепрессанты (Амитриптилин и др.).
Мануальная терапия, ЛФК и массаж
ЛФК и массаж способны уменьшить боль, но не устраняют грыжу. Эффективность мануальной терапии для лечения грыжи не имеет достаточных доказательств. С 2021 года в России методика выведена из номенклатуры врачебных и провизорских специальностей, сертификаты на этот вид деятельности больше не выдаются.
Методы физиотерапии:
- УВЧ;
- электросветовые ванны;
- электрофорез с новокаином;
- облучение ультрафиолетовыми лучами;
- ультразвук;
- диадинамические токи;
- соляные и хвойные ванны;
- родоновые ванны;
- грязелечение.
Вытяжение позвоночника
При поражении межпозвоночных дисков со сдавлением корешков показано вытяжение. В современных клиниках вытяжение проводят на специальных тракционных столах с подключенным электрическим приводом.
В остром периоде — покой, больного укладывают на твердый матрац или деревянный щит. [9] Назначают обезболивающие препараты.
Хирургическое лечение
Оперативное вмешательство при межпозвонковых грыжах следует производить после того, как испробовано консервативное лечение. Показанием к операции служит длительное течение болезни, частые рецидивы, отсутствие эффекта от консервативного лечения, появление каудальных и спинальных симптомов хотя бы в легкой степени. [2]
Было показано, что дискэктомия является эффективным методом лечения острой дисковой грыжи в отношении неврологических симптомов, но не устраняет последствий измененных биомеханических свойств сегмента. В этой ситуации хирург сталкивается с дилеммой, как следует проводить обширную дискэктомию: если резецировать только экструдирующий материал, есть риск рецидивной грыжи диска; однако если вся или большая часть ткани диска подвергается резекции, также существует значительная вероятность того, что потеря биомеханической функции приведет к нестабильности или коллапсу сегмента. Из-за медленно прогрессирующей дегенерации диска, которая связана со старением клеток, повышенной катаболической активностью и уменьшением синтеза матриц, клеточная терапия является привлекательным подходом к регенерации межпозвонкового диска. [10]
Восстановление после удаления межпозвоночной грыжи
После операции нельзя поднимать тяжести и следует равномерно распределять нагрузку на позвоночник. Пациентов часто направляют на послеоперационную реабилитацию, которая может включать упражнения и методы физиотерапии. Однако данных об её эффективности недостаточно, а результаты в опубликованной литературе противоречивы [11] [12] .
Мифы и опасные заблуждения о лечении грыжи
Основной миф — это польза мануальной терапии, особенно трастов и прохрустываний. Эти методы, как и домашние средства лечения, например различные компрессы, против грыжи не эффективны.
Прогноз. Профилактика
Межпозвоночная грыжа — это заболевание, при котором больной на длительное время может потерять работоспособность, а нередко — становится инвалидом.
Массаж, мануальная терапия, иглорефлексотерапия, фитопрепараты, ЛФК, выполняемые регулярно, не позволят развиться или существенно ограничат развитие межпозвоночной грыжи.
Межпозвоночная грыжа
Межпозвоночная грыжа — одно из следствий остеохондроза, представляющее собой выпячивание межпозвонкового диска между телами позвонков. Манифестирует болями, тоническим мышечным напряжением и ограничением движений в пораженном участке позвоночника. Может приводить к сдавлению спинальных корешков, сосудов и спинного мозга. Визуализируется при помощи КТ, МРТ или контрастной миелографии. Лечение преимущественно консервативное (медикаментозное, ЛФК, массаж, тракционная терапия). Операции по удалению дисков (дискэктомия, эндоскопическая дискэктомия) проводятся по строгим показаниям и могут повлечь за собой тяжелые осложнения.

Общие сведения
Всего в позвоночном столбе находится 24 межпозвонковых диска. Они имеют разный размер: наиболее маленький — у дисков шейного отдела, а наиболее большой — у поясничных дисков. Во всех отделах диски характеризуются однотипным строением: пульпозное ядро, окруженное фиброзным кольцом. Ядро на 90% состоит из воды, его консистенция напоминает гель. Фиброзное кольцо сформировано проходящими в различных направлениях волокнами. Вместе компоненты диска обуславливают его эластичность, упругость, устойчивость к скручиванию и сгибанию. Межпозвонковые диски обеспечивают подвижные соединения между телами позвонков и амортизацию позвоночника.
Межпозвонковый (межпозвоночный) диск в норме располагается строго между телами двух смежных позвонков. Когда он выходит за пределы этого пространства, говорят о межпозвоночной грыже. Наиболее часто грыжи формируются в поясничном отделе, ведь он несет основную нагрузку при движениях и подъеме тяжестей. На втором месте по частоте образования грыж находится шейный отдел, в котором осуществляются сложные движения большого объема (скручивание, сгибание). Возраст пациентов, у которых диагностирована межпозвоночная грыжа, обычно колеблется в пределах 30-50 лет. При прогрессировании межпозвоночная грыжа может стать причиной ряда серьезных следствий, ивалидизирующих больного. В связи с этим ее своевременное выявление и диагностика являются актуальными задачами практической вертебрологии и неврологии.
Причины межпозвоночной грыжи
Основным фактором развития грыж выступает остеохондроз позвоночника. В результате происходящих при остеохондрозе дегенеративно-дистрофических изменений межпозвонковый диск теряет воду и утрачивает свою эластичность. Высота диска уменьшается, он с трудом выдерживает оказываемое на него давление позвонков и легко травмируется при чрезмерных физических нагрузках. В такой ситуации под действием различных неблагоприятных факторов происходит смещение части диска за пределы пространства между позвонками. Начинает формироваться межпозвоночная грыжа.
Более ранее развитие остеохондроза наблюдается у лиц с аномалиями развития позвоночника (клиновидными позвонками, люмбализацией, слиянием позвонков, синдромом Клиппеля-Фейля и др.), дисметаболическими заболеваниями (сахарным диабетом, гипотиреозом), перенесенными ранее травмами позвоночника (переломом позвоночника, позвоночно-спинномозговой травмой). Причиной раннего остеохондроза могут являться аномалии развития, приводящие к неравномерной нагрузке на позвоночный столб (например, дисплазия тазобедренного сустава). Провоцирующими формирование грыжи факторами выступают подъем тяжести, ушиб позвоночника, вибрация, резкие движения, длительное пребывание в позе сидя (у автомобилистов, работающих за компьютером лиц и т. п.), ожирение, неправильная нагрузка на позвоночный столб вследствие кифоза, лордоза и других видов искривления позвоночника, при нарушении осанки и работе в неудобной позе.
Этапы формирования межпозвоночной грыжи
- На начальном этапе происходит незначительное смещение диска до 2-3 мм, именуемое пролапсом диска.
- Дальнейшее смещение (на 4 мм и более) обозначается термином протрузия диска. При этом пульпозное ядро смещается, но располагается в пределах фиброзного кольца. Клинически манифестируют симптомы раздражения расположенного рядом спинномозгового корешка.
- Дальнейшее прогрессирование межпозвоночной грыжи приводит к трещине или расслоению фиброзной капсулы диска и выпадению пульпозного ядра за ее пределы. Это состояние называется экструзия диска. На данном этапе межпозвоночная грыжа может передавливать спинальный корешок и кровоснабжающий его сосуд, обуславливая радикулопатию и радикуломиелоишемию — корешковый синдром с симптомами выпадения неврологических функций.
- Стадия, на которой выпавшее пульпозное ядро свисает как капля за пределами межпозвонковой щели, обозначается как секвестрация диска. Как правило, она приводит к разрыву фиброзной капсулы и полному истечению ядра. На стадии экструзии и секвестрации межпозвоночная грыжа достигает таких размеров, что может вызвать сдавление спинного мозга с развитием компрессионной миелопатии.
В начале своего формирования грыжа межпозвонкового диска зачастую имеет латентное течение. Затем появляются боли в том отделе позвоночника, где локализуется грыжа. Первоначально боли носят тупой транзиторный характер, усиливаются при статической и динамической нагрузке, полностью проходят в положении лежа. Пациент старается щадить больную зону позвоночного столба, ограничивая движения в ней. Параллельно с болевым синдромом развивается мышечно-тоническое напряжение на соответствующем участке паравертебральной области.
По мере увеличения грыжевого выпячивания отмечается нарастание болевого и мышечно-тонического синдромов, ограничение движений. Боль принимает постоянный характер, может сохраняться в положении лежа. Мышечное напряжение более выражено со стороны расположения грыжи и может провоцировать перекос позвоночника, что создает дополнительную нагрузку на него и усугубляет клинические проявления. При дальнейшем прогрессировании грыжи межпозвонкового диска развиваются осложнения. В ряде случаев грыжа имеет субклиническое течение и манифестирует только при возникновении последних.
Межпозвоночная грыжа может иметь ряд клинических особенностей в зависимости от отдела позвоночника, в котором она локализуется:
- Межпозвоночная грыжа шейного отдела сопровождается болями в шее и рефлекторной мышечной кривошеей; может осложниться синдромом позвоночной артерии.
- Межпозвоночная грыжа грудного отдела зачастую имитирует клинику соматических заболеваний (стенокардии, язвенной болезни желудка, острого панкреатита); способна спровоцировать диспепсию, дискинезию кишечника, затруднение глотания, ферментную недостаточность поджелудочной железы.
- Межпозвоночная грыжа поясничного отдела проявляется симптомами люмбаго и люмбоишиалгии, затрудняет ходьбу и наклоны туловища.
Осложнения межпозвоночной грыжи
Корешковый синдром возникает при воздействии грыжи на расположенный рядом с ней спинномозговой нерв. Корешковый синдром может иметь этапное развитие: вначале наблюдаются симптомы раздражения корешка, а затем выпадение его функций. В первом случае характерен интенсивный болевой синдром, описываемый пациентами как «прострел» или «удар электрическим током», провоцируемый движениями в пораженном отделе позвоночника. В зоне иннервации корешка отмечаются парестезии. Выпадение функций корешка приводит к появлению в области его иннервации мышечной слабости и гипотонии, понижения чувствительности. Со временем развивается вялый парез с мышечными атрофиями, угасанием сухожильных рефлексов и трофическими расстройствами.
Дискогенная миелопатия формируется, когда образовавшаяся грыжа вызывает сужение позвоночного канала и сдавление спинномозгового вещества. В первую очередь страдает двигательная функция. На уровне поражения развивается периферический парез. Затем присоединяется выпадение чувствительности и сенситивная атаксия. При грыже поясничного отдела возможны тазовые расстройства. Как правило, вначале проявления миелопатии носят односторонний характер. Без проведения соответствующего лечения возникающие в спинном мозге изменения становятся необратимыми, и сформировавшийся неврологический дефицит не подлежит обратному развитию.
Синдром позвоночной артерии возникает, если грыжа шейного отдела сдавливает проходящую вдоль боковой поверхности тел позвонков позвоночную артерию. Проявляется головокружениями, вестибулярной атаксией, ушным шумом, транзиторными скотомами и фотопсиями, обмороками. Может служить причиной преходящих нарушений мозгового кровообращения (ТИА) в вертебро-базилярном бассейне.
Начальные проявления грыжи межпозвонкового диска малоспецифичны и сходны с клиникой неосложненного грыжей остеохондроза позвоночника. Рентгенография позвоночника позволяет диагностировать остеохондроз, искривление позвоночника, аномалии его развития и др. патологию костных структур. Однако межпозвоночная грыжа на рентгенограммах не видна. Заподозрить грыжу в таких случаях можно по упорному характеру болевого синдрома и его прогрессированию. В ходе диагностики неврологу и вертебрологу необходимо дифференцировать грыжу межпозвонкового диска от миозита, плексита, грыжи Шморля, спондилоартроза, гематомы и опухоли позвоночника.
Обнаружить грыжу позволяют томографические методики исследования — МРТ и КТ позвоночника. Причем МРТ позвоночника более информативна, поскольку дает лучшую визуализацию мягкотканных структур. При помощи МРТ удается не только «увидеть» грыжу, установить ее локализацию и стадию процесса, но и определить степень сужения позвоночного канала. При отсутствии возможности проведения томографии, для подтверждения диагноза «межпозвоночная грыжа» может применяться контрастная миелография.

МРТ ШОП. Грыжевые выпячивания дисков в с. С5-С6, С6-С7 кзади, с выраженным сужением позвоночного канала и сдавлением спинного мозга.
Межпозвоночная грыжа шейного отдела, сопровождающаяся симптоматикой сдавления позвоночной артерии, является показанием к проведению сосудистых исследований: РЭГ, УЗДГ позвоночных артерий. Обследование, как правило, проводят с функциональными пробами (повороты и наклоны головы). Пациенты с грыжей в грудном отделе, в зависимости от клинической картины, могут нуждаться в консультации кардиолога, гастроэнтеролога, пульмонолога с проведением ЭКГ, обзорной рентгенографии ОГК, гастроскопии и т. д.
Консервативная терапия
Является наиболее предпочтительной лечебной тактикой при грыже межпозвонкового диска. Она носит комплексный характер. Медикаментозная составляющая включает препараты для купирования болевого синдрома (кетопрофен, ибупрофен, диклофенак, напроксен, мелоксикам и др.), миорелаксанты для снятия мышечно-тонического синдрома (толперизона гидрохлорид), необходимые для поддержания нервной ткани витаминые комплексы (В1, В6, В12), противоотечные средства. С целью купирования интенсивного болевого синдрома применяется локальное введение кортикостероидов и местных анестетиков в виде паравертебральных блокад. В начальных стадиях эффективны хондропротекторы (хондроитинсульфат, глюкозамин и пр.).
Межпозвоночная грыжа в остром периоде является показанием для назначения УВЧ, ультрафонофореза с гидрокортизоном, электрофореза. В период реконвалесценции для восстановления паретичных мышц применяется электромиостимуляция, рефлексотерапия, грязелечение. Хороший эффект оказывает тракционная терапия, при помощи которой происходит увеличение межпозвонкового расстояния и значительное уменьшение нагрузки на пораженный диск, что обеспечивает условия для остановки прогрессирования грыжевого выпячивания, а на начальных стадиях может способствовать некоторому восстановлению диска. Мануальная терапия способна заменить вытяжение позвоночника, но, к сожалению, на практике имеет большой процент осложнений, поэтому может быть проведена только опытным мануальным терапевтом.
Важнейшая роль в лечении межпозвоночной грыжи отводится лечебной физкультуре. Специально подобранными упражнениями может достигаться и вытяжение позвоночника, и укрепление его мышечного каркаса, и улучшение кровоснабжения пораженного диска. Регулярные упражнения позволяют настолько укрепить мышцы, удерживающие позвоночник, что рецидив грыжи или ее появление в других отделах позвоночного столба практически исключаются. Хорошо дополняет ЛФК курсовое проведение массажа, а также плавание.
Необходимо лишь тем пациентам, у которых комплексное применение консервативной терапии оказалось безрезультатным, а имеющиеся тяжелые осложнения (некупируемый более 1-1,5 мес. болевой синдром, дискогенная миелопатия, синдром позвоночной артерии с ТИА) имеют тенденцию к прогрессированию. Учитывая возможные послеоперационные осложнения (кровотечение, повреждение или инфицирование спинного мозга, травмирование спинального корешка, развитие спинального арахноидита и др.), не следует спешить с операцией. Опыт показал, что хирургическое вмешательство действительно необходимо примерно в 10-15% случаев грыжи межпозвонкового диска. 90% пациентов успешно лечатся консервативным способом.
Целью операции может быть декомпрессия позвоночного канала или удаление грыжи. В первом случае производится ламинэктомия, во втором — открытая или эндоскопическая дискэктомия, микродискэктомия. Если в ходе вмешательства осуществляется полное удаление диска (дискэктомия), то для стабилизации позвоночника выполняется установка B-Twin-импланта или фиксация позвоночника. Новыми способами хирургического лечения являются лазерная вапоризация, внутридисковая электротермальная терапия. В послеоперационном периоде важнейшим является постепенное наращивание двигательной нагрузки с анатомически правильным выполнением всех движений. В восстановительном периоде обязательно ЛФК.
Прогноз при межпозвоночной грыже
Примерно у половины пациентов при адекватной консервативной терапии уже через месяц межпозвоночная грыжа перестает о себе напоминать. В других случаях для этого необходим более длительный период, варьирующий от 2 до 6 мес., а для полного восстановления может потребоваться до 2 лет. В «идеальном» варианте выпавшее пульпозное ядро рассасывается за счет процессов резорбции, и межпозвоночная грыжа уменьшается в размере. Примерно в трети случаев этот процесс занимает около года, но может продолжаться до 5-7 лет. Неблагоприятный прогноз возникает в случаях длительно существующей миелопатии. В таких условиях неврологический дефицит сохраняется даже после оперативного удаления грыжи и приводит к инвалидизации пациентов.
Профилактика
Поскольку в большинстве случаев межпозвоночная грыжа - это следствие неправильных нагрузок на позвоночник, то ее основная профилактика состоит в обеспечении адекватного функционирования позвоночного столба. Полезны активные движения, плавание, регулярная гимнастика для укрепления мышц. Необходимо избегать неправильного положения позвоночника (сутулость, гиперлордоз и т. п.), поднятия чрезмерных тяжестей, длительного вынужденного положения, набора избыточного веса.
Читайте также:
- Пример алкогольной гипертензии. Лечение гипертонии при алкоголизме
- Изолированный дефект межпредсердной перегородки. Гемодинамика при дефекте межпредсердной перегородки
- Слуховая кора. Слуховая функция коры головного мозга
- Характеристика мужа-подкаблучника. Семейные отношения с подкаблучником
- Опухоли с поражением зрительного нерва у ребенка
