Образования конъюнктивы симулирующие меланому: признаки, гистология, лечение, прогноз
Добавил пользователь Morpheus Обновлено: 09.01.2026
На правах рукописи
Андрейченко Антон Михайлович
МЕЛАНОМА КОНЪЮНКТИВЫ: ОСОБЕННОСТИ КЛИНИЧЕСКОГО ТЕЧЕНИЯ
14.01.07 — глазные болезни
АВТОРЕФЕРАТ диссертации на соискание степени кандидата медицинских наук Москва — 2014
Работа выполнена в ГБОУ ДПО «Российская медицинская академия последипломного образования» Минздрава России
Научный руководитель: Доктор медицинских наук, профессор Гришина Елена Евгеньевна
Официальные оппоненты:
Вальский Владимир Владиславович — доктор медицинских наук, Московский научно-исследовательский институт глазных болезней им. Гельмгольца В.В., главный научный сотрудник
Шишкин Михаил Михайлович — доктор медицинских наук, профессор, ГУ «Национальный медико-хирургический центр им. Н.И.Пирогова», заведующий кафедрой
Ведущая организация: ГОУ Российский Университет дружбы народов
Защита состоится «03» июня 2014г. в 10.00 на заседании диссертационного совета Д 208.071.03 при ГБОУ ДПО «Российская медицинская академия последипломного образования» Минздрава России по адресу: 123995, г. Москва, ул. Баррикадная, д. 2/1.
С диссертацией можно ознакомиться в фундаментальной библиотеке ГБОУ ДПО «Российская медицинская академия последипломного образования» Минздрава России по адресу: 125445, г. Москва, ул. Беломорская, д. 19.
Автореферат разослан «___»______2014г.
Ученый секретарь диссертационного совета Мосин Илья Михайлович
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Aктуальность
исследования
Конъюнктива в норме содержит меланоциты (Вит В.В. 2009, 2010, Jakobiec F.A., Bhat P., Colbby K.A. 2010). Это объясняет, возможность развития в конъюнктиве пигментных опухолей. Доля пигментных опухолей конъюнктивы достигает 53% от общего числа конъюнктивальных новообразований (Shields C.L., Fasiuddin A.F., Mashayekhi A., Shields J.A. 2004).
Меланома конъюнктивы составляет около 2% от всех злокачественных опухолей придаточного аппарата глаза. Она встречается в возрасте 19-80 лет. Чаще диагностируется в профессионально трудоспособном возрасте (на 5-6-й декадах жизни).
Мужчины страдают несколько чаще женщин (Zografos L., Uffer S., Gailloud C., Bercher L. 1990). Меланома конъюнктивы может развиваться из первичного приобретенного меланоза, предсуществующих невусов или de novo. Меланома конъюнктивы — опухоль, которая часто рецидивирует и метастазирует (Desjardins L., Poncet P., Levy C. с соавт. 1999), и является потенциально летальным новообразованием с частотой 10-летней смертности, достигающей 30% (Brownstein S. 2004). Несмотря на всю драматичность клинического течения, конъюнктивальная меланома малоизучена.
Достаточно сказать, что в нашей стране серьезные научные исследования, посвященные меланоме конъюнктивы, проводились в середине 60-х годов Стенько З.Л (1970).
До настоящего времени остаются невыясненными вопросы преимущественного характера метастазирования (Esmaeli B., Wang X., Youssef A., Gershenvald J.E. 2001, Lommatzsch P.K., Werschnik C. 2002), между тем, рекомендации к лечению определяются, как правило, не только характером течения опухоли, но и путями метастазирования. В связи с этим представляет интерес выяснение частоты того или иного пути метастазирования с учетом характера роста опухоли (узловая или плоскостная). Кроме того, изучение особенностей клинического течения конъюнктивальной меланомы представляется важным, поскольку позволит определять прогноз для зрения и жизни у больных меланомой конъюнктивы в зависимости от различных факторов риска.
Учитывая вышеизложенное, поставлена цель исследования: оптимизировать диагностику и лечение и определить факторы витального прогноза меланомы конъюнктивы.
Достижение поставленной цели обеспечивается путем решения следующих задач:
1. Изучить клинические проявления меланомы конъюнктивы и особенности ее клинического течения.
2. Выявить клинико-морфологические параллели меланомы конъюнктивы, определяющие характер лечения.
3. Оценить отдаленные результаты комбинированного лечения меланомы конъюнктивы.
4. Определить факторы витального прогноза меланомы конъюнктивы.
Научная новизна
1. Детально проанализированы особенности клинического течения различных клинических форм меланомы конъюнктивы с учетом строения лимфатической системы бульбарной конъюнктивы.
2. Разработана схема конъюнктивальной поверхности с учетом строения лимфатической системы бульбарной конъюнктивы.
3. Изучены пути диссеминации конъюнктивальной меланомы по лимфатической системе конъюнктивы.
4. Установлены клинико-морфологические параллели, определяющие особенности течения меланомы конъюнктивы.
5. Сформулированы факторы прогноза для меланомы конъюнктивы.
Опухоли конъюнктивы
Опухоли конъюнктивы - доброкачественные и злокачественные новообразования тонкой прозрачной оболочки глаза, покрывающей переднюю часть склеры и внутреннюю поверхность век. Проявляются косметическим дефектом. Возможны нарушения зрения. Злокачественные опухоли конъюнктивы способны к прорастанию окружающих тканей и метастазированию. Диагноз устанавливается офтальмологом с учетом жалоб и результатов осмотра структур глаза. Лечение - традиционное хирургическое вмешательство, лазерная эксцизия, лазерная коагуляция, электрокоагуляция, криотерапия, местная медикаментозная терапия.
Общие сведения
Опухоли конъюнктивы - группа эпителиальных, пигментных, сосудистых опухолей, исходящих из конъюнктивальной оболочки. Доброкачественные опухоли чаще выявляются в детском возрасте, нередко носят врожденный характер. Злокачественные и предраковые поражения преимущественно диагностируются у людей пожилого и старческого возраста. В большинстве случаев опухоли конъюнктивы происходят из эпителиальных или пигментных клеток, реже - из субэпителиальных слоев. Прогноз, как правило, благоприятный для жизни (за исключением меланомы), однако некоторые новообразования, в том числе и доброкачественные, могут становиться причиной нарушений зрения и изменений структур глаза. Лечение осуществляют специалисты в области онкологии и офтальмологии.
Доброкачественные опухоли конъюнктивы
Папиллома - достаточно распространенная опухоль конъюнктивы эпителиального происхождения. Возникает в первые дни жизни. Представляет собой одиночные или множественные мягкие узелки с большим количеством мелких сосудов, придающих новообразованиям красноватую или розоватую окраску. Опухоли конъюнктивы располагаются на тонкой, часто кровоточащей ножке. Склонны к рецидивированию. Редко подвергаются злокачественному перерождению. Лечение - оперативное вмешательство, криодеструкция, при множественных папилломах - лазерная вапоризация или аппликации митомицина.
Стационарный невус - еще одна часто встречающаяся опухоль конъюнктивы. Происходит из меланинсодержащих клеток. Составляет около 20% от общего количества доброкачественных новообразований этой оболочки глаза. Обычно возникает в детском возрасте. Пигментная опухоль конъюнктивы выглядит как плоское гладкое пятно желтоватого или коричневатого цвета с четкими контурами. У трети невусов пигментация отсутствует. При отсутствии роста и признаков озлокачествления лечение не требуется.
Дермоид (дермоидная киста конъюнктивы, липодермоид) - врожденная кистозная опухоль конъюнктивы, содержащая элементы эктодермы. Как и стационарные невусы, составляет около 20% от общего количества доброкачественных новообразований конъюнктивы. Может быть одно- или двухсторонней. Обычно локализуется снаружи от роговицы. Представляет собой овальный эластичный узел желтоватой окраски. Может прорастать роговицу. Дермоиды большого размера могут ограничивать движения глазного яблока. Лечение - хирургическое иссечение.
Гемангиома - опухоль конъюнктивы сосудистого происхождения. Имеет врожденный характер. Как правило, располагается во внутреннем углу глаза. Выглядит как скопление сильно извитых синюшных сосудов. На ранних стадиях показано удаление лазером, в последующем - электрокоагуляция.
Лимфангиома - редкая опухоль конъюнктивы, происходящая из стенок лимфатических сосудов. Обычно выявляется у взрослых. Представляет собой эластичное подвижное образование обычной или розовато-желтой окраски, не меняющее объем при надавливании. Эта опухоль конъюнктивы склонна к медленному, но неуклонному росту. При отсутствии лечения может достигать больших размеров, препятствовать нормальным движениям глазного яблока и становиться причиной грубых косметических дефектов. После удаления может рецидивировать. Лечение хирургическое.
Переходные опухоли конъюнктивы
Эпителиома Боуэна - облигатное предраковое поражение конъюнктивы эпителиального происхождения. Как правило, возникает в зрелом возрасте. Локализуется рядом с лимбом. На начальных стадиях опухоль конъюнктивы представляет собой плоскую либо слегка выдающуюся светло-серую бляшку. В последующем становится более массивной, больше возвышается над поверхностью, приобретает перламутровый оттенок. Может прорастать роговицу. Лечение - хирургическое вмешательство (возможно в сочетании с пред- и послеоперационной обработкой митомицином), короткодистанционная рентгенотерапия.
Приобретенный меланоз - предраковая пигментная опухоль конъюнктивы. Обычно возникает в возрасте 40-50 лет. Выглядит как плоское темное пятно с четкими контурами. Может поражать значительную часть конъюнктивы и переходить на роговицу. Продолжительность и особенности течения этой опухоли конъюнктивы существенно варьируют. Иногда отмечается спонтанное выздоровление. У 25-75% больных наблюдается озлокачествление. Лечение - электрокоагуляция, лазерная коагуляция, при появлении признаков малигнизации - лучевая терапия.
Прогрессирующий невус - предраковая опухоль конъюнктивы, происходящая из пигментных клеток. Цвет новообразования может различаться от темно-коричневого до светло-желтого или розоватого. Наблюдается увеличение размера, появление пестрой окраски (чередования пигментированных и непигментированных областей), размытость контуров и увеличение количества сосудов. Лечение оперативное.
Злокачественные опухоли конъюнктивы
Рак конъюнктивы - первичная злокачественная опухоль конъюнктивы, обычно возникающая на фоне предраковых заболеваний. Диагностируется редко, поражает преимущественно людей старшего возраста. Мужчины болеют чаще женщин. Фактором риска является постоянная чрезмерная инсоляция. По внешнему виду опухоль конъюнктивы может напоминать болезнь Боуэна или ороговевающую папиллому. Представляет собой сероватую или белесоватую пленку, пронизанную телеангиэктазиями, либо скопление узелков розоватой окраски. В процессе роста опухоль конъюнктивы распространяется на близлежащие ткани, может прорастать орбиту, давать метастазы в шейные и околоушные лимфоузлы.
Рак также может локализоваться на внутренней стороне века. Такие новообразования протекают более злокачественно по сравнению с опухолями конъюнктивы, расположенными в области склеры. На начальных стадиях узел растет внутриконъюнктивально, вызывая утолщение и уплотнение века. В последующем возможно изъязвление. При прогрессировании опухоль конъюнктивы распространяется на слезное мясцо, роговицу и конъюнктиву склеры, но не прорастает тарзальную пластинку.
Диагноз устанавливается на основании осмотра и результатов биопсии. Ограниченные узлы небольшого размера подлежат оперативному удалению. Возможно использование диатермокоагуляции. При больших опухолях конъюнктивы применяют рентгенотерапию или бета-терапию. При поражении орбиты выполняют экзентерацию глазницы. Прогноз достаточно благоприятный. При опухолях, не распространяющихся на орбиту, отсутствие рецидивов в течение 5 лет после окончания лечения отмечается у 50-80% пациентов.
Меланома - злокачественная опухоль конъюнктивы, возникающая на фоне приобретенного меланоза (75%), прогрессирующего невуса (20%) или неизмененных тканей. Представляет собой гладкое или бугристое опухолевидное образование. Может быть пигментированной (желтоватой, коричневой) либо лишенной пигмента. Обычно располагается у внутреннего угла глаза или недалеко от лимба. При осмотре на щелевой лампе обнаруживаются пигментированные «дорожки», расходящиеся за пределы опухоли конъюнктивы.
При прогрессировании может давать начало новым узлам в области конъюнктивы, прорастать склеру и орбиту, а также метастазировать в регионарные лимфоузлы и отдаленные органы. Лечение оперативное. На ранних этапах выполняют удаление опухоли конъюнктивы с окружающими тканями, при прорастании склеры осуществляют энуклеацию глазного яблока, при прорастании орбиты - экзентерацию глазницы. Применяют рентгенотерапию и химиотерапию. Прогноз в большинстве случаев неблагоприятный.
Образования конъюнктивы симулирующие меланому: признаки, гистология, лечение, прогноз
Национальный центр офтальмологии им. акад. Зарифы Алиевой Минздрава Азербайджанской Республики, Джавадхана ул., 32/15, Баку, Азербайджанская Республика, AZ1114
Национальный центр офтальмологии им. акад. Зарифы Алиевой
Невусы конъюнктивы как риск развития меланомы
Журнал: Вестник офтальмологии. 2016;132(3): 21‑25
Невусы конъюнктивы — наиболее распространенные опухоли данной локализации. Чаще бывают односторонними, однако редко может встречаться и билатеральная локализация невусов конъюнктивы. По клиническому течению невусы подразделяют на стационарные и прогрессирующие, голубой невус и первичный приобретенный меланоз. При беременности и в пубертатном периоде может быть изменение окраски, но если это происходит в постпубертатном периоде, то должна настораживать возможная малигнизация невуса. Гистопатологически невусы состоят из скопления меланоцитов, расположенных в строме, близко к базальному слою. Цель — изучить роль своевременного хирургического вмешательства при невусах конъюнктивы и слезного мясца в профилактике дальнейшего развития меланомы. Материал и методы. С 2009 по 2013 г. были обследованы 52 больных, возраст которых составлял от 2 до 65 лет. Из них 48 пациентов с невусом конъюнктивы и слезного мясца, 1 больная с меланомой слезного мясца, 3 человека с меланомой конъюнктивы. Результаты. Больные со стационарным невусом находятся под динамическим наблюдением. Среди прооперированных пациентов мы не наблюдали ни одного рецидива. Наиболее существенной особенностью меланом является высокая метастатическая активность. Причем метастазы могут быть обнаружены как при диагностике первичного очага, так и спустя годы после установления диагноза. Поэтому все больные с меланомой находятся на пожизненном диспансерном учете. Заключение. Своевременное удаление прогрессирующих невусов конъюнктивы и слезного мясца может предотвратить их малигнизацию и развитие меланом, исход которых может быть крайне неблагоприятным для больного.
Невусы конъюнктивы — наиболее распространенные опухоли данной локализации. Чаще бывают односторонними, однако редко может встречаться и билатеральная локализация невусов конъюнктивы. По клиническому течению невусы подразделяют на стационарные и прогрессирующие, голубой невус и первичный приобретенный меланоз [1]. Обычно располагаются около лимба в интрапальпебральной зоне. Цвет невусов может изменяться от светло- до темно-коричневого, реже бывают беспигментные невусы. Некоторые невусы могут содержать мелкие прозрачные кисты. При беременности и в пубертатном периоде может быть изменение окраски, но если это происходит в постпубертантном периоде, то должна настораживать возможная малигнизация невуса.
Сведения о частоте возникновения меланомы разноречивы. По данным З.Л. Стенько (1971), чуть более 40% меланом конъюнктивы развиваются из предшествующих невусов. F. Jacobiec и соавт. (1989) полагают, что малигнизируется около 20% невусов. По данным J. Shields [13], только 1% невусов конъюнктивы может озлокачествляться. Однако в малигнизации опухолей конъюнктивы большую роль играют ультрафиолетовые лучи. Известно, что Азербайджан — южная страна с повышенной инсоляцией. Поэтому данная патология в этой стране требует к себе настороженного отношения.
К сожалению, мы можем привести примеры того, как невусы перерождались в меланому. Признаками малигнизации невуса являются распыление пигмента, изменение его окраски, появление васкуляризации, распространение на конъюнктиву век, слезное мясцо, область лимба [1, 2].
Гистопатологически невусы состоят из скопления меланоцитов, расположенных в строме, близко к базальному слою [3]. Наиболее рациональным является тотальная эксцизия невуса, если обнаруживается тесный контакт с подлежащей сферой, возможно удаление вместе с тонким верхним слоем склеры [4].
Цель исследования — изучить роль своевременного хирургического лечения невусов конъюнктивы и слезного мясца в профилактике дальнейшего развития меланомы.
Материал и методы
С 2009 по 2013 г. нами обследованы 52 пациента с пигментными опухолями конъюнктивы. Возраст больных составлял от 2 до 65 лет. Из них 48 пациентов имели невус конъюнктивы и слезного мясца, 1 больная — меланому слезного мясца, 3 человека — меланому конъюнктивы.
Из 48 больных 16 имели прогрессирующий невус конъюнктивы, 5 — невус слезного мясца, 27 — стационарный невус (рис. 1).
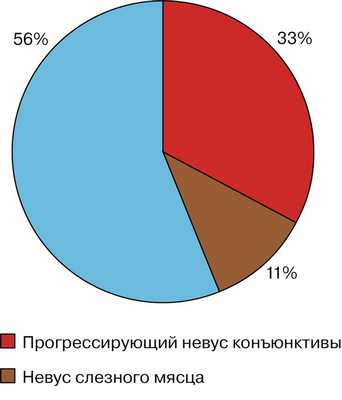
Рис. 1. Соотношение встречаемости невусов конъюнктивы и слезного мясца.
Всем больным проведено общее офтальмологическое обследование, включающее визометрию (знаковый проектор Huvits, CCP-3100, Koрея), тонометрию (пневмотонометр TOMEY FT-1000, Япония), биомикроскопию (щелевая лампа TOMEY TSL-5000, Япония), офтальмоскопию (фундус-линза 78 дптр OCULYAR, США), а также B-скан, оптическую когерентную томографию (ОКТ) переднего отдела глаза. При исследовании прицельно изучали структуру самого образования, обращали внимание на цвет, контуры, характер границ опухоли, характеристику поверхности, наличие пигмента и его распыления, состояние окружающих тканей и лимба при локализации образования в непосредственной близости от него, наличие распространения на роговицу (рис. 2). Образования измеряли с помощью обычной линейки. Традиционно оценивали минимальный и максимальный диаметры основания образования. Ультразвуковую биомикроскопию использовали у пациентов с новообразованиями конъюнктивы с целью определения толщины опухоли, получения полной характеристики ее структуры, информации о состоянии подлежащих тканей. Исследование проводили при помощи ультразвукового аппарата фирмы «TOSHIBA» Nemo XG SSA-580A. Использовали датчик с частотой 8 мГц. ОКТ применяли у больных с опухолями конъюнктивы, распространяющимися на роговицу, с целью определения глубины поражения роговицы (рис. 3). Исследование проводили на приборе Visante OCT («Carl Zeiss», Германия).
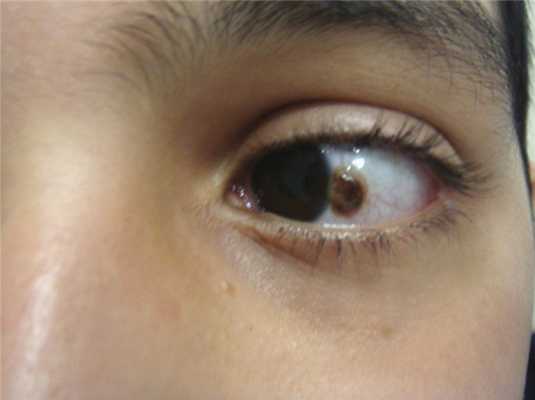
Рис. 2. Прогрессирующий невус конъюнктивы.
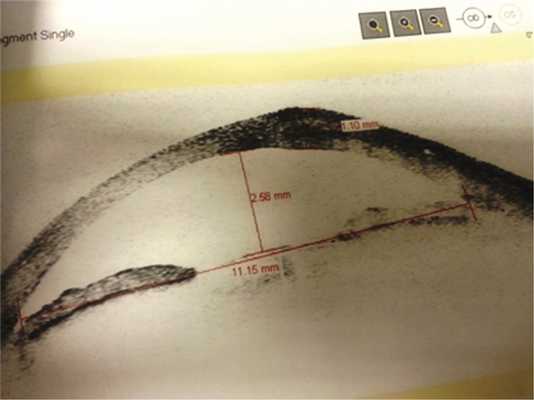
Рис. 3. Оптическая когерентная томограмма переднего отрезка глаза с меланомой конъюнктивы с распространением на роговицу.
Цитологическое исследование проводили всем пациентам при подозрении на злокачественные опухоли конъюнктивы. Материал для цитологического исследования получали путем мазка-отпечатка с разных участков поверхности опухоли на обезжиренное предметное стекло. В качестве красителей использовали гематоксилин и эозин.
Гистологические исследования операционного материала выполнены всем пациентам, которым проводили хирургическое иссечение опухолей придаточного аппарата. Исследовали количество митозов, степень лимфоцитарной инфильтрации, митотическую активность, содержание пигмента, а также определяли, какие структуры поражены опухолью (макроскопически и гистологически), степень терапевтического патоморфоза и отстояние опухолевых клеток от краев резекции.
В случае подозрения на меланому конъюнктивы, дающую дистантные и отдаленные метастазы, больному проводили специальное онкологическое обследование, позволяющее выявить стадию онкологического процесса и выбрать верную тактику ведения лечения.
С этой целью использовали рентгенографию, компьютерную томографию, ядерно-магнитную томографию, ультразвуковые методы исследования. Рентгенографию грудной клетки проводили с целью выявления метастазов в легких.
Ультразвуковое исследование (УЗИ) было использовано для скрининга дистантных метастазов органов брюшной полости. Этот метод не имеет лучевой нагрузки, более доступен, поэтому успешно применялся.
Эксцизия опухоли в пределах здоровой ткани с использованием микрохирургической техники с пластикой конъюнктивы проведена 12 пациентам с прогрессирующим невусом. У 1 пациента 6 лет была инвазия в верхние слои склеры, в связи с чем выполнена поверхностная склерэктомия, 4 человека отказались от оперативного вмешательства, 2 из них находятся под наблюдением. Были прооперированы 4 больных с невусом слезного мясца, 1 больной также отказался от операции. Хирургическое лечение было выполнено 3 пациентам с меланомой конъюнктивы. При ее удалении интраоперационно использовали 0,04% раствор митомицина. В ходе операции проводили отграничительную коагуляцию образования, отступив 3—4 мм от его видимых границ, с последующим его иссечением по наружной границе коагуляционного вала. После этого ложе подлежало дополнительной коагуляции. Пластику дефекта конъюнктивы проводили путем перемещения местных тканей, накладывая необходимое количество швов (викрил 8−0). В качестве адъювантной терапии использовали интерферон α-2β (рис. 4). Один пациент с меланомой слезного мясца был отправлен на лечение за рубеж (рис. 5).

Рис. 4. Фотография пациента с меланомой. а — до операции; б — после операции.
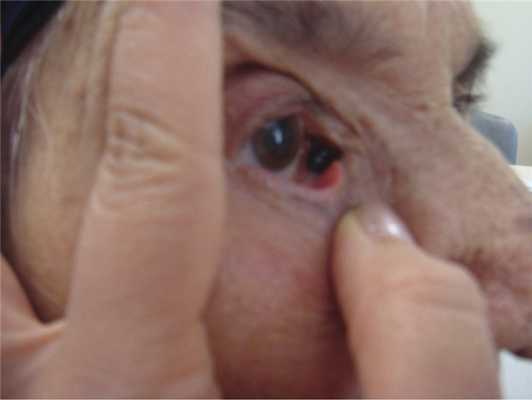
Рис. 5. Фотография пациента с меланомой слезного мясца.
Результаты и обсуждение
Больные со стационарным невусом находились под наблюдением, за время которого у одного больного появились признаки прогрессирования образования, а именно увеличение его размеров, покраснение, утолщение и некоторое усиление интенсивности окраски. Распыления пигмента не наблюдали. Как и другим больным с прогрессирующим невусом, ему была проведена операция удаления опухоли. За 5 лет наблюдения среди прооперированных пациентов мы не наблюдали ни одного рецидива. В первые недели послеоперационного периода наблюдалась гиперемия с формированием нежного конъюнктивального рубца. Изменений рефракции у больных также не отмечалось. Диагноз больных с невусом, с меланомой конъюнктивы во всех случаях был гистологически верифицирован. В гистопрепаратах невусов были обнаружены пролиферирующие меланоциты, которые формировали клеточные гнезда в базальном слое конъюнктивального эпителия (рис. 6). В препаратах удаленных меланом присутствовали веретеноклеточные, полигональные клетки, ограниченные эпителием конъюнктивы (рис. 7). Края резекции опухоли во всех препаратах интактны. В послеоперационном периоде больные на протяжении 5 нед получали интерферон α2-β в виде субконъюнктивальных инъекций 1 раз в неделю, а также в виде ежедневных трехкратных инстилляций. Препарат применяли с целью усиления местного клеточного иммунитета. В результате у 2 больных наблюдали кратковременное повышение температуры и общее недомогание, которое легко устранялось применением пероральных противовоспалительных нестероидных препаратов. Больным с меланомой на протяжении одного года после операции каждые 3 мес обязательно проводили УЗИ внутренних органов, исследование содержания ферментов печени в крови с целью своевременного выявления возможных метастазов, а также рентгенографию легких 1 раз в 6 мес. На протяжении последующих 4 лет больные были переведены на диспансерный учет 1 раз в 6 мес. Нужно отметить, что эти пациенты находятся на диспансерном учете пожизненно. За время наблюдения, который составил 4 года, мы не отмечали у них рецидивов или отдаленных метастазов. Рецидив невуса наступает при неполном его удалении. Гистологические исследования показали, что остающиеся невусные клетки индуцируют пролиферацию дендритических меланоцитов с образованием типичных невусных гнезд [5, 6]. Прогностически важными факторами для меланомы являются локализация опухоли, толщина опухоли, глубина инвазии меланомой подконъюнктивального слоя или слезного мясца, высокая митотическая активность, отсутствие лимфоидной инфильтрации, редкая встречаемость мелких полигональных клеток [7, 8]. Более благоприятное течение заболевания отмечается при локализации меланомы в области лимба [9]. Отсутствие рецидивов у наших больных объясняется радикальным удалением опухоли, что было подтверждено гистологически [10]. Локализация опухоли только на бульбарной конъюнктиве и в области лимба, отсутствие распространения на склеру и своды также улучшили витальный прогноз [11]. Злокачественная меланома чаще возникает у взрослых и пожилых. Меланома может возникнуть de novo или на фоне предшествующего меланоза или невуса. Особо опасными в этом отношении являются прогрессирующий невус и первичный приобретенный невус с грубой атипией мелких веретенообразных или эпителиоидных клеток. Из невуса меланома возникает в 20—30% случаев [12]. Злокачественных вариантов голубого невуса в литературе не описано [1]. Важным моментом в ходе наших наблюдений является то, что все 3 больных с меланомой конъюнктивы и 1 больная с меланомой слезного мясца в анамнезе отмечали в глазу «родинку», которая долгие годы их не беспокоила. Известно, что меланомы слезного мясца отличаются крайне высокой злокачественностью [13]. Поэтому его банальное удаление даже в пределах здоровой ткани может закончиться тяжелыми последствиями для больного. Методом лечения меланом слезного мясца является экзентерация или протонотерапия [14]. Учитывая высокую остроту зрения, отсутствие распространения в орбиту, больной была предложена протонотерапия, для проведения которой она была направлена в НИИ глазных болезней им. Гельмгольца в Москве. Наиболее существенной особенностью меланом является высокая метастатическая активность [8, 14]. Причем они могут быть обнаружены как при диагностике первичного очага, так и спустя годы после установления диагноза. Поэтому все больные с меланомой находятся на пожизненном диспансерном учете.
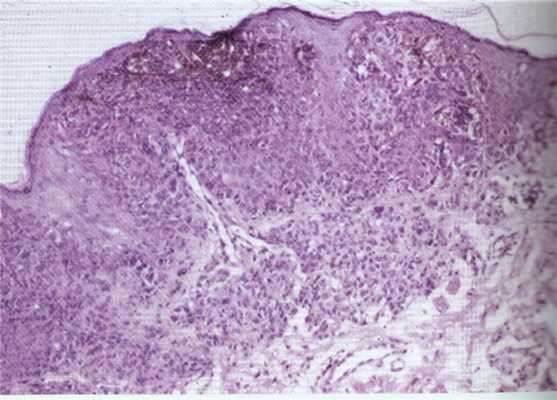
Рис. 6. Гистопрепарат невуса конъюнктивы.
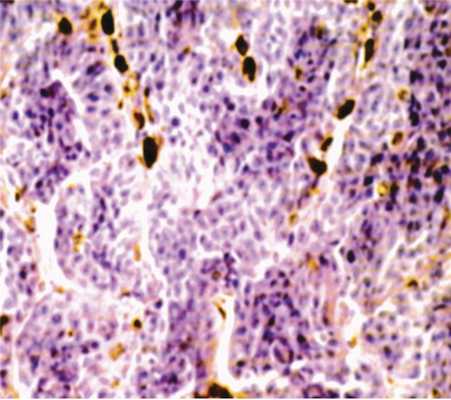
Рис. 7. Гистопрепарат меланомы конъюнктивы.
Выводы
1. Невусы из-за риска развития меланомы могут представлять серьезную онкологическую угрозу.
2. Количество солнечных дней в Азербайджане и большая занятость людей в сельском хозяйстве (продолжительность пребывания на солнце) повышают риск малигнизации невусов. Поэтому они должны быть под наблюдением врача.
3. При изменении окраски, размеров, появлении воспалительных изменений невус должен быть удален. Удаление должно осуществляться в пределах здоровых тканей, если имеет место инвазия в нижележащие ткани, то удалению должны подвергаться также и верхние слои склеры.
4. Своевременное удаление прогрессирующих невусов конъюнктивы и слезного мясца может предотвратить их малигнизацию и развитие меланом, исход которых может быть крайне неблагоприятным для больного.
Меланома — рак кожи
Меланома уже много лет не теряет свои позиции в рейтинге наиболее злокачественных новообразований. В международной классификации болезней МКБ-10 заболевание имеет код С43. Патология разделяется в зависимости от локализации образования:
- С43.0 — губа;
- С43.1 — веко;
- С43.2 — ухо и наружный слуховой проход;
- С43.3 — неуточненные части лица;
- С43.4 — волосистая часть головы и шеи;
- С43.5 — туловище;
- С43.6 — верхние конечности;
- С43.7 — нижние конечности;
- С43.8 — образование, вышедшее за пределы указанных областей;
- С43.9 — неуточненное расположение.
Опухоль характеризуется агрессивным и быстрым ростом. Не диагностировав меланому на ранних стадиях, можно допустить развитие метастазов и усугубить течение заболевания. В последнее время обнаружение рака кожи любой степени тяжести наблюдается у жителей самых разных стран. Статистика регистрирует прирост случаев впервые выявленной меланомы.
Причины развития рака кожи до конца не изучены. Врачи-онкологи выделяют предрасполагающие факторы, которые запускают механизмы опухолевого роста. Диагностика меланомы затруднена в связи с неточностью клинической картины заболевания на ранних стадиях. Поэтому наблюдается поздняя обращаемость за медицинской помощью. Определение опухоли на начальных этапах развития повышает шансы благоприятного исхода лечения.
Риски возникновения
Одно из ключевых значений в развитии рака кожи играют предрасполагающие факторы. Среди них выделяют:
- длительное пребывание на солнце и частые солнечные ожоги;
- наследственная предрасположенность. Если в роду встречались случаи опухолевых образований на коже, это повышает риск их развития у последующих поколений;
- светлая кожа с большим количеством родинок и веснушек, рыжий цвет волос. Такая дерма характеризуется небольшим содержанием меланина в клетках;
- пожилой возраст. Считается, что с возрастом повышается шанс развития опухолевого образования кожи. Несмотря на это, онкологи отмечают рост выявления патологии среди лиц молодого возраста;
- профессиональные вредности. Некоторые профессии связаны с постоянным контактом с канцерогенными веществами. Длительное взаимодействие токсинов с кожей повышает риск развития опухоли.
Наличие хотя бы одного из перечисленных факторов риска требует регулярного посещения врача для выполнения профилактических осмотров.
Причины
Достоверно причины возникновения этого вида рака неизвестны. Исследование меланомы усложняется также тем, что она, как правило, протекает бессимптомно, особенно на ранних стадиях. Она привлекает внимание после изменения цвета родинки на более темный окрас или по причине разрастания опухоли. Малигнизация родинок и родимых пятен происходит ввиду следующих факторов:
- чрезмерное облучение ультрафиолетом - солнечные ожоги, походы в солярии - все это негативно влияет не только на общее состояние кожи, но еще и повышает риски озлокачествления родинок;
- врожденные невусы;
- наследственная предрасположенность (случаи заболевания меланомой в семье);
- заболевания щитовидной железы;
- заболевания эндокринной системы;
- травмирование кожи, родимых пятен и родинок;
- повышенная чувствительность к ультрафиолету;
- рак кожи (даже в ремиссии);
- возрастной фактор;
- 1 и 2 фенотип кожи - люди со светлой кожей, светлыми или рыжими волосами, голубым или серым цветом глаз и веснушками наиболее подвержены возникновению меланомы вследствие генетической предрасположенности.
Важно понимать, что, имея минимум 3 фактора риска, приведенных выше, следует регулярно проходить обследования у дерматолога, проверяя все новообразовавшиеся родинки и веснушки. Своевременное удаление злокачественных новообразований увеличивает шансы на стойкую длительную ремиссию и избавляет пациента от вторичных осложнений.
Мнение эксперта
Клинически доказано, что меланома является наиболее агрессивным видом злокачественных новообразований. В структуре смертности на долю рака кожи приходится 40 % случаев. Каждый год определяется прирост дебюта заболевания. Несвоевременное обращение за медицинской помощью приводит к развитию тяжелых форм болезни. В результате диагностика осуществляется на 3-4 стадии, когда лечение малоэффективно.
В Юсуповской больнице со стороны онкологов уделяется особое внимание диагностике и лечению меланомы кожи. При появлении подозрительных очагов на коже необходимо обратиться к врачу. Это позволит диагностировать рак на начальных стадиях, когда прогноз для выздоровления считается благоприятным.
В Юсуповской больнице врачи проводят полный курс обследования, которое необходимо для выяснения стадии развития рака кожи и всех сопутствующих критериев. Для этого назначается КТ с возможным использованием контрастного вещества, дерматоскопия, биопсия. В лаборатории определяются онкологические маркеры в анализе крови. После постановки диагноза онкологи разрабатывают индивидуальный план лечения. Препараты подбираются согласно последним европейским рекомендациям по лечению опухолевых образований кожи.
Первые симптомы и признаки
Среди основных клинических признаков рака кожи выделяют:
- болевой синдром. Степень его выраженности зависит от стадии развития меланомы. Это могут быть покалывание, жжение, зуд. Симптом обусловлен быстрым делением клеток внутри опухоли;
- алопеция в зоне роста опухоли. По мере роста меланомы происходит поражение волосяного фолликула. В результате волосы выпадают;
- изменение цвета и контуров родинки. После травматизации возможно потемнение или осветление невуса. Окрас зависит от степени поражения меланоцитов;
- быстрый рост новообразования. Для меланомы характерен быстрый рост. Это связано с высокой агрессивностью опухоли;
- изменение кожных покровов в области ракового образования. Данный симптом характерен для поздних стадий развития меланомы. Кожа деформируется в связи с поражением здоровых клеток;
- гиперемия контуров опухоли. Симптом обусловлен воспалительным процессом. Появление данного признака свидетельствует об иммунном ответе на происходящие изменения;
- поражение соседних органов. Меланома рано дает метастазы. В зависимости от их локализации появляются те или иные симптомы. Чаще всего поражаются печень, кости, головной мозг, легкие и органы желудочно-кишечного тракта;
- лимфаденопатия. По мере роста опухолевого процесса происходит поражение близлежащих лимфатических узлов;
- отсутствие аппетита. В результате происходит резкая потеря веса. По мере распространения опухолевого процесса развивается кахексия;
- интоксикационный синдром. Характеризуется слабостью, резким упадком сил, колебанием температуры тела, головной болью и головокружением.
Различия между меланомой и родинкой
Существует ряд характерных признаков меланомы, которые свойственны злокачественной опухоли. При перерождении родинка изменяет свою форму, утрачивает симметричность. Чтобы это проверить может ли быть меланома доброкачественной, проводят условную линию посередине невуса. Доброкачественные опухоли полностью симметричны.
Отличие родинки от меланомы в том, что здоровые невусы имеют чёткие ровные края. Это обусловлено локальным расположением меланоцитов. Если начинается процесс трансформации родинки в меланому, меланоциты начинают распространяться в соседние ткани. Это приводит к своеобразному «размыванию» контура.
В норме невус равномерно окрашен пигментом. Родимые пятна могут содержать участки разных оттенков одного цвета, но это, скорее, исключение, а не правило. Обычно из-за равномерного распределения меланоцитов в ткани новообразования невусы окрашены равномерно по всей площади. При перерождении клетки начинают распределяться неравномерно. Это приводит к появлению участков с разной окраской.
Обычные родинки не увеличиваются в размере. Незначительный рост может отмечаться в период полового созревания и в возрасте от 20 до 30 лет. Если родинка начинает быстро расти, это является тревожным симптомом, который может появиться при её перерождении в меланому. При наличии родинки диаметром больше 6 мм следует немедленно пройти обследование у дерматолога.
Диагностика
ВАЖНО! Данная статья не содержит рекомендации к самолечению. Запишитесь на консультацию к врачу
Прием очно или онлайн
Среди основных методов исследования меланомы кожи выделяют:
- Сбор анамнеза заболевания и жизни. Врач выясняет время появления патологического образования и сопровождающих симптомов. Определяются предположительные причины и предрасполагающие факторы. Уточняется наличие или отсутствие наследственной предрасположенности к опухолевым заболеваниям.
- Осмотр кожи. Врач проводит объективный осмотр новообразования. Специалисты выделяют так называемую азбуку меланомы. Она разработана специально, чтобы охарактеризовать патологические образования:
- A (asymmetry) — асимметричность формы родинки;
- B (border irregularity) — неровные границы невуса;
- C (color) — изменение пигментации родинки;
- D (diameter) — увеличение невуса в диаметре;
- E (evolving) — совокупность вышеперечисленных изменений.
Дерматоскопия. Проводится при помощи дерматоскопа. Благодаря ему удается увеличить размер патологического образования в несколько раз. Это позволяет подробно рассмотреть структуру опухоли.
Биопсия. Наиболее достоверный способ подтверждения рака кожи. Отобранный в ходе диагностики материал отправляется на гистологическое исследование. Опасность манипуляции заключается в том, что дополнительное повреждение меланомы может спровоцировать ускорение роста опухолевого процесса. Поэтому важно обращаться к опытным врачам.
Лечение
Лечение меланомы требует комплексного подхода. Для этого назначаются следующие мероприятия:
1. Хирургическая операция.
Является основным методом лечения меланомы кожи. Операция становится единственным способом терапии рака, если он диагностирован на 1-2 стадии развития. Для того чтобы снизить риск рецидива меланомы, в ходе операции удаляется опухоль вместе со здоровыми клетками.
Назначается для уничтожения быстро растущих раковых клеток. В связи с агрессивностью опухоли, ранним появлением метастазов до сих пор не разработаны единые схемы химиотерапии меланомы. Врачи подбирают препараты и их дозировки индивидуально в зависимости от стадии развития рака. При выявлении меланомы на поздних стадиях химиотерапия носит паллиативный характер.
3. Лучевая терапия.
Высокие дозы излучения способствуют разрушению раковых клеток. Таким образом удается улучшить прогноз для дальнейшего лечения и выздоровления. Лучевая терапия может назначаться в комбинации с операцией и химиотерапией. При неоперабельной меланоме лучевая терапия носит паллиативный характер.
Препараты, усиливающие защитные функции организма, необходимы для включения противоопухолевого иммунного ответа. В результате иммунная система начинает бороться с раковыми клетками самостоятельно. К препаратам, используемым в ходе иммунотерапии, относятся:
- интерферон-альфа;
- интерлейкин-2;
- реаферон;
- ипилимумаб.
Благодаря иммунотерапии удается снизить риск развития рецидива заболевания.
5. Диетическое питание.
Диета, назначаемая в составе комплексного лечения меланомы, требует исключения следующих продуктов:
- консервов;
- пряностей;
- продуктов копчения;
- острых и жирных блюд.
В ежедневном меню должно содержаться достаточное количество свежих овощей, фруктов, зелени, злаков, нежирных сортов мяса и рыбы, птицы, молочных продуктов. Благодаря подобному рациону в организм поступают витамины, минералы, микро- и макроэлементы. Они необходимы в период лечения и восстановления.
Стадии и прогноз
Определение стадии опухолевого процесса необходимо для назначения соответствующего лечения. В зависимости от того, на каком этапе произошла диагностика рака кожи, определяется дальнейший прогноз. Чем позже выявлена опухоль, тем он неблагоприятнее. В соответствии с размерами образования, его локализацией, степенью прорастания в окружающие ткани и метастазирования выделяют следующие стадии меланомы:
- первая. Характеризуется неглубоким проникновением в толщу кожи. На данной стадии толщина меланомы не превышает 1 мм. Патологический процесс не распространяется на близлежащие лимфатические узлы. Опухоль не кровоточит, не образует язв;
- вторая. Сопровождается более быстрым распространением опухолевого процесса. Рак прорастает в кожу на глубину до 2 мм. Изменения характеризуются соответствующей клинической картиной. Опухолевое образование покрывается язвами, кровоточит и шелушится. На второй стадии меланомы регионарные лимфатические узлы не поражаются;
- третья. Опухолевый процесс распространяется на близлежащие лимфатические узлы. Это ухудшает прогноз для дальнейшей терапии и выживаемости. На данной стадии требуется проведение комплексного лечения, включающего оперативное вмешательство и химиотерапию;
- четвертая. Последняя и наиболее тяжелая стадия меланомы. Характеризуется наличием множественных очагов метастазов. Они распространяются с током крови и лимфы. Меланома на данной стадии развития имеет неблагоприятный прогноз в плане выздоровления. Лечение бывает неэффективно. В некоторых случаях назначается только паллиативная терапия.
Рецидив и тактика лечения
Риск рецидива зависит от степени прорастания опухоли, наличия метастазов. Чаще всего повторная меланома локализуется рядом с предыдущим очагом. Для того чтобы снизить риск развития рецидива опухолевого образования, врачи рекомендуют следовать следующим профилактическим мерам:
- ограничить время нахождения под ультрафиолетовыми лучами;
- проводить регулярный самоосмотр родинок;
- использовать защитную одежду при контакте с токсическими веществами;
- проходить профилактический осмотр у дерматолога.
При возникновении подозрений на наличие опухолевых образований кожи рекомендуем обращаться к врачам Юсуповской больницы. Специалисты клиники используют современную аппаратуру для диагностики заболеваний. Терапия проводится согласно последним мировым онкологическим рекомендациям. Записаться на прием можно по телефону.
Узловая меланома
В настоящее время отмечается стремительный рост заболеваемости меланомой кожи. Женщины болеют несколько чаще, чем мужчины. Онкологи Юсуповской больницы для диагностики новообразований кожи используют новейшие методы исследований, которые выполняют с помощью современной аппаратуры ведущих мировых производителей.
Терапия узловой формы меланомы кожи проводится согласно российских и европейских рекомендаций. Хирурги индивидуально подходят к выбору метода лечения каждого пациента. Врачи учитывают гистологический тип, локализацию, форму и величину опухоли, возраст и общее состояние пациента, наличие сопутствующих заболеваний.
Тяжёлые случаи узловой меланомы профессора и врачи высшей категории обсуждают на заседании Экспертного Совета. Ведущие онкологи-дерматологи коллегиально вырабатывают тактику ведения пациентов. Медицинский персонал при необходимости оказывает паллиативную помощь пациентам.
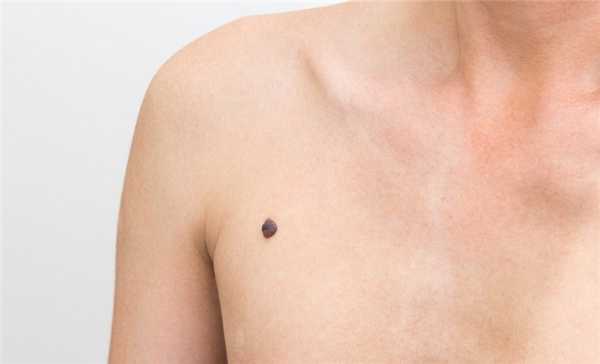
Причины узловой формы меланомы
Одним из основных пусковых механизмов, которые лежат в основе развития узловой меланомы, является произошедшее за последнее время увеличение суммарного времени воздействия ультрафиолетовой части спектра естественного солнечного света на кожу человека, которая к этому не всегда генетически подготовлена. В результате избыточной инсоляции не только повреждаются кератиноциты и меланоциты, но и происходит подавление противоопухолевого иммунитета, связанное с нарушением функции естественных клеток-киллеров. Это повышает риск развития меланомы.
Врачи выделяют и другие факторы риска меланомы:
- Фототип кожи I-II (склонность к солнечным ожогам кожи, голубые глаза, рыжие волосы, светлая кожа);
- Общее число доброкачественных меланоцитарных невусов на коже человека;
- Присутствие веснушек и лентиго (плоских образований на коже бурого цвета с чёткими границами и медленным ростом);
- 3 и больше эпизодов тяжёлых солнечных ожогов кожи в течение жизни;
- Наличие трёх и более атипичных меланоцитарных невусов;
- Семейное накопление случаев меланомы у близких родственников.
При высоком риске развития меланомы следует постоянно наблюдаться у дерматолога-онколога.
Виды и фазы развития меланомы
Согласно клинико-гистологической классификации, которая основывается на гистологическом типе и характере роста первичной опухоли, выделяют следующие основные морфологические типы меланомы:
- Поверхностно распространяющаяся меланома;
- Узловая меланома;
- Меланома типа злокачественного лентиго;
- Акрально-лентигинозная меланома.
Меланома кожи поверхностно распространяющегося типа характеризуется относительно благоприятным прогнозом. Это связано с присутствием двух фаз в её развитии. В фазе радиального роста опухоли потенциал метастазирования низкий. Она может продолжаться в течение нескольких лет. Фаза радиального роста облигатно переходит в фазу вертикального роста, для которой характерна инвазия клеток злокачественной опухоли в ретикулярный и подкожно-жировой слои и высокий потенциально метастазирования.
Узловая меланома в своем развитии проходит только фазу вертикального роста. Она характеризуется инвазией опухолевых клеток в глубокие слои дермы и обладает значительно худшим прогнозом. Процесс развития меланомы типа злокачественного лентиго двухфазный. Длительность фазы радиального роста 10, 20 и более лет.
Акрально-лентигинозная меланома чаще всего локализуется на коже подошв и ладоней, в области ногтевого ложа. Она по морфологическим особенностям в значительной степени схожа с поверхностно распространяющейся меланомой кожи, имеет двухфазность развития: фазу горизонтального и вертикального роста. Этот тип опухоли протекает агрессивно, раньше и чаще даёт метастазы.
Симптомы и диагностика узловой меланомы
Основными симптомами злокачественной трансформации опухоли кожи являются любые изменения размеров, формы и характера пигментации новообразования, которые наблюдаются в течение одного или нескольких месяцев. При наличии зуда в области опухоли, появление кровоточивости, следует немедленно обращаться к онкологу-дерматологу.
Узловая меланома обычно локализуется на голове, лице или туловище. Она может иметь вид бляшки, которая возвышается над поверхностью кожи, полипа на ножке или узла на широком основании. Можно увидеть узловую меланому и на фото. В отличие от других видов меланом, для которых характерны неправильная форма и неровные края, узловая меланома может иметь имеет куполообразную или правильную форму.
Цвет опухоли варьирует. Чаще выявляют тёмно-синие, тёмно-коричневые или чёрные новообразования. Могут встречаться слабопигментированные (светло-серые) и не содержащие пигмента узловые меланомы. По своему внешнему виду узлы с малым количеством пигмента похожи на телеангиэктазии. Достаточно крупные пигментированные опухоли могут напоминать ягоду черники. Обычно новообразования имеют равномерную окраску. Иногда встречаются «пёстрые» неоплазии, в которых преобладают красные, бежевые и чёрные оттенки.
Узловые меланомы имеют шероховатую поверхность, которая легко кровоточит. На поверхности могут выявляться очаги некроза и изъязвления. При наличии регионарных метастазов увеличиваются соответствующие лимфатические узлы. Если появляются отдалённые метастазы, пациентов беспокоят боли, появляются расстройства функций поражённых органов. Распространение онкологического процесса сопровождается нарастающей общей симптоматикой:
- Постоянной слабостью;
- Необоснованной усталостью;
- Потерей аппетита;
- Прогрессирующим похудением.
У пациента повышается температура тела.
Диагностика узловой меланомы
Узловую меланому онкологи Юсуповской больницы диагностируют с учётом жалоб пациента, истории развития заболевания, данных визуального осмотра, анализа крови на онкомаркеры и результатов элюминесцентной дерматоскопии. При постановке диагноза учитывают следующие факторы:
- Увеличение плоскостных размеров;
- Изменение формы, очертаний и окраски пигментного образования в течение короткого промежутка времени;
- Наличие необычных ощущений (зуда, жжения, зуд, распирания), повышенной кровоточивости;
- Появление шелушения и изъязвлений на поверхности узловой меланомы.
Если онкологи подозревают на регионарное метастазирование, пациенту проводят ультразвуковое исследование лимфатических узлов, выполняют биопсию. Для исключения гематогенных вторичных очагов проводят следующее обследование:
- Рентгенографию грудной клетки;
- Ультразвуковое исследование органов брюшной полости;
- Компьютерную и магниторезонансную томографию;
- Сцинтиграфию костей скелета.
Врачи клиники онкологии осуществляют дифференциальную диагностику узловой меланомы с другими типами меланомы, телеангиэктатической гранулёмой, гемангиомой, пигментированной формой базальноклеточного рака кожи и голубым невусом. Окончательный диагноз устанавливают по результатам гистологического исследования удалённого новообразования.
Лечение и прогноз при узловой меланоме
Хирурги-онкологи Юсуповской больницы удаляют узловую меланому хирургическим путём, соблюдая правила абластики. Производят широкое иссечение опухоли вместе с окружающими здоровыми тканями. Расстояние от границы узловой меланомы до края резекции может варьировать от 0,5 до 2 см. Дальнейшее увеличение объёма оперативного вмешательства не целесообразно, поскольку иссечение значительного массива окружающих тканей не предотвращает дальнейшее прогрессирование онкологического процесса. Удалённую узловую меланому отправляют на срочное гистологическое исследование. Оно позволяет подтвердить предварительный диагноз и оценить радикальность операции. Если в области резекции выявляют атипичные клетки, проводят дополнительное иссечение поражённых тканей.
Тактику лечения регионарных и гематогенных метастазов узловой меланомы определяют в зависимости от распространённости онкологического процесса. Если выявляют регионарные метастазы, удаляют все лимфатические узлы в поражённой анатомической зоне. При определении плана лечения пациентов, у которых выявлены гематогенные метастазы узловой меланомы, онкологи учитывают количество очагов (одиночные или множественные) и влияние метастазов некоторых локализаций на качество и срок жизни (расположение очагов метастазирования в головном мозге).
Вторичные новообразования, которые угрожают сокращением срока и ухудшением качества жизни пациента, и одиночные отдалённые метастазы узловой меланомы по возможности удаляют оперативным путём. Иногда при локальных и распространённых процессах проводят комбинированную терапию. Она может включать в себя следующие методы лечения:
- Оперативные вмешательства;
- Химиотерапию;
- Иммунохимиотерапию;
- Лучевое лечение.
Если узловые меланомы не подлежат оперативному лечению, при неоперабельных используют противоопухолевые препараты или радиотерапию. После радикального удаления узловой меланомы течение двух лет проводят осмотр пациентов 1 раз в 3 месяца, в последующем - 1 раз в полгода.
Узловая меланома относится к самым неблагоприятно протекающим типам меланомы. В качестве одного из основных прогностических факторов указывают толщину опухоли. Благоприятный прогноз при узловые меланомах, толщина которых не превышает 1,5 мм. Опухоли толщиной 1,5-3,5 мм рассматриваются как сомнительные, а при толщине новообразования более 3,5 мм прогноз неблагоприятный. Из-за того, что узловая меланома имеет первично вертикальный рост и очень рано проникает в подлежащие ткани, на момент постановки диагноза значительное количество новообразований уже являются сомнительными или имеют неблагоприятный прогноз.
Ранняя диагностика узловой меланомы позволяет добиться хороших результатов, увеличить продолжительность и улучшить качество жизни пациентов. Если вы обнаружили пигментное новообразование на коже, не стоит заниматься самолечением и терять драгоценное время. В любое время суток независимо от дня недели звоните в контакт центр Юсуповской больницы и записывайтесь на приём к дерматологу-онкологу. Своевременно начатое адекватное лечение узловой меланомы позволит сохранить вам жизнь.
Читайте также:
