Причины и механизмы развития тератом шеи. Диагностика тератом шеи плода
Добавил пользователь Дмитрий К. Обновлено: 21.01.2026
Лимфангиома - это доброкачественная опухоль, в основе которой обычно лежит врожденная аномалия лимфатической системы. Очаги поражения могут возникать на любом участке тела, выглядят как мягкотканные образования с бугристой поверхностью красно-бурой или синюшной окраски. Мальформация часто протекает бессимптомно, являясь косметической проблемой, но, достигая больших размеров, дает начало опасным состояниям. Основу диагностики составляет клиническое обследование, подтвержденное инструментальными методами (УЗДГ, МРТ, лимфографией очагов). В лечении применяют склеротерапию, радикальную операцию, малоинвазивные техники.
МКБ-10

Общие сведения
Лимфангиома является достаточно редкой патологией. По различным данным, она составляет 1,3-10,6% случаев всех сосудистых опухолей (в детском возрасте - до 25%), встречается с частотой от 1 на 20-250 тыс. поступлений в хирургические стационары. Лимфатические мальформации занимают второе место среди мягкотканных образований челюстно-лицевой области. Обычно их выявляют у новорожденных и младенцев (90% случаев), реже в первые 2-3 года жизни ребенка, но могут диагностировать еще внутриутробно или гораздо позже во взрослом возрасте. Гендерная статистика противоречива: в то время как одни исследователи сообщают о преимущественном развитии поверхностных лимфангиом у женщин, другие наблюдают патологию в 3 раза чаще среди мужчин.

Причины лимфангиомы
Большая часть образований рассматривается как врожденные сосудистые мальформации, а не истинные опухоли. Обычно они возникают у плода в конце первого либо в начале второго триместра внутриутробного развития. Хотя происхождение патологии остается до конца не изученным, этиологическими факторами могут выступать:
- Аномалии эмбриогенеза. Возникновение патологии связывают с пороками эмбрионального развития лимфатической системы (дизонтогенезом). Указывают на роль сосудистого эндотелиального фактора роста (VEGF-C) и рецепторов к нему (VEGFR-3), влияющих на пролиферативную активность клеток.
- Геномные и генные мутации. Выявлено, что более половины случаев ангиом ассоциированы с хромосомными аберрациями у плода. Часто лимфангиомы наблюдают при синдромах Шерешевского-Тернера, Дауна, трисомии 13, 18. Аутосомно-доминантное наследование наблюдается при синдроме Нунан.
- Интоксикации. Нарушение развития лимфатических сосудов может опосредоваться внутриутробным токсическим повреждением. Описаны случаи опухолей у детей, родившихся от женщин, подвергшихся во время беременности воздействию свинца или его соединений.
Вторичный характер имеют опухоли, обусловленные нарушением лимфатического дренажа (поверхностные аномалии при лимфангите, лимфогранулеме, панникулите), связанные с мальротацией и заворотом кишечника (внутрибрюшные). Сосудистые мальформации могут развиваться после механической травмы, в частности, на фоне синдрома Горхэма-Стоута.
Патогенез
Механизмы развития лимфангиомы изучены недостаточно хорошо. Основным патологическим процессом многие исследователи называют объединение лимфатических цистерн в глубоком подкожном пространстве. Они отделены от нормальной сосудистой сети, но сообщаются с поверхностными капиллярами через вертикальные расширенные каналы. Предположительно, цистерны возникают из примитивного лимфатического мешка, неспособного объединиться с остальной частью лимфатической системы в эмбриогенезе.
Гипертрофированные мышечные волокна, выстилающие секвестрированные участки, поддерживают ритмические сокращения стенки, что приводит к увеличению давления с дилатацией восходящих к коже каналов. Вокруг измененных лимфатических сосудов поверхностных и глубоких отделов дермы происходят процессы фиброза, эпидермис подвергается акантозу, папилломатозу, гиперкератозу. Некоторые варианты лимфангиом сопровождаются выраженным инфильтративным ростом, но без разрушения тканей. Метастазов опухоли не дают.
Классификация
Исходя из локализации, различают поверхностные (кожи, подкожной клетчатки) и глубокие лимфангиомы. Первые могут поражать практически любую зону, особенно часто вовлекаются голова, шея, подмышечные впадины. Глубокие обнаруживаются во внутренних органах (печень, селезенка, почки) и полостях тела (абдоминальная, забрюшинное пространство, средостение). В клинической ангиологии распространена патоморфологическая классификация опухолей:
- Капиллярные (простые). Образуются при разрастании лимфатических капилляров кожи и подкожных тканей. Опухолевидные очаги имеют небольшие размеры, тонкостенные, охватывают ограниченные участки.
- Кавернозные. Характеризуются расширением довольно крупных протоков с образованием полостей и щелей, заполненных лимфатической жидкостью. Имеют петлистое строение из-за множества соединительнотканных перегородок, на разрезе напоминают губчатую ткань.
- Кистозные (гигромы). Представляют собой полости различного размера, изолированные от смежных лимфатических сосудов. Заполнены серозным, хилезным или геморрагическим содержимым. Бывают единичными или множественными, сообщающимися между собой.
Кроме того, встречаются смешанные опухоли (лимфангиофиброма, лимфгемангиома). По этиологии мальформации бывают первичными (врожденными) и вторичными (приобретенными). Критерий распространенности позволяет выделить локальные и диффузные формы, а с учетом влияния на близлежащие ткани и органы лимфангиомы могут протекать без видимых нарушений или сопровождаться явной дисфункцией и структурными деформациями.
Симптомы лимфангиомы
Клиническая картина определяется локализацией, гистологической структурой, распространением опухоли, анатомо-топографическими особенностями вовлеченных участков, эффективностью проводимого ранее лечения. Ангиоматозные очаги располагаются в любой области, где есть лимфоидная ткань. Часто поражаются лицо (губы, язык, околоушно-жевательная зона), туловище. Но в патологический процесс могут вовлекаться лимфатические узлы, внутренние органы, костная ткань. Развитие опухоли медленное, синхронное с ростом ребенка, в большинстве случаев бессимптомное.
Капиллярная лимфангиома начинается как небольшое постепенно уплотняющееся пятно. Образование имеет нечеткие границы и бугристую поверхность, покрытую мелкими (2-4 мм в диаметре) узелковыми элементами эластичной консистенции, окрашенными в розово-красный цвет. Площадь пораженной кожи со временем расширяется. Иного дискомфорта, кроме эстетического, аномалия обычно не приносит. Иногда из узелковых элементов просачивается лимфа, при травматизации они кровоточат. Увеличиваясь в объеме и приобретая диффузный характер, опухоль давит на подлежащие структуры, что может сопровождаться костными деформациями у детей.
При кистозной или кистозно-кавернозной лимфангиоме лица и шеи наблюдается ограниченная припухлость размером от 3 до 30 см в диаметре, обращенная наружу или в сторону ротовой полости. Кожа над ней обычной окраски или с цианотичным оттенком, растянута, свободна или спаяна с опухолевой массой. Поверхность очага гладкая или бугристая, консистенция мягкая, пальпация безболезненна. Характерен симптом флюктуации.
Особенностью обширных лимфангиом в полости рта, шеи, средостения является периодически возникающее воспаление. Это сопровождается лихорадкой, общей слабостью, появлением локальных симптомов - покраснения, отечности, резкой болезненности пораженной зоны. Воспалительный процесс длится 1-2 недели и постепенно стихает, делая опухоль более плотной.
Интраабдоминальная лимфангиома может давать картину объемного образования, сопровождаясь болью в животе, тошнотой и анорексией, признаками кишечной непроходимости. Симптомы «острого живота» нередко принимают за признак более распространенной хирургической патологии. У некоторых детей отмечают асимметричное увеличение живота с пальпируемой безболезненной опухолью, удовлетворительным общим состоянием. Лимфангиомы малых размеров протекают бессимптомно, выявляясь лишь дополнительными методами.
Осложнения
Несмотря на доброкачественный характер, лимфангиома считается потенциально опасным образованием. Сосудистые аномалии больших размеров в зоне шеи и головы плода блокируют его выход через родовые пути матери, сдавливают и смещают соседние структуры. Диффузное поражение дна ротовой полости может вызвать расстройства дыхания, вплоть до асфиксии, невозможность приема пищи. Мальформации орбитальной зоны приводят к зрительным нарушениям, а локализованные в брюшной полости сопровождаются кишечной непроходимостью, иногда разрываются.
Поверхностные лимфангиомы легко травмируются и кровоточат, воспаленные ангиодисплазии в шейно-лицевой зоне могут стать источником серьезных инфекционных осложнений. Сообщается о более высоком риске развития у пациентов эпителиоидной гемангиоэндотелиомы и лимфангиосаркомы. То есть лимфатическая аномалия является не просто косметическим дефектом - она может привести к выраженным функциональным расстройствам и стать причиной состояний, создающих реальную угрозу для жизни.
Диагностика
Предположить поверхностную лимфангиому несложно по характерной клинической картине, истечению лимфы при ее пунктировании. В диагностически сложных случаях, включая аномалии глубокой локализации, врачу-лимфологу необходимы данные методов инструментальной визуализации:
- Ультрасонография опухоли. УЗДГ поверхностных лимфангиом выявляет увеличение объема мягких тканей, повышение их акустической плотности с множественными гипо- и анэхогенными участками округлой или овальной формы, объединенными в единый конгломерат. Эхография определяет не только структуру и локализацию опухоли, но и состояние окружающих образований.
- Магнитно-резонансная томография. По результатам МРТ мягких тканей удается точно определить степень поражения и морфологические характеристики сосудистой мальформации. Результаты исследования помогают сформировать правильную лечебную тактику, избежав необоснованных хирургических вмешательств.
- Лимфография. Позволяет исследовать состояние лимфатических сосудов, определить размеры очага и его связь с соседними органами. Лимфография осуществляется путем введения непосредственно в опухоль водорастворимого контрастного вещества и выполнения серии прицельных рентген-снимков в двух проекциях.
В диагностике поверхностной ограниченной лимфангиомы помогает дерматоскопия, определяющая узелки с прозрачной жидкостью и выраженный лакунарный рисунок. При накоплении кровянистого содержимого отличия от гемангиомы помогает установить гистологическое исследование, дополненное иммуногистохимическими тестами (с антигеном фактора VIII, ламинином).
Лечение лимфангиомы
Ни одна из консервативных стратегий терапии не доказала своей эффективности при лимфатических мальформациях. Обеспечить уменьшение опухолевой массы или полное ее удаление могут лишь инвазивные методики. Способ коррекции выбирают, опираясь на локализацию лимфангиомы, размеры, глубину залегания, распространение, наличие осложнений. Допустимы следующие варианты:
- Склеротерапия. Введение в сосудистую аномалию склерозирующих веществ (блеомицина, пицибанила, этоксисклерола) ведет к сокращению ее размеров. Склеротерапия дает хороший косметический результат, а потому более предпочтительна при поражении шейно-лицевой зоны. Показана перед операцией или при невозможности выполнить полную резекцию.
- Радикальное иссечение. При удалении опухолевого очага наиболее целесообразно традиционное хирургическое вмешательство. Радикальную эксцизию считают методом выбора при крупных кавернозных образованиях и необходимости выполнения ургентной операции. Однако удаление глубоких мальформаций сопровождается высоким риском рецидива.
- Малоинвазивные методы. Лечение поверхностных лимфангиом может проводиться углекислотным лазером, криотерапией, электрокоагуляцией. Они менее травматичны по сравнению с традиционным иссечением, позволяют сократить сроки реабилитации. Иногда для получения значимого эффекта достаточно всего одной процедуры.
В послеоперационном периоде для оценки полученных результатов и риска рецидива выполняют контрольные исследования. Назначаются нестероидные противовоспалительные, антибактериальные средства, при локализации опухолей на нижних конечностях применяется компрессионная терапия.
Прогноз и профилактика
Лимфангиомы являются доброкачественными лимфатическими пороками развития, а не истинными опухолями. Но приобретая крупные размеры, они способны провоцировать функциональные расстройства и приводить к развитию жизнеугрожающих состояний. Своевременная коррекция делает прогноз благоприятным, хотя риск рецидива все же существует. Учитывая преимущественно врожденный характер аномалий, мероприятия первичной профилактики не разработаны. Вероятность рецидивирующего течения уменьшается оптимальным выбором лечебной тактики.
1. Лимфангиома в практике акушера-гинеколога/ Корбут И.А. и др.// Проблемы здоровья и экологии. - 2016. - № 4(50).
2. Лимфангиомы брыжейки тонкой кишки у детей (обзор литературы и собственные клинические наблюдения)/ Шароев Т. А., Бурков И. В. и др.// Российский вестник детской хирургии, анестезиологии и реаниматологии. - 2012 - №2.
3. Лечение лимфангиомы лазером на парах меди/ Ключарева С.В. и соавт.// Российский журнал кожных и венерических болезней. - 2016 - №9(6).
Киста шеи
Киста шеи - это полое патологическое образование, которое располагается в области шеи и содержит жидкость или кашицеобразную массу. Относится к числу врожденных патологий, может быть боковой или срединной. Боковые кисты выявляются сразу после рождения, срединные могут обнаруживаться по мере роста ребенка или становиться случайной находкой в ходе каких-либо медицинских исследований. Возможные осложнения - нагноение, образование свища и злокачественное перерождение. В большинстве случаев кисты шеи подлежат хирургическому удалению. Пункции кисты неэффективны, поскольку в последующем в ее полости снова скапливается содержимое. Консервативного лечения не существует.

Киста шеи - полое опухолевидное образование, располагающееся по передней или боковой поверхности шеи. Формируется при нарушениях на ранних стадиях эмбрионального развития. В некоторых случаях сочетается с врожденным свищом шеи. Иногда свищ образуется уже в детском или даже взрослом возрасте в результате нагноения кисты. Возможно перерождение кисты шеи в злокачественную опухоль. Лечение только хирургическое.
Боковые кисты шеи обычно выявляются при рождении ребенка, срединные обнаруживаются в возрасте 4-7 или 10-14 лет, иногда протекают бессимптомно. У одного из 9-10 больных боковая киста наблюдается в сочетании с врожденным свищом шеи. Примерно в 50% случаев кисты нагнаиваются, а свищ формируется в результате опорожнения гнойника через кожу.
Причины
Боковая киста шеи представляет собой полость между жаберными бороздами, которые в норме должны исчезать по мере развития плода. Она формируется при аномалии развития жаберных щелей на четвертой-шестой неделях беременности. Срединная киста образуется при перемещении зачатка щитовидной железы из места ее формирования на переднюю поверхность шеи по щитовидно-язычному протоку. Это происходит на шестой-седьмой неделях беременности.
Врожденный свищ не является самостоятельной патологией и всегда сочетается с боковой или срединной кистой шеи. Выделяют два вида свищей: полные (с двумя выходными отверстиями: на коже и слизистой полости рта) и неполные (с одним отверстием, которое может располагаться как на коже, так и на слизистой).
Виды кисты шеи
Боковые кисты шеи
Боковые кисты шеи встречаются чаще срединных (примерно в 60% случаев). Они располагаются на передне-боковой поверхности шеи, в ее верхней или средней трети, кпереди от кивательной мышцы и локализуются прямо на сосудисто-нервном пучке, рядом с внутренней яремной веной. Бывают как многокамерными, так и однокамерными. Боковые кисты шеи большого размера могут сдавливать сосуды, нервы и расположенные рядом органы.
Симптомы
При отсутствии нагноения или сдавления сосудисто-нервного пучка жалоб нет. В ходе осмотра выявляется округлое или овальное опухолевидное образование, особенно заметное при повороте головы пациента в противоположную сторону. Пальпация безболезненна. Киста имеет эластическую консистенцию, подвижна, не спаяна с кожей, кожные покровы над ней не изменены. Как правило, определяется флюктуация, свидетельствующая о наличии жидкости в полости кисты. При пункции в полости образования обнаруживается мутная жидкость грязновато-белого цвета.
Осложнения
При нагноении киста шеи увеличивается в размере, становится болезненной. Кожа над ней краснеет, выявляется локальный отек. В последующем формируется свищ. При вскрытии на кожу устье свища располагается в области переднего края кивательной мышцы. При вскрытии на слизистую полости рта устье находится в области верхнего полюса небной миндалины. Отверстие может быть как точечным, так и широким. Кожа вокруг устья нередко покрывается корками. Наблюдается мацерация кожных покровов и гиперпигментация.
Диагностика
Диагноз боковой кисты шеи выставляется на основании анамнеза и клинической картины заболевания. Для подтверждения диагноза выполняют пункцию с последующим цитологическим исследованием полученной жидкости. Могут использоваться такие дополнительные методы исследования, как УЗИ, зондирование и фистулография с рентгенконтрастным веществом.
При неинфицированной кисте шеи проводится дифференциальная диагностика с лимфогранулематозом и внеорганными опухолями шеи (липома, невринома и т. д.). Нагноившуюся кисту дифференцируют от аденофлегмоны и лимфаденита.
Срединные кисты шеи
Срединные кисты в травматологии составляют около 40% от всех кист шеи и располагаются на передней поверхности шеи, по средней линии. При осмотре выявляется плотное, безболезненное, четко отграниченное образование эластической консистенции диаметром до 2 см , не спаянное с кожей. Киста незначительно подвижна, спаяна с телом подъязычной кости, смещается при глотании. В ряде случаев опухолевидное образование располагается в корне языка. При этом язык приподнимается, возможны нарушения речи и глотания.
Срединные кисты нагнаиваются чаще боковых - примерно в 60% случаев. При инфицировании образование увеличивается в размере, становится болезненным. Окружающие ткани отекают, кожа краснеет. При вскрытии гнойника образуется свищ с устьем, расположенным на передней поверхности шеи, между щитовидным хрящом и подъязычной костью. Если свищ открывается в ротовую полость, его устье располагается на передней поверхности языка, на границе между его корнем и телом.
Диагноз срединной кисты выставляется на основании анамнеза и клинических данных. В качестве методов инструментальной диагностики используется УЗИ и пункция кисты с последующим цитологическим исследованием. При пункции получают тягучую мутную жидкость желтоватого цвета, содержащую лимфоидные элементы и клетки многослойного плоского эпителия. Для исследования свищевых ходов применяется фистулография и зондирование.
Срединную кисту шеи дифференцируют от струмы языка, дермоидной кисты, лимфаденита, специфических воспалительных процессов и аденомы аномально расположенной щитовидной железы.

КТ шеи. Слева от средней линии в сонном пространстве кистозное образование (кистозно измененный лимфоузел).
Лечение кисты шеи
Лечение кист шеи только оперативное. Объем операции определяется состоянием больного, наличием и видом осложнений. У пожилых больных с тяжелыми сопутствующими заболеваниями выполняется аспирация содержимого кисты с последующим промыванием ее полости антисептическими препаратами. В остальных случаях этот метод не используется из-за недостаточной эффективности и высокого риска развития рецидивов.
- Неосложненные кисты. Хирургическое удаление кисты шеи показано при всех боковых кистах, срединных кистах любого размера в детском возрасте и срединных кистах диаметром более 1 см у взрослых. Для предупреждения рецидивов кисту иссекают вместе с капсулой. При хирургических вмешательствах по поводу срединной кисты также удаляют часть подъязычной кости, через которую проходит тяж от опухолевидного образования. При операциях по поводу боковой кисты возможны затруднения из-за расположенных рядом сосудов и нервов. В зависимости от размеров кисту корня языка могут удалять как через разрез на коже, так и через рот.
- Нагноившиеся кисты. При нагноении кисты ее полное удаление не показано. Выполняется вскрытие и дренирование. Показанием к экстренной операции является наличие острого воспалительного процесса, особенно - при закрытии свища и формировании абсцесса. В последующем проводятся регулярные перевязки с промыванием полости кисты антисептическими препаратами, назначается противовоспалительная терапия. Иногда полость кисты рубцуется. Если этого не происходит, ее удаление производят не раньше, чем через 2-3 месяца после ликвидации воспаления.
- Кисты со свищами. Срединные и боковые свищи шеи необходимо иссекать и удалять. Эта задача может быть сопряжена с рядом трудностей из-за тонкой стенки и извилистых ходов свища. Поэтому перед операцией в свищевой ход вводят зонд или окрашивающий препарат (бриллиантовый зеленый, метиленовый синий). В ходе операции удаляют все свищевые ходы, в том числе - тонкие и малозаметные, иначе возможен рецидив. Особой сложностью отличается операция по иссечению бокового свища шеи, поскольку в этом случае свищевой ход проходит между внутренней и наружной сонными артериями.
2. Клинико-морфологическая характеристика срединных, боковых кист и свищей шеи: автореферат диссертации/ Иванова С.В. - 2005
3. Источники развития, клинико-морфологическая характеристика и принципы лечения срединных кист шеи/ Ткаченко П.И., Белоконь С.А., Старченко И.И., Гуржий Е.В.// Журнал Гродненского государственного медицинского университета - 2014 - №2
Тератома шеи плода и ее причины. Способы диагностики и лечения
К редко встречаемым, как правило, доброкачественным по природе формированиям, принято относить тератому шеи. Ее варианты — кистозного, солидного либо комбинированного происхождения. Такие дефекты, локализацией которых является передний или же задний треугольник шеи, специалисты именуют цервикальной тератомой.
Врожденные дефекты развития плода всегда пугают будущих матерей. Поэтому так важно, вовремя вставать на учете по беременности и проводить соответствующие диагностические процедуры. Однако, тератома шеи плода не всегда выявляется внутриутробно, к примеру, при малых ее размерах. Патология довольно разнообразно по этиологическим и клиническим факторам, требует к себе пристального внимания и высокой квалификации врача для ее удаления. В большинстве случаев опухоль носит доброкачественный характер и не представляет угрозы для жизни новорожденного.
Каковы причины заболевания
На сегодняшний момент у специалистов не имеется единого мнения, почему у того или иного малыша сформировалась тератома. Высказываются следующие версии ее появления:
- Сбой внутриутробного формирования одного из сиамских паразитических близнецов. В опухолевой структуре могут наблюдаться не только отдельные фрагменты тканей, но и целые органы - к примеру, конечности, глаза, волосы, зубы.
- По мере развития и роста зародыша происходит патологическое смещение тканевых зачатков на самых ранних этапах эмбриогенеза. У эмбриона появляются хромосомные аномалии либо генетические мутации, наблюдающиеся в гонадоцитах еще до момента оплодотворения.
Специалистами выделяются следующие предрасполагающие факторы, способные привести при длительном воздействии к вышеописанным сбоям в хромосомном наборе:
- присутствие высоких концентраций канцерогенов в продуктах, воде, воздушных потоках;
- производственные факторы вредности у будущей матери;
- злоупотребление табачной, алкогольной продукцией; негативная наследственная предрасположенность.
Тератома шеи плода может достигать значимых размеров как к моменту его появления на свет, так и постепенно увеличиваться на протяжении жизни.
Важнейшие процессы деления клеток, а также дифференциации тканей и последующее формирование большинства органов наблюдается в первые месяцы беременности. Поэтому женщине в этот момент рекомендуется особенно внимательно относиться к собственному здоровью.
Какие существуют виды тератом шеи
В прямой зависимости от выраженности дифференцировки тканей, из которых сформировалась опухоль, принято выделять следующие виды новообразований:
- злокачественная, как правило, незрелая опухоль - тератобластома;
- доброкачественная - кистозная, либо солидная, зрелая тератома.
Тератобластомы, как правило, состоят из низкодифференцированных тканей, а также из клеток трофобласта, впоследствии входящих в структуру плаценты. Комбинации зачаточных элементов могут быть разнообразными. Подобный вид новообразования отличается склонностью к метастазированию. Они прогностически неблагоприятны.
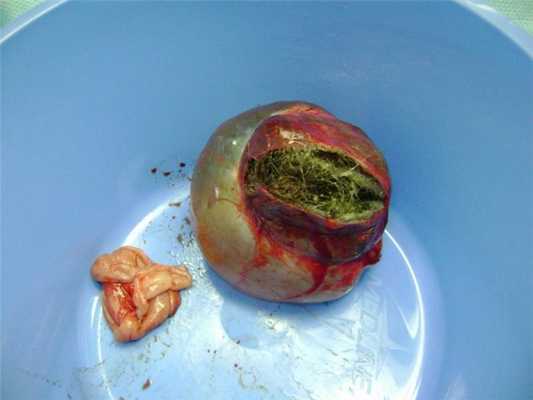
Высокодифференцированные элементы характерны для зрелых тератом. Преобладают: производные эктодермы, аналогичные волосам, коже, сальным либо потовым структурам. Если внутри опухоли имеется полость, ее принято именовать дермоидной кистой.
В отдельных случаях тератоидная опухоль могут быть представлена высокоспециализированной тканью одного какого-либо органа - монодермальный вариант
Вовлечение сосудистых элементов, нервного волокна или же органов дыхательной системы делает тератому смертельно опасной без проведения экстренного оперативного вмешательства.
Симптоматика
Поскольку тератома шеи плода - довольно редкое явление, своевременно выставить диагноз бывает затруднительно. Основные ее ранние признаки:
- размеры различные: от трех и более сантиметров;
- локализация преимущественно в районе шейного треугольника;
- структура, как правило, плотная, реже - рыхлая либо полужидкая;
- при пальпации свободно перемещается, не спаяна с окружающими тканями;
- рост медленный;
- склонности к рецидивированию не проявляет.
Из поздних симптомов специалистами указываются - патологический свист при дыхании, сдавливание структур трахеи, провоцирующее частые приступы удушья, дисфагия.
Поскольку локализация опухоли, как правило, наружная, выявить ее вполне возможно при осмотре новорожденного - или при проведении УЗИ плода, или же после появления крохи на свет. Раннее обращение к специалисту и своевременно проведенное комплексное лечение значительно повышают шансы малыша на выздоровление.
Опытному хирургу порою бывает достаточного одного взгляда на новорожденного, у которого имеется опухолевый дефект на шее, чтобы определиться с диагнозом. Однако, для подтверждения мнения специалиста, необходимо проведение ряда диагностических процедур:
- УЗИ - локализация, размеры новообразования, вовлечение в патологический процесс соседних тканей либо органов;
- рентгенография - для исключения метастазов в средостении, дыхательных структурах;
- КТ, МРТ - при возникновении сомнений, неясных ситуациях;
- ангиография - сосудистый рисунок опухоли, скорость кровотока в ней;
- лабораторное определение маркеров опухолей, гормонов - большинство тератом обладает способностью выделять в кровяное русло хорионический гонадотропин или альфа-фетопротеин, по которым специалисты судят о тератомной природе очага.
Обязательной методикой, помогающей выставить адекватный диагноз, является морфологическое исследование биоматериала, полученного в результате пункционной биопсии.
Тактика лечения
Традиционные лечебные мероприятия, помогающие избавиться от тератом иных локализаций, как правило, неприемлемы для опухолей шеи. Наиболее эффективной методикой, безусловно, является оперативное иссечение патологического очага в пределах здоровых тканей.
Объем хирургического вмешательства, его сложность, напрямую будут зависеть от размера новообразования и исходного состояния малыша, точной локализации опухоли и наличия каких-либо осложнений. Как правило, в ходе операции применяются хирургические отсосы для откачивания скопившейся внутри дефекта патологической жидкости.
Тератомы подлежат тотальному удалению в самые ранние сроки их диагностирования. Определенные сложности могут возникнуть при выявлении злокачественных тератомных новообразований, особенно с их прорастанием в соседние ткани и органы.
Помимо оперативного вмешательства, может потребоваться химио- либо лучевая терапия. Однако, тератомы, как правило, слабовосприимчивы к подобным лечебным методикам. Их применяют при невозможности радикальной операции.
Профилактика

Каких-либо специфических способов профилактики формирования тератом шеи у плода на сегодняшний момент не разработано, поскольку первопричина их появления окончательно не установлена.
С целью уменьшения риска генетических мутаций, способных привести к новообразованиям, будущим матерям специалисты рекомендуют вести максимально здоровый образ жизни:
- отказаться от всех вредных привычек;
- заранее пройти полный профилактический медицинский осмотр;
- перевести все имеющиеся хронические заболевания в стадию ремиссии либо вылечить их;
- скорректировать рацион - в нем должны преобладать овощи, разнообразные фрукты, витамины и полезные микроэлементы;
- отказаться от чрезмерных физических нагрузок;
- избегать психоэмоциональных потрясений и стрессов;
- стараться больше отдыхать.
Будущие отцы также не должны оставаться в стороне. Их роль сводится к оптимальной поддержке будущей матери их малыша, заботе о ее здоровье. Регулярное посещение наблюдающего беременность специалиста позволяет диагностировать такое отклонение в развитии ребенка, как тератома шеи, на раннем этапе ее появления и предпринять соответствующие меры.
Тератома
Тератома - эмбрионально-клеточная опухоль, развивающаяся из пластов эндо- экзо- и мезодермы. Может быть доброкачественной либо злокачественной. Располагается в яичках, яичниках либо экстрагонадно. Небольшие доброкачественные опухоли протекают бессимптомно. Крупные тератомы вызывают сдавление близлежащих органов с возникновением соответствующей симптоматики. Злокачественные новообразования могут давать метастазы. Диагноз выставляется на основании жалоб, осмотра, рентгенографии, УЗИ, КТ, МРТ, биопсии и других исследований. Лечение - операция, радиотерапия, химиотерапия.
Тератома - герминогенная опухоль, содержащая участки ткани или органы, нетипичные для расположения новообразования. Может включать в себя волосы, костную, мышечную, хрящевую, жировую, железистую и нервную ткань, реже - части человеческого тела (конечность, туловище, глаз). Обычно диагностируется в детском и юношеском возрасте. Иногда выявляется внутриутробно. Крупные тератомы, возникшие во внутриутробном периоде, могут препятствовать развитию плода и осложнять течение родов.
Тератомы составляют 24-36% от общего количества опухолей у детей и 2,7-7% - у взрослых. Постепенно увеличиваются в размере по мере роста организма. Часто манифестируют в периоды гормональной перестройки. В большинстве случаев тератомы считаются прогностически благоприятным заболеванием. Лечение осуществляют специалисты в области онкологии, гинекологии, урологии, андрологии, неврологии, отоларингологии, пульмонологии и других специальностей (в зависимости от локализации новообразования).
Этиофакторы развития тератомы точно не установлены. Предполагается, что опухоль возникает в результате нарушений эмбриогенеза. Тератомы происходят из первичных половых клеток, которые в процессе развития должны трансформироваться в яйцеклетки либо в сперматозоиды. Иногда этот процесс нарушается, в организме остаются недифференцированные гоноциты, которые под влиянием определенных факторов начинают трансформироваться и дают начало различным тканям человеческого тела.
Тератомы часто выявляются в тканях яичек либо яичников, однако могут возникать и экстрагонадно. Причиной нетипичной локализации тератом становится задержка продвижения эмбрионального эпителия к местам закладки гонад. 25-30% опухолей располагаются в области яичников, 25-30% - в зоне крестца и копчика, 10-15% - в ретроперитонеальном пространстве, 5-7% - в яичках, 5-7% в пресакральной области, 5% - в зоне средостения. Кроме того, тератомы могут локализоваться в области головного мозга (чаще - в желудочках мозга либо в зоне шишковидного тела), челюстей, полости носа или легких.
Существует также теория, согласно которой часть тератом возникает в результате феномена «эмбрион в эмбрионе» - ситуации, когда один из двух монозиготных близнецов на ранних стадиях развития «заворачивается» вокруг другого, и внутренний близнец превращается в своеобразное включение-паразита, грубо недоразвитого и неспособного к самостоятельному существованию. Доказательством этой теории являются гистологические исследования тканей некоторых нежизнеспособных эмбрионов.
С учетом особенностей гистологического строения различают:
- Зрелые тератомы - новообразования, при исследовании которых обнаруживается несколько дифференцированных тканей, являющихся производными одного и более зародышевых листков.
- Незрелые тератомы - опухоли, при изучении которых выявляются ткани эмбрионального строения, являющиеся производными трех зародышевых листков.
- Злокачественные тератомы - незрелые либо (реже) зрелые тератомы, сочетающиеся с хорионкарциномой, семиномой либо эмбриональным раком.
Выделяют зрелые тератомы кистозного и солидного строения. Солидная опухоль представляет собой плотный, гладкий либо бугристый узел. Ткань узла на разрезе неоднородная, светло-серая, с небольшими кистами и плотными включениями (очагами костной и хрящевой ткани). Зрелая кистозная тератома выглядит как крупный гладкий узел. На разрезе видны крупные кисты, содержащие слизь, мутную жидкость либо кашицеобразную массу. В полостях могут обнаруживаться костные и хрящевые включения, зубы или волосы.
При микроскопическом исследовании зрелых солидных и кистозных тератом выявляется аналогичная картина. Основа новообразований представлена фиброзной тканью, в которой видны беспорядочные включения других тканей: многослойного плоского эпителия, эпителия слизистых оболочек, костной, хрящевой, жировой и гладкомышечной ткани, ткани периферических нервов и головного мозга. Иногда в тератоме обнаруживаются фрагменты ткани легких и почек, а также участки железистой структуры, напоминающей ткань молочной железы, поджелудочной железы и слюнных желез. Кистозные зрелые тератомы представляют собой дермоидные кисты, стенки которых покрыты эпителием, содержащим волосяные фолликулы, сальные и потовые железы.
Незрелые тератомы на разрезе светло-серые, с небольшими кистами, содержат включения незрелого покровного эпителия, нейрогенного эпителия, поперечнополосатых мышц и хрящевой ткани. Зрелые тератомы считаются доброкачественными опухолями, незрелые рассматриваются как потенциально злокачественные. Озлокачествление наблюдается редко. При малигнизации новообразования дают лимфогенные и гематогенные метастазы. По своему строению метастатические опухоли напоминают незрелую тератому либо какой-то из ее компонентов.
Отдельные виды тератом
Тератомы яичка составляют примерно 40% от общего количества герминогенных новообразований у мужчин. Небольшие опухоли могут протекать бессимптомно, крупные узлы легко обнаруживаются, поскольку вызывают внешнюю деформацию яичка. Обычно начинают расти в пубертатном периоде. У взрослых мужчин выявляются крайне редко. Могут быть зрелыми, незрелыми и злокачественными. Особую опасность представляют редко встречающиеся незрелые малигнизировавшиеся тератомы в области неопустившегося яичка - подобные новообразования достаточно долго протекают бессимптомно, не выявляются при обычном осмотре и диагностируются на поздних стадиях.
Тератомы яичника диагностируются чаще опухолей яичка. Составляют 20% от общего количества новообразований яичников. В большинстве случаев представляют собой зрелые узлы кистозного строения. Иногда встречаются незрелые тератомы. Часто протекают бессимптомно, становятся случайной находкой при проведении исследований в связи с подозрением на другие заболевания. Могут активизироваться в периоды гормональной перестройки (в подростковом возрасте, в период гестации, реже - в период климакса).
Крестцово-копчиковая тератома - самая распространенная врожденная опухоль. Крестцово-копчиковая тератома представляет собой округлое опухолевидное образование диаметром от 1-2 до 30 см. Девочки страдают чаще мальчиков. Крупные тератомы провоцируют смещение внутренних органов и могут вызывать нарушения развития плода. Возможны аномалии развития таза, смещение прямой кишки, атрезия уретры или гидронефроз. Большие опухоли с интенсивным кровоснабжением могут провоцировать развитие сердечной недостаточности. С учетом особенностей расположения выделяют 4 вида тератом: преимущественно наружные, наружно-внутренние, внутренние и пресакральные. Крупные тератомы могут осложнять течение родов. Новообразования удаляют хирургическим путем в первые полгода жизни ребенка.
Тератома шеи - редко встречающееся новообразование. Обычно диагностируется сразу после рождения. Мелкие опухоли иногда остаются нераспознанными и выявляются после активизации роста. Размер тератомы может колебаться от 3 до 10-15 см. В зависимости от состояния близлежащих анатомических образований (наличия или отсутствия сдавления) протекают бессимптомно или проявляются затрудненным дыханием, синюшностью кожи, удушьем и затруднениями при приеме пищи.
Тератомы средостения обычно располагаются в переднем средостении, рядом с крупными сосудами и перикардом. Долгое время никак не проявляются. Обычно начинают расти в подростковом возрасте или в период гестации. Могут увеличиваться до 20-25 см. Сдавливают легкие, сердце, плевру и кровеносные сосуды. Сдавление внутренних органов сопровождается учащением сердцебиения, болями в сердце, одышкой и кашлем. При прорыве тератомы средостения в бронх или плевральную полость возникает синюшность кожи, удушье, повышение температуры тела, асимметрия грудной клетки, икота, иррадиирующие боли в области надплечья на стороне поражения. Возможно легочное кровотечение и развитие аспирационной пневмонии.
Тератома головного мозга выявляется редко. Обычно диагностируется у мальчиков 10-12 лет. Склонна к малигнизации, злокачественное перерождение наблюдается более чем в половине случаев. Долгое время протекает бессимптомно. При увеличении вызывает головную боль, тошноту и головокружение.
Для выявления крестцово-копчиковых тератом ведущую роль играет адекватное обследование плода в период внутриутробного развития. Диагноз обычно выставляют по результатам акушерского УЗИ. В остальных случаях диагностику осуществляют на основании жалоб, данных объективного осмотра, лабораторных и инструментальных исследований. При тератомах средостения и крестцово-копчиковых новообразованиях назначают обзорную рентгенографию, при необходимости проводят рентгенконтрастные исследования и ангиографию.
Высокоинформативным способом диагностики тератом является КТ пораженной области. Методика позволяет определить форму, размер и строение опухоли, а также оценить ее взаимосвязь с другими анатомическими структурами. При подозрении на наличие метастазов назначают КТ, МРТ, рентгенографию грудной клетки, сцинтиграфию и другие исследования. В качестве уточняющего метода применяют анализ крови на хорионический гонадотропин и альфа-фетопротеин. Окончательный диагноз выставляют с учетом результатов пункционной биопсии и последующего микроскопического исследования материала.
Лечение тератомы
Лечение хирургическое. Доброкачественные опухоли обычно иссекают в пределах здоровых тканей. Исключением являются тератомы яичника. Девочкам и женщинам репродуктивного возраста при данном заболевании проводят частичную резекцию яичников, в преклимактерическом и климактерическом периоде осуществляют аднексэктомию, надвлагалищную ампутацию матки с придатками. Объем хирургического вмешательства при злокачественных тератомах определяется локализаций и распространенностью новообразования. В послеоперационном периоде назначают радиотерапию и химиотерапию.
Прогноз
Прогноз зависит от локализации и особенностей гистологического строения тератомы. При зрелых и незрелых доброкачественных опухолях исход обычно благоприятный за исключением крупных крестцово-копчиковых тератом. Выживаемость при новообразованиях данной локализации составляет около 50%. Причиной гибели становятся пороки развития, сдавление внутренних органов или разрыв тератомы в родах. При злокачественных опухолях прогноз определяется распространенностью процесса. Тератомы с семиномой протекают более благоприятно сравнению с тератомами в сочетании с хорионэпителиомой или эмбриональным раком.
Тератома причины, симптомы, методы лечения и профилактики
Тератома — это доброкачественное или злокачественное новообразование (дермоидная киста) из зародышевых листков, которое может локализоваться как на внутренних органах, так и снаружи тела. Разрастания имеют разные размеры, очертания и внутренний состав. Внутри опухоли могут находиться всевозможные виды тканей, а также жидкость различной консистенции. Развивается вследствие генетических факторов, инфекций и патологий плода в утробе матери, радиационной интоксикации, вредных привычек и других патогенов. Лечением занимаются онколог, иммунолог, генетик, уролог, гинеколог и прочие профильные специалисты.

Симптомы тератомы
Большинство разрастаний, локализация которых сосредоточена внутри организма, протекают практически бессимптомно и обнаруживаются только при обследовании на наличие других отклонений. Болезнь может сопровождаться повышением температуры тела, покраснениями кожи, отеками и воспалениями. Если опухоль развивается на наружной области тела, ее можно идентифицировать по следующим признакам:
- наличие крупных упругих узелков
- внешняя деформация места поражения
- аномалии развития позвоночника
- патологии почек и печени
- смещение внутренних органов
- осложнения во время беременности
- сердечная недостаточность
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Октября 2022 года
Содержание статьи
Существует несколько теорий врачей, согласно которым можно выделить основные причины патологии:
- патологические изменения эмбриона в период формирования и созревания
- деформация зрелых половых клеток во время зачатия
- задержка развития структуры плода и его органов
- аномальное формирование близнецов в яйцеклетке
- гормональные сбои в период менопаузы у женщин
- курение и алкоголизм во время беременности
- наследственная предрасположенность
- инфекции и воспаления в утробе
- передозировка гормональных препаратов
- осложнения после интоксикации
- острые отравления химикатами
Стадии развития тератомы
Различают три формы развития дермоидной кисты:
- Зрелая. Наросты, которые образуются из одного или двух зародышей, носят доброкачественный характер. Имеют солидное (плотное с бугорками) или кистозное (в виде крупного узла с гладкой поверхностью) строение. Внутри нароста наблюдаются хрящевые, костные, жировые ткани, волосы.
- Незрелая. Разрастания, производные из трёх зародышей. Внутри имеют небольшие кисты, частицы эпителия, хрящей, мышц, сальных желез. Считаются потенциально злокачественными и нуждаются в регулярной диагностике состояния.
- Злокачественная. Зрелые или незрелые опухоли, которые часто сопровождаются дегенерациями хориона, раком эмбриона или яичка. Способствуют появлению метастазов и патологий лимфатических путей.
Разновидности
Тератома может возникать во многих участках тела и организма — в головном мозге, кишечнике, яичке, яичниках, на копчике, в лёгких и грудине, на шее и лице.
Тератома головного мозга
Редкое проявление внутримозгового новообразования, имеет злокачественное течение. Сопровождается метастазами в черепе, сосудистых разветвлениях, позвоночном столбе, печени и органах дыхания. Происходит из-за нарушений формирования хромосом. Симптомы:
- головные боли
- тошнота и рвота
- головокружения
- раннее половое созревание
- гормональный дисбаланс
Тератома шеи и лица
На лице возникает крайне редко, на шее обычно наблюдается у новорождённых. Патологию можно удалить хирургическим способом в первые месяцы рождения ребёнка. На шее нарост располагается сзади или спереди, мешает здоровым функциям дыхания и пищеварения. Сопровождается удушьем, одышкой, сложностью глотания и разговора.
Тератома яичка
Обычно опухоль обнаруживают во время обследования в период полового созревания мальчиков. Может быть зрелой и незрелой. Хирургическое вмешательство даёт 95% гарантии отсутствия случаев рецидива заболевания.
Тератома яичника
Чаще диагностируют у женщин, которые перенесли ТОРЧ-инфекции или забеременели после 40 лет. В разных случаях носит доброкачественный или злокачественный характер. Характерные признаки:
- ощущение тяжести внизу живота
- интенсивные боли в период менструации
- ноющей болевой синдром сбоку туловища
- учащённые позывы в туалет
- анемия разных форм
Тератома средостения и лёгких
При поражении лёгких разрастание возможно обнаружить на снимке флюорографии. Локация нароста сосредоточена обычно в верхней части органа. Есть риск перерастания болезни в саркому. При поражении средостения патогенные клетки затрагивают плевральную полость, перикард, кровеносные сосуды, полую вену и аорту. Объём опухоли может достигать 20 сантиметров.
Тератома крестцово-копчикового отдела позвоночника
Представляет собой своеобразный отросток в нижней части позвоночника, напоминающий хвост. Растёт обычно вперёд или внутрь тела, что грозит повреждениями внутренних органов малого таза и живота. Особенно неблагоприятно сказывается на женском здоровье и вызывает бесплодие.
Каудальная тератома
Врождённая патология, которая локализуется в клетчатке прямой кишки. Такая форма болезни угрожает появлением фистул в прямой кишке или коже.
Чтобы своевременно выявить дефект, необходимо регулярно делать акушерское УЗИ во время беременности. Исследование позволяет обнаружить отклонения мягких и соединительных тканей. Обследовать яички, яичники и внутренние органы можно с помощью КТ и МРТ, которые показывают сведения о расположении отростков, их содержании и степени тяжести. Исследование проводится на клеточном уровне. Также врачи применяют ангиографию и контрастную рентгенографию.
Читайте также:
- Синдром Троттера (Trotter)
- Симптомы пареза верхнего гортанного нерва (паралича) и его лечение
- Рентгенограмма, КТ при синдроме Огилви (илеусе толстой кишки)
- Ошибки диагностики туберкулезного менингита. Пример менингита специфической этиологии
- Примеры кальцинированного типа астроцитарной гамартомы сетчатки
