Причины уменьшения кальция в крови - гипокальциемии
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
Причиной низкого уровня кальция может быть дисфункция паращитовидных желез, рацион питания, заболевания почек или прием некоторых лекарственных препаратов.
По мере прогрессирования гипокальциемии часто возникают мышечные судороги, дезориентация, депрессия и забывчивость, покалывание губ, пальцев и ступней, а также ригидность или боль в мышцах.
Как правило, заболевание выявляется при обычных анализах крови.
Врачи могут назначить препараты кальция и витамина D для лечения гипокальциемии.
Кальций — один из электролитов Общие сведения об электролитах Более половины массы тела состоит из воды. Врачи считают, что вода организма ограничена различными пространствами, которые называются жидкостными компартментами. Три основные компартмента: жидкость. Прочитайте дополнительные сведения организма, которые являются минералами Общие сведения о минералах Минералы необходимы для нормального функционирования клеток организма. Организму необходимо относительно большое количество: кальция; хлорида; магния; фосфата; Прочитайте дополнительные сведения , переносящими электрический заряд, когда они растворены в жидкостях организма, таких как кровь (но большая часть кальция в организме не заряжена). Хотя большая часть кальция Общие сведения о роли кальция в организме Кальций — один из электролитов организма, которые являются минералами, переносящими электрический заряд, когда они растворены в жидкостях организма, таких как кровь, но большая часть кальция. Прочитайте дополнительные сведения сохраняется в костях, некоторая его часть также циркулирует в крови. Приблизительно 40 % кальция в крови связано с белками крови, в частности, с альбумином. Связанный с белком кальций действует как резервный источник кальция для клеток, но не функционирует активно в организме. На функции организма влияет лишь несвязанный кальций . Таким образом, гипокальциемия создает проблемы только при низком уровне несвязанного кальция . Несвязанный кальций имеет электрический (ионный) заряд, поэтому его также называют ионизированный кальций .
Причины гипокальциемии
Обычно гипокальциемия возникает при значительной потере кальция с мочой или при недостаточном поступлении кальция из костей в кровь. Причины гипокальциемии включают:
отсутствие ответа на нормальный уровень паратиреоидного гормона (псевдогипопаратиреоз);
Гиперкальциемия: понятие, причины и развитие, проявления, лечение
Кальций (Calcium, Ca) - «мягкий камень», «мягкий металл», придающий твердость и прочность костной ткани и зубной эмали. Кальций был открыт в самом начале 19 века (1808 г), но никто тогда и подумать не мог, насколько важен этот элемент в биологическом смысле.
Казалось бы, чем больше кальция в организме, тем здоровее будут наши кости, тем белоснежнее будут улыбки. Ан нет, в организме, да не в крови. Все дело в том, что кальций - внутриклеточный катион (Са2+), сосредоточенный преимущественно в костях, а в периферическую кровь в больших количествах выходит при патологических состояниях, покидая место своего привычного обитания (в крови кальция всего ничего - только 1% от общего количества, границы нормальных значений для лабораторных исследований - от 2,1 до 2,6 ммоль/л). Обнаружение гиперкальциемии при проведении биохимического анализа крови заставляет врача задуматься о тех нарушениях, которые могли привести к подобному результату.
Все во власти гормонов?
Предпосылок, заставивших внутриклеточный катион кальций покидать клетки костной ткани, довольно много. Хотя на первый план, безусловно, сами по себе напрашиваются выводы: кости испытывают страдания, происходит резорбция (разрушение) их структурных единиц. И, наверное, это и есть главная причина повышения концентрации общего кальция (связанного + ионизированного) в крови (гиперкальциемия)? Но почему этот процесс происходит? Что приводит к нему?
Известно, что костная система - основное хранилище кальция. Там он содержится в виде малорастворимых минералов (гидроксиапатитов) и соединений с фосфором, которые не столь устойчивы и очень легко распадаются при влиянии некоторых факторов. Поступая с продуктами питания и водой в ЖКТ, этот элемент всасывается и переходит в плазму, которая и доставляет его костям.
За обмен кальция в организме, в основном, отвечают 3 гормона:
- ПТГ, PTH, паратиреоидный гормон, гормон паращитовидных желез, паратгормон - он - самый сильный, поэтому главный;
- Кальцитонин - его вырабатывают С-клетки «щитовидки», он вступает в противоборство с паратгормоном, когда ПТГ перестает адекватно функционировать и необоснованно увеличивает уровень кальция в крови, то есть, способствует развитию гиперкальциемии. Конфронтация кальцитонина с ПТГ состоит в подавлении кальцитонином активности остеокластов, «пожирающих» костную ткань;
- Кальцитриол - метаболит витамина D, который побуждает всасывание кальция (Ca) и фосфора (P) в ЖКТ, а также помогает паратгормону, усиливая его действие в ходе обратного всасывания Ca в канальцах почек.
И все же главный из них - паратиреотропный гормон.
Влияние паратгормона
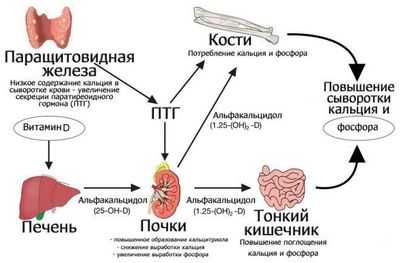
Если паратиреоидного гормона синтезируется сверх необходимости, на повышение кальция в плазме он перестает отвечать, а продолжает активно работать (например, при гиперпаратиреозе) - в крови гиперкальциемия будет обеспечена. Это происходит следующим образом:
- Под влиянием паратгормона начинают активно функционировать остеокласты - гигантские клетки-макрофаги, разрушающие кости и, тем самым, освобождающие путь кальцию из клеток;
- Кальций, находящийся в непрочной связи с фосфором, быстро покидает клетки и уходит в межклеточное пространство, фосфор также направляется следом;
- Усиливая реабсорбцию в канальцах почек, паратгормон уменьшает выведение кальция с мочой, чем повышает его уровень в крови (гиперкальциемия);
- Паратиреоидный гормон путем уменьшения реабсорбции фосфора в почках, усиливает его выведение из организма, что в конечном итоге приводит к увеличению концентрации кальция в крови, то есть, к гиперкальциемии.
Ввиду того, что гиперкальциемия - признак лабораторный, установленный после тестирования крови на предмет содержания кальция в этой биологической среде, повышенный уровень данного элемента предполагает поиск других лабораторных признаков, в первую очередь - исследование паратгормона. На основании полученных результатов выделяют две формы патологии (два лабораторных симптома).
а. Гиперкальциемия с высокими значениями паратиреоидного гормона характерна для:
- Гиперплазии паращитовидных желез (ПЩЖ);
- Доброкачественной опухоли одной из ПЩЖ (аденома вырабатывает паратгормон);
- Синдрома множественной эндокринной неоплазмы;
- Состояний, обусловленных воздействием медикаментозных средств.
б. Гиперкальциемия с низкой концентрацией паратиреоидного гормона, формируется в случаях:
- Слишком высокой продукции ПТГсП, что бывает при злокачественных опухолях молочной железы, саркоидозе, туберкулезном процессе (внелегочном), карциноме легких или почек, метастазах из других органов в костную систему (кости относятся к органам-мишеням);
- Множественной миеломы;
- Интоксикаций, вызванных избыточным поступлением витамина D либо A.
Стало быть, причины поражения (рассасывания) костей, в основном, кроются в неправильном поведении гормонов, регулирующих кальциевый обмен? Значит, они одновременно являются причинами повышения данного элемента в плазме крови?
Все причины гиперкальциемии
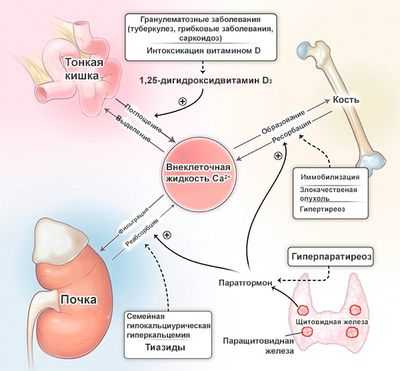
Роль гормонов, которые заняты повышением и снижением уровня кальция в зависимости от нужд организма, очевидна и неоспорима. Однако существуют и другие причины, не связанные с функционированием гормонов, поэтому вряд ли читатель получил полные ответы на вопросы, возникающие в отношении своего собственного заболевания. В связи с этим, целесообразно дополнить перечень причин, уточнив, какая патология ведет к увеличению концентрации данного макроэлемента в крови или что пациент делает не так, повышая своими действиями уровень кальция в плазме. Итак, это:
- Первичный гиперпаратиреоз:
- непостоянный, эпизодический;
- как один из симптомов синдрома множественной эндокринной неоплазмы - МЭН;
- Онкологический злокачественный процесс:
- новообразования, синтезирующие паратиреоидный гормон связывающий протеин - ПТГсП;
- высокая концентрация кальция в крови, обусловленная патологическим растворением костей при множественной миеломе, лейкемии, лимфоме (отдельные варианты опухолей лимфатической системы способны самостоятельно вырабатывать ПТГсП);
- редкая патология - эктопическое выделение паратгормона злокачественным новообразованием (неадекватная продукция ПТГ опухолями различных локализаций);
- Гранулематозные процессы:
- саркоидоз - под влиянием фермента саркоидозных гранул неактивный предшественник витамина D3 переходит в активную форму - кальцитриол [1,25(OH)D3], стимулирующий клетки (остеокласты), которые начинают разрушать костную ткань, что является причиной выхода кальция в кровеносное русло (паратиреотропный гормон угнетается излишком Са).
- Эндокринопатии:
- Тиреотоксикоз (гипертиреоз - болезнь, возникающая в результате усиленной функции щитовидной железы, а избыточное количество тиреоидных гормонов также разрушает костную ткань);
- феохромоцитома - опухоль надпочечников, способная сама синтезировать ПТГсП;
- недостаточность коры надпочечников (острая) - лечение гормонами коры надпочечников быстро снижает уровень кальция до нормы;
- Воздействие фармацевтических средств:
- препараты, в состав которых входит литий - он увеличивает продукцию ПТГ и повышает обратное всасывание Са в почках;
- тиазидовые диуретики;
- большие дозы витамина Д;
- высокий уровень витамина А в организме, гиперавитаминоз А дает разнообразную симптоматику: увеличение содержания Ca в плазме, переломы костей в результате остеопороза, воспаление десен, покраснение кожных покровов, облысение;
- Молочно-щелочной синдром (абсорбтивная форма гиперкальциемии):
- может формироваться у людей, без меры употребляющих молоко, которое, как известно, является источником данного макроэлемента;
- у пациентов с проблемами ЖКТ, постоянно «гасящих» изжогу антацидными препаратами, в составе которых присутствует кальций.
- Прочие предпосылки повышения кальция в крови:
- длительная иммобилизация, которая может способствовать разрушению костей и выходу Са в кровоток;
- синдром длительного сдавления (краш-синдром) с развитием острой почечной недостаточности - ОПН (при разрушении мышечной ткани начинают «получать свободу» и ионы кальция);
- туберкулезный процесс в костях;
- пересадка почки;
- обезвоживание организма;
- гипокальциуретическая гиперкальциемия - редкая наследственная патология, обусловленная расстройствами эндокринной (околощитовидные железы) и выделительной (почки) системы;
- инфантильная идиопатическая гиперкальциемия (синдром Вильямса-Бойрена);
- хроническая воспалительно-дистрофическая патология кишечника (энтероколит) в стадии, не поддающейся лечению;
- болезнь Педжета.
Как правило, все перечисленные причины вызывают гиперкальциемию у взрослых. У детей подобное состояние наблюдается нечасто, в основном, у младенцев недоношенных и слабых. Гиперкальциемия у детей, если она не идиопатическая, обычно симптомов не дает, лечение ее - соблюдение диеты, рекомендованной врачом. Наиболее частой причиной у самых маленьких детей служит передозировка витамина D, который назначают буквально с первых месяцев жизни. Или же болезнь, полученная по наследству - идиопатическая форма гиперкальциемии.
Симптомы гиперкальциемии

Признаки повышенной концентрации Са в крови можно и не заметить, если концентрация элемента слегка отклоняется от верхней границы нормы. Степень выраженности клинических проявлений напрямую зависима от тяжести патологии (чем выше Са+, тем ярче симптомы).
- Легкая форма обычно протекает без всяких признаков болезни, человек не жалуется на усталость, работает в привычном режиме и к врачам не обращается. Умеренная степень гиперкальциемии начинает вносить дискомфорт: часто возникает беспричинная сонливость средь бела дня, появляется слабость, падает настроение и аппетит. По-настоящему лишает покоя выраженная степень гиперкальциемии:
- На еду смотреть не хочется (вплоть до развития анорексии);
- Систематически мучают запоры и абдоминальные боли;
- Не покидает чувство тошноты, нередко случается рвота;
- Постоянно клонит ко сну;
- Выделяется большое количество мочи;
- Настроение - хуже некуда, ничто не радует, к работе душа не лежит;
- Мускулатура слабеет, двигательная активность падает;
- Появляются изменения со стороны сердца на ЭКГ (укорачивается интервал QT), заметно снижается частота сердечных сокращений (брадикардия), возникает риск остановки сердечной деятельности (асистолия);
- В почках идет процесс камнеобразования, поэтому все чаще досаждают приступы почечной колики;
- Не исключается формирование нефрокальциноза (известковой дистрофии) и хронической почечной недостаточности.
Особое состояние, требующее немедленной и интенсивной помощи - гиперкальциемический криз (ГК), который чаще всего развивается на фоне гиперпаратиреоза, протекающего относительно длительное время. ГК, кроме гиперпаратиреоза, может возникать при отравлении организма кальциферолом (витамин D), а также при высоком уровне Ca в крови, обусловленном злокачественным онкологическим процессом.
Кальциевая интоксикация начинает развиваться и становится заметной при концентрации элемента ≈ 3,5 ммоль/л и, если не принять никаких мер, то повышение уровня Ca до 3,9 ммоль/ создаст высокую вероятность развития криза. Симптомы ГК разнообразны, поскольку вытекают из нарушений функционирования различных органов и систем:
- Желудочно-кишечный тракт: отвращение к еде, практически неукротимая рвота, возможны кровотечения из ЖКТ, боли в желудке, признаки острого панкреатита (опоясывающая боль), запор;
- Выделительная система: значительное выделение мочи с появлением признаков дегидратации на первом этапе развития криза, затем - уменьшение количества мочи с последующим прекращением и образования ее, и выделения;
- Кожные покровы: нестерпимый зуд, расчесы;
- Опорно-двигательный аппарат: сильная болезненность в костях и мышцах, мышечная слабость;
- Центральная нервная система: состояние глубокой депрессии, спутанность сознания, психомоторное возбуждение, кома;
- Сердечно-сосудистая система: нарушение ритма, тромбозы, не исключается развитие ДВС-синдрома, остановка сердца.
При уровне кальция в пределах 4,9 ммоль/л появляются признаки шока последней, третьей, стадии (необратимый шок): тахикардия: ЧСС - выше 140 уд/мин, гипотония: АД - ниже 60 мм. рт. ст, ТºС - низкая, пульс - настолько слабый, что его не всегда удается определить.
Между тем, перечисленные выше симптомы (а тем более, признаки гиперкальциемического криза), в общем-то, могут прослеживаться у взрослых. У детей же сама гиперкальциемия - редкая патология, она если и случается, то чаще протекает без особых симптомов. Однако в качестве примера можно показать идиопатическую форму болезни, с которой борьба весьма сложна и растягивается на годы по причине ее наследственного характера.
Врожденная гиперкальциемия - «лицо эльфа»

Инфантильная идиопатическая гиперкальциемия (синдром Вильямса-Бойрена, синдром «лица эльфа») - диагноз детский, причем устанавливаемый сразу после рождения. Заболевание, связанное с повышенной чувствительностью к кальцитриолу (витамин D), формируется на генетическом уровне в период внутриутробного развития ребенка. Наряду с высокой гиперкальциемией, у детей, имеющих идиопатическую форму болезни, присутствуют другие расстройства обмена, которые закладывают основу богатой симптоматики. Таких детей в первую очередь выделяют своеобразные черты лица («лицо эльфа»):
- Лоб - большой и широкий, переносица - плоская;
- Разлет надбровных дуг - по срединной линии;
- Губы - довольно крупные, причем, нижняя губа пухлее верхней;
- Щеки - полные, «упитанные», несколько свисают вниз;
- Глаза - голубые, яркие;
- Зубы растут кривыми, впоследствии для выравнивания дети носят пластинку, однако почти всегда зубы остаются редкими;
- Лицо - треугольное (овал суживается книзу), поэтому небольшой подбородок выглядит заостренным.
Кроме «лица эльфа», у детей с идиопатической формой гиперкальциемии отмечается задержка как физического, так и интеллектуального развития. Хотя дети-эльфы в некоторых сферах (музыка, например) могут оказаться одаренными, дефицит наглядно-образного мышления, поведенческие и психологические нарушения, в большинстве случаев не позволяют обучение в обычной школе, в основном, в младших классах их переводят в коррекционное учебное заведение. Физическое здоровье детей с синдромом Вильямса с самого раннего возраста оставляет желать лучшего:
- Их тяжело накормить (снижение аппетита или его полное отсутствие, частые рвоты, запоры), поэтому они недобирают вес, растут хилыми и слабыми. Правда, потом ситуация может измениться в обратную сторону и масса тела может стать избыточной;
- Малыши плохо спят, рано проявляют гиперактивность, зато сидеть и ходить начинают с опозданием;
- В их моче изменяются качественные и количественные показатели: относительная плотность падает (гипостенурия), образованный и выделяемый объем урины - увеличивается (полиурия);
- При осмотре таких детей бросается в глаза сниженный тонус мышц (мышечная гипотония);
- Нередко у детей-эльфов диагностируются сердечные пороки.
По мере взросления ребенка идиопатическая форма оставляет и другие следы своего присутствия: концентрация фосфора в крови изменяется, расстраивается функция почек. По причине того, что кальций уходит из костей в кровь, костная ткань обызвествляется, заставляя страдать трубчатые кости. Однако кальций, постоянно циркулирующий в крови в избыточных количествах должен где-то оседать? И он находит себе место, откладываясь на сосудистых стенках (аорта), внутренних органах (легкие), слизистых оболочках (желудок).
Лечение идиопатической формы гиперкальциемии сложное и, скорее всего, пожизненное, ведь болезнь, кроме специфической внешности, с течением времени «обрастает» другими симптомами. Применяя схемы комплексной терапии, врач, наблюдающий ребенка, учит родителей, как минимизировать «сюрпризы» этой редкой болезни. У взрослого человека идиопатическая форма тоже никуда не исчезает, но с течением времени, вовлекая различные органы и системы в патологический процесс, создает все новые и новые проблемы, так что с последствиями заложенной в утробе матери патологией придется воевать всю жизнь.
Лечение гиперкальциемии

Прежде чем приступить к лечению описываемой патологии, врач внимательно изучает показатели крови (уровень кальция, ПТГ, других гормонов), ищет причину гиперкальциемии.
Если содержание элемента в крови не очень заходит за нормальные границы и не превышает значений 2,9 ммоль/л, то при условии сохраненной функциональной способности почек лечебные мероприятия ограничиваются употреблением жидкости в больших объемах.
В случаях, когда концентрация кальция неуклонно стремится вверх (при уровне 3,5 ммоль/л уже заметна кальциевая интоксикация) и превышает отметку 3,7 ммоль/л, появляются расстройства со стороны ЦНС, но при этом функция почек находится в пределах нормы, проводят инфузионную терапию (жидкость вводят в вену). Кроме этого, в подобных случаях прибегают к помощи мочегонных средств, которые займутся выведением лишнего кальция (фуросемид, например).
Хороший эффект при высокой гиперкальциемии идет от диализа, однако эту непростую и недешевую процедуру проводят в случаях тяжелых вариантов, когда другие способы избавиться от кальция недейственны.
Если же гиперкальциемия обусловлена дефицитом гормонов (к примеру, при недостаточности коры надпочечников) - используют гормональную терапию (кортикостероидные препараты, кальцитонин), которая будет препятствовать выходу кальция из костной ткани.
При гиперпаратиреозе проводят хирургическую операцию - удаляют железу, создающую проблемы подобного рода.
Гипокальциемия и гиперкальциемия: аспекты диагностики и лечения

Врач гинеколог-эндокринолог. Стаж 16+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 2000 руб.
- Запись опубликована: 18.09.2020
- Reading time: 5 минут чтения
Поддерживать нормальный уровень кальция в крови жизненно важно. Основные органы и элементы, вовлеченные в этот процесс, - желудочно-кишечный тракт, почки и кости, гормоны паратиреоидного гормона (ПТГ) и 1,25-дигидроксихолекальциферол (1,25-D 3). Последний также регулирует всасывание кальция в кишечнике.
Более 98% от общего кальция в организме находится в костях, из которых около 1% является динамичным и может проникать во внеклеточную жидкость посредством различных физических, химических и клеточных механизмов. И ПТГ, и 1,25-D 3 стимулируют остеокласты и вызывают резорбцию костей, что приводит к увеличению содержания кальция во внеклеточной жидкости. ПТГ также способствует образованию и реабсорбции кальция в дистальных отделах почечных канальцев.
Кальций в крови присутствует в 3 разных фракциях:
- 50% кальция биологически активен - кальций ионизированный;
- 40% связывается с белками и не фильтруется почками;
- 10% связан с анионами, такими как бикарбонаты, цитраты, сульфаты, фосфаты, лактаты.
Большая часть кальция, связанного с белками, связывается с альбумином, а остальная часть - с глобулинами.
Заболевания, при которых снижается общий белок, также снижают общий кальций, но мало влияют на ионизированный кальций. Каждые 10 г/л альбумина связывает 0,2 ммоль/л кальция, поэтому в случае гипоальбуминемии уровень кальция в крови следует соответственно пересчитать.
На это также влияет pH внеклеточной жидкости. Ацидемия снижает его связывание с белками, что приводит к увеличению ионизированного кальция. Каждое снижение pH увеличивает ионизированный кальций на 0,05 ммоль/л. Поправки на кальций для содержания альбумина или pH плохо репрезентативны для исследования ионизированного кальция. Последнее может выполнить большинство лабораторий, поэтому следует учитывать возможную патологию пациента, исследуя этот показатель.
Гипокальциемия
Гипокальциемия - это часто диагностируемая биохимическая аномалия, которая в более легких случаях может протекать бессимптомно и быть серьезной при угрожающих жизни кризах. Нормальный уровень кальция в крови составляет от 2,1 до 2,6 ммоль/л. Уровень ниже нормы называется гипокальциемией.
Наиболее частые причины:
Низкий уровень витамина D в крови . Чаще всего встречается у людей с низким уровнем солнечного света и низким содержанием витамина D. Потребность в витамине D особенно повышена у беременных и сразу после родов. Это связано с гипокальциемией у младенцев, находящихся на грудном вскармливании. Гипокальциемия с дефицитом витамина D также часто наблюдается у пациентов, применяющих противосудорожных средств, которые активируют ферменты, способствующие деградации витамина D.
В исследованиях оценивали уровни витамина D в крови детей, живущих в учреждениях для больных с плохо контролируемой эпилепсией. Его дефицит был выявлен у 75% пациентов. Основными факторами, вызывающими остеомаляцию, были недоедание и минимальное воздействие солнечного света.
У пациентов с заболеваниями тонкой кишки, такими как целиакия, гипокальциемия может быть следствием снижения всасывания витамина D и кальция. Гипокальциемия редко наблюдалась у лиц, принимавших продукты с низким содержанием кальция, если уровень витамина D у них был в норме.
Дисфункция паращитовидных желез . Чаще всего это вызвано хирургическим вмешательством на щитовидной железе или другими ятрогенными поражениями. Но также может быть идиопатическим, если причина остается неясной.
Снижение уровня ПТГ в крови приводит к потере кальция почками из-за нарушения образования 1,25-D3. В редких случаях аналогичные биохимические изменения может имитировать резистентность тканей к ПТГ, даже если уровни ПТГ в крови высоки. Это состояние называется псевдогипопаратиреозом, который является генетически гетерогенным заболеванием. У некоторых пациентов могут быть дефекты развития скелета (например, наследственная остеодистрофия Олбрайта), а у родственников пациентов могут быть нарушения метаболизма кальция различной степени. Иногда есть только фенотипические признаки этого синдрома.
Редкие причины : инфильтрация паращитовидных желез тяжелыми металлами (при гемохроматозе, талассемии), медью - при болезни Вильсона, метастазами - при онкологических заболеваниях. Также могут нарушить функцию паращитовидных желез дефицит или передозировка магния.
Клинические симптомы и обследование
Острая гипокальциемия носит симптоматический характер и требует немедленной медицинской помощи и госпитализации. Если уровень кальция в крови снижается постепенно, пациент может долгое время не ощущать симптомов.
Наиболее частые симптомы гипокальциеми:
- парестезии;
- мышечные спазмы;
- судороги;
- онемение вокруг губ.
Гипокальциемия также может проявляться ларингоспазмом, нервно-мышечной раздражительностью, когнитивными нарушениями, изменениями личности, удлинением интервала QT на электрокардиограмме или изменениями, имитирующими инфаркт миокарда или сердечную недостаточность.
Важно выяснить в семейном анамнезе возможную причину наследственного гипопаратиреоза. Генетические аномалии подозреваются по причине роста или умственной отсталости, нарушениях слуха.
Также является показанием для дальнейшего исследования операция на голове или шее в анамнезе. При осмотре пациента следует оценить наличие рубца в области шеи.
Гипокальциемия характеризуется симптомами Хвостека и Труссо.
- Симптом Хвостека выражается подергиванием верхней губы при перкуссии щеки перед мочкой уха на 2 см ниже разрастания челюсти (п. лицевой проекции).
- Симптом Труссо более точен. Если поместить тонометр на руку, надуть его выше систолического артериального давления и удерживать в течение 3 минут - возникает спазм мышц запястья.
Диагностическое обследование
При гипопаратиреозе выявляют низкий уровень кальция, ПТГ, 1,25-D3, гиперфосфатемию, гиперкальциурию. Рекомендуется тестирование на ионизированный кальций, особенно у тяжелых пациентов.
Лечение острой гипокальциемии
Когда общий уровень кальция составляет менее 1,9 ммоль/л или уровень ионизированного кальция менее 1 ммоль/л, или когда возникают симптомы гипокальциемии проводится внутривенное вливание кальция. Чтобы избежать экстравазации и раздражения окружающих тканей, что особенно характерно для хлорида кальция, рекомендуется вводить через центральный венозный катетер глюконат кальция.
1-2 мл 10%. ампулы глюконата кальция разводят в 50-100 мл декстрозы. Фосфаты и бикарбонаты нельзя добавлять вместе, чтобы избежать выпадения осадка.
При необходимости следует также назначать пероральные добавки кальция и витамин D. Следует устранять дефицит магния или алкалоз. Устойчивость периферических тканей к ПТГ может сохраняться в течение нескольких дней.
Лечение хронической гипокальциемии
В зависимости от причины следует назначать добавки кальция и магния, 25 (ОН) витамина D или 1,25 (ОН) витамина D. Пациентам следует сообщить, какие продукты питания или другие лекарства могут влиять на всасывание кальция.
При гипопаратиреозе целью лечения является поддержание количества кальция в крови в более низком диапазоне нормы, не вызывая гиперкальциурии и избегая образования камней в почках.
Обычно назначаются с добавками кальция аналоги активного витамина D (альфакальцидол или кальцитриол). Тиазидные диуретики могут снижать выведение кальция с мочой.
Гиперкальциемия
Гиперкальциемия - это состояние, при котором поступление кальция во внеклеточную жидкость превышает его утилизацию или удаление.
Первичный гиперпаратиреоз
Наиболее частые причины гиперкальциемии:
- Первичный гиперпаратиреоз . Это наиболее частая причина гиперкальциемии, обнаруживаемая более чем у половины пациентов. Патология чаще всего встречается у женщин и связана с доброкачественной аденомой паращитовидной железы. Карциномы паращитовидных желез очень редки. Повышенный уровень ПТГ в крови увеличивает количество 1,25-D3, что приводит к увеличению реабсорбции кальция в почечных канальцах и усилению резорбции костей. Заболевание диагностируется по выраженному увеличению ПТГ и небольшому увеличению кальция в крови при нормальной функции почек. После диагностики камней в почках, когда камни содержат до 6% кальция, у этих пациентов может быть первичный гиперпаратиреоз.
- Злокачественные новообразования . Гиперкальциемия вызывается прямым разрушением костей или секретируемыми ими кальциевыми факторами. Гиперкальциемия чаще всего вызывается плоскоклеточной карциномой легких, метастатическим раком груди. Также существует значительный риск миеломы, Т-клеточных опухолей, почечно-клеточной карциномы и других плоскоклеточных опухолей. Ряд опухолей продуцирует ПТГ-подобный белок, который действует аналогично ПТГ, но не может быть обнаружен обычными тестами.
- Тиазидные диуретики . Они увеличивают реабсорбцию кальция. Гиперкальциемия корректируется после отмены препарата. Гиперкальциемия часто встречается у более молодых пациентов, что вызвано ускоренной резорбцией костей. Особенно ярко выражено при почечной недостаточности.
- Гранулематозные заболевания (саркоидоз, туберкулез, проказа). Клетки гранулематозной ткани способны активировать витамин D, который увеличивает количество кальция в крови.
- Семейная гипокальциальная гиперкальциемия. Это аутосомно-доминантное наследственное заболевание, которое вызывает легкую гиперкальциемию, умеренную гипофосфатемию и снижение выведения кальция почками. Наследственная мутация рецептора кальция. Уровни ПТГ в норме.
- Тиреотоксикоз . Избыток гормонов щитовидной железы стимулирует остеокласты и увеличивает резорбцию костей;
- Отравление витамином D .
Чаще всего наблюдается гипокальциемия у пациентов с почечной недостаточностью. Правда, у этих пациентов бывают случаи и чрезмерного содержания кальция в крови. Обычно это происходит, когда основное заболевание (саркоидоз, миелома, травма) вызывает гиперкальциемию, и это становится причиной почечной недостаточности.
При длительной почечной недостаточности паращитовидные железы гиперплазируют и начинают функционировать автономно. После трансплантации почки эта вегетативная функция паращитовидных желез сохраняется, и наблюдается гиперкальциемия.
Симптомы гиперкальциемии зависят от количества кальция и скорости его увеличения.
Легкая гиперкальциемия, характерная для первичного гиперпаратиреоза, обычно протекает бессимптомно.
Более выраженная гиперкальциемия обычно вызывает неврологические, желудочно-кишечные и почечные симптомы.
- Неврологические симптомы варьируются от легкой сонливости до слабости, депрессии, летаргии, ступора или комы;
- Желудочно-кишечные симптомы - запор, тошнота, рвота, анорексия, язва желудка.
Гиперкальциурия может привести к нефрогенному недиабетическому диабету, что приводит к уменьшению объема циркулирующей крови и замедлению скорости клубочковой фильтрации. Это приводит к еще более быстрому увеличению количества кальция в крови. Гиперкальциемия также может привести к образованию камней в почках или кальцинозу.
Лечение гиперкальциемии зависит от ее тяжести и причины. Во-первых, можно прекратить прием отягчающих состояние препаратов, таких как тиазидные диуретики. Во-вторых, следует избегать иммобилизации.
Рекомендуется пить больше жидкости, чтобы увеличить объем циркулирующей крови и снизить влияние агента на функцию почек.
Легкая гиперкальциемия
Чаще всего вызывается первичным гиперпаратиреозом. Хирургическое лечение при таком состоянии не показано, но пациенты должны находиться под наблюдением и оцениваться на предмет симптомов, артериального давления, уровня кальция, функции почек, экскреции кальция с мочой, визуализационных исследований почечнокаменной болезни, минеральной плотности костей.
Показания к операции на паращитовидных железах:
- содержание кальция > 2,85 ммоль/л;
- эпизоды опасной для жизни гиперкальциемии;
- снижение клиренса креатинина;
- камни в почках;
- повышенное выведение кальция с мочой;
- снижение минеральной плотности костей (>2 SD).
Умеренная гиперкальциемия
Обычно это пациенты с симптомами. Тактика лечения зависит от тяжести симптомов и обычно коррелирует со скоростью повышения уровня кальция в крови.
- Назначаются внутривенные вливания раствора хлорида натрия.
- Если есть опасения перегрузки жидкостью (сердечная недостаточность), может быть назначен петлевой диуретик.
Если этих препаратов недостаточно, можно назначить бисфосфонат.
Тяжелая гиперкальциемия
Тяжелая гиперкальциемия диагностируется при пороге >3,375 ммоль/л кальция в крови. Это состояние требует срочного лечения, так как жизнь пациента находится в опасности.
- Сначала вводятся внутривенные жидкости, бисфосфонаты и другие агенты.
- При повышенном уровне ПТГ проводится неотложная паратиреоидэктомия.
Поддержание нормального уровня кальция в крови особенно важно, и в случае отклонений от нормы в результатах анализов уровень кальция следует скорректировать и своевременно назначить соответствующее лечение.
Гипокальциемию диагностируют при концентрации общего кальция в сыворотке < 8,8 мг/дл ( < 2,20 ммоль/л) на фоне нормального уровня белков в плазме или при концентрации ионизированного кальция в сыворотке < 4,7 мг/дл ( < 1,17 ммоль/л). Причины гипокальциемии включают гипопаратиреоз, дефицит витамина D и болезни почек. Клинические проявления включают парестезии, тетанию и (в тяжелых случаях) судороги, энцефалопатию и сердечную недостаточность. Диагноз основывают на результатах измерения уровня кальция в сыворотке с поправкой на концентрацию альбумина. Лечение сводится к введению кальция, иногда с витамином D.
Этиология гипокальциемии
Причины гипокальциемии включают:
Дефицит витамина D
Гипопаратиреоз
Гипопаратиреоз гипопаратиреоз; Гипопаратиреоз - это дефицит паратиреоидного гормона, часто вызванный аутоиммунным заболеванием или ятрогенным повреждением или удалением желез во время тиреоидэктомии или паратиреоидэктомии. Прочитайте дополнительные сведения характеризуется гипокальциемией и гиперфосфатемией Гиперфосфатемия Гиперфосфатемию диагностируют при концентрации фосфата в сыворотке > 4,5 мг/дл (> 1,46 ммоль/л). Причинами гиперфосфатемии являются хроническая болезнь почек, гипопаратиреоз, метаболический. Прочитайте дополнительные сведения и часто служит причиной хронической тетании. Гипопаратиреоз возникает в результате дефицита паратиреоидного гормона (ПТГ), который может возникнуть при аутоиммунном поражении околощитовидных желез или после случайного удаления или повреждения нескольких из них при тиреоидэктомии. Транзиторный гипопаратиреоз после субтотальной тиреоидэктомии встречается часто, но постоянный (если операция выполняется опытным хирургом) - меньше, чем в 3% случаев. Симптомы гипокальциемии возникают обычно через 24-48 часов после операции, но могут проявляться и спустя месяцы и годы. Недостаточность ПТГ чаще развивается после тотальной тиреоидэктомии по поводу рака или в результате операций на околощитовидных железах (субтотальной или тотальной паратиреоидэктомии). К факторам риска развития тяжелой гипокальциемии после субтотальной паратиреоидэктомии относятся:
Тяжелая гиперкальциемия до операции
Удаление крупной аденомы
Повышенный уровень щелочной фосфатазы
Доказательства наличия генерализованной фиброзной остеодистрофии при рентгенографии костей
Хроническая почечная патология
Идиопатический гипопаратиреоз - это редкое спорадическое или наследуемое состояние, характеризующееся отсутствием или атрофией околощитовидных желез. Оно проявляется в детском возрасте. Иногда отсутствие околощитовидных желез сочетается с аплазией тимуса и аномалиями артерий, образующихся из брахиальных дуг (синдром Ди Джорджи Синдром Ди Джорджи Синдром Ди Джорджи связан с гипо- или аплазией тимуса и паращитовидных желез, приводящей к Т-клеточному иммунодефициту и гипопаратиреозу. У младенцев с синдрома Ди Джорджи наблюдается низкое. Прочитайте дополнительные сведения ). Другие наследственные формы включают аутоиммунный полигландулярный синдром Синдромы полигландулярной недостаточности Синдромы полигландулярной недостаточности (СПН) характеризуются последовательным или одновременным снижением функции нескольких эндокринных желез, в основе которого лежит общая причина. Этиология. Прочитайте дополнительные сведения , аутоиммунный гипопаратиреоз в сочетании с кандидозом кожи и слизистых Кандидоз (слизисто-кожный) Кандидоз - это инфекционное заболевание кожи и слизистых оболочек, вызванное видами Candida, чаще всего Candida albicans. Инфекция может поражать любые участки кожного покрова. Прочитайте дополнительные сведенияПсевдогипопаратиреоз
Псевдогипопаратиреозом называют редко встречающуюся группу расстройств, для которых характерна не недостаточность ПТГ, а резистентность органов-мишеней к нему. Эти расстройства передаются по наследству.
Псевдогипопаратиреоз типа Iа (наследственная остеодистрофия Олбрайта) вызывается мутацией в гене, кодирующем белок Gs-альфа1 аденилатциклазного комплекса (GNAS1). В результате почки не реагируют на ПТГ усилением экскреции фосфата и цАМФ (циклического аденозина монофосфата). У пациентов, как правило, наблюдается гипокальциемия и гиперфосфатемия. Может иметь место вторичный гиперпаратиреоз с соответствующим поражением костей. Сопутствующие аномалии включают низкорослость, округлое лицо, умственную отсталость с кальцинозом базальных ганглиев, укорочение костей пясти и плюсны, легкий гипотиреоз и слабо выраженные другие эндокринные нарушения. Это состояние иногда называют псевдопсевдогипопаратиреозом. Поскольку в почках экспрессируется только материнский аллель GNAS1, у пациентов с аномальным отцовским геном гипокальциемия, гиперфосфатемия и вторичный гиперпаратиреоз отсутствуют, хотя многие соматические признаки заболевания сохраняются.
Псевдогипопаратиреоз II типа встречается еще реже. У таких больных введение экзогенного ПТГ сопровождается нормальным повышением уровня цАМФ в моче, но концентрация кальция в сыворотке или содержание фосфата в моче не возрастает. Предполагают, что в этих случаях имеет место резистентность внутриклеточных процессов к цАМФ.
Дефицит витамина D
Витамин D поступает в организм с продуктами, исходно содержащими его большое количество или обогащенными им. Он также образуется в коже под действием солнечного света (ультрафиолетового излучения). Причиной дефицита витамина D может быть недостаточное его потребление или нарушение всасывания из-за дефектов гепатобилиарной системы или кишечной мальабсорбции. Дефицит витамина D может быть также следствием нарушения его метаболизма, как это происходит под влиянием некоторых фармакологических средств (фенитоина, фенобарбитала, рифампицина), или от сниженного образования витамина в коже из-за недостатка солнечного света. Синтез витамина в коже снижается и при старении.
Снижение синтеза витамина D в коже является частой причиной приобретенного его дефицита у людей, мало бывающих вне дома, проживающих в высоких северных или южных широтах, носящих одежду, полностью закрывающую тело, или часто использующих блокирующие солнцезащитные средства. Соответственно очень часто встречается скрытый дефицит витамина D, особенно зимой у пожилых людей, проживающих в странах с умеренным климатом. Наибольшему риску подвержены люди преклонного возраста, так как у них снижена способность кожи синтезировать витамин, они получают малые его количества с пищей и редко бывают на солнце. Действительно, большинство случаев дефицита витамина D обусловлено одновременно снижением его синтеза в коже и недостаточным его потреблением. Тем не менее, большинство врачей считают, что значительная опасность рака кожи перевешивает еще недоказанный риск умеренно низких уровней витамина D, поэтому рекомендуется избегать повышенного солнечного воздействия и использовать солнцезащитные средства; пациенты с проблемами всегда могут прибегнуть к использованию добавок витамина D.
Витамин-D-зависимые расстройства - это результат невозможности превращения витамина D в его активную форму или снижение чувствительности конечных органов к адекватным уровням активного витамина.
Витамин-D-зависимый рахит I типа (псевдовитамин D-дефицитный рахит) наследуется аутосомно-рецессивным путем; в его основе лежит мутация в гене, кодирующем фермент 1-альфа-гидроксилазу. 1-альфа-гидроксилаза, которая в норме экспрессируется в почках, необходима для превращения неактивного витамина D в активную форму кальцитриол .
При витамин D-зависимом рахите II типа органы-мишени не реагируют на кальцитриол . Появляются признаки дефицита витамина D - гипокальциемия и тяжелая гипофосфатемия. Характерны мышечная слабость, боли в костях и их типичные деформации.
Заболевания почек
Заболевания почечных канальцев, в том числе проксимальные и дистальный почечный тубулярный ацидоз, могут вызвать тяжелую гипокальциемию из-за аномальной почечной потери кальция и снижения почечной конверсии витамина D в активный 1,25 (OH) 2D.
Почечная недостаточность может привести к уменьшению образования 1,25(OH)2D из-за:
Прямого повреждения почечных клеток
Подавления гиперфосфатемией 1-альфа-гидроксилазы (необходимой для превращения витамина D)
Другие причины
Прочие причины гипокальциемии включают:
Острый панкреатит Острый панкреатит Острый панкреатит - это острое воспаление поджелудочной железы (иногда и прилегающих тканей). Наиболее распространенные триггерные механизмы - камни в желчных протоках и злоупотребление алкоголем. Прочитайте дополнительные сведенияСиндром голодных костей (стойкая гипокальциемия и гипофосфатемия после хирургической или медикаментозной коррекции среднетяжелого или тяжелого гиперпаратиреоза у больных, у которых кости под влиянием избытка ПТГ усиленно высвобождали кальций в сыворотку; синдром голодных костей наблюдался после паратиреоидэктомии, после трансплантации почки и, редко, у больных с терминальной стадией почечной недостаточности, получающих кальцимиметики)
Гипопротеинемию (снижается фракция кальция, связанного с белками сыворотки; в этих случаях гипокальциемия протекает бессимптомно, так как уровень ионизированного кальция не меняется; такое состояние называют искусственной гипокальциемией)
Инфузию гадолиния (может вызывать ложное снижение концентрации кальция)
Снижение уровня магния Этиология Гипомагниемию диагностируют при концентрации магния в сыворотке 1,8 мг/дл ( 0,70 ммоль/л). Причинами гипомагниемии являются недостаточное потребление и всасывание магния или его усиленная экскреция. Прочитайте дополнительные сведения (что может сопровождаться относительной недостаточностью паратгормона и резистентностью органов-мишеней к нему, обычно при концентрации магния в сыворотке < 1,0 мг/дл ( < 0,5 ммоль/л), восполнение дефицита Mg увеличивает уровень ПТГ и способствует задержке кальция в почках)
Переливание > 10 единиц цитратной крови
Применение рентгеноконтрастных препаратов, содержащих этилендиаминтетрауксусную кислоту (ЭДТА), хелатирующую двухвалентные ионы (может вызывать снижение концентрации биологически доступного ионизированного кальция без изменений уровня общего кальция в сыворотке)
Несмотря на то, что чрезмерная секреция кальцитонина может вызвать гипокальциемию, кальцитонин фактически оказывает незначительное влияние на кальций в сыворотке. Например, при очень высоких концентрациях кальцитонина в крови вследствие медуллярного рака щитовидной железы Медуллярный рак щитовидной железы Существует 4 основных типа рака щитовидной железы. Раки щитовидной железы в большинстве случаев проявляются бессимптомными узлами. Иногда, даже при небольших размерах опухоли, имеются симптомы. Прочитайте дополнительные сведения низкий уровень кальция в сыворотке находят очень редко.
Симптомы и признаки гипокальциемии
Гипокальциемия часто протекает бессимптомно.
На наличие гипопаратиреоза могут указывать клинические проявления основного заболевания (например, низкорослость, круглое лицо, умственная отсталость и кальцификация базальных ганглиев при псевдогипопаратиреозе Iа типа; витилиго с аутоиммунным гипопаратиреозом).
Главные клинические проявления самой гипокальциемии связаны с изменениями мембранного потенциала клеток, обусловливающими нейромышечную возбудимость.
Неврологические проявления
Часто возникают спазмы мышц спины и ног.
Скрытая гипокальциемия может вызывать легкую диффузную энцефалопатию, и ее следует подозревать у пациентов с необъяснимой деменцией, депрессией или психозом.
Иногда отмечают отек соска зрительного нерва.
Тяжелая гипокальциемия, при которой уровень кальция в сыворотке < 7 мг/дл ( < 1,75 ммоль/л), может сопровождаться гиперрефлексией, тетанией, ларингоспазмом или генерализованными судорогами.
Тетания в типичных случаях связана с тяжелой гипокальциемией, но встречается и при снижении только ионизированной фракции кальция в отсутствие явной гипокальциемии (например, при тяжелом алкалозе). Тетания характеризуется следующими симптомами:
Парестезиями губ, языка, пальцев рук и ног
Карпопедальным спазмом, который бывает длительным и очень болезненным
Ноющей болью в мышцах
Спазмом лицевой мускулатуры
Тетания может быть как явной, проявляющейся спонтанными симптомами, так и латентной, которая выявляется только с помощью провокационных манипуляций. Латентная тетания обычно встречается при меньшем снижении концентрации кальция в сыворотке; 7 -8 мг/дл (1,75 -2,20 ммоль/л).
Латентную тетанию легко обнаружить у постели больного, вызывая у него симптомы Хвостека и Труссо.
Симптом Хвостека - это непроизвольное подергивание лицевых мышц при легком постукивании в области лицевого нерва (тотчас перед наружным слуховым проходом). Он присутствует у ≤ 10% здоровых людей и у большинства людей с острой гипокальциемией, но часто отсутствует при хронической гипокальциемии.
Симптом Труссо - это кистевой спазм, возникающий из-за уменьшения кровоснабжения руки с помощью жгута или манжеты тонометра, накачанной до 20 мм рт.ст. выше систолического артериального давления; манжету держат на предплечье в течение 3 минут. Симптом Труссо также встречается при алкалозе, гипомагниемии, гипокалиемии и гиперкалиемии, а также примерно у 6% людей, у которых нет выявленного нарушения электролитов.
Другие проявления
При хронической гипокальциемии для пациентов характерны и другие проявления, такие как сухость и шелушение кожи, ломкость ногтей и жесткость волос. Иногда развиваются Candida инфекции (особенно часто при идиопатическом гипопаратиреозе). При длительной гипокальциемии отмечаются и катаракта, причем коррекция уровня кальция в сыворотке не приводит к ее обратному развитию.
Диагностика гипокальциемии
Расчет или измерение ионизированного кальция (физиологически активной формы кальция)
Иногда необходимы дополнительные анализы, в том числе определение уровней магния, ПТГ, фосфатов, щелочной фосфатазы и витамина D в крови, а также концентрации цАМФ и фосфатов в моче
Гипокальциемию можно заподозрить у пациентов с характерными неврологическими проявлениями или сердечными аритмиями, но чаще ее обнаруживают случайно. Диагноз гипокальциемии устанавливают при концентрации общего кальция в сыворотке < 8,8 мг/дл ( < 2,2 ммоль/л). Однако поскольку при низком уровне белка в плазме снижается концентрация только общего, а не ионизированного кальция в сыворотке, уровень ионизированного кальция рассчитывают, исходя из концентрации альбумина.
При подозрении на снижение уровня ионизированного кальция следует прибегнуть к его прямому измерению, даже при нормальной концентрации общего кальция в сыворотке. Концентрация ионизированного кальция в сыворотке < 4,7 мг/дл (< 1,17 ммоль/л) является низкой.
При гипокальциемии необходимо оценивать функцию почек (определяя уровни азота мочевины и креатинина в крови), исследовать содержание фосфатов, магния и щелочной фосфатазы в сыворотке.
В отсутствие явных причин гипокальциемии (например, алкалоза, почечной недостаточности, приема определенных лекарственных средств или массивных гемотрансфузий) необходимы дальнейшие исследования (см. таблицу Типичные результаты лабораторных исследований при некоторых состояниях, сопровождающихся гипокальциемией Типичные результаты лабораторных исследований при некоторых состояниях, сопровождающихся гипокальциемией ).
Дополнительное исследование начинают с определения концентраций магния, фосфатов, паратиреоидного гормона , щелочной фосфатазы и (иногда) витамина D (25(OH)D и 1,25(ОН)2D) в сыворотке. Содержание фосфатов и цАМФ в моче определяют при подозрении на псевдогипопаратиреоз.
Концентрацию ПТГ нужно измерять методом, определяющим интактную молекулу гормона. Поскольку гипокальциемия является главным стимулятором секреции ПТГ, его концентрация в норме должна быть повышенной вследствие ответа на гипокалиемию. Таким образом:
Низкие или даже низконормальные концентрации ПТГ не соответствуют гипокальциемии и заставляют предполагать гипопаратиреоз.
Неопределимые концентрации ПТГ свидетельствуют об идиопатическом гипопаратиреозе.
Высокая концентрация ПТГ предполагает псевдогипопаратиреоз или нарушение метаболизма витамина D.
Наличие гипопаратиреоза доказывается дальше высоким уровнем фосфата и нормальным уровнем щелочной фосфатазы в сыворотке.
При псевдогипотиреозе I типа, несмотря на высокую концентрацию ПТГ в крови, в моче отсутствуют цАМФ и фосфаты. Инъекции экстракта околощитовидных желез или рекомбинантного человеческого ПТГ не повышают уровня цАМФ в сыворотке или моче. При псевдогипопаратиреозе Iа типа часто выявляются также аномалии скелета (низкорослость и укорочение 1, 4 и 5 пястных костей). У пациентов с заболеванием Ib типа скелетные аномалии отсутствуют, но имеются проявления почечной патологии.
Читайте также:
- Фетальные мониторы в акушерстве
- Аутосомно-доминантное наследование: принципы, примеры
- Осложнения дренирования плевральной полости у новорожденного ребенка
- Показания к досрочному родоразрешению при гестозе. Выбор метода родоразрешения при гестозе.
- Наружное исследование при травме глаза. Осмотр конъюнктивы, роговицы
