Пример дефицита кости гленоида и головки плечевой кости при множественных вывихах плечевого сустава
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
ТРАВМАТИЧЕСКАЯ НЕСТАБИЛЬНОСТЬ ПЛЕЧЕВОГО СУСТАВА: ПАТОГЕНЕЗ, ДИАГНОСТИКА, ПРИНЦИПЫ ЛЕЧЕНИЯ
ССЫЛКА ДЛЯ ЦИТИРОВАНИЯ:
А. Г. СИМОНЯН
Первы й Московски й Государственны й Медицински й Университет Имени И. М. Сеченова, Москва
Передний травматический вывих плеча составляет более 90% всех вывихов в плечевом суставе, может инициировать состояние хронической нестабильности поврежденного сустава.
Высокий процент рецидивов вывихов после консервативного лечения, особенно у лиц молодого возраста достигает от 80% до 100%, что говорит о необходимости раннего выявления сопутствующих вывиху внутрисуставных повреждений и их хирургического лечения.
Ключевые слова: вывих плеча, нестабильность плечевого сустава, артроскопия плечевого сустава.
Введение
Передний травматический вывих плеча составляет более 90% всех вывихов в плечевом суставе, может инициировать состояние хронической нестабильности поврежденного сустава [1, 2].
Проблема лечения травматических вывихов и посттравматической нестабильности плечевого сустава не утрачивает своей актуальности на протяжении последних десятилетий изза высокой встречаемости этих повреждений и качественного прогресса хирургических методов лечения, в частности артроскопии плечевого сустава.
В литературе уделяется много внимания совершенствованию методов лечения рецидивирующего вывиха вместо его профилактики путем устранения возможных причин нестабильности сустава в раннем периоде болезни [3, 8, 9].
Сегодня лечебная тактика предусматривает максимально раннее вправление вывиха, иммобилизацию плечевого сустава и функционально-восстановительное лечение.
Высокий процент рецидивов вывихов после консервативного лечения, особенно у лиц молодого возраста достигает от 80% до 100%, что говорит о необходимости раннего выявления сопутствующих вывиху внутрисуставных повреждений и их хирургического лечения [4, 5].
Цель работы
Изучить причины травматической нестабильности плечевого сустава, определить наиболее оптимальные методы диагностики данного заболевания и его последующего лечения.
Анатомические особенности. Патогенез вывиха и нестабильности
О важности комплекса плечелопаточных связок и хрящевой губы в стабильном функционировании плечевого сустава известно из работ Пертеса и Банкарта. Отрыв этих связок и хрящевой губы от передненижнего края гленоида обнаруживался в более чем 90% случаев. Нижняя плечелопаточная связка функционирует как первичный статический ограничитель, предупреждающий смещение головки плечевой кости кпереди во время отведения плеча [4, 6]. Хрящевая губа формирует около 25-50% всей вогнутости суставного отростка лопатки и функционирует как присоска, создавая вакуумный эффект в нагруженном плече, что помогает мышцам ротационной манжетки центрировать головку плеча в суставной ямке лопатки при движениях. После травматического вывиха плеча функции плечелопаточных связок и хрящевой губы теряются, прежде всего из-за потери их анатомической связи с лопаткой [6, 7, 9, 10].
Нестабильность плечевого сустава является результатом повреждения нескольких элементов капсульно-связочного аппарата плечевого сустава. Каждому из этих элементов присущи определенные им функции, играющие непосредственную роль в стабилизации сустава. Восстановить утраченную стабильность плечевого сустава методами, не учитывающими роль каждого из этих элементов, не представляется возможным.
Наиболее частая причина вывихов плеча и развития нестабильности падение с упором на руку. Головка плечевой кости смещается при определенном положении верхней конечности. Наиболее частая причина при переднем вывихе плеча непрямая, косвенно действующая сила. Передняя нестабильность по данным различных авторов составляет 75-98% и возникает при отведении плеча выше горизонтального уровня, в момент сочетания сил отведения, экстензии и наружной ротации и супинации [1, 9, 10, 12]. Возникает контакт верхненаружного отдела головки плечевой кости с передненижним краем суставного отростка лопатки, в результате чего образуется рычаг с точкой опоры в месте соприкосновения вышеуказанных зон, дистальнее этой точки находится длинное плечо рычага, а коротким плечом становится самый проксимальный отдел головки плечевой кости. На конце короткого рычага развивается давление на окружающие ткани, составляющее несколько сотен килограммов. Это наиболее типичный механизм возникновения вывихов плеча. Характерное следствие такого механизма травмы большое разрушение окружающих тканей. Травматическая острая и рецидивирующая нестабильность плечевого сустава в возрасте пациентов от 20 до 30 лет в 55-78% случаев возникает при занятиях спортом. [5, 11, 13, 14]
Значительную роль в развитии посттравматической нестабильности плечевого сустава занимают повреждения ХиллСакса и повреждения Банкарта. В 1940 г. Hill и Sachs предоставили подробный обзор, дающий информацию о патологической анатомии головки плечевой кости при вывихах плеча.
• Импрессионный перелом головки плечевой кости происходит при большинстве вывихов плеча.
• Чем дольше головка плечевой кости остается дислоцированной, тем больше этот дефект.
• Тяжесть импрессионного перелома при передненижней дислокации превышает аналогичную травму при передних вывихах.
• При рецидивирующих вывихах плеча (особенно при передних вывихах) объем дефекта головки плечевой кости увеличивается.
За последнее десятилетие многие авторы на большом клиническом материале выявили данное повреждение артроскопически в 82-96% случаев.
Развитие артроскопической хирургии позволило значительно углубить представление о морфологии повреждений Банкарта. R. Minolla, P.L. Gambrioli, Randelli (1995) создали классификацию различных вариантов этого повреждения.
Повреждение капсульно-связочного комплекса плечевого сустава разделяют на пять типов.
1. Классическое повреждение Банкарта - хрящевая губа отделена от переднего края суставного отростка лопатки вместе с капсулой и плечелопаточными связками.
2. При неполном повреждении Банкарта капсула плечевого сустава и хрящевая губа не полностью оторваны от суставного отростка лопатки.
3. Капсула оторвана от шейки лопатки, хрящевая губа оторвана и изолирована. В этом случае капсула становится чрезмерно избыточной, нижняя плечелопаточная связка чрезмерно растянута и смещена вниз. На переднем крае суставного отростка лопатки, в положении 2-4 часов, определяется костнохрящевое поражение, вызванное травматическим воздействием задненаружного отдела головки плечевой кости во время первой дислокации. Это повреждение наиболее характерно для рецидивирующих передних вывихов плеча.
4. Перелом передненижнего края суставного отростка лопатки - при подобных травмах нижняя плечелопаточная связка смещается книзу, капсула растянута, хрящевая губа может отсутствовать в положении 2-6 часов.
5. Лабральная дегенерация с передним капсулярным избытком. В этих случаях поражение трудно распознать из-за рубцовой дегенерации хрящевой губы и комплекса плечелопаточных связок.
В проблеме нестабильности плечевого сустава и ее профилактике необходимо выделить 2 основных направления: совершенствование диагностики и разработка методов лечения как первичных, так и рецидивирующих вывихов.
Диагностика нестабильности
На сегодняшний день совершенно очевидно, что диагностика структур, оказывающих непосредственное влияние на стабильность сустава, требует использования полного комплекса инструментальных обследований, включающих в себя помимо стандартного рентгенологического метода МРТ и КТ плечевого сустава.
Рентгенография
Вывихи, особенно передний, хорошо выявляются на рентгенограммах. По рентгенограммам также возможно выявить наличие костных дефектов суставного отростка и головки плечевой кости, переломы бугорков и эпифиза плечевой кости. Рентгенограммы в стандартных и специальных проекциях производятся как в остром периоде болезни, так и при хронической нестабильности [7].
Рентгенография в специальных проекциях (истинная передне-задняя, проекция Страйкер и проекция West point) позволяет определить наличие сопутствующих костных дефектов и переломов, не выявляемых при стандартных укладках. Обнаружена тесная корреляция между проекцией West point и компьютерной томографией для диагностики перелома суставного отростка лопатки.
Однако выполнение рентгенографии, с использованием дополнительных укладок, может быть затруднительно в остром периоде, травмы ввиду выраженного болевого синдрома [8].
Компьютерная томография (КТ)
Компьютерная томография, которая в настоящее время является золотым стандартом диагностики суставной и костной патологии. Основными преимуществами КТ над МРТ являются возможность выполнения исследования при наличии противопоказаний для выполнения МРТ, более высокая специфичность при визуализации костных дефектов гленоида и переломов Хилла-Сакса. По данным литературы, повреждения гленоида сопровождают 10-70% всех вывихов плечевого сустава. Использование 3D реконструкции позволяет произвести интерактивное удаление головки плечевой кости, что облегчает визуализацию гленоида и дает возможность с высокой точностью оценивать дефицит костной массы после травм плечевого сустава [7,8].
Магнитно-резонансная томография (МРТ)
МРТ является наиболее точным исследованием в диагностике повреждений мягких тканей и хрящевых структур плечевого сустава, включая мышцы и сухожилия вращательной манжеты плеча, фиброзную губу, сухожилие длинной головки двуглавой мышцы, отек и скопление жидкости в суставе. А появление специальных катушек для суставов и их совершенствование сделало МРТ основным методом визуализации травматических изменений мягкотканных и костных структур плечевого сустава. Отсутствие лучевой нагрузки, а также неинвазивность являлись безусловными достоинствами данного метода исследования.
Магнитно-резонансную томографию проводилась всем пациентам основной и контрольной групп с целью уточнения диагностики сопутствующих вывиху повреждений плечевого сустава и для планирования хирургической тактики в предоперационном периоде.
В ходе МРТ основное внимание обращается на следующие структуры:
1. Состояние суставной губы и плечелопаточных связок (повреждения Банкарта, SLAP);
2. Состояние суставной поверхности лопатки (костный Банкарт, дефекты суставной поверхности лопатки);
3. Состояние хряща суставной поверхности головки плечевой кости (повреждения Хилл-Сакса);
4. Состояние вращательной манжеты (полные или частичные разрывы).
При необходимости выявлений повреждений верхней суставной губы МРТ считается наиболее точным методом. Повреждения фиброзной губы гленоида и повреждения ХиллСакса, диагностированы в 100% случаев [8, 13, 16].
Диагностическая артроскопия
Диагностическая артроскопия имеет 100% чувствительность и специфичность при диагностике повреждений фиброзной губы. Она также эффективна при диагностике повреждений капсульно-связочного аппарата и мышц вращательной манжеты. Недостаток методики, как чисто диагностической, очевиден: длительная предоперационная подготовка и необходимость применения наркоза [6, 7, 9, 10, 11, 17].
Выраженные костные дефекты также можно распознать в ходе артроскопии при использовании передне-верхнего порта: в этих случаях гленоид имеет форму «перевернутой груши». Подобную картину можно увидеть при дефектах гленоида больше 25% от нормы. Выполнение диагностической артроскопии возможно без тракции по оси верхней конечности; это позволяет произвести диагностику в динамике и с расслабленной мускулатурой. Если головка плечевой кости соскальзывает с суставного отростка лопатки при отведении и наружной ротации, это признак выраженного перелома Хилла-Сакса.
Хронические формы нестабильности плеча однозначно нуждаются только в хирургической коррекции у лиц молодого возраста, которые ведут активный образ жизни. Наибольшее число споров вызывает вопрос: как лечить первичный травматический вывих - консервативно или сразу с использованием артроскопических методик восстановления поврежденных структур [8, 12, 13, 14, 17].
В современной литературе появляются работы посвященные лечению первичного травматического вывиха плеча. Выявлены явные преимущества методик ранней артроскопической стабилизации плечевого сустава в отношении частоты развития рецидивов у молодых физически активных пациентов, в сравнении с традиционным консервативным лечением [5, 6, 7, 9, 14, 18].
1. Наличие вывиха плеча является показанием к проведению комплексного инструментального исследования пациента.
2. Значительную роль в развитии посттравматической нестабильности плечевого сустава занимают повреждения ХиллСакса и повреждения Банкарта.
3. Наиболее эффективным методом обследования пациентов с нестабильностью плечевого сустава является МРТ.
4. Выявление повреждения Банкарта у молодых пациентов с первичным травматическим вывихом плеча служит абсолютным показанием к оперативному лечению.
5. частота возникновения рецидивов первичного травматического вывиха плеча у физически активных пациентов молодого возраста достоверно ниже после артроскопической стабилизации плечевого сустава по сравнению с консервативным лечением.
Список литературы
1. Архипов С.В. Кавалерский Г.М. Плечо. Современные хирургические технологии. - М.: Медицина, 2009. - 192 с.
2. Архипов С.В. Артроскопическое лечение посттравматической нестабильности плечевого сустава (критический анализ применения различных методов артроскопических стабилизирующих операций на плечевом суставе // Седьмой съезд травматологов-ортопедов России : тез. докл. Новосибирск, 2002. Т. 1. С. 386-387.
3. Архипов С.В. Посттравматическая нестабильность, заболевание ротаторной манжеты плечевого сустава у спортсменов и лиц физического труда: Патогенез. Современные методы диагностики и лечения Автореф. дис. д-ра мед. наук. М., 1998. 48 с.
4. Доколин С.Ю. Хирургическое лечение больных с передними вывихами плеча с использованием артроскопии. Автореф. дис. . канд. мед. наук. СПб., 2002.
5. Доколин С.Ю., Кузьмина В.И. Первичный травматический вывих плеча: выбор между консервативным и ранним артроскопическми лечением. Санкт-Петербург. 2014. С. 110114.
6. Хасаншин М.М. Лечение пациентов с передней посттравматической нестабильностью плечевого сустава с применением артроскопических технологий. Автореф. дис. канд. мед. наук. М., 2014.
7. Гончаров е.н. Диагностика нестабильности плечевого устава на основе комплексной диагностики. Автореф. дис. канд. мед. наук. М., 2014.
8. Филимонова А. М., Возможности магнитно-резонансной томографии и магнитно-резонансной артрографии в диагностике повреждений плечевого сустава, Автореф. дис. канд. мед. наук. М., 2014.
10. Скороглядов А.В., Аскерко Э.А., Цушко В.В. Лечение задних блокированных вывихов плеча. Кафедра травматологии и ортопедии 2012 No 3 С. 4-7.
11. Brand, R., and Marti, R. K. A Prospective Arthroscopic Study of Acute First-time Anterior Shoulder Dislocation in the young: A Five-year Follow-up Study, J. Shoulder Elbow Surg., Vol. 12, 2003, pp. 529-534.
12. Burkhart SS, De Beer JF. Traumatic glenohumeral bone defects and their relationship to failure of artroscopic Bankart repairs: signi cance of the inverted-pear glenoid and the humeral engaging Hill-Sachs lesion. Arthroscopy 2000; 16:677-694.
13. Fabbriciani C, Milano G, Demontis A, Fadda S, Ziranu F, Mulas PD. Arthroscopic versus open treatment of Bankart lesion of the shoulder: a prospective randomised study. Arthroscopy 2004; 20(5):456-62.
14. hovelius L. Recurrent anterior dislocation of the shoulder. Results a er the Bankart and Putti-Platt operations / L. Hovelius, J. orling, H. Fredin // J. Bone Joint Surg. - 1979. - Vol. 61-A. - P. 566-569.
15. Kim, S. h., ha, K. I., Cho, Y. B., Ryu, B. D., and Oh, I. Arthroscopic Anterior Stabilization of the Shoulder: Two to Six-year Follow-up, J. Bone Jt. Surg., Am. Vol., Vol. 85, 2003, pp. 1511-1518.
16. norlin R (1992) Acute traumatic rst time shoulder dislocations - an arthroscopic and clinical study. Presented to the Swedish Orthopaedic Association, November, 1992
17. Rowe CR (1980) Acute and recurrent anterior dislocations of the shoulder. Orthop Clin North Am 11 : 153-270.
Информация об авторе:
Симонян Айк Гарникович - Аспирант кафедры травматологии, ортопедии и хирургии катастроф, Первый Московский Государственный университет им. И.М. Сеченова
TRAUMATIC INSTABILITY OF THE SHOULDER JOINT: PATHOGENESIS, DIAGNOSTICS, PRINCIPLES OF TREATMENT
H. G. SIMONYAN
Sechenov First Moscow State Medical University, Moscow
Information about the authors:
Traumatic dislocation of the shoulder joint instability initiates development. A high percentage of recurrences a er conservative treatment of dislocations proves the need for a comprehensive instrumental examination of patients in the acute period to identify intraarticular damage and of early surgical treatment.
Key words: shoulder dislocation, acute, primary, instability, artroscopic treatment.
Пример дефицита кости гленоида и головки плечевой кости при множественных вывихах плечевого сустава
Центральный научно-исследовательский институт травматологии и ортопедии им. Н.Н. Приорова Министерства здравоохранения и социального развития РФ, Москва
ФГАОУ ВО «Российский Университет Дружбы Народов», Москва, Россия
ФГБУ «НМИЦ ТО им. Н.Н. Приорова» Минздрава России, Москва, Россия
Тактика хирургического лечения посттравматических ложных суставов и дефектов диафиза плечевой кости
Журнал: Вестник травматологии и ортопедии им Н.Н. Приорова. 2019;(1): 35‑41
Актуальность. Переломы плечевой кости составляют от 5 до 8% от всех переломов костей скелета. Несращения их встречаются нечасто, однако в случае наличия инфекции, нарушенного кровоснабжения, при открытых, многооскольчатых переломах вторичное костное сращение может быть затруднено. В случае нарушенного местного репаративного потенциала выбор в пользу становится практически неизбежным. Цель исследования: определение показаний к кровоснабжаемой костной пластике при ложных суставах и дефектах плечевой кости и анализ ее эффективности. Пациенты и методы. В отделении микрохирургии и травмы кисти ФГБУ «НМИЦ ТО им. Н.Н. Приорова» в период с 2010 по 2017 г. было проведено оперативное лечение с использованием васкуляризованных костных трансплантатов 41 пациента с ложными суставами и дефектами плечевой кости. У 38 пациентов использовался васкуляризованный трансплантат из малоберцовой кости, у 3 — из медиального мыщелка бедренной кости. Во всех случаях применялся накостный остеосинтез пластиной. Оценка результатов проводилась на основании рентгенологического исследования и компьютерной томографии. Результаты. Консолидация перелома при кровоснабжаемой костной пластике была достигнута в 36 (88%) случаях в течение 4-6 мес: в группе с применением малоберцового трансплантата — в 33 случаях, в группе с применением трансплантата из мыщелка бедренной кости — у 3 пациентов. Заключение. Каждый ложный сустав плечевой кости имеет уникальный комплекс причин возникновения и требует индивидуализированного подхода. При длительно существующих посттравматических ложных суставах и дефектах плечевой кости кровоснабжаемая костная пластика является эффективным способом лечения. Конфликт интересов: не заявлен Источник финансирования: исследование проведено без спонсорской поддержки
Введение. Переломы плечевой кости составляют от 5 до 8% от всех переломов костей скелета [1]. Несращения их встречаются нечасто: накостный остеосинтез — в 5,5-8,7% случаев, блокируемый интрамедуллярный остеосинтез — в 3-5,6% [15]. Однако, несмотря на редкую встречаемость, они могут представлять значительные трудности для травматолога-ортопеда.
Существуют различные факторы, которые могут предрасполагать к несращению плечевой кости у пациента. Ожирение, остеопороз, алкоголизм, курение, сопутствующие заболевания могут увеличить частоту несращения, однако их невозможно скорректировать перед выполнением ревизионной хирургии [1]. Тем более что обычно у пациента имеется более одного фактора, приводящего к слабости репаративного потенциала при переломе плечевой кости [14].
Плохое качество кости, связанное с наличием у пациента остеоартрита или остеопороза может в дальнейшем компрометировать среду, необходимую для заживления перелома. В дополнение — рубцовые ткани, оставшиеся от предыдущих хирургических вмешательств, и близость сосудисто-нервных образований к медиальной стенке плечевой кости могут осложнить хирургический доступ к зоне несращения даже для опытного травматолога-ортопеда 2.
Описано много способов лечения ложных суставов плечевой кости, дающих различную вероятность успеха. Применяются открытая репозиция и внутренняя фиксация, интрамедуллярный остеосинтез, аппараты наружной фиксации, однако выбор оптимальной методики до настоящего времени остается предметом научных дебатов.
Частота сращения ложных суставов плечевой кости при использовании традиционных методик остеосинтеза в комбинации с использованием костных трансплантатов варьирует от 70 до 92% 2, однако в случае наличия инфекции, нарушенного кровоснабжения, при открытых, сегментарных или многооскольчатых переломах вторичное костное сращение может быть затруднено [7].
Распространенность костной консолидации при открытой репозиции и внутренней фиксации неинфицированного ложного сустава плечевой кости варьирует от 64 до 100% [11]. Присутствие инфекции часто ассоциировано со значительно более низкой вероятностью достижения костного сращения, ограничивает возможности хирургического лечения и приводит к ухудшению функциональных результатов [1, 4]. Лечение инфицированных ложных суставов, ложных суставов у пациентов с множеством предшествующих неудавшихся попыток оперативного лечения в анамнезе должно быть комплексным [15]. В таких ситуациях использование васкуляризованного костного трансплантата становится практически неизбежным, так как оно обусловливает большую вероятность успеха и ускорения репаративного процесса 16.
Дополнительным преимуществом васкуляризованного костного трансплантата является возможность его применения в сочетании с кожно-мышечным лоскутом для реконструкции сопутствующего мягкотканного дефекта.
Цель настоящего исследования — определение показаний к кровоснабжаемой костной пластике при ложных суставах и дефектах плечевой кости и анализ ее эффективности.
Материал и методы
В отделении микрохирургии и травмы кисти ФГБУ «НМИЦ ТО им. Н.Н. Приорова» в период с 2010 по 2017 г. было проведено оперативное лечение 41 пациента (19 мужчин, 22 женщины) с ложными суставами и дефектами плечевой кости с использованием васкуляризованных костных трансплантатов. Средний возраст пациентов составил 41 год (18-65 лет), средний период времени с момента травмы — 2 года и 4 мес (1-8 лет).
До поступления в НМИЦ ТО им. Н.Н. Приорова некоторые пациенты уже были оперированы с применением различных методик наружного и погружного остеосинтеза: среднее количество операций — 2,2 (2-7).
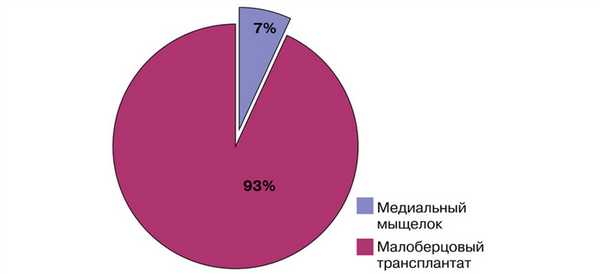
Кровоснабжаемый трансплантат из малоберцовой кости использовался у 38 (93%) пациентов, васкуляризованный трансплантат из медиального мыщелка бедренной кости — у 3 (7%) пациентов (рис. 1). Рис. 1. Распределение пациентов по типу васкуляризованного трансплантата.
Во всех случаях применялся накостный остеосинтез пластиной без контакта пластины с трансплантатом (мостовидная костная пластика).
Перед использованием лоскута из малоберцовой кости проводился тщательный костный и мягкотканный дебридмент.
При наличии показаний в раннем послеоперационном периоде проводилась ранняя хирургическая ревизия трансплантата, чтобы избежать нарушения в нем микроциркуляции.
Оценка результатов проводилась на основании данных рентгенологического исследования и компьютерной томографии.
Результаты
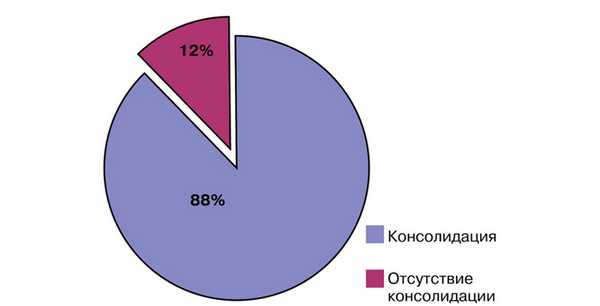
Консолидация перелома при кровоснабжаемой костной пластике была достигнута в 36 (88%) случаях в течение 4-6 мес (рис. 2): Рис. 2. Результаты оперативного лечения с использованием кровоснабжаемой костной пластикой. в группе применения малоберцового трансплантата консолидация была достигнута в 33 случаях, в группе трансплантата из мыщелка бедренной кости — в 3 случаях.
Клинический пример 1
Пациентка И., 34 лет.
Диагноз: последствия минно-взрывного ранения левого плеча с дефектом плечевой кости, мягких тканей, лучевого нерва. Остеомиелит.
На рис. 3-9 Рис. 3. Пациентка И., 34 лет. Внешний вид до операции. Рис. 9. Внешний вид и функция через год после операции. представлены все этапы обследования и лечения пациентки И.
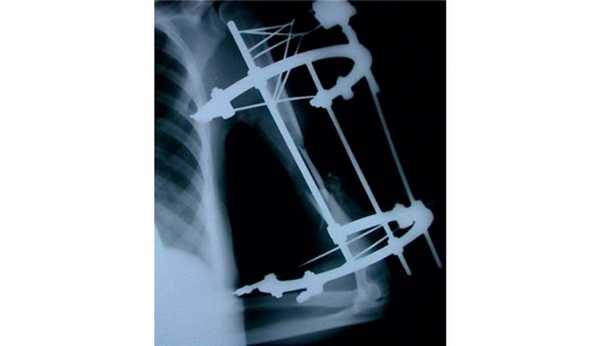
Рис. 4. Рентгенограмма пациентки И. до операции.
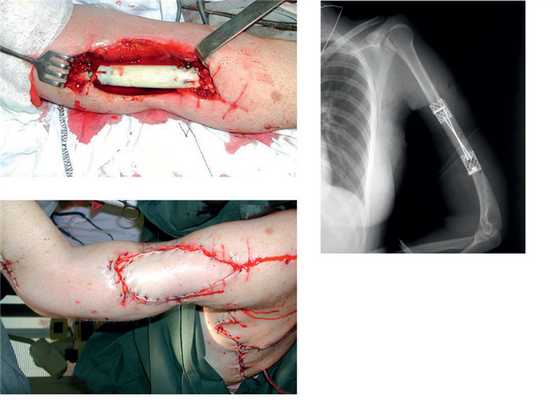
Рис. 5. Пациентка И. Этапное оперативное вмешательство. а — замещение дефекта плечевой кости цементным спейсером; б — транспозиция торакодорсального лоскута в область мягкотканного дефекта плеча; в — послеоперационная рентгенограмма.
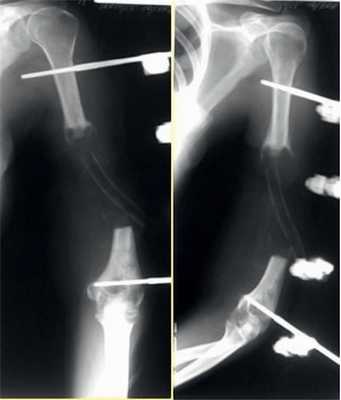
Рис. 6. Рентгенограммы пациентки И. после удаления цементного спейсера.
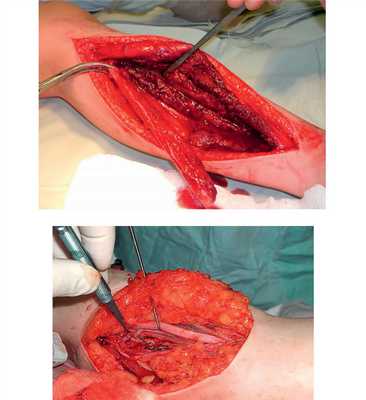
Рис. 7. Оперативное лечение пациентки И.: пластика левой плечевой кости свободным кровоснабжаемым трансплантатом из малоберцовой кости.
Клинический пример 2
Пациентка Н., 41 года.
Диагноз: ложный сустав левой плечевой кости.
На рис. 10-14 Рис. 10. Рентгенограмма пациентки Н. до операции. Рис. 14. Внешний вид и функция пациентки Н. через 8 мес после операции. представлены этапы обследования и лечения пациентки Н.
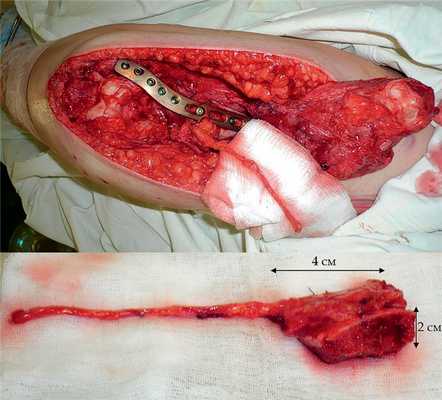
Рис. 11. Пациентка Н. Оперативное лечение: резекция зоны ложного сустава левой плечевой кости, остеосинтез пластиной и винтами. Пластика свободным кровоснабжаемым трансплантатом из внутреннего мыщелка бедренной кости.
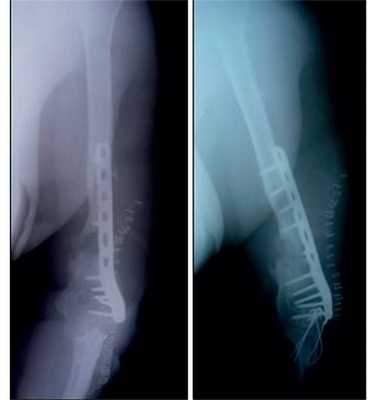
Рис. 12. Рентгенограммы пациентки Н. после операции.
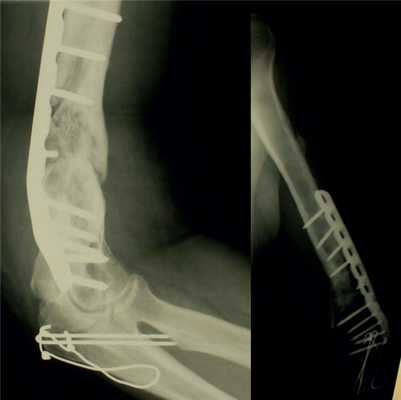
Рис. 13. Рентгенограммы пациентки Н. через 8 мес после операции.
Васкуляризованные костные трансплантаты могут быть использованы при лечении посттравматических ложных суставов, аваскулярных некрозов, некрозов кости после лучевого поражения, остеомиелита, для реконструкции костного дефекта. Выбор вида костного трансплантата остается до настоящего времени неопределенным.
В последнее время трансплантат из мыщелков бедра используется для лечения тяжелых ложных суставов конечностей, не поддающихся другому лечению [15].
В противоположность васкуляризованному трансплантату из малоберцовой кости, трансплантат из медиального мыщелка бедренной кости меньше в размерах, более гибкий и может быть с легкостью встроен в дефект неправильной формы. Эластичность трансплантата допускает его более тугую укладку вокруг трубчатой кости. Это особенно удобно при малом размере дефекта, когда использование аутокости из крыла подвздошной кости или малоберцового трансплантата может быть проблематичным [13].
A. King и соавт. [13] достигли успехов в лечении 5 пациентов с ложными суставами плечевой кости с помощью васкуляризованного кортикопериостального трансплантата из медиального мыщелка бедренной кости. Средний срок достижения костной консолидации составил 7,5 мес, ревизионное вмешательство не потребовалось ни в одном случае. Все пациенты имели отличную функцию локтевого и плечевого суставов. Эти данные совпадают с нашими наблюдениями, однако показания к выбору методики требуют уточнения в дальнейших исследованиях.
Атрофические ложные суставы без значительного костного дефекта могут быть эффективно скорректированы при помощи васкуляризованного кортикопериостального трансплантата из медиального мыщелка бедренной кости [15].
Васкуляризованный трансплантат из малоберцовой кости имеет преимущества в случае больших костных дефектов, при нестабильности и инфицированности ложного сустава, особенно при наличии множественных неудавшихся попыток получить сращение другими способами, при атрофии костной ткани и повреждении окружающих мягких тканей. Использование васкуляризованного трансплантата из малоберцовой кости, как правило, приводит к заживлению перелома с хорошим восстановлением мягких тканей и разрешением хронической инфекции [15].
Заключение. Таким образом, при длительно существующих посттравматических ложных суставах и дефектах плечевой кости, при наличии двух и более оперативных вмешательств с неудовлетворительным результатом в анамнезе кровоснабжаемая костная пластика является эффективным способом лечения.
Каждый ложный сустав плечевой кости имеет уникальный комплекс причин возникновения и требует индивидуализированного подхода.
Нестабильность плечевого сустава
Плечевой сустав является самым мобильным суставом человеческого тела, связочный аппарат и капсула сустава менее прочные по сравнению с другими крупными суставами.
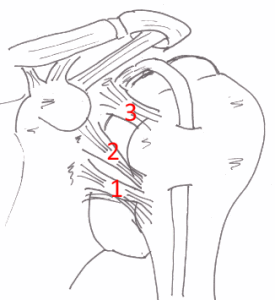
Рисунок: Связочный аппарата плечевого сустава.
Эти факторы предрасполагают к вывиху головки плечевой кости, который является самым распространенным вывихом в человеческом организме, что в свою очередь ведет к развитию нестабильности плечевого сустава (привычный вывих).
Рисунок: Положение руки при вывихе головки плечевой кости.
Первичный вывих головки плечевой кости происходит при травме: падение на руку, рывок за руку, удар в область плечевого сустава. Травма сопровождается повреждением таких структур как: капсула, связки, фиброзно-хрящевая губа, а, иногда, и костные компоненты (головка плечевой кости и суставной отросток лопатки).

А) Б)
Рисунок: а) отрыв капсульно-связочного комплекса, б) повреждение Хилл-Сакса головки плечевой кости (импрессионный перелом).
Устранение первичного вывиха происходит, как правило, в медицинском учреждении под обезболиванием, в дальнейшем производится иммобилизация плечевого сустава в гипсе или ортезе сроком до 4-6 недель.
Рисунок: а) Устранение вывиха по методу Гиппократа, б) Гипсовая иммобилизация плечевого сустава.
Таким образом лечение первичного вывиха головки плеча преимущественно консервативное (без операции). Однако, очень часто после первичного вывиха головки плеча развивается нестабильность плечевого сустава (привычный вывих), и поэтому многие специалисты-ортопеды в России и за рубежом считают, что любой первичный посттравматический вывих в плечевом суставе, особенно у молодых пациентов, требует оперативного лечения: артроскопии плечевого сустава и восстановления капсульно-связочного комплекса. У многих больных после первичного вывиха происходят рецидивы (повторные случаи) вывихов в плечевом суставе, тогда развивается так называемая нестабильность плечевого сустава, что в отечественной литературе исторически именуется «привычный вывих головки плечевой кости» или «привычный вывих плеча». Направление нестабильности плечевого сустава, как правило, переднее (до 90%), однако, в ряде случае происходит задний вывих головки плеча, приводящий к задней нестабильности плеча. Диагностирование нестабильности требует комплексного подхода. Сбор анамнеза и клиническое обследование являлись основными средствами диагностического поиска. На этапе сбора анамнеза выясняется механизм травмы при первичном вывихе, наличие и характер (в случае наличия) травмы при рецидиве вывиха после операции, количество вывихов или подвывихов.
Клиническое обследование каждого пациента включает в себя: тщательный сбор анамнеза путем опроса, пальпация плечевого сустава, определение объема пассивных и активных движений в плечевом суставе (сгибание, отведение, наружная и внутренняя ротация), наличие и степень выраженности болевого синдрома при активных и пассивных движениях, во время занятий спортом и в быту. Проводятся специфические тесты для определения нестабильности в плечевом суставе.
Инструментальное обследование плечевого сустава обязательно и включает магнитно-резонансную томографию и компьютерную томографию плечевого сустава. Магнитно-резонансная томография позволяет оценить степень повреждения переднего отдела хрящевой губы и других мягких тканей плечевого сустава, в частности повреждения вращательной манжеты.
Рисунок: Повреждение Банкарта переднего отдела суставной губы.
Рисунок: МРТ срез плечевого сустава, позволяющий оценить состояние вращательной манжеты (выявлен разрыв надостной мышцы).
Компьютерная томография (КТ) позволяет четко выявить гипоплазию суставного отростка лопатки, его аномальное положение в пространстве. С помощью КТ оценивается наличие и степень дефицита костной ткани гленоида и выраженность повреждения Хилл-Сакса головки плечевой кости. КТ в режиме 3D (трехмерной реконструкции) наглядно демонстрирует повреждение костных структур гленоида лопатки и головки плечевой кости. Основываясь на данных компьютерной томографии, вычисляется степень дефицита гленоида и степень поврежения типа Хилл-Сакса.
Рисунок: Сравнительная характеристика суставных поверхностей лопатки правого и левого плеча в режиме трехмерной реконструкции, наглядно демонстрирующая наличие костного дефицита лопатки.
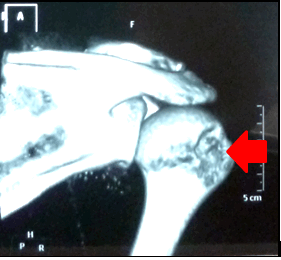
Рисунок: Компьютерная томограмма в режиме трехмерной реконструкции, на которой виден дефект головки плеча по типу Хилл-Сакса.
Основываясь на комплексном обследовании пациента мы применяем ту или иную хирургическую методику лечения нестабильности плечевого сустава (привычного вывиха). На настоящий момент наиболее широкое применение имеют 2 типа операций: артроскопия плечевого сустава и артроскопическое восстановление капсульно-связочного аппарата (повреждение Банкарта) при помощи якорных фиксаторов и костно-пластическая операция Латарже. В случае отсутствия значительного костного дефекта суставного отростка лопатки выполняется артроскопия плечевого сустава и стабилизация — восстановление повреждения Банкарта.
Рисунок: Схематичное изображения восстановления повреждения Банкарта при помощи якорных фиксаторов.
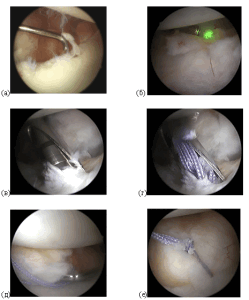
Рисунок: Интраоперационные фото артроскопического восстановления повреждения Банкарта при помощи якорных фиксаторов.
Операция практически не сопровождается осложнениями. Выполняется миниинвазивно через 2-3 кожных прокола. Стабилизирующий эффект операции можно дополнять обработкой передней капсулы при помощи гольмиевого лазера, что приводит к увеличению прочности капсульно-связочных структур. Больной может быть уже выписан на 2-3 сутки после операции на амбулаторное долечивание. Срок реабилитации после артроскопического восстановления повреждения Банкарта занимает 6-8 мес.
В случае наличия сопутствующего повреждения Хилл-Сакса выполняем манипуляцию «реимплиссаж», когда в зону дефекта фиксируется сухожилие подостной мышцы.
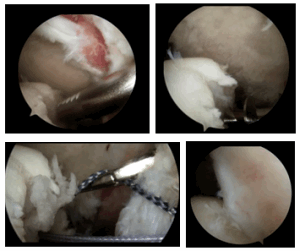
Рисунок: Артроскопия плечевого сустава: Этапы процедуры «ремплиссаж».
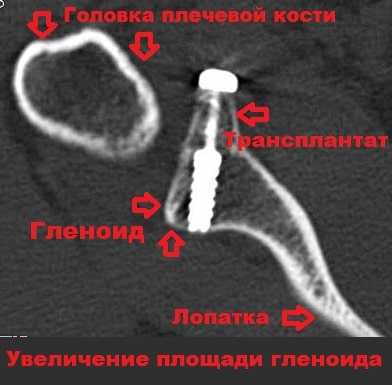
В случае выраженного дефицита костной структуры суставного отростка лопатки выполняем костно-пластическую операцию Латарже по транспозиции клювовидного отростка. Операцию выполняется как открыто — через небольшой разрез кожи 6-8 см по передней поверхности плечевого сустава, так и артроскопически (артроскопическая операция Латарже).
Рисунок: Схематичное изображение положения трансплантата.
Рисунок: Компьютерная томограмма через 6 мес. после операции и приживления трансплантата.
Реабилитационный период после костно-пластической операции Латарже составляет в от 6 до 12 месяцев, требует выполнения контрольных компьютерных томограмм для подтверждения прирастания трансплантата.
Как после артроскопической операции восстановления повреждения Банкарта при помощи якорных фиксаторов, так и после костно-пластической операции Латарже пациенты возвращаются к полноценной бытовой и спортивной жизни.
Таким образом, мы располагаем и владеем всем арсеналом диагностических и лечебных процедур для лечения сложной проблемы нестабильности плечевого сустава. Обращайтесь в нашу клинику и вы попадете в надежные и умелые руки!
Нестабильность плеча после вывиха
Подробнее о нестабильности плечевого сустава после вывиха плеча
В современной травматологии и ортопедии врачи все реже используют термин «привычный вывих». Состояние, при котором определяется повышенная подвижность костей в плечевом суставе более корректно называть нестабильностью. Классификация нестабильности достаточно обширна и больше интересна врачам и ученым. В этой статье мы поговорим о наиболее частом виде нестабильности плечевого сустава, которая развивается после вывиха плеча и называется травматической. В отличие от диспластической нестабильности, которая связана с врожденным нарушением структуры соединительной ткани, травматическая нестабильность встречается гораздо чаще, примерно в 90 процентах случаев.
Плечевой сустав образуют три кости: головка плечевой кости, лопатка и ключица.
Даже на картинках видно, что головка плечевой кости значительно больше суставной впадины лопатки (гленоид).
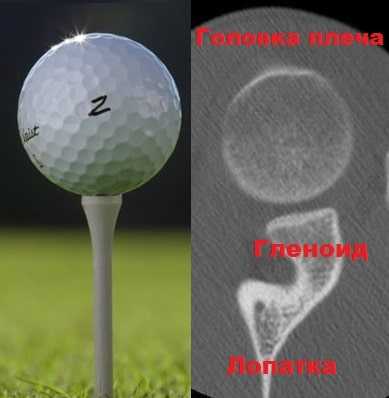
Общая площадь суставной поверхности головки плечевой кости как минимум в 3 раза больше, чем площадь хрящевой поверхности гленоида. К тому же гленоид достаточно плоский и неспособен самостоятельно обеспечить достаточную стабильность плечевого сустава. Для увеличения стабильности по краю гленоида расположена хрящевая губа, которая делает суставную впадину лопатки глубже в 1,5-2 раза.
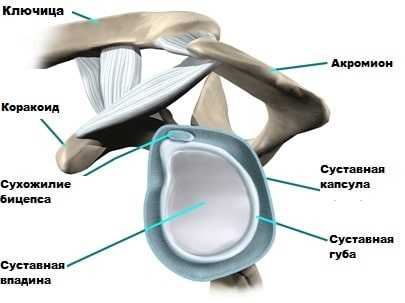
Вокруг плечевого сустава расположены прочные связки, сухожилия и мышцы. Стабильность плечевого сустава определяется главным образом целостностью этих структур. Наиболее заметная роль в обеспечении стабильности плечевого сустава принадлежит ротаторной или вращательной манжете.
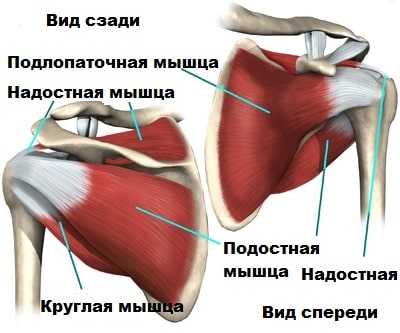
Вращательная манжета представляет собой плотное сухожильное образование, которое окружает головку плечевой кости. Сухожилия соединяют мышцы лопатки и головку плечевой кости. При напряжении, мышца тянет за сухожилие и поворачивает головку в соответствующую сторону.
Кроме мышц и сухожилий в капсулу сустава вплетаются прочные связки, которые соединяют плечевую кость и лопатку и также выполняют функцию по стабилизации сустава.
Нестабильность или неустойчивость в плечевом суставе обычно развивается после вывиха плеча.
Пациенты всегда очень хорошо помнят первый вывих и боль, которую они испытали даже если прошло уже много лет. В связи с особым строением плечевого сустава в подавляющем большинстве случаев, при вывихе, головка плечевой кости смещается вперед относительно гленоида. Такой вывих врачи называют передними.
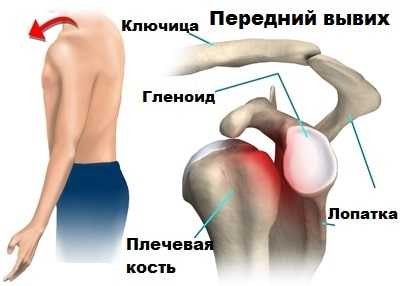
При вывихе плеча в ста процентах случаев имеет место повреждение внутрисуставных структуры. В тот момент, когда головка смещается и соскальзывает с гленоида, от его края отрывается суставная губа, капсула, а также повреждаются связки. Этот вид травмы, в честь автора, который впервые ее описал и предложил способ лечения, назвали повреждением Банкарта.
Нередко при высокоэнергетичной травме или у пожилых пациентов при вывихе плеча формируется значительный дефект кости на гленоиде или головке плечевой кости, который почти всегда приводит к развитию привычного вывиха и хронической нестабильности. Дефект головки плечевой кости, возникающий при вывихе, называется повреждением Хилл-Сакса.
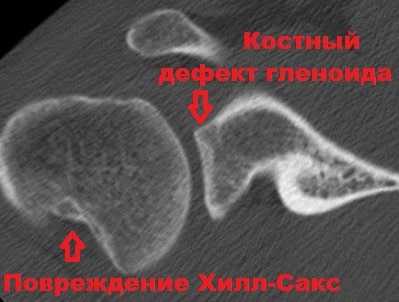
Костные повреждения головки плечевой кости (Хилл-Сакса) и края гленоида формируются из-за постоянного контакта этих областей при вывихе. Кости как бы истираются и стесываются друг об друга при неоднократно повторяющихся в течение многих лет вывихах. У пациентов старшего возраста вывих плеча сопровождается повреждением ротаторной манжеты.
Для первого вывиха характерно отсутствие движений в плечевом суставе, вынужденное положение руки и сильная боль. На рентгенограммах обнаруживается смещение головки из суставной впадины. Разрывы мягкотканных структур при рентгенографии не видны.
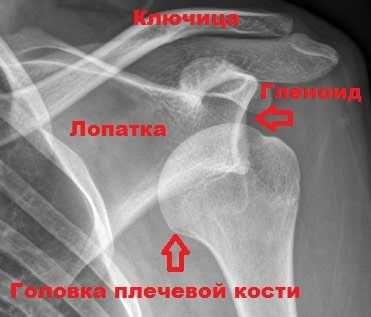
Вывих плеча устраняют в больнице или травмпункте под обезболиванием и накладывают иммобилизацию ортезной повязкой.
У большинства пациентов особенно молодого возраста в дальнейшем вывихи рецидивируют, иногда многократно. По данным ученых частота рецидивов после первичного вывиха среди пациентов молодого возраста составляет от 85 до 90 процентов.
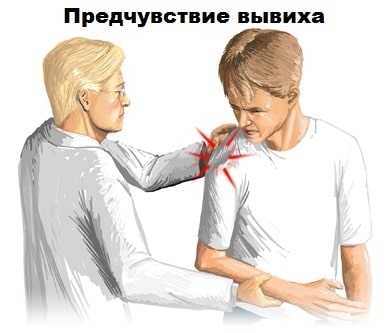
У пациентов других возрастных групп формируется нестабильность плечевого сустава с постоянными подвывихами, болевым синдромом и ограничением движений. Иногда неустойчивость сустава характеризуется слабостью и онемением в плечевом суставе.
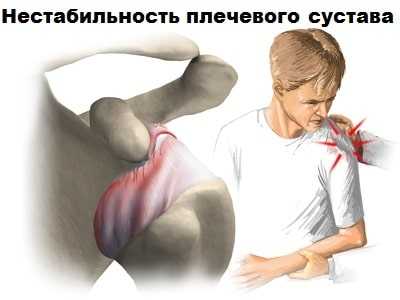
Для уточнения характера неустойчивости плечевого сустава разработан целый ряд специальных клинических тестов. После выяснения анамнеза заболевания, пациент обязательно проводит клинические тесты, при которых пациент ощущает предчувствие вывиха.

У пациентов с подозрением на нестабильность плечевого сустава МРТ позволяет получить информацию о локализации и размерах повреждения суставной губы, манжеты и костных образований.
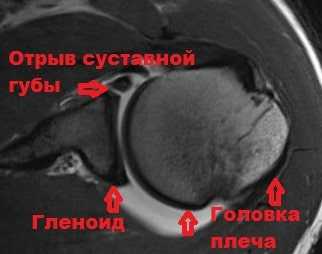
Показанием к оперативному лечению являются частые рецидивы вывихов и подвывихов, болевой синдром, ограничение движений, которые не позволяют больному нормально заниматься спортом и работой. Многие врачи зарубежом считают, что уже после первого вывиха, у молодых пациентов, в связи с высоким риском рецидива, необходимо выполнять хирургическую стабилизацию сустава сразу. Операция должна производиться малоинвазивным способом артроскопически.

Артроскопия позволяет диагностировать повреждения суставной губы, манжеты, выявить импиджмент синдром, тендинит сухожилия бицепса, SLAP повреждение. Артросокпически возможно рефиксировать суставную губу с помощью специальных анкеров.
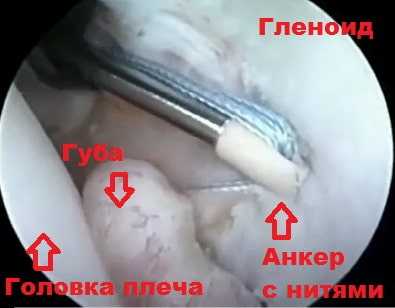
Анкеры вводят в кость. Анкеры снабжены специальными прочными нитями. Нити проводят через суставную губу. После натяжения нитей и завязывания узла губа подтягивается к краю лопатки, в положение, от которого она оторвалась. Сформированный узел плотно прижимает оторванную суставную губу вместе с капсулой сустава к гленоиду.
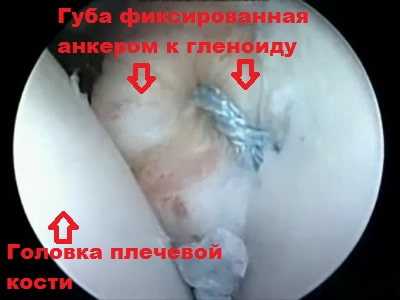
Через несколько месяцев суставная губа прирастает к краю гленоида. Восстановление анатомии суставной губы способствует стабилизации плечевого сустава и значительно уменьшает риск повторных вывихов. Для операции обычно требуется два или три анкера.
Если нестабильность плечевого сустава вызвана дефектом кости, требуется более сложная операция. При тяжелых первичных вывихах или при многократно повторяющихся вывихах нередко происходит повреждение кости гленоида или плеча.
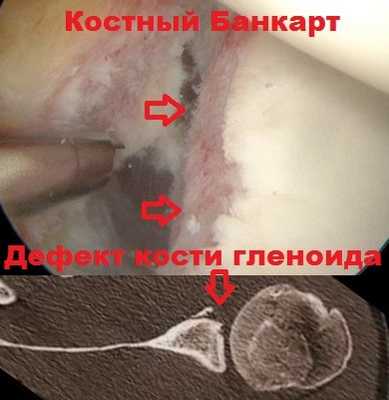
Из-за недостатка кости, уменьшаются площади соприкасающихся суставных поверхностей, в связи с чем страдает стабильность сустава. Операция по рефиксации суставной губы, при наличии костного дефекта гленоида или головки плеча, абсолютно не эффективна. Целью операции в таких случаях является увеличение площади суставной поверхности лопатки. Для того чтобы этого добиться, нужно перенести кость в то место, где существует ее недостаток.
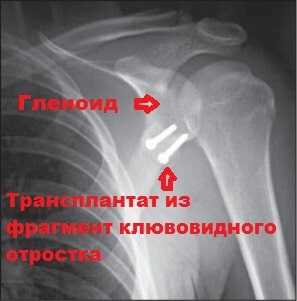
Наиболее частым видом хирургического вмешательства, который применяется для ликвидации нестабильности плечевого сустава, связанной с дефектом кости является операция Латарже (Latarjet).
Во время этой операции производят отсечение клювовидного отростка. Далее фрагмент клювовидного отростка вместе с сухожилием переносится на край гленоида.
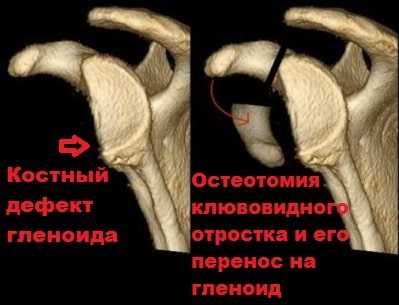
Для фиксации клювовидного отростка к краю гленоида используется два винта. Через несколько месяцев клювовидный отросток срастается с лопаткой, а площадь гленоида увеличивается на 20-25 процентов.
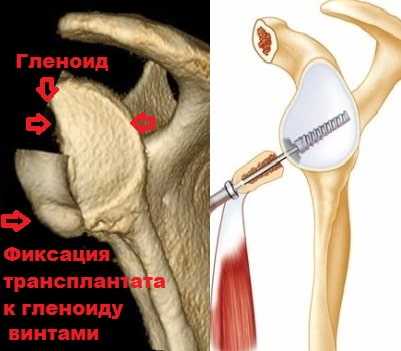
Расположенный таким образом костный фрагмент клювовидного отростка вместе с сухожилием двуглавой мышцы ограничивает возможность головки плечевой кости выскальзывать из сустава.
При правильном выполнении операции частота рецидивов после операции крайне невелика.
В нашей клинике на протяжении многих лет успешно применяются малоинвазивные методы лечения нестабильности плечевого сустава. Мы оказываем весь спектр услуг по диагностике и лечению нестабильности плечевого сустава.
Клиника обладает новейшим оборудованием, что позволяет нам использовать в своей работе самые современные и эффективные способы лечения. Не забывайте, что болезнь легче вылечить на ранней стадии. Обращайтесь к врачам при любых проявлениях боли и ограничения движений в плечевом суставе. На консультацию в нашу клинику Вы можете записаться по телефону или связаться с нами и задать вопрос он-лайн.
Задний вывих плеча
Задний вывих плеча. Задняя нестабильность плечевого сустава
Привычный вывих плеча или нестабильность плечевого сустава занимает умы врачей с давних времен. Эта проблема часто приводит к значительному снижению качества жизни пациента. Исторически сложилось так, что внимание ученых больше сфокусировано на лечении и совершенствовании техники операций при переднем привычном вывихе плеча. Связано это с тем, что задняя нестабильность или задний вывих плеча имеет значительно меньшее распространение.
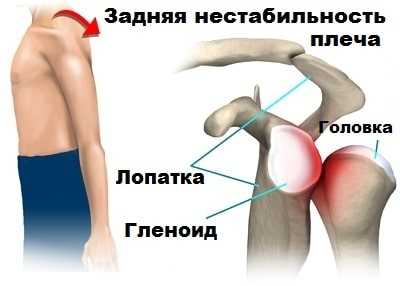
По статистке это соотношение примерно 90 к 10 процентам в пользу переднего вывиха и передней нестабильности плеча. Несмотря на это, от болевого синдрома в плечевом суставе, основной причиной которого стала его задняя нестабильность, страдает много спортсменов и просто активных молодых людей.
В этой статье мы расскажем Вам о задней нестабильности плеча, ее основных видах и симптомах, способах диагностики и лечения, в том числе с использованием малоинвазивной хирургии.
По сравнению с остальными суставами человеческого организма плечевой сустав характеризуется наибольшим объемом движений. Благодаря этому человек может свободно перемещать свою руку в пространстве в любых направлениях.
Плечевой сустав состоит из головки плечевой кости и суставной впадины лопатки (гленоида).
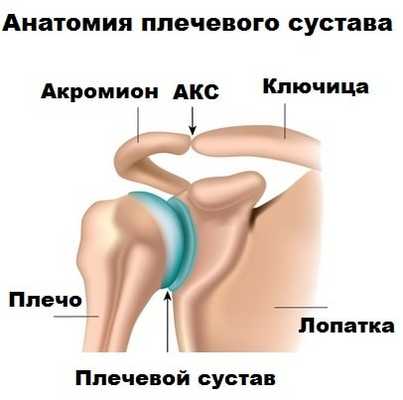
Площадь суставной впадины лопатки значительно меньше, чем головки плечевой кости. По этой причине гленоид сам по себе лишь в небольшой степени может обеспечить стабильность сустава. По краю гленоида имеется суставная губа, которая как бы углубляет суставную впадину, увеличивая тем самым стабильность сустава.
Три основные связки между головкой плеча и лопаткой, как «канаты», натягиваются и удерживают сустав от вывиха при экстремальных движениях рукой и расслабляются при обычной активности. Сбалансированная работа мышц ротаторной манжеты так предохраняет головку плечевой кости от вывиха при движениях.
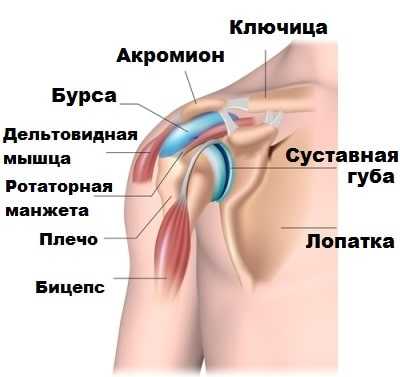
Определенная роль в стабилизации сустава принадлежит также и его капсуле. При заднем вывихе или подвывихе капсула растягивается, что отражается в дальнейшем на стабильности сустава. Увеличение объема капсулы сустава может предрасполагать к рецидивам вывихов и подвывихов в суставе.
В зависимости от того в каком направлении смещается головка плеча при вывихе или подвывихе, нестабильность бывает передняя, задняя, многоплоскостная и.т.д. Задняя нестабильность плечевого сустава встречается реже, чем передняя, примерно в 10-12 процентов случаев.
Основной причиной задней нестабильности и заднего вывиха плеча являются врожденные анатомические особенности строения костей и связок плечевого сустава.
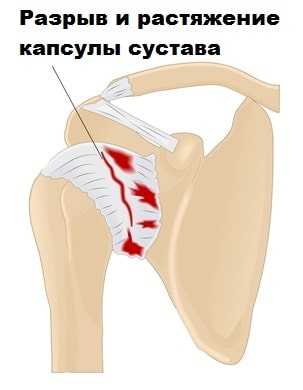
Задняя стенка капсулы сустава достаточно тонкая и слабая, поэтому при любом смещении головки кзади легко растягивается. Ослабление капсулы приводит к постоянному неконтролируемому подвывиху головки плеча кзади при определенных видах движений, например, маховых.

При заднем вывихе, причиной которого стала непосредственно травма, повреждается суставная губа. Задняя губа отрывается от края суставной впадины, в результате чего уменьшается площадь и глубина гленоида и соответственно снижается стабильность в суставе.
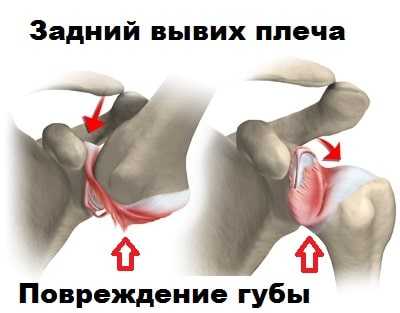
К тому же при движениях, оторванная губа ущемляется между головкой плеча и гленоидом и вызывает боль. Характерной чертой этого вида нестабильности является быстрое развитие у пациента артроза плечевого сустава.
Основные симптомы задней нестабильности это боль и чувство опасения вывиха. Дискомфорт у пациента вызывают такие обыденные движения, как открывания двери или бросание, метание какого-либо предмета. Иногда пациент при подвывихе чувствует характерный щелчок в плече. Боль у пациентов с нестабильностью чаще тупая и появляется при определенных видах движений.
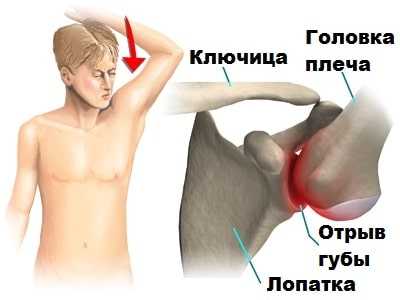
Некоторые пациенты могут самостоятельно продемонстрировать вывих врачу. Острый задний вывих, произошедший впервые в результате травмы, крайне болезное состояние, которое требует незамедлительного лечения в условиях больницы.
Для правильной оценки вида и типа нестабильности, а также определения с тактикой лечения врач проводит тщательный сбор анамнеза заболевания и подробный клинический осмотр.

Обычно, рассказывая об истории заболевания, пациент хорошо помнит и подробно описывает свой первичный вывих, даже если он произошел очень давно. При первичном заднем вывихе часто имеет место самопроизвольное его вправление, без помощи врачи. В первый раз задний вывих может происходить, как в результате высокоэнергетичной травмы (ДТП, падении с высоты), поднятии штанги, так и просто при броске мяча или поднятии руки выше головы, например, при попытке взять что-либо с верхней полки.
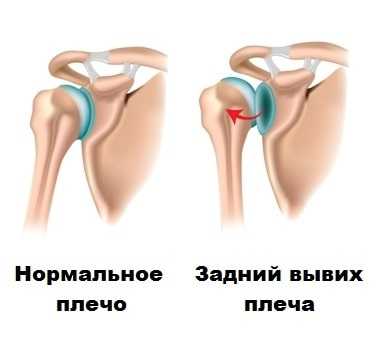
В некоторых случаях задняя нестабильность проявляется только болями в суставе, без выраженных вывихов. Во время клинического осмотра врач обследует плечевой сустав, оценивает объем движений, силу мышц, а также его стабильность.

Для воспроизведения нестабильности, уточнения локализации боли и подтверждения диагноза, врачом используется несколько основных провокационных тестов. Если при проведении тестов возникает у пациента дискомфорт или боль в плече, можно заподозрить тот или иной вид нестабильности.
На рентгенограммах увидеть растянутую капсулу сустава или отрыв задней губы невозможно. Для этого используется магнитно-резонансная томография (МРТ).
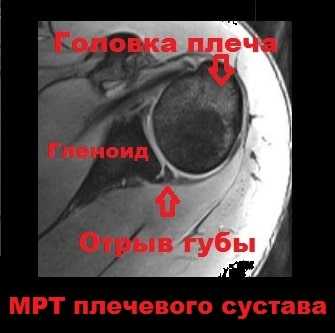
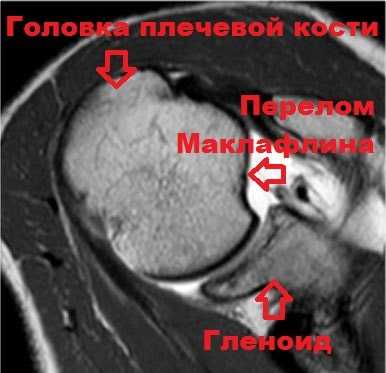
При заднем вывихе плеча, на передней поверхности плеча иногда образуется небольшой перелом, который называется Маклафина. Наличие подобного перелома на рентгене, МРТ или КТ позволяет врачу заподозрить у пациента заднюю нестабильность плечевого сустава. Стоит отметить, что чем больше дефект кости при переломе Маклафина, тем больше вероятность рецидива заднего вывиха. Это связано с тем, что дефект кости уменьшает площадь контакта головки плеча и гленоид, в связи с чем, соответственно, снижается стабильность всего сустава.
При МРТ исследовании можно также выявить сопутствующие патологические изменения связок, ротаторной манжеты, а также разрывы суставной губы. Отрыв задней суставной губы от гленоида по примеру переднего повреждения Банкарта иногда называют задний Банкарт.
Консервативное лечение после острого заднего вывиха обычно состоит из периода иммобилизации гипсом и ортезом в течении трех недель и последующей реабилитации. Основная цель лечения после снятия гипса или ортеза это укрепление и восстановление баланс мышц окружающих плечевой сустав.
Пациента обучают контролю над движениями, стараются исключить из жизни такие движения которые могут привести к вывиху или подвывиху в плечевом суставе. К сожалению, у молодых активных пациентов частота рецидивов после первого вывиха несмотря на проводимое лечение может достигать 90 процентов.
Безуспешность консервативного лечения является показанием к операции. На необходимость хирургического лечения задней нестабильность указывают такие ее проявления как боль при движениях над головой, подвывихи в суставе, чувство опасения и предчувствия вывиха, которое не удалось устранить после консервативного лечения.
Существуют открытые и артроскопические операции по поводу задней нестабильности сустава. В настоящее время артроскопическая хирургия считаются золотым стандартом в лечении задней нестабильности плечевого сустава.
Артроскоп это оптический прибор который вводится в полость плечевого сустава через прокол кожи. Изображение с артроскопа передается на мониторы в операционной. Через дополнительные проколы в плечевой сустава вводятся специальные инструменты, которыми производятся различные манипуляции внутри сустава.
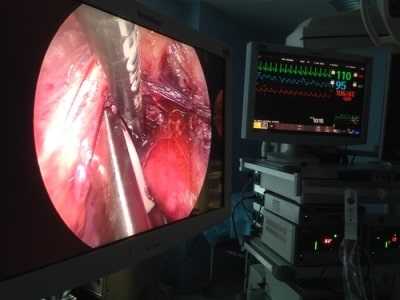
Безусловными преимуществом артроскопических вмешательств на плечевом суставе является возможность более полного и детального осмотра полости сустава, выявление сопутствующих повреждений ротаторной манжеты и сухожилия бицепса в ходе операции, менее выраженный болевой синдром после операции и лучший косметический эффект.
Суть операции заключается в малоинвазивном восстановлении оторванной задней суставной губы в комбинации с натяжением капсулы сустава.
Для операции используются специальные фиксаторы (анкеры) они необходимы для прикрепления оторванных частей губы и капсулы сустава к гленоиду. Анкеры обеспечивают прочную фиксацию губы к кости на время ее сращения. Анкеры бывают рассасывающиеся (биодеградирующие) и не рассасывающиеся. Биодеградация анкеров происходит в течении нескольких лет.
Анкеры погружаются в кость, внутри них проходят прочные нити. Нитями прошивают губу и капсулу и подтягивают к кости. Число анкеров зависит от размера дефекта, их требуется обычно от двух до трех.
Открытые операции на данный момент показаны пациентам с крупным костным дефектом головки плечевой кости Маклафлина. В этих случаях операции по рефиксации губы и капсулы будут неэффективны. К счастью таких пациентов немного. Операция проводится через мини доступ, производится костная пластика дефекта и фиксация винтами.операция при привычном вывихе плеча

Если у Вас есть проблемы с суставами. Если каждое движение причиняет боль. Мы сможем Вам помочь. Клиника оснащена современным медицинским оборудованием, которое позволяет успешно выполнять широкий спектр хирургических вмешательств на костях и суставах.
Большинство операций на суставах в клиники выполняются эндоскопически, то есть методом мини разрезов. Клиника оснащена специальными послеоперационными палатами, в которых анестезиологи осуществляют наблюдение и лечение пациентов после крупных операций.
Однако в клинике проводятся не только высокотехнологичные хирургические вмешательства, но и активно применяются консервативные методы лечения и реабилитации пациентов без операций.
Для пациентов в клинике создана максимально комфортная обстановка. Одно и двухместные палаты оборудованы специальными ортопедическими кроватями. Врачи нашей клиники профессионалы своего дела, для которых Ваше здоровье основной приоритет. Записывайтесь и приходите на консультацию в нашу клинику уже сегодня, и мы обязательно Вам поможем.
Читайте также:
- Функции симпатической нервной системы и последствия ее активации
- Ювенильная ксантогранулема глаза у ребенка (juvenile xanthogranuloma, JXG)
- Вирусы бактерий. Бактериофаги. Классификация бактериофагов. Морфология бактериофагов. Типы бактериофагов.
- Рак шейки матки при беременности
- Влияние отсутствия власти на шизофрению. Наделение полномочиями больных шизофренией
