Профилактика краснухи у детей
Добавил пользователь Владимир З. Обновлено: 22.01.2026
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней. Типичными для краснухи признаками является появление сыпи вначале на лице, ее быстрое распространение по всему телу и отсутствие на коже ладоней и подошв. Диагноз краснухи устанавливается клинически.
Общие сведения
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией.
Характеристика возбудителя
Краснуху вызывает РНК-содержащий вирус рода Rubivirus. Вирус мало устойчив к факторам внешней среды, легко инактивируется под действием ультрафиолетового облучения, нагревания, химических дезинфицирующих средств. Вирус может сохранять свою жизнеспособность в течение нескольких часов при комнатной температуре, легко переносит замораживание.
Резервуаром и источником возбудителя краснухи является больной человек. При этом заболевание может протекать как с клинической симптоматикой, так и в латентной, стертой форме. Выделение вируса начинается за неделю до проявления экзантемы и продолжается 5-7 дней после. При врожденной краснухе у детей возбудитель выделяется с секретом слизистой носоглотки, мочой (иногда с фекалиями).
Краснуха распространяется с помощью аэрозольного механизма передачи преимущественно воздушно-капельным путем. Возможно заражение контактно-бытовым путем при общем пользовании игрушками, посудой. Заражение через руки и предметы быта эпидемиологически не значимо. При заражении краснухой беременных осуществляется трансплацентарная передача инфекции плоду. Ввиду слабой стойкости вируса заражение краснухой требует более тесного общения, нежели передача возбудителей ветряной оспы, кори.
Симптомы краснухи
Инкубационный период краснухи составляет 10-25 дней. Заболевание у взрослых обычно начинается с продромальных признаков: повышения температуры (иногда может достигать довольно высоких значений), недомогания, слабости, головной боли. Нередко отмечаются умеренный насморк, сухой кашель, першение в горле, слезотечение, светобоязнь. Осмотр может выявить легкую гиперемию зева и задней стенки глотки, раздражение конъюнктивы. Эти симптомы сохраняются обычно от одного до трех дней. У детей катаральные признаки чаще всего отсутствуют.
В начальном периоде заболевания как у взрослых, так и у детей отмечается лимфаденит преимущественно затылочных и среднешейных лимфатических узлов. Лимфоузлы увеличены в размере, на ощупь болезненны. Лимфаденит может сохраняться до 2-3 недель. После катарального периода появляются высыпания. Появлению сыпи обычно предшествует кожный зуд.
В 75-90% случаев сыпь появляется в первый же день болезни, сначала на лице и шее, за ушами, под волосами. В некоторых случаях сыпь может распространяться из иной локализации. За сутки сыпь покрывает различные участки кожи за исключением ладоней и подошв. В особенности характерны высыпания на ягодицах, спине, разгибательных поверхностях конечностей, в редких случаях выявляется мелкая единичная энантема слизистой оболочки рта (пятна Форхейма). Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. У взрослых элементы сыпи нередко сливаются, для детей сливная экзантема не характерна.
В период высыпания температура тела сохраняется в пределах нормы, либо повышается до субфебрильных цифр, отмечается полилимфаденит. Иногда имеют место миалгии и артралгии, могут проявляться симптомы диспепсии, умеренная гепатоспленомегалия. Женщины часто отмечают симптоматику полиартрита. Сыпь обычно сохраняется около 4 дней, после чего быстро исчезает, не оставляя последствий. В целом краснуха у взрослых протекает практически так же, как и у детей, но тяжесть и продолжительность течения обычно более значительна, более яркая катаральная симптоматика, обильная сливная сыпь, признаки лимфоаденопатии менее выражены, могут вовсе не отмечаться больными.
Осложнения краснухи
Осложнения при краснухе не часты, как правило, возникают в результате присоединения бактериальной инфекции. Преимущественно среди таковых встречаются вторичные пневмонии, ангины, отиты. Иногда краснуху осложняет артрит, тромбоцитопеническая пурпура. У взрослых в редких случаях возможно развитие осложнений со стороны нервной системы: энцефалита, менингоэнцефалита, энцефаломиелита.
Большую опасность представляет краснуха в случае ее развития у беременных женщин. Инфекция не оказывает заметного влияния на организм матери, но имеет крайне неблагоприятные последствия для плода: начиная от врожденных пороков развития до внутриутробной смерти. Вероятность формирования пороков развития напрямую зависит от срока беременности, на котором произошло заражение краснухой. Та же зависимость прослеживается в отношении возникновения врожденной краснухи: у матерей, заболевших на 3-4 неделе беременности, риск патологии младенца составляет 60%, при поражении женщины после 13-14 недели - сокращается до 7%.
Диагностика краснухи
Методам специфической серологической диагностики краснухи имеют ретроспективное диагностическое значение, поскольку производится исследование парных сывороток с интервалом в 10 дней. Определяют нарастание титров иммуноглобулинов М и G с помощью РСК, ИФА, РТГА или РИА.
Кроме того, серологический анализ и постановка реакции бласттрансформации лимфоцитов производится у беременных женщин, имевших контакт с лицами, больными краснухой, для выявления инфицированности и вероятности поражения плода. Анализ сыворотки крови беременной женщины производят в максимально ранние сроки и не позднее 12 дня после контакта с больным. Выявление иммуноглобулинов G в эти сроки обычно свидетельствует о перенесении ранее инфекции и имеющемся иммунитете к ней, что позволяет безбоязненно сохранять беременность. Появление антител только во второй сыворотке (преимущественно иммуноглобулины М) говорит об имеющем место активном инфекционном процессе, могущем негативно сказаться на развитии плода.
К неспецифическим методам лабораторной диагностики краснухи можно отнести общий анализ крови. Картина крови, как правило, показывает лимфоцитоз при общей лейкопении, повышение СОЭ. У взрослых в крови могут обнаруживаться плазмоциты. Дополнительные методы диагностики при краснухе необходимы в основном при подозрении на развитие осложнений. Диагностика пневмонии проводится при помощи рентгенографии легких. При неврологических нарушениях проводят ЭЭГ головного мозга, реоэнцефалографию, Эхо-ЭГ. Возникновение отита требует консультации отоларинголога.
Лечение краснухи
Как правило, краснуха лечиться амбулаторно, госпитализация осуществляется только в случае развития опасных осложнений. Этиотропного лечения краснухи не разработано, в большинстве случаев выздоровление наступает самостоятельно вследствие элиминации вируса в результате сформировавшегося иммунного ответа.
Терапия в случаях тяжелого течения заключается в назначении симптоматических и патогенетических препаратов (дезинтоксикационная терапия, жаропонижающие средства седативные, антигистаминные препараты). При развитии краснушного артрита назначается хлорохин на 5-7 дней. Развитие неврологических осложнений служит показанием к назначению преднизолона, дегидратационной терапии. Врожденная краснуха на сегодняшний день лечению не поддается.
Прогноз и профилактика краснухи
В подавляющем большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением без каких-либо последствий. Ухудшается прогноз в случае развития краснушного энцефалита. Особое значение имеет краснуха в акушерской практике. Перенесение инфекции матерью может иметь крайне неблагоприятные последствия для плода. Разнообразие вероятных пороков развития плода (врожденная катаракта, глухота, пороки сердца, микроцефалия и др.) при краснухе беременных тем шире, чем раньше имело место заражение.
Специфическая профилактика краснухи в развитых странах производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12-16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.
Управление Роспотребнадзора по Республике Марий Эл
Краснуха и её профилактика - Памятки для населения
Памятки для населения
Краснуха и её профилактика
Краснуха - это острая вирусная инфекция, преимущественно регистрируемая среди детей. Возбудителем является вирус Rubella, передающийся воздушно-капельным путем.
Источником заражения является больной человек, который выделяет вирус при чихании, кашле, как за несколько дней до проявления у него признаков болезни, так и в течение всего заболевания, а также нескольких дней после выздоровления. Первые признаки болезни: повышение температуры тела, легкое недомогание, катаральные явления в виде насморка, кашля, коньюктивита (покраснение глаз). Эти симптомы развиваются одновременно или за 1-2 дня до появления мелкопятнисто-папулезной сыпи ярко-красного цвета 5-7 мм в диаметре, которая вначале появляется на лице, спускается на туловище и через пару дней распространяется на конечности. Через 2-3 суток сыпь бесследно исчезает. Период высыпания сопровождается увеличением периферических лимфатических узлов.
Намного тяжелее краснуха протекает у подростков и взрослых, часто сопровождаясь выраженными катаральными симптомами, интоксикацией, высокой температурой, болями в мышцах и суставах, в редких случаях осложняясь хроническим артритом и энцефалитом.
Особую опасность представляет заболевание краснухой для беременных. Попадая в организм беременной женщины, вирус краснухи проникает через плацентарный барьер, оказывая негативное влияние на формирующиеся клетки его органов и тканей. Внутриутробное заражение плода нередко становится причиной пороков развития, хронических заболеваний у новорожденных. Особенно опасно заболевание краснухой в первой трети беременности.
Первая прививка проводится в возрасте 12 месяцев, вторая - ревакцинация, в возрасте 6 лет.
Следует помнить, что ответственность за здоровье ребенка лежит на его родителях. Защитите своих детей и себя от риска заражения с помощью своевременной вакцинации!
Профилактика краснухи - Памятки для населения
Профилактика краснухи
Краснуха - острое вирусное заболевание, которым заболевают в основном дети от 1 года до 7 лет. Возбудителем является вирус Rubella, передающийся воздушно-капельным путем.
Источником заражения является больной, который выделяет вирус при чихании, кашле с капельками слюны за несколько дней до проявления у него признаков болезни, в течение всего заболевания и нескольких дней после выздоровления. Заболевание проявляется небольшим повышением температуры, легким недомоганием, катаральными явлениями в виде насморка, кашля, конъюнктивита (покраснение глаз). Эти симптомы развиваются одновременно или за 1-2 дня до появления небольшой сыпи розового цвета на разгибательных поверхностях рук и ног, вокруг суставов, на ягодицах и спине. Через 2-3 суток сыпь бесследно исчезает. Характерным симптомом краснухи является увеличение затылочных и заднешейных лимфатических узлов.
Надежным и эффективным способом защиты от вируса краснухи является вакцинация. Вакцинация проводится в соответствии с Национальным календарем профилактических прививок. Против краснухи необходимо прививать детей в возрасте 1 года и повторно в 6 лет, а также девушек и женщин в возрасте до 25 лет, не привитых и не болевших данной инфекцией.
Профилактика краснухи у детей
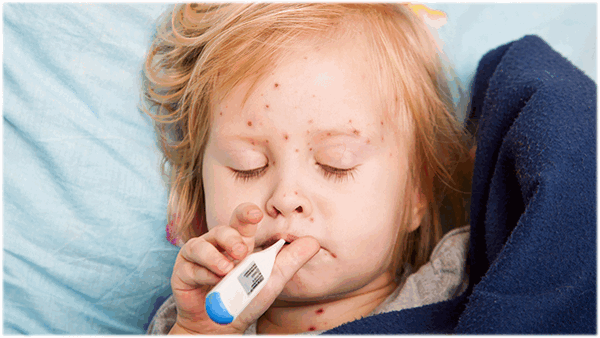
Краснуха - острое вирусное инфекционное заболевание с воздушно-капельным путем передачи.
Возбудитель
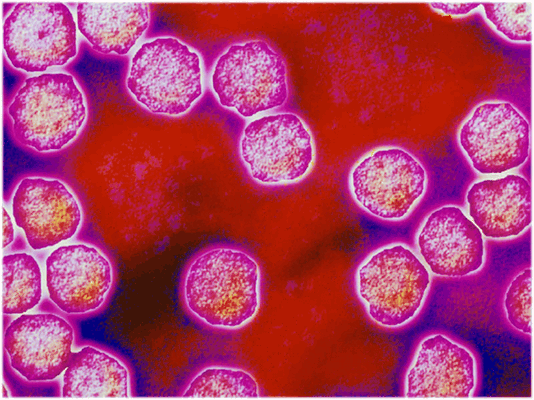
РНК - вирус семейства Tagaviridae рода Rubivirus, нестоек во внешней среде.
Источник инфекции
Заболевший краснухой, а также дети с синдромом врожденной краснухи.
Пути передачи
Воздушно-капельный, трансплацентарный (от матери плоду во время беременности).
Группы риска

Особую опасность краснуха представляет для беременных в связи с высоким риском инфицирования плода, влекущее за собой у них множественные пороки развития.
Инкубационный период
Симптомы краснухи появляются спустя 11-21 день с момента инфицирования.
Период заразности
Инфицированный человек становится заразным уже за 4 - 5 дней до появления симптомов. Продолжается период заразности до 5 - 7 дней после появления сыпи (в целом - около двух недель).
У детей с врожденной краснухой вирус может выделяться в течение 8—12 мес и более (до 2 лет) после рождения.
Клиника
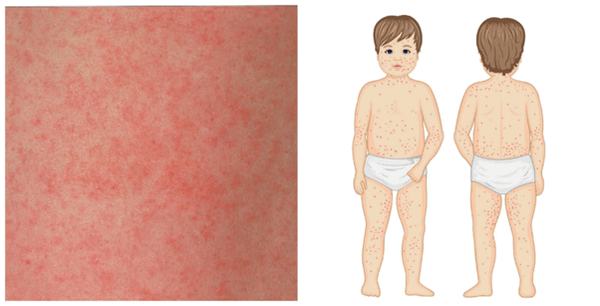
- незначительная лихорадка
- мелкая пятнисто-папулезная сыпь, преимущественно на разгибательных поверхностях конечностей, спине и ягодицах
- катаральные явления в горле
- увеличение затылочных лимфоузлов
- боли в суставах (редко).
Инфицирование краснухой во время беременности может привести к развитию внутриутробной инфекции, которая может закончиться потерей беременности или развитием синдрома врожденной краснухи, при котором формируются врожденные дефекты плода, пороки сердца, поражения глаз (катаракта, врожденная глаукома и др.), снижению умственного развития ребёнка, снижению слуха.
Чем опасно заболевание
Инфекция особенно опасна в первом триместре беременности, в связи с вероятностью поражения вирусом эмбриона или плода. Особенно опасно инфицирование в первом триместре беременности.
Диагностика
Диагноз краснухи устанавливается на основании клинической картины, лабораторных данных (определение титра IgM к вирусу краснухи), а также эпидемиологической связи с другими подтвержденными случаями краснухи.
Лечение
Специфического лечения краснухи нет, лечение симптоматическое. Обычно лечение проводится на дому. Исключение - тяжёлое течение заболевания.
Профилактика
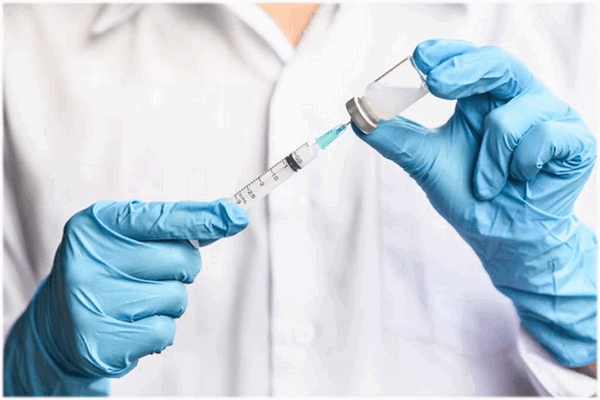
Профилактика краснухи - проведение плановой вакцинации в соответствии с Национальным календарем профилактических прививок.
Схема вакцинации детей
Для вакцинации используется как моновакцина, так и трехвалентная (корь, паротит, краснуха).
Вакцинация проводится в 12 месяцев, ревакцинация - в 6 лет.
Вакцинация и ревакцинация против краснухи также проводится детям от 1 года до 18 лет (включительно), женщинам от 18 до 25 лет (включительно), не болевшим, не привитым, привитым однократно против краснухи, не имеющим сведений о прививках против краснухи.
Противопоказания к вакцинации
- тяжелая аллергическая реакция на аминогликозиды
- сильная реакция на предыдущее введение вакцины (температура тела более 40*С, отек и покраснение в месте инъекции более 8 см в диаметре)
- анафилактическая реакция на яичный белок
- иммунодефицитные состояния, злокачественные заболевания крови, новообразования
- беременность
Реакция на введение вакцины
В большинстве случаев прививка против краснухи переносится хорошо, в некоторых случаях спустя 5-12 дней могут появиться незначительные катаральные явления (насморк, кашель), возможно повышение температуры до 38*С. В очень редких случаях возникает немногочисленная сыпь.
Неспецифическая профилактика
Неспецифическая профилактика заключается в исключении контактов с заболевшими краснухой, а также в соблюдении правил личной гигиены.
Краснуха у детей
Ваш ребенок покрылся мелкой розовой сыпью и жалуется на боль в лимфоузлах? Скорее всего, у него краснуха, одна из распространенных и очень заразных инфекций. Расскажем, как лечить краснуху и почему вакцинация - лучший способ защиты от вируса
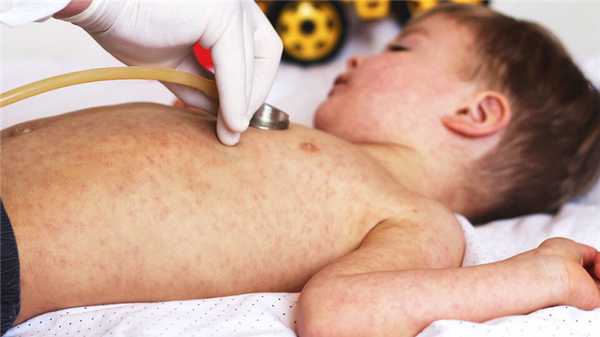
Причины краснухи у детей
Краснуха - одно из самых распространенных детских инфекционных заболеваний. Его возбудителем является представитель семейства тогавирусов. Вирус довольно устойчив - хорошо сохраняется на поверхностях, переносит низкие температуры и боится только ультрафиолета.
Заразиться краснухой очень просто - достаточно побывать в контакте с больным человеком. Дело в том, что у краснухи есть инкубационный период - перед острым течением болезни больной может не испытывать никаких неприятных симптомов, но при этом уже быть заразным для окружающих. Заражение происходит воздушно-капельным путем: при тесном общении с заболевшим, особенно, когда он кашляет или чихает, при использовании общей посуды. Также мать, заразившись краснухой во время беременности, может передать вирус своему ребенку через плацентарный кровоток - такая форма болезни будет считаться врожденной. Также малыш может заразиться от больной матери через грудное молоко.
Как показывает статистика, чаще всего краснуха встречается у детей в возрасте от трех до девяти лет, а вот у малышей до полугода (за исключением врожденной формы) болезнь встречается крайне редко. Также отмечается, что чаще всего случаи заболевания регистрируются в холодное время года, а после у переболевшего краснухой формируется к ней пожизненный иммунитет.
Симптомы краснухи у детей
Как правило, симптомы у краснухи довольно выраженные: это сыпь, общее недомогание, увеличение и болезненность шейных лимфоузлов, иногда лихорадка и боль в горле.
Острой фазе болезни предшествует длительный (2-3 недели) инкубационный период. Потом ребенок начинает жаловаться на недомогание: у него может повышаться температура до 38 градусов, возникают головные боли и боли в мышцах, увеличиваются и становятся болезненными шейные и затылочные лимфоузлы, малыш становится вялым и сонливым. Впрочем, иногда лихорадка может отсутствовать, и общее состояние маленького пациента почти не ухудшается. Также часто воспаляется горло, может появиться насморк и сухой кашель.
Главным симптомом, конечно, является сыпь - мелкая, розового цвета, пятнистая или в виде папул. Первые элементы высыпаний появляются на лице и практически сразу же распространяются по всему телу, кроме ладоней и ступней. Больше всего сыпи на ягодицах, локтевых и коленных сгибах, на груди и спине. Также возможно появление сыпи и на мягком небе. При этом выраженного зуда (как, например, при ветрянке) нет, а сами высыпания не сливаются между собой. Примерно через 3-4 дня сыпь начинает белеть и уменьшаться, а на 5-7 день полностью исчезает, не оставляя после себя никаких следов.
- Мелкоточечная розовая сыпь;
- Головная боль;
- Температура до 38С;
- Увеличенные и болезненные шейные и затылочные лимфоузлы;
- Боль в горле, насморк;
- Сонливость, вялость.
Лечение краснухи у детей
Если вы заподозрили у своего ребенка краснуху, немедленно ограничьте его контакты с другими детьми (и особенно беременными женщинами!), после чего вызовите врача на дом. Доктор осмотрит ребенка, назначит необходимое лечение и даст рекомендации по уходу.
Диагностика
Диагноз ставит педиатр во время осмотра ребенка, иногда может потребоваться лабораторное подтверждение краснухи. Первый вариант - это вирусологический метод диагностики: возбудителя заболевания выявляют в крови, моче или смывах из носоглотки. Также существует серологический метод диагностики, который позволяет определить наличие/отсутствие антител к вирусу краснухи. Кровь из вены берется на 5-10 день заболевания. Если в крови обнаружены иммуноглобулины класса М, это говорит о том, что болезнь протекает прямо сейчас. Если обнаруживаются иммуноглобулины класса G, это значит, что ребенок уже переболел краснухой и у него выработался к ней иммунитет (или ему провели курс вакцинации).
Современные методы лечения краснухи у детей
Обычно краснуха у детей (в отличие от взрослых и, особенно - у беременных женщин, у которых вирус может вызывать уродства плода) протекает достаточно легко. Госпитализация требуется редко, например, если ребенок совсем маленький, у него есть сопутствующие хронические заболевания, или болезнь протекает с осложнениями.
Для лечения краснухи у детей врачи не назначают ни антибиотики, ни противовирусные. Для скорейшего выздоровления ребенку настоятельно рекомендуется соблюдать постельный режим, обильное питье (вода, компоты, морсы, травяной чай), при повышении температуры врач может назначить жаропонижающее на основе ибупрофена или парацетамола. Также ребенок должен хорошо высыпаться, а вот телевизор и гаджеты нужно максимально ограничить.
При наличии высыпаний во рту следует соблюдать лечебную диету. Во-первых, никаких соленых, копченых, острых продуктов, исключить все жареное. Продукты лучше отваривать, тушить или запекать, главное, чтобы они не травмировали слизистую рта. Хорошо подойдут бульоны, супы, каши, пюре. Следите, чтобы еда и напитки не были слишком горячими или наоборот холодными.
Также постарайтесь чаще убирать комнату, где находится больной ребенок - проветривайте ее, делайте влажную уборку, продезинфицируйте поверхности и игрушки. Если есть возможность, приобретите или позаимствуйте кварцевую или бактерицидную лампу, чтобы обеззаразить помещение.
- При осложненной форме краснухи ребенка госпитализируют, но чаще всего в детском возрасте болезнь протекает в легкой форме, и ребенок может лечиться амбулаторно. Что касается медикаментозного лечения: доказанной эффективности ни один препарат не имеет, но мы можем назначать симптоматическое лечение. Если есть лихорадка - давать препараты на основе парацетамола или ибупрофена. Если обезвоживание - ребенка надо отпаивать. Если произошло бактериальное наслоение - только тогда проводить антибиотикотерапию. Все-таки нужно помнить, что краснуха - это вирус, а против вируса врачи еще ничего не придумали, кроме вакцин, - объясняет врач-педиатр Диля Айсувакова.

Профилактика краснухи у детей в домашних условиях
Чтобы не допустить распространение инфекции, больного ребенка изолируют до 7 дня с момента появления сыпи. Однако самым главным способом защиты от краснухи на сегодняшний день является вакцинация - это может быть и комбинированная вакцина против кори, паротита и краснухи, которую делают детям в рамках Национального календаря прививок, и моновакцина. Вакцинация проводится в два этапа: в первый раз в 12-16 месяцев, затем идет ревакцинация в 6 лет. Также возможно сделать прививку и во взрослом возрасте, если в детстве вакцинация не проводилась. Особенно это актуально для девушек и молодых женщин, которые не болели краснухой и готовятся к материнству.
К плюсам вакцины относится то, что она создает длительный устойчивый иммунитет к вирусу (защита практически 100%), предотвращает заболевание краснухой во время беременности, а значит, защищает плод от внутриутробной гибели и развития тяжелых пороков. Сама вакцина хорошо переносится детьми, не вызывая осложнений.
Также возможна экстренная профилактика, когда контактным детям и беременным женщинам вводится противокраснушный иммуноглобулин.
- Вакцинация от краснухи помогает почти в 95 процентах случаев, после прививки люди получают стойкий иммунитет и не болеют краснухой, а даже если вдруг заболеют, то болезнь будет протекать у них в легкой форме и без осложнений. Вакцинация по нашему Национальному календарю прививок проводится в 12 месяцев (вместе с прививкой от кори и паротита), и ревакцинация проводится уже потом в 6 лет, - уточняет специалист.
Популярные вопросы и ответы
На вопросы поможет ответить врач-педиатр Диля Айсувакова.
Как отличить сыпь при краснухе от сыпи при кори?
При краснухе и кори сыпь чаще всего бывает мелкоточечная, но при краснухе она совсем мелкая, примерно 5-7 миллиметров. При кори - до 10 миллиметров. При этом при краснухе сыпь выступает одномоментно и выглядит одинаково - что на голове, что на ногах. При кори же сыпь выходит строго поэтапно: в первый день - на голове и на шее, во второй день - на руках, грудной клетке и т.д. Также чаще всего при кори сыпь локализуется в верхней части тела и имеет склонность к слиянию. При краснухе слияния обычно не происходит. За счет того, что при кори сыпь имеет такую этапность, на 3-4 день на лице элементы сыпи бледнеют, а на ногах сыпь еще свежая. Еще при кори сыпь возвышается над уровнем кожи, а при краснухе находится на одном уровне, кожа ровная на ощупь.
Какие могут быть серьезные осложнения у краснухи?
Серьезные осложнения при краснухе бывают редко, но все же случаются. К ним относится краснушный энцефалит (встречается на 5-6 тысяч случаев заболевания), который приводит к необратимым последствиям со стороны головного мозга, неврологическим проблемам - например, к параличу. Функция нервной системы нарушается без возможности восстановления. У детей возникает риск развития краснушного энцефалита при сниженном иммунитете. Также из осложнений можно назвать артриты (чаще встречаются у взрослых) и невриты (встречаются очень редко).
Почему краснуха опасна во взрослом возрасте и особенно для беременных?
Краснуха опасна во взрослом возрасте, так как чаще приводит к осложнениям, нежели чем у детей - это и артриты, и полиневриты. Кроме того, у взрослых сама болезнь переносится гораздо сложнее. У них дольше и сильнее протекает лихорадка, а сыпь может давать бактериальные осложнения, поэтому часто остаются шрамы на коже после высыпаний. Инкубационный период длится до 21 дня, а после появления сыпи человек еще 7 дней не должен контактировать ни с кем, а это потеря трудоспособности на достаточно долгий период, что, в свою очередь, сказывается на финансовом положении. Но особенно опасна краснуха для беременных, потому что она либо ведет к выкидышу (в 40% случаев, как пишет ВОЗ), либо к врожденным порокам развития у плода - патологиям органов слуха, зрения, врожденным порокам сердца и другим серьезным дефектам. Поэтому краснуха - это медицинское показание для прерывания беременности, а ВОЗ настоятельно рекомендует всем странам вакцинироваться от краснухи.
Читайте также:
