Расслаивающая аневризма аорты на УЗИ. Поддиафрагмальный абсцесс на УЗИ.
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Поддиафрагмальный абсцесс - локальный гнойник, сформировавшийся между куполом диафрагмы и прилегающими к ней органами верхнего этажа брюшной полости (печенью, желудком и селезенкой). Поддиафрагмальный абсцесс проявляется гипертермией, слабостью, интенсивной болью в эпигастрии и подреберье, одышкой, кашлем. Диагностическое значение имеют осмотр больного, данные рентгеноскопии, УЗИ, КТ, общего анализа крови. Для полного излечения поддиафрагмального абсцесса выполняют хирургическое вскрытие и дренирование гнойника, назначают антибактериальную терапию.

Общие сведения
Поддиафрагмальный абсцесс является сравнительно редким, но очень серьезным осложнением гнойно-воспалительных процессов брюшной полости. Располагается поддиафрагмальный абсцесс преимущественно внутрибрюшинно (между диафрагмальным листком брюшины и прилегающими органами), редко - в забрюшинном пространстве (между диафрагмой и диафрагмальной брюшиной). В зависимости от нахождения гнойника поддиафрагмальные абсцессы разделяют на правосторонние, левосторонние и срединные. Чаще всего встречаются правосторонние поддиафрагмальные абсцессы с передневерхней локализацией.
Форма поддиафрагмального абсцесса может быть различной: чаще - округлой, при сдавлении его прилежащими к диафрагме органами - плоской. Содержимое поддиафрагмального абсцесса представлено гноем, иногда с примесью газа, реже - желчных камней, песка, кала.
Поддиафрагмальный абсцесс нередко сопровождается образованием плеврального выпота, при значительном размере в той или иной степени оказывает давление и нарушает функции диафрагмы и соседних органов. Поддиафрагмальный абсцесс обычно встречается у 30-50-летних пациентов, при этом у мужчин - в 3 раза чаще, чем у женщин.

Причины
Основная роль в возникновении поддиафрагмального абсцесса принадлежит аэробной (стафилококк, стрептококк, кишечная палочка) и анаэробной неклостридиальной микрофлоре. Причиной большинства случаев поддиафрагмального абсцесса является послеоперационный перитонит (местный или разлитой), развившийся после гастрэктомии, резекции желудка, ушивания прободной язвы желудка, спленэктомии, резекции поджелудочной железы. Развитию поддиафрагмального абсцесса способствуют возникновение обширной операционной травмы тканей, нарушение анатомических связей органов поддиафрагмального пространства, несостоятельность анастомозов, кровотечение, иммуносупрессия.
Поддиафрагмальные абсцессы могут возникать в результате торакоабдоминальных травм: открытых (огнестрельных, колотых или резаных ранений) и закрытых (ушибов, сдавления). Гематомы, скопление вытекшей крови и желчи, образовавшиеся после таких травм, нагнаиваются, осумковываются и приводят к развитию поддиафрагмального абсцесса.
Среди заболеваний, вызывающих образование поддиафрагмального абсцесса, ведущую роль играют воспалительные процессы органов брюшной полости (абсцессы печени, селезенки, острый холецистит и холангит, панкреонекроз). Реже поддиафрагмальный абсцесс осложняет течение деструктивного аппендицита, сальпингоофорита, гнойного паранефрита, простатита, нагноившейся кисты эхинококка, забрюшинных флегмон. Развитие поддиафрагмального абсцесса возможно при гнойных процессах в легких и плевре (эмпиема плевры, абсцесс легкого), остеомиелите нижних ребер и позвонков.
Распространению гнойной инфекции из очагов брюшной полости в поддиафрагмальное пространство способствуют отрицательное давление под куполом диафрагмы, создающее присасывающий эффект, перистальтика кишечника, а также ток лимфы.
Симптомы поддиафрагмального абсцесса
В начальной стадии поддиафрагмального абсцесса могут наблюдаться симптомы общего характера: слабость, потливость, озноб, ремиттирующая или интермиттирующая лихорадка, свойственные и другим абсцессам брюшной полости (межкишечному, аппендикулярному, абсцессу дугласова пространства и др.).
Для поддиафрагмального абсцесса характерно появление чувства тяжести и болей в подреберье и нижней части грудной клетки с пораженной стороны. Боли могут иметь различную интенсивность - от умеренных до острых, усиливаться при активном движении, глубоком дыхании и кашле, иррадиировать в плечо, лопатку и ключицу. Также появляется икота, одышка, мучительный сухой кашель. Дыхание учащенное и поверхностное, грудная клетка на стороне абсцесса отстает при дыхании. Больной с поддиафрагмальным абсцессом вынужден принимать полусидячее положение.
Диагностика
Обнаружение поддиафрагмального абсцесса облегчается после его полного созревания. С целью диагностики используют данные анамнеза и осмотра больного, результаты рентгенологического, ультразвукового, лабораторного исследований, КТ.
Пальпация верхних отделов живота при поддиафрагмальном абсцессе показывает болезненность и мышечное напряжение брюшной стенки в эпигастральной области или в подреберьях. Выявляется сглаженность и расширение межреберных промежутков, выпячивание подреберной области, при правостороннем абсцессе - увеличение печени.
Если поддиафрагмальный абсцесс не содержит газ, перкуссия грудной клетки обнаруживает притупление звука выше границы печени, снижение или отсутствие подвижности нижнего края легкого. При скоплении газа в полости поддиафрагмального абсцесса выявляются участки разных тонов («перкуторная радуга»). При аускультации наблюдается изменение дыхания (от ослабленного везикулярного до бронхиального) и внезапное исчезновение дыхательных шумов на границе абсцесса.
Лабораторное исследование крови показывает изменения, характерные для любых гнойных процессов: анемию, нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, нарастание СОЭ, наличие С-реактивного белка, диспротеинемию.
Главное значение в диагностике поддиафрагмального абсцесса отводится рентгенографии и рентгеноскопии грудной клетки. Для поддиафрагмального абсцесса характерно изменение в области ножек диафрагмы, более высокое стояние купола диафрагмы на пораженной стороне и ограничение ее подвижности (от минимальной пассивной подвижности до полной неподвижности). Скопление гноя при безгазовых поддиафрагмальных абсцессах видно как затемнение над линией диафрагмы, наличие газа - как полоса просветления с нижним горизонтальным уровнем между абсцессом и диафрагмой. Определяется выпот в плевральной полости (реактивный плеврит), снижение воздушности нижних частей легкого.
МСКТ и УЗИ брюшной полости позволяют подтвердить наличие жидкости, гноя и газа в брюшной или плевральной полости, изменение положения и состояния прилежащих внутренних органов (например, деформацию желудка, смещение продольной оси сердца и др.). Диагностическая пункция абсцесса допустима лишь во время операции.
Поддиафрагмальный абсцесс дифференцируют с язвенной болезнью желудка, язвенной болезнью 12п. кишки, гнойным аппендицитом, заболеваниями печени и желчевыводящих путей, нагноившимся эхинококком печени.
Лечение поддиафрагмального абсцесса
Основным методом лечения поддиафрагмального абсцесса в оперативной гастроэнтерологии является хирургическое вскрытие и дренирование гнойника.
Операция по поводу поддиафрагмального абсцесса выполняется трансторакальным или трансабдоминальным доступом, что позволяет обеспечить адекватные условия для дренирования. Основной разрез иногда дополняют контрапертурой. Проводят медленное опорожнение поддиафрагмального абсцесса и ревизию его полости. Для быстрого очищения поддиафрагмального абсцесса используют метод приточно-аспирационного дренирования двухпросветными силиконовыми дренажами.
В комплексное лечение поддиафрагмального абсцесса входит антибактериальная, дезинтоксикационная, симптоматическая и общеукрепляющая терапия.
Прогноз и профилактика
Прогноз поддиафрагмального абсцесса очень серьезный: гнойник может прорваться в брюшную и плевральную полости, перикард, вскрыться наружу, осложниться сепсисом. Без своевременной операции осложнения в 90% случаев приводят к гибели пациента.
Предупредить образование поддиафрагмального абсцесса позволяет своевременное распознавание и лечение воспалительной патологии брюшной полости, исключение интраоперационных травм, тщательная санация брюшной полости при деструктивных процессах, перитоните, гемоперитонеуме и т. д.
Расслаивающая аневризма аорты
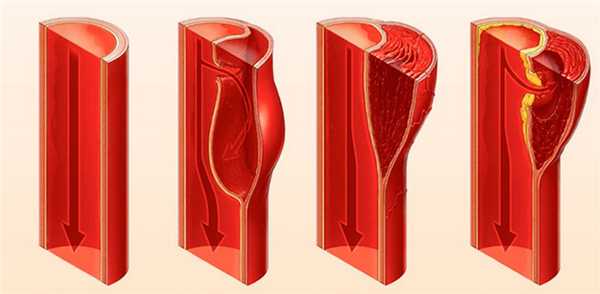
Расслаивающая аневризма аорты - дефект внутренней оболочки аневризматически расширенной аорты, сопровождающийся образованием гематомы, продольно расслаивающей сосудистую стенку с формированием ложного канала. Расслаивающая аневризма аорты проявляется внезапной интенсивной болью, мигрирующей по ходу расслоения, подъемом артериального давления, признаками ишемии сердца, головного и спинного мозга, почек, внутреннего кровотечения. Диагноз расслоения сосудистой стенки основан на данных ЭхоКГ, КТ и МРТ грудной/брюшной аорты, аортографии. Лечение осложненной аневризмы включает интенсивную медикаментозную терапию, резекцию поврежденного участка аорты с последующей реконструктивной пластикой.
МКБ-10


Расслаивающая аневризма аорты - продольное расслоение стенки аорты в дистальном или проксимальном направлении на различном протяжении, обусловленное разрывом ее внутренней оболочки и проникновением крови в толщу дегенеративно-измененного среднего слоя. Расширение аорты при расслаивании ее стенки может носить умеренный характер или отсутствовать, поэтому расслаивающую аневризму аорты часто называют расслоением аорты.
Большинство аневризм локализуются в наиболее гемодинамически уязвимых зонах аорты: около 70% - в восходящем отделе в нескольких сантиметрах от аортального клапана, 10% случаев - в дуге, 20% - в нисходящем отделе аорты дистальнее устья левой подключичной артерии. Расслаивающая аневризма в кардиологии относится к угрожающим жизни состояниям с риском массивного кровотечения при разрыве аорты или острой ишемии жизненно важных органов (сердца, мозга, почек и др.) при окклюзии магистральных артерий. Обычно расслоение аневризмы аорты возникает в возрасте 60-70 лет, у мужчин в 2-3 раза чаще, чем у женщин.

Причинами патологии являются заболевания и состояния, приводящие к дегенеративным изменениям мышечных и эластичных структур средней оболочки аорты (медиа). Пожилой возраст пациентов (старше 60-70 лет), травмы грудной клетки, III триместр беременности у женщин старше 40 лет считаются факторами риска расслоения аневризмы аорты. К основным причинам относятся:
- Стабильно повышенное АД. Основной риск расслоения аорты связан с длительной артериальной гипертензией (70-90% случаев), сопровождающейся гемодинамическим напряжением и хронической травматизацией аорты.
- Наследственные дефекты соединительной ткани. Расслаивающая аневризма может развиваться как осложнение синдромов Марфана, Тернера, Элерса-Данлоса.
- Болезни сердца и сосудов. В группе риска - пациенты с аортальными пороками, коарктацией аорты, выраженным атеросклерозом аорты, системными васкулитами.
- Перенесенные кардиохирургические операции и манипуляции. В ранний и поздний послеоперационный период после хирургических вмешательств на сердце и аорте (протезирования аортального клапана, резекции аорты) существует повышенный риск расслаивания аневризм. Ятрогенные расслаивающие аневризмы связаны с техническими погрешностями при выполнении аортографии и баллонной дилатации, канюляции аорты для обеспечения искусственного кровообращения.
Патогенез
Первичным патогенетическим звеном в большинстве случаев является надрыв интимы с последующим образованием внутристеночной гематомы. Примерно в 10% случаев расслаивающую аневризму аорты может инициировать кровоизлияние в медиа при спонтанном разрыве капилляров, разветвляющихся в стенке аорты. Распространение интрамуральной гематомы в пределах медиа обычно сопровождается последующим разрывом интимы, но может происходить без него (в 3-13% случаев). В редких случаях расслоение аорты может наблюдаться при пенетрации атеросклеротической язвы.
Классификация
Согласно классификации ДеБейки, определяют 3 типа расслоения:
- I - надрыв интимы в восходящем сегменте аорты, расслоение распространяется до грудного и брюшного отделов;
- II - место надрыва и расслоение ограничено восходящим отделом аорты,
- III - надрыв интимы в нисходящей аорте, расслоение может распространяться до дистальных отделов брюшной аорты, иногда ретроградно на дугу и восходящую часть.
Стэнфордская классификация выделяет расслаивающие аневризмы аорты типа A - с проксимальным расслоением, затрагивающим ее восходящий отдел, и типа B - с дистальным расслоением дуги и нисходящей части аорты. Тип A характеризуется более высокой частотой развития ранних осложнений и высокой догоспитальной летальностью. По течению расслаивающие аневризмы аорты могут быть острыми (от нескольких часов до 1-2 дней), подострыми (от нескольких дней до 3-4 недель) и хроническими (несколько месяцев).
Симптомы
Клиническая картина заболевания обусловлена наличием и протяженностью расслоения аорты, внутристеночной гематомой, сдавлением и окклюзией ветвей аорты, ишемией жизненно важных органов. Различают несколько вариантов развития расслаивающей аневризмы аорты: образование обширной непрорвавшейся гематомы; расслоение стенки и прорыв гематомы в просвет аорты; расслоение стенки и прорыв гематомы в окружающие аорту ткани; разрыв аорты без расслоения стенки.
Для расслаивающей аневризмы аорты характерно внезапное начало с имитацией симптомов различных сердечно-сосудистых, неврологических, урологических заболеваний. Расслоение аорты проявляется резким нарастанием раздирающей, нестерпимой боли с широкой областью иррадиации (за грудиной, между лопатками и по ходу позвоночника, в эпигастральной области, пояснице), мигрирующей по ходу расслоения. Отмечается повышение артериального давления с последующим спадом, асимметрия пульса на верхних и нижних конечностях, обильное потоотделение, слабость, синюшность, двигательное беспокойство. Большая часть больных с расслаивающей аневризмой аорты умирает от развития осложнений.
Неврологическими проявлениями патологии могут служить ишемическое поражение головного или спинного мозга (гемипарез, параплегия), периферическая нейропатия, нарушения сознания (обморок, кома). Расслаивающая аневризма восходящей аорты может сопровождаться ишемией миокарда, сдавлением органов средостения (появлением охриплости, дисфагии, одышки, синдрома Горнера, синдрома верхней полой вены), развитием острой аортальной регургитации, гемоперикарда, тампонады сердца. Расслоение стенок нисходящей грудной и брюшной части аорты выражается развитием тяжелой вазоренальной гипертензии и острой почечной недостаточности, острой ишемии органов пищеварения, мезентериальной ишемии, острой ишемии нижних конечностей.
При подозрении на расслаивающую аневризму аорты необходима срочная и точная оценка состояния больного. Основными методами диагностики, позволяющими визуализировать поражение аорты, являются рентгенография грудной клетки, ЭхоКГ (трансторакальная и чреспищеводная), УЗДГ, МРТ и КТ грудной/брюшной аорты, аортография.
- Рентгенография грудной клетки. Выявляет признаки спонтанного расслоения аорты: расширение аорты и верхнего средостения (в 90% случаев), деформацию тени контуров аорты или средостения, наличие плеврального выпота (чаще слева), снижение или отсутствие пульсации расширенной аорты.
- ЭхоКГ. Трансторакальная или чреспищеводная эхокардиография помогают определить состояние грудной аорты, выявить отслоившийся лоскут интимы, истинный и ложный каналы, оценить состоятельность аортального клапана, распространенность атеросклеротического поражения аорты.
- Томография. Выполнение КТ и МРТ при расслаивающей аневризме аорты требует стабильного состояния больного для транспортировки и проведения процедуры. КТ применяют для обнаружения интрамуральной гематомы, пенетрации атеросклеротических язв грудного отдела аорты. МРТ позволяет без использования внутривенного введения контрастного вещества точно определить локализацию разрыва интимы, направление расслоения по направлению кровотока в ложном канале, оценить вовлеченность основных ветвей аорты, состояние аортального клапана.
- Аортография. Является инвазивным, но высокочувствительным методом исследования расслаивающей аневризмы аорты; позволяет увидеть место начального надрыва, локализацию и протяженность расслоения, истинный и ложный просветы, наличие проксимальной и дистальной фенестрации, степень состоятельности аортального клапана и коронарных артерий, целостность ветвей аорты.

КТ-ангиография грудной аорты. Синяя стрелка - просвет аорты, красная стрелка - пристеночный тромб, зеленая стрелка - отслоившаяся интима.
Необходимо проводить дифференциальную диагностику расслаивающей аневризмы аорты с острым инфарктом миокарда, окклюзией мезентеральных сосудов, почечной коликой, инфарктом почки, тромбоэмболией бифуркации аорты, острой аортальной недостаточностью без расслоения аорты, нерасслаивающей аневризмой грудной или брюшной аорты, инсультом, опухолью средостения.
Лечение расслаивающей аневризмы аорты
Больных с осложненной аневризмой аорты экстренно госпитализируют в отделение кардиохирургии. Консервативная терапия показана при любых формах заболевания на начальном этапе лечения с целью остановки прогрессирования расслоения сосудистой стенки, стабилизации состояния больного. Проводится:
- Интенсивная терапия. Направлена на купирование болевого синдрома (путем введения ненаркотических и наркотических анальгетиков), выведение из шокового состояния, снижение артериального давления. Проводится мониторинг гемодинамики, сердечного ритма, диуреза, ЦВД, давления в легочной артерии. При клинически значимой гипотонии важно быстрое восстановление ОЦК за счет внутривенной инфузии растворов.
- Медикаментозное лечение. Является основным у большинства больных с неосложненными расслаивающими аневризмами типа B (с дистальным расслоением), при стабильном изолированном расслоении дуги аорты и стабильном неосложненном хроническом расслоении. При неэффективности проводимой терапии, прогрессировании расслоения и развитии осложнений, а также больным с острым проксимальным расслоением стенки аорты (типа A) сразу же после стабилизации состояния показано экстренное оперативное вмешательство.
- Оперативное лечение. При расслаивающей аневризме аорты выполняют резекцию поврежденного участка аорты с надрывом, удаление интимального лоскута, ликвидацию ложного просвета и восстановление иссеченного фрагмента аорты (иногда одномоментную реконструкцию нескольких ветвей аорты) методом протезирования или сближения концов. В большинстве случаев операция выполняется в условиях искусственного кровообращения. По показаниям осуществляют вальвулопластику или протезирование аортального клапана, реимплантацию коронарных артерий.
При отсутствии лечения расслаивающей аневризмы аорты летальность высокая, в течение первых 3 месяцев может достигать 90%. Послеоперационная выживаемость при расслоении типа A составляет 80%, типа B - 90%. Долгосрочный прогноз в целом благоприятный: десятилетняя выживаемость составляет 60%. Профилактика формирования расслаивающей аневризмы аорты заключается в контроле за течением сердечно-сосудистых заболеваний. Предупреждение расслоения аорты включает наблюдение кардиолога, мониторинг артериального давления и уровня холестерина крови, периодическое УЗДГ или УЗДС аорты.
Расслаивающая аневризма аорты - это состояние, характеризующееся разрывом внутренней стенки артерии.
4.20 (Проголосовало: 5)
Расслаивающая аневризма аорты - это состояние, характеризующееся разрывом внутренней стенки артерии (интимы) с образованием ложного хода, который расширяется и сдавливает основной просвет артерии, уменьшая кровоснабжение нижележащих органов. В любой момент истончение стенки сосуда может привести к смертельному разрыву аорты.

Статистика аневризма
- Около 50% пациентов с расслоением аорты без лечения умирают в течение 48 часов (риск смерти в течение первого часа при остром расслоении аорты равен 1%);
- В большом медицинском исследовании, включавшем 963 пациента с расслоением аорты (РА), 36% больных умерли в течение 48 часов, 71% в течение 2-х месяцев, 89% в течение 3-х месяцев и 91% в течение 6 мес.
Виды аневризм
Аневризмы различаются по:
- Вызвавшей их причине (атеросклероз, дегенеративные изменения стенки сосуда, травма, инфекции);
- Локализации (грудной, брюшной отдел аорты);
- Форме (веретенообразная, мешотчатая);
- Строению стенки (истинная, ложная);
- Наличию расслоения.
Классификация расслоения аорты по De Bekey
I тип - расслоение начинается в восходящем отделе и распространяется на большую часть сосуда
II тип - расслоение только восходящего отдела аорты
III тип - расслоение нисходящей грудной аорты:
- ограничено проксимальным отделом нисходящей грудной аорты;
- распространяется на супра- и инфраренальные отделы аорты.
Клиническая картина расслаивающей аневризмы аорты
- Острая стадия - 14 дней;
- Подострый период длится до 2 месяцев.
В клинической картине доминирует болевой синдром - 90%,который характеризуется внезапно возникшей постоянной высокоинтенсивной боли в середине грудной клетки, живота, межлопаточном пространстве или пояснице, мигрирующей при расслоении. При расслоении восходящего отдела аорты болевой синдром в грудной клетки может сочетаться с признаками инсульта (нарушение зрения, речи, возникновение парезов и параличей и др.). Также может встречаться наличие потери сознания, внезапной слабости или одышки.
Факторы риска развития расслаивающей аневризмы аорты
Что должно настораживать пациента в отношении расслоения:
- повышение артериального давления в анамнезе (гипертоническая болезнь);
- выявленная ранее при обследовании аневризма аорты, пороки аорты и аортального клапана, а также наличие данных состояний у родственников;
- высокий рост, деформация грудной клетки и другие характерные признаки синдрома дисплазии соединительной ткани;
- беременность (иногда возможно появление расслоения аорты у здоровых женщин во время беременности).
Диагностика аневризмы аорты
- После выяснение жалоб, сбора анамнеза и тщательного клинического осмотра, врач-кардиолог сможет заподозрить наличие у пациента аневризмы аорты. Но для подтверждения диагноза врачу потребуются дополнительные методы обследования.
- ЭКГ - экспресс метод оценки состояния электрической активности сердца, позволяющий в данном случае выявить гипертрофию миокарда как проявление гипертонической болезни, а также исключить наличие других острых заболеваний со схожей симптоматикой (острый инфаркт миокарда, перикардит, ТЭЛА).
- Ультразвуковые методы исследования - при наличии аневризмы восходящего отдела аорты (I и II тип расслоения) или наличия пороков аортального клапана достаточно информативным методом диагностики является ЭХО-кардиография (УЗИ-сердца).

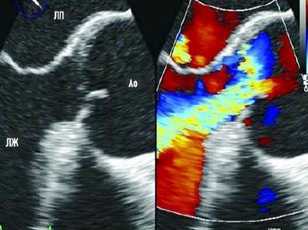
При расслоении III типа проводится УЗИ брюшной аорты.

4. Ангиография (аортография) - является инвазивным методом исследования, позволяющим при помощи контраста визуализировать аорту и ее ветви. Этот метод обладает высокой диагностической ценностью, однако недостатком его является инвазивность (прокол сосуда), рентгеновское излучение, а также введение контраста, который может быть противопоказан при хронической почечной недостаточности;
5. МРТ, КТ аорты - является «золотым стандартом» диагностики аневризмы аорты и ее осложнений. Является дорогостоящим методом исследования и проводится в специализированных центрах.
Дифференциальная диагностика
- С приступ стенокардии или острым инфарктом миокарда (ЭКГ, ЭХО-КГ, анализ крови)
- Пороки сердца (ЭКГ, ЭХО-КГ)
- Скелетно-мышечная боль (ЭКГ, консультация кардиолога, при необходимости ЭХО-КГ или УЗИ-брюшного отдела аорты)
- Перикардит (воспаление сердечной сумки - ЭКГ, ЭХО-КГ, анализы крови)
- Желчная колика, панкреатит (УЗИ-брюшной полости, анализ крови)
- Тромбоэмболия легочной артерии (ЭКГ, ЭХО-КГ, анализы крови)
Выбор метода лечения основан на определении размеров аневризмы и скорости расслоения, локализации и распространенности процесса (тип аневризмы). Так консервативная (лекарственная) терапия эффективна при III типе расслоения, а хирургическое лечение при I-II типах.
Также консервативная терапия показана пациентам при любом типе расслоения аорты как начальный этап лечения, до момента проведения МРТ, КТ-аорты или аортографии. Основной целью терапии является замедление прогрессирования расслоения аорты и нормализация артериального давления.
Экстренное оперативное вмешательство показано при угрожающем разрыве аневризмы, быстро прогрессирующем характере расслоении, развития острой недостаточности аортального клапана или гемотампонады (накопление крови вокруг сердца, приводящее к его сдавлению). Хирургическая тактика заключается в удалении пораженного сегмента с протезированием искусственными материалами или малоинвазивное лечение с установлением эндопротеза:
- Протезирование аорты на «открытом» сердце;
- Малоинвазивное эндоваскулярное протезирование аорты.

Таким образом, совместная задача врача и пациента состоит в ранней диагностике столь опасного для жизни состояния, как расслаивающая аневризма аорты. Только своевременное обращение к врачу, особенно при наличии факторов риска, позволит значительно улучшить прогноз жизни при данном состоянии.
Аневризма аорты
Аневризма аорты - патологическое локальное расширение участка магистральной артерии, обусловленное слабостью ее стенок. В зависимости от локализации аневризма аорты может проявляться болью в грудной клетке или животе, наличием пульсирующего опухолевидного образования, симптомами компрессии соседних органов: одышкой, кашлем, дисфонией, дисфагией, отечностью и цианозом лица и шеи. Основу диагностики аневризмы аорты составляют рентгенологические (рентгенография грудной клетки и брюшной полости, аортография) и ультразвуковые методы (УЗДГ, УЗДС грудной/брюшной аорты). Хирургическое лечение аневризмы предполагает выполнение ее резекции с протезированием аорты либо закрытого эндолюминального протезирования аневризмы специальным эндопротезом.


Аневризма аорты характеризуется необратимым расширением просвета артериального ствола на ограниченном участке. Соотношение аневризм аорты различной локализации примерно следующее: аневризмы брюшной части аорты составляют 37% случаев, восходящего отдела аорты - 23%, дуги аорты - 19%, нисходящего отдела грудной аорты - 19,5%. Т. о., на долю аневризм грудной аорты в кардиологии приходится почти 2/3 всей патологии. Аневризмы грудного отдела аорты часто сочетаются с другими аортальными пороками - аортальной недостаточностью и коарктацией аорты.
По этиологии все аневризмы аорты могут быть разделены на врожденные и приобретенные. Формирование врожденных аневризм связано с наследственными заболеваниями стенки аорты:
Приобретенные аневризмы аорты могут иметь воспалительную и невоспалительную этиологию:
- Поствоспалительные аневризмы возникают вследствие специфического и неспецифического аортита при грибковых поражениях аорты, сифилисе, послеоперационных инфекциях.
- Невоспалительные дегенеративные аневризмы обусловлены атеросклерозом, дефектами шовного материала и протезов аорты .
- Гемодинамически-постстенотических и травматические аневризмы связаны с механическими повреждениями аорты
- Идиопатические аневризмы развиваются при медионекрозе аорты.
Факторами риска формирования аневризм аорты считаются пожилой возраст, мужской пол, артериальная гипертензия, табакокурение и злоупотребление алкоголем, наследственная отягощенность.
Кроме дефектности стенки аорты в формировании аневризмы принимают участие механические и гемодинамические факторы. Аневризмы чаще возникают в функционально напряженных зонах, испытывающих повышенную нагрузку вследствие высокой скорости кровотока, крутизны пульсовой волны и ее формы. Хроническая травматизация аорты, а также повышенная активность протеолитических ферментов вызывают деструкцию эластического каркаса и неспецифические дегенеративные изменения в стенке сосуда.
Сформировавшаяся аневризма аорты прогрессирующе увеличивается в размерах, поскольку напряжение на ее стенки возрастает пропорционально расширению диаметра. Кровоток в аневризматическом мешке замедляется и приобретает турбулентный характер. В дистальное артериальное русло поступает лишь около 45% крови от объема, находящегося в аневризме. Это связано с тем, что, попадая в аневризматическую полость, кровь устремляется вдоль стенок, а центральный поток сдерживается механизмом турбулентности и присутствием в аневризме тромботических масс. Наличие тромбов в полости аневризмы является фактором риска тромбоэмболий дистальных разветвлений аорты.
В сосудистой хирургии предложено несколько классификаций аневризм аорты с учетом их локализации по сегментам, формы, структуры стенок, этиологии. В соответствии с сегментарной классификацией выделяют
Оценка морфологического строения аневризм аорты позволяет подразделить их на истинные и ложные (псевдоаневризмы):
- Истинная аневризма характеризуется истончением и выпячиванием наружу всех слоев аорты. По этиологии истинные аневризмы аорты обычно атеросклеротические или сифилитические.
- Псевдоаневризма. Стенка ложной аневризмы представлена соединительной тканью, образовавшейся вследствие организации пульсирующей гематомы; собственные стенки аорты в формировании ложной аневризмы не задействованы. По происхождению чаще бывают травматическими и послеоперационными.
По форме встречаются мешотчатые и веретенообразные аневризмы аорты: первые характеризуются локальным выпячиванием стенки, вторые - диффузным расширением всего диаметра аорты. В норме у взрослых диаметр восходящей аорты составляет около 3 см, нисходящей грудной аорты - 2,5 см, брюшной аорты - 2 см. Об аневризме аорты говорят при увеличении диаметра сосуда на ограниченном участке в 2 и более раза.
С учетом клинического течения различают неосложненные, осложненные, расслаивающиеся аневризмы аорты. К числу специфических осложнений аневризм аорты относятся разрывы аневризматического мешка, сопровождающиеся массивным внутренним кровотечением и образованием гематом; тромбозы аневризмы и тромбоэмболии артерий; флегмоны окружающих тканей вследствие инфицирования аневризмы.
Особый тип представляет собой расслаивающаяся аневризма аорты, когда через разрыв внутренней оболочки кровь проникает между слоями стенки артерии и распространяется под давлением по ходу сосуда, постепенно расслаивая его.
Симптомы аневризмы аорты
Клинические проявления аневризм аорты вариабельны и обусловлены локализацией, размерами аневризматического мешка, его протяженностью, этиологией заболевания. Аневризмы могут протекать бессимптомно или сопровождаться скудной симптоматикой и выявляться на профилактических осмотрах. Ведущим проявлением служит боль, обусловленная поражением стенки аорты, ее растяжением или компрессионным синдромом.
Аневризма брюшной аорты
Клиника аневризмы брюшной аорты проявляется преходящими или постоянными разлитыми болями, дискомфортом в области живота, отрыжкой, тяжестью в эпигастрии, ощущением переполнения желудка, тошнотой, рвотой, дисфункцией кишечника, похуданием. Симптоматика может быть связана с компрессией кардиального отдела желудка, 12-перстной кишки, вовлечением висцеральных артерий. Часто больные самостоятельно определяют наличие усиленной пульсации в животе. При пальпации определяется напряженное, плотное, болезненное пульсирующее образование.
Аневризма грудной аорты
Для аневризмы восходящего отдела аорты типичны боли в области сердца или за грудиной, обусловленные сдавлением или стенозированием венечных артерий. Пациентов с аортальной недостаточностью беспокоит одышка, тахикардия, головокружение. Аневризмы больших размеров вызывают развитие синдрома верхней полой вены с головными болями, отечностью лица и верхней половины туловища.
Аневризма дуги аорты приводит к компрессии пищевода с явлениями дисфагии; в случае пережатия возвратного нерва возникает осиплость голоса (дисфония), сухой кашель; заинтересованность блуждающего нерва сопровождается брадикардией и слюнотечением. При компрессии трахеи и бронхов развиваются одышка и стридорозное дыхание; при сдавлении корня легкого - застойные явления и частые пневмонии.
При раздражении аневризмой нисходящей аорты периаортального симпатического сплетения возникают боли в левой руке и лопатке. В случае вовлечения межреберных артерий может развиваться ишемия спинного мозга, парапарезы и параплегии. Компрессия позвонков сопровождается их узурацией, дегенерацией и смещением с формированием кифоза. Сдавление сосудов и нервов клинически проявляется радикулярными и межреберными невралгиями.
Осложнения
Аневризмы аорты могут осложняться разрывом с развитием массивного кровотечения, коллапса, шока и острой сердечной недостаточности. Прорыв аневризмы может происходить в систему верхней полой вены, перикардиальную и плевральную полость, пищевод, брюшную полость. При этом развиваются тяжелые, подчас фатальные состояния - синдром верхней полой вены, гемоперикард, тампонада сердца, гемоторакс, легочное, желудочно-кишечное или внутрибрюшное кровотечение.
При отрыве тромботических масс из аневризматической полости развивается картина острой окклюзии сосудов конечностей: цианоз и болезненность пальцев стоп, ливедо на коже конечностей, перемежающаяся хромота. При тромбозе почечных артерий возникает реноваскулярная артериальная гипертензия и почечная недостаточность; при поражении мозговых артерий - инсульт.
Диагностический поиск при аневризме аорты включает оценку субъективных и объективных данных, проведение рентгенологических, ультразвуковых и томографических исследований. Аускультативным признаком аневризмы служит присутствие систолического шума в проекции расширения аорты. Аневризмы брюшной аорты обнаруживаются при пальпации живота в виде опухолевидного пульсирующего образования. Инструментальная диагностика:
- Рентгенография. В план рентгенологического обследования пациентов с аневризмой грудной или брюшной аорты включается рентгеноскопия и рентгенография грудной клетки, обзорная рентгенография брюшной полости, рентгенография пищевода и желудка.На заключительном этапе обследования выполняют аортографию, по данным которой уточняются локализация, размеры, протяженность аневризмы аорты и ее отношение к соседним анатомическим структурам.
- УЗИ. При распознавании аневризм восходящего отдела аорты используется эхокардиография; в остальных случаях проводится УЗДГ (УЗДС) грудной/брюшной аорты.
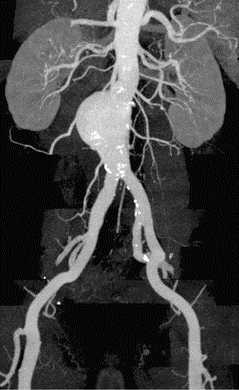
- Компьютерная томография. КТ (МСКТ) грудной/брюшной аорты позволяет точно и наглядно представить аневризматическое расширение, выявить наличие расслоения и тромботических масс, парааортальной гематомы, очагов кальциноза.
По результатам комплексного инструментального обследования принимается решение о показаниях к оперативному лечению. Аневризму грудной аорты следует дифференцировать от опухолей легких и средостения; аневризму брюшной аорты - от объемных образований брюшной полости, поражения лимфоузлов брыжейки, забрюшинных опухолей.

КТ-ангиография аорты. Аневризма брюшной аорты над бифуркацией. Просвет аневризмы (красная стрелка), пристеночный тромб (зеленая стрелка).
Лечение аневризмы аорты
При бессимптомном непрогрессирующем течении аневризмы аорты ограничиваются динамическим наблюдением сосудистого хирурга и рентгенологическим контролем. Для снижения риска возможных осложнений проводится гипотензивная и антикоагулянтная терапия, снижение уровня холестерина.
Оперативное вмешательство показано при аневризмах брюшной аорты диаметром более 4 см; аневризмах грудной аорты диаметром 5,5-6,0 см или при увеличении аневризм меньшего размера более чем на 0,5 см за полгода. При разрыве аневризмы аорты показания к экстренному хирургическому вмешательству абсолютные.
Хирургическое лечение аневризмы аорты заключается в иссечении аневризматически измененного участка сосуда, ушивании дефекта либо его замещении сосудистым протезом. С учетом анатомической локализации выполняется резекция аневризмы брюшной аорты, грудной аорты, дуги аорты, торакоабдоминальной части аорты, подпочечного отдела аорты.
При гемодинамически значимой аортальной недостаточности резекцию восходящей грудной аорты сочетают с протезированием аортального клапана. Альтернативой открытому сосудистому вмешательству служит эндоваскулярное протезирование аневризмы аорты с установкой стента.
Прогноз аневризмы аорты, главным образом, определяется ее размерами и сопутствующим атеросклеротическим поражением сердечно-сосудистой системы. В целом естественное течение аневризмы неблагоприятное и связано с высоким риском смерти от разрыва аорты или тромбоэмболических осложнений. Вероятность разрыва аневризмы аорты диаметром 6 и более см составляет 50% в год, меньшего диаметра - 20% в год. Раннее выявление и плановое хирургическое лечение аневризм аорты оправдано низкой интраоперационной (5 %) летальностью и хорошими отдаленными результатами.
Профилактические рекомендации включают контроль АД, организацию правильного образа жизни, регулярное наблюдение у кардиолога и ангиохирурга, медикаментозную терапию сопутствующей патологии. Лицам из групп риска по развитию аневризмы аорты следует проходить скрининговое ультразвуковое обследование.
Возможности трансторакальной эхокардиографии в диагностике расслаивающей аневризмы аорты. Клинический случай
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Введение
Под расслаивающей аневризмой аорты (РАА) понимают образование дефекта (разрыва) внутренней оболочки стенки аорты с последующим поступлением крови в дегенеративно измененный средний слой, образованием внутристеночной гематомы и продольным расслоением стенки аорты на внутренний и наружный слои с формированием дополнительного внутрисосудистого канала (ложного просвета). Расслоение чаще происходит в дистальном (антеградном) направлении, реже - в проксимальном (ретроградном). Аневризма может формироваться в случае значительного расширения ложного просвета, однако само по себе расширение аорты в ряде случаев носит умеренный характер или отсутствует.
Расслоение аорты достаточно редкое, но потенциально опасное заболевание, встречается у одного из 10 000 госпитализированных больных (однако значительная часть больных погибает на догоспитальном этапе), в одном случае на 400 аутопсий, у одного из 100 умирающих внезапно, в 3-4 % всех внезапных смертей от сердечно-сосудистых заболеваний, не менее 2000 новых случаев заболевания в год. Преобладающий пол - мужской (3:1). При отсутствии лечения ранняя смертность при расслоении составляет 1 % в час (один человек из 100 умирает каждый час) в первый день, 75 % - в течение 2 недель и свыше 90 % - в течение первого года [1, 2].
Наиболее частыми этиологическими факторами расслоений аорты являются: длительно существующая артериальная гипертензия, врожденные дефекты соединительной ткани (синдромы Марфана, Элерса - Данло), атеросклероз аорты, травма грудной клетки, сильное физическое и эмоциональное напряжение, системные васкулиты.
В соответствии с анатомической классификацией De Bakey выделяют 3 типа расслоения аорты.
- Тип I. Вовлечена восходящая часть, дуга и нисходящая часть аорты.
- Тип II. Вовлечена только восходящая часть аорты.
- Тип III. Вовлечена только часть аорты, расположенная дистальнее места отхождения левой подключичной артерии.
В большинстве случаев расслоение происходит в 2 локализациях: в восходящей аорте - в пределах нескольких сантиметров от аортального клапана (65 %) и нисходящей аорте - дистальнее места отхождения левой подключичной артерии (20 %) - как наиболее гемодинамически уязвимых участках 3.
Симптомы заболевания зависят от стадии, зоны распространения расслаивающей аневризмы и могут быть весьма разнообразными. Последовательность появления клинических признаков определяется:
- При надрыве интимы - болью и коллаптоидными реакциями.
- При расслоении стенки аорты - резкой мигрирующей болью, анемизацией, органными симптомами и повторными коллаптоидными реакциями.
- При полном разрыве стенки сосуда - признаками внутреннего кровотечения и терминальным геморрагическим шоком.
Болевой синдром в большинстве случаев доминирует в клинической картине расслаивающей аневризмы. В зависимости от перечисленных выше факторов боль может локализоваться или иррадиировать в грудь, руки, шею, спину, живот, поясницу, ноги. Характерны жесточайшие боли (раздирающие, жгучие, рвущие, давящие), приводящие к двигательному возбуждению. Обморок возможен при повреждении отходящих к мозгу сосудов или в связи с анемизацией. Цианоз верхней половины туловища возможен в связи с гемоперикардом. В начальном периоде возможна брадикардия в результате раздражения депрессорных нервов при надрыве интимы, при возникновении внутреннего кровотечения она сменяется тахикардией.
Роль различных инструментальных исследований неоднозначна. При их проведении могут выявляться как неспецифические изменения, так и признаки, достоверно указывающие на расслоение аорты.
При проведении электрокардиографии нередко регистрируется гипертрофия левого желудочка, неспецифические изменения сегмента S-T и зубца Т, снижение амплитуды зубцов при наличии тампонады.
Рентгенологическое исследование грудной клетки позволяет выявить расширение верхнего средостения, левосторонний плевральный выпот, нечеткость контуров или увеличение диаметра дуги аорты, двойной контур аорты, расстояние между обызвествленной внутренней оболочкой и наружным контуром аорты более 5 мм, смещение трахеи вправо, увеличение тени сердца.
Аортография аналогична по своим диагностическим возможностям двум вышеуказанным методам (чувствительность - 88 % и специфичность - 94 %).
Лабораторные признаки не очень показательны в диагностике расслоений аорты: анемия (при значительной секвестрации крови в ложном канале или разрыве в полости); небольшой (умеренный) нейтрофильный лейкоцитоз (до 12-14 тыс/мм³), повышение ЛДГ и билирубина (из-за гемолиза крови в ложном канале), нормальный уровень КФК и трансаминаз [2, 9].
Таким образом, оценка возможностей трансторакальной ЭхоКГ в диагностике расслаивающей аневризмой аорты является актуальной, особенно в сравнительном аспекте с другими неинвазивными методами визуализации.
Клиническое наблюдение
Больной Ж., 66 лет, был доставлен бригадой скорой медицинской помощи в кардиологическое отделение ОБУЗ КГБ N1 им. Н.С. Короткова с жалобами на жгучие интенсивные боли за грудиной, иррадиирующие в левое плечо, левую руку, сопровождавшиеся одышкой. Боли возникли после физической нагрузки, длительность болевого синдрома составляла около 40 минут. Последний был купирован введением опиоидных анальгетиков.
В предшествующие 3 года у пациента редко возникали боли стенокардического характера, связанные с выраженной физической нагрузкой, купировавшиеся в покое в течение нескольких минут. Также регистрировалось повышение артериального давления до 140-150/90-95 мм рт. ст. За медицинской помощью ранее пациент не обращался.
Клиническая картина в первую очередь позволяла предполагать развитие острого инфаркта миокарда (ОИМ). Однако проведенная электрокардиография (в том числе выполненная в динамике) не выявила критериев острого инфаркта миокарда. При лабораторном обследовании не было обнаружено изменений, характерных для острого инфаркта миокарда.
Таким образом, возникал диссонанс между клинической картиной заболевания и лабораторно-инструментальными данными. Проведенное визуализирующее исследование позволило установить причину дестабилизации пациента.
Трансторакальная ЭхоКГ проводилось по традиционной методике на ультразвуковом сканере экспертного класса с использованием мультичастотного микроконвексного датчика с частотой 2-4 МГц в продольном парастернальном сечении. В качестве верифицирующей методики применялась мультиспиральная компьютерная томография (МСКТ).
Помимо гипертрофии миокарда левого желудочка, склеротически измененных створок аортального клапана и наличия его недостаточности I степени, обращало на себя внимание расширение восходящего отдела аорты до 4,5-5,1 см (на различных уровнях) (рис. 1). Исследование средних отделов восходящей аорты (рис. 2) позволяло выявить нитевидную, невыраженно флотирующую структуру, расположенную по передней стенке аорты, формирующую истинный и ложный каналы аорты, которые более детально верифицировались в режиме ЦДК (рис. 3). В слепом участке ложного канала определялись тромботические массы. При исследовании из супрастернального доступа в области дистального отдела восходящей аорты и ее дуги лоцировался участок отслоения интимы (рис. 4). В остальных отделах аорты, доступных для визуализации, патологии выявлено не было. Таким образом, ультразвуковое исследование сердца позволило диагностировать расслаивающую аневризму восходящего отдела и дуги аорты (тип II по De Bakey). Проведенная МСКТ подтвердила данный диагноз (рис. 5).

Рис. 1. Эхокардиограмма больного Ж. Режим ЦДК. Парастернальная позиция по длинной оси.
1 - аорта, 2 - левый желудочек, 3 - межжелудочковая перегородка, 4 - задняя стенка левого желудочка, 5 - левое предсердие, 6 - регургитация на аортальном клапане.

Рис. 2. Эхокардиограмма больного Ж. Парастернальная позиция по длинной оси с фокусом на восходящий отдел аорты.
1 - отслоенная интима аорты, 2 - истинный канал аорты, 3 - ложный канал аорты, 4 - тромботические массы в слепом участке ложного канала аорты.

Рис. 3. Эхокардиограмма больного Ж. Режим ЦДК. Парастернальная позиция по длинной оси с фокусом на восходящий отдел аорты. Заполнение цветом просвета истинного канала аорты.

Рис. 4. Эхокардиограмма больного Ж. Супрастернальная позиция.
1 - отслоенная интима аорты, 2 - восходящий отдел аорты, 3 - дуга аорты, 4 - нисходящий отдел аорты, 5 - правая ветвь легочной артерии.

Рис. 5. Мультиспиральная компьютерная томограмма больного Ж. Восходящий отдел и дуга аорты с визуализируемой отслоенной интимой.
Пациент в срочном порядке был направлен в кардиохирургический центр (г. Москва), где была выполнена операция: протезирование аортального клапана и восходящей аорты клапансодержащим кондуитом "Мединж" 25 мм по методике Bentall-DeBono в модификации Kouchoukos. Протезирование дуги аорты синтетическим протезом по модифицированной методике H. Borst с реплантацией брахиоцефального ствола и левой общей сонной артерии островковым методом и проксимализацией дистального анастомоза на уровне устья левой подключичной артерии (рис. 6).

Рис. 6. Эхокардиограмма больного Ж., выполненная в послеоперационном периоде. Парастернальная позиция по длинной оси.
Таким образом, трансторакальная допплерэхокардиография с использованием современного ультразвукового сканера позволила провести адекватную диагностику сложной патологии сердца, требующей интервенционной коррекции, которая была успешно оказана пациенту в условиях специализированного центра.
Литература
УЗИ сканер WS80
Читайте также:
