Семейная гиперхолестеринемия: причины, диагностика, лечение
Добавил пользователь Alex Обновлено: 28.01.2026
Раздел «Азбука пациента» на сайте ФГБУ «НМИЦ ТПМ» Минздрава России пополнился новой информацией.
Семейная гиперхолестеринемия - это наследственное заболевание,при котором генетическое повреждение является причиной высокого уровня холестерина крови и передается из поколения в поколение, иногда возможна передача заболевания через поколение. Гиперхолестеринемия означает высокий холестерин крови. Тип холестерина, который специфично повышается при семейной гиперхолестеринемии - холестерин липопротеидов низкой плотности.
- Каковы причины заболевания семейной гиперхолестеринемией?
- Что такое холестерин липопротеидов низкой плотности и как его можно снизить?
- Какие существуют методы диагностики семейной гиперхолестеринемии?
- Как связаны между собой семейная гиперхолестеринемия и сердечно-сосудистые заболевания?
Ответы на эти вопросы вы узнаете на нашем сайте в разделе «Азбука пациента»
С материалом об семейной гиперхолестеринемии можно ознакомиться по ссылке .
Следите за нашими публикациями. Мы расскажем о профилактике заболеваний и укреплении здоровья от А до Я!
Информация носит справочный характер. При наличии проблем со здоровьем или при подозрении на них необходимо получить консультацию врача.
Гиперхолестеринемия
Гиперхолестеринемия - это увеличение концентрации общего холестерина в плазме крови выше 5 ммоль/л. Причины данного лабораторного отклонения могут быть разнообразными - от погрешности в питании и ожирения до эндокринных расстройств и генетических заболеваний. Чаще всего клинически протекает бессимптомно. В некоторых случаях наблюдаются ксантомы (узловые образования на коже в области суставов), ксантелазмы (бляшки желтоватого цвета в области век), липоидная дуга на роговице. Уровень холестерина исследуется в венозной крови до приема пищи. Коррекция осуществляется с помощью диеты и назначения статинов.
Классификация
Наиболее часто в клинической практике используется классификация гиперхолестеринемии по Фридериксону, в основе которой лежит разделение по преобладанию той или иной фракции холестерина:
- Тип I - увеличение концентрации хиломикронов (ХМ).
- Тип IIa - повышение уровня липопротеидов низкой плотности (ЛПНП).
- Тип IIb - высокое содержание липопротеидов низкой и очень низкой плотности (ЛПОНП и ЛПНП).
- Тип III - увеличение уровня липопротеидов промежуточной плотности (ЛППП).
- Тип IV - повышение значений ЛПОНП.
- Тип V - высокий уровень ЛПОНП и ХМ.
По происхождению гиперхолестеринемию подразделяют на:
1. Первичную. Данная форма в свою очередь делится на:
- Полигенную. Наиболее частая разновидность. Вызвана сочетанием генетической предрасположенности и воздействия экзогенных факторов (питание, курение и т.д.).
- Семейную. Обусловлена различными наследственными нарушениями липидного обмена из-за генетических мутаций.
2. Вторичную. Высокое содержание в крови холестерина, развивающееся на фоне некоторых заболеваний, эндокринных расстройств или приема лекарственных препаратов.
По степени увеличения в крови уровня холестерина выделяют:
- Легкую гиперхолестеринемию - от 5,0 до 6,4 ммоль/л.
- Умеренную гиперхолестеринемию - от 6,5 до 7,8 ммоль/л.
- Высокую гиперхолестеринемию - 7,9 ммоль/л и выше.
Причины гиперхолестеринемии
Физиологические
Значения холестерина могут превышать норму и у здоровых людей. Например, изменения в балансе женских половых гормонов во время беременности вызывает увеличение уровня холестерина. После родов показатели возвращаются к норме. В случае неправильной подготовки перед сдачей биохимического анализа крови (прием жирной пищи накануне сдачи крови) холестерин оказывается выше нормы.
Наследственные нарушения обмена липидов
Данная группа заболеваний носит название «наследственные (семейные) гиперхолестеринемии». Они обусловлены мутациями генов, кодирующих экспрессию рецепторов липопротеидов (LDLR, АпоВ-100, PCSK9) или фермента липопротеинлипазы. Это приводит к нарушению катаболизма и поглощения липопротеидов клетками, в результате чего концентрация холестерина в крови начинает значительно возрастать.
Отличительной особенностью семейных форм гиперхолестеринемии является обнаружение очень высоких показателей холестерина (у гомозиготных больных он может достигать 20 ммоль/л) уже с раннего детства (5-7 лет). Все это ассоциировано с быстрым прогрессированием атеросклероза и развитием серьезных сердечно-сосудистых осложнений уже в 20-25-летнем возрасте. Для нормализации уровня холестерина требуется агрессивная липидснижающая терапия.

Ожирение
Избыточный вес занимает первое место среди этиологических факторов гиперхолестеринемии и составляет более 90% всех ее случаев. Патогенез влияния избыточного веса на уровень холестерина выглядит следующим образом. Адипоциты выделяют большое количество биологически активных веществ, снижающих чувствительность клеток к инсулину, формируется инсулинорезистентность.
В результате активируется липолиз и высвобождение свободных жирных кислот (СЖК). Из поступающего в печень избытка СЖК синтезируется большое количество ЛПОНП - одной из фракций холестерина. Гиперхолестеринемия нарастает медленно и прямо пропорциональна степени ожирения, может постепенно вернуться к норме при снижении веса, однако при длительном течении становится необратимой.
Болезни почек
Причиной гиперхолестеринемии могут быть заболевания почек, сопровождающиеся нефротическим синдромом: начальная стадия гломерулонефритов, диабетическая или гипертоническая нефропатия, нефропатия при множественной миеломе. Возрастание показателей ХС связано с потерей с мочой белков-переносчиков и ферментов, участвующих в катаболизме липидов (лецитин-холестерин-ацетилтрансферазы, липопротеинлипазы).
Тяжесть гиперхолестеринемии коррелирует со степенью протеинурии. После специфической терапии основного заболевания и купирования нефротического синдрома уровень ХС обычно нормализуется, однако в части случаев остается повышенным длительное время, что может потребовать дополнительных лечебных мер для предупреждения прогрессирования атеросклероза.
Эндокринные расстройства
Особое место в структуре причин гиперхолестеринемии занимают болезни эндокринной системы. Недостаточность или избыточная продукция того или иного гормона вызывает значительные сдвиги на разных этапах липидного метаболизма.
- Сахарный диабет 2 типа. Наиболее распространенная причина среди эндокринных заболеваний. Механизм развития гиперхолестеринемии такой же, как при ожирении (относительный дефицит инсулина, усиленный синтез ЛПОНП). Степень повышения ХС соответствует тяжести диабета. Для нормализации показателей необходима как противодиабетическая, так и липидснижающая терапия.
- Гипотиреоз. Тироксин и трийодтиронин стимулируют образование рецепторов ЛПОНП, регулируют активность холестерин-7-альфа-гидроксилазы - основного фермента синтеза желчных кислот. Снижение концентрации гормонов щитовидной железы при гипотиреозе приводит к замедлению катаболизма ЛПОНП и превращения холестерина в желчные кислоты. Гиперхолестеринемия умеренная, полностью обратимая. Исчезает вместе с остальными симптомами заболевания после заместительной гормонотерапии.
- Болезнь/синдром Иценко-Кушинга. Первичный и вторичный гиперкортицизм увеличивают содержание холестерина как прямо (гормоны коры надпочечников глюкокортикостероиды снижают количество ЛПОНП-рецепторов) так и опосредованно (через развитие стероидного сахарного диабета). Гиперхолестеринемия сильнее выражена и более стойкая, чем при гипотиреозе.
Холестаз
Повышение уровня холестерина в сыворотке может наблюдаться при болезнях печени и желчевыводящих путей, сопровождающихся внутри- или внепеченочным холестазом (застоем желчи). Гиперхолестеринемия вызвана нарушением утилизации ХС для выработки желчных кислот. Ее степень коррелирует с тяжестью холестаза.
Наиболее высокие показатели наблюдаются при первичном склерозирующем холангите, первичном и вторичном билиарном циррозе, менее выраженные - при паренхиматозных болезнях печени (алкогольном, вирусных гепатитах, жировой дистрофии печени). Устранение холестаза приводит к достаточно быстрой нормализации ХС.
Другие причины
- Аутоиммунные заболевания:системная красная волчанка, гипергаммаглобулинемия.
- Метаболические расстройства:подагра, болезни накопления (болезнь Гоше, Нимана-Пика).
- Психические заболевания:нервная анорексия.
- Прием лекарственных препаратов: оральных контрацептивов, бета-адреноблокаторов, тиазидных диуретиков.
Диагностика
Лабораторно гиперхолестеринемия выявляется при исследовании венозной крови. Помимо концентрации общего ХС большую информативность несет определение его фракций и триглицеридов. Для дифференциальной диагностики важное значение имеет возраст пациента и другие анамнестические данные - прием медикаментов, наличие близких родственников с подтвержденной семейной формой гиперхолестеринемии. Для уточнения этиологического фактора проводится следующее обследование:
- Рутинные лабораторные анализы. Измеряется содержание печеночных трансаминаз (АЛТ, АСТ), маркеров холестаза (щелочной фосфатазы, гамма-глутамилтранспептидазы), глюкозы. При подозрении на нефротический синдром проводится общий анализ мочи, анализ на микроальбуминурию, суточную протеинурию.
- Гормональные исследования. Определяется концентрация ТТГ, тиреоидных гормонов (свободные Т4 и Т3). Для подтверждения гиперкортицизма проверяется уровень кортизола в крови после выполнения малой и большой дексаметазоновых проб.
- Иммунологические тесты. Проводятся анализы на маркеры вирусных гепатитов (HBsAg, HCV), антимитохондриальные (АМА), антинейтрофильные (ANCA) антитела.
- УЗИ. На УЗИ органов брюшной полости могут обнаруживаться камни желчного пузыря, утолщение стенок, признаки жировой инфильтрации в печени.
- Генетические исследования. В случае подозрения на наследственную гиперхолестеринемию методом полимеразной цепной реакции выявляются мутации генов рецепторов LDLR, PSCK-9, АпоB-100.

Коррекция
Консервативная терапия
При обнаружении гиперхолестеринемии необходимо обязательно обратиться к врачу для выяснения причины этого лабораторного феномена и подбора грамотного лечения. Большое внимание уделяется борьбе с основным заболеванием (иммуносупрессивной терапии при нефротическом синдроме, гормонозаместительной при гипотиреозе, желчегонной при холестазе), так как его устранение может привезти к нормализации уровня ХС без дополнительного вмешательства.
Немедикаментозные методы коррекции гиперхолестеринемии включают полный отказ от курения, ограничение употребления алкоголя. Также пациентам, страдающим ожирением, для снижения массы тела необходимо соблюдать диету с уменьшением в рационе доли животных жиров (сливочное масло, жареное мясо, колбасы) и увеличением растительных жиров (овощи, морепродукты), фруктов и цельнозерновых продуктов, регулярно выполнять различные физические упражнения.
Для медикаментозной коррекции гиперхолестеринемии применяются следующие лекарственные препараты:
- Статины (аторвастатин, розувастатин). Наиболее эффективные и часто назначаемые средства для снижения уровня ХС. Механизм действия основан на подавлении синтеза ХС в печени.
- Фибраты (клофибрат). Данные ЛС стимулируют активность фермента ЛПЛ, тем самым ускоряют деградацию ЛП. Снижают не только ХС, но и триглицериды, поэтому нередко становятся препаратами выбора у больных, страдающих сахарным диабетом.
- Эзетимиб. Ингибирует всасывание ХС в кишечнике. Используется в комбинации со статинами.
- Ингибиторы PCSK9 (алирокумаб). Это моноклональные антитела, которые связываются с рецепторами ЛПНП в печени, что стимулирует распад липопротеидов. Назначаются при неэффективности статинов.
- Секвестранты желчных кислот (холестирамин, колестипол). Представляют собой ионообменные смолы, подавляющие абсорбцию желчных кислот в кишечнике. Истощение запасов ЖК активирует их синтез из холестерина в печени. Применяются у пациентов с холестазом.
- Никотиновая кислота. Данный препарат уменьшает поступление жирных кислот в печень, из-за чего подавляется синтез ЛП. Обладает слабым гипохолестеринемическим эффектом, поэтому используется как дополнение к другим препаратам.
- Омега-3-жирные кислоты. Эйкозапентаеновая и докозагексаеновая кислоты являются компонентами рыбьего жира. Данные вещества связываются с ядерными рецепторами PPAR клеток печени, что приводит к снижению сывороточного уровня липидов.
Хирургическое лечение
Одно из обязательных условий в эффективном лечении гиперхолестеринемии - нормализация массы тела. Пациентам с морбидным ожирением (индекс массы тела выше 40), особенно в сочетании с сахарным диабетом 2 типа, при безуспешности консервативных методов показаны бариатрические операции - бандажирование желудка, желудочное шунтирование или резекция.
Если гиперхолестеринемия вызвана холестазом вследствие желчнокаменной болезни, выполняется хирургическое удаление желчного пузыря (холецистэктомия). Пациентам с болезнью Иценко-Кушинга проводится эндоскопическая трансназальная аденомэктомия (удаление аденомы гипофиза). При синдроме Иценко-Кушинга прибегают к двусторонней адреналэктомии.
Прогноз
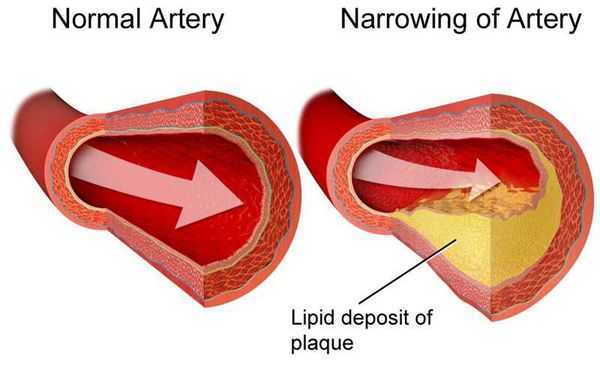
Гиперхолестеринемия приводит к отложению ХС на стенках артериальных сосудов, формированию атеросклеротических бляшек, сужению просвета и ухудшению кровоснабжения органов и тканей. Основное клиническое значение это имеет для коронарных и мозговых артерий. Поэтому длительное повышение концентрации холестерина является неблагоприятным прогностическим фактором в отношении сердечно-сосудистых заболеваний и ассоциировано с такими грозными осложнениями как острый инфаркт миокарда и острое нарушение мозгового кровообращения.
1. Семейные гиперхолестеринемии: распространенность, генетика и рекомендации по диагностике и скринингу, разработанные группой экспертов по семейной гиперхолестеринемии при Национальной липидной ассоциации США/ Hopkins PN, Toth PP, Ballantyne CM. Rader DJ.. J Clin Lipidol. - 2011. - 5(3 suppl).
2. Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза (Российские рекомендации, IV пересмотр). - 2009.
4. К вопросу о клинической классификации дислипопротеинемий/ Лутай М.И.// Украинский кардиологический журнал. - 2003. - №4.
Семейная гиперхолестеринемия ( Наследственная гиперхолестеринемия , Первичнся гиперхолестеринемия )
Семейная гиперхолестеринемия (СГХС) - наследственная патология, характеризующаяся выраженным повышением количества липопротеинов низкой плотности (ЛПНП) в кровотоке и высоким риском раннего развития ишемической болезни сердца. В большинстве случаев протекает бессимптомно. Иногда отмечается боль в груди, волдыри на руках, коленях и вокруг глаз, сухожильные и подкожные отложения холестерина. Основные методы диагностики - сбор наследственного анамнеза, анализ крови на общий холестерин и ЛПНП. Для лечения используется гиполипидемическая диета, регулярные физические нагрузки, медикаментозная коррекция липидоснижающими препаратами, аферез атерогенных липопротеидов.
МКБ-10

Общие сведения

Причины
СГХС является наследственной аутосомно-доминантной патологией, которая вызывается мутацией генов, ответственных за метаболизм ЛПНП и активность их рецепторов. При наличии одного дефектного гена в паре возникает гетерозиготная гиперхолестеринемия - легкое и умеренное нарушение метаболизма липидов. В редких случаях у пациентов присутствует два парных измененных гена (от матери и от отца), развивается гомозиготная гиперхолестеринемия - тяжелое расстройство липидного обмена со злокачественным течением. Причиной семейной гиперхолестеринемии является мутация в одном из следующих генов:
- LDLR. Ген задает функциональность ЛПНП-рецептора, расположенного, в основном, на поверхности клеток печени. При мутации его активность снижается, процесс связывания и выведения из кровотока циркулирующих липопротеидов нарушается. Выявлено более 1600 видов мутаций гена LDLR. Их доля в общем количестве СГХС составляет 85-90%.
- APOB. Дефект гена приводит к изменению структуры аполипопротеина B100, входящего в состав ЛПНП, обеспечивающего их связывание с рецептором. Мутационные изменения APOB имеются у 5-10% больных наследственной гиперхолестеринемией. Они провоцируют менее выраженное повышение ЛПНП, чем мутации LDLR.
- PCSK9. Этот ген кодирует фермент пропротеиновую конвертазу субтилизин-кексинового типа 9, которая усиливает разрушение ЛПНП-рецепторов. Мутации в гене PCSK9 увеличивают активность фермента, в результате чего количество рецепторов уменьшается. Патология такого типа встречается в 5% случаев СГХС.
Патогенез
В основе семейной гиперхолестеринемии лежит генетически обусловленное повышение уровня ЛПНП. Чаще всего оно вызывается снижением активности специфического рецептора, ответственного за выведение липопротеинов. ЛПНП - наиболее атерогенные частицы. Атеросклеротические бляшки формируются при их накоплении в субэндотелиальном пространстве. Чем выше уровень липопротеинов с низкой плотностью в крови, тем интенсивнее протекает процесс.
Хуже всего ЛПНП выводятся у людей с гомозиготной первичной гиперхолестеринемией: оба парных гена имеют мутацию, функциональность рецептора снижена на более чем на 50%, концентрация ЛПНП высокая, плохо поддается коррекции при помощи медикаментов и диеты. Атеросклероз и его осложнения развиваются в детском и подростковом возрасте. При гиперхолестеринемии гетерозиготного типа только один ген дефектный, половина или более рецепторов остаются функциональными, количество ЛПНП повышается, но долгое время не проявляется клинически. Зачастую первым признаком СГХС становится атеросклероз, ишемическая болезнь сердца или инфаркт миокарда.
Симптомы
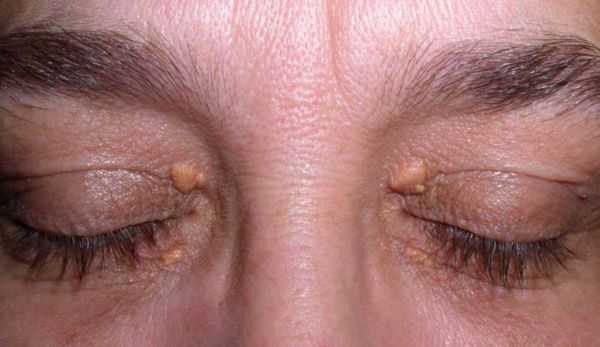
СГСХ развивается с рождения, но часто не имеет выраженных клинических признаков. Диагноз устанавливается с опозданием при манифестации сердечно-сосудистых заболеваний, таких как ИБС, инфаркт сердечной мышцы, атеросклероз. Симптомы гиперхолестеринемии наблюдаются менее чем у половины больных. Примерно у трети пациентов формируются сухожильные ксантомы - уплотнения из жироподобного вещества (холестерина), прощупываемые над сухожилиями. Узелки особенно легко определяются на кистях. Холестерин откладывается под кожей век, возле глаз в виде ксантелазм - желтоватых или не имеющих специфического цвета плоских узелков.
Патогномоничный признак СГСХ - липоидная дуга роговицы. Она представляет собой скопления холестерина по краю роговицы, которые обнаруживаются при офтальмологическом осмотре и выглядят как белый или серо-белый ободок. В отдельных случаях больные отмечают боль и дискомфорт в области груди, водянистые высыпания на коже рук, локтей и коленей. На стадии развития атеросклероза выявляются мозаичные симптомы поражения внутренних органов.
Осложнения
При отсутствии лечения гомозиготная первичная гиперхолестеринемия способствует развитию атеросклероза до 20-летнего возраста, продолжительность жизни больных не превышает 30 лет. Нелеченые пациенты с гетерозиготной формой патологии имеют высокий риск развития ИБС, к 60 годам диагноз подтверждается у 85,5% мужчин и у 53% женщин. Средние показатели продолжительности жизни для мужчин составляют 53 года, для женщин - 62 года. ИБС становится причиной смерти половины мужчин с наследственной гетерозиготной гиперхолестеринемией. Около 20% случаев инфаркта миокарда до 45 лет связаны с наличием СГХС.
Обследованием пациентов занимаются терапевт, кардиолог, врач-генетик. Важным этапом диагностики является сбор личного и семейного анамнеза. Учитывается возраст больного и время начала симптомов, потому что для наследственной патологии характерен ранний дебют. В пользу диагноза семейной гиперхолестеринемии рассматривается наличие двух и более близких родственников (особенно детей) с повышенным холестерином крови, ксантомами и/или липоидными дугами роговиц. Основная задача дифференциальной диагностики - исключение вторичной гиперхолестеринемии. Обследование больных проводится следующими методами:
- Физикальный осмотр. При тщательной пальпации сухожилий стоп, голеней и кистей обнаруживаются ксантомы. На роговице определяется наличие полной или частичной липоидной дуги, у лиц моложе 45-48 лет она указывает на СГХС. Отсутствие ксантом, ксантелазм и роговичной дуги не исключает наличия гиперхолестеринемии.
- Липидограмма. Комплексное лабораторное исследование липидного профиля является наиболее информативным методом диагностики. Показатель общего холестерина при гетерозиготной патологии составляет 7,5-14 ммоль/л, при гомозиготной - 14-26 ммоль/л. Уровень ЛПНП соответственно повышается до 3,3-4,9 ммоль/л и до 4,15-6,5 ммоль/л.
- Генетический скрининг. Выявление мутаций и их характера необходимо при невозможности подтвердить диагноз другими способами, а также для составления оптимального плана лечения. У 80% пациентов обнаруживаются дефекты в генах LDLR, APOB или PCSK9. У оставшихся 20% генетические изменения не диагностируются даже при развернутых симптомах СГХС.
Лечение семейной гиперхолестеринемии
Терапия включает комплекс мероприятий, нацеленных на снижение количества ЛПНП. Тактика определяется формой гиперхолестеринемии, величиной отклонения показателей липидограммы от нормы, выраженностью симптомов и возрастом пациента. Значительная часть лечебных процедур проводится амбулаторно при регулярном контроле эффективности лечащим врачом. Пациентам назначается:
- Медикаментозная терапия. Применяются препараты, понижающие уровень липидов в плазме крови. Наиболее целесообразен комбинированный прием статинов, фибратов, секвестрантов желчных кислот и ингибиторов абсорбции холестерина в кишечнике.
- Коррекция образа жизни. Исключаются все факторы риска гиперлипидемии: требуется полный отказ от курения, контроль артериального давления, нормализация массы тела, регулярная физическая нагрузка. Диетотерапия основана на ограничении количества насыщенных жиров и трансжиров. Ежедневное поступление холестерина с пищей - не более 200 мг.
- Аферез ЛПНП. При гомозиготном типе гиперхолестеринемии медикаментозное лечение зачастую оказывается недостаточно результативным. Проводятся процедуры удаления липопротеинов из крови. Аферез также может быть показан больным ИБС и атеросклерозом с СГХС гетерозиготной формы, особенно если прием лекарств не дает ожидаемого положительного эффекта.
- Стимуляция ЛПНП-рецепторов. С недавних пор в медицинскую практику внедряется патогенетическая терапия СГХС. Используется препарат, стимулирующий увеличение количества рецепторов ЛПНП в клетках печени. В итоге усиливается захват и выведение из организма липопротеинов.
Прогноз и профилактика
Благоприятное течение семейной гиперхолестеринемии наиболее вероятно при гетерозиготном типе, раннем начале лечения и периодическом контроле уровня холестерина на протяжении всей жизни. Из-за наследственного характера патологии предупредить ее развитие невозможно. Профилактические меры нацелены на раннюю диагностику гиперхолестеринемии, что позволяет сократить вероятность атеросклероза, ИБС, инфаркта мышцы сердца. Для этого проводится каскадный скрининг - исследование уровня липидов крови у всех ближайших родственников пациента.
1. Семейная гиперхолестеринэмия: скрининг, диагностика и лечение детей и взрослых пациентов: клиническое руководство, подготовленное группой экспертов по семейной гиперхолестеринемии при Национальной липидной ассоциации США// Атеросклероз и дислипидемии - 2012 - №1.
2. Семейная гиперхолестеринемия у детей: клинические проявления, диагностика, лечение/ Садыкова Д.И., Галимова Л.Ф.// Российский вестник перинатологии и педиатрии - 2017 - №5.
3. Российские рекомендации по диагностике и лечению семейной гиперхолестеринемии/ Ежов М.В. , Сергиенко И.В. , Рожкова Т.А. // Евразийский кардиологический журнал - 2017 - №2.
4. Семейная гиперхолестеринемия: причины, особенности наследования и прогнозирования/ Джейранова М.О.// Медицинские интернет-конференции - 2018.
Дислипидемия - симптомы и лечение
Что такое дислипидемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чернышева Андрея Владимировича, кардиолога со стажем в 33 года.
Над статьей доктора Чернышева Андрея Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Дислипидемия (ДЛ) — патологический синдром, связанный с нарушением обмена липидов и липопротеидов, т.е. изменением соотношения их концентрации в крови. [1] Он является одним из главных факторов риска атеросклероз зависимых заболеваний.
Липиды и липопротеиды — одни из источников энергии, необходимой организму человека. Они представляют собой жироподобные органические соединения. Липиды входят в состав липопротеидов.
Причины, приводящие к развитию дислипидемии, можно разделить на неизменяемые (эндогенные) и изменяемые (экзогенные).
К первым относится возраст, пол, гормональный фон и наследственная предрасположенность.
Группа изменяемых факторов риска ДЛ более многочисленна. К основным причинам относятся:
- нерациональное питание (избыточное потребление калорий, насыщенных жиров, простых углеводов);
- курение табака;
- избыточный вес (висцеральное ожирение);
- сахарный диабет;
- злоупотребление алкоголем;
- повышенное артериальное давление;
- длительный стресс;
- малоподвижный образ жизни;
- систематическое физическое перенапряжение;
- хроническое субклиническое воспаление.
Также причинами ДЛ могут быть различные заболевания, патологические синдромы и приём некоторых медикаментов.
От внешних факторов больше зависит содержание в крови таких жировых субстанций, как хиломикроны и триглицериды. До 80% холестерина липопротеинов низкой плотности синтезируется в организме, главным образом, в печени и в меньшей степени зависит от внешних факторов. Семейно-генетический формы ДЛ полностью зависят от наследственных факторов. [1] [9]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дислипидемии
Так как ДЛ является лабораторным синдромом, то её проявления связаны с атеросклерозом артерий тех органов и тканей, которые они кровоснабжают:
- ишемия головного мозга;
- ишемическая болезнь сердца;
- облитерирующий атеросклероз артерий нижних конечностей и т. д.
Ишемическая болезнь сердца - наиболее распространённое и грозное атеросклероз зависимое заболевание. От него погибает больше людей, чем от всех видов рака. Чаще всего это заболевание проявляется в виде стенокардии или инфаркта миокарда.
Стенокардию раньше называли "грудной жабой", что точно характеризует симптомы заболевания — давящие или сжимающие ощущения за грудиной на высоте физической или эмоциональной нагрузки, продолжающиеся несколько минут и прекращающиеся после прерывания нагрузки или приёма нитроглицерина.
Инфаркт миокарда связан с разрывом атеросклеротической бляшки в сердечной артерии и формированием тромба на бляшке. Это приводит к быстрому перекрытию артерии, острой ишемии, повреждению и некрозу миокарда.
От хронической и острой ишемии может страдать головной мозг, что проявляется головокружением, потерей сознания, выпадением речевой и двигательной функции. Это не что иное, как мозговой инсульт или прединсультное состояние — транзиторная ишемическая атака. При облитерирующем атеросклерозе нижних конечностей происходит снижение кровоснабжение ног. Стоит отметить, что долгое время атеросклероз остаётся бессимптомным, клинические проявления начинаются при сужении артерии на 60-75%.
Семейно-генетические дислипидемии могут проявляться стигматами, такими как ксантомы кожи и ксантелазмы век.
Значительное повышение концентрации триглицеридов крови (более 8 ммоль/л) может приводить к острому панкреатиту, который сопровождается сильной болью в верхнем отделе живота, тошнотой, рвотой, учащённым сердцебиением и общей слабостью.
Патогенез дислипидемии
Основными липидами плазмы крови являются:
- холестерин (ХС) — предшественник желчных кислот, половых гормонов и витамина Д;
- фосфолипиды (ФЛ) — основные структурные компоненты всех клеточных мембран и внешнего слоя липопротеиновых частиц;
- триглицериды (ТГ) — липиды, образующиеся из жирных кислот и глицерина, которые поступают в организм с пищей, затем транспортируются в жировые депо или включаются в состав липопротеинов.
Жирные кислоты (ЖК) плазмы крови — источник энергии и структурный элемент ТГ и ФЛ. Они бывают насыщенными и ненасыщенными. Насыщенные ЖК входят в состав животных жиров. НенасыщенныеЖК составляют растительные жиры и делятся на моно- и полиненасыщенные жирные кислоты. Мононенасыщенные ЖК в большом количестве содержаться в оливковом масле, а полиненасыщенные — в рыбьем жире и других растительных маслах. Считается, что все эти жиры необходимы человеку, их сбалансированное количество должно составлять до 30% суточного каллоража пищи и распределяться примерно на три равные части между моно-, полиненасыщенными и насыщенными ЖК.
Читайте также:
- Техника, этапы операции кальканеопластики по поводу инсерционной тендинопатии ахиллова сухожилия
- Железистые эпителии. Физиологическая регенерация эпителиев. Ткани внутренней среды.
- Рак толстой кишки. Причины, варианты опухоли
- Синдром Оппенгейма-Урбаха (Oppenheim-Urbach)
- Показания к операции на плевре при туберкулезе. Обследование перед операцией на плевре
