Шейные проприорецепторы. Равновесие и зрительная информация
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Проприоцепторы (лат. proprius собственный, особенный + [ре]цепторы) — сенсорные приборы опорно-двигательного аппарата (мышц, сухожилий, фасций, суставов и др.). Иногда к Проприоцепторам относят также рецепторы вестибулярного аппарата и сердечнососудистой системы.
Первоначально термином «проприоцепторы», введенным Ч. Шеррингтоном (1906), обозначали все сенсорные приборы организма. Теперь же Проприоцепторы обычно рассматривают как одну из групп интероцепторов (см. Интероцепция). Проприоцепторы участвуют во всех актах, связанных с работой мышц, суставов и сухожилий (перемещение тела и его частей в пространстве, дыхание, процессы речеобразования и др.). С помощью П. организм получает информацию о характере перемещений тела, об особенностях стимулов (их величине, длительности, скорости, направлении и др.), действующих на опорно-двигательный аппарат. Благодаря деятельности П. возникают ощущения, названные И. М. Сеченовым «темным мышечным чувством».
Среди П. есть как обычные рецепторные образования (свободные нервные окончания, инкапсулированные рецепторы типа телец Руффини и Пачини и их разновидности), так и очень специфические сенсорные приборы, напр. сухожильные рецепторы Гольджи и мышечные веретена.
Свободные нервные окончания (см.) являются наиболее распространенным видом П. Инкапсулированные рецепторы чаще встречаются в мышечно-сухожильных соединениях и в тканях суставов (см. Механорецепторы). Сухожильные рецепторы располагаются в сухожилиях обычно на границе мышечной и сухожильной части мышцы, в опорных участках суставных капсул, в некапсульных и внутрикапсульных связках; имеют вытянутую форму. К ним подходят толстые афферентные мякотные волокна, а также более тонкие миелинизированные волоконца, заканчивающиеся, по мнению ряда ученых, свободными нервными окончаниями, оплетающими рецептор и, возможно, участвующими в возникновении ноцицептивной сигнализации.
Мышечные веретена имеют удлиненную структуру, расширяющуюся в средней части за счет капсулы, к-рая придает ей веретенообразную форму, что нашло отражение и в названии рецептора. У млекопитающих, в т. ч. у человека, эти рецепторы являются самыми сложными после специализированных органов чувств. Наибольшая плотность, оцениваемая по числу рецепторов на единицу веса мышцы (индекс Бокки), обнаружена в небольших мышцах рук, совершающих тонкие, высококоординированные движения. Как и во всех других рецепторах, в мышечных веретенах имеются вспомогательные структуры, представленные специализированными поперечнополосатыми мышечными волокнами (так наз. интрафузальные мышечные волокна), а также капсулой, содержимое к-рой по составу, по-видимому, отличается от обычной тканевой жидкости. В центре интрафузального волокна находится несократимый участок (область ядерной сумки). К нему с обеих сторон примыкают зоны измененной мышечной ткани (так наз. миотрубки), за к-рыми начинаются обычные мышечные структуры. Сенсорные нервные окончания мышечного веретена локализуются в области ядерной сумки и миотрубки. Выделяют два типа мышечных веретен: у мышечных веретен одного типа в центральной зоне интрафузальных волокон находится большое количество ядер (так наз. волокна с ядерной сумкой); у волокон другого типа (обычно более тонких и коротких) концентрация ядер в экваториальной зоне меньше, они располагаются в ряд, образуя цепочку (так наз. волокна с ядерной цепочкой). Этот тип волокон чаще встречается у животных, обладающих более тонкой координацией движений.
Интрафузальные волокна содержат три вида нервных окончаний. Два из них сенсорные (первичные, или аннулоспиральные, и вторичные, или гроздевидные), а один — моторный. Первичные окончания локализуются в экваториальной части волокон, вторичные же располагаются в области миотрубки. Моторные окончания рассеяны по остальным частям интрафузальных волокон. Первичные окончания у млекопитающих встречаются в волокнах обоих типов и образуются разветвлениями миелинезированных нервных волокон, которые являются наиболее крупными в организме (диаметр до 20 мкм) и относятся к волокнам группы Та. Вторичные окончания расположены обычно только в волокнах с ядерной цепочкой и образованы разветвлениями более тонких мякотных волокон группы П. Различия в диаметре нервных волокон, а также в скорости проведения импульсов по ним являются основными критериями различения сигналов, идущих от первичных и вторичных окончаний. Тонкая структура первичных и вторичных окончаний в целом одинакова. Эфферентные волокна (фузимоторные), направляющиеся в мышцу, представлены двумя основными группами: толстыми мякотными волокнами (альфа-группа), иннервирующими преимущественно экстрафузальные мышечные волокна, и тонкими волокнами (гамма-группа), иннервирующими интрафузальные волокна. Интрафузальные волокна иногда могут получать двигательную иннервацию и от волокон другого типа.
Проприоцепторы относятся к типу ареснитчатых механорецепторов. В основе механизма их возбуждения лежит деформация окончаний немиелинизированных разветвлений нервных волокон, следствием к-рой является изменение ионной проницаемости поверхностной мембраны механорецепторных терминалий. Между величиной статической фазы рецепторного потенциала и частотой импульсов существует прямо пропорциональная зависимость. Картина распределения импульсов при раздражении П. определяется рядом их свойств, таких как механические характеристики вспомогательных структур рецепторов, особенности рецепторного субстрата и связанной с ним системы генерации локальных электрических явлений (рецепторного, или генераторного, потенциала) и, наконец, особенности афферентных нервных волокон (прежде всего, свойства их начального сегмента, где под влиянием генераторного потенциала происходит возникновение потенциалов действия). У одних П. (напр., мышечных веретен сухожильных рецепторов, телец Руффини) хорошо выражен тонический компонент ответа, и эти П. являются медленно адаптирующимися рецепторами, воспринимающими статические компоненты раздражителей. У других П. (напр., телец Пачини) существует только динамическая составляющая реакции, и они являются быстро адаптирующимися рецепторами, хорошо воспринимающими такие воздействия, как быстрое движение и вибрация. Мышечные веретена располагаются в ткани параллельно экстрафузальным мышечным волокнам, тогда как сухожильные рецепторы — последовательно. Поэтому в момент мышечного сокращения нагрузка на мышечные веретена уменьшается, а на сухожильные рецепторы возрастает. При растяжении мышцы нагрузка на оба типа рецепторов возрастает, и все они возбуждаются. Эти особенности в расположении рецепторов приводят к тому, что мышечные веретена посылают в ц. н. с. информацию о длине мышцы, а сухожильные рецепторы — об ее натяжении (активном или пассивном). Соответственно, их называют датчиками длины и напряжения.
Эфферентная регуляция играет очень большую роль в работе Проприоцепторов. По эффективности обратной связи мышечные веретена занимают в ряду других тканевых рецепторов исключительное положение, что определяется их ролью в осуществлении быстропротекающих, строго координированных двигательных актов (см. Движения). Активизация эфферентных волокон приводит к сокращению интрафузальных мышечных волокон и, соответственно, к возбуждению самого рецептора. Все эфферентные гамма-волокна подразделяются на два типа: динамические и статические. Волокна первой группы обладают способностью возбуждать мышечное веретено в период динамического действия раздражения (растяжения мышцы). Волокна же второй группы действуют возбуждающим образом в период статической фазы растяжения. При постоянной длине мышцы раздражение волокон обоих типов вызывает возбуждение рецепторных окончаний. Статические фузимоторные волокна оказывают сходное действие на первичные и вторичные окончания. Влияние динамических волокон, по-видимому, ограничивается только первичными окончаниями. Гамма-волокна обычно обладают фоновой активностью, что приводит к флюктуации возбудимости нервных окончаний мышечного веретена. При этом первичные окончания, подверженные большему влиянию фузимоторной иннервации, демонстрируют большую вариабельность возбудимости.
Проприоцепторы являются важнейшим звеном в процессах осуществления самых разных двигательных актов (см. Движения), в поддержании мышечного тонуса (см.), сохранении позы (см.), равновесия тела (см.) и др. При перерезке афферентных путей от П. устраняется тоническое влияние импульсации от П. на мотонейроны спинного мозга, следствием чего является исчезновение мышечного тонуса. Кратковременное растяжение мышцы (напр., при ударе молоточком по ее сухожилию) вызывает всплеск активности П. и приводит к появлению миостатического рефлекторного ответа данной мышцы. Сухожильные рефлексы (см.) имеют кратчайшую (моносинаптическую) рефлекторную дугу и обусловлены активацией первичных нервных окончаний мышечных веретен. Эти рефлексы имеют большое значение в клин. практике при диагностике заболеваний спинного мозга (см.). К другой группе рефлексов, вызываемых активацией П., относятся статические реакции (см. Постуральные рефлексы). Они бывают локальными, сегментарными и генерализованными. Локальной реакцией является ответ мышцы на активацию собственных П. При длительном растяжении мышцы (десятки секунд) наблюдается тонический ответ. Так, растяжение мышцы на 1% повышает напряжение мышечных волокон на 2 кг. Сегментарными статическими реакциями являются ответы ц. н. с. и контралатеральных мышц на активацию П. других мышц этого сегмента спинного мозга. Типичным примером этих реакций служит экстензорный перекрестный рефлекс у децеребрированных животных. Сегментарные рефлексы играют важнейшую роль в процессах локомоции. Генерализованными статическими реакциями являются широко иррадиирующие ответы. При этом реакция мышц одних сегментов на раздражение П. других сегментов может модулироваться рефлекторными влияниями, обусловленными раздражением П. мышц шеи и рецепторов перепончатого лабиринта внутреннего уха. Совместно с П. в оценке движений, в формировании так наз. мышечного, или кинестетического, чувства участвуют и тактильные рецепторы кожи (см. Кожа, физиология). Все эти сенсорные структуры обычно рассматривают как периферическую часть сомато-кинестетического, или двигательного, анализатора (см. Двигательный анализатор). При различного рода поражениях периферических и центральных отделов нервной системы особенности нарушения мышечной и кожной чувствительности имеют важное диагностическое значение и, как правило, исследуются параллельно. При периферических поражениях зоны нарушения достаточно локальны; при спинномозговой патологии они могут носить сегментарный характер. Так, при односторонних поражениях спинного мозга наблюдается паралич Броун-Секара (см. Броун-Секара синдром), при к-ром на стороне поражения имеет место потеря мышечной чувствительности, а на противоположной стороне — кожной. Одним из наиболее постоянных признаков поражения задних корешков спинномозговых нервов на ранних стадиях спинной сухотки является значительное снижение мышечной чувствительности при незначительных изменениях тактильного и температурного чувства. Весьма значительные нарушения кинестетической и тактильной чувствительности возникают при поражении теменной области коры головного мозга.
Изучение Проприоцепторов осуществляется различными методами (с помощью световой и электронной микроскопии, методов электрофизиологии, биохимии и др.) При изучении П. у человека стали использовать метод отведения биопотенциалов от одиночных волокон с помощью микроэлектродов, вводимых в нервный ствол. Для анализа импульсных потоков широко применяют методы вычислительной техники.
Библиография: Гранит Р. Основы регуляции движений, пер. с англ., М.. 1973; Ильинский О. Б. Физиология сенсорных систем, ч. 3 — Физиология механорецепторов, Л., 1975; Шеррингтон Ч. Интегративная деятельность нервной системы, пер. с англ., Л., 1969; Handbook of sensory physiology, ed. by С. C. Hunt, v. 3/2, B., 1974; Matthews P. В. C. Mammalian muscle receptors and their central actions, Baltimore, 1972.
Система постурального контроля
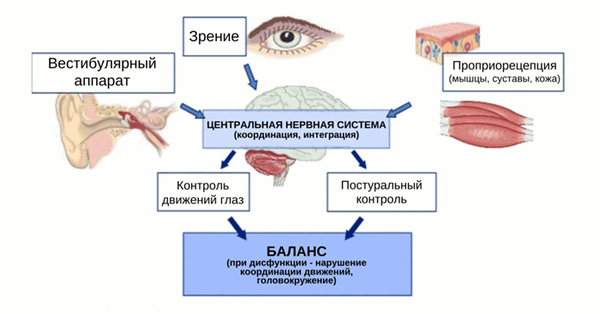
Постуральный контроль — это понятие, которое используется для описания того, как наша центральная нервная система (ЦНС) анализирует сенсорную информацию от других систем, чтобы произвести адекватный моторный ответ для поддержания контролируемой, вертикальной позы. Зрительная, вестибулярная и соматосенсорная системы являются основными сенсорными системами, участвующими в постуральном контроле и поддержании равновесия.
Постуральная ориентация и равновесие являются двумя основными функциональными целями постурального контроля. Постуральная ориентация контролирует положение и тонус тела по отношению к силе тяжести, опорной поверхности, визуальной среде и внутренним ориентирам. Координация сенсомоторных стратегий для стабилизации центра масс во время как самопроизвольных, так и при внешних стимулах представляет собой постуральное равновесие.
Надлежащий постуральный контроль — это когда человек способен заниматься различными статическими и динамическими видами деятельности, такими как сидение, стояние, опускание на колени, движение на четвереньках, ползание, ходьба и бег, с возможностью сокращать соответствующие мышцы для поддержания равновесия, а также способность вносить небольшие коррективы в ответ на изменения положения и движения, без использования компенсаторных движений. Если даже одна из трех вышеуказанных систем работает не так, как положено, то это может повлиять на постуральный контроль и равновесие. Однако, когда затрагивается одна система, две другие системы могут компенсировать это. Если поражается более чем одна система, то постуральный контроль будет страдать в большей степени.
Друзья, совсем скоро состоится вебинар Георгия Темичева «Двигательный контроль и обучение». Узнать подробнее…
Существуют важные рефлексы, участвующие в поддержании постурального контроля, известные как шейные рефлексы (цервико-окулярный рефлекс, цервико-спинальный рефлекс, цервикоколлический рефлекс) и вестибулоспинальный рефлекс, которые работают в сочетании с вестибулярными ядрами и мозжечком. Зрительная, вестибулярная и соматосенсорная системы — это три системы баланса, которые тесно связаны с контролем постуры.
Зрительная система
Зрительная система является основным приемником сенсорной информации для поддержания постурального равновесия, и как таковая наша постуральная стабильность возрастает с улучшением визуальной среды.
Существует два функциональных класса движений глаз: те, которые стабилизируют глаза, когда голова движется или кажется, что она движется (стабилизация взгляда) и те, которые сохраняют изображение визуальной цели, сфокусированной на центральной ямке глаза, когда цель изменяется или движется (смещение взгляда).
Стабилизация взгляда
Во время движения головы действуют две системы стабилизации взгляда — вестибуло-окулярная и оптокинетическая. Для того чтобы стабилизация взгляда была эффективной, существуют сопряженные движения, при которых оба глаза движутся в одном направлении.
Смещение взгляда
Чтобы сфокусировать изображение на центральной ямке работают три системы смещения.
- Следящие движения глаз. Определяются как произвольные, плавные, непрерывные, сопряженные движения глаз со скоростью и траекторией, определяемой движущейся визуальной целью.
- Саккады представляют собой короткие, быстрые, отрывистые (баллистические) движения глаз по заданной траектории, которые направляют глаза к некоторой визуальной цели. Эти движения глаз инициируются для того, чтобы привлечь внимание к интересующему объекту.
- Конвергенция — это изменение угла между двумя глазами, чтобы приспособиться к изменению расстояния до визуальной цели. Аккомодация — это механизм, с помощью которого глаза меняет фокус с дальнего изображения на ближнее. При смещении взгляда с удаленного объекта на ближний, глаза сходятся (зрительные оси направлены в носовую часть), чтобы изображение объекта было сфокусировано на центральных ямках обоих глаз.
Вестибулярная система
Вестибулярная система ориентирует туловище в вертикальном положении, используя различную сенсорную информацию, поступающую в том числе из различных сенсорных сред, например, если человек стоит на наклонной поверхности или с закрытыми глазами. Она также контролирует центр масс тела как в статическом, так и в динамическом положении с помощью постуральных реакций (например, пациент стоит или ходит по бревну), а также стабилизирует голову при различных положениях тела.
Соматосенсорная система
Соматосенсорная система — это сложная система сенсорных нейронов и путей, которая реагирует на изменения на поверхности или внутри тела. Он также участвует в поддержании постурального равновесия, передавая информацию о положении тела в головной мозг, позволяя ему активировать соответствующую двигательную реакцию.
Механорецепторы — это специфические сенсорные рецепторы, расположенные в мышечных веретенах. Они обеспечивают нервную систему информацией о длине мышц и скорости их сокращения, тем самым позволяя человеку различать движения суставов и чувствовать их положение. Мышечные веретена также обеспечивают афферентную обратную связь, которая может быть преобразована в соответствующие рефлекторные и произвольные движения.
Очень большое количество механорецепторов в мышечных веретенах находится в подзатылочной области. Они отвечают за прием и передачу информации в ЦНС. Импульсы с этих механорецепторов (в частности, с мышц верхней части шейного отдела позвоночника) имеют прямой доступ к вестибулярному ядерному комплексу (ВЯК) — рефлекторному центру, координирующему движения глаз и шеи. С ним связано центральное шейное ядро (ЦШЯ), которое интегрирует вестибулярную, зрительную и проприоцептивную информацию.
Выраженная сенсомоторная дисфункция возникает при травмах (в частности, хлыстовых травмах) верхнего шейного отдела (по сравнению с травмами нижнего шейного отдела), потому что верхнешейный отдел содержит больше мышечных веретен, имеет большую связь со зрительной и вестибулярной системами и большую рефлекторную активность.
Заключение
Вестибулярная, соматосенсорная и зрительная системы действуют не изолированно, а представляют собой сложную систему постурального контроля, которая работает с целью достижения равновесия.
Постуральная стабильность достигается при хорошей сенсомоторной интеграции между верхним шейным отделом позвоночника, зрительными и вестибулярными структурами. Плохой постуральный контроль возникает при наличии сенсорного несоответствия. Другими словами, если ЦНС будет не в состоянии отличить точную и неточную сенсорную информацию от одной или нескольких из этих систем, то это приведет к возникновению ощущения головокружения / неустойчивости / нарушения равновесия, а также изменению «предсказательного» времени сенсорного входа.
Такие пациенты часто жалуются на головные боли, головокружение, нечеткость зрения, напряжение глаз и проблемы с равновесием. Кроме того, они часто испытывают трудности с чтением (горизонтальный дефицит) или у них возникает головная боль / головокружение при взгляде вверх или вниз (вертикальный дефицит). Эти пациенты также могут страдать от боли в шее, т.к. у них может наблюдаться увеличение мышечной активности / скованности, поскольку тело пытается компенсировать потерю равновесия. Описанные выше симптомы могут возникать во время бега или попытке сосредоточиться на движущейся цели, например, мяче. Некоторые пациенты жалуются на то, что чувствуют себя дезориентированными / перегруженными, когда едут по незнакомому городу, ездят по туннелям или толкают тележку в продуктовых рядах.
Вестибулярный аппарат: в поисках равновесия

22 апреля 1876 года родился известный отоларинголог Роберт Барани. В 1915 году он стал лауреатом Нобелевской премии по медицине за изучение работы вестибулярного аппарата. Ученый много времени посвятил тому, чтобы найти связь между этим органом и нистагмом (подергиванием глаз), симптомами укачивания и прочим. В частности, для своих исследований он придумал кресло, которое произвольно вращается в горизонтальной плоскости. Теперь на таких аппаратах тренируются летчики и космонавты, а само устройство получило название «кресло Барани».
MedAboutMe разбирался, какие методы тренировки вестибулярного аппарата рекомендуются сейчас, когда это необходимо, а когда речь идет о серьезных проблемах и нужна запись к врачу на консультацию (записаться к ЛОРу можно по телефону).
Функции вестибулярного аппарата

Вестибулярный аппарат — орган, расположенный во внутреннем ухе и отвечающий за ориентирование в пространстве. Его рецепторы реагируют на повороты головы и любое движение тела и передают информацию в мозг, именно это помогает человеку удерживать равновесие. Кроме этого, здесь находятся отолиты — небольшие камушки, состоящие из солей кальция, которые перемещаются при смене положения тела и таким образом помогают человеку ощущать, где находятся низ и верх.
Вестибулярный аппарат связан со спинным мозгом, мозжечком, корой головного мозга. Поступающая от него информация запускает вестибулярные рефлексы, в которых участвуют мышцы спины, шеи, конечностей. Связь с ядрами глазодвигательных нервов позволяет человеку удерживать взгляд при перемещении тела.
Если вестибулярный аппарат работает без сбоев, движения человека плавные и скоординированные. Но в том случае если орган не тренирован, поступающие от него сигналы могут приводить к перевозбуждению нейронов в разных мозговых центрах и, как следствие, неприятным симптомам. Причиной разбалансировки может стать и противоречивая информация, поступающая от вестибулярного аппарата и, например, глаз, — именно поэтому возникают признаки морской болезни.
Симптомы нарушений: головокружение, тошнота и другие
Плохо тренированный вестибулярный аппарат дает о себе знать приступообразно. То есть симптомы нарастают лишь в определенных условиях, но быстро проходят, если раздражающий фактор устранен. Например, человеку может становиться плохо в транспорте, во время водных прогулок, при подъеме на скоростном лифте, катании на аттракционах, и даже при резких движениях головы.
В этих случаях развивается симптомокомплекс укачивания, который включает следующие нарушения:
- .
- Тошнота, иногда рвота.
- Потемнение в глазах.
- Головная боль.
- Звон в ушах.
- Потеря координации движений.
- Понижение артериального давления.
- Снижение частоты пульса.
- Обильное потоотделение.
- Бледность.
Такие симптомы характерны для маленьких детей, у которых вестибулярный аппарат еще недостаточно слаженно работает. Также плохая координация и другие нарушения часто проявляются у пожилых людей и являются следствием малоподвижного образа жизни.
Когда нужна запись к врачу: патологические причины

Очень важно отличать слабый вестибулярный аппарат от серьезных проблем со здоровьем. В первом случае для устранения симптомов хватит регулярных тренировок, а во втором потребуется профессиональная медицинская помощь.
Запись к врачу необходима в том случае, если приступы головокружения и тошноты происходят без видимых причин. Обратить внимание на здоровье следует и при патологическом нистагме — частом, иногда до сотен раз в минуту, подергиванием глазных яблок.
Симптомы, похожие на обычное укачивание, могут говорить о следующих болезнях:
- Заболевания внутреннего уха.
- Менингит.
- Болезни сердца.
- Базилярная мигрень.
- Эпилепсия.
- Рассеянный склероз.
- Травмы головы.
- Болезнь Меньера.
- Опухоли головного мозга.
Также к повреждению вестибулярного аппарата может привести прием антибиотиков аминогликозидового ряда (гентамицина, стрептомицина, тобрамицина, акмикацина и др.).
Людям с патологическими причинами нарушений работы вестибулярного аппарата тренировки не помогут. Более того, в некоторых случаях занятия могут лишь ухудшить состояние, поскольку будут давать дополнительную нагрузку на вестибулярный аппарат.
Тренировка вестибулярного аппарата: простые способы и спорт
Слабый вестибулярный аппарат — часто результат малоподвижного образа жизни, недостаточной физической активности. В этом случае рецепторы передают в мозг меньше сигналов, а если их количество резко увеличивается (например, во время морских прогулок), мозговые центры легко перевозбуждаются. Чтобы избежать этого, достаточно увеличить ежедневную физическую активность, чаще нагружать вестибулярный аппарат. Пользу принесут простые способы:
- Частые пешие прогулки.
- Катание на качелях.
- Хождение по бордюрам.
Очень хорошо тренируют вестибулярный аппарат различные виды спорта. Среди наиболее эффективных следующие:
- Бег с ускорением.
- Езда на велосипеде по пересеченной местности.
- Футбол, баскетбол.
- Катание на коньках или роликах.
- Катание на сноуборде, лыжах.
- Бадминтон.
- Теннис.
Отдельно стоит сказать о йоге, которая также может улучшить работу вестибулярного аппарата. В ежедневный комплекс упражнений нужно обязательно включать асаны на удержание равновесия и пробовать делать их с закрытыми глазами. Также пользу принесут гимнастика, аэробика, занятия с мячом фитболом.
Упражнения для тренировки вестибулярного аппарата

Лучше всего тренировать вестибулярный аппарат регулярными занятиями спортом, но если по разным причинам это невозможно, существуют специальные комплексы упражнений. Они подойдут, например, для пожилых людей или пациентов с заболеваниями сердечно-сосудистой системы, для которых чрезмерные нагрузки запрещены.
Начинать нужно с самых простых вариантов, после добавлять в комплекс более сложные. Упражнения на равновесие нужно делать сначала с открытыми глазами, а когда положение тела легко удерживается, пробовать закрывать глаза. Тренироваться нужно ежедневно, около 15 минут.
Физиологические основы поддержания равновесия
Причиной головокружения в большинстве случаев служит нарушение согласованной деятельности различных сенсорных систем - вестибулярной, зрительной, проприоцептивной (информация о положении тела в пространстве, получаемая от рецепторов, расположенных главным образом в мышцах и сухожилиях). Кроме того, важной, а иногда и доминирующей причиной возникновения головокружения является дисфункция центральных структур, участвующих в поддержании равновесия тела, главным образом, ядер мозжечка.
Вестибулярная система
Вестибулярная система состоит из:
- лабиринта,
- вестибулярной части преддверно-улиткового нерва,
- вестибулярных ядер в стволе головного мозга, а также их связей с другими отделами ЦНС (центральной нервной системы).
Правильная работа вестибулярной системы позволяет человеку четко ориентироваться в трехмерном пространстве, а именно:
- воспринимать положение тела относительно вектора силы тяжести (статический компонент);
- ощущать направление и скорость движения тела при его угловых и линейных перемещениях (динамический компонент).
Лабиринт располагается в каменистой части височной кости и включает:
- отолитовый аппарат, который представлен двумя сообщающимися камерами (саккулус и утрикулус);
- системой трех полукружных каналов, располагающихся во взаимоперпендикулярных плоскостях.
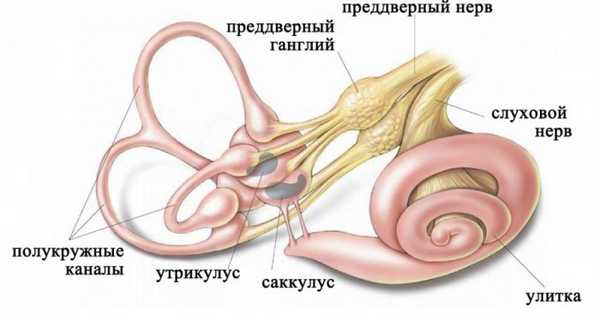
Строение лабиринта
В каждой камере отолитового аппарата и в каждом полукружном канале имеется скопление рецепторных клеток - макула, которая покрыта желатинообразной массой - купулой. В отолитовом аппарате купула покрывает волосковые клетки наподобие подушки и содержит отложения кристаллов кальцита (отолиты), которые придают купуле дополнительный вес.
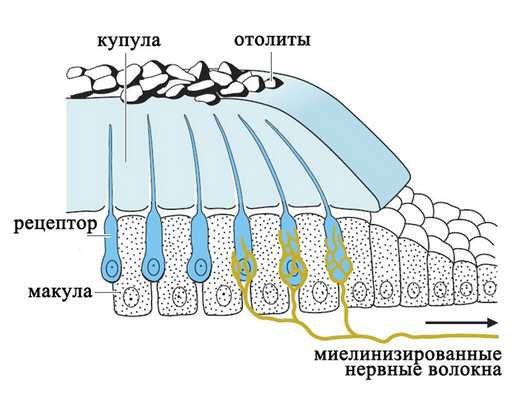
Отолитовый аппарат
В полукружных каналах желатинообразная масса не содержит отолитов и полностью перекрывает просвет канала.
Рецепторы вестибулярной системы представлены волосковыми клетками, которые несут на апикальной поверхности от 60 до 80 тонких выростов цитоплазмы (стереоцилий) и одну ресничку (киноцилию).
Восприятие положения тела относительно силы гравитации
При вертикальном положении головы макула утрикулуса располагается горизонтально. Когда голова наклоняется в сторону, утяжеленная отолитами желатинообразная мембрана под действием силы тяжести соскальзывает в сторону наклона. Это скольжение приводит к изгибанию стереоцилей волосковых клеток. Наклон стереоцилей сопровождается (в зависимости от направления) повышением или снижением частоты нервных импульсов в чувствительных нейронах вестибулярного ганглия. Макула саккулуса располагается вертикально и действует таким же образом.
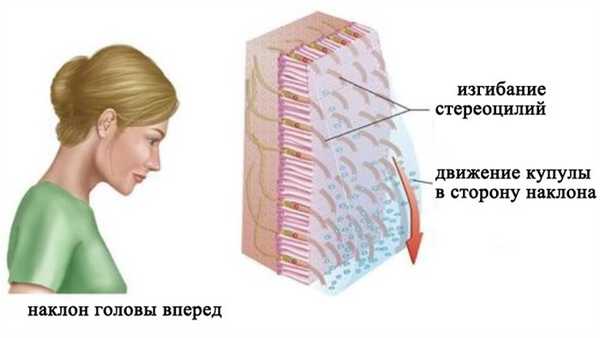
Восприятие положения тела относительно силы гравитации
Восприятие линейных ускорений
При резком линейном ускорении тела купула саккулуса или утрикулуса за счет сил инерции смещается в направлении, противоположном направлению движения, что также приводит к изменению электрической активности рецепторов.
Восприятие углового ускорения
Три полукружных канала расположены в трех разных плоскостях. Каждый из трех каналов действует как замкнутая трубка, заполненная лимфой. В расширенной части канала его внутренняя стенка выстлана волосковыми клетками, а расположенная над ними купула полностью перекрывает просвет канала. При повороте головы полукружные каналы поворачиваются вместе с ней, а эндолимфа в силу своей инерции в первый момент остается на месте. В результате этого возникает разность давлений по обе сторону купулы, и она прогибается в направлении, противоположном движению. Это вызывает деформацию стереоцилий и последующее изменение активности нейронов.
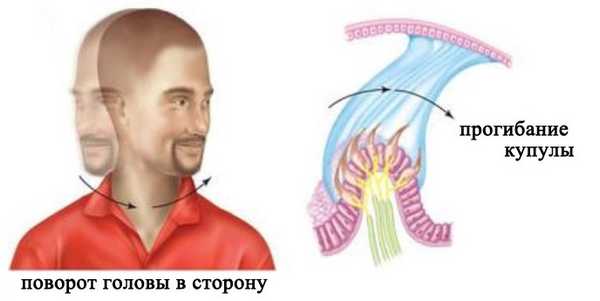
Восприятие углового ускорения
При вращении головы только в горизонтальной, сагитальной или фронтальной плоскости активируются рецепторы одного из соответствующих каналов. При сложном вращении головы активируются рецепторы всех трех каналов. Информация от них поступает в головной мозг и на основе ее конвергенции и анализа модулируется истинная картина перемещения головы.
Центральный отдел вестибулярной системы
Аксоны чувствительных нейронов, тела которых располагаются в вестибулярном ганглии, следуют в продолговатый мозг и оканчиваются в четырех парных вестибулярных ядрах. Приходящие в эти ядра импульсы от рецепторов дают точную информацию о положении в пространстве исключительно головы (но не всего тела!), поскольку она может быть наклонена или повернута относительно туловища. Для восприятия положения тела в пространстве необходим также учет угла наклона и поворота головы относительно туловища, поэтому вестибулярные ядра получают дополнительные стимулы от проприорецепторов мышц шеи.
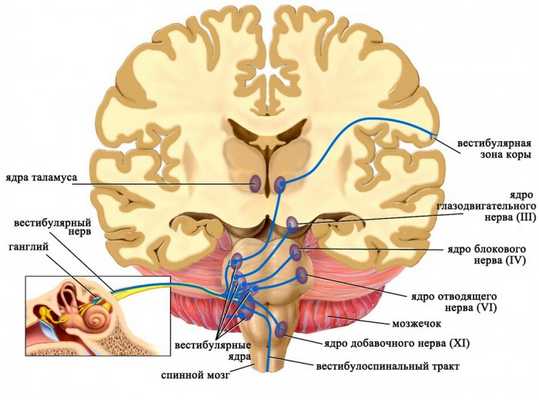
Ядра вестибулярного нерва и их связи
Далее от вестибулярных ядер афферентная импульсация направляется к нейронам специфических ядер таламуса, а отростки последних достигают постцентральной извилины коры больших полушарий головного мозга
Проприоцептивная система
Благодаря проприоцепции, мы ощущаем положение конечностей, движение и степень мышечного напряжения в них. Это дает человеку чувство “опоры”, т.е. осознание, что стопы опираются на какую-либо поверхность, удерживая вес тела. Рецепторный аппарат проприоцептивной чувствительности, расположен в мышцах, сухожилиях, фасциях, капсулах суставов, а также в коже.
Необходимо отметить, что важную роль в поддержании равновесия тела играют рецепторы глубокой чувствительности, расположенные не только в конечностях, но и в структурах шеи, главным образом, в глубоких мышцах. Информация, получаемая головным мозгом от этих рецепторов, необходима для пространственной ориентации человека, поддержании его позы, а также координинации движения головы и туловища.
Зрительная система
Эффективное поддержание равновесия требует четкого контроля со стороны зрительной системы (в соответствие с принципом обратной связи). При этом контроль над движениями мышц глазного яблока является чрезвычайно сложным процессом. Существует 3 основных системы контроля взора:
- Система саккадических движений глазных яблок;
- Система плавных (следящих) движений глазных яблок;
- Вестибуло-окулярная система.
В пределах головного мозга эти системы контролируются определенными анатомическими зонами, которые являются в значительной степени изолированными, и обеспечивают две главные функции:
- зафиксировать предмет рассматривания в периферии визуальной области, поворачивая к нему глаза;
- удержать изображение предмета рассматривания устойчивым на ямке сетчатки.
Система саккадических движений глазных яблок
Когда объект интереса появляется в периферии визуальной области, происходит быстрый поворот глазных яблок в его сторону, так, что изображение объекта проецируется на сетчатку в области желтого пятна. Тот же самый двигательный ответ глазных яблок может быть вызван внезапным звуком или болезненным стимулом. Такое быстрое движение глаз называется саккадическим, от французского слова, означающего резкое движение парусника при ветре или дергание головы лошади от потягивания узды. В целом, система саккадических движений глазных яблок обеспечивает обнаружение зрительной цели и выведение ее на наиболее чувствительную часть сетчатой оболочки. Саккады возникают, например, в процессе чтения, при этом глаза человека обычно совершают несколько саккадических движений на каждой строке. Кроме того, они появляются, когда человек рассматривает какой-либо объект (картину, скульптуру и пр.), но в этом случае саккады совершаются в разных направлениях (вверх, вниз, в стороны и под углом) последовательно от одной точки объекта к другой.
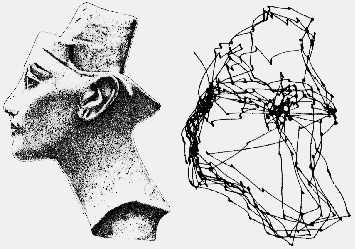
Классическое изображение, описывающее саккадические движение глазных яблок
при рассматривании объекта
Система плавных (следящих) движений глазных яблок
Когда объект рассматривания перемещается, саккадическая система может первоначально зафиксировать его, но скоро теряет, поскольку изображение ускользает из области желтого пятна (сетчатое скольжение). Плавные (следящие) движения глаз необходимы для длительной фиксации движущегося объекта и слежения за ним. После того как визуальная цель выбрана, система работает вне волевого контроля.
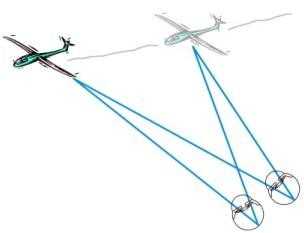
Схематическое изображение функционирования системы
плавных (следящих) движений глаз
Вестибуло-окулярная система
В то время как система следящих движений глазных яблок фиксирует изображение перемещающегося объекта рассматривания на желтом пятне, существует другая система, которая позволяет стабилизировать изображение неподвижного объекта рассматривания на сетчатке во время движения головы. Это основная функция вестибуло-окулярной системы. Благодаря ее наличию у человека во время движения на транспорте по неровной дороге или ходьбе не возникает проблем с четким рассматриванием отдаленного объекта. В том случае, когда по какой-либо причине вестибуло-окулярная система не работает возникает феномен, называющийся “осциллопсия” - “дергание” визуальной картинки при движении.
Мозжечок
Основная функция мозжечка заключается в получении информации о положении тела в пространстве от всех органов чувств и регуляции на ее основе мышечного тонуса и движений для поддержания равновесия и выполнения точных действий.
Для больных с повреждением мозжечка характерна астазия-абазия - нарушение способности к сохранению равновесия тела при стоянии и ходьбе. Больные ходят, широко расставив ноги - так называемая туловищная атаксия (“пьяная походка”).
Ходьба на пятках и носках невозможна. Атаксия в данном случае развивается вследствие неспособности головного мозга координировать деятельность мышц в процессе преодоления силы тяжести. Также выявляются глазодвигательные расстройства. Они проявляются нарушением фиксации взора на неподвижных или двигающихся объектах, в результате чего возникают рывковые движения глаз при слежении. Также характерен вертикальный нистагм, бьющий вверх или вниз.
Шейные проприорецепторы. Равновесие и зрительная информация
Кафедра глазных болезней ГБОУ ВПО "Кубанский государственный медицинский университет" Федерального агентства по здравоохранению и социальному развитию, Краснодар
Глазные симптомы при переднем и заднем шейном симпатическом синдроме
Журнал: Вестник офтальмологии. 2013;129(1): 67‑70
Лысенко О.И., Малышев А.В. Глазные симптомы при переднем и заднем шейном симпатическом синдроме. Вестник офтальмологии. 2013;129(1):67‑70.
Lysenko OI, Malyshev AV. Ocular signs in anterior and posterior cervical sympathetic syndrome. Vestnik Oftalmologii. 2013;129(1):67‑70. (In Russ.).
В обзоре представлены данные литературы об особенностях анатомического строения и морфологических изменениях шейного отдела позвоночника, приводящих к нарушению симпатической иннервации, снижению кровоснабжения и возникновению глазной симптоматики. Приведены результаты экспериментальных и клинических исследований о взаимосвязи раздражения симпатических шейных ганглиев и патологических процессов глазного яблока. Описываются клинические проявления изменения органа зрения, присутствующие в неврологической симптоматике при переднем и заднем шейном симпатическом синдроме.
Отличительной чертой жизни современного человека является гипокинезия. Уменьшение мышечных нагрузок, длительное вынужденное положение тела и головы приводят к детренированности мышц, ослаблению их рессорной функции, усилению нагрузки на межпозвоночные диски, суставы и связки. Заболевания центральной нервной системы вертеброгенного характера по распространенности среди населения в настоящее время уступают лишь острым респираторным заболеваниям. Болезни позвоночника встречаются у 60-90% населения старше 50 лет. Постоянно увеличивается число людей молодого возраста, страдающих данной патологией [9, 25, 30].
Нормально функционирующий позвоночник - естественная кинематическая цепь, состоящая из семи отдельных позвонков, сочленяющихся между собой с помощью межпозвоночных дисков, парных истинных суставов и связок. Возникновению глазной симптоматики способствуют анатомические особенности цервикального отдела. Это самая подвижная и наиболее уязвимая часть позвоночника, в норме описывает правильную дугу выпуклостью вперед - лордоз. Два верхних (вращательных) позвонка существенно отличаются от остальных (сгибательных).
I шейный позвонок - атлант - соединен с затылочной костью двумя суставами и удерживает на себе череп. II шейный позвонок имеет зубовидный отросток, направленный вверх, на него как бы «нанизан» атлант. Благодаря этому непарному суставу между атлантом и зубом II позвонка голова поворачивается в стороны. Остальные 5 шейных позвонков соединены между собой дисками и отростками. В обеспечении двигательной функции этой части позвоночника огромную роль играет также мышечный аппарат [10, 11, 20, 24, 44, 47, 48].
Все шейные позвонки (кроме VII) имеют в поперечных отростках отверстия, через которые проходят позвоночные артерии, сопровождающие их вены и нервы. А.а. vertebralis, являясь первой ветвью подключичных артерий, формируют основную артерию. Она составляет вертебрально-базилярную систему, питающую затылочные доли с центральным звеном зрительного анализатора, ствола головного мозга, ядрами и проводниками глазодвигательных, блоковидных, отводящих нервов и системой заднего продольного пучка, волокна которого обеспечивают совместную и одновременную работу глазодвигательных мышц [35, 37, 43].
Симпатический нервный ствол простирается от основания черепа до шейки I ребра, располагаясь позади сонных артерий на глубоких мышцах шеи. Это три симпатических ганглия: верхний шейный, средний шейный и нижний - шейно-грудной (звездчатый узел). От верхнего шейного ганглия отходит внутренний сонный нерв n. сaroticus internus, нижний шейный узел отдает позвоночный нерв n. vertebralis. Эти нервы сопровождают одноименные артерии, образуя вокруг них сплетения, поднимаются в полость черепа, где анастомозируют между собой и дают ветви к сосудам мозга. От ответвлений симпатического сплетения сонной артерии, верхнего шейного узла идут вазоконстрикторы к железам головы, в том числе и к слезной железе [8, 13, 24, 33, 36, 46].
В глазницу симпатические волокна попадают в виде периартериального сплетения глазной артерии, отдают корешок к ресничному узлу и в составе коротких ресничных нервов достигают глазного яблока. Шейные симпатические нервы связаны с гладкой мускулатурой орбиты, суживают просвет глазных артериол и расширяют зрачок. Периферический отдел парасимпатического пупилломоторного пути тянется от ядра n. ocolomotorius до сфинктера [1, 19, 41, 43].
Отверстия в поперечных отростках шейных позвонков достаточно узкие, сосудисто-нервный пучок тесно прилежит к костным стенкам. Поэтому при вращении головой, напряжении мышц шеи, органических изменениях в позвоночнике нервно-сосудистые образования могут подвергаться травматизации и деформации. Малейшее смещение шейного позвонка вызывает рефлекторный спазм позвоночной артерии, в дальнейшем и ее сдавливание. В процесс вовлекаются местные (шейные симпатические узлы и волокна) и общие (по типу рефлекторного вовлечения гипоталамических вегетативных центров) вегетативные образования. Патологическая афферентация, возникающая в области позвоночного нерва, по большому количеству анастомозов может распространяться и на периартериальные сплетения сонной и глазничной артерий, что приводит к появлению болей в орбите, глазных яблоках, снижению кровообращения в органе зрения [8, 10, 13, 22, 32].
Взаимосвязь между изменениями цервикального отдела и некоторой глазной патологией установлена при проведении экспериментальных и клинических исследований. В 1866 г. появилась печатная работа проф. Е.В. Адамюка «О влиянии симпатического нерва на внутриглазное давление», в которой глаукома рассматривалась как секреторный невроз, вызванный раздражением шейных симпатических узлов [1].
При изучении регуляторной роли центральной нервной системы и отдельных нервов, влияющих на глаз, советскими учеными было получено много ценных данных. В 20-х годах прошлого столетия В.П. Рощин подтвердил роль симпатической нервной системы в происхождении глаукомы [17]. Дальнейшие экспериментальные исследования, проведенные Л.С. Левиной (1941), А.Б. Десятниковым (1953), И.Ф. Синициным (1971), показали, что раздражение или экстирпация верхнего шейного симпатического ганглия приводит к колебаниям внутриглазного давления [2]. И.Б. Каплан и А.Т. Гуднева (1980) у 32% больных с внутриглазным давлением 27-33 мм рт.ст., путем лечения шейного отдела позвоночника добились его снижения до нормальных показателей [30]. А.М. Гринштейн (1957), Г.Н. Григорьев (1969), а также Д.И. Антонов (1970) указывали на встречающиеся иногда приступы одностороннего выпадения поля зрения или его части, сочетающиеся со спазмом артерии сетчатки при поражении шейных симпатических структур [2].
В середине прошлого столетия в зарубежной литературе также появились работы, посвященные клинике зрительных нарушений при окклюзиях интра- и экстракраниальных отделов позвоночных артерий Synonds, Mackenzie (1957), Hoyt (1959), Minoretal (1959), Kearns (1960). Зрительные расстройства связывались с ишемией коры затылочных долей, особенно их полюсов и областей, прилегающих к шпорной борозде [2, 40].
О зависимости зрительных нарушений от состояния позвоночника говорят изменения глазного дна, появляющиеся после воздействия на мышцы и связки шейного отдела. Во время растяжения по Бертши или при разгибании шеи у некоторых обследуемых отмечались изменения на глазном дне: расширение крупных вен, сужение артериальных стволиков или расширение артерий при неизмененном диаметре вен [30].
Г.П. Смолякова и соавт. (1988) установили, что при раздражении верхних шейных симпатических узлов появляются изменения, характерные для возрастной макулярной дегенерации. Э.С. Абдулаева (2002) зарегистрировала у пациентов при неэкссудативных формах макулодистрофии изменения кровотока в сифоне внутренней сонной и позвоночной артерий [14].
Швейцарский офтальмолог Иоганн Фридрих Горнер в 1869 г. описал передний шейный симпатический синдром как изменения лица на той стороне, где имеется недостаточность симпатической иннервации, вызванная патологическим процессом в области шеи или грудной клетки. Во Франции и Италии имя физиолога Клода Бернарда также связывают с данной патологией [1, 39].
Синдром Бернарда-Горнера бывает врожденным, приобретенным или ятрогенным. Причины развития такого симптомокомплекса многочисленны: оперативные манипуляции на симпатических узлах, опухолевые и воспалительные процессы шейного отдела позвоночника, спинного мозга, верхних сегментов грудной клетки, сирингомиелия, множественный склероз. Описаны случаи появления синдрома Горнера у лиц, ослабленных после острых инфекций, герпетических заболеваний, склеродермии; с улучшением общего состояния передний шейный симпатический синдром у этих пациентов полностью исчезал [1, 21, 27].
Триада Бернарда-Горнера - это совокупность симптоматики: птоз, миоз, энофтальм. Миоз образуется в связи с выключением m. dilatator pupillae, узкая глазная щель связана с симпатическим птозом, выключением мышцы Мюллера, а энофтальм - следствие выключения орбитальной мышцы Ландштрема. Из трех основных симптомов наиболее отчетливыми всегда являются миоз и птоз [1].
Синдром Горнера нередко осложняется рядом других болезненных состояний: гипотонией, обесцвечиванием радужки, катарактой, слезотечением, расширением конъюнктивальных и ретинальных сосудов. Иногда ко всему этому присоединяется потливость и гиперемия кожных покровов соответствующей половины лица [1, 22]. У детей отсутствие симпатической иннервации препятствует пигментации меланоцитов, находящихся в строме радужки, поэтому синдром Горнера может привести к гетерохромии [1, 38].
При переднем шейном симпатическом синдроме зрачковые реакции на свет и реакции на установку вблизи протекают так же, как и в норме, или могут быть даже несколько живее, но в меньшем объеме. Возвращение к исходному состоянию при этом происходит более замедленно [1, 18, 42].
Болевая зрачковая реакция в противоположность световой реакции и реакции на установку вблизи при синдроме Горнера уменьшается значительно, становится заметной только при сильном болевом раздражении [1, 8].
Опущение верхнего века может быть связано также с поражением n. оculomotorius. В таких случаях недостаточность иннервации сфинктера вызывает расширение зрачка. В реальной клинической работе такой птоз довольно легко отличить. Дополнительно к мидриазу при повреждении глазодвигательного нерва птоз более выраженный, может полностью закрывать весь глаз [1, 40, 42].
Задний шейный симпатический синдром описан французским невропатологом J. Barre в 1925 г., позднее более детально дополнен китайским врачом J. Lieo в 1928 г. Синонимами симптомокомплекса Баре-Льеу являются: синдром позвоночной артерии, шейная мигрень, синдром позвоночного нерва, неврит симпатического позвоночного нерва [5, 11, 15, 32].
Заболевание возникает, если происходит сдавление позвоночной артерии, ее симпатического сплетения при остеохондрозе, травме или опухоли в области шеи. Но первое место в патогенезе развития синдрома позвоночной артерии принадлежит разрастанию крючковидных отростков в направлении межпозвоночных отверстий и сужение последних. Другой причиной являются поражения и изменения самих позвоночных артерий: окклюзии, деформации, аномалии отхождения, расположения и вхождения. Задний шейный симпатический синдром приводит к различным проявлениям вертебробазилярной недостаточности. Выделяют функциональную и органическую стадии [2, 9, 15, 16, 45].
Функциональная стадия синдрома позвоночной артерии характеризуется тремя группами симптомов: головная боль, кохлеовестибулярные и зрительные расстройства [5, 19, 21, 23].
У большинства пациентов боль, начинаясь в шейно-затылочном отделе, распространяется кпереди до сосцевидно-височной, теменной и лобной областей с иррадиацией в глаз, сопровождается вестибулярными (головокружение, потеря равновесия), слуховыми (снижение слуха и шум в ушах), вегетативными (потливость, чувство жара, приливы, ознобы) нарушениями. Могут присоединяться гортанные и глоточные симптомы (дисфония, дисфагия, глоточные парестезии) [5, 7, 12, 25, 27].
Болевые ощущения появляются в результате раздражения рецепторов болевой чувствительности в фиброзной и мышечной тканях позвоночника, в капсуле межпозвоночных суставов, связках, сухожилиях мышц шеи. При пальпации нередко определяется болезненность в области паравертебральных точек, остистых отростков, по ходу сосудов цервикального отдела. При прощупывании мышц можно найти узелки Корнелиуса и Мюллера, болезненность и напряжение передней лестничной мышцы. Боль может распространяться на плечевой пояс и грудную клетку, иррадировать в область сердца [5, 8, 10, 12, 44].
Зрительные нарушения были включены J. Barre (1926) в описание заднего шейного симпатического синдрома как облигатный признак. При тщательном расспросе они выявляются почти у всех больных с вертебробазилярной недостаточностью любой этиологии. Офтальмологические симптомы при синдроме позвоночной артерии различными авторами описываются несколько по-разному. В этой работе мы попытались суммировать найденные в различных источниках литературы описания. Глазные симптомы могут быть преходящими и стойкими [5, 7, 25, 27].
К преходящим относятся фотопсии. Больные жалуются на появление перед глазами «черных мушек», «копоти», «искр», «молний», разноцветных и золотых точек, которые кажутся мелькающими и колеблющимися. Фотопсии в случаях расстройств мозгового кровообращения точечные, возникновение их не связано с источником света, они продолжаются даже при закрытых глазах [2, 12, 28, 29].
Могут появляться и более сложные фотопсии, например в форме «белых блестящих колец», часто блестящих зигзагообразных линий, в виде движущегося потока разноцветных (красных, желтых и зеленых) кубиков. Во всех случаях зрительные нарушения являются кратковременными и длятся всего несколько секунд [2, 11, 13, 21].
Неясность видения предметов, ощущение «пелены» или «тумана» перед глазами отмечается, по данным литературы, примерно у половины больных с синдромом позвоночной артерии. При заднем шейном симпатическом синдроме описаны нарушения зрения, появляющиеся вместе с болями в шейно-затылочной области: мерцающие скотомы, туман и потемнение перед глазами, светобоязнь, слезотечение, ощущение песка за веками, нистагм, изменения давления в артериях сетчатки или тонуса сосудов глазного дна. Иногда отмечается покраснение конъюнктивы и развитие нейродистрофического кератита [1, 5, 29, 31].
Такие больные обращаются к офтальмологу с жалобами на неприятные ощущения в глазах, особенно при длительной работе на близком расстоянии. Возможно появление чувства «распирания» в глазнице, «выкручивания» глазных яблок, усиливающегося при напряжении зрения, во время чтения, движения глаз. Больные с задним шейным симпатическим синдромом могут сообщить окулисту о беспокоящем их двоении предметов. При обследовании выявляются уменьшение остроты и сужение поля зрения [6, 13, 30, 31, 34].
У пациентов с заболеваниями шейного отдела позвоночника нередко «затуманивание» зрения и нечеткость изображения усиливаются от резкого изменения положения головы. При этом может ухудшиться и общее состояние: появиться или усилиться головная боль, головокружение, повыситься артериальное давление [4, 6, 7, 11, 35, 45, 48].
Иногда глазные симптомы и головокружение провоцируются запрокидыванием головы назад, а в ряде случаев появляются после чрезмерной физической или эмоциональной нагрузки. Они также нередко возникают на фоне утомления: при длительной ходьбе по пересеченной местности, физической работе, ситуациях, связанных с задержкой дыхания, или развиваются после обмороков. По окончании такого приступа зрение может полностью восстановиться [6, 13, 30, 31, 34].
При вертебробазилярной недостаточности возможны кратковременные нарушения высших корковых функций, такие как различные виды зрительных агнозий с нарушением оптико-пространственного восприятия. Они появляются в результате ишемии в дистальных корковых ветвях задней мозговой артерии [2, 4, 7].
Появление билатерально перемежающихся симптомов: потемнения в глазах, сужения полей зрения, дизартрии, дисфагии или головокружения - подтверждает наличие вертебробазилярной недостаточности. Человек может потерять зрение на несколько минут или сообщить о кратковременном выпадении периферического зрения на фоне головокружения. В такой ситуации возможно присоединение рвоты и неустойчивости при ходьбе [4, 6, 10, 12, 22].
Вертеброгенные патологические состояния - проблема, решением которой занимаются неврологи, ортопеды, нейрохирурги и др. Тесная связь патологии мозга и глаза обусловлена анатомо-функциональным единством их кровообращения. Поэтому возможны ситуации, когда глазная симптоматика становится одной из самых ранних церебральных проявлений заболевания шейного отдела позвоночника. Глазные изменения могут возникать задолго до развития других симптомов вертебробазилярной недостаточности [4, 7, 13].
В случаях, когда патологию органа зрения пациенты не связывают с неудобной позой во время сна или на рабочем месте, поворотами и наклонами головы, им кажется, что она возникает как бы «сама по себе», именно на нее офтальмолог и направляет свое основное внимание, в то время как первопричина заболевания может остаться незамеченной [4, 7, 11, 13, 26, 42].
В заключение авторы статьи выражают надежду, что представленный материал окажет помощь практикующим офтальмологам в правильной постановке диагноза, назначении адекватного обследования и лечения.
Читайте также:
