Схема пути MAPK в реакции эпителия кишечника на бактерии
Добавил пользователь Владимир З. Обновлено: 01.02.2026
Единичные в полях зрения или отсутствуют
Консистенция стула определяется процентным содержанием в нем воды. Нормальным принято считать содержание воды в кале 75 %. В этом случае стул имеет умеренно плотную консистенцию и цилиндрическую форму, т. е. кал оформленный. Употребление повышенного объема растительной пищи, содержащей много клетчатки, приводит к усилению перистальтики кишечника, при этом кал становится кашицеобразным. Более жидкая консистенция, водянистая, связана с повышением содержания воды до 85 % и более.
Жидкий кашицеобразный кал называется диареей. Во многих случаях разжижение кала сопровождается увеличением его количества и частоты дефекаций в течение суток. По механизму развития диарею делят на вызываемую веществами, нарушающими всасывание воды из кишечника (осмотическую), возникающую в результате повышенной секреции жидкости из стенки кишечника (секреторную), являющуюся результатом усиления перистальтики кишечника (моторную) и смешанную.
Осмотическая диарея часто возникает в результате нарушения расщепления и усвоения элементов пищи (жиров, белков, углеводов). Изредка это может происходить при употреблении некоторых неусвояемых осмотически активных веществ (сульфата магния, соленой воды). Секреторная диарея является признаком воспаления кишечной стенки инфекционного и другого происхождения. Моторная диарея может вызываться некоторыми лекарственными веществами и нарушением функции нервной системы. Часто развитие того или иного заболевания связано с вовлечением как минимум двух механизмов возникновения диареи, такую диарею называют смешанной.
Твердый стул возникает при замедлении продвижения каловых масс по толстому кишечнику, что сопровождается их избыточным обезвоживанием (содержание воды в кале менее 50-60 %).
Обычный нерезкий запах кала связан с образованием летучих веществ, которые синтезируются в результате бактериальной ферментации белковых элементов пищи (индола, скатола, фенола, крезолов и др). Усиление этого запаха происходит при избыточном употреблении белковых продуктов или при недостаточном употреблении растительной пищи.
Резкий зловонный запах кала обусловлен усилением гнилостных процессов в кишечнике. Кислый запах возникает при усиленном брожении пищи, что может быть связано с ухудшением ферментативного расщепления углеводов или их усвоения, а также с инфекционными процессами.
Нормальный цвет кала обусловлен присутствием в нем стеркобилина, конечного продукта обмена билирубина, который выделяется в кишечник с желчью. В свою очередь, билирубин является продуктом распада гемоглобина - основного функционального вещества красных клеток крови (гемоглобина). Таким образом, присутствие стеркобилина в кале - результат, с одной стороны, функционирования печени, а с другой - постоянного процесса обновления клеточного состава крови. Цвет кала в норме изменяется в зависимости от состава пищи. Более темный кал связан с употреблением мясной пищи, молочно-растительное питание приводит к осветлению стула.
Обесцвеченый кал (ахоличный) - признак отсутствия стеркобилина в стуле, к которому может приводить то, что желчь не попадает в кишечник из-за блокады желчевыводящих путей или резкого нарушения желчевыделительной функции печени.
Очень темный кал иногда является признаком повышения концентрации стеркобилина в стуле. В некоторых случаях это наблюдается при чрезмерном распаде эритроцитов, что вызывает усиленное выведение продуктов метаболизма гемоглобина.
Красный цвет кала может быть обусловлен кровотечением из нижних отделов кишечника.
Черный цвет - признак кровотечения из верхних отделов желудочно-кишечного тракта. В этом случае черная окраска стула - следствие окисления гемоглобина крови соляной кислотой желудочного сока.
Реакция отражает кислотно-щелочные свойства стула. Кислая или щелочная реакция в кале обусловлена активизацией деятельности тех или других типов бактерий, что происходит при нарушении ферментации пищи. В норме реакция является нейтральной или слабощелочной. Щелочные свойства усиливаются при ухудшении ферментативного расщепления белков, что ускоряет их бактериальное разложение и приводит к образованию аммиака, имеющего щелочную реакцию.
Кислая реакция вызвана активизацией бактериального разложения углеводов в кишечнике (брожения).
Кровь в кале появляется при кровотечении в желудочно-кишечном тракте.
Слизь является продуктом выделения клеток, выстилающих внутреннюю поверхность кишечника (кишечного эпителия). Функция слизи заключается в защите клеток кишечника от повреждения. В норме в кале может присутствовать немного слизи. При воспалительных процессах в кишечнике усиливается продукция слизи и, соответственно, увеличивается ее количество в кале.
Детрит - это мелкие частицы переваренной пищи и разрушенных бактериальных клеток. Бактериальные клетки могут быть разрушены в результате воспаления.
Остатки непереваренной пищи
Остатки пищи в стуле могут появляться при недостаточной продукции желудочного сока и/или пищеварительных ферментов, а также при ускорении перистальтики кишечника.
Мышечные волокна измененные
Измененные мышечные волокна - продукт переваривания мясной пищи. Увеличение содержания в кале слабоизмененных мышечных волокон происходит при ухудшении условий расщепления белка. Это может быть вызвано недостаточной продукцией желудочного сока, пищеварительных ферментов.
Мышечные волокна неизмененные
Неизмененные мышечные волокна - это элементы непереваренной мясной пищи. Их наличие в стуле является признаком нарушения расщепления белка (из-за нарушения секреторной функции желудка, поджелудочной железы или кишечника) либо ускоренного продвижения пищи по желудочно-кишечному тракту.
Растительная клетчатка переваримая
Переваримая растительная клетчатка - клетки мякоти плодов и другой растительной пищи. Она появляется в кале при нарушениях условий пищеварения: секреторной недостаточности желудка, усилении гнилостных процессов в кишечнике, недостаточном выделении желчи, нарушении пищеварения в тонком кишечнике.
Нейтральный жир - это жировые компоненты пищи, которые не подверглись расщеплению и усвоению и поэтому выводятся из кишечника в неизменном виде. Для нормального расщепления жира необходимы ферменты поджелудочной железы и достаточное количество желчи, функция которой заключается в разделении жировой массы на мелкокапельный раствор (эмульсию) и многократном увеличении площади соприкосновения жировых частиц с молекулами специфических ферментов - липаз. Таким образом, появление нейтрального жира в кале является признаком недостаточности функции поджелудочной железы, печени или нарушения выделения желчи в просвет кишечника.
У детей небольшое количество жира в кале может являться нормой. Это связано с тем, что органы пищеварения у них еще недостаточно развиты и поэтому не всегда справляются с нагрузкой по усвоению взрослой пищи.
Жирные кислоты - продукты расщепления жиров пищеварительными ферментами - липазами. Появление жирных кислот в стуле является признаком нарушения их усвоения в кишечнике. Это может быть вызвано нарушением всасывательной функции кишечной стенки (в результате воспалительного процесса) и/или усилением перистальтики.
Мыла - это видоизмененные остатки неусвоенных жиров. В норме в процессе пищеварения усваивается 90-98 % жиров, оставшаяся часть может связываться с солями кальция и магния, которые содержатся в питьевой воде, и образовывать нерастворимые частицы. Повышение количества мыл в стуле является признаком нарушения расщепления жиров в результате недостатка пищеварительных ферментов и желчи.
Внутриклеточный крахмал - это крахмал, заключенный внутри оболочек растительных клеток. Он не должен определяться в кале, так как при нормальном пищеварении тонкие клеточные оболочки разрушаются пищеварительными ферментами, после чего их содержимое расщепляется и усваивается. Появление внутриклеточного крахмала в кале - признак нарушения пищеварения в желудке в результате уменьшения секреции желудочного сока, нарушения пищеварения в кишечнике в случае усиления гнилостных или бродильных процессов.
Внеклеточный крахмал - непереваренные зерна крахмала из разрушенных растительных клеток. В норме крахмал полностью расщепляется пищеварительными ферментами и усваивается за время прохождения пищи по желудочно-кишечному тракту, так что в кале не присутствует. Появление его в стуле указывает на недостаточную активность специфических ферментов, которые ответственны за его расщепление (амилаза) или слишком быстрое продвижение пищи по кишечнику.
Лейкоциты - это клетки крови, которые защищают организм от инфекций. Они накапливаются в тканях тела и его полостях, там, где возникает воспалительный процесс. Большое количество лейкоцитов в кале свидетельствует о воспалении в различных отделах кишечника, вызванном развитием инфекции или другими причинами.
Эритроциты - красные клетки крови. Число эритроцитов в кале может повышаться в результате кровотечения из стенки толстого кишечника или прямой кишки.
Кристаллы образуются из различных химических веществ, которые появляются в кале в результате нарушения пищеварения или различных заболеваний. К ним относятся:
- трипельфосфаты - образуются в кишечнике в резкощелочной среде, которая может являться результатом активности гнилостных бактерий,
- гематоидин - продукт превращения гемоглобина, признак выделения крови из стенки тонкого кишечника,
- кристаллы Шарко - Лейдена - продукт кристаллизации белка эозинофилов - клеток крови, которые принимают активное участие в различных аллергических процессах, являются признаком аллергического процесса в кишечнике, который могут вызывать кишечные гельминты.
Йодофильной флорой называется совокупность различных видов бактерий, которые вызывают бродильные процессы в кишечнике. При лабораторном исследовании они могут окрашиваться раствором йода. Появление йодофильной флоры в стуле является признаком бродильной диспепсии.
Клостридии - разновидность бактерий, которые могут вызывать в кишечнике гниение. Увеличение числа клостридий в стуле указывает на усиление гниения в кишечнике белковых веществ вследствие недостаточной ферментации пищи в желудке или кишечнике.
Эпителий - это клетки внутренней оболочки кишечной стенки. Появление большого числа эпителиальных клеток в стуле является признаком воспалительного процесса кишечной стенки.
Дрожжеподобные грибы - разновидность инфекции, которая развивается в кишечнике при недостаточной активности нормальных кишечных бактерий, препятствующих ее возникновению. Их активное размножение в кишечнике может быть результатом гибели нормальных кишечных бактерий из-за лечения антибиотиками или некоторыми другими лекарственными средствами. Кроме того, появление грибковой инфекции в кишечнике иногда является признаком резкого снижения иммунитета.
Также рекомендуется
Кто назначает исследование?
Врач общей практики, терапевт, гастроэнтеролог, хирург, педиатр, неонатолог, инфекционист.
Схема пути MAPK в реакции эпителия кишечника на бактерии
1. Бурмистрова, А.Л. Иммунный гомеостаз и микробиоценоз. Метаморфозы и пути развития воспалительных заболеваний кишечника - Челябинск: Челябинский дом печати, 1997. 216 с,
3. Куяров, А.В. Колонизационная резистентность как показатель функциональных возможностей организма и коррекция ее нарушений: Автореф. дис. … д-ра мед. наук. - М., 2000. - С. 46.
4. Рябиченко, Е.В. Роль кишечной бактериальной микрофлоры и ее эндотоксина в патологии человека / Е.В. Рябиченко, В.М.Бондаренко // Журн. микробиол., эпидемиол. и иммунобиол. - 2007. - № 3. - С. 103-111.
5. Филимонов, М.И. Острый панкреатит / М.И. Филимонов, Б.Р. Гельфанд, С.З. Бурневич, Б.Б. Орлов, Е.Ц. Цыденжапов. - М.: Изд-во НЦССХ им. А.Н. Бакулева РАМН, 2000.
Септические осложнения и особенно инфицированный панкреонекроз несут высокий риск неблагоприятного исхода при тяжелом остром панкреатите. Инфицированный панкреонекроз - наиболее частое и клинически значимое септическое осложнение панкреатита, так как возникает относительно рано в течение заболевания, летальность при котором достигает 40 % [5]. Высокая летальность при возникновении данного осложнения диктует вести наиболее активный поиск методов по предотвращению возникновения этого тяжелого осложнения. За последние 15 лет понятия об этой проблеме сложились в определенную картину, ключевое значение в которой придается микробной транслокации.
Бактериальная транслокация из просвета кишечника, вследствие нарушения барьерной функции кишечной стенки, считается основным механизмом возникновения гнойно-септических осложнений острого панкреатита. Избыточное поступление компонентов бактерий в систему воротной вены может способствовать развитию полиорганной недостаточности.
Бактериальная транслокация - это проникновение микроорганизмов из просвета желудочно-кишечного тракта через слизистый барьер в крово- или лимфоток. В определенных количествах микробная транслокация присутствует всегда. Проникающие в подслизистый слой бактерии захватываются макрофагами и транспортируются в системные лимфоузлы. При проникновении в кровоток они захватываются и уничтожаются купферовскими клетками печени. Нарушение баланса поступления и элиминации происходит при сочетании как минимум трех факторов: увеличение проницаемости слизистой, неконтролируемый рост микрофлоры кишечника и изменение ее нормального состава (дисбактериоз), нарушение местного иммунитета кишечника.
На проницаемость эпителиального кишечного барьера влияет множество факторов: острая эндотоксемия, окислительный стресс, клеточная гипоксия, подавление метаболизма, провоспалительные цитокины, бактериальные токсины, парентеральное питание, протеолитические ферменты, массивная кровопотеря, терминальное поражение и др.
Существует два пути миграции бактерий через кишечную стенку: трансцеллюлярный путь и непосредственно через межклеточное пространство энтероцитов.
Некоторые патогенные бактерии, такие как шигеллы, сальмонеллы, энтероинвазивные кишечные палочки, обладают способностью к трансцелулярной миграции, т.е. непосредственно через энтероциты. На этом пути бактерии транслоцируются в отдельных визикулах от апикальной к базальной поверхности эпителиальных клеток и захватываются субэпителиальными макрофагами, которые обеспечивают включение иммунологического ответа. [1]
При другом пути транслокации, бактерии проникают через межклеточные пространства. Барьерная функция кишечника при данном механизме зависит от наличия неповрежденного эпителиального слоя с тесно прилегающими друг к другу энтероцитами. Состояние клеточных контактов энтероцитов всецело энергозависимый процесс, который определяется структурно-функциональной стабильностью митохондрий, поставляющих энергию в форме АТФ при окислительном фосфорилировании. Именно поэтому, функционирование данного энергозатратного механизма защиты от микробной транслокации во многом зависит от адекватного энтерального питания, так как энтероциты получают питание в значительной степени непосредственно из химуса. Но общепринятая на сегодняшний день тактика ведения пациентов с тяжелым острым панкреатитом, включающая в себя голод, приводит к ослаблению кишечного барьера, что при возникновении деструктивного панкреатита увеличивает вероятность инфицирования. Исследования последних лет показывают, что у пациентов в критических состояниях рано наступают атрофические изменения слизистой кишки и бывают выражены уже на 4-е сутки, также доказан благоприятный эффект раннего энтерального питания (первые 6 часов от поступления) для предотвращения атрофии слизистой. При остром панкреатите происходит резкое снижение объема циркулирующей крови за счет секвестрации жидкости, причем это происходит без явного снижении артериального давления, но с выраженным нарушением микроциркуляции во внутренних органах, особенно в поджелудочной железе. Вследствие гипоперфузии внутренних органов страдает и желудочно-кишечный тракт. Более низкое, вследствие ишемии, содержание аденозин-три-фосфата (АТФ) ткани способствует развитию функциональных повреждений кишечного эпителиального барьера. Реперфузионные повреждения возникают в связи с патолого-биохимическими реакциями разрушения АТФ до гипоксантина. Система ксантин-оксидаза приводит к образованию реакционно-способных кислородных метаболитов. Эти метаболиты в результате процесса перекисного окисления липидов разрушают эндотелий и эпителиальные клетки слизистой оболочки. Энтеральное питание усиливает мезентериальный кровоток. Наличие химуса в кишечнике возобновляет поступление антиоксидантов и их предшественников в энтероциты, что уменьшает реперфузионные поражения.
Воспаление слизистой кишечника, как фактор повышенной транслокации бактерий, неизбежно присутствует при остром деструктивном панкреатите. Ему способствует общая иммуносупрессия, нарушение микроциркуляции, избыточный бактериальный рост, как следствие дизбактериоза, вызванного массивной антибиотикотерапией и д.р. Связь воспаления и проницаемости слизистой для бактерий очевидна. Именно поэтому воспалительные заболевания кишечника называют болезнями проницаемости, так как характерное для них повышение проницаемости коррелирует со степенью поражения. [4] Нарушение проницаемости может индуцировать воспаление, но и продукция воспалительных медиаторов может усугубить дефект проницаемости. Многочисленные исследования свидетельствуют о тяжелом иммунологическом дисбалансе при воспалительных заболеваниях кишечника - усиление выработки провоспалительных цитокинов (ФНО-α, ИФ-γ, ИЛ-1, ИЛ-6, ИЛ-12), отсутствующих в условиях толерантности и снижение синтеза антивоспалительных цитокинов (ИЛ-4, ИЛ-10, ИЛ-11), что в итоге приводит к агрессивному иммунному ответу на нормальную кишечную микрофлору. Воспаление играет одну из главных ролей в патогенезе бактериальной транслокации, формируя порочный замкнутый круг. Проникающие через кишечный барьер бактерии и их токсины взаимодействуют иммунокомпетентными клетками лимфоидной ткани ассоциированными с кишечником (gut-associated lymphoid tissue - GALT). Результатом воздействия является воспалительная реакция массивным выбросом провоспалительных цитокинов, которые в свою очередь еще больше усиливают проницаемость кишки. Еще более массивное проникновение чужеродных антигенов в конечном итоге приводит к иммунопараличу, так как воспаление - энергозатратный процесс, а в условиях голода, парентерального питания, нарушения микроциркуляции, возможности адаптации ограничены. Именно поэтому в настоящее время считается доказанным, что простое поддержание нормального питания через кишечник будет способствовать поддержанию иммунитета всего организма в нормальном состоянии, даже если не принимать во внимание нарушение выработки иммуноглобулинов и лейкоцитов при белковом голодании.
Одним из немаловажных факторов, влияющих на миграцию бактерий через стенку кишки, это сама численность бактерий и пребывание микрофлоры в устойчивом конкурирующем равновесии. В норме микрофлора кишечника пребывает в состоянии устойчивого равновесия. Кишечные бактерии вместе с эпителием формируют естественный защитный барьер против экзогенных микроорганизмов (за счет их вытеснения, конкурентной борьбы за питательные вещества и места связывания на эпителии; выработки антимикробных веществ, к примеру молочной кислоты и бактериоцинов [5]. Благодаря тому, что локальные микроорганизмы занимают экологические ниши на слизистых оболочках кишечника, они формируют естественный барьер, противодействующий колонизации организма. Защитные функции барьера определяются также постоянной «тренировкой» иммунной системы флорой. К тому же на определение характера барьерных свойств эффект оказывает секрет слизистой оболочки, перистальтика, которую обеспечивают аутохтонные микроорганизмы. Если взглянуть на значимость микрофлоры кишечника для человека, то оказывается, что грамположительные микроорганизмы выполняют детоксикационную функцию, определяя колонизационную резистентность (осуществляют межмикробный антагонизм, активируют иммунную систему кишечника, гидролизуют белки, жиры, углеводы), синтез витаминов, гормонов, антибиотических веществ. При этом резидентные бактерии «обучают» иммунную систему слизистой и модулируют настройку рецепторов Т-лимфоцитов и профили цитокинов, вырабатываемых Т-хелперами 1-го и 2-го типов (Тh1/Тh2-лимфоциты). Не исключено, что состав микрофлоры, заселяющий кишечник, влияет на индивидуальные особенности иммунной системы и на иммунный ответ в целом [2]. Грамотрицательные микроорганизмы, в свою очередь, являются источником инфекции, оказывают мутагенную активность (приводят к возникновению и развитию опухолей), обладают сенсибилизирующим действием [6]. Любые нарушения качественного состава и количественных соотношений кишечного микробиоценоза с микробиологической позиции можно трактовать как дисбактериоз. Считается, что развитие микробиологического синдрома вторично и является следствием срыва адаптационных, защитных, компенсаторных механизмов организма человека на уровне аутофлоры тонкой и толстой кишки или при размножении попавших извне микроорганизмов. Ведущая роль в формировании дисбактериоза при этом принадлежит нарушению популяционного уровня анаэробов, в том числе бифидо- и лактобактерий, расположенных непосредственно на поверхности слизистой оболочки кишечника в составе защитного гликокаликса. Его необходимо постоянно обновлять за счет введения пулов лактобактерий в виде лекарственных форм, что предотвращает контакт энтероцитов с токсинами и микробными телами.[4] В патогенезе клинической симптоматики при дисбактериозе определенное место занимает эндотоксемия, вызываемая эндотоксином. Эндотоксин — это специфический липополисахарид, продуцирующийся протеолитической флорой толстой кишки, которая в данный период активизируется и увеличивается в количественном отношении, усугубляя течение основного заболевания, вовлекая в процесс мочевыводящие пути, поджелудочную железу, печень и даже влияя на торпидность артериальной гипертензии к лечению, что, естественно, ухудшает астенизацию и психофизиологический статус пациентов. Эндотоксин является производным наружной мембраны грамнегативных бактерий кишечника и потенциальным стимулятором моноцитов и макрофагов, продуцирующих ФНО-альфа, ИЛ-1, ИЛ-4. В результате активируются иммунновоспалительные процессы в организме. Общее токсическое воздействие усиливается или развивается также за счет активации перекисного окисления липидов и белков. [3] При деструктивном панкреатите нарушается устойчивое равновесие микрофлоры кишечника из-за применения антибиотиков, отсутствия поступления питательных веществ, перевариваемой и неперевариваемой клетчатки. Происходит нарушение популяционного уровня анаэробов, в том числе бифидо- и лактобактерий, расположенных непосредственно на поверхности слизистой оболочки кишечника. Отсутствие межмикробного антогонизма приводит к избыточному бактериальному росту с преобладанием в микробной популяции грамотрицательной микрофлоры. Катастрофически повышается риск микробной транслокации и возникновения гнойно-септических осложнений.
Микробная транслокация занимает важное место в патогенезе развития гнойно-септических осложнений панкреонекроза, однако, общепринятая терапия при данной патологии не предусматривает устранение факторов, способствующих нарушению барьерной функции кишечника. Исходя из выше сказанного, целесообразно включение в комплексную терапию раннего энтерального питания и иммуномодуляторов.
Новые функции кишечной микрофлоры

Обзор
«Мы есть то, что мы едим» (Гиппократ).
Автор
Редакторы
Статья на конкурс «био/мол/текст»: «Мы есть то, что мы едим». Так говорил Гиппократ. Но мог ли он себе представить, насколько он был прав? Судя по последним научным данным, потребляемая пища очень сильно влияет на нашу кишечную микрофлору, которая в конечном счете влияет на наш организм. Причем влияет вполне осязаемо — например, меняя наш вес! Получается замкнутый круг: человек — микрофлора — человек.
«Био/мол/текст»-2016
Эта работа опубликована в номинации «Свободная тема» конкурса «био/мол/текст»-2016.
Генеральным спонсором конкурса, согласно нашему краудфандингу, стал предприниматель Константин Синюшин, за что ему огромный человеческий респект!
Спонсором приза зрительских симпатий выступила фирма «Атлас».
Спонсор публикации этой статьи — Алексей Петрович Семеняка.
Давно известна роль кишечной микрофлоры в регуляции многих процессов организма. К примеру, она формирует защитный барьер слизистой оболочки кишечника, стимулирует иммунную систему [1], нейтрализует токсины, продуцирует витамины, переваривает клетчатку и многое-многое другое. Но наука, как известно, не стоит на месте, и появляются новые данные. Так, например, теперь рассматривается взаимосвязь между состоянием кишечной микрофлоры и ожирением, а также развитием сахарного диабета (СД) 2-го типа!
Что такое нормофлора и каковы ее функции
Напомним, что представляет собой нормальная микрофлора человека. Нормофлора (микрофлора в нормальном состоянии, или эубиоз) — это совокупность микробных популяций отдельных органов и систем, характеризующаяся определенным качественным и количественным составом и поддерживающая биохимическое и иммунологическое равновесие, необходимое для сохранения здоровья человека.
Кишечный микробиом, упоминаемый некоторыми авторами как отдельный орган, несет ответственность за метаболические процессы в организме (рис. 1). Бактерии инактивируют ферменты, гормоны, токсины, разлагают желчные кислоты, нейтрализуют аллергены, образуют молочную кислоту, что помогает пищеварению, способствуют всасыванию витаминов D и B12, кальция и железа в кишечнике, а также синтезируют витамины B1, B2, B6, B12, H, К, C, никотиновую, пантотеновую и фолиевую кислоты [2]. Микрофлора определяет в значительной степени не только физическую составляющую человеческой жизни, но и психическую. Обнаружено, что отходы жизнедеятельности бактерий могут непосредственно влиять на мозг. Например, как минимум два типа кишечных бактерий производят γ-аминомасляную кислоту (ГАМК) [3] — нейромедиатор, ответственный за своевременное гашение процессов возбуждения в центральной нервной системе, а возможно, и помогающий поддерживать нормальный сон и усваивать глюкозу [4]. А последние научные разработки касаются связи состава кишечной микробиоты с проявлением аутизма и депрессии.
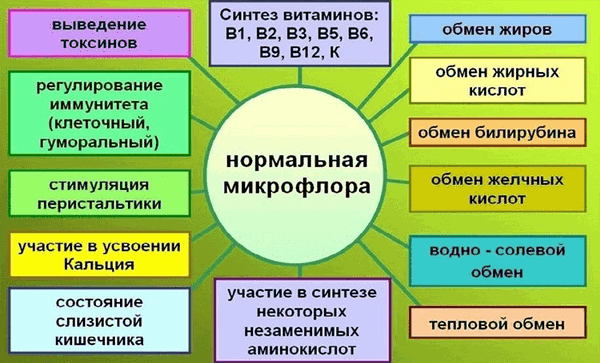
Рисунок 1. Основные функции нормальной микрофлоры.
Метаболическая активность кишечной микробиоты, помимо удовлетворения собственных нужд бактерий, способствует извлечению калорий из потребляемой хозяином пищи, помогает запасать эту энергию в его жировых депо, то есть формировать жировую ткань. В экспериментах с гнотобиотическими (безмикробными) и заселенными определенными бактериями мышами было показано, что кишечная микрофлора обеспечивает разложение неперевариваемых хозяином полисахаридов пищи до усваиваемых форм — но это сложно назвать новостью. Находкой же стало то, что этот процесс сопровождался усилением всасывания моносахаридов из кишечника и их поступления в воротную вену — возможно, благодаря повышению плотности капиллярной сети в слизистой оболочке тонкой кишки под влиянием микробиоты. Это вело к усилению печеночного липогенеза, то есть синтеза жирных кислот из углеводов. Дело в том, что клетки печени реагируют на повышение уровня глюкозы и инсулина в крови экспрессией генов транскрипционных факторов ChREBP и SREBP-1, которые активируют гены биосинтеза триглицеридов, то есть жиров. Усиление выработки этих транскрипционных факторов и наблюдали после заселения мышиных кишечников микробиотой. Кроме того, кишечные бактерии помогали размещать новопроизведенные триглицериды в жировых клетках (адипоцитах), вмешиваясь в работу хозяйских генов: микрофлора увеличивала активность необходимой для этого липопротеинлипазы, подавляя в эпителии тонкого кишечника синтез ее ингибитора.
Микрофлора у людей с нормальным весом и с ожирением различается
Недавние эксперименты показали, что изменения микрофлоры относятся к причинам ожирения, а не к его следствиям. Если кишечник гнотобиотических мышей заселить микробиотой мышей с ожирением, животные будут набирать вес быстрее, чем в случае пересадки бактерий от худых мышей. Более того, по составу микробиоты можно с 90-процентной вероятностью предсказать, есть ли у человека ожирение [6]. Только представьте! А теперь вообразите, что, изменяя состав кишечной микрофлоры человека, можно будет регулировать его вес (рис. 2).

Рисунок 2. Чем примечателен состав микрофлоры кишечника тучного человека?
Многократно выявляли, что при ожирении увеличивается количество представителей типа Firmicutes (например, Clostridium coccoides, C. leptum) и семейства Enterobacteriaceae (Esherichia coli). В то же время снижается количество представителей типа Bacteroidetes (Bacteroides, Prevotella), сокращаются популяции бактерий родов Bifidobacterium и Lactobacillus [7]. Ранее было показано, что высокожировая диета способствует воспалению слизистой оболочки кишечника, опосредованному снижением численности лактобактерий. Это воспаление предрасполагает к развитию ожирения и инсулинорезистентности, то есть СД 2-го типа. В 2016 году в экспериментах с мышами удалось установить связь между этими состояниями и дефицитом конкретных штаммов Lactobacillus reuteri в пейеровых бляшках. Дело в том, что богатая жирами пища обеспечивает отбор бактериальных штаммов, устойчивых к окислительному стрессу. А такими оказались как раз лактобациллы, выделяющие провоспалительные цитокины. И наоборот, вытеснялись из популяции «хорошие» штаммы L. reuteri — продуценты противовоспалительных веществ [8].
Как уже упоминалось, анализ кишечного микробиома выявил резкое уменьшение доли Bacteroidetes и увеличение доли Firmicutes у мышей с наследственным ожирением по сравнению с обычными мышами [9]. Такие же изменения нередко наблюдали и у людей: в одном исследовании 12 пациентов с ожирением отличались от контрольной группы худых сниженным содержанием бактерий Bacteroidetes и повышенным — Firmicutes. Затем пациентов перевели на низкокалорийную диету (питание с ограничением жиров и углеводов) и в течение года следили за изменением состава их кишечной микрофлоры. Оказалось, что диета значительно сокращала численность Firmicutes и повышала долю Bacteroidetes, но самое главное — эти изменения коррелировали со степенью снижения массы тела [9]. Тем не менее взаимосвязь индекса массы тела с пропорцией Bacteroidetes/ Firmicutes пока нельзя назвать доказанной [10].
Изменения обмена веществ
В рамках проекта MetaHIT, посвященного изучению кишечного метагенома, то есть совокупности геномов всех обитателей кишечника, было обследовано 124 европейца [11]. Суммарное количество генов кишечного микробиома в 150 раз (!) превышало количество генов человека. Но стоит отметить, что избыток жирной пищи вел к сокращению бактериального разнообразия: у тучных людей было в среднем на шесть видов бактерий меньше, чем у лиц с нормальной массой тела. Результаты метагеномного анализа разделили участников эксперимента на две группы: носителей «малого генома» (low gene count) и носителей «большого генома» (high gene count). Малый геном — это метагеном, в котором относительно мало генов различных видов бактерий: разница между «малым» и «большим» геномами по количеству генов достигала в среднем 40%. У большинства лиц с бедным кишечным метагеномом преобладали Bacteroides, а с богатым — Methanobrevibacter. При этом две описанные категории людей сильно различались представленностью в их микробиоте групп, формирующих провоспалительный (Bacteroides, Ruminococcus gnavus) или противовоспалительный (Faecalibacterium prausnitzii, Roseburia inulinivorans) фон. Первых гораздо чаще находили у лиц с бедным метагеномом.
Результаты проекта MetaHIT однозначно говорят о том, что обилие кишечной микрофлоры человека коррелирует с его метаболическими маркерами, при этом гены бактерий играют чуть ли не бóльшую роль в патогенезе ожирения, чем наши собственные.
Среди обладателей «малого генома» (23% от всех участников) было больше людей с избыточным весом. Для этой группы в целом были характерны нарушения в ответе тканей на действие инсулина, что вело к повышению его концентрации в крови. У таких людей выявлялось и статистически достоверное снижение содержания так называемого «хорошего холестерина» — липопротеинов высокой плотности, переносящих холестерин от различных тканей к печени для дальнейшей трансформации и утилизации. Также отмечалась тенденция к повышению в крови уровня триглицеридов, свободных жирных кислот и гормона лептина, высокие концентрации которого рассматриваются как независимый фактор риска развития сердечно-сосудистых патологий и тромбозов. (К основным факторам риска относят также специфические варианты липидного профиля, высокое артериальное давление, хронический воспалительный фон и курение.)
В ряде исследований показано, что у людей, в рационе которых преобладают растительные компоненты, в микробиоме доминируют бактерии, расщепляющие полисахариды, — а это как раз представители типа Bacteroidetes, часть которых защищает хозяина от развития локального и системного воспаления. В то же время у любителей растительной пищи снижается количество фирмикутов, а также энтеробактерий, которых нередко называют «патобионтами»: они способны создавать воспалительную среду благодаря липополисахариду своей внешней мембраны и повышению проницаемости кишечного эпителия, что ведет к масштабному проникновению молекул липополисахарида в кровоток и провокации метаболической эндотоксемии, а возможно, и тяги к регулярному перееданию. Кстати, именно так развиваются события на фоне высокожировой диеты. Вегетарианский же рацион, напротив, большинство исследований связывает со сниженным риском развития метаболического синдрома и связанных с ним «болезней цивилизации» [7].
Активное разложение растительной клетчатки соответствующими бактериями толстого кишечника ведет к образованию моносахаридов и короткоцепочечных жирных кислот (КЖК). Последние — особенно масляная кислота — необходимы не только кишечной микрофлоре, но и макроорганизму. Например, они снижают рН кишечного содержимого, вытесняя тем самым из сообщества ряд патобионтов, а главное — обеспечивают энергией энтероциты, защищают их от онкотрансформации и подавляют воспалительные сигнальные пути. Но и здесь не всё так однозначно: с одной стороны, избыток КЖК может усиливать липогенез и потому способствовать развитию ожирения, с другой — в некоторых работах показано благоприятное влияние КЖК на липидный профиль и уровень глюкозы крови. Это позитивное влияние может быть опосредовано связыванием КЖК с клеточными рецепторами, сопряженными с G-белком, — GPR41 и GPR43, — что влечет за собой гормональные изменения, приводящие к ощущению сытости и повышению чувствительности тканей к инсулину. В целом, на последствия продукции микрофлорой больших количеств КЖК влияет масса факторов — от типа и количества пищевого «сырья» до вариаций в бактериальном составе, заложенных еще на ранних этапах развития организма . С другой стороны, пищевые волокна предупреждают метаболические нарушения и независимо от состава микрофлоры. Более того, профилактический эффект преимущественно растительной диеты относительно развития атеросклероза показали исследования, связанные с биотрансформацией L-карнитина: именно некоторые кишечные бактерии, причем вполне полезные с других точек зрения, превращают содержащийся в красном мясе L-карнитин в атерогенные вещества [7], [12].
Захватывающую историю о заселении бактериями человеческого организма и ведущей роли колонизаторов в становлении «правильных» иммунных реакций хозяина рассказывает другая конкурсная статья: «Микробиом кишечника: мир внутри нас» [13]. — Ред.
Кишечные бактерии способны снижать уровень триглицеридов в крови, улучшать глюкозный и липидный метаболизм также за счет непосредственного участия в циркуляции желчных кислот, а уменьшать жировые запасы — путем активации уже упоминавшегося ингибитора липопротеинлипазы [10]. Но пока сложно делать какие-то выводы: слишком уж противоречивы иногда результаты экспериментов. Составить представление о противоречиях и их причинах, а главное — о возможных механизмах, связывающих деятельность микробиоты с метаболизмом хозяина, поможет новый обзор [10].
Роль микрофлоры в развитии СД 1-го и 2-го типов
Лечение и профилактика СД 2-го типа тесно связаны с нормализацией веса. А она требует изменения характера питания (соотношения макро- и микронутриентов) в сочетании с увеличением физической активности: то есть важно создать условия некоторого энергетического дефицита, когда калорий тратится больше, чем поступает [14]. И хотя роль микробиоценоза кишечника в регуляции энергетического обмена ясна не до конца, уже сейчас понятно, что воздействие на микрофлору определенно может способствовать устранению ожирения и компенсации СД 2-го типа.
И, как ни странно, подобное воздействие способно переломить и тревожную ситуацию с заболеванием, в корне отличающимся патогенетически, — СД 1-го типа. Это аутоиммунное заболевание, связанное с агрессией Т-лимфоцитов против β-клеток поджелудочной железы, которые вырабатывают инсулин. Если в случае СД 2-го типа повышение уровня глюкозы в крови происходит вследствие нечувствительности тканей к инсулину (которая мешает клеткам усваивать глюкозу), то при СД 1-го типа просто не хватает самогό инсулина. Для развития этого заболевания требуется стечение ряда обстоятельств — генетических и средовых, а в числе последних, как оказалось, огромную роль играют перестройки кишечного микробиома. Нормофлора кишечника сразу после заселения тренирует иммунную систему хозяина, чтобы та различала своих и чужих, бурно реагировала на чужих, но вовремя останавливалась [13]. Видимо, при СД 1-го типа что-то в этой цепочке ломается.
В одном из экспериментов с крысами, предрасположенными к СД 1-го типа, выявили различия в составе кишечной микрофлоры у животных с уже развившимся диабетом и без него [15]. У последних обнаружили более низкое содержание, как ни странно, представителей типа Bacteroidetes — того, что в ряде исследований от метаболических расстройств, скорее, защищал. Но, как мы знаем, эффекты бактерий радикально разнятся не то что от типа к типу, а даже от штамма к штамму. Применение антибиотиков у этих крыс предотвращало развитие диабета. Исследователи предположили, что изменения кишечной микрофлоры, вызванные приемом антибиотиков, приводят к снижению общей антигенной нагрузки и последующего воспаления, которое может способствовать разрушению β-клеток поджелудочной железы. Однако, как водится, в ряде других экспериментов с животными и людьми эффект антибиотиков (которые, конечно, различались) был обратным [16].
У человеческих детей с СД 1-го типа и здоровых контролей выявили существенную разницу в составе кишечной микробиоты, причем у диабетиков было повышено соотношение Bacteroidetes/Firmicutes и преобладали бактерии, утилизирующие молочную кислоту. У здоровых детей было больше продуцентов масляной кислоты. В целом полагают, что определенные отклонения в составе микрофлоры, происходящие преимущественно в критические периоды онтогенеза (во время эмбриогенеза, рождения, грудного вскармливания и пубертата) способствуют усилению провоспалительной сигнализации со всеми вытекающими иммунными последствиями [16]. Возможно, что из-за сопутствующего нарушения барьерной функции кишечного эпителия выходящие в кровоток и проникающие в панкреатические лимфоузлы бактериальные антигены взаимодействуют с рецепторами NOD2 и провоцируют Т-клетки на атаку панкреатических β-клеток [17].
Таким образом, полученные к настоящему моменту данные создают основу для дальнейшего изучения роли кишечной микрофлоры в механизмах развития ожирения и сахарного диабета 1-го и 2-го типов, а также указывают на возможность профилактики и лечения этих патологий новыми способами — с помощью коррекции нашего микробиома.
Бунова С.С., Рыбкина Л.Б., Усачева Е.В. Лабораторные и инструментальные методы диагностики заболеваний желудочно-кишечного тракта: учебное пособие для студентов // Омск: Изд-во ОмГМА. - 2014. 57 с.
Соавторы: к.м.н. доцент Михайлова Л.В., к.м.н. доцент Живилова Л.А., к.м.н. доцент Нелидова А.В., ассистент Аглиуллина Э.Г., ассистент Билевич О.А.
Утверждено на заседании ЦКМС № 3 «18» марта 2014 г.
В настоящем учебном пособии представлены лабораторные и инструментальные методы диагностики заболеваний желудочно-кишечного тракта, изложены их диагностические возможности. Материал представлен в простой доступной форме. Учебное пособие содержит 39 рисунков, 3 таблицы, что облегчит усвоение материала при самостоятельной работе. Предлагаемое учебное пособие дополняет учебник по пропедевтике внутренних болезней. Представленные тестовые задания преследуют цель закрепить усвоение изложенного материала.
Данное пособие предназначено для студентов, обучающихся по специальностям: 060101 - Лечебное дело, 060103 - Педиатрия, 060105 - Медико-профилактическое дело.
© Авторский коллектив, 2014
Предисловие
Список сокращений
Глава 1. Данные лабораторных методов исследования при заболеваниях ЖКТ
1. Скрининговые методы исследования
1.1. Общий анализ крови
1.2. Общий анализ мочи
1.3. Биохимический анализ крови
1.4. Исследование кала на яйца глистов и цисты простейших
2. Специальные методы исследования
2.1. Методы исследование кала:
2.1.1. Копрологическое исследование (копрограмма) и копрологические синдромы
2.1.2. Бактериологическое исследование кала
2.1.3.Маркеры повреждения слизистой оболочки кишечника:
А. исследование кала на скрытую кровь
Б. определение трансферрина и гемоглобина в кале
2.1.4. Определение маркера воспаления слизистой оболочки кишечника - фекального кальпротектина
2.1.5. Определение в кале антигена Clostridium difficile
2.2. Исследование сыворотки крови с помощью «ГастроПанели»
2.3. Методы исследования всасывательной функции тонкой кишки
2.4. Методы диагностики паразитарной инвазии с помощью иммуноферментного анализа сыворотки крови
2.5. Метод диагностики рака желудка с помощью онкомаркера сыворотки крови
2.6. Определение активности пищеварительных ферментов в кишечном соке и биоптатах слизистой оболочки тонкой кишки
2.7. Методы диагностики целиакии
2.8. Методы диагностики инфекции Нelicobacter pylori
Глава 2. Данные инструментальных методов исследования при заболеваниях ЖКТ
1. Эндоскопические методы исследования
1.1. Фиброэзофагогастродуоденоскопия
1.2. Ректороманоскопия
1.3. Колоноскопия
1.4. Энтероскопия
1.5. Капсульная эндоскопия
1.6. Хромоскопия (хромоэндоскопия)
1.7. Диагностическая лапароскопия
2. Рентгенологические методы исследования
2.1. Рентгеноскопия (рентгенография) пищевода и желудка
2.2. Компьютерная томография и мультиспиральная компьютерная томография органов брюшной полости
2.3. Обзорная рентгенография органов брюшной полости и исследование пассажа бария по кишечнику
2.4. Ирригоскопия
3. Ультразвуковые методы исследования
3.1. УЗИ желудка
3.2. УЗИ кишечника (эндоректальная ультрасонография)
4. Методы функциональной диагностики
4.1. Исследование кислотообразующей функции желудка (внутрижелудочная рН-метрия)
4.2. Исследование желудочной секреции - аспирационно-титрационный метод (фракционное исследование желудочной секреции с помощью тонкого зонда)
Тестовые задания для самоподготовки
Список литературы
Предисловие
Заболевания желудочно-кишечного тракта занимают одно из первых мест в структуре заболеваемости, особенно среди лиц молодого, трудоспособного возраста, число больных с патологией органов пищеварения продолжает увеличиваться. Это связано со многими факторами: распространенность инфекции Нelicobacter pylori в России, курение, употребление алкоголя, стрессовые факторы, применение нестероидных противовоспалительных препаратов, антибактериальных и гормональных препаратов, цитостатиков и др. Лабораторные и инструментальные методы исследования является чрезвычайно важным моментом в диагностике заболеваний желудочно-кишечного тракта, так как нередко они протекают латентно, без явных клинических признаков. Кроме того, лабораторные и инструментальные методы при заболеваниях пищевода, желудка и кишечника являются основными методами контроля динамики течения заболевания, контроля за эффективностью лечения и прогноза.
В настоящем учебном пособии приведены диагностические возможности лабораторных и инструментальных методов диагностики заболеваний пищевода, желудка и кишечника, в том числе общеклинические и специальные лабораторные методы исследования, эндоскопические, рентгенологические, ультразвуковые методы и методы функциональной диагностики.
Наряду с традиционными, прочно вошедшими в практику исследованиями, были рассмотрены новые современные методы диагностики заболеваний желудочно-кишечного тракта: количественное определение трансферрина и гемоглобина в кале, определение маркера воспаления слизистой оболочки кишечника - фекального кальпротектина, исследование сыворотки крови с помощью «ГастроПанели», метод диагностики рака желудка с помощью онкомаркера сыворотки крови, современные методы диагностики инфекции Нelicobacter pylori, капсульная эндоскопия, компьютерная томография и мультиспиральная компьютерная томография органов брюшной полости, ультразвуковое исследование желудка и кишечника (эндоректальная ультрасонография) и многие другие.
В настоящее время значительно повысился потенциал лабораторной службы в результате внедрения новых лабораторных технологий: полимеразной цепной реакции, иммунохимического и иммуноферментного анализа, которые заняли прочное место на диагностической платформе и позволяют проводить скрининг, мониторинг определенной патологии и решать сложные клинические задачи.
Копрологическое исследование до сих пор не утратило своего значения в оценке переваривающей способности органов пищеварительной системы, для подбора адекватной заместительной ферментной терапии. Этот метод прост в выполнении, не требует больших материальных затрат и специального оснащения лаборатории, доступен в каждом лечебном учреждении. Кроме того, в настоящем пособии подробно изложены основные копрологические синдромы.
Для лучшего понимания диагностических возможностей лабораторных и инструментальных методов исследования и трактовки полученных результатов в учебном пособии представлены 39 рисунков и 3 таблицы. В заключительной части пособия приводятся тестовые задания для самоподготовки.
Список сокращений
| БАК | - биохимический анализ крови |
| БДС | - большой дуоденальный сосочек |
| ДПК | - двенадцатиперстная кишка |
| ЖВП | - желчевыводящие пути |
| ЖКБ | - желчнокаменная болезнь |
| ЖКТ | - желудочно-кишечный тракт |
| ИФА | - иммуноферментный анализ |
| КТ | - компьютерная томография |
| МСКТ | - мультиспиральная компьютерная томография |
| OAK | - общий анализ крови |
| ОАМ | - общий анализ мочи |
| ОБП | - органы брюшной полости |
| п/з | - поле зрения |
| ПЦР | - полимеразная цепная реакция |
| сож | - слизистая оболочка желудка |
| соэ | - скорость оседания эритроцитов |
| Tf | - трансферрин в кале |
| УЗИ | - ультразвуковое исследование |
| ФЭГДС | - фиброэзофагогастродуоденоскопия |
| HP | - Helicobacter pylori |
| Hb | - гемоглобин в кале |
| НС1 | - соляная кислота |
Глава 1. Данные лабораторных методов исследования при заболеваниях
Транслокация бактерий: пути, механизмы, последствия

Роль транслокации бактерий в патогенезе хирургической инфекции.
В настоящее время считается, что возбудители хирургической инфекции в основном попадают в рану из внешней среды. Между тем, в природе широко распространен феномен транслокации бактерий из желудочно-кишечного тракта, который является причиной значительного числа госпитальных инфекций и депрессии иммунитета после травмы.
Транслокация - это прохождение жизнеспособных бактерий из желудочно-кишечного тракта через слизистую оболочку в экстраинтестинальные участки макроорганизма, например, мезентериальные лимфоузлы, печень, селезенку, кровоток.
Обнаружена транслокация бактерий при стрессе, травмах, ожогах, геморрагическом шоке, кишечной непроходимости, полиорганной недостаточности, механической желтухе, остром панкреатите, токсических гепатитах. Хирургическое вмешательство также индуцирует проникновение жизнеспособных бактерий через слизистые оболочки желудочно-кишечного тракта в кровь, лимфу, органы и ткани.
При обследовании 448 больных, подвергнутых лапаротомии, транслокация бактерий в мезентериальные лимфоузлы обнаружена у 15,4% пациентов, причем у 74% из них выделены бактерии кишечника. Транслокация бактерий начинается в течение 15-20 минут и уже через несколько часов наблюдается элиминация их через раневые поверхности, мочевыделительную систему.
Закономерность транслокации микроорганизмов из желудочно-кишечного тракта в экстраинтестинальные участки - видоспецифичность. Не все микробы способны к транслокации. Из аутофлоры наиболее часто транслоцируются кишечная палочка, протей, энтеробактерии, из транзиторных штаммов - сенная палочка. Следующими в ряду идут грам-положительные аэробы. В то же время уровень транслокации облигатных анаэробов очень низкий.
Транслокация одинаково интенсивна на всём протяжении кишечника. Первичной локализацией транслоцированных бактерий являются брыжеечные лимфоузлы. Выход бактерий из лимфатического комплекса, вероятно, может регулироваться макроорганизмом. Любая травма или воспалительный процесс, в том числе и за пределами желудочно-кишечного тракта, меняет характер транслокации. Из лимфатической системы бактерии проникают в кровь, лимфу, достигают очага повреждения, локализуясь в мертвых и жизнеспособных тканях.
Существуют четыре основных пути транслокации микроорганизмов через слизистые оболочки желудочно-кишечного тракта: межклеточный, чрезклеточный, с помощью фагоцитоза и через дефекты эпителия.
Механизмы регуляции бактериальной транслокации изучены недостаточно.
Тотальное парентеральное питание в послеоперационном периоде приводит к нарушению функции кишечного барьера и повышению транслокации. Для решения этой проблемы рекомендовано применять энтеральное питание с обязательным добавлением глютамина (ограничивает проницаемость кишечной слизистой). Наличие в диете неперевариваемой клетчатки также снижает транслокацию бактерий за счет улучшения функции кишечного барьера. Повреждающее влияние на слизистую оболочку могут оказывать эндотоксины грам-отрицательной аутофлоры. При этом повышение проницаемости слизистой для бактерий индуцируется как внутрикишечными, так и плазменными липополисахаридами бактерий. Нарушения мезентериального кровообращения могут менять уровень транслокации. Тканевое парциальное давление кислорода является основным регулятором функции кишечного барьера. При интестинальной ишемии любого генеза (перевязка сосудов брыжейки, шок) происходит выделение цитокинов мононуклеарами, нарушается проницаемость слизистой и увеличивается транслокация.
При геморрагическом шоке за счет ишемического повреждения слизистой (фокальные очаги некроза, субэпителиальный отек) резко увеличивается транслокация индигенной микрофлоры и её метаболитов из ЖКТ, причем выявляется корреляция между длительностью шокового состояния и уровнем транслокации. В течение первых трех суток постреанимационного периода жизнеспособные энтеробактерии проникают в брыжеечные лимфоузлы. Это обусловлено выраженными деструктивными изменениями в слизистой оболочке тонкой кишки. Повреждение слизистой реализуется через фермент ксантин-оксидазу (запускает реакции перекисного окисления). Ингибирование этого фермента аллопуринолом замедляет транслокацию.
Велика роль индигенной микрофлоры в предотвращении чрезмерного размножения микроорганизмов признаётся многими авторами. Механизм, с помощью которого контролируется качественный и количественный состав условно-патогенной микрофлоры, сохраняется динамическое равновесие между микрофлорой, населяющей кишечник, и микрофлорой, поступающей извне, определен как "колонизационная резистентность". Нормальная перистальтическая активность кишечника является эффективной защитной мерой организма против избыточной колонизации тонкого кишечника. Любое замедление пассажа кишечного содержимого приводит к повышенному росту микроорганизмов. Обнаружена обратная зависимость между скоростью кишечного пассажа контраста, уровнем колонизации кишечника и уровнем транслокации.
После перорального введения антибактериальных препаратов мышам (пенициллин G, метронидазол, клиндамицин) и последующего снижения количества анаэробных бактерий в кишечнике наблюдается повышение транслокации грам-отрицательной микрофлоры в мезентериальные лимфоузлы. Применение антибиотиков, снижающих уровень аэробной микрофлоры, напротив, снижает транслокацию.
Транслокация бактерий из просвета кишечника встречается при различной хирургической патологии. Предполагают связь этого феномена с развитием синдрома системной воспалительной реакции, сепсиса и полиорганной недостаточности. Увеличивается количество свидетельств того, что большинство госпитальных инфекций вызваны транслоцировавшимися кишечными микроорганизмами, хотя точную сферу действия транслокации у хирургических пациентов трудно установить.
Шок предшествует транслокации бактерий и эндотоксинов из кишечника в постгипотензивном периоде. Именно бактериальная транслокация и эндотоксинемия определяют неблагоприятный прогноз шока. Повышение внутрибрюшного давления при лапароскопических операциях представляет собой определенную опасность в плане увеличения уровня бактериальной транслокации с последующим развитием сепсиса. Пневмоперитонеум на модели крыс при 15 мм рт.ст. в течение 60 минут способствует интестинальной ишемии, активации перекисного окисления, бактериальной транслокации.
Одни исследователи считают проникновение кишечных бактерий во внутренние среды организма следствием иммунной несостоятельности, но, по мнению других, транслокация - процесс биологически целесообразный (кишечник - важнейший иммунный орган, в котором осуществляется непрерывная антигенная стимуляция). У здоровых животных микроорганизмы проникают в кровь и лимфу из желудочно-кишечного тракта в основном через слизистые оболочки желудка и тонкого кишечника без всякой стимуляции транслокации. В последующем бактерии концентрируются в лимфатических узлах, селезенке, печени, являясь источником антигенов для поддержания уровня нормальных антител. При повреждениях любых видов (механические, термические, воспаление и др.) различной локализации микроорганизмы вновь попадают в кровь и лимфу. С их током бактерии достигают патологического очага, где локализуются в жизнеспособных тканях, в основном, соединительной, костной и вокруг сосудов. В зоне повреждения микробы выделяют широкий набор антибиотиков, протеолитических ферментов, иммуномодуляторов, фактор роста фибробластов, чем способствуют очищению от некроза и ускорению регенерации. Транслокацию возбудителей хирургической инфекции блокируют антибиотики и, еще более эффективно, живые бактериальные препараты споробактерин, бактисубтил, лактобактерин, бифидумбактерин.
Таким образом, явление транслокации бактерий из желудочно-кишечного тракта встречается достаточно часто. На современном этапе существуют две трактовки значения этого феномена. Согласно первой - бактериальная транслокация возникает при резком угнетении иммунитета вследствие стресса, травмы или иного экстремального воздействия и является патогенетическим звеном ряда заболеваний. Вторая - транслокация может быть не только механизмом проникновения возбудителей, но и в определенных условиях является природным защитным механизмом, который надо учитывать и использовать в клинической практике. Феномен транслокации бактерий из желудочно-кишечного тракта еще мало изучен. И дальнейшие исследования как по проблеме хирургической инфекции, так и в других областях позволят сделать много интересных находок.
Читайте также:
- Формы рассеянного склероза. Прогноз при рассеянном склерозе. Диагностика рассеянного склероза.
- Понос при раке толстой кишки. Диагностика рака толстой кишки.
- Детская гемангиома
- Ампулярный отдел вестибулярного аппарата. Физиология полукружных каналов
- Этапы, техника фундопликации по Ниссену-Розетти и Тупе
