Синдром Кавасаки у ребенка
Добавил пользователь Morpheus Обновлено: 21.01.2026
Слизисто-кожный лимфонодулярный синдром (синдром/болезнь Кавасаки) представляет собой остро протекающее системное заболевание, характеризующееся преимущественным поражением средних и мелких артерий (артериит), развитием деструктивно-пролиферативного васкулита. Иногда в процесс могут вовлекаться аорта и другие крупные артерии. Наиболее часто синдром Кавасаки встречается у детей грудного и раннего возраста.
Синдром Кавасаки (СК) - один из диагнозов, который должен обязательно рассматриваться в качестве причины фебрильной лихорадки у детей. СК у детей, являясь относительно редкой патологией, может вызывать развитие аневризм и стенозов коронарных артерий, особенно при поздней диагностике и несвоевременном и/или неадекватном лечении. Таким образом, СК - одна из причин приобретенных сердечно-сосудистых заболеваний.
Изменения коронарных артерий, представляющие собой фактор риска летального исхода и инфаркта миокарда в молодом возрасте, у подавляющего большинства больных можно предупредить при условии своевременного (до 10 дня заболевания) лечения большими дозами внутривенного иммуноглобулина человека (ВВИГ) в комбинации с ацетилсалициловой кислотой.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
• Болезнь Кавасаки, полная форма от 11.2014 года. Синдром дилатационной кардиомиопатии. Аневризмы левой и правой коронарной артерий. Хроническая сердечная недостаточность (ХСН) IIа, функциональный класс (ФК) II по Ross.
• Болезнь Кавасаки, неполная форма от 05.2013 года. Окклюзия правой коронарной артерии. ХСН I, ФК I по NYHA.
Европейским обществом детских ревматологов (Paediatric Rheumatology European Society - PReS) и Европейской лигой по проблемам ревматизма (European League against Rheumatism - EULAR) в 2006 г. принята следующая классификация васкулитов у детей: [13].
• Гипокомплементемический уртикарный васкулит
• Вторичные васкулиты при инфекциях (в том числе узелковый полиартериит, ассоциированный с гепатитом В), опухолях и лекарственные, включая васкулит гиперчувствительности
Сердечно-сосудистые нарушения, возникающие вследствие СК, классифицируют в соответствии с размерами аневризм и тяжестью проявлений сердечно-сосудистых нарушений [14]
У детей ≥5 лет: внутренний диаметр измеряемого сегмента отличается от внутреннего диаметра примыкающего сегмента менее, чем в 1,5 раза.
У детей ≥5 лет: внутренний диаметр измеряемого сегмента отличается от внутреннего диаметра примыкающего сегмента в 1,5-4 раза
У детей ≥5 лет: внутренний диаметр измеряемого сегмента отличается от внутреннего диаметра примыкающего сегмента более, чем в 4 раза
B. В соответствии со степенью тяжести проявлений сердечно-сосудистых нарушений при СК выделяют группы от I до V.
Определение группы тяжести - на основании данных электрокардиографии (Эхо-КГ) и селективной ангиографии или других методов:
I. Нет дилатаций коронарных артерий: пациенты без дилатаций коронарных артерий, в том числе, в острую фазу болезни;
II. Транзиторная дилатация коронарных артерий в острую фазу болезни: пациенты со слабовыраженными и транзиторными дилатациями, исчезающими, как правило, в течение 30 дней от их появления;
III. Регрессия: пациенты, у которых еще определяются аневризмы коронарных артерий, соответствующие критериям дилатации или более выраженные изменения на 30 день после их появления, несмотря на полное исчезновение изменений в билатеральных системах коронарных артерий в течение первого года после их появления, а также пациенты, у которых изменения коронарных артерий не удовлетворяют критериям для включения в группу V;
IV. Сохраняющиеся аневризмы коронарных артерий: пациенты у которых определяются одно-или двусторонние аневризмы коронарных артерий по данным коронарной ангиографии на втором году после острой фазы СК или позже и пациенты, у которых изменения коронарных артерий не удовлетворяют критериям для включения в группу V;
V. Стеноз коронарных артерий: пациенты со стенозом коронарных артерий, подтвержденными коронарной ангиографией:
(a) Пациенты без признаков/симптомов ишемии, подтвержденной лабораторными тестами или другими методами;
(b) Пациенты с признаками/симптомами ишемии, подтвержденными лабораторными тестами или другими методами;
• если у пациентов имеются среднетяжелые или тяжелые поражения клапанов сердца, сердечная недостаточность, тяжелая аритмия или другие сердечно-сосудистые заболевания, эти состояния должны быть учтены при оценке тяжести СК.
Этиология и патогенез
Этиология синдрома Кавасаки до настоящего времени окончательно не установлена. Авторы большинства многочисленных эпидемиологических и иммунологических исследований склоняются к тому, что наиболее вероятным причинным фактором может служить инфекционный агент (предположительно вирус) [1]. Кроме того, немаловажными факторами в развитии синдрома Кавасаки могут быть аутоиммунные механизмы и генетическая предрасположенность [2,3,4]. На сегодняшний момент имеются данные о 6 генетических локусах, связанных с этим заболеванием [5].
Эпидемиология
СК описан впервые Т.Kawasaki в 1967 г. в Японии; там, как и в странах Азии, данная патология встречается наиболее часто, что указывает на наличие генетической предрасположенности. В Японии заболеваемость составляет 137,7 на 100 тыс. детского населения по данным на 2002 г. и 218,6 - в 2008г [6], в США - 9 - 19 [7], на Тайване - 69 [8], в Великобритании - 8 на 100 тыс. детского населения [9].
Примерно 90-95% заболевших - дети в возрасте до 10 лет, до 85-90% случаев приходится на пациентов младше 5 лет. Наиболее часто болеют младенцы 9-11 мес.
В России СК диагностируется все чаще, однако нередко в поздние сроки, вследствие чего лечение назначается несвоевременно и не всегда адекватно [10,11]. По данным эпидемиологического исследования, проведенного в Иркутской области с 2005 по 2009г, средний уровень заболеваемости составил 2,7 на 100 тыс. детей от 0-17 лет и 6,6 среди детей младше5 лет, при этом авторы признают, что эти цифры могут быть заниженными [12].
Клиническая картина
Cимптомы, течение
Наиболее характерные проявления синдрома Кавасаки представлены в табл. 1.
Таблица 1 - Стадии синдрома Кавасаки [15]
В подостром периоде уже можно наблюдать расширение артерий - аневризмы, тромбозы, стеноз артерий среднего размера, панваскулит и отек сосудистой стенки; миокардит менее очевиден.
В дальнейшем воспалительные явления в сосудах уменьшаются, небольшие расширения подвергаются обратному развитию, но часть аневризм остается, угрожая тромбозом и инфарктом миокарда.
У 2,2% пациентов с СК обнаруженные с помощью ангиографии аневризмы не только в коронарных артериях, но и в подключичной, подмышечных, внутренней грудной артерии, почечной артерии, верхней брыжеечной артерии, общей подвздошной артерии, внутренней подвздошной артерии, бедренной артериях, имели гигантские размеры и множественный характер [19]. Аневризматическое расширение периферических сосудов иногда удается пальпировать.
Одна из проблем диагностики заключается в том, что проявления СК возникают последовательно, вследствие чего ранние из них, например, сыпь, могут быть не зафиксирована врачом. А наиболее часто обнаруживаемый признак - шелушение кожи на ладонях и стопах - выявляется в более поздней, подострой стадии, когда уже могут иметь место осложнения со стороны сердца.
Помимо классической формы, СК может протекать как «неполная форма», чаще у детей первых месяцев жизни [20]. По наблюдениям Национального научного-практического центра здоровья детей, атипичный СК отмечается у 20% больных [10]. Обычно кроме лихорадки имеют место не 4, а всего 2-3 признака: например, склерит и гиперемия кожи с припухлостью над межфаланговыми суставами кистей. Диагноз СК в этих случаях представляет трудности, иногда он становится очевидным при появлении дополнительных симптомов, в других постановке диагноза помогает исключение других причин стойкой лихорадки. В отдельных случаях при неполной клинической картине СК при ЭхоКГ выявлялись изменения стенок и диаметра коронарных артерий, что делало диагноз СК весьма вероятным [21]. Эти изменения и позже развивающиеся аневризмы коронарных артерий (АКА) - почти патогномоничный признак СК, поскольку аневризмы артерий, не связанные с СК, встречаются у детей нечасто (в аорте при ее коарктации, внутричерепных сосудах при синдроме Марфана, а также при бактериальных эмболах артерий, узелковом полиартериите или аортоартериите, имеющих иную клиническую картину).
Необычно начало СК с картины заглоточного абсцесса (лихорадка, болезненность при поворотах головы, тризм) с гипоэхогенным (нативная КТ плотность 20-30 ед) линзообразным, не накапливающим контраст скоплением в заглоточной области на КТ. Отсутствие гноя при вскрытии припухлости на задней стенке глотки и сохранение температуры несмотря на антибактериальную терапию, легкий склерит и эффект от введения 2 г/кг ВВИГ, а также шелушение кожи ладонной поверхности пальцев позволяют подтвердить диагноз СК [22].
Диагностика
1. Лихорадка, часто до 40 С˚ и выше, длительностью минимум 5 дней и наличие хотя бы четырех из приведенных ниже пяти признаков:
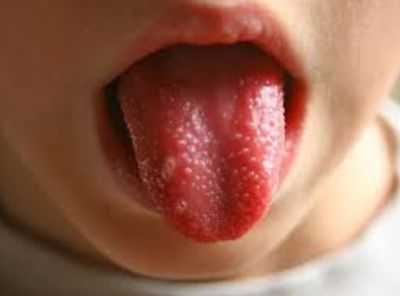
2. Изменения слизистых оболочек, особенно ротовой полости и дыхательных путей, сухие, в трещинах губы; «земляничный» /малиновый язык, гиперемия губ и ротоглотки.
3. Изменения кожи кистей, стоп, (в том числе плотный отек, покраснение ладоней и подошв, часто - яркая эритема над мелкими суставами кистей и стоп) в ранней фазе, а также генерализованное или локализованное шелушение в паховых областях и на подушечках пальцев рук и ног на 14-21-й день от начала заболевания.
4. Изменение со стороны глаз, прежде всего двусторонняя инъекция сосудов склер и конъюнктивы, без слезотечения и изъязвления роговицы; при осмотре в проходящем свете может быть выявлен передний увеит.
5. Увеличение размеров лимфоузлов (в 50% случаев), особенно шейных, чаще возникает одиночный болезненный узел диаметром более 1,5 см.
6. Сыпь, которая появляется в первые несколько дней болезни и угасает через неделю; сыпь чаще диффузная, полиморфная - макулопапулезная, уртикарная, скарлатиноподобная или даже кореподобная без везикул или корочек.
Кроме вышеуказанных симптомов, рекомендуется также при наличии следующих симптомов и признаков рассмотреть вероятность синдрома Кавасаки у ребенка [24]:
1. Сердечно-сосудистая система: аускультация (сердечный шум, ритм галопа,), изменения на ЭКГ (удлинение интервалов PR/QT аномальная Q волна, низкий вольтаж комплекса QRS, изменения сегмента ST и T-зубца, аритмии), кардиомегалия по данным обзорной рентгенограммы органов грудной клетки, ЭхоКГ (жидкость в полости перикарда, аневризмы коронарных сосудов), аневризмы периферических артерий (например, аксиллярной), загрудинные боли (стенокардия) или инфаркт миокарда
2. Желудочно-кишечный тракт: диарея, рвота, боль в животе, водянка желчного пузыря, паралитический илеус, легкая желтушность кожи, небольшое кратковременное повышение сывороточных трансаминаз.
3. Кровь: лейкоцитоз со сдвигом влево, тромбоцитоз (до 1-1,2 млн), ускорение СОЭ, повышение уровня СРБ, гипоальбуминемия, повышение уровня α2-глобулина, небольшое повышение количества эритроцитов и уровня гемоглобина
5. Кожа: гиперемия и появление корки на месте введения БЦЖ вакцины мелкие пустулы, поперечные борозды на ногтях пальцев рук.
6. Органы дыхания: кашель, ринорея, затемнения легочных полей на обзорной ренгенограмме органов грудной клетки
8. Неврологические: плеоцитоз в цереброспинальной жидкости (с преобладанием мононуклеаров с нормальным уровнем белка и углеводов), судороги, потеря сознания, паралич лицевого нерва, паралич конечностей
Следует подчеркнуть важность выявления склерита для предположения о СК при скудности или необычности другой симптоматики. Обнаружение при ультразвуковом исследовании расширения или, хотя бы, изменений стенок коронарных артерий, позволяет подтвердить диагноз СК при наличии лишь 2 признаков из 6.
Самый существенный признак СК - стойкая лихорадка, которая начинается, как правило, внезапно, достигая 40˚С и выше, резистентная к жаропонижающим препаратам. Ее «диагностический минимум» - 5 дней, но обычно она держится намного дольше, иногда на протяжении месяца. На фоне лихорадки в течение первых 10 дней обычно появляются симптомы, относящиеся к основным критериям диагностики заболевания (типичные признаки СК): сыпь, сухие в трещинах гиперемированные губы, гиперемия и инъецированность склер, плотный отек и покраснение ладоней и подошв.
Характерный клинический признак для детей раннего возраста - покраснение и уплотнение места инъекции БЦЖ (этот признак не был внесен в список обязательных, т.к. в США нет массовой вакцинации БЦЖ).
Следует тщательно провести расспрос родителей (законных представителей) с целью выявления анамнестических данных о типичных и/или вероятных проявлениях СК.
Необходимо проведение стандартного осмотра ребенка. Обязательно обратить внимание на типичные признаки СК.
Клинически может выявляться тахикардия, аритмия (вследствие вовлечения в процесс проводящей системы сердца, вплоть до развития угрожающих жизни аритмий), выслушиваться шумы в сердце вследствие поражения клапанного аппарата (митральная, аортальная, трикуспидальная недостаточность, как правило, обратимые без формирования клапанных пороков), возможно развитие сердечной недостаточности.
Одна из проблем диагностики заключается в том, что проявления СК возникают последовательно, вследствие чего, ранние проявления, например, сыпь, может быть не зафиксирована врачом. А наиболее часто обнаруживаемый признак - шелушение кожи на ладонях и стопах, выявляется в более поздней, подострой стадии, когда уже могут иметь место осложнения со стороны сердца.
• Рекомендовано проведение следующих лабораторных тестов (Американская Ассоциация Кардиологов (American Heart Association - AHA) и Американская Академия Педиатрии (American Academy of Pediatrics - AAP)), особенно у пациентов с вероятным неполным синдромом Кавасаки [23,25]:
Синдром Кавасаки - симптомы и лечение
Что такое синдром Кавасаки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
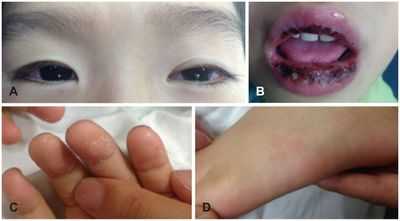
Болезнь или синдром Кавасаки — это острое воспаление сосудов, которое встречается в основном у младенцев и детей в возрасте до пяти лет. Сопровождается лихорадкой, шелушением кожи и симптомами острого воспаления: гиперемией слизистой оболочки глазного яблока, покраснением слизистой оболочки полости рта, сыпью, увеличением шейных лимфатических узлов, покраснением и отёками кистей и стоп.
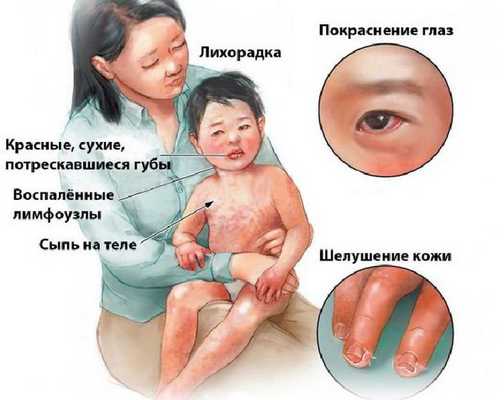
Впервые болезнь описана в Японии в 1967 году доктором Томисаку Кавасаки и впоследствии была признана во всём мире как важнейшее заболевание детского возраста [1] [2] . Синдром Кавасаки является наиболее распространённой причиной болезней сердца у детей в развитых странах.
Причины возникновения болезни Кавасаки до конца не изучены, долгое время к ним относили инфекции. На это указывало увеличение числа заболевших в конце зимы и весны и волнообразное географическое распространение эпидемий. Болезнь Кавасаки редко встречается у детей младше четырёх месяцев. Это позволяет предположить, что материнские антитела могут обеспечивать пассивный иммунитет [3] . Подозреваемыми инфекционными агентами были стафилококки, стрептококки, микоплазмы или хламидии, вирусы, такие как аденовирус, парвовирус или вирус Эпштейна ― Барра. Однако в носоглотке, ротоглотке, на коже или в кале больных возбудители выявлены не были [4] [5] [6] . Также было выдвинуто предположение об аутовоспалительном происхождении болезни Кавасаки [7] .
От болезни Кавасаки страдают все этнические группы, но особенно высок уровень заболеваемости в азиатских странах, среди японцев и корейцев, а также при их миграции в другие страны. Частота встречаемости болезни выше среди братьев, сестёр и близнецов, что предполагает генетический вклад в развитие синдрома [8] [9] . По данным на 2008 год, заболеваемость болезнью Кавасаки в Японии составляет 219 случаев на 100 000 детей, на Тайване — 69, в США — 9-19, в Великобритании — 8 [15] . Исследования выявили несколько генов, повышающих восприимчивость к заболеванию и её последствиям в различных этнических популяциях. К ним относятся FCGR2A, CD40, ITPKC, FAM167A-BLK и CASP3, а также гены, влияющие на ответ после введения внутривенного иммуноглобулина и способствующие образованию аневризмы (выпячиванию стенки артерии). На сегодняшний день вопрос генетического вклада в болезнь Кавасаки интенсивно изучается во всём мире.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома Кавасаки
Большинство детей с болезнью Кавасаки нуждаются в медицинской помощи из-за продолжительной лихорадки. Основные симптомы заболевания [3] :
- Изменения со стороны кожи конечностей:
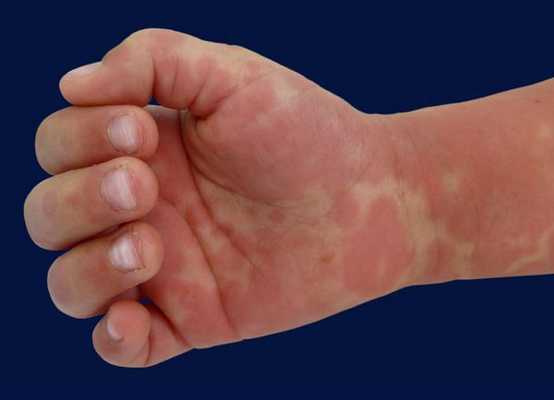
- эритема (покраснение) ладоней и подошв, иногда с болезненными отёками рук или ног, что может препятствовать движениям конечностей;
- чешуйчатое шелушение (отслаивание) эпителия пальцев рук и ног возникает в течение 2-3 недель после начала лихорадки;
- линии Бо (глубокие поперечные "канавки" на ногтях) могут появиться через 1-2 месяца после начала лихорадки.
- Полиморфная сыпь ― на покрасневшей коже появляются красные или фиолетовые бугорки, которые могут принимать различные формы.
- Изменения в ротоглотке:
- эритема, трещины, кровотечение и/или образование корок на губах;
- "клубничный язык" с выпуклыми грибовидными сосочками;
- рассеянное покраснение слизистой оболочки ротоглотки.
- Двусторонний, неэкссудативный (без появления эксудата — отделяемого), безболезненныйконъюнктивит наблюдается более чем у 90 % пациентов.
- Острая односторонняя негнойная шейная лимфаденопатия (увеличение лимфоузлов) с диаметром лимфатического узла не менее 1,5 см.
Немаловажный симптом ― высокая температура (часто 40 °C и выше) длительностью более пяти дней. Для постановки диагноза необходимы четыре диагностических критерия из пяти, указанных выше, плюс лихорадка. При аномалии коронарных артерий болезнь Кавасаки может быть диагностирована и при выявлении менее четырёх критериев [8] .
Раздражительность (беспокойство, плаксивость) является важным признаком, который почти всегда присутствует, хотя и не входит в диагностические критерии. Точный механизм раздражительности неясен, но это может быть связано с наличием неинфекционного менингита. Другие относительно распространённые состояния при болезни Кавасаки: артрит, пневмония, увеит, гастроэнтерит (заболевание желудочно-кишечного тракта), дизурия (расстройство мочеиспускания), отит (воспаление среднего уха).
Патогенез синдрома Кавасаки
Болезнь Кавасаки — это генерализованный системный васкулит, вовлекающий кровеносные сосуды по всему организму. Сосудистое воспаление наиболее выражено в коронарных артериях, но также может возникать в венах, капиллярах, мелких артериолах и крупных артериях. На ранних стадиях заболевания наблюдаются отёк эндотелия и субэндотелия сосуда. Отёки возникают из-за выраженной стимуляции цитокинового каскада и активацией эндотелиальных клеток, но внутренняя эластическая мембрана остается неповреждённой.
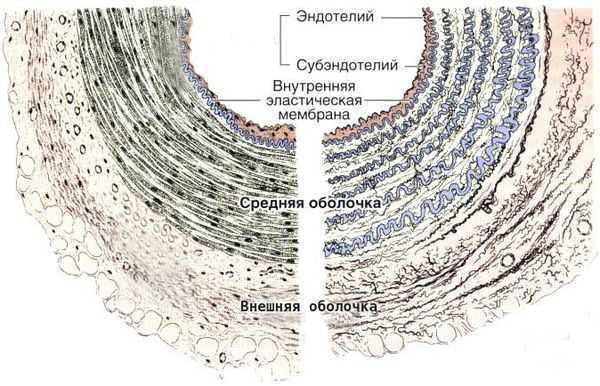
Цитокины — это белковые молекулы, вырабатываемые клетками для регуляции иммунного ответа. Они работают по принципу эстафеты: воздействие цитокина на клетку вызывает образование ею других цитокинов, этот процесс называется цитокиновым каскадом.
Воспалённые клетки вырабатывают различные цитокины и матриксные металлопротеиназы (ферменты, способные разрушать компоненты внеклеточного матрикса соединительных тканей), которые нацелены на эндотелиальные клетки. В результате происходит фрагментация внутренней эластической мембраны и повреждение сосудов.
Активное воспаление в течение нескольких недель или месяцев сменяется прогрессирующим фиброзом (разрастанием соединительной ткани) с образованием рубцов. В результате активного изменения сосудистой стенки и появления новых сосудов развивается стеноз (сужение просвета сосудов).
При повреждении мелких кровеносных сосудов к месту повреждения устремляются тромбоциты и образуют сгусток — тромб, закрывающий место дефекта сосуда.

Вследствие стеноза либо тромбоза просвет сосуда со временем сужается или закупоривается, что создаёт риск смерти от сердечно-сосудистых заболеваний, например от инфаркта миокарда.
Классификация и стадии развития синдрома Кавасаки
Существует две формы болезни Кавасаки:
- полная — наличие лихорадки не менее пяти дней и 4-5 клинических признаков, описанных выше;
- неполная ( "атипичная") — типичные клинические признаки заболевания отсутствуют; может наблюдаться, например, почечная недостаточность, которая не характерна для полной формы [3][10] .
Клинические проявления болезни Кавасаки меняются с течением времени. Условно выделяют три стадии заболевания: острую, подострую и выздоровление [3] [7] [10] . Некоторые авторы добавляют четвёртую хроническую стадию.
Острая стадия начинается с внезапного повышения температуры и длится примерно 7-14 дней. Лихорадка обычно сопровождается сильным всплеском и периодическими пиковыми температурами 39-40 °С и выше. Если лихорадка сохраняется, это может быть признаком рецидивирующей болезни Кавасаки. При таком течении заболевания высокая температура не снижается от приёма жаропонижающих препаратов и может сохраняться до 3-4 недель. После введения ВВИГ (внутривенного иммуноглобулина) лихорадка обычно проходит в течение 36 часов.
Подострая стадия начинается, когда лихорадка утихла, и продолжается до 4-6 недель. Отличительные признаки этой стадии: шелушение кожи пальцев, тромбоцитоз (количество тромбоцитов может превышать 1 млн/мкл) и развитие аневризмы. Если лихорадка держится более 2-3 недель возрастает риск сердечных осложнений. На этой стадии наиболее высок риск внезапной смерти.
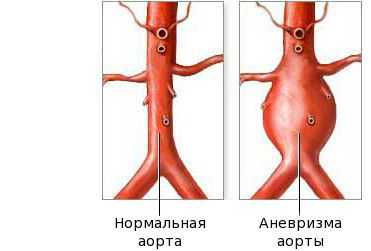
Фаза выздоровления характеризуется полным исчезновением клинических признаков болезни, как правило, в течение трёх месяцев после начала заболевания. Эта стадия начинается с возврата к исходному уровню показателей: снижению количества тромбоцитов, лейкоцитов, СОЭ. На стадии выздоровления сердечные аномалии всё ещё могут быть выражены. Небольшие аневризмы в 60 % случаев разрешаются самостоятельно, но крупные могут расширяться, что создаёт риск инфаркта миокарда.
Хроническая стадия имеет клиническое значение только у тех пациентов, у которых развились сердечные осложнения. Она продолжается всю жизнь. В некоторых случаях недиагностированные разрывы аневризм во взрослом возрасте и эпизоды лихорадок неясного происхождения в детстве могут быть нераспознанными случаями болезни Кавасаки.
Осложнения синдрома Кавасаки
За последние пятьдесят лет болезнь Кавасаки стала одним из самых распространённых приобретённых пороков сердца у детей в мире.
Осложнения заболевания [11] :
- устойчивые формы болезни Кавасаки — постоянная или рецидивирующая лихорадка, невосприимчивая к терапии;
- сердечно-сосудистые патологии — расширение коронарных артерий, аневризмы, инфаркт миокарда;
- рецидивирующие формы болезни Кавасаки;
- другие системные осложнения болезни Кавасаки;
В последнее время появление аневризм коронарных артерий при болезни Кавасаки снизилось, благодаря лечению высокими дозами внутривенных иммуноглобулинов. Тем не менее в настоящее время в Японии около 0,2-0,3 % пациентов с болезнью Кавасаки имеют гигантские аневризмы коронарной артерии [12] . У пациентов с аневризмами более 8 мм в диаметре в течение первого года после начала болезни Кавасаки часто развивается острый инфаркт миокарда, что приводит к дисфункции левого желудочка или внезапной смерти [12] .
После болезни Кавасаки из-за длительного стеноза коронарной артерии может развиться ишемическая болезнь сердца. Тяжёлый локализованный стеноз из-за утолщения коронарной стенки после болезни Кавасаки может вызвать ишемию миокарда. Возникновение гигантской аневризмы часто свидетельствует о многососудистом поражении. Инфаркт миокарда у пациентов с гигантскими двусторонними аневризмами сильно влияет на исходы выживания на ранних и поздних стадиях после начала болезни Кавасаки.
К другим системным осложнениям болезни Кавасаки можно отнести анемию, гипоальбуминемию (снижение албуминов в крови), электролитные нарушения (особенно гипонатриемию — снижение натрия в крови), паралитический илеус (кишечную непроходимость), дисфункцию печени, холецистит, судороги, диарею, рвоту, дегидратацию и сердечную недостаточность, а также ятрогению, вызванную введением внутривенных иммуноглобулинов [11] .
Диагностика синдрома Кавасаки
Болезнь Кавасаки определяют на основании диагностических критериев, поскольку однозначных клинических признаков и специфических тестов не существует. При подозрении на болезнь Кавасаки важно рекомендовать госпитализацию, чтобы провести тщательную оценку и подтвердить диагноз [13] .
Типичная первоначальная лабораторная оценка может включать:
- общий анализ крови (ОАК);
- анализ электролитов;
- тестирование почечной функции;
- анализ ферментов печени, альбумина;
- определение скорости оседания эритроцитов (СОЭ);
- анализ крови на C-реактивный белок (CРБ);
- общий анализ мочи (ОАМ) [3] .
При острой стадии заболевания на ОАК часто выявляется анемия лёгкой и средней степени тяжести.
Во время подострой стадии распространён тромбоцитоз — повышение уровня тромбоцитов. Количество тромбоцитов начинает расти на второй неделе от начала заболевания и продолжает увеличиваться на третьей неделе. Повышение уровня маркеров воспаления, таких как СОЭ и СРБ, ― частое явление, но иногда они лишь незначительно возрастают.
Повышенные или умеренно высокие уровни сывороточных трансаминаз или гамма-глутамилтранспептидаз встречаются у 40-60 % пациентов, а лёгкая гипербилирубинемия (увеличение количества билирубина в крови) ― у 10 %. Гипоальбуминемия связана с более тяжёлым и длительным острым заболеванием. Анализ мочи может показывать пиурию (выделение гноя с мочой) у 80 % детей.
Для острой фазы болезни Кавасаки характерно нарушение липидного обмена, которое в конечном итоге приводит к снижению общего холестерина в сыворотке, особенно ЛПВП (липопротеинов высокой плотности), и увеличению триглицеридов.
При подозрении на болезнь Кавасаки выполняют эхокардиографию (ЭхоКГ). В дальнейшем исследование повторяют через 1-2 недели и через 5-6 недель после начала заболевания.
На электрокардиографии (ЭКГ) может определяться тахикардия, удлинённый интервал PR, изменение волны ST-T и снижение напряжения R-волн, указывающие на миокардит. Изменения волн Q или ST-T могут указывать на инфаркт миокарда.
Отдельной группе пациентов может потребоваться катетеризация сердца и ангиография. Ангиография сосудов позволяет детально исследовать артерии, но это может быть связано с большим риском осложнения во время манипуляции, особенно при выполнении в острой фазе заболевания. Коронарная компьютерная томографическая ангиография и магнитно-резонансная ангиография также будут полезны при оценке состояния и наблюдении за коронарными артериями.
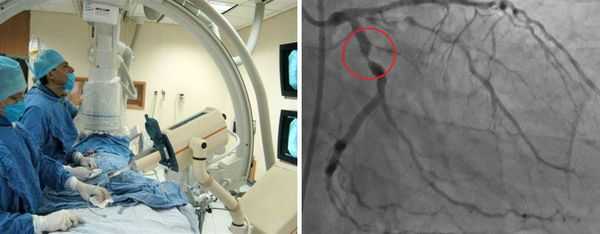
Ультразвуковое исследование показано при дисфункции того или иного органа. Пациентам с клиническими признаками менингита проводят люмбальную пункцию (взятие пробы спинномозговой жидкости).
Лечение синдрома Кавасаки
Основные цели лечения — подавить воспалительную реакцию и минимизировать риски развития аневризм коронарных артерий и других сердечных осложнений.
Все пациенты с болезнью Кавасаки должны быть госпитализированы для введения внутривенных иммуноглобулинов (ВВИГ) и аспирина, проведения эхокардиографии и наблюдения до устранения лихорадки [3] [13] .
В качестве "первой линии" лечения детей с болезнью Кавасаки применяют ВВИГ (внутривенные иммуноглобулины). Препараты наиболее эффективны, если назначены в течение первых 10 дней после начала лихорадки. В современной практике доза составляет 2 г/кг внутривенно в течение 10-12 часов.
Если после введения ВВИГ лихорадка сохраняется или возникает в течение 36 часов и позднее, то во многих из этих случаев рекомендуется повторное лечение ВВИГ в исходной дозе. Некоторые пациенты могут быть резистентными к действию ВВИГ, в таких случаях Американская кардиологическая ассоциация рекомендует пульс-терапию метилпреднизолоном, приём инфликсимаба, циклоспорина А, метотрексата и плазмаферез.
Большинство врачей используют аспирин в средних и высоких дозах в течение всего периода лихорадки, затем лекарство применяется в более низких дозах. Высокие дозировки требуются в острой фазе болезни для достижения противовоспалительного эффекта, в то время как более низкие дозировки препятствуют тромбообразованию в подостром периоде, когда существует риск развития аневризмы.
Прогноз. Профилактика
Без лечения смертность достигает 1 % и, как правило, случается в течение шести недель от начала заболевания. Длительная лихорадка увеличивает риск сердечно-сосудистых осложнений, в результате которых возможна внезапная смерть [14] .
При отсутствии ишемической болезни сердца прогноз для полного выздоровления хороший. Примерно две трети коронарных аневризм подвергаются регрессу в течение первого года. Гигантские аневризмы исчезают реже и требуют более интенсивного наблюдения и лечения.
Специфической профилактики не существует. Важными моментами при диспансеризации являются тромбопрофилактика, тщательное эхокардиографическое наблюдение за стенозами, закупорками коронарных артерий и ишемией миокарда. Каждый шесть месяцев необходимо проходить ЭхоКГ [15] .
Пациентам с тяжёлыми сердечными осложнениями может потребоваться катетеризация, шунтирование коронарной артерии или даже пересадка сердца. Успешное лечение требует эффективной совместной работы педиатров и кардиологов. Частота посещения доктора и приём лекарств зависят от тяжести заболевания. Поскольку дети, перенёсшие болезнь Кавасаки, имеют высокий риск развития осложнений со стороны сердечно-сосудистой системы, им может потребоваться наблюдение в течение жизни.
Болезнь Кавасаки
Болезнь Кавасаки — редкое иммунокомплексное воспалительное поражение артерий различного калибра, возникающее преимущественно у детей первых лет жизни. Болезнь Кавасаки проявляется лихорадкой, полиморфной диффузной сыпью, конъюнктивитом, поражением слизистой рта, кожи и суставов дистальных отделов конечностей, шейной аденопатией. Диагностика болезни Кавасаки основана на клинических критериях, результатах лабораторных исследований крови и мочи, данных ЭКГ, УЗИ сердца и коронарографии. Основу лечения болезни Кавасаки составляет внутривенное введение иммуноглобулина и прием ацетилсалициловой кислоты, по показаниям применяются антикоагулянты.
Общие сведения
Болезнь Кавасаки получила свое название благодаря открывшему ее в 1961 году японскому педиатру по фамилии Кавасаки. Первоначально предполагалось, что заболевание имеет легкое течение. Лишь в 1965 году был выявлен случай тяжелой сердечной патологии, связанный с перенесенной болезнью Кавасаки. В России первый клинический случай болезни Кавасаки был диагностирован в 1980 году.
Сегодня болезнь Кавасаки является одной из самых распространенных причин приобретенной патологии сердца в детском возрасте. Наиболее часто заболевание встречается среди представителей желтой расы, особенно японцев. В Японии болезнь Кавасаки диагностируется в 30 раз чаще, чем в Австралии или Великобритании и в 10 раз чаще, чем в Америке.
Причины возникновения болезни Кавасаки
Симптомы болезни Кавасаки
Болезнь Кавасаки начинается с подъема температуры тела. Без лечения лихорадка сохраняется в течение 2-х недель. Увеличение лихорадочного периода считается прогностически неблагоприятным симптомом.
Кожные проявления болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей. Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
Поражения слизистых оболочек глаз и ротовой полости. У большинства заболевших болезнью Кавасаки в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
Поражение сердца и сосудов при болезни Кавасаки может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов с болезнью Кавасаки через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром наблюдается в 35% случаев болезни Кавасаки и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Возможно поражение органов ЖКТ с возникновением болей в животе, рвоты, поноса. В отдельных случаях наблюдается менингит, уретрит.
Диагностика болезни Кавасаки
Общепринятыми клиническими диагностическими критериями болезни Кавасаки является наличие на фоне продолжающейся более 5 дней лихорадки как минимум 4 из ниже приведенных признаков.
- Двусторонний конъюнктивит.
- Полиморфная сыпь с диффузным распространением по кожному покрову.
- Поражение слизистой рта.
- Изменения кистей и стоп с их покраснением и отеком.
- Увеличение шейных лимфоузлов.
При выявлении аневризмы коронарных артерий достаточным считается наличие 3 из указанных диагностических признаков.
Лабораторная диагностика не дает специфических признаков болезни Кавасаки, однако совокупность выявленных изменений может стать дополнительным подтверждением правильности диагноза. В клиническом анализе крови определяется анемия, лейкоцитоз со сдвигом лейкоцитарной формулы влево, тромбоцитоз, значительное ускорение СОЭ. Биохимический анализ крови выявляет повышение иммуноглобулинов, серомукоида и трансаминаз, появление ЦИК. В анализе мочи может наблюдаться протеинурия и лейкоцитурия.
С целью диагностики сердечной патологии проводится ЭКГ, рентгенография органов грудной клетки, УЗИ сердца, ангиография коронарных артерий. По показаниям проводят люмбальную пункцию и исследование ликвора.
Лечение болезни Кавасаки
Ацетилсалициловая кислота. В современной медицине этот препарат назначается только при наличие строгих показаний. Однако в лечении болезни Кавасаки он входит в перечень необходимых медикаментов. Цель его применения — снижение риска образования тромбов и противовоспалительная терапия. После снижения температуры тела дозу ацетилсалициловой кислоты понижают до профилактической.
Антикоагулянты (варфарин, клопидогрел) назначаются для профилактики тромбообразования детям с диагностированными аневризмами сосудов. Кортикостероидная терапия при болезни Кавасаки не проводится, так как исследования показали, что она повышает риск коронарного тромбоза.
Прогноз болезни Кавасаки
Примерно в 20% случаев у перенесших болезнь Кавасаки детей сохраняются изменения стенок коронарных артерий, которые в отдаленном будущем могут привести к раннему появлению атеросклероза или кальциноза с последующей ишемией сердца, угрожающей развитием острого инфаркта миокарда. Факторами риска, ускоряющими развитие изменений со стороны коронарных артерий, являются артериальная гипертензия, гиперлипидемия, курение. В связи с этим пациенты с болезнью Кавасаки после выздоровления должны находиться под постоянным наблюдением кардиолога или ревматолога, раз в 3-5 лет проходить полное обследование сердца, включая ЭХО-ЭГ.
Болезнь Кавасаки у детей: что это такое, причины, описание симптомов, лечение, прогноз
Синдром Кавасаки, Болезнь Кавасаки у детей - это генерализованный васкулит, в том числе коронаров, с фатальными осложнениями.
Общие положения
Болезнь Кавасаки (БК) - это васкулит средних артерий и в частности, что наиболее важно, коронарных артерий, которые повреждаются у около 20% пациентов, не получавших лечения. Ранние проявления включают острый миокардит с сердечной недостаточностью, аритмию, эндокардит и перикардит. Впоследствии может сформироваться аневризма коронарных артерий. Гигантские аневризмы коронарных артерий (> 8 мм внутреннего диаметра по данным эхокардиографии), хотя и редко образуются, но имеют наибольший риск развития тампонады сердца, тромбоза или инфаркта. Болезнь Кавасаки является ведущей причиной приобретенных заболеваний сердца у детей. Экстраваскулярные ткани также могут вовлекаться в воспалительный процесс, включая верхние дыхательные пути, поджелудочную железу, желчевыводящие пути, почки, слизистые оболочки и лимфатические узлы.
Механизм развития
Нарушение было и остается довольно загадочным. Ученые не пришли к единому мнению об этиологии этого процесса, его происхождении. Однако кое-какие подвижки в плане исследований есть.
Существует группа теорий относительно патогенеза синдрома Кавасаки.
Наследственный фактор
Подавляющее большинство специалистов придерживается версии о том, что нарушение имеет генетически обусловленные черты. В пользу этого говорят, в том числе и расовые, точечные и очень избирательные предпочтения состояния. Страдают японцы, чаще прочих азиатов.
Почему так? По всей видимости, предрасположенность передается с какими-то определенными генами, с целой группой. Что и приводит к росту заболеваемости в популяции.
Точно сказать, насколько вероятна болезнь у человека с отягощенным анамнезом, пока тоже не удалось. Исследования продолжаются.
Инфекционный механизм
В основе этой теории лежит предположение о том, что всему виной вирусы (герпеса, в частности Эпштейна-Барр) или бактерии вроде стафилококков.
Здесь мнения специалистов разделяются:
- Некоторые предполагают, что нарушение имеет сугубо септическую природу. То есть начинается с поражения стенок артерий самими аномальными агентами.
- Другие же считают, что любой инфекционный очаг может стать триггером. Спусковым механизмом. И далеко не обязательно вирусу или бактерии поражать сосуды.
И здесь начинается последняя точка зрения на болезнь Кавасаки.
Аутоиммунный механизм
Сторонники этой теории считают, что септические агенты не провоцируют синдром непосредственно. Речь идет о повышении чувствительности организма.
Если бактерия или вирус воздействует достаточно долго, защитные силы дают сбой. Ослабляют позиции. Риск их неправильной работы повышается.
В конечном итоге, иммунная система атакует собственные клетки и ткани. Вызывает воспаление. В таком случае болезнь Кавасаки становится еще ближе к васкулиту.
Большая часть исследователей придерживается некоей синтетической теории. Все три механизма играют роль в этиологии. Наследственность и воздействие инфекции — вот основные виновники. Они в системе провоцируют расстройство.
Причины
Этиология болезни Кавасаки неизвестна, но эпидемиология и клинические проявления предполагают инфекционную природу или атипичный иммунный ответ на инфекцию у генетически предрасположенных детей. Аутоиммунный характер заболевания также возможен. У детей японского происхождения отмечается особенно высокая частота этого заболевания, но болезнь Кавасаки встречается во всем мире. В США диагностируют 3 000-5 000 случаев заболевания в год. Соотношение мужчин и женщин составляет примерно 1,5:1. Восемьдесят процентов пациентов младше 5 лет (пик приходится на 18-24 мес.). Случаи болезни у подростков, взрослых и детей младше 4 мес. редки.
Симптомы
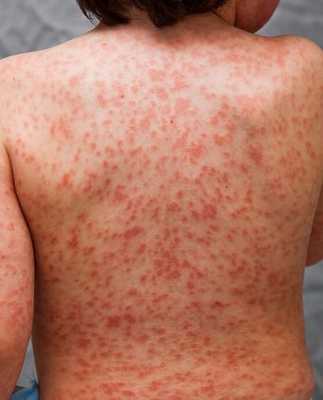
Кожные проявления болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей. Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
Поражения слизистых оболочек глаз и ротовой полости. У большинства заболевших болезнью Кавасаки в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
Поражение сердца и сосудов при болезни Кавасаки может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов с болезнью Кавасаки через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром наблюдается в 35% случаев болезни Кавасаки и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Увеличение шейных лимфоузлов. Почти в половине случаев. Симптом плохо заметен родителям ребенка. Обнаружить проявление может врач, при пальпации. В тяжелых случаях все понятно и так. Изменяется рельеф шеи. Возможен полноценный лимфаденит. Он проявляется агрессивно: скачками температуры тела, сильными болями в проекции узлов, местным покраснением и серьезным увеличением тканей в размерах. Их деформацией. Это крайне опасно.
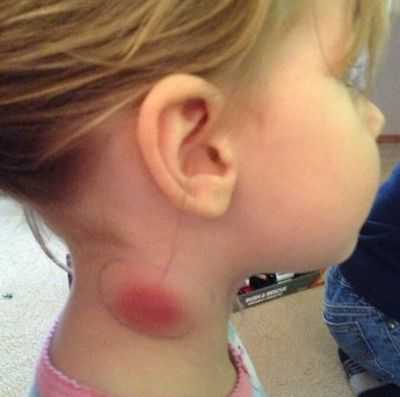
- Клинические критерии
- Динамика ЭКГ и эхокардиография
- Тестирование для исключения других заболеваний: общий анализ крови, СОЭ, С-реактивный белок, антинуклеарные антитела (AНA), ревматоидный фактор (РФ), альбумин, ферменты печени, посев мазка из зева и посев крови, анализ мочи, рентгенография органов грудной клетки
Диагноз болезни Кавасаки ставят на основании клинических критериев ( Критерии диагностики болезни Кавасаки). Подобные симптомы могут быть при скарлатине, стафилококковом эксфолиативном синдроме, кори, реакциях на медикаменты и ювенильном идиопатическом артрите. Менее распространенными являются лептоспироз и пятнистая лихорадка скалистых гор.
У некоторых детей с фебрильной температурой, которые имеют менее четырех из пяти диагностических критериев, все же развиваются осложнения, характерные для васкулита, в том числе, аневризмы коронарных артерий. У таких детей диагностируют так называемую атипичную (или неполную) форму болезни Кавасаки. Следует заподозрить атипичную форму БК и назначить проведение соответствующих анализов, если у ребенка ≥ 5-ти дней была лихорадка > 39 °C, а также при наличии ≥ 2-х из 5-ти критериев БК.
Лабораторные исследования не являются диагностическими, но могут быть сделаны для исключения других заболеваний. Пациентам обычно проводят полный анализ крови, определение антинуклеарных антител, ревматоидного фактора, СОЭ и посев мазка из горла и крови. Лейкоцитоз, часто с значительным увеличением незрелых клеток, обычно острый. Другие признаки включают умеренную нормоцитарную анемию, тромбоцитоз (≥ 450000/мкл) на 2-й или 3-й нед. болезни и повышенные СОЭ или С-реактивный белок. Тесты на антинуклеарные антитела, ревматоидный фактор и культуральные исследования отрицательные. Другие аномалии, в зависимости от вовлеченных органов, включают стерильную пиурию, повышение уровня печеночных ферментов, протеинурию, снижение уровня сывороточного альбумина и плеоцитоз ЦСЖ.
Важна консультация детского кардиолога. Для постановки диагноза необходимо проведение ЭКГ и эхокардиографии. Поскольку нарушения могут проявиться позже, эти исследования повторяют через 2-3 нед, 6-8 нед. и, по необходимости, через 6-12 мес. после начала заболевания. ЭКГ может выявить аритмии, снижение вольтажа или гипертрофию левого желудочка. Эхокардиография должна выявить аневризмы коронарных артерий, регургитацию сердечных клапанов, перикардит или миокардит. Коронарография иногда информативна у пациентов с аневризмами и аномальными результатами стресс-тестов.
Критерии диагностики болезни Кавасаки
| Диагноз ставят, если лихорадка длится ≥ 5 дней и выявлены 4 из следующих 5 критериев: |
| 1. Двусторонние неэкссудативные инъекции конъюнктивы |
| 2. Изменения губ, языка или слизистой оболочки полости рта (инъецирование, высыхание, растрескивание, красный малиновый язык) |
| 3. Изменения периферических отделов конечностях (отек, эритема, десквамация эпителия) |
| 4. Полиморфная экзантема на туловище |
| 5. Шейная лимфаденопатия (по крайней мере 1 узел ≥ 1,5 см в диаметре) |
Особенности лечения
- Высокие дозы внутривенного иммуноглобулина (ВВИГ)
- Высокие дозы аспирина
Опытный детский кардиолог, детский инфекционист или детский ревматолог должен назначать лечение или консультировать лечение детей с таким заболеванием. В связи с тем, что дети с атипичной формой болезни Кавасаки подвергаются высокому риску возникновения аневризм коронарных артерий, лечение не следует откладывать.
Терапию начинают как можно раньше, оптимально в течение первых 10 дней заболевания, с комбинации высоких доз ВВИГ (разовая доза 2 г/кг в течение 10-12 ч) и перорально высоких доз аспирина (АСК) - 20-25 мг/кг четыре раза в день. Дозы аспирина снижают до 3-5 мг/кг 1 раз/день после того, как у ребенка не отмечается фебрильная температура на протяжении 4-5 дней; некоторые специалисты предпочитают не продолжать применение высоких доз аспирина (АСК) до 14-го дня болезни.
Метаболизм аспирина (АСК) неустойчив во время острого периода болезни Кавасаки, что отчасти объясняет потребность в высоких дозах. Некоторые специалисты осуществляют контроль сывороточного уровня аспирина (АСК) во время терапии высокими дозами, особенно если терапия длится 14 дней и/или лихорадка сохраняется, несмотря на лечение внутривенными иммуноглобулинами.
У большинства пациентов развивается оживленный ответ в течение первых 24 ч терапии. Небольшая часть продолжает страдать от лихорадки в течение нескольких дней и требует повторного внутривенного введения иммуноглобулина. Альтернативная схема, которая может привести к несколько более медленному излечениюю, может быть полезна пациентам с сердечной недостаточностью, т. е. тем, кто не может переносить инфузию внутривенных иммуноглобулинов в объеме 2 г/кг; такая схема включает инфузию внутривенных иммуноглобулинов в объеме 400 мг/кг 1 раз/день в течение 4 дней (опять же в сочетании с высокими дозами аспирина). Эффективность терапии внутривенным иммуноглобулином/аспирином при ее применении через > 10 дней после начала заболевания неизвестна, но терапию все же следует проводить.
При отсутствии симптомов у ребенка на протяжении 4-5 дней, аспирин (АСК) по 3-5 мг/кг 1 раз/день следует продолжать в течение по крайней мере 8 нед. от начала заболевания, пока не будет завершен эхокардиографический контроль. При отсутствии аневризмы коронарных артерий и признаков воспаления (уровень СОЭ и содержание тромбоцитов в пределах нормы) применение аспирина (АСК) может быть прекращено. Из-за наличия антитромботического эффекта аспирин (АСК) применяют у детей с аномалиями коронарных артерий постоянно. Детям с гигантскими аневризмами коронарных артерий может потребоваться дополнительная терапия антикоагулянтами (например, варфарином, антитромботическими препаратами).
У детей, получающих терапию внутривенным иммуноглобулином, может быть снижена скорость иммунного ответа на живые вирусные вакцины. Поэтому прививки против кори, паротита и краснухи, как правило, должны быть отложены на 11 месяцев после окончания терапии внутривенным иммуноглобулином и вакцинация против ветряной оспы также должна быть отложена ≥11 мес. Если риск заражения корью высок, вакцинацию можно провести, но ревакцинация должна быть проведена позднее 11 месяц
У детей, длительно принимающих аспирин во время вспышек гриппа или ветряной оспы, существует небольшой риск развития синдрома Рейе; таким образом, ежегодная вакцинация против гриппа особенно важна для детей (≥ 6 мес.), получающих длительную терапию аспирином. Кроме того, родители детей, получавших аспирин (АСК), должны быть проинструктированы о необходимости сразу же связаться с врачом, если ребенок контактировал с больным гриппом или ветряной оспой или у него появились симптомы этих заболеваний. Можно рассмотреть временное прекращение терапии аспирином (АСК) (с заменой на дипиридамол для детей с выявленной аневризмой).
Осложнения
Со стороны сердца и сосудов: миокардит, поражение сердечных клапанов, аневризмы артерий, инфаркт миокарда.
Со стороны других органов: диарея, асептический менингит, гангрена мягких тканей, артрит, холецистит с затруднением прохождения желчи по протокам, отит и др.
Прогноз
Несмотря на вероятность развития осложнений, прогноз при этой патологии благоприятный. При своевременно начатом лечении выздоровление наступает через 6-10 недель. Без лечения смертность может достигать 1%.
Длительная лихорадка увеличивает риск со стороны сердца. Смерть наступает наиболее часто в результате сердечно-сосудистых осложнений: от инфаркта, тромбоза, реже - миокардита с тяжелой сердечной недостаточностью и может быть внезапной и непредсказуемой: более 50% случается в течение 1 месяца от начала заболевания, 75% - в течение 2 месяцев, и 95% - в течение 6 месяцев, однако может произойти и 10 лет спустя. Эффективная терапия уменьшает острые симптомы и, самое главное, снижает частоту аневризм коронарных артерий с 20% до менее, чем 5%.
При отсутствии ишемической болезни сердца прогноз для полного выздоровления хороший. Примерно две трети коронарных аневризм подвергаются регрессу в течение 1 года, но неизвестно, сохраняется ли остаточный стеноз коронарных артерий. Гигантские аневризмы коронарных артерий подвергаются регрессу с меньшей вероятностью и требуют более интенсивного наблюдения и лечения.
Читайте также:
- Тромбофлебит: лечение, симптомы и причины тромбофлебита нижних и верхних конечностей
- УЗИ при геморрагической кисте яичника
- Анемия вследствие нарушения всасывания железа. Причины нарушения всасывания железа.
- Статьи по отравлению лекарствами от аритмии (антиаритмиками)
- Травмы марафонского бега. Травмы спорта связанного с греблей
