Случай успешного лечения периодонтита с симптомами гайморита без привлечения ЛОРа
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Мужчина обратился в частную стоматологическую клинику, чтобы заменить мостовидный протез нижних центральных резцов, который установили 8 лет назад.
Жалобы
Пациент считал, что протез не справляется со своими функциями и визуально плохо выглядит. Кроме того, при общем переохлаждении у мужчины немного опухала десна в области передних нижних зубов, что вызывало дискомфорт. При этом боль он не испытывал.
Анамнез
Зубы стали разрушаться более 10 лет назад. В другой клинике пациенту пролечили и запломбировали корневые каналы, после чего установили протез из металлокерамики.
ВИЧ-инфекцией, гепатитом и венерическими болезнями не болел. Аллергологический анамнез не отягощён. Признаков онкопатологии в полости рта не было.
Обследование
При внешнем осмотре лицо симметричное, нормального цвета. При прощупывании регионарные лимфатические узлы не увеличены и безболезненные. Рот открывался нормально. Прикус фиксированный.
Нижние центральные резцы 31 и 41 были под коронкой. Пломбы со стороны языка неправильно прилегали и изменились в цвете. Под ними обнаружили кариес в пределах внутренней ткани зуба, а в полости — пломбировочный материал. В устьях корневых каналов также выявили плотный пломбировочный материал, предположительно цемент. Реакция на холод и простукивание безболезненно.
Случай успешного лечения хронического периодонтита
Над описанием клинического случая, представленного доктором Панькиной Светланой Юрьевной, работали литературный редактор Елизавета Цыганок , научный редактор Сергей Федосов и шеф-редактор Маргарита Тихонова
Вступление
В мае 2020 года в стоматологическую клинику обратился 25-летний мужчина с жалобой на дискомфорт в области правого верхнего моляра (1.6).
Пациент рассказал, что неприятные ощущения появлялись при приёме твёрдой пищи. На повреждённом зубе также был скол.
Больной уже лечил этот моляр от кариеса в другой клинике, но не мог сказать, сколько лет прошло с тех пор.
Мужчина находился в ясном сознании, был спокоен. Конфигурация лица не нарушена, кожа нормального цвета, лимфатические узлы в норме, височно-нижнечелюстной сустав без патологических изменений: рот открывался полностью. Слизистая оболочка полости рта бледно-розовая и увлажнённая, прикус неправильный.
Осмотр поражённого зуба выявил кариес и несостоятельную пломбу, край которой прилегал неправильно. Прощупывание слизистой оболочки в области верхушки корня, как и зондирование зуба, безболезненно, простукивание моляра слабо болезненное.
Реакции на холод не было. При электроодонтодиагностике (ЭОД) зуб реагировал на ток выше 100 мкА, что говорит о возможном периодонтите.
Диагноз
Лечение
- зуб обезболили с помощью Ультракаина Д-С форте (1,7 мл) и изолировали рабочее поле латексной пластиной (коффердамом);
- сняли старую пломбу и удалили кариес;
- очистили корневые каналы от рыхлого пломбировочного материала, механически и медикаментозно их обработали;
- наложили лекарственную повязку, содержащую кальций;
- герметично закрыли коронковую часть зуба временным пломбировочным материалом Дентин-порошок.
- изолировали рабочее поле коффердамом;
- сняли временную пломбу и повторно обработали корневые каналы;
- закупорили их системой Thermafil+ АН+;
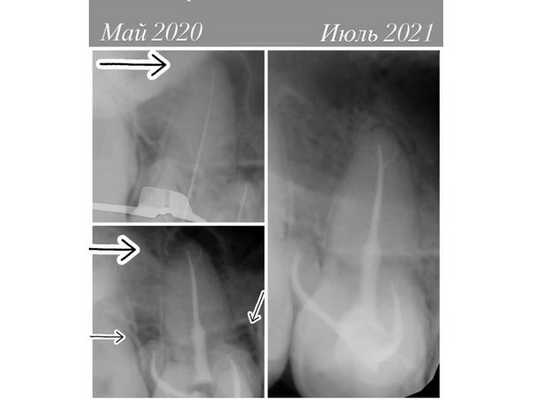
- сделали рентген-снимок, который показал, что корневые каналы запломбированы однородно до физиологической верхушки;
- обработали зуб, чтобы стоматологические материалы лучше крепились к дентину;
- восстановили анатомическую форму зуба светоотверждаемым композитным материалом, отшлифовали и отполировали.
Пациенту рассказали, как правильно чистить зубы и язык, и подобрали средства для гигиены. Через полгода он должен был прийти на профилактический осмотр.
В июле 2021 года рентген показал, что разрушение костной ткани у верхушек корней зуба 1.6 уменьшилось. Мужчина отметил, что чувствует себя хорошо, боль прошла. Корневые каналы были качественно закупорены, анатомическая форма и функции зуба восстановлены.
Заключение
Сложность этого клинического случая заключалась в правильной постановке диагноза. Для этого потребовались дополнительные методы обследования. Однако при адекватном лечении у болезни, как правило, благоприятный прогноз. После терапии следует проходить профилактический осмотр и делать рентген каждые полгода.
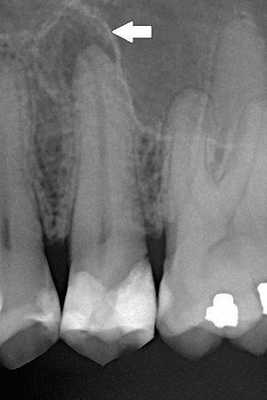
Случай успешного лечения периодонтита с обширным очагом разрушения окружающих тканей
К врачу-стоматологу обратился пациент с жалобами на периодические ноющие боли зуба и дискомфорт при приёме пищи.
Дискомфорт усиливался при смыкании зубов и приёме пищи. Обезболивающие и противовоспалительные препараты помогали на некоторое время, но когда их действие прекращалось, боль становилась сильнее.
Зуб 2.6, на который жаловался пациент, впервые лечили около 15 лет назад, но оно всё равно периодически беспокоил (примерно 2-3 раза в год). Со временем зуб стал болеть чаще.
При внешнем осмотре изменений нет: лицо симметричное, рот открывается свободно, кожа нормальной окраски, лимфатические узлы не пальпируются (прощупываются).
В полости рта: больной зуб под пломбой, цвет коронковой части изменён, перкуссия (постукивание) болезненна. В области верхушек корней видно покраснение и отёк десны со стороны щеки. При пальпации десны возникает боль.
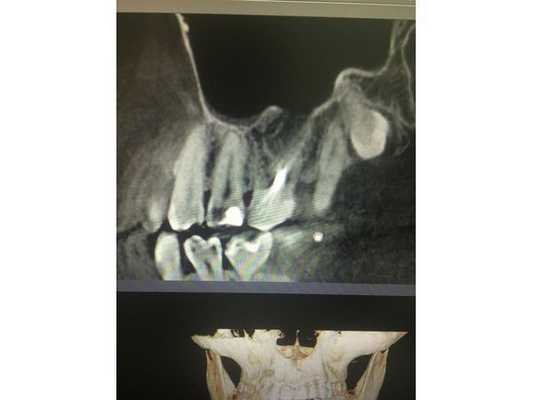
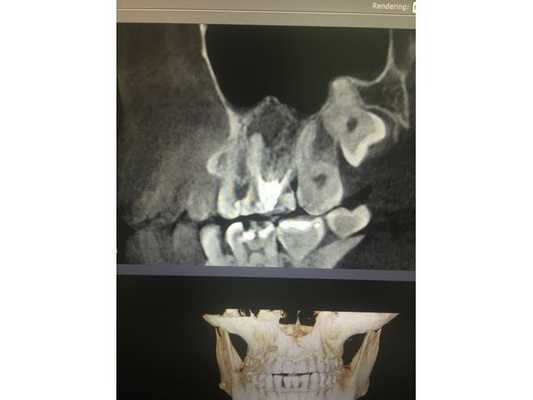
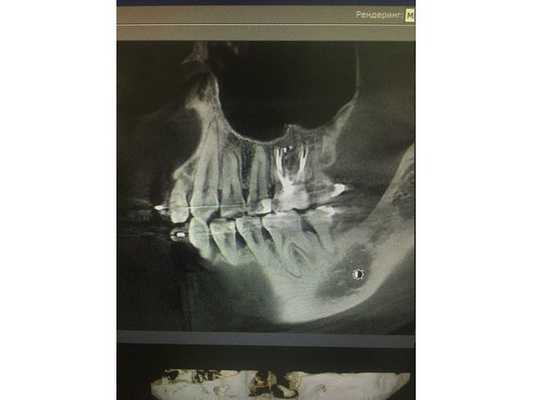
По данным компьютерной томограммы, в зубе три канала, тень пломбировочного материала определяется на всём протяжении каналов в виде непрерывной линейной структуры, рентгенологически верхушки корней зуба обтурированы, т. е. закрыты.
Обнаружен дополнительный канал со стороны щеки, содержимое канала не просматривается. В области нёбного канала видна тень металлической плотности, по конфигурации она соответствует анкерному штифту.
В области верхушек корней визуально определяется деструкция (разрушение) кости без чётких контуров. Плотность участка разрушения снижена, характерный костный рисунок частично сохранён. Область разрушения частично затрагивает альвеолярную бухту гайморовой пазухи. Кортикальная пластинка, отделяющая гайморову пазуху от зубов, в проекции деструкции прослеживается фрагментарно.
- Под анестезией пациенту удалили зубные отложения и отполировали поверхность зуба циркулярной щёткой и пастой «Детартрин».
- Установили на зуб изоляционную систему, которая отделяет рабочую область врача от остальной полости рта.
- Препарировали зуб (удалили поражённые ткани) и сформировали кариозную полость.
- С помощью дентального микроскопа извлекли анкерный штифт.
- Распломбировали каналы и измерили их длину. Обнаружили дополнительный канал.
- Каналы обработали и запломбировали. На контрольном рентгеновском снимке видно, что корневые каналы запломбированы на всём протяжении.
- В нёбный канал установили титановый штифт соответствующего размера.
- Восстановили анатомическую и функциональную целостность зуба, затем его отшлифовали и отполировали.
После лечения пациенту рекомендовали проконсультироваться у стоматолога-ортопеда и пародонтолога. Также дали рекомендации по профилактике заболеваний зубов.
В течение двух лет пациент приходил на контрольные осмотры и делал визиографические исследования. Они позволяли оценивать, как восстанавливается кость в зоне деструкции.
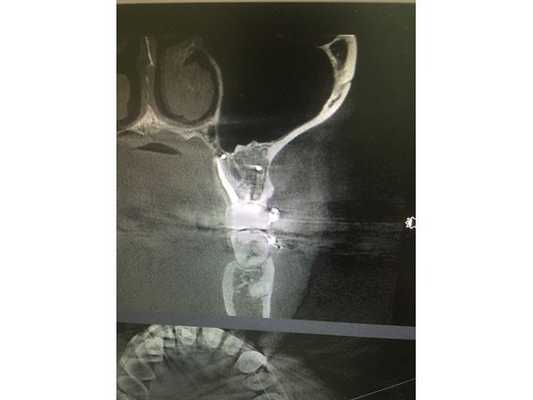
Через два года после лечения сделали контрольную компьютерную томографию. Кость вокруг корня зуба полностью восстановилась. Обострений, боли и дискомфорта после лечения пациент не отмечал.
Этот случай доказывает, что для точной диагностики, анализа анатомических особенностей пациента, постановки диагноза и выбора правильной тактики лечения необходимо проводить компьютерную томографию и применять стоматологический микроскоп. Это позволяет избежать негативных последствий как в ходе лечения, так и в отдалённые сроки.
Периодонтит - симптомы и лечение
Что такое периодонтит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова Владимира Игоревича, стоматолога со стажем в 17 лет.
Над статьей доктора Козлова Владимира Игоревича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
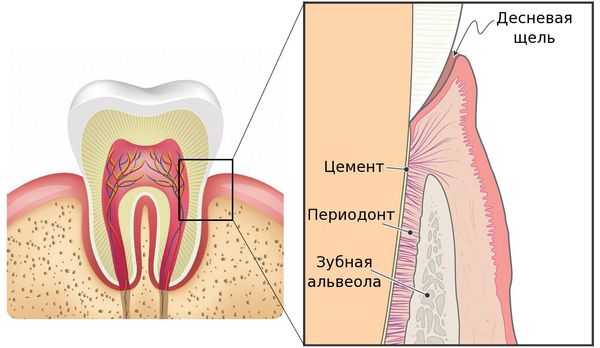
Периодонтит — это заболевание, вызванное бактериями, травмой или лекарственными препаратами, в результате которого происходит воспаление комплекса соединительной ткани (периодонта), расположенной между цементом зуба и зубной альвеолой. [9] [20]
В общей структуре стоматологических заболеваний периодонтит встречается во всех возрастных группах пациентов и составляет 25-30% от общего числа обращений в стоматологические учреждения. [3]
В зависимости от причин возникновения выделяют три типа периодонтита:
- Травматический периодонтит — может развиться как при однократном сильном механическом воздействии (ушиб, удар, попадание косточки), так и при неоднократных небольших механических повреждениях (например, при постоянном откусывании нитей швеёй).
- Медикаментозный периодонтит — возникает в результате выхода сильнодействующих препаратов из корневого канала в ткани периодонта (например, когда в зубе было оставлено лекарство, а следующий приём состоялся позже, чем это было показано по инструкции безопасного периода нахождения препарата в канале). [11]
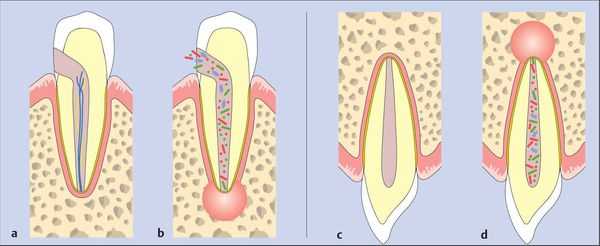
Пути инфицирования тканей периодонта:
- внутризубной — выход токсинов и бактерий через систему корневого канала после инфицирования пульпы и её некротизации в ткани периодонта;
- внезубной — переход воспаления из окружающих тканей (остеомиелит, остит, гайморит, пародонтит и т. д.).
Крайне редко возможно инфицирование тканей периодонта гематогенным (через кровь) и лимфогенными путями.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы периодонтита
Проявления заболевания напрямую зависят от его формы.
Хронические формы периодонтита в большинстве случаев протекают бессимптомно и выявляются во время рентгенологического исследования либо при обострении.
Признаки острого периодонтита и обострения его хронической формы:
- боль в зубе (причём чаще всего можно точно указать, какой именно зуб болит) — в начале заболевания боль слабо выраженная, ноющая, но позднее она становится более интенсивной, рвущей и пульсирующей;
- боль при жевании и прикосновении к зубу;
- чувство "выросшего зуба" — ощущение, что зуб стал длиннее других и первым смыкается с зубами-антагонистами;
- наличие большой кариозной полости в больном зубе или его предшествующее лечение по поводу глубокого кариеса или пульпита;
- иногда возникает отёк мягких тканей в области поражённого зуба — связано с выходом воспалительного экссудата (жидкости) из очага, находящегося в периодонте, в поднадкостничное пространство или мягкие ткани;
- открытие свищевого хода, чаще всего располагающегося на десне в проекции корня поражённого зуба (может возникнуть при обострении хронического периодонтита);
- отсутствие реакции больного зуба на холодное, горячее, сладкое или кислое;
- возможная подвижность зуба, связанная с инфильтрацией периодонта.
Патогенез периодонтита
Острый верхушечный периодонтит
После повреждения периодонта по одной из указанных выше причин возникает кратковременный интенсивный тканевый ответ. Этот процесс сопровождается клиническими симптомами острого периодонтита. [7]
Ответ ткани, как правило, ограничен периодонтальной связкой. Он приводит к типичным нервно-сосудистым реакциям воспаления, которые проявляются гиперемией (переполнением кровью), застоем сосудов, отёком периодонтальной связки и экстравазацией (вытеканием в ткани) нейтрофилов. Поскольку целостность кости, цемента и дентина ещё не нарушена, периапикальные изменения на этом этапе не обнаруживаются при рентгенологическом исследовании.
Если воспаление было вызвано неинфекционными раздражителями, то поражение может исчезнуть, а структура апикального периодонта восстанавливается. [13] [14]
Когда происходит инфицирование, нейтрофилы не только борются с микроорганизмами, но также выделяют лейкотриены и простагландины. Первые привлекают больше нейтрофилов и макрофагов в область поражения, а вторые активируют остеокласты — клетки, участвующие в разрушении костной ткани. Так, через несколько дней кость, окружающая периодонт, может резорбироваться (раствориться), тогда в области верхушки корня рентгенологически обнаруживается расширение периодонтальной щели. [15]
Нейтрофилы погибают в месте воспаления и высвобождают из своих гранул ферменты, которые вызывают разрушение внеклеточных матриксов и клеток. Такое "расщепление" тканей предотвращает распространение инфекции в другие части тела и обеспечивает пространство для проникновения защитных клеток.
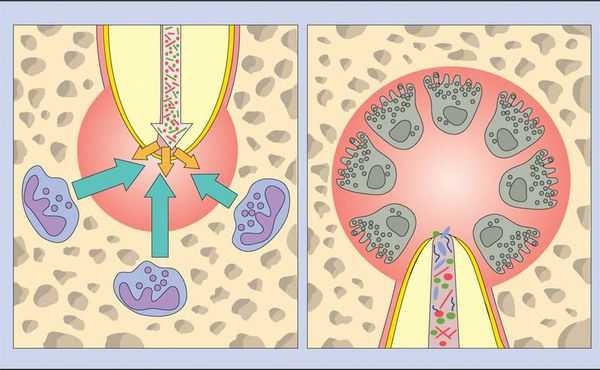
Во время острой фазы макрофаги также появляются в периодонте. Они продуцируют провоспалительные и хемотаксические (аллергические) цитокины. Эти молекулы усиливают местный сосудистый ответ, разрушение кости и деградацию внеклеточных матриц, а также могут заставить гепатоциты повысить выработку белков острой фазы.
Острый первичный периодонтит имеет несколько возможных исходов:
- самопроизвольное заживление;
- дальнейшее усиление и распространение в кости (альвеолярный абсцесс);
- выход наружу (образование свищей или синусового тракта);
- хронизация процесса. [19]
Хронический периодонтит
Длительное присутствие микробных раздражителей приводит к сдвигу в сторону макрофагов, лимфоцитов (Т-клеток) и плазматических клеток, которые инкапсулировуются в коллагеновой соединительной ткани.
Провоспалительные цитокины (клетки иммунной системы) являются мощными стимуляторами лимфоцитов. Активированные Т-клетки продуцируют множество цитокинов, которые снижают выработку провоспалительных цитокинов, что приводит к подавлению процесса разрушения кости. Напротив, полученные из Т-клеток цитокины могут одновременно усиливать выработку факторов роста соединительной ткани, что оказывает стимулирующее и пролиферативное воздействие на фибробласты и микроциркуляторное русло.
Возможность подавления деструктивного процесса объясняет отсутствие или замедленную резорбцию кости и восстановление коллагеновой соединительной ткани во время хронической фазы заболевания. Следовательно, хронические поражения могут оставаться бессимптомными в течение длительного времени без существенных изменений на рентгенограмме. [21]
Равновесие, существующее в периодонте, может быть нарушено одним или несколькими факторами, например, микроорганизмами, «размещёнными» внутри корневого канала. Они продвигаются в периодонт, и поражение самопроизвольно становится острым с повторным появлением симптомов.
В результате во время этих острых эпизодов микроорганизмы могут быть обнаружены в костной ткани, окружающей периодонт, с быстрым увеличением рентгенологических проявлений. Эта рентгенографическая картина обусловлена разрушением апикальной кости, которое происходит быстро во время острых фаз и относительно неактивно на протяжении хронического периода. Следовательно, прогрессирование заболевания не является непрерывным, а происходит прерывистыми скачками после периодов "стабильности".
Цитологические исследования показывают, что около 45% всех хронических периодонтитов эпителизированы. Когда эпителиальные клетки начинают разрастаться, они могут делать это во всех направлениях случайным образом, образуя неправильную эпителиальную массу, в которую попадают сосудистая и инфильтрированная соединительная ткань. При некоторых поражениях эпителий может врастать во вход корневого канала, образуя пломбоподобное уплотнение на апикальном отверстии.
Классификация и стадии развития периодонтита
Классификация периодонтитов главным образом отображает причину воспаления, и что именно происходит в тканях пародонта. Самой распространённой классификацией, используемой на практике, является классификация И.Г. Лукомского: [17]
- Острый верхушечный (апикальный) периодонтит:
- серозный;
- гнойный.
- Хронический верхушечный (апикальный) периодонтит:
- фиброзный;
- гранулирующий;
- гранулематозный.
- Обострение хронического периодонтита.
Также при постановке диагноза используется классификация по МКБ-10:
K04.4 Острый апикальный периодонтит пульпарного происхождения:
K04.5 Хронический апикальный периодонтит:
- апикальная или периапикальная гранулема;
- апикальный периодонтит БДУ.
K04.6 Периапикальный абсцесс с полостью:
- зубной (дентальный) абсцесс с полостью;
- дентоальвеолярный абсцесс с полостью.
K04.7 Периапикальный абсцесс без полости:
- зубной (дентальный) абсцесс БДУ;
- дентоальвеолярный абсцесс БДУ;
- периaпикальный абсцесс БДУ.
K04.8 Корневая киста:
- апикальная (периодонтальная) киста;
- периaпикaльная киста;
- остаточная корневая киста.
Осложнения периодонтита
Осложнения периодонтита зависят от причинного зуба, локализации воспалительного очага, формы и стадии заболевания. Условно можно разделить все осложнения на несколько групп. [8]
Осложнения, вызванные распространением инфекции из периодонтального очага:
- Одонтогенный периостит — распространение воспалительного процесса на надкостницу альвеолярного отростка и тела челюсти из периодонтального (одонтогенного) очага.
- Одонтогенный абсцесс — формирование ограниченного полостного гнойного очага, возникающего в результате гнойного расплавления подслизистой, подкожной, межмышечной, межфасциальной клетчатки, лимфоузлов, мышечной ткани или кости. Формирование абсцессов преимущественно происходит в околочелюстных мягких тканях.
- Одонтогенная флегмона — формирование разлитого гнойного воспаления клетчатки, расположенной под кожей, слизистой оболочкой, между мышцами и фасциями.
- Одонтогенный гайморит — формирование воспаления в гайморовой пазухе, вызванное распространением инфекции из периодонтального (одонтогенного) очага.
- Одонтогенный лимфаденит — формирование воспаления в регионарных лимфатических узлах, вызванного распространением инфекции из периодонтального (одонтогенного) очага.
- Одонтогенный остеомиелит — гнойное воспаление челюстной кости (одновременно всех её структурных компонентов) с развитием участков остеонекроза.
Осложнение, вызванное деструктивными изменениями в перерадикулярной кости:
- Вторичная адентия — потеря одного или нескольких зубов, причиной которой служит разрушение костной ткани, окружающей корень зуба, препятствующее дальнейшему функционированию такого зуба.
Осложнение, вызванное формированием свищевого хода:
- Кожные свищи — образование свищевого хода, открывающегося на поверхность кожи.
Диагностика периодонтита
Диагностика периодонтита проводится на основании жалоб пациента, анамнеза заболевания, оценки общесоматического статуса, осмотра головы и шеи, полости рта, зуба, его перкуссии, зондирования и термопробы, электроодонтодиагностики (ЭОМ) и рентгенологического исследования. [10]
ЭОМ — это метод стоматологического исследования, основанный на определении порогового возбуждения болевых и тактильных рецепторов пульпы зуба при прохождении через неё электрического тока.
Диагностические признаки острого периодонтита:
Диагностические признаки хронического периодонтита:
Диагностические признаки обострения хронического периодонтита
Чаще всего клиническая картина соответствует острому периодонтиту, за исключением того, что всегда рентгенологически выявляются изменения в тканях периодонта, характерные для той или иной формы периодонтита. [12]
Лечение периодонтита
Лечение периодонтита направлено на устранение причин, механизмов и проявлений заболевания. Методы лечения бывают терапевтическими, хирургическими и комбинированными.
Терапевтическое лечение
Данный метод лечения нацелен на устранение патогенной микрофлоры, находящейся в эндодонте — комплексе поражённых тканей, включающем пульпу и дентин, которые связаны между собой морфологически и функционально. Поэтому иначе такое лечение называют эндодонтическим. [16]
Этапы эндодонтического лечения:
- адекватное обезболивание;
- изоляция зуба или нескольких зубов, в которых будут проводится манипуляции, от полости рта;
- создание эндодонтического доступа (иссечение твёрдых тканей зуба или пломбировочного материала, закрывающих доступ в систему корневого канала;
- прохождение и определение длинны корневого канала (это длинна от устья до верхушки корня);
- создание корневого канала определённого диаметра и формы;
- введение в корневой канал лекарственных препаратов;
- пломбирование корневого канала;
- восстановление анатомии и функции зуба с помощью пломбировочного материала или ортопедической конструкции.

Хирургическое лечение
К оперативному лечению прибегают только в случаях неэффективности или невозможности терапевтического лечения.
К хирургическим методам лечения относятся:
- удаление части корня зуба (резекция) — позволяет сохранить зуб, даже если у верхушки корня присуствовала киста;
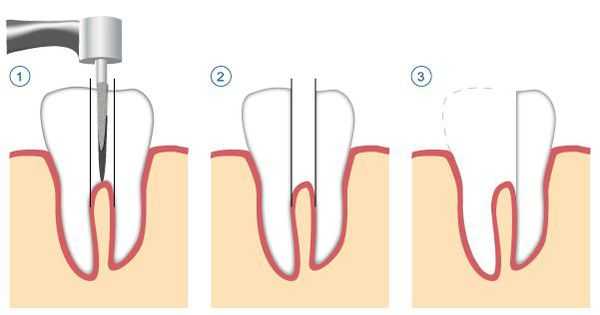
- удаление зуба целиком, с последующим замещением утраченного зуба.
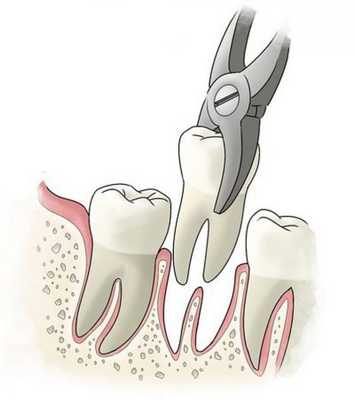
Прогноз. Профилактика
Течение и прогноз периодонтита, безусловно, зависят от своевременности обращения к стоматологу и качества проведенного им лечения. При эффективном лечении каналов происходит восстановление участка разрушенной кости, и зуб сохраняет свои функциональные свойства. При несвоевременном обращении пациента или безуспешном лечении высока вероятность потери зуба, а осложнения хронического периодонтита могут представлять серьёзную угрозу здоровью и жизни.
Для профилактики периодонтита необходимо тщательно ухаживать за полостью рта, регулярно проводить осмотры у врача-стоматолога и своевременно лечить одонтогенные очаги инфекции, такие как кариес и пульпит. [2] [5] [6]
Одонтогенный гайморит
Одонтогенный гайморит - это воспаление слизистой оболочки гайморовой пазухи в результате проникновения патогенной зубной флоры внутрь пазухи.
4.14 (Проголосовало: 14)
- Что такое одонтогенный гайморит?
- Почему может возникнуть одонтогенный гайморит
- Симптомы
- Осложнения
- Диагностика
- Лечение
- Профилактика
- Видео: 3 самых распространенных мифов про гайморит
Что такое одонтогенный гайморит?
Одонтогенный гайморит - это воспаление слизистой оболочки гайморовой пазухи в результате проникновения в нее патогенной зубной флоры.
Почему может возникнуть одонтогенный гайморит
При проникновении инфекции в гайморовую пазуху возникает воспаление ее слизистой оболочки или гайморит.
Есть два пути проникновения инфекции:
Одонтогенный гайморит чаще всего развивается медленно на фоне хронической инфекции в области корня зуба. В результате хронического воспаления в области корня образуется киста, которая разрушает барьер между пазухой и зубом. Патогенные микробы постепенно проникают в слизистую оболочку пазухи, вызывая ее воспаление.
Также одонтогенный гайморит может возникнуть в результате действий стоматолога. Нередко после удаления верхнего зуба может нарушиться тонкий барьер между пазухой и полостью рта. В результате этого возникают ворота для проникновения зубной инфекции. В данном случае ключевое значение имеют анатомические особенности пациента с тонкой костной перегородкой между пазухой и корнем зуба или ее полным отсутствием.
Инфекция может проникать при чистке каналов и их пломбировании. В некоторых случаях, пломбировочный материал попадает внутрь пазухи, вызывая образование грибкового синусита, а содержащийся в пломбировочном материале цинк способствует росту плесневых грибов (Аспергилл, Мукора). Также одонтогенный гайморит может развиться после процедуры синус лифтинга и установки зубных имплантатов в верхнюю челюсть.
Симптомы
На начальной стадии одонтогенный гайморит может протекать практически бессимптомно, затем возникает заложенность носа, ощущение неприятного запаха в носу. В период обострения обычно появляются гнойные выделения из носа с неприятным запахом, появляются лицевые и головные боли, общая слабость, повышается температура тела.
Осложнения
При одонтогенном гайморите возникает хронический воспалительный процесс. В пазухе появляется зубная микрофлора, не типичная для верхних дыхательных путей, которая может разрушить костную ткань. В связи с тем, что околоносовые пазухи имеют контакт с глазницей и головным мозгом, одонтогенный гайморит может приводить к тяжелым осложнениям:
- внутриглазничным (флегмона орбиты, офтальмит, неврит глазного нерва);
- внутричерепным (менингит, энцефалит, абсцесс головного мозга).
Поэтому при малейшем подозрении на данное заболевание необходимо обращение к врачу.
Диагностика
Основную роль в постановке диагноза играет компьютерная томография околоносовых пазух и верхней челюсти. На КТ снимках, в зависимости от процесса, может просматриваться разрушение костной ткани в области дна пазухи, разрежение костной ткани вокруг корня причинного зуба, разрастание слизистой оболочки пазухи. Визуализируются инородные тела (корень зуба, фрагмент зуба, пломбировочный материал, материал для синуслифтинга) в просвете пазухи.
Для лечения одонтогенного гайморита требуется комплексный подход. Как правило, в лечении необходимо одновременное участие отоларинолога и стоматолога. Изолированная антибактериальная и консервативная терапия приводят только к временному облегчению состояния и снятию остроты процесса.
Для полного выздоровления требуется устранить очаг инфекции - удалить или лечить причинный зуб с одновременной санацией воспаленной пазухи.
Профилактика
Для того чтобы избежать заболевания, нужно регулярно осматриваться у стоматолога и лора, своевременно лечить заболевания зубов и лор-органов.
Видео: 3 самых распространенных мифов про гайморит
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас. Мы работаем круглосуточно в Москве.
Читайте также:
- Длительность течения рака толстой кишки. Множественный рак толстой кишки при полипозе
- Хронический абсцесс легкого. Механизмы развития хронического абсцесса легкого
- Механизмы действия блокады межреберных нервов. Показания к блокаде межреберных нервов
- Палеоспинальный путь передачи боли. Палеоспиноталамический путь боли
- Открытый артериальный проток. Гемодинамика при открытом Боталловом протоке
