Статистические рассчеты фетометрии. Определение срока беременности
Добавил пользователь Morpheus Обновлено: 28.01.2026
В разделе консультации очень часто возникают вопросы наших посетительниц относительно того, что означают те или иные буквенные обозначения (аббревиатуры) в протоколах узи и каковы их нормальные значения. В этой главе мы постепенно будем публиковать информацию об общепринятых терминах и приводить нормальные размеры измерений при различных сроках беременности. Вы можете самостоятельно сравнить все эти показатели, сделать вывод о том, в норме ли они находятся и что значит то или иное заключение. Если же у Вас возникли вопросы, мы можем ответить на них в нашем разделе консультации.
Наиболее распространенные сокращения в протоколах узи при беременности:
- ДПХ -диаметр полости хориона, он же обозначается как ПЯ -плодное яйцо
- КТР - копчиково - теменной размер (расстояние от макушки до копчика)
- БПД (БПР) - бипариетальный диаметр (бипариетальный размер) - расстояние между максимально отдаленными точками теменных бугров головки плода
- ЛЗД (ЛЗР) - лобно-затылочный диаметр (лобно-затылочный размер) - расстояние между лбом и затылком головки плода
- ОГ - окружность головы
- ПДЖ - поперечный диаметр живота
- СДЖ(ПЗДЖ) - сагиттальный размер живота (передне-задний диаметр живота)
- ОЖ - окружность живота
- ДБ - длина бедра (бедренной кости)
- Б.берц.кость - длина большеберцовой кости
- М.берц.кость - длина малоберцовой кости
- ДП - длина плеча (плечевой кости)
- Луч.кость - длина лучевой кости
- Локт.кость - длина локтевой кости
Эти и другие измерения называются фетометрией. Фетометрия является инструментом оценки темпов роста плода, симметричности скелета и соответствия его сроку беременности. На основе данных фетометрии формируется прогноз относительно длины и массы тела плода.
Таблица: данные фетометрии в различных сроках беременности (длина указана в миллиметрах, недели считаются от первого дня последней менструации).
Данные приведены из руководства: Эберхард Мерц «Ультразвуковая диагностика в акушерстве и гинекологии».
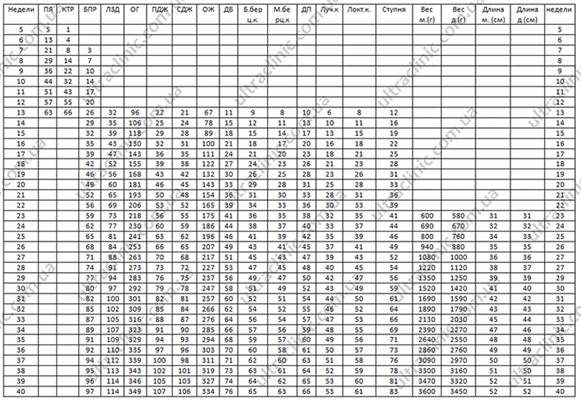
Данные цифры являются средними показателями. Незначительные колебания допустимы как в сторону увеличения, так и в сторону уменьшения значений. Важную роль в оценке формирования плода оказывает соответствие всех частей скелета определенному сроку беременности.
Что такое фетометрия плода — таблица показателей нормы по неделям беременности
Фетометрия плода — это определение его размеров на разном сроке беременности при помощи УЗИ. С применением этого метода диагностики можно вовремя обнаружить нарушения во внутриутробном развитии ребенка.

Что такое фетометрия
Это совершенно безопасный для здоровья метод диагностики на всех сроках вынашивания. В его основе лежит применение ультразвуковых волн, не имеющих отрицательных последствий для матери и будущего ребенка.
Фетометрия плода не причиняет болевых или неприятных ощущений, не нарушает целостность кожи и слизистой оболочки. Делать ее можно неограниченное количество раз.
На протяжении всего периода беременности фетометрию плода проводят трижды, по одному разу на каждый триместр.
- В 1 триместре, на 11-12 неделе, определяется предполагаемая дата появления ребенка на свет. При обследовании крайне важно исключить хромосомные аномалии и существенные пороки в развитии плода. Особое внимание нужно обратить на КТР (копчико-теменной размер) и ОЖ (окружность живота). Также измеряется толщина воротникового пространства и длина носовой кости.
- Во 2 триместре, на 20-22 неделе, проверяется отсутствие нарушений во внутриутробном развитии. Измеряются бипариетальный размер головы, КТР, окружность головы (ОГ), живота, лобно-затылочный размер. При этом исследовании уже можно узнать пол ребенка.
- В 3 триместре, на 32—33 неделе, проверяется самочувствие ребенка, измеряются окружность головы и живота. Дополнительно специалист по ультразвуковой диагностике определяет симметричность развития конечностей, вес, рост плода. С помощью этих показателей выбирают способ родов — естественным путем или с помощью кесарева сечения. Второй способ предпочтительнее при крупных размерах плода, если у матери первая беременность или узкий таз.
Подготовка и проведение исследования
УЗИ и фетометрия плода проводятся одинаково. Существует 2 варианта процедуры:
- трансвагинальный, когда датчик в специальном презервативе проходит через родовые пути;
- трансабдоминальный, когда исследование проводят через переднюю брюшную стенку, на кожу которой наносится особый гель.
В первом случае предварительная подготовка не нужна. Во втором, если фетометрию проводят на ранних сроках, мочевой пузырь должен быть полным. Для очистки кожи от проводящего ультразвуковые волны геля лучше взять с собой пеленку или полотенце.
Обязательно к просмотру видеообзор по данной теме:
Что показывает обследование
Главными фетометрическими показателями являются:
- ОЖ — обхват или окружность живота. Если масса тела ребенка более 4 кг, этот показатель не измеряется. По окружности живота можно определить, насколько сформированы внутренние органы.
- КТР — копчико-теменной размер. Это длина тела плода за исключением величины головы. Этот показатель позволяет установить точный срок беременности.
- БПР — бипариетальный размер, или обхват головы. Он измеряется от одного виска до другого. С его помощью можно наблюдать, как формируется головной мозг.
- Длина бедра (ДБ) плода — это то, что позволяет определить состояние скелета и проблемы с суставами.
- ДГК — диаметр грудной клетки. Имеет значение только до 23 недели беременности.
- ДБК — длина берцовой кости.
- СДЖ — сагиттальный диаметр живота, то есть в передне-заднем направлении.
- МРМ — межполушарный размер мозжечка. Определяется он при помощи горизонтального сканирования головы на уровне 4 желудочка мозга.
- ПВП, или предполагаемый вес тела плода. Для избежания ошибок при фетометрии плода расчет указанной величины производится по различным формулам. Для определения ПВП необходимы некоторые величины — высота стояния дна матки, окружность живота.
Дополнительно читайте статью о том, что такое ТВП плода.
Что такое ИАЖ на УЗИ при беременности
Индекс амниотической жидкости (ИАЖ) позволяет определить количество околоплодных вод. Рассчитать его можно объективным и субъективным способом.
- При использовании объективного способа матку сканируют в поперечном и продольном сечении и отмечают объем амниотической жидкости. Большой объем вод на фетометрии между передней стенкой живота и плодом указывает на многоводие.
- При применении субъективного способа матку условно делят на 4 квадранта и измеряют максимальный верхний карман в каждом из них. Из сложения всех значений получают индекс амниотической жидкости.
Нормы фетометрии плода по неделям:
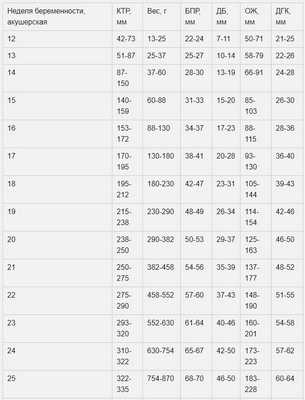
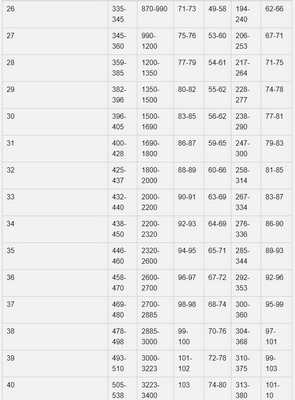
Расшифровкой показаний фетометрии плода должен заниматься исключительно врач-гинеколог. Врач УЗИ просто передает ему полученные в результате исследования данные.
При расчете срока беременности по неделям с помощью калькулятора нужно помнить, что полученные результаты только приблизительные и основаны на стандартизированных таблицах фетометрии плода.
Стоимость процедуры
Сделать фетометрию плода можно бесплатно в муниципальных учреждениях здравоохранения по направлению врача-гинеколога и полиса ОМС.
Цена в коммерческих клиниках будет зависеть от местоположения, уровня квалификации специалистов и общего рейтинга. В Москве стоимость обследования составляет от 2800 до 5100 рублей. В Санкт-Петербурге цена процедуры колеблется от 1500 до 3900 рублей. В других регионах стоимость фетометрии плода составляет от 1000 до 3100 рублей.
При проведении исследования важно помнить, что каждый ребенок развивается по-разному. Благодаря наследственным особенностям результаты фетометрии могут отличаться от средних значений. Некоторое расхождение данных не означает ни задержку, ни опережение развития.
Если у вас есть опыт прохождения фетометрии, поделитесь им с другими читателями. Оставляйте комментарии, расскажите о статье друзьям в социальных сетях. Здоровья вам и вашим детям.
Возможности прогнозирования массы и роста плода при однократном и многократных исследованиях в III триместре при физиологически развивающейся беременности
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
Прогнозирование массы и роста имеет важное значение в выборе оптимального времени родоразрешения, особенно при наличии крупного или маловесного плода. С момента внедрения в клиническую практику эхографии было предложено большое количество различных уравнений и номограмм для определения массы плода 2. Однако наблюдающиеся довольно большие ошибки при вычислении этих показателей существенно снижают значимость их клинического применения. Нами были предложены компьютерные программы по определению массы и роста плода во II и в III триместрах при физиологически развивающейся беременности и в случае возникновения внутриутробной задержки его роста [6]. При этом были получены значительно более надежные результаты по сравнению с другими исследованиями. В то же время не всегда бывает возможным проведение ультразвукового исследования женщины непосредственно перед родами для получения более точных данных в отношении массы и роста плода, а результаты, полученные более чем за 3-4 дня до родов, часто теряют свою клиническую значимость.
Цель настоящей работы - попытка создания компьютерной программы для прогнозирования массы и роста плода на протяжении III триместра при физиологически развивающейся беременности. Причем алгоритм был составлен таким образом, чтобы при его использовании даже неопытный специалист не смог допустить очень больших ошибок при определении массы плода.
Материалы и методы
Нами было обследовано 138 женщин в III триместре с физиологически развивающейся беременностью, у которых было проведено 290 исследований. При этом в случае однократного исследования осуществлялся краткосрочный прогноз на срок не более чем на 10 дн., а в случае проведения двух и более исследований прогноз расчетных значений массы и роста плода проводился до конца беременности.
Масса детей при рождении колебалась от 1225 до 4994 г, составляя в среднем 3370±514 г. Рост детей вырьировал от 39 до 56 см и составил в среднем 51,0±2,3 см. Своевременно родили 116 женщин и преждевременно (на 31-37 нед.) - 22.
Состояние детей с массой менее 3000 г было расценено как нормальное, в связи с чем констатировано наличие здорового маловесного плода. Один ребенок, родившийся с весом 1225 г, был нами внесен в эту группу, так как он по массе и росту соответствовал сроку беременности и гипотрофия у новорожденного не была поставлена педиатрами, а тяжесть его состояния в первые дни жизни была обусловлена недоношенностью.
При проведении ультразвуковой фетометрии измеряли бипариетальный и лобно-затылочный размер головки плода, средний диаметр сердца, средний диаметр живота, длину длинных трубчатых костей (плечевой, бедренной и большой берцовой). Всем женщинам было проведено от 1 до 5 исследований в течение III триместра. Срок прогнозирования колебался от 1 до 46 дн. и при краткосрочном прогнозе составил в среднем 4-5 дн. и при долгосрочном - 13 дн. Результаты ультразвуковой фетометрии вводили в компьютер и с помощью разработанной нами программы рассчитывали искомые величины до 41-й нед. беременности.
Бипариетальный размер головки плода измеряли при визуализации М-эхо на уровне III желудочка мозга, на одинаковом расстоянии от теменных костей, при получении изображения полости прозрачной перегородки и четверохолмия. Измерение производили от наружного до внутреннего контура теменных костей. Определение лобно-затылочного размера осуществляли между наиболее удаленными точками наружных контуров лобной и затылочной костей черепа плода.
За средний диаметр сердца принимали среднее арифметическое двух максимальных взаимно перпендикулярных его размеров, измеренных в диастолу при поперечном сканировании на уровне створчатых клапанов. Толщину сердца измеряли до внутренних поверхностей перикарда и ширину - от внутренней поверхности (эндокарда) наиболее удаленного участка предсердия до конца межжелудочковой перегородки.
Средний диаметр живота вычисляли как среднее арифметическое между поперечным и переднезадним его диаметрами. Измерения осуществляли на уровне пупочной вены. За длину бедренной, большой берцовой и плечевой костей принимали кальцифицированную часть их диафизов. Длину стопы определяли как расстояние между дистальной фалангой большого пальца и пяточной костью. Исследование осуществляли при помощи ультразвукового сканера SA-8800 компании MEDISON.
Результаты
Однократное исследование, краткосрочный прогноз. При определении прогнозируемого значения массы плода установлено, что при компьютерной фетометрии средняя ошибка оказалась равной 189,7±129,3 г, составляя 5,7% от его массы (табл. 1).
| Количество дней до родов | Ошибка в массе, г. | % ошибки |
|---|---|---|
| 1-5 | 174,8±126,8 | 5,2 |
| 6-10 | 210,0±133,0 | 6,5 |
| Среднее | 189,7±129,3 | 5,7 |
При анализе величины ошибки в зависимости от числа дней, прошедших до родов, в случае однократного исследования (см. табл. 1) оказалось, что при длительности прогноза 5 дн. и менее средняя ошибка составила 174,4±126,8 г (5,2% от его массы) и при длительности прогноза от 6 до 10 дн. - 210,0±133,0 г (6,5% от его массы) . При этом почти в 80% случаев средняя ошибка в определении массы плода при рождении не превышала 300 г; ошибка менее 200 г констатирована в 56,3% случаев (табл. 2).
Таблица 2. Распределение ошибки при определении массы плода при однократном исследовании (краткосрочный прогноз).
| Диапазон ошибки, г | Количество случаев, % |
|---|---|
| < 100 | 25,0 |
| 101-200 | 31,3 |
| 201-300 | 22,9 |
| 301-400 | 12,5 |
| > 400 | 8,3 |
При анализе распределения величины ошибки в определении массы тела плода в зависимости от ее исходной величины ока залось (табл. 3), что наименьшая ошибка констатирована среди плодов, родившихся с массой тела в интервале от 3101 до 3500 г, т.е. в наиболее часто встречающемся диапазоне, и составила 170,7±124,7 г (5,8% от его массы). В интервале, где родились дети с большой массой тела (более 3900 г) средняя ошибка также была относительно небольшая - 203,9±133,4 г (4,7% от его массы).
Таблица 3. Ошибка в определении массы плода в зависимости от ее исходной величины при однократном исследовании (краткосрочный прогноз).
| Диапазон массы, г | Ошибка в массе (М±SD), г | % ошибки |
|---|---|---|
| < 3100 | 192,8±134,5 | 6,6 |
| 3101-3500 | 170,7±124,7 | 5,2 |
| 3501-3900 | 215,3±139,4 | 5,8 |
| > 3900 | 203,9±133,4 | 4,7 |
Ошибка в прогнозировании роста плода при однократном исследовании мало зависела от длительности прогноза или от исходной массы новорожденного и составила в среднем 1,4±1,1 см.
Многократное обследование, длительный прогноз. Средняя ошибка в определении массы плода здесь оказалась равной 206,8±145,5 г, что составило 6,1% от его массы (табл. 4).
| Количество исследований | Ошибка в массе, г | Ошибка в росте, см |
|---|---|---|
| 2 и более | 206,8±145,5 | 1,3±1,2 |
| 2 | 210,1±151,7 | 1,3±1,3 |
| 3 | 201,0±155,3 | 1,3±1,2 |
| 4,5 | 177,3±80,3 | 1,3±1,1 |
При этом величина ошибки постепенно уменьшалась при увеличении числа проведенных исследований, составляя 210,1±151,7 г (6,2% от массы) при 2-х исследованиях и 177,3±80,3 (5,3% от массы) при 4-5 исследованиях (табл. 4). Следует отметить, что ошибка в прогнозировании массы плода несколько возрастает с увеличением длительности прогноза и составляет 170,9±145,5 г при прогнозе на срок не более 7 дн. и 230,7±157,1 г - более 3-х нед. (табл. 5).
Таблица 5. Ошибка в прогнозировании массы плода в зависимости от длительности прогноза при многократном исследовании.
Интересные, на наш взгдяд, данные получены при анализе прогноза расчетного значения массы плода в зависимости от количества дней между исследованиями (в случае 2-х исследований). При этом оказалось, что рационально проводить ультразвуковые обследования с интервалом более 2-х нед. (табл. 6).
Определенный практический интерес, на наш взгляд, представляет анализ величины ошибки в зависимости от исходной массы плода. Так, при массе плода менее 3100 г ошибка, по нашим данным, составла 160 г (5,7% от массы). В диапазоне 3-3,9 кг в наших исследованиях ошибка равнялась 200-230 г, и при крупных плодах (более 3900 кг) - 258,9 г, что составило 6% от его массы (табл. 7).
Таблица 7. Ошибка в прогнозировании массы плода в зависимости от ее исходной величины (при многократном исследовании).
| Диапазон массы, г | Ошибка в массе (М±SD), г | % ошибки |
|---|---|---|
| < 3100 | 160,4±134,6 | 5,7 |
| 3101-3500 | 201,1±190,8 | 6,1 |
| 3501-3900 | 229,3±151 | 6,2 |
| > 3900 | 258,9±158,9 | 6 |
Важное значение имеет анализ распределения величины ошибки прогнози рования массы плода. Оказалось, что небольшая ошибка менее 200 г констатирована в 53% наблюдений и значительная (более 400 г) - только 8,9% случаев (табл. 8).
| Диапазон ошибки, г | Количество случаев, % | Количество случаев |
|---|---|---|
| < 100 | 27,8 | 25 |
| 101-200 | 25,6 | 23 |
| 201-300 | 25,6 | 23 |
| 301-400 | 12,2 | 11 |
| > 400 | 8,9 | 8 |
Таблица 9. Величина ошибки в прогнозировании массы плода в зависимости от времени проведения первого исследования.
При анализе величины ошибки в зависимости от исходной массы плода отмечено ее постепенное повышение от 160 г (при массе плода менее 3100) до 259 г (при массе более 3900 г). Однако во всех диапазонах массы плода относительная величина средней ошибки была относительно небольшой и не превышала 6,2%.
Рост плода является более стабильным параметром, который меньше подвержен индивидуальным колебаниям, именно этим, по-видимому, объясняется столь небольшая средняя ошибка при прогнозе данного показателя.
В литературе практически нет данных, указывающих на возможность прогнозирования величины массы и роста плода к моменту родов. Первую попытку прогнозирования массы плода предпринял В.Н. Демидов [11]. Однако недостатком ее являлось то, что длительность прогноза не превышала 10 дн., а ошибка в определении массы была довольно большой и составляла в среднем 251 г. Аналогичное исследование, но значительно позже, было проведено M.Klimek et co. [12]. Однако в этой работе приводятся столь точные данные, что нам они кажутся несколько сомнительными. Так, например, в группе здоровых женщин ошибка в прогнозировании массы плода составила в среднем 18,3 г (при этом в подгруппе с быстрым ростом плода она оказалась равной только 8 г). В группе женщин с бесплодием в анамнезе и физиологически протекающей беременностью ошибка составила - 133,7 г, а в группе женщин с бесплодием в анамнезе и беременностью, протекающей с угрозой выкидыша или преждевременных родов, она была существенно выше и равнялась в среднем - 187,7 г, что в целом близко к результатам наших исследований.
В заключение необходимо отметить, что для получения наиболее надежных результатов в прогнозировании массы плода ультразвуковую компьютерную фетометрию наиболее целесообразно осуществлять с 30-31 нед. беременности, производить 3-4 исследования, а интервал между ними должен составлять 14 дн. или более.
Таким образом, представленные данные свидетельствуют, что компьютерная ультразвуковая фетометрия представляет собой ценный метод, использование которого с достаточно высокой точностью позволяет прогнозировать возможность рождения крупного или маловесного плода и, основываясь на этих данных, наметить рациональную тактику ведения беременной и выбрать оптимальный способ родоразрешения.
Литература
- Birnholz J.C. Estimated fetal weight. The principles and practice of ultrasonography in obstetrics and gynecology. Ed. R.C. Sanders, A.E.James. Norwale, 1985, Appleton-Century-Croft`s, pp. 642-643.
- Campbell S., Wilkin D. Ultrasonic measurement of fetal abdomen circumference in the estimation of fetal weight.// Brit. J. Obstet. Gynaecol., 1975, Vol.82, pp. 689-794.
- Hadlock F.R., Harrist R.E. et al. Sonographic estimation of fetal weight.- Radiology, 1984, 150:537.
- Hansmann M., Hackeloer B.J., Staudach A. Ultrasound diagnosis in obstetrics and gynecology. - Berlin, Springer-Verlag, 1986, 495 p.
- Shepard M.J., Richard V.A., Berkovitz R.K. et al. An evaluation of two equations for predicting fetal weight by ultrasound.// Amer. J. Obstet. Gynecol., 1982, Vol. 142, No.1, p.47-54.
- Демидов В.Н., Розенфельд Б.Е. Использование компьютеризированной фетометрии в диагностике гипотрофии плода // УЗ-диагностика в акушерстве, гинекологии и педиатрии.- 1995.- N 2.- С.31-39.
- Демидов В.Н., Розенфельд Б.Е. Ультразвуковая компьютерная фетометрия. Определение массы и роста плода в III триместре беременности // УЗ-диагностика.- 1996.- N1- С.14-19.
- Deter R.L., Stefos T., Harrist R.B., Hill R.M. Detection of intrauterine growth retardation in twins using individualized growth assessment. II. Evaluation of third-trimester growth and prediction of growth outcome at birth// J. Clin. Ultrasound, 1992, Nov-Dec; 20,9, p.579-585.
- Стрижаков А.Н., Бунин А.Т., Медведев М.В. Ультразвуковое исследование плода во II и III триместрах беременности// В кн.: Ультразвуковая диагностика в акушерской клинике. М.: Медицина, 1990, 240 с.
- Шипуло М.Г. Ультразвуковая биометрия плода для определения его массы перед родами// Дис. на соиск. к.м.н.- М.: 1982, 146 с.
- Демидов В.Н. Значение измерения отдельных частей тела в определеии предполагаемой массы тела плода// Вопр. охр. метеринства и детства.- 1979.- N3.- С.26-27.
- Klimek M., Fraczek A., Hann R. et co. Prospective clinical evaluation of fetal weight gain in late pregnancy by means of computer aided fetometry// Archivio di ostetricia e ginecologia - Fasc. 2/1994.
УЗИ сканер HS70
Расшифруем результаты УЗИ
Доктор медицинских наук, профессор кафедры акушерства и гинекологии.
ФГУ Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова Росмедтехнологий, Москва.
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
С каким трепетом каждая беременная ждет очередного ультразвукового исследования! Она хочет увидеть малыша, узнать, хорошо ли ему в утробе, разглядеть ручки и ножки, посмотреть, бьется ли сердечко. Но ожидание чуда часто не оправдывается. Во время исследования будущая мама видит экран с черно-белыми точечками и палочками, а в конце исследования - заключение на бумаге с непонятными цифрами и фразами. Давайте разберемся, что же написано в этом заключении.
Сначала о том, когда и зачем будущей маме нужно ходить на исследования.
Показания для ультразвукового исследования можно разделить на скрининговые и селективные. Скрининг - это осмотр всех без исключения беременных в определенные сроки. Эти исследования проводятся в первую очередь для того, чтобы выявить, нет ли пороков развития у плода. Во время обследования плод измеряют, определяют, соответствуют ли размеры плода предполагаемому сроку беременности, осматривают матку, плаценту. Такие скрининговые исследования принято проводить 3-4 раза в течение беременности: в 10-14 недель, в 20-24 недели, в 30-32 недели и в конце беременности - в 36-37 недель.
Селективные исследования проводят при подозрении на какое-либо неблагополучие или осложнение. Поскольку необходимость таких исследований продиктована подозрением на патологию, то их количество не ограничено. В некоторых случаях УЗИ производят 2-3 раза в неделю.
Состояние плода
Во время первого исследования определяют, где расположен плод, исключая таким образом внематочное расположение плодного яйца. Позднее определяют положение плода в матке - головное или тазовое.
В момент первого же исследования определяют толщину воротниковой зоны. Судя по названию, понятно, что это зона, расположенная в области воротника - на задней поверхности шеи. Существуют определенные размеры, которые должны соответствовать определенным параметрам. Увеличение размеров воротниковой зоны - повод для генетической консультации, так как оно является признаком пороков развития плода. Во 2 и 3 триместрах беременности во время ультразвукового исследования могут быть выявлены признаки инфицирования плода, в том числе и изменения в структуре головного мозга.
В 3 триместре проводится оценка структур легких плода, это необходимо для установления степени зрелости легких при предположении или необходимости преждевременных родов. Структуру легких изучают и для исключения внутриутробной пневмонии.
Тщательному изучению подвергаются все внутренние органы плода (сердце, кишечник, печень и т. п.). Во время исследования, особенно - проводимого во 2 триместре беременности, можно изучить лицевой череп плода, носик для диагностирования таких пороков, как волчья пасть и заячья губа. Можно также диагностировать и патологию закладки зубов.
Большинство будущих родителей интересует вопрос, можно ли обнаружить синдром Дауна с помощью ультразвукового исследования. Хочется отметить, что поставить этот диагноз только на основании данных УЗИ очень сложно. Синдром Дауна на сроке до 14 недель позволяют предположить увеличение воротниковой зоны, (так, в 7-8 недель беременности воротниковая зона должна составлять не более 3 мм), отсутствие спинки носа. Косвенными признаками является увеличение межглазничного расстояния, раскрытый рот, высунутый язык и некоторые другие признаки. В 1/3 случаев болезни Дауна выявляются пороки сердца, чаще - в виде дефектов межжелудочковой перегородки. Может отмечаться также укорочение костей голени. При выявлении данных признаков проводят плацентоцентез - исследование, в ходе которого забирают кусочек плаценты. В полученном материале изучают хромосомный набор клеток.
В протоколе ультразвукового исследования отражается информация о величине воротниковой зоны в 1 триместре беременности. Если при исследовании внутренних органов не обнаруживают никакой патологии, то это могут отметить отдельной фразой или же никак не отразить, однако в случае обнаружения тех или иных неполадок данные обязательно вносятся в протокол исследования.
В большинстве случаев во время ультразвукового исследования, проводимого в 12, 22 недели, можно определить пол ребенка. Эти данные не вносят в протокол исследования.
Уже начиная с первого исследования можно определить сердцебиения плода. В документации записывают наличие сердцебиения (с/б +), ЧСС - число сердечных сокращений (в норме ЧСС составляет 120-160 ударов в минуту). Отклонение показателей ЧСС при первом исследовании - увеличение или уменьшение числа сердечных сокращений - может служить признаком того, что у недавно зародившегося плода имеется порок сердца. Позднее, во 2 и 3 триместре, есть возможность подробно, детально различить и изучить сердечные клапаны и камеры. Изменение числа сердечных сокращений во 2 и 3 триместре может говорить о страдании плода, нехватке кислорода и питательных веществ.
Размеры плода
Сокращения, которые можно встретить в протоколах ультразвукового исследования, имеют следующие значения.
В 1 триместре беременности определяют диаметр плодного яйца (ДПР), копчико-теменной размер плода (КТР), то есть размер от темени до копчика. Измеряют также размеры матки. Эти измерения позволяют в 1 триместре достаточно точно судить о сроке беременности, так как в это время размеры плода наиболее стандартны. Относительно определения срока беременности по размерам плода и плодного яйца есть небольшой нюанс. В заключении могут записать не акушерский срок, считающийся от первого дня последней менструации, согласно которому беременность длиться 40 недель, а срок беременности от зачатия - эмбриональный срок. Срок беременности от зачатия на 2 недели меньше, чем акушерский срок. Однако если будущая мама сравнит результаты УЗИ и результаты осмотра, у нее может возникнуть недоумение, т. к. срок беременности по разным данным может расходиться на 2 недели. Уточнив у своего доктора, какой срок указан в заключение первого УЗИ, вы разрешите свои сомнения.
При последующих исследованиях, во 2 и 3 триместрах беременности, определяют следующие показатели развития плода:
- - бипариетальный размер - размер между височными костями, - лобно-затылочный размер,
- ОГ - окружность головки,
- ОЖ - окружность живота.
Также измеряют длину бедренной кости, плечевой кости, возможно измерение более мелких костей предплечья и голени.
Если размеры плода меньше, чем предполагается на данном сроке беременности, то говорят о внутриутробной задержке роста плода (ВЗРП). Различают асимметричную и симметричную формы ВЗРП. Об асимметричной форме говорят, когда размеры головы и конечностей соответствуют сроку, а размеры туловища меньше предполагаемого срока беременности. При симметричной форме задержки роста плода все размеры уменьшены одинаково. При асимметричной форме ВЗРП прогноз более благоприятен, чем при симметричной. В любом случае при подозрении на внутриутробную задержку роста плода назначают лекарства, способствующие улучшению поступления питательных веществ плоду. Такое лечение проводят в течение 7-14 дней, после чего обязательно повторное ультразвуковое исследование. При задержке роста плода назначают кардиотокографическое исследование - процедуру, в ходе которой с помощью специального аппарата фиксируют сердцебиение плода, а также допплерометрическое исследование, с помощью которого определяют кровоток в сосудах плода, пуповины, матки. Допплерометрическое исследование производят в момент проведения УЗИ. Если степень задержки роста плода велика - если размеры плода уменьшены более чем на 2 недели, чем предполагаемый срок, или гипотрофия (задержка роста плода) обнаруживается рано - во 2 триместре беременности, то лечение непременно проводят в стационаре.
Плацента
Плацента окончательно формируется к 16 неделям беременности. До этого срока говорят о хорионе - предшественнике плаценты. Хорион - наружная оболочка зародыша, которая выполняет защитную и питательную функции. Во время ультразвукового исследования оценивают место прикрепления плаценты - на какой стенке матки расположен хорион или плацента, насколько плацента удалена от внутреннего зева шейки матки - места выхода из полости матки. В 3 триместре беременности расстояние от плаценты до внутреннего зева шейки матки должно составлять более 6 см, в противном случае говорят о низком прикреплении плаценты, а если плацента перекрывает внутренний зев - о предлежании плаценты. Такое состояние чревато осложнениями - кровотечением во время родов. Низкое прикрепление плаценты отмечают и во время ультразвуковых исследований, проводимых в 1 и 2 триместрах, но до 3 триместра плацента может мигрировать, то есть подняться вверх по стенке матки.
Во время ультразвуковых исследований оценивают также структуру плаценты. Существует четыре степени ее зрелости. Каждая степень соответствует определенным срокам беременности: 2-я степень зрелости должна сохраняться до 32 недель, 3-я степень - до 36 недель. Если плацента изменяет структуру раньше положенного времени, говорят о преждевременном старении плаценты. Такое состояние может быть связано с нарушением кровотока в плаценте, обусловленным гестозом (осложнение беременности, проявляющееся повышением артериального давления, появлением белка в моче, отеков), анемией (снижение количества гемоглобина), а может являться индивидуальной особенностью организма данной беременной женщины. Преждевременное старение плаценты - это повод для проведения допплерографического и кардиомониторного исследований.
В ходе ультразвукового исследования определяют толщину плаценты. В норме до 36 недель беременности толщина плаценты равна сроку беременности +/- 2 мм. С 36-37 недель толщина плаценты составляет от 26 до 45 мм, в зависимости от индивидуальных особенностей.
При изменении толщины и структуры плаценты делают предположение о плацентите - воспалении плаценты. Заключение УЗИ "плацентит" не является показанием для госпитализации. При подозрении на изменения в плаценте необходимо провести доплеровское исследование, которое подтверждает или опровергает предположение. Назначают и дополнительные лабораторные анализы, в частности обследование на инфекции, передающиеся половым путем.
По данным ультразвукового исследования можно подтвердить предположение об отслойке плаценты, поводом для которого являются кровянистые выделения из половых путей на любом сроке беременности. Участки отслойки видны на экране.
Вся эта информация отражается в протоколе УЗИ.
Пуповина
Плаценту с плодом соединяет пуповина. В момент ультразвукового исследования определяют количество сосудов в пуповине (в норме их три). У 80% беременных петли пуповины расположены в области шеи или тазового конца - той части плода, которая предлежит к выходу из матки. Петли пуповины "падают" туда под силой тяжести. Обвитие пуповиной шеи плода можно диагностировать, только применив допплерографическое исследование. И хотя обвитие пуповиной не является темой данного разговора, хочется отметить, что даже факт обвития пуповины вокруг шеи не является показанием для операции кесарева сечения.
Околоплодные воды
При ультразвуковом исследовании измеряют амниотический индекс, который свидетельствует о количестве вод. Амниотический индекс (АИ) определяют путем деления матки на квадранты двумя перпендикулярными линиями (поперечная - на уровне пупка беременной, продольная - по средней линии живота) и суммирования показателей, полученных при измерении самого большого вертикального столба околоплодных вод в каждом квадранте. В 28 недель нормальные значения АИ - 12-20 см, в 33 недели - 10-20 см. Повышение АИ свидетельствует о многоводии, понижение - о маловодии. Значительное многоводие или маловодие могут свидетельствовать о фетоплацентарной недостаточности - нарушении кровоснабжения плаценты. Увеличение и уменьшение вод может возникать и при другой патологии, но встречается и изолированно.
Во время исследования оценивают также отсутствие или наличие посторонних примесей - взвеси в околоплодных водах. Наличие взвеси может быть свидетельством инфицирования или перенашивания беременности, но взвесь может содержать только первородную смазку, что является вариантом нормы.
Матка
В ходе ультразвукового исследования измеряют размеры матки, осматривают стенки матки на предмет наличия или отсутствия миоматозных узлов, на предмет повышенного тонуса мышечной стенки. Измеряют также толщину стенок матки.
Следует отметить, что диагноз "угроза прерывания беременности" нельзя поставить только в соответствии с данными УЗИ, подобный диагноз ставят только в том случае, когда клинические признаки - боли внизу живота, в пояснице, - сочетаются с ультразвуковыми, к которым относится уменьшение толщины нижнего маточного сегмента (мышц в нижней части матки) менее 6 мм, веретенообразные сокращения мускулатуры матки (увеличение толщины маточной стенки на том или ином участке), которые говорят о сокращении того или иного участка мышц матки. Механическое надавливание датчиком повышает тонус стенки матки. Это может обнаруживаться в момент исследования, но при отсутствии клинических проявлений (болей внизу живота, в пояснице) диагноз "угроза прерывания беременности" не ставят, говоря только о повышенном тонусе. Во время всех исследований, особенно когда имеется угроза прерывания беременности, измеряют длину шейки матки, диаметр шейки матки на уровне внутреннего зева, состояние цервикального канала (открыт, закрыт). Длина шейки матки в норме во время беременности должна составлять 4-4,5 см. Укорочение шейки - у первобеременной до 3 см, а у повторнобеременной - до 2 см, открытие маточного зева позволяет поставить диагноз - истмико-цервикальная недостаточность, при которой шейка матки начинает раскрываться уже в 16-18 недель, не в состоянии удержать развивающуюся беременность.
Итак, мы перечислили много, но далеко не все признаки, которые определяют во время ультразвукового исследования. Зачастую один признак может свидетельствовать о совершенно разных патологических или физиологических состояниях, поэтому полную ультразвуковую картину может оценить только специалист, а лечащий доктор сопоставит данные УЗИ с результатами наблюдений, жалоб, анализов, других исследований. Только так можно сделать правильные выводы.
Особенно хочется отметить, что при возникновении подозрения на неблагополучное течение беременности тем женщинам, у которых ранее, во время предыдущих беременностей, наблюдались те или иные осложнения (пороки развития плода и т.п.), рекомендуется экспертное УЗИ, которое выполняет высококлассный специалист с большим опытом акушерских исследований на ультразвуковом сканере последнего поколения.
Статья предоставлена журналом "9 Месяцев".
БПР плода в динамике по неделям
Оценить темпы развития малыша в материнской утробе помогают важные показатели, которые определяются методом ультразвуковой диагностики. Одним из ключевых является бипариентальный размер или БПР. Каким он должен быть на разных сроках, и о чем может свидетельствовать отклонение БПР от нормы, расскажет эта статья.

Что это такое?
Внутриутробное развитие малышей с появлением ультразвуковой диагностики стало значительно понятнее, ведь раньше никому бы в голову не пришло измерять что-либо, да еще на ранних сроках не родившемуся малышу. Сегодня измерение главных размеров плода на разных сроках считается обязательной составляющей ведения беременности.
Среди многочисленных размеров, которые оценивают специалисты УЗИ, чтобы понять, соответствуют ли темпы роста малыша в материнской утробе среднестатистическим нормам, одним из основных является БРП. Бипариентальный размер фиксируется уже с конца первого триместра-начала второго, и до самых родов. Именно с этого размера всегда начинается протокол УЗИ беременной женщины.

Размер представляет собой расстояние между теменными костями в поперечной плоскости. Для того, чтобы получить такое изображение, специалисту ультразвуковой диагностики нужно поместить датчик сканера таким образом, чтобы головка была сверху.
У малышей, которые еще только растут в уютном мамином животике, голова по форме совсем не такая, как у нас с вами — она округлая, овальная. А потому одно лишь расстояние между теменными костями не даст точного представления о темпах роста головы малыша. БПР всегда «соседствует» с другим размером — ЛЗР (это лобно-затылочный размер, который представляет собой расстояние между лобной и теменной костью). Два отрезка (ЛЗР и БПР) друг другу перпендикулярны. Бипариентальный размер указывает на ширину головы малыша.

Зачем нужно измерять?
Бипариентальный размер указывает на то, как растет головка, как увеличивается количество мозгового вещества. Примерно с 13 и до 21-22 недели беременности этот показатель важен для того, чтобы уточнить срок гестации. Определение срока беременности по БПР в этот период вынашивания имеет довольно высокую точность, допустимой считается погрешность максимум на 5-7 дней. Беременным после ЭКО и женщинам с нерегулярным циклом, которые не помнят даты своей последней менструации, такая «сверка» сроков просто необходима.
После 28 недели беременности актуальность БПР как метода уточнения срока утрачивается. Дети растут с разной скоростью, у каждого собственная генетическая программа, которой каждый малыш обязан маме и папе, иными словами есть большеголовые крупные малыши, а есть крохи миниатюрные, с маленькой головкой.
С третьего триместра БПР, вкупе с окружностью животика малыша и длиной бедренной кости указывает уже не на возраст, а на предполагаемый вес плода. Это значение обычно очень интересно для будущих мам, а также для их лечащих врачей, которые должны принимать решение о тактике родовспоможения заблаговременно — если малыш слишком крупный, безопаснее для всех сделать плановое кесарево сечение.
На протяжении всей беременности динамика БПР говорит о том, с какими темпами растет головной мозг малыша. И существенные отклонения могут быть признаком пороков развития и неблагополучия.
О норме
Будущие мамочки, которые ждут, что есть где-то некая чудесная таблица, в которой четко написано, каким должен быть размер БПР на той или иной неделе беременности, будут разочарованы, ведь БПР - очень вариабельный критерий, а потому не может выражаться одним числом. Врачи после УЗИ-сканирования применяют сравнение с так называемыми номограммами — это специальные диагностические таблицы, составленные с применением процентилей.
Чтобы правильно понять номограмму, нужно знать, что 90-й процентиль — это распространенность в 90% случаев и менее, 50-й процентиль — это повторяемость в 50% случаев и менее того, 10-й процентиль означает, что признак встречается в 10% случаев и менее. Пока измеренный вашему малышу размер БПР колеблется в пределах процентилей, патологией это не считается.
Обратите внимание! В разных регионах России с учетом некоторых этнических, расовых и национальных особенностей размеров головы населения, существуют собственные таблицы-номограммы. Учитывайте это, пытаясь понять, правильно ли развивается ваш малыш по нормам фетометрии.
У беременных в Якутии есть одни нормы, у будущих мам в Дагестане — другие, в столичном регионе — третьи. Если вы не сможете самостоятельно найти таблицу со своими региональными нормами, попробуйте отыскать номограмму по принципу территориального соседства — возьмите с нормами для соседнего региона, погрешность будет невелика. Вот пример такой номограммы:
Номограмма БПР (с региональным значением для Москвы, Московской области и центральных регионов)
Срок беременности в неделях
БПР
10-й процентиль (мм)
50-й процентиль (мм)
90-й процентиль (мм)
Возможные отклонения и их причины
Прежде чем будущая мама впадет в ступор, если размеры БПР плода не соответствуют границам процентилей, нужно отметить, что однократное выявленное отклонение, если оно не более 2-3 строк по номограмме в ту или другую сторону, не говорит о патологии. Если же размеры головки меньше или больше, чем характерные по срокам, более чем на 3 недели, тогда нужна дополнительная диагностика для выявления причин.
По одному замеру никто не скажет о патологии, нужно обязательно оценить ситуацию в динамике. Для этого будущую маму могут попросить приходить на УЗИ раз в неделю несколько раз подряд. И только потом приступят к поиску причин.
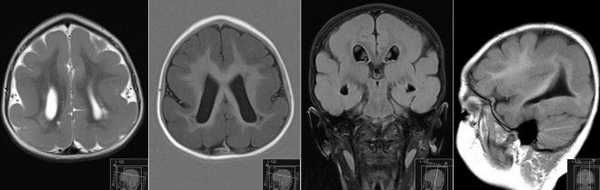
Увеличение размеров головки
Причиной существенного превышения размеров может быть макроцефалия, которая, в свою очередь, бывает и при врожденных пороках, и при гидроцефалии (водянке головного мозга). Обычно при гидроцефалии дополнительно отмечаются расширенные полости мозга, заполненные ликвором. К таким последствиям может привести перенесенная инфекция на сроке от 13 до 27 недель, врожденные внутриутробные опухоли, травмы, тяжелая гипоксия, незаращения позвоночного столба.
Если гидроцефалию обнаруживают по втором триместре, обычно рекомендуется прервать беременность. Если же «находка» приходится на вторую половину третьего триместра, дополнительно проводят обследование и выбирают тактику лечения малыша сразу после рождения. Этот вопрос должен решить квалифицированный детский нейрохирург.
Причиной большой головки может быть общая крупность плода. В этом случае принимают решение о том, как вести роды, заблаговременно. По рекомендации Минздрава России, крупный плод — одно из показаний для назначения планового кесарева сечения.
Если малыш-богатырь здоров, то ничего больше не предпринимают, но если большие размеры связаны не с наследственностью, а с сахарным диабетом матери в период вынашивания ребенка, то дальше беременность ведут гинеколог и эндокринолог совместно, женщину сажают на лечебную диету, в некоторых случаях возможно назначение инсулина.
Уменьшение размеров головки
Уменьшение называется микроцефалией. Причина может крыться в наследственности (возможно, у всех членов этой семьи маленькие головы). В этом случае волноваться совершенно не о чем. Из патологических причин можно отметить незаращение позвоночника, нарушение развития позвоночного столба, при этом голова вообще меняет форму и становится похожей на банан или лимон. Истинная микрофецалия может быть следствием недоразвития мозга, частного или полного его отсутствия (анэнцефалия).
При обнаружении микроцефалии, не связанной с генетическими данными, рекомендуется прерывание беременности во втором триместре. Если родители отказываются, то их обязательно предупреждают о том, какой может быть жизнь ребенка с микроцефалией — он не сможет полноценно двигаться, не будет чувствительности конечностей, его могут мучить сильные хронические боли, ребенок будет страдать недержанием кала и мочи, его позвоночник не будет развиваться правильно.
Привести к формированию микроцефалии могут внутриутробные инфекции, которые поражают эмбрион в первом триместре беременности. Но при инфицировании после 28 недель инфекция протекает тяжелее, и не исключена гибель ребенка и существенное уменьшение размера головы.
Уменьшение головы характерно для многих хромосомных аномалий, например, для синдрома Патау, Эдвардса, Дауна. Бывает, что микроцефалия связана с генетическими нарушениями образования костной ткани. При этом есть и другие пороки развития костей: искривленные конечности, переломы, деформации. Часто такие патологии не совместимы с жизнью.
Дополнительное применение
БПР важен для того, чтобы можно было рассчитать так называемый черепной индекс — величину, указывающую на то, что развитие малыша остановилось, также этот индекс позволит выяснить, сколько примерно времени назад это случилось.
Для того, чтобы вычислить этот индекс, нужно значение БПР разделить на ЛЗР и умножить на 100. Если получается число более 83 — это норма.
Если малыш погиб внутриутробно, то уже через несколько дней происходит уменьшение БПР, и чем меньше индекс, тем больше времени с момента замирания прошло.
Читайте также:
- Гиперфункция гипофиза. Избыток гормона роста
- Разрывы миокарда при инфаркте миокарда ( оим, ОИМ ). Разрыв стенки желудочков сердца. Разрыв межжелудочковой перегородки. Разрыв сосочковой мышцы.
- Геморрагический синдром. Клиника и пример геморрагического синдрома
- Клиника трипаносомоза. Поражение глаз
- Клеточные иммунные реакции при вирусных инфекциях. Иммунный ответ при бактериальных инфекциях.
