Стенки гипотимпанума. Гипотимпанальный карман.
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Ключевые слова: экссудативный средний отит, тимпаностомия, тимпанопластика, эреспал.
Pathogenetic therapy for inflammatory diseases of the middle ear
L.A. Toropova, T.V. Zhuikova, A.I. Nicolayeva, Yu.S. Maiorova
Key words: exudative otitis media, tympanostomy, tympanoplasty, erespal.
Одним из основных пусковых механизмов развития патологии среднего уха является дисфункция слуховой трубы, она же нередко ухудшает функциональный результат слухулучшающих операций [1, 3, 4].
Слизистая оболочка слуховой трубы и барабанной полости имеет сходную структурно-функциональную систему со слизистой оболочкой носа и носоглотки: покрыта псевдомногослойным эпителием, основу которого составляют мерцательные клетки с многочисленными ресничками, и бокаловидные, выделяющие мукоидный секрет [10].
Цилиарная активность присутствует в области круглого и овального окон, промонториальной стенки, в гипотимпануме и даже на внутренней стороне барабанной перепонки [7]. Поэтому основным механизмом эвакуа ции содержимого из барабанной полости как в норме, так и при патологии, обеспечивающим полноценную аэрацию полостей среднего уха, является мукоцилиарный клиренс.
Воспаление слизистой оболочки среднего уха при хроническом отите сопровождается увеличением количества бокаловидных клеток, гиперсекрецией, параличом цилиарной активности, активизацией специфических и неспецифических факторов защиты [9]. Адекватное лечение среднего отита, консервативное и хирургическое, обеспечивает восстановление функциональной активности слизистой оболочки, дренирования и аэрации полостей среднего уха.
В настоящее время тимпаностомия является одним из самых распространенных и технически простых способов восстановления аэрации барабанной полости при лечении экссудативного среднего отита [3, 5, 11, 14].
Современные подходы к лечению хронического гнойного среднего отита рассматривают консервативное лечение как предоперационную подготовку, целью которой является купирование воспалительного процесса в среднем ухе с последующим обязательным хирургическим вмешательством. Операция проводится с целью санации, при благоприятных условиях выполняется слухулучшающий этап (тимпанопластика) [6, 7].
Слухулучшающие операции чаще всего проводятся на клинически "сухом" ухе. Однако при, казалось бы, сухой перфорации, возникающей в результате длительного вялотекущего воспаления слизистой оболочки (мукозита) среднего уха, могут сохраняться отек и утолщение слизистой оболочки барабанной полости и слуховой трубы, с выраженной пленкой слизи на ее поверхности. Подобная слизистая оболочка гистологически содержит множество секретирующих клеток. Часто это состояние сопровождается скоплением слизи в гипотимпануме, тогда слизистую оболочку называют "секретирующей слизистой оболочкой" [12].
Известно, что эффективность реконструктивных операций на среднем ухе находится в прямой зависимости от состояния слуховой трубы. Рациональная предоперационная подготовка и ведение послеоперационного периода, позволяющего сохранять результаты тимпанопластики, предусматривают использование методов патогенетической коррекции воспалительных изменений слизистой оболочки среднего уха [2, 13].
Для быстрого и полноценного восстановления функций слуховой трубы многие авторы используют глюкокортикоиды [6, 10]. Однако следует учитывать, что прием глюкокортикоидов может сопровождаться развитием побочных эффектов, в том числе угнетением мукоцилиарной активности мерцательного эпителия как слизистой оболочки носа, так и слизистой оболочки среднего уха [9].
Удачным препаратом для восстановления физиологического состояния слизистой оболочки среднего уха, на наш взгляд, является фенспирид (эреспал), который оказывает выраженное комплексное противовоспалительное действие: уменьшает отек и гиперсекрецию вязкой слизи, улучшает мукоцилиарный клиренс [8].
Эффективность фенспирида в отношении симптомов воспаления при хроническом среднем перфоративном отите в предоперационном периоде оценивалась и была доказана в ходе двойного слепого плацебо-контролируемого исследования B. Fraysse и соавт. [15].
Цель настоящей работы: проанализировать эффективность фенспирида в лечении детей с экссудативным средним отитом после тимпаностомии и больных хроническим гнойным средним отитом, перенесших слухулучшающую операцию на клинически "сухом" ухе, в пред- и послеоперационном периодах.
Методика исследования
Проведено обследование и лечение детей в возрасте от 1 года до 17 лет, перенесших тимпаностомию по поводу экссудативного среднего отита (90 мальчиков и 90 девочек). 47,1% составляли дети в возрасте от 3 до 7 лет, 41,6% - от 7 до 17 лет и 11,3% - от 1 года до 3 лет.
Обследование включало тимпанометрию на импедансометре Зодиак-901. Тимпанограмма типа С (смещенный влево пик максимального комплаенса, свидетельствующий об отрицательном давлении в барабанной полости), была у 26%, типа В (отрицательное давление порой не считывается - пологая кривая, отсутствие подвижности барабанной перепонки и наличие жидкости в барабанной полости) - у 74% детей. При аудиометрическом обследовании легкие кондуктивные изменения отмечены у 31% детей, кондуктивная тугоухость (за счет затруднения передачи звука) I степени - в 55% случаев. Смешанная форма тугоухости (затруднение передачи звука и его восприятия за счет поражения рецепторных клеток внутреннего уха) выявлена у 4% детей, все они имели тимпанограмму типа В.
Возрастно-половой и количественный состав основной группы (45 девочек и 45 мальчиков), получавшей фенспирид (2 мл сиропа на 1 кг массы тела) в послеоперационном периоде в течение 3 нед, и контрольной группы был одинаковым.
Под наблюдением находились 40 взрослых, I степень тугоухости (26-40 дБ) выявлена у 20 (50%) пациентов, II степень (41-55 дБ) - у 8 (20%), III степень (56-70 дБ) - у 4 (10%) и IV степень (71-90 дБ) - у 2 (5%) пациентов. У остальных 6 (15%) человек слух соответствовал норме (до 26 дБ). Больные были с различными дефектами барабанной перепонки и разной степенью изменений слизистой оболочки барабанной полости. У всех были сохранены собственные слуховые косточки.
По данным аудиометрии оценивали функциональный результат тимпанопластики у больных обеих групп с полным приживлением неотимпанальной мембраны. Для исследования сравнивали показатели аудиограмм до оперативного вмешательства и через 3 мес после операции.
Результаты исследования
Во время миринготомии у детей с экссудативным средним отитом из барабанной полости чаще удаляли густой экссудат (жидкий - в 17,5%, густой и вязкий - в 82,5% случаев, что свидетельствовало о поздней диагностике заболевания), после чего устанавливали дренажную трубку KURZ (Германия). У 4 детей во время операции удаляли не только густой и вязкий экссудат, но и грануляции с медиальной поверхности барабанной перепонки. Этим детям ранее лечение в условиях поликлиники проводилось с использованием эндоаурального электрофореза лидазы, что способствовало переходу экссудативной стадии в мукозно-гиперпластическую, характеризующуюся гиперплазией слизистой оболочки с последующей облитерацией барабанной полости.
При бактериологическом исследовании отделяемого из барабанной полости микрофлоры не выявлено. Длительность ношения дренажных трубок в среднем составила 4 мес (2 мес - 17,1%; 4 мес - 48,6%; 6 мес - 28,6%; свыше 6 мес - 5,7% оперированных).
В результате лечения хронического экссудативного среднего отита отмечено улучшение слуха у детей обеих групп. У пациентов, получавших фенспирид, среднее снижение порога слуха составило 16,3 дБ, у детей контрольной группы - 13,5 дБ, в том числе на высокие частоты соответственно 20,2 и 19,5 дБ (рис. 1).
Рис. 1. Состояние слуха у детей основной и контрольной групп до и после лечения.
У мальчиков обеих групп до лечения в большей степени был повышен порог восприятия высоких частот. После лечения слух улучшился (снизился порог восприятия) в основной группе на 18,1 дБ, в контрольной - на 14,0 дБ, в том числе на высокие частоты снижение порога восприятия составило 23,0 и 19,6 дБ соответственно.
У девочек контрольной группы смешанная тугоухость была выражена в большей степени, на высокие частоты пороги восприятия составляли 27 дБ, а у девочек основной группы - 22 дБ. После лечения порог восприятия высоких частот у них снизился в среднем на 18,8 дБ (в основной - на 13,8 дБ), однако средний прирост слуха в основной группе составил 10,9 дБ, а у девочек, не получавших фенспирид, - 7,0 дБ.
У больных, перенесших тимпанопластику, оценка состояния неотимпанальной мембраны, согласно технологии, проводилась на 21-е сутки после операции при удалении тампона. Отомикроскопически выявлено, что мембрана отечная, влажная, розовая, с наличием мелких сосудов у 18 больных из 20 в основной группе и у 14 из 20 в контрольной группе. У остальных больных неотимпанальная мембрана имела белесоватые, студнеобразные участки, чаще в передних квадрантах, с тенденцией к ретракции.
Полученные данные подтверждают целесообразность назначения фенспирида (эреспала) в до- и послеоперационном периоде у больных с клинически "сухим" ухом.
Критерием успешности операции в функциональном плане является величина костно-воздушного интервала. По представленным аудиограммам можно видеть улучшение слуха по всей тон-шкале.
Снижение порогов восприятия звуков на 10-15 дБ по всей тон-шкале, т.е. улучшение слуха после тимпанопластики достоверно отмечалось у больных с сохраненной цепью слуховых косточек (рис. 2, а).
Рис. 2. Состояние слуха у больных 0-II степенью (а) и III-IV степенью (б) тугоухости до и после тимпанопластики.
У больных III-IV степенью тугоухости с сохраненной цепью слуховых косточек слух после операции достовер но улучшился на 15-30 дБ, особенно улучшилось восприятие звуков 1-8 кГц (рис. 2, б).
Выводы
Результаты проведенного исследования показали, что более чем у 80% оперированных детей экссудат был густой и вязкий.
Применение в лечении детей с экссудативным средним отитом препарата фенспирид (эреспал) способствует большему (в 1,3 раза), чем у детей контрольной группы, снижению порогов слуха.
Длительность ношения дренажных трубок не ограничивается конкретными сроками и может составлять от 2-3 до 12 мес, что определяется результатами клинического исследования (улучшение слуха и восстановление функций слуховой трубы).
Следует осторожно относиться к проведению эндаурального электрофореза при закрытой барабанной полости, так как у 82,5% детей экссудат был густой и вязкий, а у детей, получавших физиолечение до операции, кроме густого экссудата были обнаружены грануляции в барабанной полости.
Результаты тимпанопластики свидетельствуют о лучшем состоянии неотимпанальной мембраны у лиц, получавших фенспирид в до- и послеоперационном периоде, что напрямую зависит от состояния слуховой трубы и мукоцилиарного клиренса среднего уха.
Улучшение слуха у больных обеих групп с полным приживлением неотимпанальной мембраны отмечалось в среднем на 10-15 дБ по всей тон-шкале.
Эпитимпанит ( Хронический эпитимпано-антральный гнойный средний отит )
Эпитимпанит - это злокачественная форма хронического гнойного среднего отита (ХГСО), характеризующаяся поражением слизистых оболочек и костных тканей в надбарабанном пространстве среднего уха. Клиническая симптоматика включает выделения гнойного характера, которые сопровождаются резким неприятным запахом, и кондуктивную тугоухость. При развитии кариеса стенок барабанной полости возникает локальная и головная боль, чувство тяжести, головокружение. Диагностика основывается на анамнезе заболевания, результатах отоскопии, оценки функции слуховых труб, лабораторных исследований, рентгенографии или КТ. Основное лечение - хирургическое, дополняемое фармакотерапией.
МКБ-10

Общие сведения
Эпитимпанит, или хронический эпитимпано-антральный гнойный средний отит - относительно распространенная ЛОР-патология. Она составляет более 26% всех заболеваний уха. Согласно статистическим данным ВОЗ, хроническое гнойное поражение среднего уха наблюдается у 70-330 млн. людей по всему миру. Общая распространенность ХГСО колеблется в пределах от 9 до 40 человек на 1 000 населения. Болезнь ежегодно является причиной от 4 до 8% госпитализаций в отоларингологические стационары и свыше 38% обращений в сурдологические отделения. Отогенные осложнения встречаются относительно редко - примерно у 2,5-3,3% больных, при этом показатель летальности составляет более 16,4%.

Причины эпитимпанита
Заболевание возникает в результате некорректного или отсутствующего лечения острого среднего отита либо мезотимпанита и вторичного присоединения патогенной микрофлоры. Зачастую оно провоцируется несколькими возбудителями одновременно. Чаще всего встречаются аэробы Staphylococcus epidermidis, Streptococcus pyogenes, Klebsiella pneumoniae, Proteus mirabilis, Pseudomonas aeruginosa в комбинации с бактериями родов Peptostreptococcus и Bacteriodes. Определенную роль в развитии болезни могут играть патогенные грибы. К другим провоцирующим факторам относятся:
- Хронические поражения прилегающих структур. Развитию воспаления способствует нарушение дренажа барабанной полости, обусловленное дисфункцией слуховой трубы или закупоркой ее глоточного отверстия. Эти состояния встречаются при тубоотите, разрастании аденоидных вегетаций, аденоидитах, полипах, искривлении носовой перегородки. Вторичному инфицированию способствуют хронические риниты, синуситы, назофарингиты, тонзиллиты, наружные отиты.
- Иммунодефицитные состояния. При снижении неспецифических и специфических защитных сил организма возникают благоприятные условия для роста и размножения патогенных бактерий. К нарушениям иммунитета проводят авитаминозы, сахарный диабет, гипотиреоз, хронические инфекционные заболевания, в том числе ВИЧ-инфекция, онкогематологические патологии.
- Профессиональные вредности. Неблагоприятные внешние условия, такие как высокая или низкая температура окружающей среды, чрезмерная сухость воздуха, постоянный контакт с водой и резкие перепады атмосферного давления способствуют развитию эпитимпанита. В эту группу также включают работу с летучими химикатами и вредными веществами.
- Анатомические особенности. Диплоэтический (губчатый) и смешанный тип строения сосцевидного отростка, который характеризуется небольшим количеством пневматических ячеек, ограниченных трабекулами, создает благоприятные условия для перехода острого воспалительного процесса в хронический. Роль способствующего обстоятельства играют ранее перенесенные травматические повреждения этой области.
- Несоблюдение правил личной гигиены. Нерегулярное удаление содержимого наружного слухового канала - причина избыточного скопления ушной серы или гнойных масс при гнойных средних отитах. Это, в свою очередь, приводит к вторичному проникновению патогенных бактерий к очагу инфекции в барабанной полости.
Патогенез
Эпитимпанит является осложнением острого бактериального или грибкового воспаления верхнего надбарабанного пространства. Для него характерно образование дефекта барабанной перепонки в ее ненатянутой части, реже - костной фистулы. В отличие от мезотимпанита при этом варианте ХГСО происходит поражение не только слизистых оболочек, но и региональных костных структур. В зависимости от преобладания тех или иных морфологических изменений выделяют 2 формы заболевания: гнойно-некротическую и холестеатомную.
В первом случае формируется выраженный кариес аттика, адитуса, пещеры, ячеистых структур сосцевидного отростка и слуховых косточек. Второй вариант сопровождается образованием холестеатомы. Это опухолевидная структура, состоящая из скопления холестериновых кристаллов, кератина, отшелушившегося рогового эпителия и продуктов распада перечисленных субстанций (в т. ч. пуринов - скатола, индола). Снаружи она окружена матриксом - капсулой из соединительной ткани.
Симптомы эпитимпанита
В период ремиссии для эпитимпанита характерно бессимптомное течение. Первые признаки обострения заболевания - умеренное гноетечение из уха, сопровождающееся резким, неприятным, «зловонным» запахом. Выделяющиеся гнойные массы имеют зеленоватый оттенок, часто содержат костные микросеквестры, чешуйки серебристого или перламутрового цвета. Последние являются характерным признаком холестеатомы.
На ранних этапах развития болевой синдром, как правило, отсутствует, системная интоксикация мало выражена. Параллельно возникает ухудшение работы слухового анализатора по типу кондуктивной тугоухости, что проявляется снижением остроты слуха, низкочастотным шумом в ушах, усиленным восприятием собственного голоса.
Далее развивается деструкция региональной костной ткани. Клинически этот процесс сопровождается периодическими нарастающими болями, чувством тяжести в пораженном ухе. Болевые ощущения быстро приобретают постоянный распирающий характер, к ним присоединяется давящая головная боль с эпицентром в теменной и височной области.
При распространении патологического процесса на структуры внутреннего уха появляется головокружение, нистагм, шаткость ходьбы, которые усиливаются при наклонах головы. Нарастает интенсивность интоксикационного синдрома - повышается температура тела, возникает озноб, общая слабость, недомогание. При отсутствии медицинского вмешательства на этом этапе быстро развиваются интракраниальные осложнения.
Осложнения
Осложнения эпитимпанита связаны с распространением гнойного процесса в региональные анатомические структуры. Разрушение канала лицевого нерва - причина его воспаления и пареза. Поражение внутреннего уха может проводить к лабиринтиту, повреждению звуковоспринимающего аппарата и сенсоневральной тугоухости. При деструкции верхней стенки среднеушной полости патогенные микроорганизмы и гнойные массы проникают внутрь черепа. Это становится причиной ограниченных пахименингитов, тромбосинусита сигмовидного венозного синуса, абсцесса головного мозга, менингоэнцефалита. При попадании инфекционных агентов в системный кровоток развивается сепсис, далее - инфекционно-токсический шок.
Диагностика
Постановка диагноза базируется на анамнестических данных, результатах физикального, лабораторного и инструментального обследования, дифференциальной диагностике с другими формами ХГСО. При опросе пациента врач-отоларинголог выясняет потенциальные этиологические и предрасполагающие факторы: ранее перенесенные или имеющиеся ЛОР-заболевания, их лечение, условия труда, сопутствующие патологии. Врач устанавливает динамику клинических проявлений, характеристику болевого синдрома. Дальнейшая диагностическая программа включает в себя следующие мероприятия:
- Отомикроскопия. При объективном осмотре просвета слухового канала определяется небольшой объем гнойных масс, краевой дефект в расслабленной части, ретракция барабанной перепонки, признаки ее воспаления. На медиальной стенке визуализируются изменения слизистой оболочки в виде ее гиперплазии или полипоза.
- Определение проходимости слуховых труб. С этой целью используются пробы Вальсальвы и Тойнби, продувание по Политцеру или при помощи катетера. Обычно при эпитимпаните присутствует дисфункция евстахиевой трубы и умеренное количество гнойных масс в ее просвете.
- Лабораторные тесты. В общем анализе крови обнаруживается лейкоцитоз, смещение лейкоцитарной формулы влево, повышение СОЭ. Выделяемое из слухового прохода гнойное содержимое используется для бактериологического исследования. Его проведение позволяет идентифицировать патогенную микрофлору и выполнить тест на ее антибиотикочувствительность.
- Тональная пороговая аудиометрия. Эта процедура дает возможность дифференцировать характер, степень тяжести имеющейся у пациента тугоухости, косвенно судить о развитии осложнений. Ухудшение воздушной проводимости при нормальном костном восприятии указывает на типичное для эпитимпанита кондуктивное нарушение слуха. Сопутствующее нарушение звуковоспринимающего аппарата свидетельствует о поражении структур внутреннего уха.
- Рентгенография, КТ височных костей. С целью оценки распространенности деструкции костных тканей и проведения дифференциальной диагностики назначается рентгенография височной области по Шюллеру и Майеру. При низкой информативности полученных рентгенограмм показана компьютерная томография височных костей в аксиальных и коронарных проекциях с шагом в 1-2 мм.
Дифференциальная диагностика
Дифференциальная диагностика эпитимпанита проводится с мирингитом, холестеатомой наружного слухового прохода и хемодектомой. При изолированном воспалении барабанной перепонки визуализируется ее гиперемия и утолщение без перфоративных отверстий. При холестеатоме наружного уха отсутствует нарушение слуха, а на КТ определяется деструкция нижней стенки слухового канала. При гломусной опухоли отличительным клиническим симптомом является восприятие пациентом пульсирующего шума при отсутствии объективных признаков поражений среднего или наружного уха.
Лечение эпитимпанита
Лечение заболевания комплексное, предполагает устранение имеющихся этиологических факторов, местную и системную медикаментозную терапию, оперативные вмешательства. Первым этапом является туалет наружного уха - механическое удаление гнойных масс с помощью ушного зонда, ваты и антисептических растворов. Дальнейшая программа лечения может включать:
- Санирующие операции. Используются для ликвидации гнойного очага, предотвращения интракраниальных осложнений. Представляют собой радикальные (полостные) вмешательства, при которых проводится объединение барабанной полости, слухового канала и ячеек сосцевидного отростка в одну общую полость. В ходе операции также удаляются имеющиеся грануляции или полипы.
- Тимпанопластика. Этот вариант хирургического лечения, относящийся к слухулучшающим операциям, нацелен на восстановление функции звукопроводящей системы. В отоларингологической практике применяется одна из 5 методик тимпанопластики по Вульштейну.
- Системная фармакотерапия. На начальном этапе представлена антибактериальными или противогрибковыми средствами широкого спектра действия. В дальнейшем выбор препаратов корректируется в соответствии с результатами теста на чувствительность флоры к антибиотикам. Также показано назначение кальцийсодержащих и противоаллергических средств, адаптогенов, биостимуляторов, витаминных комплексов.
- Региональное лечение. Для местной обработки пораженной полости среднего уха используются дезинфицирующие и антисептические растворы, протеолитические ферменты, эмульсии из антибактериальных или противогрибковых препаратов, вяжущие средства. После первичного туалета уха можно вдувать (инсульфировать) порошковые формы антибиотиков, сульфаниламидов, борной кислоты.
- Физиотерапия. Применяется электрофорез и ионофорез антисептиков и антибиотиков в сочетании с кортикостероидами, УВЧ, ЛУЧ-2, грязевые аппликации на сосцевидный отросток. При эпитимпаните грибковой этиологии эффективно назначение внутриушного гелий-неонового лазера и коротковолнового ультрафиолетового облучения (КУФ).
Прогноз и профилактика
Прогноз для жизни и здоровья пациента при условии постоянного наблюдения специалиста и раннего проведения соответствующего оперативного лечения - благоприятный. Примерно у 93% больных удается достичь полной клинической ремиссии и восстановления слуха к исходному уровню. При развитии внутричерепных осложнений и генерализации инфекции прогноз сомнительный.
Профилактические мероприятия в отношении эпитимпанита включают полноценное лечение острых средних отитов, других заболеваний уха и носоглотки, коррекцию иммунодефицитных состояний, использование средств индивидуальной защиты в условиях производства.
Стенки гипотимпанума. Гипотимпанальный карман.
КИ — кохлеарная имплантация
НСП — наружный слуховой проход
В современном обществе все более актуальной становится проблема нарушения слуха, которая независимо от степени выраженности отрицательно влияет на коммуникативные возможности человека [1].
Сенсоневральная тугоухость — это полиэтиологическое заболевание, которое нередко является вторичным отражением системной патологии и связано с поражением рецепторов улитки и слухового нерва [2]. В настоящее время предложено множество способов коррекции недостатка слуховой функции, в том числе кохлеарная имплантация (КИ), которая является наиболее результативным методом реабилитации пациентов с высокой степенью тугоухости и глухотой [3—6]. Этот метод подразумевает восстановление слуховой афферентации путем непосредственной электростимуляции волокон слухового нерва с помощью активного электрода имплантата, введенного в спиральный канал улитки [7]. Очевидно, что КИ — не единовременная хирургическая операция, а комплексный, многоэтапный метод реабилитации, включающий в себя отбор кандидатов для проведения оперативного вмешательства, хирургический этап и послеоперационную долговременную слухоречевую реабилитацию (подключение речевого процессора, его настройки и занятия с сурдопедагогом и другими специалистами по формированию речи) [1, 7—10].
Немаловажным при проведении хирургического этапа КИ является знание нормальной анатомии области ниши окна улитки и особенностей расположения фаллопиева канала, так как именно вариативность строения данных структур может дезориентировать отохирурга и повлиять на результат оперативного вмешательства [11].
Вариативность анатомии области ниши окна улитки зависит от особенностей эмбриогенеза. Развитие костной полости (камеры) ниши окна улитки начинается на 16-й неделе внутриутробного развития. Первыми формируются передняя, верхняя и задняя стенки, а нижняя образуется с 17-й недели. К 23-й неделе появляется костная структура, образующая нижнюю стенку ниши окна улитки, так называемый fustis. После 20-й недели наблюдается интенсивный рост передней стенки, где проходят нижняя барабанная артерия и барабанный нерв. Тогда же образуется полный костный канал вокруг барабанного нерва и нижней барабанной артерии. Эта костная структура образуется из переднего столбика и идет ниже к клеткам гипотимпанума, образуя так называемый funiculus [12]. Результатом дефекта слияния между нижней стенкой (fustis и костные гребни гипотимпанума) и верхней стенкой (передний столбик и funiculus) может явиться образование «подулиткового канальца».
Цель исследования — изучить анатомию области ниши окна улитки, определить структуры, имеющие важное значение при выполнении КИ.
Материал и методы
С целью определения анатомических особенностей области ниши окна улитки были изучены 20 кадаверных человеческих височных костей. Производилось удаление барабанной перепонки, а затем режущими (от 7 до 2,3 мм) и алмазными (от 3,1 до 1 мм) фрезами — удаление передней костной стенки наружного слухового прохода до костного кольца. В последующем выполнялись антромастоидотомия и задняя тимпанотомия с визуализацией пирамидального отростка, стременной мышцы, ниши окна улитки и области «подулиткового канальца». Затем удалялась часть задней стенки до уровня канала лицевого нерва и нижней стенки — до клеток гипотимпанума. В результате такой поэтапной диссекции кадаверной височной кости с открытием барабанной полости возможна оценка ниши окна улитки и прилегающих анатомических структур без их повреждения.
Анатомические структуры фотографировали аппаратом SONY NEX-5 с использованием микроскопа Leica M400-E.
Результаты и обсуждение
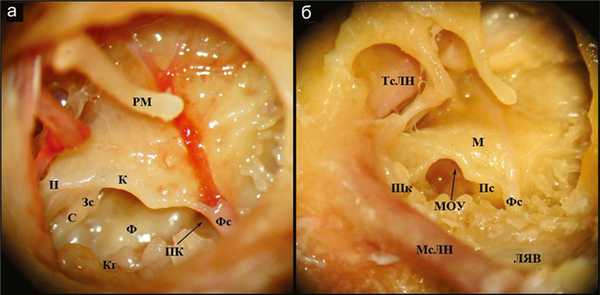
Непосредственное влияние на хирургический этап КИ оказывают следующие анатомические структуры (рис. 1, а, Рис. 1. Барабанная полость. Микродиссекция правой кадаверной височной кости. РМ — рукоятка молоточка, П — ponticulus, К — крыша (свод), Пс — передний столбик, С — subiculum, Ф — fustis, Фс — funiculus, Кг — костные гребни (клетки) гипотимпанума, ПК — «подулитковый каналец», ТсЛН — тимпанальный сегмент лицевого нерва, М — мыс, Шк — шиловидный комплекс, Зс — задний столбик, МОУ — мембрана окна улитки, МсЛН — мастоидальный сегмент лицевого нерва, ЛЯВ — луковица яремной вены. б):
— Ниша окна улитки — анатомическая костная структура, образующая вход в барабанную лестницу через мембрану окна улитки, имеющая трехгранную форму, расположенная кзади и латеральнее нижнего ретротимпанума и лежащая между funiculus и subiculum. Трехгранная форма ниши окна улитки образована задним столбиком (posterior pillar), крышей ниши (tegmen) и передним столбиком (anterior pillar). В глубине ниши располагается мембрана окна улитки, внутренняя поверхность которой открывается в барабанную лестницу базального завитка улитки.
— Крыша (свод) — косой дорсолатеральный край мыса, образующий выпуклую грань над входом в окно улитки.
— Задний столбик — костная структура, образующая заднюю стенку ниши окна улитки, при слиянии с задней частью крыши образует острый угол.
— Передний столбик — костная структура, образующая переднюю стенку ниши окна улитки и сливающаяся с передней частью крыши.
— Камера ниши окна улитки — трехмерное пространство, лежащее между краем ниши окна улитки и мембраной окна улитки, также оно ограничено fustis и костными гребнями гипотимпанума.
— Шиловидный комплекс — группа костных гребней (балок) ретротимпанума, создающих опору пирамидального отростка. Участвует в формировании одной из стенок барабанного синуса.
— Fustis — толстая гладкая кость, простирающаяся от шиловидного комплекса до ниши окна улитки, указывая на вход в нишу и тем самым связывая базальный завиток улитки с шиловидным комплексом.
— Костные гребни гипотимпанума — анатомическая область, образованная костными клетками, развитыми вокруг fustis.
— Subiculum — костный гребень, проходящий от заднего столбика к шиловидному комплексу.
— Funiculus — костный гребень, проходящий от переднего столбика к дну гипотимпанума, где располагается купол луковицы яремной вены, отделяющий нижний ретротимпанум от гипотимпанума.
— Субтимпанальный синус — анатомическое пространство между subiculum и funiculus, располагающееся медиально и кзади по отношению к возвышению шиловидного комплекса.
При анализе 20 препаратов височных костей мы выделили три вида свободного края свода (крыши) ниши окна улитки:
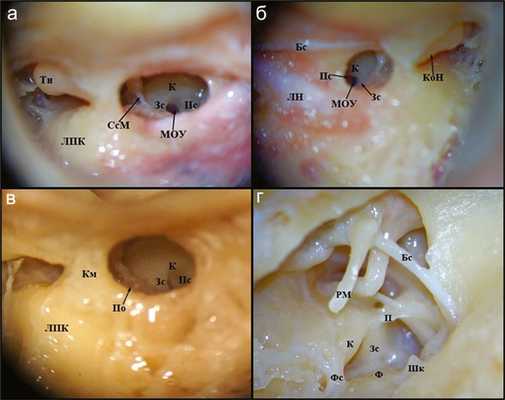
— В 11 из 20 случаев выявлен хорошо сформированный свободный край крыши, расположенный позади заднего столбика и спереди от переднего столбика, при этом мембрана окна улитки была хорошо обозрима (рис. 2, а). Рис. 2. Область ниши окна улитки. Тн — тело наковальни, К — крыша, Зс — задний столбик, Пс — передний столбик, СсМ — сухожилие стременной мышцы, МОУ — мембрана окна улитки, ЛПК — латеральный полукружный канал, Бс — барабанная струна, КоН — короткий отросток наковальни, ЛН — лицевой нерв, Км — костный мостик, ПО — пирамидальный отросток, Бс — барабанная струна, Рм — рукоятка молоточка, П — ponticulus, ШК — шиловидный комплекс, Фс — funiculus, Ф — fustis.
— В 6 образцах имелся также хорошо сформированный свободный край крыши, но из-за угла наклона этой анатомической структуры мембрана окна улитки была обозрима частично (см. рис. 2, б).
— На 3 препаратах свободный край свода был гипертрофирован и выступал медиально, закрывая мембрану и камеру (полость) ниши окна улитки (см. рис. 2, в).
Во всех случаях были визуализированы передний и задний столбики, анатомические изменения этих структур не отмечались.
Полость (камера) ниши окна улитки
Форма полости ниши окна улитки зависела от формы fustis и окружающих его костных гребней (комплекс клеток гипотимпанума). На всех препаратах fustis был визуализирован как гладкая область кости, отходящая от возвышения шиловидного комплекса и идущая в латерально-медиальном направлении к мембране окна улитки (см. рис. 2, г).
В 16 случаях в области гипотимпанума был выявлен туннель между funiculus и fustis, соединяющий барабанную полость с клетками каменистой части височной кости, расположенными ниже улитки. Были классифицированы 3 типа образцов в зависимости от наличия или отсутствия этого туннеля:
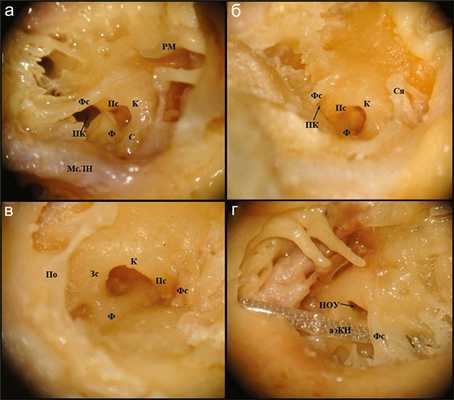
Тип I: 11 из 20 образцов имели широкий туннель, располагающийся ниже и медиально относительно funiculus и переднего столба, имеющий глубокое расширение под улиткой, соединяющий барабанную полость с клетками каменистой кости, распространяющимися под мысом (рис. 3, а). Рис. 3. «Подулитковый каналец». Рм — рукоятка молоточка, Фс — funiculus, Пс — передний столбик, К — крыша, ПК — «подулитковый каналец», Ф — fustis, С — subiculum, МсЛН — мастоидальный сегмент лицевого нерва, Ся — стремя, По — пирамидальный отросток, Зс — задний столбик, НОУ — ниша окна улитки, аэКИ — активный электрод кохлеарного имплантата.
Тип II: 5 из 20 образцов имели небольшое отверстие под funiculus. Данную область мы назвали «подулитковый каналец», указывающий на связь между барабанной полостью (полостью ниши окна улитки) и клетками каменистой кости (см. рис. 3, б).
Тип III: в 4 образцах мы не обнаружили «подулитковый каналец» (см. рис. 3, в).
В случае наличия широкого «подулиткового канальца», визуализирующегося при проведении задней тимпанотомии, это анатомическое образование может быть принято за нишу окна улитки. В таком случае может быть произведено неправильное размещение активного электрода кохлеарного имплантата и он может быть введен в «подулитковый каналец» (см. рис. 3, г).
При изучении нижнего ретротимпанума были выявлены некоторые морфологические различия формы субтимпанального синуса, лежащего ниже барабанного синуса, образующего ограниченное пространство между subiculum, расположенным выше и сзади, и funiculus, расположенным ниже и спереди; шиловидным комплексом, расположенным кзади и латерально, и капсулой лабиринта, расположенной кзади и медиально. Данное анатомическое образование обнаружено на 16 препаратах височных костей (см. рис. 1, а, б). На 4 препаратах субтимпанальный синус представлял единое образование с клетками гипотимпанума. В 4 образцах шиловидный комплекс был хорошо выражен, поэтому субтимпанальный синус был глубоким; в 6 образцах комплекс был плохо развит и субтимпанальный синус не был явно выражен.
Выводы
1. Вариабельность строения области ниши окна улитки может оказать существенное влияние на хирургический этап кохлеарной имплантации, особенно при наличии высокого стояния мастоидального сегмента лицевого нерва и, как следствие, вызвать затруднение интраоперационного обзора области ниши окна улитки.
2. Широкий туннель, визуализирующийся при проведении задней тимпанотомии, может быть принят за нишу окна улитки. В таком случае может быть произведено неправильное размещение активного электрода кохлеарного имплантата (введение его в «подулитковый каналец»).
3. Возможен потенциальный риск повреждения луковицы яремной вены при ее высоком стоянии или повреждения сонной артерии, поскольку подулитковая пневматизация представляет собой путь к каменистому тракту сонной артерии.
Мезотимпанит
Мезотимпанит - это вариант хронического гнойного воспаления полости среднего уха, который сопровождается перфорацией барабанной перепонки в центральном отделе. Основные симптомы заболевания - снижение остроты слуха, оторея, интоксикационный синдром, чувство «заложенности» уха, шум различного характера. Клиническая картина изредка дополняется вестибулярными нарушениями и болевыми ощущениями. Диагностика заключается в сборе анамнеза и жалоб, проведении отоскопии, отоэндоскопии, камертональных проб, аудиометрии, лабораторных тестов, компьютерной или магнитно-резонансной томографии. Лечение основывается на антибиотикотерапии, тимпанопластике и симптоматических мероприятиях.

Мезотимпанит составляет более 50% от всех форм хронического гнойного среднего отита (ХГСО). Общая распространенность заболевания - от 2 до 35% населения Земли. На территории России эта патология встречается с частотой от 8,2 до 40,1 на 1 000 человек. От 6 до 8% больных, которым требуется госпитализация и лечение в условиях стационара, страдают от ХГСО. Мезотимпанит считается относительно благоприятной формой заболевания, так как не сопровождается выраженной деструкцией костных структур. Однако при длительном течении болезни более чем у 55% пациентов развивается кариес слуховых косточек, а у 20-23% - лизис стенок барабанной полости. Летальность при возникновении осложнений колеблется в пределах 15-25%.

Причины мезотимпанита
Основная причина развития мезотимпанита - переход острого экссудативного среднего отита в хроническую форму. При этом состав бактериальной микрофлоры по сравнению с острым процессом несколько изменяется, часто определяется наличие несколько возбудителей одновременно. В основном это аэробы Pseudomonas aeruginosa и Staphylococcus aureus, которые обнаруживаются у 50-85% больных. Реже выявляется анаэробная флора, представленная грамположительными кокками (Peptococcus и Peptostreptococcus), Bacteroides или грамотрицательными Klebsiella и Proteus. Грибы рода Aspergillus и Candida определяются у 2-15% больных.
Выделяют факторы, которые способствуют хронизации воспаления барабанной полости и развитию мезотимпанита. К ним относятся:
- Заболевания носовой полости и носоглотки. В эту группу патологий включают опухоли, разрастания аденоидных вегетаций, деформации носовой перегородки и другие состояния, которые ухудшают дренажную функцию слуховой трубы, препятствуя оттоку гнойных масс из барабанной полости.
- Аномалии строения челюстно-лицевой области. В список входит атрезия хоан, синдром Дауна, заячья губа, и другие пороки, которые деформируют или перекрывают просвет евстахиевой трубы.
- Сопутствующие патологии. В первую очередь это касается сахарного диабета, который снижает местную резистентность тканей, способствует высокой активности патогенной микрофлоры.
- Иммунодефицитные состояния. Отсутствие системного иммунного ответа обеспечивает бесконтрольное размножение флоры, быстрое формирование осложнений, генерализацию инфекции. К таким состояниям относятся последние стадии развития раковых заболеваний, онкогематологические патологии, СПИД.
- Неадекватное лечение острого отита. Неправильно подобранные антибактериальные препараты, несоблюдение дозы или неполный курс антибиотикотерапии способствует не только переходу острого заболевания в ХГСО, но и резистентности микрофлоры к препаратам.
Развитие мезотимпанита основывается на первичном остром воспалении слизистых оболочек структур среднего уха. В дальнейшем из-за нарушения функции слухового канала, неоправданного использования антибиотиков, местного и системного иммунодефицита или присоединения анаэробной микрофлоры возникает мукозит. Последний представляет собой вариант поражения среднего уха, сопровождающийся сочетанием гиперплазии собственной пластинки слизистой оболочки и гиперсекреции покровного эпителия барабанной перепонки. Такие патологические изменения в сочетании с высокой активностью патогенной микрофлоры и токсичным воздействием продуктов ее жизнедеятельности приводят к гнойному расплавлению натянутой части барабанной перепонки. Параллельно происходит выделение литических ферментов, лимфокинов, цитокинов и факторов роста. Это становится причиной пролиферации, дифференцировки и миграции кератиноцитов в холестеатомном матриксе, провоцирует формирование холестеатомы, деструкции других костных структур.
Симптомы мезотимпанита
Обострение заболевания обычно происходит на фоне перенесенной острой вирусной инфекции, переохлаждения или попадания воды в ушной канал. Первичным симптомом у большинства пациентов является постепенное одностороннее ухудшение слуха со стороны поражения. У некоторых больных с каждым повторным эпизодом мезотимпанита острота слуха прогрессивно снижается. На обострение хронического отита также указывает возникновение синдрома интоксикации - повышение температуры тела до 39,0° C, озноб, сонливость, слабость, недомогание, общая ноющая головная боль.
При дальнейшем развитии заболевания появляются выделения из уха, которые могут иметь разный характер - от небольшого количества слизистых до обильных гнойных с ихорозным запахом. Оторея часто дополняется чувством «заложенности» в ухе, слабовыраженной болью или дискомфортом на фоне усиленного восприятия собственного голоса. Большинство больных слышит шум, характер которого зависит от имеющихся патологических изменений. При наличии большого дефекта барабанной перепонки шум низкочастотный, напоминает гул. В случае поражения внутреннего уха возникает высокочастотный звон, писк или свист.
Примерно у 10% пациентов, страдающих мезотимпанитом, формируется фистула лабиринта, вызывающая кохлеовестибулярные нарушения. К таковым относится головокружение вращательного характера и нарушение устойчивости различной степени выраженности. Симптомы обычно возникают при умеренной физической активности, поворотах или наклонах головы, реже - в состоянии покоя. Редко встречается тупая головная боль отогенного генеза, которая может локализироваться в височной, теменной или параорбитальной области.
Все осложнения, возникающие на фоне мезотимпанита, принято делить на две основные группы: внутричерепные и внечерепные. К первым относятся менингиты, энцефалиты, абсцессы головного мозга и пр. Их развитие обусловлено деструкцией верхней стенки барабанной полости с последующим распространением бактериальной флоры и гнойных масс непосредственно к мозговым оболочкам. В группу экстракраниальных осложнений входит субпериостальный абсцесс, мастоидит, лабиринтит, парез лицевого нерва. Механизм их развития также основывается на гнойном расплавлении стенок среднего уха, но с вовлечением в патологический процесс орбиты, сосцевидного отростка, структур, формирующих канал лицевого нерва или лабиринта. В последнем случае зачастую параллельно возникает глубокая нейросенсорная тугоухость. На фоне иммунодефицитных состояний существует высокий риск генерализации инфекции и развития отогенного сепсиса.
Постановка диагноза мезотимпанит, как правило, не представляет трудностей. Этому способствует характерная клиническая картина заболевания и наличие специфических изменений, которые определяются рутинными методами диагностики в отоларингологии. Полное обследование больного включает в себя:
- Анализ жалоб и анамнеза. Помимо признаков кондуктивной тугоухости и отореи в анамнезе у больного почти всегда присутствует ранее перенесенный острый гнойный средний отит или обострения мезотимпанита. Также отоларинголог уточняет наличие предрасполагающих факторов или заболеваний.
- Отоскопия. Отоскопическая картина при этом варианте ХГСО характеризуется наличием сквозного отверстия в натянутой области барабанной перепонки, из которого происходит выделение патологических масс. Определяется общая гиперемия, отечность краев перфоративного отверстия, реже - грануляционные разрастания.
- Отомикроскопия или отоэндоскопия. Исследование позволяет визуализировать наличие тимпаносклеротических очагов или петрификатов, тимпанофиброза, ретракционных карманов, мукозита, полипозных изменений слизистых оболочек, определить кариес или гнойное расплавление слуховых косточек, деструкцию аттика и адитуса, развитие холестеатомы.
- Камертональное исследование. Во время теста Ринне пациент с мезотимпанитом громче воспринимает звучание камертона при размещении его ножки на сосцевидном отростке. По результатам пробы Вебера звук, издаваемый камертоном, лучше слышно со стороны пораженного уха. Изменение результатов тестов указывает на сопутствующее поражение звуковоспринимающего аппарата.
- Тональная пороговая аудиометрия. При изолированном поражении барабанной перепонки и/или цепи слуховых косточек на аудиограмме наблюдается прогрессивная депрессия кривой воздушной проводимости. При распространении патологического процесса в лабиринт возникает поражение звуковоспринимающей системы, что отображается параллельным ухудшением костного восприятия звука.
- Лабораторные анализы. В общем анализе крови при мезотимпаните определяется повышение уровня лейкоцитов свыше 10×10 9 /л со сдвигом лейкоцитарной формулы влево, увеличение СОЭ. Проводится бактериальный посев выделяемых из уха патологических масс, определение чувствительности высеянной флоры к антибиотикам.
- Лучевые методы исследования. Обычно используется КТ височных костей, позволяющее визуализировать поражение слизистых оболочек среднего уха, формирование рубцов возле слуховых косточек, расплавление длинной ножки или тела наковальни, суперструктур стремени. При развитии осложнений происходит деформация и деструкция стенок крыши барабанной полости или пещеры, канала лицевого нерва и формирование фистул лабиринта. Реже применяется МРТ височных костей для детальной диагностики холестеатомного процесса и его дифференциации с другими патологическими изменениями.
Лечение мезотимпанита
Целью терапии является достижение стойкой ремиссии путем санации среднего уха, предотвращение внутричерепных и внечерепных осложнений. Основной метод лечения при мезотимпаните - хирургический. Операции обязательно дополняются назначением медикаментозных средств. Терапевтическая программа включает следующие мероприятия:
- Оперативное вмешательство. Хирургическая тактика зависит от конкретной клинической ситуации. В большинстве случаев выполняется тимпанопластика по Вульштейну, при необходимости - с протезированием слуховых косточек. При высоком риске развития осложнений проводится санирующая операция открытого типа или аттикоантромастоидотомия с дренированием пещеры.
- Антибиотикотерапия. Применяются как системные, так и топические антибактериальные препараты. Фармакологические средства подбираются с учетом чувствительности патогенной микрофлоры. Основные медикаменты - цефалоспорины II-III поколения, фторхинолоны II поколения, полусинтетические пенициллины. С учетом одновременного наличия нескольких возбудителей используются комбинации из 2-3 антибактериальных средств.
- Симптоматическое лечение. Включает использование топических кортикостероидов, промывание уха антисептическими препаратами, назначение иммуномодуляторов и витаминных средств. При дисфункции слуховой трубы осуществляется ее продувание по Политцеру. При необходимости выполняется септопластика, аденоидэктомия и другие операции, направленные на восстановление дренажа среднего уха.
Прогноз при мезотимпаните относительно благоприятный. При своевременно начатой терапии удается восстановить слух до изначального уровня, избежать развития септических осложнений и нейросенсорной тугоухости. При внутричерепном распространении гнойных масс исход зависит от результатов лечения осложнений. Профилактика мезотимпанита подразумевает полноценное рациональное лечение острой формы гнойного среднего отита, укрепление общих защитных сил организма, своевременную нормализацию работы евстахиевой трубы, удаление аденоидных вегетаций, коррекцию других предрасполагающих факторов.
Импиджмент-синдром ( Субакромиальный синдром )
Импиджмент-синдром (субакромиальный синдром) - это патологическое состояние, при котором сухожилия вращательной манжеты плеча и двуглавой мышцы во время движений ущемляются между акромионом и головкой плечевой кости. Заболевание проявляется усиливающимися болями, нарастающим ограничением движений, снижением силы мышц плеча. Из-за травматизации сухожилий со временем происходит их дегенерация, которая становится причиной разрыва. Патология диагностируется на основании опроса, осмотра, результатов рентгенографии, МРТ и КТ. При первых проявлениях показано ограничение нагрузок, блокады, физиотерапия. В посл едующем требуются операции - субакромиальная декомпрессия и акромиопластика.


Импиджмент-синдром, или субакромиальный синдром, является одной из наиболее распространенных причин развития болей в области плечевого сустава у взрослых людей. Клинически значимые формы чаще диагностируются у мужчин старше 40 лет, занятых тяжелым физическим трудом. В молодом возрасте патология иногда встречается у спортсменов. Из-за постепенного начала и незначительной выраженности болевого синдрома на начальных стадиях пациенты нередко обращаются за помощью только после развития грубых комплексных изменений сустава, что негативно влияет на результаты лечения.
Причины
Импиджмент-синдром - полиэтиологическое заболевание. Основными причинами развития патологии являются:
- врожденные особенности расположения и формы акромиона;
- наличие остеофитов в области акромиально-ключичного сустава;
- утолщение мышцы, расположенной по переднему краю акромиона;
- посттравматическая деформация костей надплечья;
- артроз, поражающий акромиально-ключичный сустав;
- хронический бурсит;
- воспалительный процесс в области вращательной манжеты;
- оссификация сухожилий мышц, входящих в состав ротаторной манжеты;
- нестабильность плечевого сустава.
Из-за врожденных или приобретенных анатомических особенностей уменьшается подакромиальное пространство либо сужается выходное отверстие, через которое проходит надостная мышца. В результате при движениях головка плеча сталкивается с акромионом, что приводит к ущемлению сухожилий. Постоянная травматизация обуславливает воспаление и развитие дегенеративных изменений. В процесс вовлекаются окружающие структуры, патология приобретает комплексный характер.

Классификация
С учетом изменений ротаторной манжеты плеча выделяют 3 стадии импиджмент-синдрома:
- 1 стадия. В тканях формируются кровоизлияния, возникает локальный отек тканей при сохранении целостности сухожилий.
- 2 стадия. При морфологическом исследовании сухожилий обнаруживаются признаки хронического воспаления, фиброзных изменений. Возможны надрывы.
- 3 стадия. В области окружающих костных структур образуются остеофиты. Мягкие ткани дегенеративно изменены. Незначительная или умеренная нагрузка может стать причиной разрыва сухожилия.
Симптомы импиджмент-синдрома
Вначале пациенты отмечают дискомфорт в плечевом суставе на фоне интенсивных физических нагрузок. После отдыха неприятные ощущения исчезают. В последующем дискомфорт сменяется болью, появляющейся преимущественно при вращении и отведении плеча. У спортсменов болезненность в плече наблюдается при броске мяча, жиме штанги в положении лежа.
Болевой синдром сначала развивается после умеренной нагрузки, потом отмечается при попытке поднять руку выше головы, затем начинает беспокоить при любых движениях, существенно ограничивает трудоспособность. На завершающем этапе возможны ночные боли. Движения сопровождаются хрустом и щелчками. Передняя часть сустава отекает. Снижается сила мышц. Формируется тугоподвижность.
Постоянные боли и уменьшение объема движений приводят к ухудшению качества жизни и снижению трудоспособности. На заключительных стадиях болезни пациенты испытывают затруднения при самообслуживании. Из-за постоянной травматизации и хронического воспалительного процесса страдают окружающие анатомические структуры. Развиваются бурситы и тендовагиниты, возможны разрывы дегенеративно измененных сухожилий, развитие артроза.
Постановку диагноза импиджмент-синдрома осуществляет травматолог-ортопед. Специалист опрашивает больного для изучения анамнеза заболевания, выясняет, когда и при каких обстоятельствах впервые появились боли, как часто они беспокоят, сколько продолжаются. Уточняет, были ли у пациента травмы плечевого сустава, страдает ли он заболеваниями этой анатомической зоны. Затем врач проводит внешний осмотр, оценивает подвижность плеча, выявляет болевые точки, выполняет нагрузочные тесты. Для подтверждения диагноза применяют следующие методики:
- Рентгенография плечевого сустава. Базовое исследование с достаточно низкой информативностью. Позволяет исключить некоторые патологии, установить размер субакромиального пространства, обнаружить остеофиты и участки кальцификации в мягких тканях.
- КТ плечевого сустава. Дает возможность детализировать информацию, полученную при проведении рентгенографии. Специалист моделирует объемное изображение пораженной области и изучает его со всех сторон. В ходе исследования выявляется деформация акромиона, оценивается объем субакромиального пространства.
- МРТ плечевого сустава. Назначается для подробного изучения мягкотканных структур: вращательной манжеты, сухожилия двуглавой мышцы, суставной губы. Обнаруживает даже незначительные дефекты (надрывы) признаки дегенерации и воспалительного процесса.

Лечение импиджмент-синдрома
Консервативная терапия
На начальной стадии субакромиального синдрома показано консервативное лечение, включающее следующие мероприятия:
- Охранительный режим. При возникновении болей рекомендован покой. Следует ограничить нагрузку на конечность, избегать движений, во время которых происходит сдавление вращательной манжеты.
- НПВС. Пациенту назначают противовоспалительное медикаментозное лечение. При болевом синдроме препараты принимают перорально курсом. В последующем советуют использовать средства местного действия.
- Блокады. При упорном болевом синдроме, резистентном к консервативной терапии, выполняют блокады субакромиального пространства с глюкокортикостероидами. Иногда вводят обогащенную тромбоцитами плазму для стимуляции регенерации.
- ЛФК. Лечебная физкультура показана в период реабилитации после исчезновения болей. Обеспечивает улучшение функции мышц, сохранение подвижности сустава. Проводится с постепенным увеличением нагрузки.
- Физиотерапия. В зависимости от фазы болезни назначают электрофорез, лазеротерапию, магнитотерапию, ударно-волновую терапию, электромиостимуляцию.
Хирургическое лечение
Оперативные вмешательства показаны на 2 и 3 стадиях импиджмент-синдрома. Осуществляются с использованием артроскопического оборудования. Могут применяться следующие методики:
- 2 стадия. Чаще производят переднюю акромиопластику и субакромиальную декомпрессию с пересечением клювовидно-акромиальной связки.
- 3 стадия. Перед восстановлением объема субакромиального пространства выполняют удаление костных разрастаний, пластику измененных сухожилий.
При наличии бурсита дополнительно иссекают воспаленную сумку. В послеоперационном периоде назначают анальгетики, антибиотики. После уменьшения отека начинают восстановительные мероприятия. Применяют ЛФК, массаж, физиотерапию, кинезиотейпирование.
Прогноз
При адекватном выборе метода лечения с учетом тяжести субакромиального синдрома прогноз благоприятный. На ранних стадиях прогрессирование заболевания можно существенно замедлить, однако, консервативная терапия не устраняет причину импиджмент-синдрома, поэтому полное выздоровление невозможно. Результаты операций при данной патологии хорошие, устранение болевого синдрома и увеличение объема движений отмечается у 85% больных.
Профилактика
Первичная профилактика включает точное восстановление положения отломков при переломах костей надплечья и верхних отделов плечевой кости, своевременное адекватное лечение повреждений мягких тканей. Пациентам с установленным диагнозом импиджмент-синдрома следует соблюдать рекомендации врача, получать назначенное лечение.
Читайте также:
