Суставы при системной красной волчанке (СКВ) - лучевая диагностика
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Основные задачи, решаемые лабораторией:
Разработка и внедрении единой стратегии профилактики, диагностики и лечения сердечно-сосудистых заболеваний (ССЗ) у больных ревматическими заболеваниями (РЗ);
Изучение взаимосвязи РЗ с эндокринной патологией (нарушениями углеводного обмена, аутоиммунными заболеваниями щитовидной железы, гипотиреозом);
Разработка стратегии диагностики и лечения болезни Бехчета (ББ), поиск генетических маркеров и значение этнической принадлежности в вариантах течения и исходах болезни. Создание регистра больных ББ в разных этнических группах.
Фундаментальные научные исследования:
Оптимизация методов диагностикии лечения кардиоваскулярной патологии при РЗ;
Оценка овариальной функции у пациенток с ББ.
Научные и клинические достижения специалистов:
Разработана методика дифференциальной диагностики системных ревматических заболеваний;
Накоплен большой опыт по ведению пациентов с СКВ, РА, ББ, в том числе с сопутствующей патологией (артериальной гипертензией, ишемической болезнью сердца, дислипидемией, ожирением, метаболическим синдромом и сахарным диабетом, тромбозами, патологией щитовидной железы;
Разработаны алгоритмы профилактики сердечно-сосудистых осложнений при ревматоидном артрите, а также протоколы ведения больных с уже имеющимися кардиоваскулярными заболеваниями;
Проводятся исследования влияния антиревматических препаратов, в том числе генно-инженерных биологических, на сердечно-сосудистую систему;
Разрабатывается методика по профилактике нарушений углеводного обмена при ревматоидном артрите и оценке воздействия антиревматических препаратов на эндокринный статус;
Подготовлены стандарты оказания специализированной медицинской помощи пациентам с системной красной волчанкой (совместно с лабораторией интенсивных методов лечения) и болезнью Бехчета по заданию МЗ РФ;
Сотрудники лаборатории принимают участие в крупных научных международных проектах, таких как CORRONA (Международный реестр долгосрочных результатов и сопутствующих сочетанных сердечно-сосудистых заболеваний у пациентов, страдающих ревматоидным артритом, 2011-2014гг) и РЕНЕССАНС (Регистр пациентов с системной красной волчанкой, Евразийская когорта, с 2015-2019гг.);
Сотрудники выступают с лекциями и докладами на научно-практических конференциях АРР, Международных форумах и конгрессах кардиологов и терапевтов, школах по ревматологии, кардиологии и терапии, региональных конференциях, посвященных актуальным вопросам ревматологии и терапии, конгрессах АРР, международных конгрессах;
Создано методическое пособие «Системная красная волчанка» для пациентов;
Налажено тесное сотрудничество с институтами экспериментальной и клинической кардиологии НМИЦК МЗ РФ.
Преемственность научных традиций, большой личный опыт научной и клинической работы, включая участие в международных проектах, обеспечивает высокий уровень диагностики и дифференциальной диагностики системных иммуновоспалительных заболеваний. В работе лаборатории используются унифицированные в международном сообществе ревматологов методы диагностики, алгоритмы оценки поражения внутренних органов и сосудов разного калибра, подходы терапии. Уникальный многолетний опыт в сочетании с развитой лабораторной базой Института дает возможность проводить дифференцированное лечение с учетом органной патологии, добиваясь позитивных результатов у значительного числа больных. Постоянно внедряются новые методы обследования и лечения, разработанные как в России, так и за рубежом.
Суставы при системной красной волчанке (СКВ) - лучевая диагностика
Санкт-Петербургская государственная медицинская академия им. И.И. Мечникова
Системная красная волчанка (поражение кожи, суставов, почек, центральной нервной системы)
Журнал: Клиническая дерматология и венерология. 2011;9(6): 23‑26
Лалаева А.М., Пирятинская А.Б., Грибанова Т.В., Смирнова О.Н., Белова Е.А., Нечаева О.С. Системная красная волчанка (поражение кожи, суставов, почек, центральной нервной системы). Клиническая дерматология и венерология. 2011;9(6):23‑26.
Lalaeva AM, Piriatinskaia AB, Gribanova TV, Smirnova ON, Belova EA, Nechaeva OS. Systemic lupus erythematosus affecting the skin, joints, kidneys, and central nervous system. Klinicheskaya Dermatologiya i Venerologiya. 2011;9(6):23‑26. (In Russ.).
Представлено клиническое описание (результаты собственного наблюдения) больной системной красной волчанкой с поражением кожи, почек, центральной нервной системы. Наличие мультисистемных поражений с кожными проявлениями или без них нередко представляют сложность в своевременной постановке диагноза.
Системная красная волчанка (СКВ) — аутоиммунное заболевание с преимущественным поражением соединительной ткани и сосудов [1]. Одной из важных причин его развития считают генетическую предрасположенность, нейроэндокринные нарушения, у женщин связанные с родами, абортом, гормональными дисфункциями, наступлением менопаузы, развитием аутоиммунного тиреоидита и др. Важную роль играют экзогенные факторы: механические повреждения кожи, ультрафиолетовое излучение, низкие и высокие температуры, бактериальные и вирусные инфекции, применение лекарственных препаратов (чаще антибиотиков, сульфаниламидов) [2]. Аутоиммунные нарушения возникают вследствие активации В-лимфоцитов, что приводит к образованию аутоантител, направленных против различных нуклеопротеиновых антигенов соединительной ткани. При лабораторном исследовании биоптатов кожи крупногранулярный тип свечения ядра свидетельствует о присутствии антинуклеарных антител, направленных против рибонуклеиновых антигенов (Sm, RNP, SS-A, SS-B и др.), а цитоплазматический — о присутствии антинуклеарных антител, направленных против антигенов цитоплазмы, рибосом и митохондрий. Наличие антинуклеарного фактора (АНФ) [2] и антител к экстрагируемому нуклеарному антигену в сыворотке крови (ENA-скрининг) связано с присутствием антинуклеарных антител к рибонуклеиновым антигенам, что также является подтверждением системного характера заболевания. Таким образом, выявленные положительные результаты АНФ и ЕNA у пациента могут свидетельствовать о наличии СКВ. Основным серологическим маркером системного поражения, и в частности почек, являются антитела (IgG) к двуспиральной ДНК, определяемые методом иммуноферментного анализа (ИФА)[3]. Несмотря на результаты многочисленных исследований, этиология данного заболевания не выяснена.
Заболевание чаще развивается у женщин, чем у мужчин (соотношение 8:1), в возрасте 20-30 лет [4]. Клинические проявления СКВ обусловлены отложением циркулирующих иммунных комплексов (ЦИК) в разных органах и системах. Наиболее частыми общими симптомами заболевания могут быть лихорадка, повышение температуры тела до 38—39 °С, поражение суставов, почек, сердца, легких [5], а при отсутствии высыпаний на коже нередко рассматриваются как проявления бактериально-вирусной инфекции [6]. Кожные проявления при СКВ составляют 70—85% и иногда появляются не сразу, а через 2—5 мес после начала заболевания, что значительно затрудняет своевременную диагностику и лечение. Характерно появление полиморфных высыпаний в виде пятен, иногда приобретающих рожеподобный характер, папул, везикул, уртикарных, буллезных и геморрагических элементов. На лице они могут быть представлены овальными или округлыми отечными пятнами розово-красного цвета, приобретающими затем застойно-синюшный оттенок, разной величины, с четкими границами, склонными к периферическому росту и слиянию. Высыпания симметрично располагаются на коже лица, нередко в форме «бабочки», тело которой находится на спинке носа, а крылья - на щеках, в области лба, подбородке, а также на ушных раковинах, туловище, конечностях. Постепенно на поверхности пятен появляется инфильтрация, а затем шелушение. При прогрессировании заболевания высыпания могут носить полиморфный характер. На ладонях и кончиках пальцев формируются стойкие эритематозно-синюшные пятна, телеангиэктазии, так называемые капилляриты [7, 8]. Разнообразие клинических проявлений на коже диктует необходимость дифференциальной диагностики с такими дерматозами, как контактный дерматит, розацеа, себорейный дерматит, полиморфный фотодерматоз, дерматомиозит и др. Течение заболевания может носить острый, подострый и хронический характер. При лабораторном исследовании в анализе крови в начале заболевания выявляют лейкопению, а затем — анемию, увеличение СОЭ, в анализе мочи — лейкоцитоз, нарастающую протеинурию.
Приводим результаты нашего наблюдения.
Больная Ф., 23 лет, госпитализирована в клинику дерматовенерологии Санкт-Петербургской ГМА им. И.И. Мечникова 22.04.10 с неясным диагнозом. При поступлении пациентка жаловалась на общую слабость, увеличение температуры тела, которая в вечернее время варьировала от 37,5 до 38,2 °С, озноб, лихорадку, боли в суставах кистей и стоп, поясничной области, потливость, потерю трудоспособности, аппетита, нарастающие в течение последних 6 мес, а также высыпания на коже лица, груди. В последний месяц к существующим симптомам присоединился болезненный надсадный кашель. Обращалась в медицинские центры Санкт-Петербурга на коммерческой основе с жалобами на болезненный кашель, повышение температуры тела до 39—40 °С,боли в пояснице.
Электрокардиограмма (ЭКГ) от 6.03.10: выявлены нарушение процессов реполяризации в области задней стенки и гипертрофия левого желудочка. В анализе крови от 08.04.10 все показатели в норме, лишь СОЭ составила 27 мм/ч. Общийанализ мочи от 08.04.10: лейкоциты - 3—4 в поле зрения (п/зр), эритроциты — 3—5 в п/зр. Ультразвуковое исследование (УЗИ) брюшной полости от 31.03.10: выявлены признаки гепатоза. Результаты исследования гормонов щитовидной железы от 09.04.10: тиреотропный гормон — 4,27 мкМЕ/мл, тироксин свободный — 1,06 нг/мл. Врачами центра диагностирован острый бронхит, по поводу которого больная получала офлоксацин в течение 10 дней по 400 мг 2 раза в сутки, канефрон — по 2 таблетки 3 раза в день. На фоне лечения появились высыпания пятен на лице, груди, которые вначале были ярко-розового цвета, затем приобрели застойно-синюшную окраску и четкие границы с тенденцией к периферическому росту и слиянию.
В анализе крови от 23.04.10: гемоглобин - 117 г/л, эритроциты — 4,3×10 12 /л, лейкоциты — 5,04×10 9 /л, лимфоциты — 1,08×10 9 /л, базофилы — 0,02×10 9 /л, эозинофилы — 0,15×10 9 /л, палочкоядерные — 2%, сегментоядерные — 69%, моноциты — 5%, СОЭ — 57 мм/ч. Анализ мочи от 23.04.10: лейкоциты — 6-8 в п/зр, эритроциты — 4-6 в п/зр, эпителий — 3—4 в п/зр, белок — 0,260 г/л, сахар — 0, ацетон — 0. Биохимический анализ крови: общий белок — 63 г/л, аланинаминотрансфераза — 24 ЕД/л, аспартатаминотрансфераза — 34 ЕД/л, креатинин — 75 мкмоль/л, мочевина — 4,9 мкмоль/л, С-реактивный белок (СРБ) — 7,31 мг/л. Флюорография от 23.04.10: органы грудной полости без патологии. Скрининг болезней соединительной ткани от 27.04.10: АНФ — 1:5120, крупногранулярный тип свечения ядра, цитоплазматический тип свечения - 1/1280. Обнаруженные антитела к экстрагируемому нуклеарному антигену (ENA-скрининг) и антитела к двуспиральной ДНК IgG методом ИФА — 423,36 МЕ/мл. Консультациягинеколога: выявлена эрозия шейки матки. Неоднократно в клинике осматривалась терапевтом, который диагностировал у пациентки наличие артериальной гипертензии.
В течение всего пребывания в клинике общее состояние пациентки оценивалось как средней тяжести. Она постоянно предъявляла жалобы на общую слабость, потливость, ознобы. Поставлен диагноз: СКВ. Результаты скрининга болезней соединительной ткани подтвердили наличие СКВ. Для лечения пациентка переведена во 2-е ревматологическое отделение СПб ГУЗ Клиническая ревматологическая больница №25, в которой находилась с 04.05.10 по 20.05.10.
ЭКГ: синусовая брадикардия, частота сердечных сокращений — 56 в минуту. В остальном — без существенных изменений. УЗИ брюшной полости: умеренная гепатомегалия за счет левой доли.
УЗДГ брахиоцефальных артерий и артерий основания мозга: на экстракраниальном уровне спектрограммы каротидного бассейна определяется избыточный кровоток с высокой периферической скоростью; асимметрия кровотока по ВСА с выраженным спектральным окном; в вертебробазилярном бассейне кровоток по позвоночным артериям в норме. На интракраниальном уровне — выраженная асимметрия кровотока по СМА, ОА кровоток в норме; венозный отток затруднен в передней черепной ямке; цереброваскулярная реактивность снижена. Индекс ЦВР справа — 1,1, слева — 1,2. Заключение: ангиодистония в рамках церебральной ангиопатии на фоне СКВ.
В клинических анализах крови отмечались колебания гемоглобина (104—116 г/л), эритроцитов (3,86—4,37×10 12 ), лейкоцитов (9,60—18,1×10 9 /л), тромбоциты в норме, палочкоядерные — 1%, сегментоядерные — 74—86%, эозинофилы — 1—4%, лимфоциты — 9—16%, моноциты — 3—5%, СОЭ — 10—23 мм/ч. В анализах мочи: удельный вес — 1005—1015, рН 6—7, плоский эпителий — 5—7 в п/зр, лейкоциты — 12—15 в п/зр, эритроциты — 20—30 в п/зр. В биохимических анализах патологии не отмечено.
Иммунологическое исследование: РФ — 57,7 МЕ/мл, СРБ — менее 60 мг/л, ЦИК — 0,067, АНФ — 1/2048, свечение — красное, диффузное, комплемент С3—0,37—0,47, С4—0,05. IgG — 9,7 v/ml, IgM — 8,5 v/ml, антитела к ДНК — 297, Le-клетки — 15 в п/зр. Протеинограмма: общий белок — 60 г/л, альбумины — 43,32 г/л, глобулины — 56,68 г/л, α1 — 3,5%, α2 — 9,84%, β — 9,9%, γ — 33,44%, А/Г — 0,76.
Заключение невропатолога: церебральная васкулопатия в рамках СКА; хроническая ишемия мозга, дисциркуляторная энцефалопатия с когнитивными нарушениями.
Получала следующее лечение: курантил, престариум, тенокс, преднизолон 40 мг/сут, конкор, гипотиазид, омез, кальций D3, гептрал внутривенно капельно, солумедрол по 500 мг внутривенно капельно №3, циклофосфан 1000 мг внутривенно капельно однократно, затем — 200 мг внутривенно капельно, актовегин внутривенно капельно №5.
Выписана из стационара с диагнозом: СКВ с поражением кожи, суставов, РЭС почек, центральной нервной системы. Осложнения: дисциркуляторная энцефалопатия. Сопутствующие заболевания: аутоиммунный тиреоидит, гипотиреоз, эрозия шейки матки.
Рекомендации: дальнейший прием преднизолона в дозе 40 мг вместе с 20 мг омеза утром, циклофосфан по 200 мг внутривенно капельно 3 раза в неделю, чередовать прием гепатопротекторов по 2 нед каждого месяца: эссенциале, гепабене, карсил, гептрал; продолжить прием витамина D3 и препаратов кальция, миокальцита, панангина, сосудистых и гипотензивных препаратов. При болях в суставах — церебрекс, мовалис, найз, местно — фастум-гель, крем долгит, хондроксид. Рекомендован контроль крови, мочи 1 раз в 10 дней, уровня трансаминаз и билирубина — 1 раз в месяц. Коррекция лечения должна проводиться ревматологом под контролем анализов.
После лечения общее состояние пациентки значительно улучшились, нормализовалась температура тела, значительно уменьшилась общая слабость, боли в суставах, снизилось артериальное давление. Проявления на коже стали бледнее, но полностью не разрешились. Представленное наблюдение демонстрирует сложность распознавания данного заболевания, достаточно быстрое и бурное развитие симптомов СКВ с поражением кожи, суставов, ретикуло-эндотелиальной системы, почек и центральной нервной системы.
ФГБУ НИИПЗ СО РАМН, Томск
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Российский государственный медицинский университет
Системная красная волчанка у пациентки с органическим поражением центральной нервной системы: практический путь дифференциальной диагностики
Журнал: Клиническая дерматология и венерология. 2018;17(6): 21‑27
Системная красная волчанка (СКВ) — системное аутоиммунное заболевание, характеризующееся иммунным воспалением в тканях различных органов. При СКВ наблюдают генерализованное поражение микроциркуляторного русла и системную дезорганизацию соединительной ткани. Заболевание может иметь множество клинических вариантов течения. Анамнестические, клинические, лабораторные данные могут создавать определенные трудности в диагностике. Эритема, фолликулярный гиперкератоз, атрофия, инфильтрация, телеангиэктазии, отсутствие болезненности при надавливании являются типичными клиническими признаками красной волчанки. Определенные сложности могут быть связаны с выявлением системной формы заболевания, для подтверждения которой необходимо использовать критерии SLICC (2012). Диагноз устанавливается в случае подтверждения при биопсии волчаночного нефрита с антинуклеарным фактором (АНФ), а-ДНК или при наличии четырех критериев, один из которых обязательно должен быть иммунологическим (любой из а-ДНК, АНФ, а-SM, антитела к кардиолипину — a-KЛ, C3, C4) и один — клиническим. В статье представлено описание развития СКВ у пациентки с органическим поражением центральной нервной системы (эпилепсия с выраженным когнитивным снижением). Рассмотрены клинические аспекты дифференциальной диагностики с синдромом Сенира—Ашера, токсидермией. Диагноз СКВ подтвержден при патоморфологическом исследовании. Акантолитические клетки не обнаружены. С целью исключения синдрома Сенира—Ашера выполнен иммуноферментный анализ для определения аутоантител к рекомбинантным антигенам (тест-системы Euroimmun ELISA) десмоглеину-1, десмоглеину-3 в сыворотке крови (получен отрицательный результат).
Системная красная волчанка (СКВ, болезнь Либмана—Сакса; лат. lupus erythematodes, англ. systemic lupus erythematosus) — системное аутоиммунное заболевание неустановленной этиологии, в основе которого лежит генетически обусловленное нарушение иммунорегуляторных механизмов, определяющее образование широкого спектра органонеспецифических аутоантител к различным компонентам ядра и формирование иммунных комплексов, вызывающих иммунное воспаление в тканях различных органов. СКВ характеризуется генерализованным поражением микроциркуляторного русла и системной дезорганизацией соединительной ткани с кожными, суставными и висцеральными изменениями [1]. Распространенность СКВ составляет от 20 до 70 случаев на 100 тыс. женщин и варьирует в зависимости от расовой и этнической принадлежности: наиболее высокие показатели зафиксированы среди латиноамериканцев, афроамериканцев, африканцев, в том числе проживающих в Карибском бассейне, и азиатов [2]. Женщины детородного возраста страдают СКВ в 8—15 раз чаще мужчин; соотношение девочек и мальчиков снижается и составляет 3:1 [3—5].
Lupus — слово латинского происхождения, означающее «волк», используют еще со средневекового периода для обозначения различных кожных поражений, характеризующихся глубокими ранами, похожими на следы от укуса волка. В настоящее время точно неизвестно, кто первый назвал заболевание «системной красной волчанкой». До второй половины XIX века волчанку считали исключительно дерматологическим заболеванием. В 1872 г. венгерский дерматолог Moriz (Kohn) Kaposi четко разделил два типа lupus erythematosus:
1) дискоидная волчанка (ДКВ; discoid lupus, DLE) — кожное заболевание;
2) lupus erythematosus disseminatus et aggregatus — системное заболевание, характеризующееся анорексией, наличием подкожных узелков, артритов, лимфаденопатии и вовлечением ЦНС.
Скорее всего, СКВ была впервые идентифицирована в континентальных европейских странах. Этот факт подтверждается тем, что в 1904 г. немецкий дерматолог J. Jadassohn опубликовал описание случая СКВ со стойкими системными проявлениями, содержащее более 400 ссылок. Фактически, несмотря на мнение M. Kaposi о двух различных типах lupus, граница между ДКВ и СКВ полностью не определена, поскольку у некоторых пациентов ДКВ в дальнейшем может трансформироваться в СКВ, а кожные проявления СКВ могут быть схожи с таковыми при ДКВ. Более того, около половины пациентов с ДКВ имеют серологические аутоиммунные нарушения [6].
Среди триггерных факторов важнейшее место занимает ультрафиолетовое облучение. Ультрафиолетовые лучи приводят к индукции аутоиммунных процессов и нарушению аутотолерантности, потому что они вызывают апоптоз кератиноцитов, которые в свою очередь делают ранее скрытые пептиды доступными для механизмов иммунного надзора. Под влиянием ультрафиолетовых лучей происходит перемещение аутоантигенов, таких как Ro/SS-A, и связанных аутоантигенов La/SS-B и кальретикулина из места их нормальной локализации внутри эпидермальных кератиноцитов на поверхность клеток. Некоторые вирусы, например краснухи, цитомегаловирус и др., индуцируют поверхностную экспрессию Ro/SS-A и связанные с ним аутоантигены, вызывая индуцированный вирусами апоптоз. У 42% пациентов с ДКВ выявлены антитела к реовирусу. Симптомы, подобные красной волчанке, могут вызывать ряд факторов внешней среды, в частности силиконовые импланты грудных желез, пищевые добавки, содержащие аминокислоту L-канаванин, металлы (кадмий, ртуть, золото), кварц и трихлорэтилен. Причиной развития и обострения красной волчанки могут быть физические и психические стрессы [7—9].

Схема. Диагностические критерии СКВ (SLICC, 2012)

Характерная особенность СКВ — многообразие дебютов, вариантов течения и клинических проявлений. Обычно болезнь начинается с одного или нескольких симптомов: необъяснимой лихорадки, похудения, анемии, артрита, поражения кожи, феномена Рейно, серозитов, почечной патологии, неврологических нарушений (судороги или хорея), рецидивирующих тромбозов. Клиническая картина в дебюте заболевания может разительно отличаться от описаний классического течения СКВ, что нередко вызывает диагностические затруднения. Неслучайно СКВ называют болезнью-хамелеоном или «великим имитатором болезней»: существует около полусотни заболеваний, требующих дифференциальной диагностики с СКВ, особенно на начальных стадиях [10].
Диагноз СКВ должен основываться на наличии клинических проявлений заболевания и данных лабораторного обследования. Для подтверждения диагноза требуется не менее 4 из 11 критериев American college of rheumatology (ACR, 1997; чувствительность 85%, специфичность 95%). В 2012 г. группа SLICC (Systemic lupus international collaborating clinics) пересмотрела критерии СКВ (чувствительность 97%, специфичность 84%) [11]. Диагноз устанавливают в случае подтверждения при биопсии волчаночного нефрита с антинуклеарным фактором (АНФ), а-ДНК или при наличии четырех критериев, один из которых обязательно должен быть иммунологическим (любой из а-ДНК, АНФ, а-SM, антитела к кардиолипину — a-KЛ, C3, C4) и один клиническим. Последние критерии GJ по диагностике СКВ (схема) являются высокочувствительными, однако их использование подразумевает наличие данных развернутого иммунологического анализа и морфологического исследования биоптата почки (при наличии нефрита), что весьма затруднительно.
СКВ присуще многообразие не только клинических проявлений, но и вариантов течения. Классификация СКВ включает определение варианта течения болезни в зависимости от характера ее начала (острое, подострое или первично-хроническое) [11].
Клиническое наблюдение
Пациентка К., 52 лет, считает себя больной около 2 мес, когда впервые без видимой причины отметила появление высыпаний на коже разгибательной поверхности левой плечевой области, в связи с чем обратилась к дерматологу по месту жительства. Была диагностирована «токсикодермия» и даны рекомендации по лечению в амбулаторных условиях (десенсибилизирующая терапия, наружно-топические стероиды). На фоне проводимой терапии отмечены кратковременный эффект и частичный регресс высыпаний. Появление высыпаний связывает с назначенной терапией в хирургическом отделении ГБУЗ «ГКБ им. Ф.И. Иноземцева» ДЗМ, где находилась с диагнозом «острый отечный панкреатит» с 20.09.15 по 30.09.15. Ухудшение состояния произошло около 2 нед назад, когда больная отметила распространение высыпаний на кожу лица, шеи, туловища, конечностей. После повторного обращения к дерматологу госпитализирована в МНПЦДК филиал «Клиника им. В.Г. Короленко» с целью дообследования и решения вопроса о дальнейшей тактике лечения.
На момент осмотра патологический процесс на коже носит распространенный островоспалительный характер. Локализован на коже лица (рис. 1), Рис. 1. Высыпания на коже лица у пациентки К., 52 лет. Превалируют эритема и отек; отдельные очаги инфильтрированы, также отмечаются чешуйки и корки. туловища, конечностей. Представлен очагами отечной эритемы красно-розового цвета, носящей сливной характер, на фоне которой отмечаются наложения серозных и серозно-гнойных корок грязно-желтого цвета, трещины, эрозивные дефекты, местами с тенденцией к эпителизации, особенно выраженные в области зоны декольте (рис. 2). Рис. 2. Очаги поражения на коже груди. В их центральной зоне хорошо заметны начинающиеся признаки атрофии, а также гиперпигментация. В пределах указанных очагов отмечается крупнопластинчатое шелушение белесоватого цвета. Лицо в области лба, щек, а также кожа передней и боковых поверхностей шеи насыщенно-красного цвета, с серозными корками на поверхности и четкими границами в области буккальных поверхностей и крыльев носа. Ногтевые пластины кистей рук и стоп не изменены. Видимые слизистые оболочки интактны. Дермографизм смешанный. Суставы визуально не изменены, безболезненны при активных и пассивных движениях.
С целью проведения дифференциального диагноза между токсикодермией, синдромом Сенира—Ашера и эритематозом выполнено патоморфологическое исследование биоптата кожи. За время стационарного лечения пациентка получила обследование в объеме лабораторного скрининга крови и мочи, консультаций специалистов. В клиническом анализе крови от 19.10.15: эритроциты 2,86·10 12 /л; гемоглобин 79 г/л; тромбоциты 120·10 9 /л; лейкоциты 2,1·10 9 /л; палочкоядерные 2%; сегментоядерные — 56%; эозинофилы 3%; лимфоциты 36%; моноциты 3%; СОЭ 31 мм/ч. В клиническом анализе крови от 23.10.15: эритроциты 2,34·10 12 /л; гемоглобин 77 г/л; тромбоциты 127·10 9 /л; лейкоциты 1,8·10 9 /л; палочкоядерные 2%; сегментоядерные 50%; эозинофилы 2%; лимфоциты 32%; моноциты 14%; СОЭ 50 мм/ч. В общем анализе мочи: удельная плотность 1020, белок 0,3 г/л, кетоны — следы, эпителий плоский в умеренном количестве. В биохимическом анализе антистрептолизин-О — 232 МЕ/мл. Ввиду наличия эрозий взяты мазки-отпечатки на акантолитические клетки — не обнаружены. Анализ на волчаночные клетки (LE-клетки) — не обнаружены. Анти-dsDnA — 1000 МЕ/мл (референсные значения 0—25 МЕ/мл). С целью исключения синдрома Сенира—Ашера проведен иммуноферментный анализ для определения аутоантител к рекомбинантным антигенам (тест-системы Euroimmun ELISA) десмоглеину-1, десмоглеину-3 в сыворотке крови — отрицательно. Пациентка была консультирована психиатром — диагноз: «органическое поражение ЦНС. Эпилепсия с выраженным когнитивным снижением». Принимает вимпат по 1 таблетке (100 мг) 2 раза в день. Консультирована терапевтом — диагноз: «анемия средней степени тяжести. Лейкопения. Тромбоцитопения».
Заключение патоморфологического исследования. Эпидермис с паракератозом, выраженной атрофией, вакуолизацией цитоплазмы клеток базального слоя, эрозивными дефектами, покрытыми клеточным детритом с колониями кокковых микроорганизмов. В дерме отек, периваскулярные лимфогистиоцитарные с примесью нейтрофилов и плазматических клеток инфильтраты. Гистологические изменения более всего соответствуют красной волчанке. Данных за себорейную пузырчатку в пределах исследованного биоптата не обнаружено.
В стационаре до получения результатов патоморфологического исследования проводили лечение:
1) инъекционные препараты — преднизолон 120 мг + 0,9% раствор натрия хлорида 400,0 (внутривенно капельно с титрованием суточной дозы по схеме: 120 мг — № 2, 90 мг — № 5, 60 мг — № 2, 30 мг — № 2, до полной отмены); 0,1% раствор тавегила 2,0 внутримышечно № 10;
2) таблетированные препараты — аспаркам 1 таблетка 3 раза в день; дезал 5 мг утром; дюфалак 40 мл за 30 мин до завтрака; преднизолон 40 мг (8 таблеток — 5 утром и 3 в обед); левофлоксацин 250 мг 2 раза в день в течение 10 дней; омез 20 мг на ночь; кальций D3-никомед 1 таблетка вечером; флуконазол 150 мг однократно;
3) наружная терапия — влажно-высыхающие повязки с хлоргексидином, акридерм гента мазь 2 раза в день (область груди); адвантан эмульсия 1 раз в день (лицо); дексаметазона крем 2 раза в день (на туловище, конечности); 1% раствор метиленового синего 1 раз в день (на экскориации).
Диагноз «cистемная красная волчанка» был подтвержден с помощью таких критериев СКВ (SLICC, 2012), как:
— клинические — отечные эритематозные бляшки на туловище;
— гематологические — лейкопения, тромбоцитопения;
— иммунологические — анти-dsDnA (выше референсных значений лаборатории).
С учетом клинико-лабораторных данных, обусловливающих тяжесть состояния пациентки, данных патоморфологического исследования, отрицательной динамики результатов лабораторного скрининга крови пациентка была переведена БСМП в ревматологическое отделение ГКБ № 52 с диагнозом «системная красная волчанка» с целью решения вопроса о дальнейшей тактике лечения.
Таким образом, в данном случае возникла необходимость дифференциальной диагностики СКВ, синдрома Сенира—Ашера, токсидермии. Клиническая картина синдрома Сенира−Ашера включает в себя отдельные симптомы СКВ, истинной пузырчатки и себорейного дерматита. Наиболее часто первые симптомы заболевания возникают на коже лица, и лишь в дальнейшем очаги поражения появляются на туловище. Обычно в области щек или на спинке носа с переходом на прилегающие участки щек появляются эритематозные очаги с четкими границами, на поверхности которых имеются тонкие или рыхлые корочки серовато-желтого цвета. При мокнутии очаги поражения покрываются серовато-желтыми или коричневатыми корками. Подобные корковые наслоения возникают вследствие ссыхания экссудата, пузырей, которые образуются на очагах поражения или соседних с ними участках кожи. Пузыри обычно дряблые, с тонкой покрышкой, быстро вскрываются. Очаги поражения на лице существуют от нескольких месяцев до 5—7 лет. Лишь в дальнейшем происходит генерализация процесса и высыпания появляются на коже туловища, груди, межлопаточной области, паравертебральных участков.
СКВ нередко напоминает синдром Сенира—Ашера, отмечается сходная локализация на лице, появляются эритематозно-сквамозные высыпания. Особенно сложно провести дифференциальную диагностику этих дерматозов в случае изолированной локализации очагов эритематозной пузырчатки на волосистой части головы с развитием алопеции и рубцовой атрофии. В отличие от красной волчанки, при себорейной пузырчатке очаги поражения формируются вследствие образования быстро лопающихся дряблых плоских пузырей. Клиническое течение синдрома Сенира—Ашера не зависит от времени года, а СКВ обостряется в периоды максимальной инсоляции (в России — весной и летом). При распространенной форме себорейной пузырчатки отсутствуют капилляриты и другие симптомы системного эритематоза. При красной волчанке, в отличие от эритематозной пузырчатки, симптом Никольского отрицательный, отсутствуют акантолитические клетки, при гистологическом исследовании не обнаруживают подроговые щели и пузыри [12].
Развитие токсидермии можно было связать с приемом лекарственных препаратов. Однако перевод пациентки из хирургического стационара в дерматологический не сопровождался регрессом высыпаний на коже, процесс продолжал прогрессировать. Прием препарата вимпат по поводу диагноза «органическое поражение ЦНС. Эпилепсия с выраженным когнитивным снижением» также прерывался на время пребывания пациентки в хирургическом стационаре. Кроме того, процесс был ограничен открытыми участками кожного покрова, что в большей степени характеризует СКВ, чем токсидермию. Тем не менее необходимо учитывать, что некоторые анамнестические, клинические, лабораторные данные могут представлять определенные трудности при постановке диагноза [13, 14]. В частности, заболевания ЦНС могут иметь определенное сходство с неврологическими поражениями при СКВ [15].
Заключение
Клинические и иммунологические проявления СКВ чрезвычайно многолики, вследствие этого возможна «имитация» клинической картины других заболеваний. Интерес данного наблюдения заключается в необходимости дифференциальной диагностики СКВ с синдромом Сенира—Ашера, токсидермией. Поиск возможных клинико-лабораторных предикторов обострений и неблагоприятного исхода, профилактика осложнений заболевания и проводимая терапия, координация работы врачей дерматологов и ревматологов способствуют улучшению качества жизни и прогноза пациента с данным дерматозом.
Сведения об авторах
МНПЦДК Департамент здравоохранения Москвы;
Первый МГМУ им. И.М. Сеченова
ГУ МОНИКИ им. М.Ф. Владимирского
Красная волчанка, системная и дискоидная: имитация различных дерматозов (клинические наблюдения)
Журнал: Клиническая дерматология и венерология. 2014;12(1): 81‑85
Потекаев Н.Н., Минкина О.В., Вавилов В.В., Бобров М.А. Красная волчанка, системная и дискоидная: имитация различных дерматозов (клинические наблюдения). Клиническая дерматология и венерология. 2014;12(1):81‑85.
Potekaev NN, Minkina OV, Vavilov VV, Bobrov MA. Systemic lupus erythematosus and discoid lupus erytematosus imitating different dermatoses. Case reports. Klinicheskaya Dermatologiya i Venerologiya. 2014;12(1):81‑85. (In Russ.).
Совершенствование и современная доступность лабораторных методов исследования существенно изменяют скорость диагностического процесса, но не всегда позволяют своевременно решить проблему дифференциальной диагностики дерматологической патологии. Кожный покров - один из органов, наиболее часто вовлекаемых в волчаночный процесс. Дерматологическая симптоматика играет важную роль не только в диагностике кожных форм, но и системной патологии. Внешние проявления аутоиммунных процессов не всегда укладываются в классическую клиническую картину, что при несвоевременной и неполной диагностике может привести к неверной интерпретации и, как следствие, врачебной ошибке. На примере нескольких клинических наблюдений из амбулаторной дерматологической практики рассмотрены сложности постановки диагноза как при системном, так и кожном волчаночных процессах.
Постоянно увеличивающийся интерес к проблемам нарушения иммунологической реактивности определяется существенным ростом патологий, ассоциированных с нарушениями деятельности иммунной системы человека. Аутоиммунные заболевания включают в свою группу более 80 нозологических форм и относятся к числу наиболее распространенных и тяжелых болезней человека, частота которых в популяции составляет 5-8% [1]. По-видимому, не существует такой медицинской специальности, представителю которой не приходилось бы сталкиваться с аутоиммунными болезнями и их проявлениями. Увеличение частоты встречаемости проявлений аутоиммунной патологии в дерматологической практике, теоретические и практические сложности создания алгоритмов диагностики, преимущественное поражение лиц трудоспособного возраста, нередко инвалидизирующее течение патологических процессов, и несвоевременное назначение таргетной и эффективной терапии ставят эту проблему в ряд наиболее актуальных.
Красная волчанка (КВ) представляет собой хроническое, воспалительное аутоиммунное иммунокомплексное заболевание с вариабельным течением, прогнозом и широким спектром дерматологических и системных проявлений, которые более века являются предметом клинических исследований и привлекают внимание разных специалистов - дерматологов, ревмотологов, невропатологов, нефрологов, гематологов и др. В 1851 г. P.L.A. Cazenave [2] предложил термин «lupus erythemateux» для разграничения проявлений туберкулеза кожи и дерматологических проявлений волчаночной этиологии. В 1845 г. Ferdinand von Hebra описал эритематозные поражения кожи лица на щеках и переносице, которые, сливаясь друг с другом, по форме напоминали «бабочку», и предложил термин «seborrhoea congestive», позднее замененный «lupus erythematosus». Период с 1875 по 1895 г. в мире дерматологии ознаменовался тем, что M. Kaposi, J. Hutchinson и W. Osler 4 предложили основополагающие патогенетические теории развития КВ, также предположив, что некий фактор окружающей среды, такой как инсоляция, может индуцировать заболевание.
Несмотря на то что патогенез КВ до конца не ясен, согласно наиболее распространенной классификации, различают две основные формы этого заболевания - кожную (или интегументную; ККВ) с длительным, но относительно доброкачественным течением, и системную (СКВ). В настоящее время сложилась четкая дифференцированная система наблюдения и лечения пациентов с указанными формами КВ, предусматривающая ведение пациентов только с кожными проявлениями заболевания специалистами-дерматологами, оставляя в компетенции специалистов-ревматологов пациентов с системным процессом. Однако нет единодушного профессионального мнения по поводу единства и различия кожной и системной форм заболевания. Некоторые специалисты придерживаются точки зрения, согласно которой две формы КВ - это два разных самостоятельных заболевания, и аргументируют свою позицию низкой частотой трансформации кожной формы в системную (всего у 3-5% больных), разным уровнем нарушения иммуногенеза [6] и степенью выраженности лабораторных изменений (нуклеиновый обмен в циркулирующих нейтрофилах и моноцитах, титр антител к нуклеарным антигенам), отличающимся характером течения заболевания и прогнозом для жизни, разными алгоритмами терапии. К числу аргументов сторонников этой точки зрения также относятся диффузность и обратимость алопеции при СКВ и рубцовый, а следовательно, необратимый характер алопеции при интегументных формах КВ [7, 8].
Однако существует и противоположная точка зрения, согласно которой разделение кожной и системной форм условно, и рассматривать КВ необходимо в рамках теории единого заболевания с вариабельностью проявлений при разной иммунологической реактивности. Действительно, при обеих формах заболевания больными преимущественно являются женщины [9], имеется повышенная чувствительность к солнечному облучению, обе формы, как правило, сопровождаются поражениями кожного покрова, наблюдается общность гистологических и гистохимических признаков.
Кожный покров традиционно является одним из органов, наиболее часто вовлекаемых в воспалительный процесс при КВ 10. Дерматологическая симптоматика имеет определяющее значение в диагностике не только кожной формы заболевания, но и СКВ. По данным литературы [13], примерно у 20-25% больных кожный синдром является начальным проявлением системного заболевания, у 60-70% высыпания на коже появляются на разных этапах болезни. Закономерна высокая первичная обращаемость больных с жалобами на высыпания на коже в специализированные дерматологические клиники, а это, в свою очередь, обусловливает необходимость знания и использование диагностического алгоритма клинико-лабораторного обследования пациентов для исключения или своевременного определения волчаночного процесса.
В связи с этим представляют интерес два клинических наблюдения.
Клинический случай 1
Под нашим наблюдением находилась больная N., 1957 года рождения, направленная районным дерматологом с предположительным диагнозом «красный плоский лишай, атрофическая форма, L 43» с целью коррекции терапии. На момент обращения пациентка считала себя больной 9 мес и предъявляла жалобы на единичное безболезненное мягкое при пальпации высыпание на коже спины до 7 см в диаметре в области поясницы: первоначально в виде буровато-красного пятна, которое позже приобрело характер «выпуклого и неровного элемента» с нечеткими прерывистыми границами (рис. 1, a). Рисунок 1. Больная N.: клинико-морфологическая картина СКВ в момент обращения (а) и на фоне системной терапии (б). На поверхности патологического очага визуализировались мелкие эрозивные дефекты в стадии эпителизации и точечные очаги атрофии. Уточнить конкретный и однозначный триггерный фактор появления патологического очага пациентка затруднялась, предположила воздействие горячих температур и возможное механическое повреждение при посещении бани в «дожалобный» период. С момента появления высыпного элемента, со слов пациентки, отмечались стабильное медленно прогрессирующее увеличение очага, изменение характера его поверхности, отсутствие местных субъективных ощущений и удовлетворительное общее состояние. В связи с этим пациентка не обращалась в медицинские учреждения в течение 8 мес. Для самостоятельного лечения использовала примочки с перманганатом калия, отвар ромашки (без эффекта). Позднее в связи с отсутствием тенденции к разрешению патологического кожного процесса она обратилась за помощью к специалисту-дерматологу по месту жительства и получила следующие назначения: ketotifen по 1 таблетке 2 раза в сутки 3 нед; Calcium dobesilate по 1 таблетке 2 раза в сутки; afobazolum по 1 таблетке 2 раза в сутки; retinol+vitmin E по 2 драже в сутки 4 нед; для топического применения - мазь Mometazone и стимулятор регенеративных процессов solcoseril в чередовании 3 нед. На фоне терапии пациентка отмечала незначительное улучшение кожного процесса в виде изменения цвета очага, однако ни размер, ни форма, ни характер поверхности первоначального элемента не подверглись трансформациям. Объективный клинический статус, анамнестические данные и отсутствие эффекта лечения вызвали сомнения в диагнозе направительного учреждения. Пациентке был предложен расширенный алгоритм диагностического обследования с целью уточнения первоначального диагноза (табл. 1). Для верификации диагноза проведено патоморфологическое исследование биоптата кожи спины.
Данные гистопатологической экспертизы: «Эпидермис с орто- и парагиперкератозом, вакуолизацией базального слоя, истончен. На отдельных участках отмечается утолщение базальной мембраны. В ретикулярной дерме - склероз, дегенеративные изменения коллагеновых волокн, отложение муциноподобного вещества, периваскулярные лимфогистиоцитарные с единичными плазматическими клетками инфильтраты. Часть мелких сосудов с явлениями лимфоцитарного васкулита. Волосяные фолликулы, сальные и потовые железы в биоптате отсутствуют. Гистологические изменения более всего соответствуют «старому» элементу глубокой КВ».
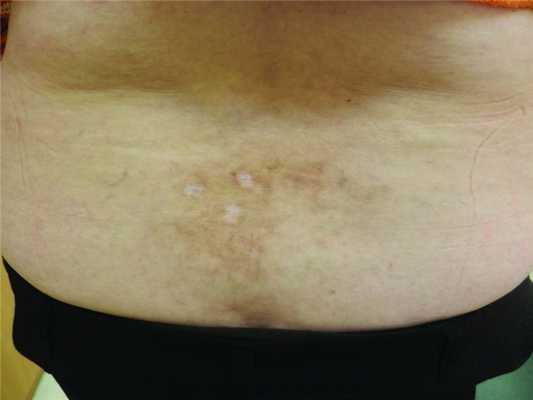
В связи с выявленными изменениями в лабораторных анализах, с учетом результатов патоморфологического исследования и впервые возникшими жалобами на болезненность коленных и голеностопных суставов, периодически возникающее онемение пальцев кистей, усилившееся выпадение волос, потерю веса и общую слабость пациентке были рекомендованы консультация и обследование у ревматолога с целью исключения системности процесса. В течение последующего месяца пациентка была госпитализирована в ревматологический стационар с уточненным диагнозом «СКВ, хронического течения, ативность 2 (SLEDAI 16 баллов) с поражением кожи, суставов, почек, трофическими нарушениями (алопеция, похудание), полинейропатией, гематологическими и иммунологическими нарушениями. Вторичный антифосфолипидный синдром». Фотодокументальный анализ клинического наблюдения позволяет констатировать, что на фоне системной терапии наблюдалась достоверная тенденция к редукции патологических высыпаний на коже спины (см. рис. 1, б). Рисунок 1. Больная N.: клинико-морфологическая картина СКВ в момент обращения (а) и на фоне системной терапии (б). Общее состояние пациентки стабилизировалось. При последующих осмотрах дерматологом и обследовании отмечена положительная динамика кожного процесса и результатов лабораторных исследований.
Клиническое наблюдение 2
Больной Х., 1961 года рождения, направлен районным дерматологом с предположительным диагнозом «пиодермия волосистой части головы, приводящая к облысению, L 66.2» с целью коррекции терапии. На момент обращения пациент считал себя больным в течение 2 лет и предъявлял жалобы на периодически возникающий интенсивный зуд кожи волосистой части головы, высыпания в виде узелковых и сливных гнойничковых элементов и очаговую потерю волос (рис. 2). Рисунок 2. Пациент Х.: клинико-морфологическая картина дискоидной КВ в момент обращения. Уточнить причину появления высыпаний и зуда пациент, так же как и в первом клиническом наблюдении, затруднялся. Пациент регулярно посещал врача-дерматолога в течение 2 лет и получал лечение (рабочие диагнозы: «себорейный дерматит волосистой части головы», «пиодермия волосистой части головы», «инфекционный дерматит», «фолликулит, приводящий к облысению»): ketokonazol-шампунь, Pyrithione zink-лосьон, курс аутогемотерапии по классической методике проведения процедуры, энтеросорбенты, уточнить названия которых пациент затруднился, amixin внутрь в курсовой дозировке, pantovigar, Doxycycline внутрь двумя курсами по 14 сут с положительным, но кратковременным эффектом. При тщательном сборе анамнеза удалось выяснить, что после второго курса антибиотикотерапии высыпания на коже волосистой части головы рецидивировали. В связи с персистирующим характером течения патологического процесса пациент был агрессивен, акцентуирован на собственном «неизвестном» заболевании, длительном отсутствии уточненного диагноза и в связи с этим неадекватном подборе терапии. Для уточнения диагноза пациенту также был предложен расширенный алгоритм обследования (табл. 2).
Для диагностики заболеваний волосистой части головы визуальная оценка патологического процесса не всегда полноценна и недостаточно объективна. Дифференциальную диагностику следует проводить между нутриционными нарушениями, побочными эффектами лекарственных препаратов, нарушением поведения (трихотилломания), микотическим инфицированием, эндокринными, инфекционными, воспалительными и аутоиммунными заболеваниями, одним из которых является КВ [9, 13-16]. С целью верификации клинических вариантов алопеций, особенно рубцующих форм, важнейшее значение традиционно придается гистологическому исследованию кожи скальпа [17, 18]. У обследуемого пациента произведена биопсия двух образцов кожи с разных участков головы.
Гистологическое описание первого образца:
«В эпидермисе субатрофические изменения эпителия. В поверхностных слоях дермы продуктивные васкулиты сосудов микроциркуляции с периваскулярными лимфомакрофагальными инфильтратами и неравномерным склерозом». Гистологическое описание второго образца: «В эпидермисе субатрофические изменения эпителия. В поверхностных слоях дермы массивные очаговые лимфомакрофагальные инфильтраты, располагающиеся преимущественно в периваскулярной ткани и распространяющиеся по ходу сосудов и в жировую клетчатку. В дерме и жировой клетчатке обнаруживаются продуктивные васкулиты сосудов микроциркуляции с периваскулярными лимфомакрофагальными инфильтратами и неравномерным склерозом. Воспалительный инфильтрат также распространяется на волосяные фолликулы, что приводит к дистрофическим изменениям эпителия луковицы, вплоть до гибели одного из фолликулов с замещением его рубцовой тканью. Отмечается склероз дермы. Сальные железы в препарате отсутствуют. Встречаются единичные потовые железы в состоянии субатрофии».
Заключение по препаратам: «Сочетание воспалительного лимфомакрофагального инфильтрата со склерозом дермы и васкулитами микрососудов, а также с атрофическими изменениями эпидермиса и придатков кожи свидетельствуют в пользу диагноза дискоидной КВ».
Разбор клинических ситуаций - это минимизация вероятностного характера диагностического процесса, профилактика возможных последующих неблагоприятных исходов оказания медицинской помощи и выявление потенциально новых подходов к работе с каждым конкретным пациентом. Представленные нами клинические наблюдения наглядно иллюстрируют такой подход.
В заключение хотелось бы отметить, что при оперативной диагностике системных и нетипично протекающих форм аутоиммунных заболеваний предполагается максимально раннее начало базисной терапии, повышается эффективность последующей поддерживающей терапии и качество жизни пациентов, а риск развития вторичных изменений и прогноз течения болезни улучшаются.
Это хроническое заболевание, при котором иммунная система человека по неизвестным причинам воспринимает ткани собственного организма как чужеродные и начинает «атаковать» их, приводя к поражению жизненно-важных органов. Среди больных СКВ девять из десяти - женщины, причем у половины из них первые симптомы заболевания появляются между 15 и 25 годами, хотя СКВ может развиться и в более позднем возрасте, описаны даже случаи ее появления в возрасте 90 и 100 лет!
Начало заболевания может быть острым, когда у пациента появляются высокая лихорадка, боли и припухание суставов, отеки на ногах, лице, боли в грудной клетке при дыхании, головные боли, нарушение сознания, психоз, судороги. Однако чаше СКВ развивается достаточно медленно, боли в суставах, преимущественно в кистях могут быть кратковременными, появляются высыпания на лице в области переносицы и на щеках, выпадение волос вплоть до появления участков облысения, похудание, изменение цвета кожи пальцев кистей и стоп. В анализе крови может быть снижение лейкоцитов, тромбоцитов и гемоглобина, в анализе мочи - белок. У детей и подростков СКВ часто начинается с поражения нервной системы, дети становятся раздражительными, агрессивными, невнимательными, нарушается сон, аппетит, в тяжелых случаях развивается психоз и судороги.
Симптомы
Высыпания на коже.
Повышенное выпадением волос вплоть до алопеции.
Появление ладонных и подошвенных капилляритов.
Также может выявляться в общем анализе мочи белок, который является существенным при достижении уровня более 0,5 г/л, мочевой осадок: эритроциты, лейкоциты , цилиндре в моче более 5 в поле зрения.
При исследовании общего анализа крови следует обращать внимание на снижение лейкоцитов менее 3 Х109, тромбоцитов менее 100Х109.
Диагностика
Для точной диагностики СКВ в обязательном порядке требуется консультация опытного врача-ревматолога, который назначает специальные анализы крови и мочи, включая специфические иммунологические тесты (АНФ, анти ДНК, комплемент, анти-Sm, антитела к кардиолипину, волчаночный антикоагулянт и другие), рентгенологическое исследование суставов и органов грудной клетки.
Если у Вас или Вашего врача появились подозрения на развитие этого заболевания Вам необходимо обратиться в консультативно-диагностический центр НИИР им. В.А. Насоновой, поскольку ранняя диагностика и своевременное лечение обеспечивают быстрое достижение ремиссии, отсутствие прогрессирования заболевания и сохранение высокого качество жизни пациента.
Специалисты НИИР им. В.А. Насоновой обладают огромным опытом ранней диагностики и владеют самыми современными методами лечения системной красной волчанки, такими как генно-инженерная биологическая терапия, различные методы афереза, включая плазмаферез и гранулоцитаферез, применение высоких доз глюкокортикоидных и цитостатических препаратов. В зависимости от состояния пациента ему может быть предложена как госпитализация в учреждение, так и проведение соответствующей терапии амбулаторно под контролем опытных специалистов.
Запишитесь на приём к специалисту:
Официальный сайт ФГБНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой»
Читайте также:
- Как избавиться от целлюлита? Причины и стадии целлюлита
- Разрыв печени у детей. Разрыв селезенки у ребенка
- Запах больного. Диагностика болезни по запаху от больного.
- Ампульная косметика. Чем отличается ампульная косметика от обычной?
- Лекарства при болевом синдроме. Анальгетики. НПВС. Нестероидные противовоспалительные средства.
